Негемолитические реакции. Фебрильная негемолитическая трансфузионная реакция
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
Причины развития пирогенных реакций не связаны с иммунобиологической несовместимостью и являются следствием образования в трансфузионной среде пирогенных веществ – продуктов распада белков донорской крови или жизнедеятельности микробов, проникающих в кровь при нарушении правил асептики при заготовке крови, приготовлении компонентов, во время переливания
Клиника.
Пирогенные реакции чаще возникают после трансфузии, реже во время трансфузии. Проявляются ознобом, повышением температуры тела, жаром, общим недомоганием. Возможны головная боль, мышечные боли.
Лечение.
При лёгочной реакции особого лечения не требуется. При реакции тяжелой или средней тяжести необходимо прекратить трансфузию, ввести жаропонижающие средства (анальгин, реопирин), наркотические анальгетики (промедол), антигистаминные средства (димедрол, тавегил). В тяжёлых случаях применяют дезинтоксикационное лечение, антибиотикотерапию.
Профилактика.Строгое соблюдение всех правил заготовки крови, приготовления компонентов, их переливания. Тщательный сбор трансфузионного анамнеза, использование компонентов менее реактогенных (отмытые и размороженные эритроциты).
2. Антигенные негемолитические гипертермические реакции.
Это реакции, обусловленные антилейкоцитарными антителами (антигенные негемолитические гипертермические реакции).
Эти фебрильные реакции не связаны с бактериальными пирогенами, а обусловлены сенсибилизацией донора антигенами лейкоцитов, тромбоцитов, реже белков плазмы в результате ранее проведённых трансфузий и беременностей. В большинстве случаев подобные фебрильные реакции наблюдаются при повторных переливаниях или у женщин, имевших много беременностей.
Антигенные негемолитические гипертермические реакции являются следствием наличия в плазме реципиента антител (цитотоксических и агглютинирующих), вступающих в реакцию с антигенами, находящимися на оболочке (мембране) перелитых лимфоцитов, гранулоцитов или тромбоцитов. Однако, повышение температуры тела, связанное с переливанием, нередко может являться первым признаком таких более опасных осложнений, как острый гемолиз или переливание инфицированной крови.
Диагноз фебрильной антигенной негемолитической реакции следует ставить методом исключения, предварительно исключив другие возможные причины повышения температуры тела в ответ на трансфузию крови или её компонентов.
Клиническая картинаантигенной негемолитической реакции проявляется во время переливания или непосредственно после его окончания: озноб, повышение температуры тела на 1 0 С или более, иногда брадикардия, головная боль и др. Эти симптомы обусловлены массовой гибелью донорских лейкоцитов и освобождением из них пирогенных, вазоактивных и комплементактивирующих веществ.
Лечение:
Использование жаропонижающих средств, антигистаминных средств. При необходимости применяют наркотические анальгетики, сердечно – сосудистые средства, дезинтоксикационное лечение.
Профилактика.
Больным, имеющим в анамнезе многократные гемотрансфузии или повторные беременности, для лечения анемии рекомендуют переливание ЭМОЛТ (эритроцитной массы, обеднённой лейкоцитами и тромбоцитами), лишённой лейкоцитарных, тромбоцитарных и других плазменных и клеточных иммуноагрессивных факторов. Переливание эритроцитной массы и взвеси, тромбоцитного концентрата этим реципиентам, а также детям, беременным, лицам с иммунодепрессией, следует проводить с использованием специальных лейкоцитарных фильтров.
Негемолитические реакции. Фебрильная негемолитическая трансфузионная реакция
Негемолитические реакции. Фебрильная негемолитическая трансфузионная реакция
Основная причина посттрансфузионных реакций негемолитического типа при гемотрансфузии крови или ее компонентов — взаимодействие между антигенами лейкоцитов, тромбоцитов, белков плазмы и иммунными антителами против них. Клинически данный тип реакции у реципиента проявляется лихорадкой, покраснением лица — фебрильной негемолитической трансфузионной реакцией (ФНГТР). Причиной фебрильных реакции могут быть антилейкоцитарные, антитромбоцитарные, антибелковые антитела реципиента.
Сенсибилизация пациента происходит вследствие многократных гемотрансфузий или предшествующих беременностей. Реакция антиген—антитело активирует комплемент, приводящий к высвобождению вазоактивных субстанций. Доказательства, подтверждающие гипотезу о том, что ФНГТР обусловлена присутствием лейкоцитов в трансфузируемых компонентах, стали появляться с 1950 года. Реакция «антиген—антитело» приводит к высвобождению эндогенных пирогенов (цитокины донорских лейкоцитов ИЛ-1в, ИЛ-6 и фактор некроза опухоли).
Фебрильная негемолитическая трансфузионная реакция может быть также следствием высвобождения цитокинов из активированных макрофагов реципиента. В этом случае антитела реципиента при взаимодействии с лейкоцитами донорской крови активируют комплемент. Комплекс «антиген—антитело—комплемент» может вызывать активацию макрофагов реципиента с выработкой эндогенных пирогенов.
Антитела к лейкоцитам обнаруживаются у 70 % и более пациентов, перенесших ФНГТР. К ним относятся HLA-антитела, определяемые лимфоцитотоксическим тестом, а также антитела кгранулоцитам. Снижение уровня лейкоцитов менее 5 х 106 в компонентах значительно уменьшает риск возникновения ФНГТР.
Однако не все ФНГТР обусловлены антилейкоцитарными антителами. У 30 % пациентов, перенесших данное осложнение, были выявлены антитела не к лейкоцитам. При трансфузиях тромбоцитов среди 20 % реципиентов, перенесших ФНГТР, у 55 % первая реакция развилась во время первых трех процедур. При изучении этих случаев стало ясно, что срок хранения компонентов крови является важным фактором в возникновении ФНГТР, обусловленной накоплением биологически активных веществ в компонентах во время хранения.
Частота возникновения ФНГТР более высока при трансфузиях концентрата тромбоцитов, чем эритроцитарной массы, при одинаковом абсолютном числе лейкоцитов в переливаемых компонентах. Возникновение реакции впервые при трансфузии тромбоцитов означало отсутствие предварительной сенсибилизации реципиента к лейкоцитам, следовательно, лихорадка при ФНГТР не была иммунного генеза. Увеличение концентрации цитокинов, как эндогенных, так и экзогенных, является опасным для реципиента, вызывая активацию эндогенных пирогенов.
Такие цитокины, как ИЛ-1в, ИЛ-8 и TNF, активно синтезируются и высвобождаются при хранении тромбоцитов и эритроцитов. Существует корреляционная зависимость между уровнем цитокинов, содержанием лейкоцитов и сроком хранения препарата. Цитокины накапливаются при температуре хранения более чем 22 °С. Предварительное удаление лейкоцитов из препарата предупреждает накопление цитокинов при хранении и сопровождается значительным снижением частоты возникновения ФНГТР. Эффекты ИЛ-1 обусловлены собственной пирогенной активностью и/или опосредованной ИЛ-6 или ПГ Е-2 стимуляцией гемопоэза и активацией нейтрофилов и тромбоцитов. TNF также является мощным пирогеном, усиливающим пролиферацию В-клегок и активирующим коагуляцию по внешнему пути через тканевый фактор. ИЛ-6 усиливает реакцию антител и стимулирует пролиферацию и дифференцировку В-клеток. ИЛ-8 является хемотаксическим фактором для нейтрофилов и Т-клеток, стимулирующим выделение окислительных ферментов нейтрофилами и высвобождение гистамина базофилами.
При соприкосновении плазмы с пластиковой поверхностью возможна активация комплемента по альтернативному пути. Активированный С3-компонент комплемента выявляется в любых двух донорских компонентах крови и в одном концентрате аферезных тромбоцитов в случае хранения при комнатной температуре в течение 5 дней. Механизм активации СЗ не является клеточнозависимым, так как остаточные лейкоциты в тромбоцитарной взвеси имеют высокий уровень активности СЗ.
С3а обладает множественными патофизиологическими эффектами: поддерживает высвобождение гистамина макрофагами, является вазодилататором, повышающим микрососудистую проницаемость, также увеличивает in vitro агрегацию тромбоцитов и высвобождение серотонина и брадикинина, что вызывает венозную вазодилатацию, снижение давления, увеличение сосудистой проницаемости, спазм гладкой мускулатуры, активацию фосфолипазы А2 и усиление метаболизма арахидоновой кислоты. Таким образом, активация комплемента может стимулировать моноциты в концентрате тромбоцитов к продуцированию цитокинов, что усугубляет характерные симптомы ФНГТР. Некоторые из современных лейкоцитарных фильтров способны поглощать СЗа из концентрата тромбоцитов и могут быть использованы для профилактики возникновения ФНГТР.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Тест с ответами по теме "Острые посттрансфузионные реакции и осложнения"
Гемотрансфузии при тщательном учете показаний и противопоказаний, соблюдении установленных правил по технике и методике проведения и выполнении всех серологических реакций являются сравнительно безопасным методом лечения. Однако надо всегда помнить о том, что переливание крови должно рассматриваться как серьезная, небезразличная для организма операция – трансплантация живой ткани. А ее, как известно, нельзя проводить без совершенно конкретных показаний. При отступлении от четких правил, а также при нарушении порядка серологических исследований могут возникать неблагоприятные последствия, которые проявляются в виде посттрансфузионных реакций и осложнений. В настоящее время стало вполне понятно, что вмешательство во внутреннюю среду организма с целью коррекции гомеостаза таит в себе множество опасностей. До недавнего времени термином «посттрансфузионные реакции и осложнения» обозначали все неблагоприятные последствия, возникающие у реципиента после гемотрансфузий. При этом посттрансфузионными реакциями называли побочные эффекты гемотрансфузий, не сопровождающиеся серьезными и длительными нарушениями функций органов и систем реципиента, а посттрансфузионными осложнениями – неблагоприятные последствия гемотрансфузий, характеризующиеся тяжелыми клиническими проявлениями, опасными для больного. Частота трансфузионно-ассоциированных рисков возникновения посттрансфузионных реакций зависит от различных причин и главным образом от степени развития системы обеспечения безопасности трансфузионного пособия. Любые побочные явления, связанные с взятием и применением донорской крови или ее компонентов и представляющие угрозу жизни и здоровью донора или реципиента, определяются как посттрансфузионные реакции и осложнения. При определенных заболеваниях и состояниях переливание крови и ее компонентов может нанести больному больше вреда, чем пользы. Очевидно, что в ряде случаев гемотрансфузии приходится выполнять по прямым неотложным показаниям, к которым относят острую массивную кровопотерю и геморрагический шок при обширных хирургических вмешательствах с кровопотерей, осложненные роды, коагулопатии различного генеза и др. Необходимо иметь в виду, что противопоказания к гемотрансфузии носят относительный характер и при критических состояниях для спасения жизни больного приходится их игнорировать, а сами гемотрансфузии выполнять с большой осторожностью с использованием всех мер, обеспечивающих положительный эффект процедуры. Следует помнить, что тщательный учет показаний и противопоказаний к гемотрансфузии, соблюдение установленных правил по технике и методике выполнения всех серологических реакций позволяют провести процедуры переливания крови, ее компонентов и кровезаменителей в подавляющем большинстве случаев без отрицательных последствий для пациента. Таким образом, для профилактики посттрансфузионных реакций и осложнений необходимо соблюдение всех правил переливания компонентов донорской крови, а для этого врач, проводящий трансфузии обязан иметь необходимые знания и навыки по правилам переливания компонентов донорской крови, знать причины возникновения тех или иных реакций и осложнений, обладать знаниями по диагностики, профилактики и лечении посттрансфузионных реакций и осложнений.
1. В мониторинг клинико-лабораторных показателей диагностики посттрансфузионного гемолиза входит
1) биохимические параметры (ЛДГ, общий билирубин, гаптоглобин, АСТ, АЛТ, мочевина, креатинин);+
2) исследование В-тип натрийуретического гормона в динамике;
3) исследование содержания свободного гемоглобина в крови пациента в динамике;+
4) коагулограмма (фибриноген, АЧТВ, антитромбин III, содержание D-димеров фибриногена, продукты деградации фибриногена);+
5) определение степени гемоглобинемии и гемоглобинурии.+
2. В терапию посттрансфузионного сепсиса входят
1) антибактериальная терапия широкого спектра действия;+
2) коррекция нарушений гемостаза;+
3) подбор пары донор-реципиент;
4) применение инотропных средств при необходимости;+
5) противошоковая терапия с применением вазопрессоров.+
3. В чем заключается этиология и патогенез посттрансфузионного сепсиса?
1) возникает при инфицировании крови во время заготовки компонента крови;+
2) возникает при попадании микробного агента в кровоток вместе с компонентом крови;+
3) сепсис может возникнуть при скрытой бактериемии у донора;+
4) это взаимодействие антиген-антитело и образование антилейкоцитарных антител.
4. Выберите мероприятия по купированию фебрильной негемолитической реакции
5. Где происходит разрушение эритроцитов при внутрисосудистом гемолизе?
1) в костном мозге;
2) в кровеносном русле;+
3) в лимфатической системе;
4) в цитоплазме клеток системы макрофагов.
6. Дайте определение посттрансфузионным осложнениям
1) не сопровождаются серьезными и длительными нарушениями функции жизненно важных органов и систем;
2) синдром повышенного потребления тромбоцитов;
3) совокупность тяжелых патологических реакций, развивающихся вследствие переливания крови или ее компонентов и сопровождающихся нарушением функции жизненно важных органов.+
7. Дифференциальная диагностика циркуляторной перегрузки с трансфузионно-обусловленным острым повреждением легких
1) при ТООПЛ АД не меняется, при циркуляторной перегрузке систолическое давление повышается;+
2) при ТООПЛ В-тип натрийуретического гормона 500 г/мл;+
3) при ТООПЛ В-тип натрийуретического гормона >500г/мл, при циркуляторной перегрузке 4) при ТООПЛ ДЗЛА
5) при ТООПЛ ЦВД в норме, при циркуляторной перегрузке - повышено.+
8. Для чего собираются посттрансфузионный и акушерский анамнезы перед гемотрансфузией?
1) для определения резус-принадлежности;
2) для предотвращения возможных гемотрансфузионных осложнений;+
3) для экстренного подбора донорской крови.
9. К аллергическим реакциям относятся
1) бронхообструктивный синдром;+
2) гемолиз;
3) коллапс;
4) крапивница;+
5) отек Квинке;+
6) цитратная реакция.
10. К иммунным посттрансфузионным реакциям и осложнениям относятся
1) воздушная эмболия, посттрансфузионный сепсис;
2) фебрильные негемолитические, аллергические, анафилактические;+
3) циркуляторная перегрузка.
11. К посттрансфузионным осложнениям, вызванным ошибками в технике переливания крови, относится
1) ВИЧ-инфекция;
2) воздушная эмболия;+
3) пиелонефрит;
4) развитие сепсиса;
5) тромбоэмболия.
12. Какие возбудители могут вызвать посттрансфузионный сепсис?
1) Pseudomonas putida;+
2) Staphylococcus epidermidis;+
3) Yersinia enterocolitica;+
4) вирус гепатита С.
13. Какие изменения типичны со стороны эритроцитов при внутриклеточном гемолизе?
1) анизоцитоз;
2) микросфероцитоз;+
3) овалоцитоз;+
4) развитие реакции трансплантат против хозяина.
14. Какие мероприятия входят в профилактику посттрансфузионного сепсиса?
1) оценка компенсаторных резервов ССС пациента;
2) применение технологий инактивации патогенов;+
3) соблюдение правил асептики и антисептики на этапе взятия и заготовки компонентов крови;+
4) соблюдение температурного режима хранения компонентов крови;+
5) тщательный скрининг доноров и аутодоноров.+
15. Какие реакции и осложнения носят неиммунный характер?
1) аллергические реакции;
2) аллоиммунная неонатальная тромбоцитопения;
3) воздушная эмболия;+
4) посттрансфузионный сепсис.+
16. Клиническая картина при циркуляторной перегрузке
1) быстрое повышение АД;+
2) одышка, головная боль, кашель, цианоз;+
3) ортопноэ, затрудненное дыхание;+
4) отек легких;+
5) повышение температуры тела более чем на 1ºС, потрясающий озноб.
17. Клинические проявления фебрильной негемолитической реакции
1) лихорадка с ознобом, тошнота, рвота, головная боль, одышка;+
2) охриплость голоса, лающий кашель, затрудненное дыхание;
3) появление свистящих хрипов в грудной клетке и чувство заложенности в груди с кашлем;
4) появление сыпи и зуда на теле с образованием выступающих над поверхностью кожи бледно-розовых волдырей.
18. Назовите клинические признаки посттрансфузионного осложнения после переливания бактериально загрязненной трансфузионной среды
1) геморрагическая сыпь на коже;
2) нарушение дыхания;+
3) потрясающая озноб;+
4) рвота с примесью крови;
5) снижение АД.+
19. Назовите первые клинические признаки гемолитических посттрансфузионных осложнений
1) боли различной локализации;+
2) нарушение дыхания;+
3) потеря сознания;
4) снижение АД.+
20. Назовите причины развития гемолитических посттрансфузионных осложнений
1) переливание бактериально загрязненной трансфузионной среды;+
2) переливание измененной трансфузионной среды;+
3) переливание крови несовместимой по системе АВО и резус;+
4) переливание плазмы.
21. Опишите клиническую картину трансфузионно-обусловленного острого повреждения легких
1) развивается в первые 6 часов после трансфузии, отек легких без гемодинамической перегрузки, респираторный дистресс с гипоксемией, рентгенологическая картина симметричного интерстициального отека легких;+
2) тахипноэ, гипоксемия, кардиогенный отек легких, гипертензия, тахикардия, быстрое улучшение на фоне диуретиков;
3) тромбоэмболия ветвей легочной артерии.
22. Посттрансфузионные реакции – это
1) назначение трансфузии тромбоцитов по индивидуальному подбору;
2) совокупность реакций, которые не сопровождаются серьезными и длительными нарушениями функции жизненно важных органов и систем;+
3) совокупность тяжелых патологических реакций, развивающихся вследствие переливания крови или ее компонентов и сопровождающихся нарушением функции жизненно важных органов.
23. Посттрансфузионные реакции и осложнения – это
1) развитие иммунологической рефрактерности;
2) развитие реакции трансплантат против хозяина;
3) различные побочные эффекты, наблюдающиеся при использовании компонентов донорской крови;+
4) синдром потребления.
24. При возникновении во время трансфузии цитратной реакции необходимо
1) ввести 5-10 мл 10%-ого раствора глюконата кальция и замедлить скорость введения компонента донорской крови;+
2) немедленно прекратить трансфузию и больше не переливать данный компонент донорской крови;
3) при возникновении спастического синдрома (гипертонус) ввести дополнительно раствор кальция 10 мг (глюконат или хлористый) и при необходимо ввести Диазепам 10-20 мг.+
25. При попадание какого объема воздуха в кровоток возникает воздушная эмболия?
1) 0,5 см3;
2) более 2 см3;+
3) до 2;
4) менее 2 м².
26. Профилактикой гемотрансфузионных реакций и осложнений является
1) переливание крови только первой группы;
2) подбор крови по группе и резус-фактор с пробами на совместимость;+
3) подбор крови только по АВ0 и резус-фактору;
4) проведение только биологической пробы;
5) только психологическая подготовка больных.
27. Симптомы анафилактического шока
1) мелкие высыпания на коже, крапивница, отек Квинке;
2) повышение температуры тела выше чем на 1ºС, озноб до потрясающего, недомогание, в редких случаях удушье, отек Квинке;
3) спутанность сознания, затрудненное дыхание, гиперемия кожных покровов, цианоз слизистых оболочек, акроцианоз, выступает холодный пот, бронхоспазм и кашель, низкое АД, учащенное сердцебиение.+
28. Трансфузионно-обусловленное острое повреждение легких - это
1) острая легочная недостаточность, связанная с трансфузией компонента донорской крови, зачастую плазменных компонентов и концентрата тромбоцитов;+
2) процесс выработки циркулирующих иммунных комплексов;
3) процесс подавления активации и дифференцировки Т-регуляторных клеток и цитотоксических Т-лимфоцитов;
4) срыв иммунологической толерантности к собственным антигенам.
29. Укажите возможные осложнения вследствие нарушения правил переливания крови
1) гемотрансфузионный и септический шок;+
2) калиевая и цитратная интоксикация;+
3) малярия, гепатит, сифилис, СПИД;+
4) перитонит;
5) синдром массивных трансфузий.+
30. Фебрильная негемолитическая реакция – это
1) внезапное сужение мелких бронх и бронхиол в результате сокращения мышц бронхиальной стенки и отека слизистой;
2) разрушение эритроцитов крови с выделением в окружающую среду гемоглобина;
3) реакция немедленного типа на воздействие различных биологических и химических факторов, которая характеризуется резким сужением просвета и отеком гортани;
4) связанная с трансфузией реакция, при которой у больного повышается температура на 1°С или более при исключении других причин для лихорадки.+
31. Что лежит в основе патогенеза трансфузионно-обусловленного острого повреждения легких?
1) абсорбция антиэритроцитарных антител;
2) взаимодействие белков плазмы донора с эритроцитами реципиента;
3) взаимодействие донорских антилейкоцитарных антител с лейкоцитами реципиента, повреждение эндотелия легочных сосудов;+
4) разрушение перелитых эритроцитов.
32. Что понимают под посттрансфузионным осложнением?
1) недостаточное количество перелитых тромбоцитов;
2) синдром потребления тромбоцитов;
3) совокупность тяжелых патологических реакций, развивающихся вследствие переливания крови или ее компонентов и сопровождающихся нарушением функции жизненно важных органов;+
4) состояние, не сопровождающееся серьезными и длительными нарушениями функции жизненно важных органов и систем.
33. Что происходит при гемолизе?
1) острая легочная недостаточность, связанная с трансфузией компонента донорской крови (зачастую это плазменные компоненты и концентрат тромбоцитов);
2) разрушение клеток естественного гемопоэза, вследствие физиологических и патологических причин;+
3) срыв иммунологической толерантности к собственным антигенам.
34. Что характерно для клинического течения фебрильной негемолитической гипертермической реакции?
1) в легких при перкуссии выслушивается коробочный оттенок перкуторного тона;
2) отек легких с клокочущим дыханием, кашлем с выделением пенистой розовой мокроты;
3) повышение температуры тела выше чем на 1ºС, озноб до потрясающего, недомогание, в редких случаях удушье, отек Квинке;+
4) спутанность сознания.
35. Что является ведущим в механизме развития гемотрансфузионного осложнения при переливании эритроцитной массы, несовместимой с кровью реципиента по антигенам системы АВО?
1) калиевая интоксикация;
2) разрушение перелитых эритроцитов;+
3) тромбоэмболия ветвей легочной артерии.
Посттрансфузионные реакции и осложения
2. В основе большинства случаев посттрансфузионных осложнений лежит человеческий фактор:
Нарушение инструкций по определению групп крови системы
АВО и проведению пробна совместимость.
Перепоручение выполнения этих исследований врачами
среднему медперсоналу.
Незнание акушерского и трансфузионного анамнеза
Недостаточное использование спектра иммуносерологических
исследований.
3. Посттрансфузионные реакции и осложнения
Непосредственные
Иммунные
Неиммунные
Отдаленные
Иммунные
Неиммунные
- Острый гемолиз
- Острый гемолиз
(вследствие нарушения режимов и сроков хранения и пр.)
- Гемолиз (повторные
трансфузии с
образованием At к
эритроцитам)
- Гемосидероз
органов
-Гипертермическая
негемолитическая
реакция
- Бактериальный шок
- Реакция
«Трансплантат против
хозяина»
- Гемотрансмиссивные инфекции
- Анафилактический
шок
- Острая сердечнососудистая недостаточность (волемическая перегрузка)
- Крапивница
- Некардиогенный
отек легких
- Посттрансфузионная
пурпура
4. Легкие реакции
Признаки: крапивница, кожный зуд.
Причина: гиперчувствительность.
Терапия:
• прекратить переливание,
• внутривенно можно только физраствор,
• ввести антигистаминный препарат,
• перепроверить данные в истории болезни и данные
этикетки компонента крови, исключить перепутывание
трансфузионной среды,
• наблюдать 30 минут, контролировать диурез.
5. Реакция средней тяжести
Признаки: отсутствие клинического улучшения, повышение
температуры, тахикардия, одышка, беспокойство,
появление озноба.
Причина: гиперчувствительность, фебрильные негемолитические
реакции, бактериальная контаминация.
Терапия:
• сменить капельницу, оставить внутривенный доступ открытым с
помощью введения физраствора,
• синдромная терапия: жаропонижающие, бронходилятаторы,
антигистаминные, ГКС,
• наблюдать 15 минут, при отсутствии эффекта от проводимой
терапии перевести в ОАР,
• сообщить ответственному врачу о подозрении на осложнение.
6. При подозрении на посттрансфузионное осложнение, параллельно с оказанием экстренной медицинской помощи нужно:
7. Острый внутрисосудистый гемолиз
Причина: несовместимость эритроцитов по АВО (системе Резус,
несовместимость эритроцитов по редким антигенам у
сенсибилизированных пациентов)
Патогенез: образование комплексов Ag+At приводит к гемолизу
эритроцитов
1. Комплекс Ag+At стимулирует систему кининов, комплемента:
- бронхоспазм,
- увеличение сосудистой проницаемости,
- расширение сосудов и падение АД,
- локальное сужение сосудов почек.
2. При гемолизе всегда активируется свертывающая система крови,
условия для развития ДВС.
3. Разрушенные эритроциты механически повреждают сосуды
почек.
8. Начальный период острого гемолиза
жалобы на слабость, боли в груди, пояснице, животе.
отмечается беспокойство, возбуждение , чувство страха
может быть рвота, жидкий стул
потливость, лицо вначале краснеет, затем выраженная
бледность
• одышка, бронхоспазм, приступы сухого кашля
• АД прогрессивно снижается, тахикардия, нарушается
периферическое кровообращение
• могут быть судороги.
Наиболее постоянным, а иногда единственным
признаком несовместимой трансфузии являются
показатели повышенного распада эритроцитов.
9. В конце первых суток после трансфузии
Появляется желтушность кожных покровов и склер.
Моча окрашена в коричневый или черный цвет.
Сыворотка крови красная.
Повышается билирубин.
Чаще всего гемолиз длится в течение 1-2 дней.
Степень гемолиза зависит от титра АТ их активности.
10. Результатом острого гемолиза является нарушение кровообращения в почках с нарушением функции почек вплоть до развития ОПН.
В повреждении почек важное значение имеют
следующие факторы:
1. Гипотензия и снижение почечного кровотока, спазм сосудов
почек.
2. Активация свертывающей системы крови, развитие ДВС
синдрома.
3. Механическое повреждение почечных сосудов разрушенными
эритроцитами.
11. Клиника ОПН:
-
суточный диурез снижается или прекращается,
моча темного цвета, содержит белок, зернистые цилиндры,
в крови повышается уровень мочевины, креатинина, калия,
нарушения кислотно-основного, водно-электролитного баланса.
Течение ОПН вызванной несовместимой трансфузией
не отличается от ОПН, вызванной другими причинами
Тяжесть ОПН зависит от:
- исходного состояния больного,
- тяжести и длительности гемотрансфузионного шока,
- своевременности и правильности лечебных мероприятий после
развития осложнения.
12. Терапия острого гемолиза
13. Гипертермическая негемолитическая реакция
Причина: наличие у реципиента антилейкоцитарных антител,
образование цитокинов в трансфузионной среде
Клиника: -повышение температуры более 1 С от исходного
уровня, может быть озноб
- миалгия, боль в поясничной области
- сыпь на коже
Показания для трансфузии эритроцитсодержащих сред
обедненных лейкоцитами:
- Больные с трансфузионно-зависимыми заболеваниями.
- Дети, беременные, роженицы.
- Больные с отягощенным трансфузиологическим или
аллергологическим анамнезом.
- Больные старше 65 лет.
14. Анафилактический шок
Причина: дефицит у реципиентов иммуноглобулинов
класса А, пассивный перенос аллергена от донора к
реципиенту или антител к лекарственным
препаратам.
Патогенез:
Ag + AT стимулирует выброс гистамина
- вазодилятация - увеличивается емкость сосудистого русла.
- сужение бронхов и коронарных сосудов,
- повышение проницаемости капилляров,
- повышение слизеобразования в верхних дыхательных путях.
Тяжесть реакции прямо пропорциональна скорости
ее возникновения.
Клинические проявления:
- беспокойство
-
затрудненное дыхание
боли в груди, эпигастрии
одышка
бледность кожи, акроцианоз
снижение АД, тахикардия
может быть потеря сознания, судороги
Лечение:
-
прекратить переливание
восстановить проходимость ВДП
ингаляции кислорода
восстановление ОЦК (кристаллоиды:коллоиды 1:1 или 1:2)
Адреналин 4-6 мг/кг
симптоматическая терапия
16. Некардиогенный отек легких
Причина: наличие HLA или HNA антител у доноров
Клиника: острая дыхательная недостаточность с тяжелой
гипоксемией, гипотонией развившаяся в течение
6 часов после гемотрансфузии.
Rg картина: симметричная двухсторонняя инфильтрация
легких по типу интерстициального отека.
Лечение: - респираторная поддержка (ингаляции кислорода или
ИВЛ)
- восстановление ОЦК
- высокие дозы стероидов
17. Бактериальный шок
Причина: трансфузия инфицированной крови или ее
компонентов.
Клиника: септический шок с развитием ДВС и
полиорганной недостаточности.
Терапия симптоматическая, антибиотики широкого
спектра действия, противошоковые мероприятия.
18. Острый гемолиз при использовании гемолизированной трансфузионной среды
Причина: разрушение эритроцитов донора вследствие
нарушения температурного режима хранения или сроков
хранения, подготовки к переливанию
Профилактика:
• соблюдение правил транспортировки компонентов крови
• соблюдение режимов хранения компонентов крови
• визуальный осмотр контейнера с эритроцитами перед его
применением
• правильная подготовка эритроцитов к переливанию
Трансфузия эритроцитных компонентов крови должна
быть начата не позднее двух часов после извлечения их
из холодильника и согревания до 37
19. Отсроченный иммунный гемолиз
Причина: повторные трансфузии с образованием антител к
антигенам эритроцитов (система Резус, минорные антигены)
Профилактика: тщательный сбор трансфузиологического и
акушерского анамнеза, исследование крови реципиента на
наличие антиэритроцитарных антител.
20. Реакция «трансплантат против хозяина»
Причина: иммуномодулирующее действие гемотрансфузии –
донорские Т-лимфоциты пролиферируют у иммунодефицитного
«хозяина», атакуют клетки «хозяина»,подавляя гемопоэз.
Группа риска по БТПХ:
-недоношенные новорожденные,
- новорожденные с ГБН,
- больные с супрессией костного мозга в результате химио или
лучевой терапии,
- больные с выраженным наследственным иммунодефицитным
синдромом,
- реципиенты костного мозга.
21. Посттрансфузионная пурпура
Причина: наличие антитромбоцитарных антител у
реципиента в результате предшествующих
гемотрансфузий.
Клиника: появление геморрагической сыпи на коже через
5 – 7 дней после гемотрансфузии.
Терапия: -плазмаферез
-высокие дозы иммуноглобулина внутривенно
22. Передача возбудителей гемотрансмиссивных инфекций
Причина: передача инфекционного агента
(преимущественно вирусов) с компонентами
донорской крови.
Продолжительность серонегативного периода:
Возбудитель
Возбудитель
ВИЧ
ВИЧ
Гепатит В
Гепатит В
Гепатит СС
Гептит
Сифилис
Сифилис
Серонегативный Диапазон
серонегативный
диапазон
период
продолжительности
период
продолжительности
25
25
60
8585
2020
60
6 - 40
6 - 40
30 - 80
55 -55
190- 190
10 -10
60 - 60
30 - 80
23. Профилактика посттрансфузионных осложнений
• 1. Сбор анамнеза трансфузионного, акушерского.
• 2. Соблюдение условий транспортировки и хранения
компонентов крови.
• 3. Правильная подготовка компонентв крови к применению.
• 4. Запрещается введение в контейнер с эритроцитамикаких
либо лекарственных растворов кроме 0,9% NaCl.
• 5. Перед началом трансфузии убедиться в пригодности
компонентов крови для переливания.
• 6. Перед трансфузией провести контрольную проверку крови
донора и реципиента по системе АВО, провести пробы на
индивидуальную совместимость.
• 7. Соблюдать правила проведения проб на совместимость.
• 8. Наблюдение за реципиентом во время трансфузии и после
нее.
24. Побочные эффекты при применении криопреципитата и СЗП
Негемолитическая посттрансфузионная реакция.
Сепсис, как результат бактериальной контаминации.
Посттрансфузионное поражение легких.
Трансмиссия вирусов или других патогенов.
Цитратная интоксикация при быстром введении больших
объемов.
25. Побочные эффекты при применении эритроцитных сред
Негемолитическая посттрансфузионная реакция.
Гемолитическая посттрансфузионная реакция.
Сепсис, как результат бактериальной контаминации.
Посттрансфузионное поражение легких.
Трансмиссия вирусов или других патогенов.
Циркуляторная перегрузка.
Синдром «трансплантат против хозяина» у иммунодефицитных
реципиентов.
26. Побочные эффекты при применении концентрата тромбоцитов
Негемолитическая посттрансфузионная реакция.
Сепсис, как результат бактериальной контаминации.
Посттрансфузионная пурпура.
Посттрансфузионное поражение легких.
Трансмиссия вирусов или других патогенов.
Синдром «трансплантат против хозяина у иммунодефитных
реципиентов.
27. Информирование о ПТО
• Приказ МЗ РФ от 3 июня 2013 № «О
порядке предоставления информации о
реакциях и осложнениях, возникшей у
реципиентов, в связи с трансфузией
донорской крови или ее компонентов в
федеральный орган исполнительной власти,
осуществляющей функции по организации
деятельности службы крови»
Издательский дом Питер

Единственный в мире Музей Смайликов
Самая яркая достопримечательность Крыма
Применение гемотрансфузионных средств, помимо лечебного действия, может вызывать неблагоприятные побочные эффекты. Достаточно условно в отечественной практике традиционно выделяют неблагоприятные посттранс-фузионные (трансфузионные) реакции и осложнения.
Реакции не сопровождаются серьезными и длительными нарушениями функций жизненно важных органов и систем. Осложнения характеризуются тяжелыми клиническими проявлениями, представляющими опасность для больного.
Побочные эффекты гемотрансфузий можно обнаружить у 10 % реципиентов крови и ее компонентов.
Если во время или вскоре после гемотрансфузий развиваются неблагоприятные или необычные симптомы, необходимо определить их связь с перелитым гемокомпонентом.
По первичной симптоматике невозможно определить тяжесть трансфузи-онной реакции, поскольку и тяжелые осложнения (например, острый гемолиз), и легкие реакции (например, фебрильная негемолитическая) изначально могут иметь сходные проявления (озноб, лихорадка). Соответственно любая пост-трансфузионная реакция должна расцениваться как потенциально опасная до тех пор, пока по результатам клинического наблюдения и лабораторного обследования не будет сделано иное заключение.
По клиническим проявлениям посттрансфузионные реакции и осложнения подразделяют на:
— острые, развивающиеся в течение трансфузии или в течение 1-2 ч после нее;
— отсроченные, не проявляющиеся в течение нескольких дней, месяцев или даже лет (рис. 47).
Частота посттрансфузионных реакций и осложнений представлена в табл. 143.
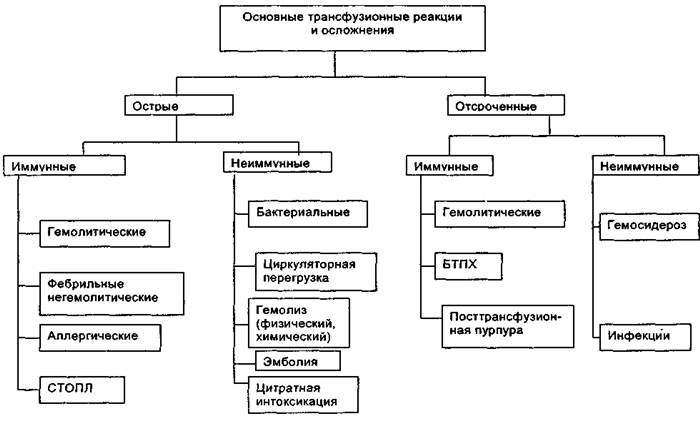
Рис. 47. Трансфузионные реакции и осложнения.
Глава 14. Трансфузионные реакции и осложнения
Таблица 143
1:4000 1:200 1:200 1 1:100 2 1:100-1:200 3 1.-300 4 1:435-1 :12500 5 1:5000 6 1:20 000-1 :50000 7 Редко Редко Редко 8 Редко 8 Редко 9 Редко 10 Редко 10 Редко 10
1 — индуцирована цитокинами, чаще встречается у реципиентов множественных трансфузий;
2 — распространенность у реципиентов множественных трансфузий клеточных компонентов достигает 100%;
3 — часто не регистрируется;
4 — распространенность у реципиентов множественных трансфузий плазмы достигает 3 %;
— преимущественно связан с трансфузиями пулированных концентратов тромбоцитов, хранившихся при комнатной температуре;
6 — в основном связано с антилейкоцитарными антителами в плазме донора, часто не регистрируется;
7 — в основном связана с продукцией специфических антител у пациентов с дефицитом IgA;
8 — связан со случайными ошибками при хранении и транспортировке крови;
9 — при ошибке в выборе ресуспендирующего раствора;
10 — преимущественно у реципиентов массивных трансфузий;
11 — преимущественно у трансфузиозависимых пациентов с гемоглобинопатия-ми.
622 Глава 14. Трансфузионные реакции и осложнения
Гемолиз — разрушение перелитых эритроцитов — грозное посттрансфу-зионное осложнение. Выделяют:
— внутрисосудистый гемолиз — разрушение перелитых эритроцитов компонентами комплемента в просвете сосудов;
— внесосудистый гемолиз — разрушение перелитых эритроцитов (сенсибилизированных IgG и/или комплементом) фагоцитами ретикулоэндоте-лиальной системы.
В основном внутрисосудистый гемолиз развивается при трансфузии АВО-несовместимых эритроцитов. АВО-антитела класса IgM или подклассов IgGl и IgG3 присоединяются к соответствующим антигенам, фиксируют и активируют комплемент. Активированные компоненты комплемента (СЗа, С5а и др.) действуют на тучные клетки, которые выбрасывают вазоактивные вещества (серотонин и гистамин), опосредующие клиническую симптоматику посттранс-фузионной реакции.
При значительном количестве несовместимых клеток и недостаточности защитных механизмов гомеостаза каскад реакций активации комплемента может продолжаться и завершаться лизисом эритроцитов. В результате внут-рисосудистого гемолиза в плазму поступают гемоглобин и строма эритроцитов. В плазме свободный гемоглобин связывается с гаптоглобином. Однако гаптоглобин 1 л плазмы способен связать около 0,6-1,4 г гемоглобина. При увеличении концентрации свободного гемоглобина развивается гемоглобину-рия.
Комплексы антиген-антитело также способны активировать фактор XII (фактор Хагемана), который действует на кининовую систему и увеличивает продукцию брадикинина. Под действием брадикинина увеличивается проницаемость капилляров, расширяются артериолы и развивается гипотензия.
В результате гипотензии, а также прямого действия комплексов антиген-антитело активируется симпатическая нервная система и увеличивается выброс в кровь катехоламинов. В результате происходит локальная вазоконст-рикция в почках.
Фактор Хагемана и тромбопластиновые субстанции стромы разрушенных эритроцитов активируют внутренний путь свертывания крови с развитием ДВС. В результате ДВС наблюдаются:
— множественные тромбы в сосудах легких, почек, печени;
— потребление факторов свертывания крови;
— продукты деградации фибрина.
В результате сочетанного действия гипотензии, локальной вазоконстрик-ции и локального тромбообразования развивается ишемия почек и острая почечная недостаточность (рис. 48).
Механизм иммунного гемолиза
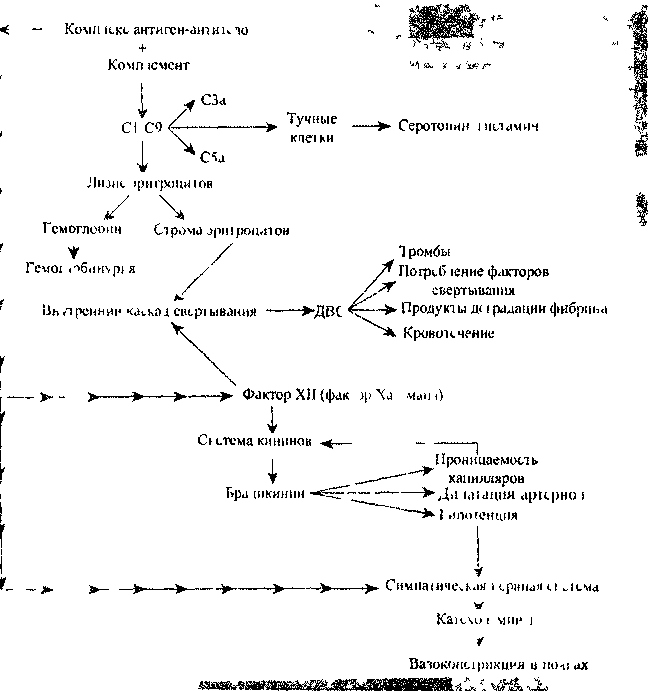
Рис, 48, Патофизиология внутрисосудистого гемолиза.
624 Глава 14. Трансфузионные реакции и осложнения
При внесосудистом гемолизе, чаще обусловленном анти-К, анти-Jk 11 , анти-Fy a , эритроциты удаляются из сосудистого русла и разрушаются фагоцитами в основном в селезенке и печени. Клиническое течение редко бывает столь тяжелым, как при внутрисосудистом гемолизе, поскольку полной активации комплемента обычно не происходит (эритроциты покрыты СЗb). Антитела класса IgG Fab-фрагментом связываются с антигенами перелитых эритроцитов, а Fc-фрагментом — с Fc-рецепторами фагоцитов. В селезенке разрушаются клетки, покрытые небольшим количеством антител. Если клетка покрыта большим количеством антител и СЗЬ либо только комплементом, то разрушение происходит в печени. Характерная симптоматика внесосудистого гемолиза — повышение температуры и анемия. При лабораторном обследовании наблюдаются повышение уровня билирубина и положительный прямой ан-тиглобулиновый тест.
14.2.1. Острый гемолиз
Острый гемолиз — редко встречающееся, но одно из наиболее опасных осложнений гемотрансфузии, чаще обусловленное трансфузией АВО-несовме-стимых эритроцитов с анти-А и/или анти-В. Симтомы острого гемолиза могут появляться при переливании 10-15 мл несовместимой крови. Наиболее тяжелые осложнения развиваются при переливании 200 мл и более АВО-не-совместимой крови. Клинические проявления при остром гемолизе:
— боли в пояснице;
— боль в месте инфузии;
— боль за грудиной;
— свободный гемоглобин в плазме;
Острые иммунные реакции и осложнения_____________________625
На ранних стадиях острого гемолиза яркие симптомы могут отсутствовать, пациент жалуется на небольшую слабость или боль в пояснице. Иногда первым проявлением может быть гемоглобинурия изолированно или в сочетании с болями в пояснице. Для тяжелого гемолиза характерны одышка и ги-потензия, развивающиеся в шок. У пациентов без сознания или при общем обезболивании первыми проявлениями внутрисосудистого гемолиза могут быть геморрагический синдром, гипотензия, гемоглобинурия и анурия. Стертость начальных клинических признаков несовместимости крови характерна также для больных, которым проводится длительная лучевая терапия. Характерно не только снижение диуреза, но и низкая (менее 1012) плотность мочи.
При благоприятном течении острой почечной недостаточности восстановление диуреза наступает на 10-25-й день после трансфузии и продолжается 10-16 дней и более. Постепенное восстановление выделительной функции почек приводит к нарастанию суточного диуреза с переходом в полиурию, после чего отмечается нормализация диуреза. Восстановление диуреза относится к хорошим прогностическим признакам.
Важно еще раз подчеркнуть, что тяжесть острой гемолитической реакции/ осложнения коррелирует с дозой перелитой несовместимой крови. Поэтому важно правильно выполнять биологическую пробу, контролировать температуру и состояние реципиента в процессе гемотрансфузии.
Лечебные мероприятия
При подозрении на острый гемолиз — немедленно прекратить трансфузию. Сохранить внутривенный инфузионный тракт для предстоящих инфу-зий. Основная задача в этой ситуации — профилактика почечной недостаточности. Необходимо корригировать гипотензию и поддерживать перфузию почек. С этой целью продолжают введение жидкостей (физиологический раствор). В стадии шока вводят 75-150 мг преднизолона или до 1250 мг гидрокортизона, 400 мл 5 % раствора гидрокарбоната натрия, 0,5-1 мл 0,06 % раствора коргликона в 20 мл 40 % раствора глюкозы, 25-50 мг пипольфена, 20-40 мг промедола, 2 мл кордиамина; средне- и низкомолекулярные коллоидные растворы — 1 л; диуретики (фуросемид, маннитол).
При развитии ДВС проводят специфическое лечение (см. раздел 10.4.2.1).
Профилактика
Наиболее часто трансфузии несовместимой крови — это следствие ошибки идентификации образца крови, гемокомпонента, реципиента и т. д. Более того, практика показывает, что осложнения развиваются как результат системной ошибки — сочетания двух или более неверных манипуляций.
В Великобритании создан Комитет по нарушениям при гемотрансфузии (Serious Hazards of Transfusion, SHOT), на основе анонимности собирающий
626 Глава 14. Трансфузионные реакции и осложнения
Поэтому необходимо строго соблюдать установленные правила на всех этапах заготовки, производства, хранения, транспортировки и переливания гемокомпонентов. Особое внимание следует уделить надлежащему оформлению документации. Надежный заслон острой гемолитической реакции — надлежащее выполнение манипуляций при переливании крови (см. главы 9 и 10).
Фебрильные негемолитические посттрансфузионные реакции регистрируют при подъеме температуры до 38 °С и выше в течение гемотрансфузии или вскоре (обычно в течение 2 ч) после ее окончания, если не выявлено других причин гипертермии. Повышение температуры может сопровождаться ознобом.
Фебрильные негемолитические посттрансфузионные реакции обычно развиваются при трансфузиях, содержащих лейкоциты гемокомпонентов, реципиентам с множественными трансфузиями и/ил и беременностями в анамнезе. Реакции развиваются вследствие взаимодействия HLA-антигенов I класса, экспрессированных на лейкоцитах или тромбоцитах донора, с антителами в крови аллосенсибилизированного реципиента.
Лечебные мероприятия
Лечебные мероприятия — симптоматические. Лихорадка обычно корригируется жаропонижающими средствами. Не следует вводить аспирин реципиентам концентратов тромбоцитов.
Профилактика
Для профилактики аллоиммунизации следует использовать гемотрансфу-зионные среды, обедненные лейкоцитами. Современные лейкоцитарные фильтры позволяют сократить количество лейкоцитов в гемокомпоненте менее минимальной иммуногенной дозы (5x10 6 клеток). У пациентов с трансфузи-онными реакциями в анамнезе также целесообразно применять обедненные лейкоцитами среды. Эффективно профилактическое введение антипиретиков.
14.2.3. Аллергические реакции
Аллергические реакции в основном бывают умеренными, но могут протекать и тяжело. Основные клинические проявления — эритема, зуд, крапивница. Наличие лихорадки нехарактерно.
Острые иммунные реакции и осложнения____________________627
Вероятная причина аллергических реакций — иммунный ответ на белки плазмы донора.
Лечебные мероприятия
При появлении признаков аллергии — немедленно прекратить трансфузию. Ввести антигистаминные средства (димедрол 25-100 мг) perosили внутримышечно (внутривенно). После устранения симптомов (обычно через 15-30 мин) трансфузию можно продолжить.
Профилактика
Пациентам с трансфузионными аллергическими реакциями в анамнезе показано профилактическое введение антигистаминных препаратов. Может быть эффективно использование отмытых эритроцитов.
14.2.3.1. Анафилактический шок
Анафилаксия — наиболее тяжелая форма аллергической реакции. Уже при трансфузии нескольких миллилитров гемокомпонента развиваются гиперемия, тошнота, боли в животе, рвота, диарея, отек гортани, бронхоспазм, гипотензия, потеря сознания и шок.
А. С. Лопатин (1983), изучив 520 случаев лекарственного анафилактического шока, предложил выделить 5 клинических разновидностей его течения:
1) типичная форма — 55,4 %;
Типичная форма лекарственного анафилактического шока протекает остро, с неопределенными тягостными ощущениями («обдало жаром», «обожгло крапивой»), появляются тошнота и страх смерти. Больные могут жаловаться на резкий кашель, резкую слабость, ощущения покалывания и зуда кожи лица, рук, чувство тяжести за грудиной или сдавливания грудной клетки. Затем, как правило, наступает расстройство сознания. При быстропротекаю-щем «молниеносном» шоке больной может не успеть предъявить каких-либо жалоб.
Из объективных признаков следует отметить покраснение кожи лица, полиморфную экзантему по всему телу, обильное потоотделение, отек век или лица. У многих больных развиваются клонические судороги, двигательное беспокойство, непроизвольное выделение мочи и кала.
При асфиксическом варианте через несколько минут после введения ана-филактогенного вещества в клинической картине начинает доминировать острая дыхательная недостаточность. Дыхательная недостаточность может
628 Глава 14. Трансфузионные реакции и осложнения
быть связана с отеком слизистой оболочки гортани с частичным или полным закрытием ее просвета (ложный круп), ларинго-, бронхо- и, особенно, бронхиол оспазмом. При этом может развиться интерстициальный и внутриальвео-лярный отеки легких, клинические проявления которых впоследствии доминируют. Особенностью возникновения данного варианта является то, что он развивается у лиц с какой-либо патологией легких (бронхитом, пневмонией и др.).
При гемодинамическом варианте также через несколько минут после инъекции препарата на первое место в клинической картине выступают симптомы нарушения кровообращения: сильные боли в области сердца, аритмия, гемодинамический коллапс. Наблюдается дисфункция микроциркуляции в виде мраморного рисунка кожи, сочетающаяся с цианозом. При этом варианте признаки декомпенсации внешнего дыхания и центральной нервной системы выражены меньше.
Для абдоминального варианта лекарственного анафилактического шока характерно появление симптомов острого живота (резкие боли в эпигастраль-ной области, симптомы раздражения брюшины), что нередко приводит к ошибочной диагностике перфорации или кишечной непроходимости. Этот вариант характеризуется неглубоким расстройством сознания, незначительным снижением АД, отсутствием дыхательной недостаточности. Характерным оказывается появление болей в животе только через несколько десятков минут (20-30) после инъекции анафилактогенного вещества.
Реже встречается церебральный вариант анафилактического шока. Клиническая картина при нем характеризуется преимущественным поражением центральной нервной системы с психомоторным возбуждением, страхом, нарушением сознания, судорогами, дыхательной аритмией. В тяжелых случаях может развиться набухание и отек головного мозга с последующей остановкой дыхания и сердца.
Этиологическими факторами развития анафилактического шока являются более 100 препаратов из различных фармакологических групп. Наиболее частыми из них оказываются антибиотики, по убывающей активности провокации шока образующие следующий ряд: пенициллин, бициллин, стрептомицин, олететрин, тетрациклин, левомицетин, мономицин, карбенициллин, мор-фоциклин, оксациллин, эритромицин, олеандомицин.
За антибиотиками по частоте возникновения анафилактического шока стоят пиразолоновые препараты (анальгин, амидопирин), местноанестезирующие средства (новокаин, дикаин, анестезин), витамины и их синтетические аналоги, сульфаниламидные препараты, рентгеноконтрастные средства (кардио-траст, билигност, билитраст, уротраст), противотуберкулезные препараты (ту-базид), вакцины и гормоны (питуитрин, маммофизин, преднизолон).
Анафилактические трансфузионные реакции в основном опосредованы антителами к IgA. По наблюдениям американских врачей, дефицит IgA отмечается у 1 человека из 700. Эти пациенты вследствие предшествующих бе-
Острые иммунные реакции и осложнения __ ________________629
ременностей, трансфузий или неясных причин могут быть иммунизированы к тяжелым (ее) или легким (к или X) цепям IgA*. В нашей практике не встречались реципиенты гемокомпонентов с полным отсутствием IgA, однако снижение уровня IgA в сыворотке крови отмечается у 15 % пациентов.
Лечебные мероприятия
При появлении признаков анафилаксии следует немедленно прекратить трансфузию и начать внутривенное введение физиологического раствора с добавлением или без вазопрессорных средств. Необходимо подкожно ввести 0,3 мл адреналина (1 : 1000) или, если реакция тяжелая, 3-5 мл адреналина (1 : 1000) внутривенно быстро. Димедрол 25-100 мг внутривенно. Ранити-дин 50 мг внутривенно. Гидрокортизон 100-250 мг внутривенно каждые 6 ч. Назначают кислород, возможно применение интубации трахеи и искусственной вентиляции легких.
Под контролем артериального давления при шоке вводят дофамин 5-20 мкг/кг/мин или норадреналин 2 мкг/мин.
Профилактика
Оптимально отследить пациентов с дефицитом IgA и переливать им ге-мокомпоненты от доноров с дефицитом IgA (плазму можно переливать только от таких доноров). Тщательное отмывание эритроцитов позволяет удалить IgA.
Читайте также:
