Периферический язвенный кератит
Добавил пользователь Владимир З. Обновлено: 27.01.2026
Аннотация научной статьи по клинической медицине, автор научной работы — Полтанова Татьяна Ивановна, Белоусова Наталья Юрьевна
Представлен опыт лечения периферической язвы роговицы на фоне ревматоидного артрита. Диагноз был установлен на основании данных анамнеза (периферическое изъязвление роговицы более 3 месяцев без признаков клинического улучшения на фоне проводимой антимикробной и противовирусной терапии), клинических проявлений (наличие глубокой периферической серповидной язвы роговицы в нижневисочном секторе на фоне ревматоидного артрита). После проведения курса стационарного лечения, включающего местное применение антибиотиков, противовирусных препаратов, пульс-терапию глюкокортикостероидами, десенсибилизацию и витаминотерапию, была достигнута слабая эпителизация язвенного дефекта и васкуляризация роговицы. Амбулаторно пациенту был назначен циклоспорин А 0,05% (Рестасис) 2 раза в сутки в виде инстилляций в комбинации с антисептиками, слезозаменителями и кератопротекторами в течение 3-х месяцев, что позволило добиться полной эпителизации язвенного дефекта роговой оболочки.
Похожие темы научных работ по клинической медицине , автор научной работы — Полтанова Татьяна Ивановна, Белоусова Наталья Юрьевна
Эффективность комплексной терапии длительно не заживающей язвы роговицы у ВИЧ-инфицированных больных с применением офтальмоферона
USAGE OF TOPICAL CYCLOSPORIN A IN PERIPHERAL ULCERATIVE KERATITIS COMPLEX THERAPY: OUR EXPERIENCE
We showed our experience in peripheral corneal ulcer treatment associated with rheumatic arthritis. The diagnosis was made on the basis of anamnesis (peripheral corneal ulceration has been resistant to antimicrobial and antiviral treatment for 3 months), clinical manifestation (the presence of deep crescent peripheral corneal ulcer in the inferior temporal segment caused by rheumatic arthritis). The hospital disease management included topical antibiotics, antiviral drugs, pulse-therapy of steroids, antihistamines, vitamins and allowed to get slight corneal reepithelialization and vascularization. Topical cyclosporine A 0.05% 2 times per day with antiseptics, artificial tears and keratoprotectors were used as an outpatient treatment for 3 months and produced complete corneal defect healing.
Текст научной работы на тему «ОПЫТ ПРИМЕНЕНИЯ ТОПИЧЕСКОГО ЦИКЛОСПОРИНА A В КОМПЛЕКСНОЙ ТЕРАПИИ ПЕРИФЕРИЧЕСКОГО ЯЗВЕННОГО КЕРАТИТА.»
23.Roson B, Carratala J, Fernandez-Sabe N. et al. Causes and factors associated with early failure in hospitalized patients with community-acquired pneumonia. Arch. Intern. Med. 2004; 164: 502-08.
24.Welte T, Torres A, Nathwani D. Clinical and economic burden of community-acquired pneumonia among adults in Europe. Thorax. 2012. Vol. 67. P. 7179.
ОПЫТ ПРИМЕНЕНИЯ ТОПИЧЕСКОГО ЦИКЛОСПОРИНА A В КОМПЛЕКСНОЙ ТЕРАПИИ ПЕРИФЕРИЧЕСКОГО ЯЗВЕННОГО КЕРАТИТА.
1 Полтанова Татьяна Ивановна 2 Белоусова Наталья Юрьевна
Федеральное государственное бюджетное образовательное учреждение высшего образования
«Приволжский исследовательский медицинский университет» министерства здравоохранения российской федерации, кафедра глазных болезней, нижний новгород, Российская Федерация.
Ответственный автор: Белоусова Наталья Юрьевна
(моб. тел. 89601913718).
USAGE OF TOPICAL CYCLOSPORIN A IN PERIPHERAL ULCERATIVE KERATITIS COMPLEX
THERAPY: OUR EXPERIENCE.
1Poltanova Tatjana Ivanovna 2 Belousova Natalya Urjevna
FEDERAL STATE BUDGETARY EDUCATIONAL INSTITUTION OF HIGHER EDUCATION 'PRIVOLZHSKY RESEARCH MEDICAL UNIVERSITY' OF THE MINISTRY OF HEALTH OF THE RUSSIAN
FEDERATION, DEPARTMENT OF EYE DISEASES, NIZHNY NOVGOROD,
R USSIAN FEDERA TION.
Представлен опыт лечения периферической язвы роговицы на фоне ревматоидного артрита. Диагноз был установлен на основании данных анамнеза (периферическое изъязвление роговицы более 3 месяцев без признаков клинического улучшения на фоне проводимой антимикробной и противовирусной терапии), клинических проявлений (наличие глубокой периферической серповидной язвы роговицы в нижневисочном секторе на фоне ревматоидного артрита). После проведения курса стационарного лечения, включающего местное применение антибиотиков, противовирусных препаратов, пульс-терапию глюкокортикостероидами, десенсибилизацию и витаминотерапию, была достигнута слабая эпителизация язвенного дефекта и васкуляризация роговицы. Амбулаторно пациенту был назначен циклоспорин А 0,05% (Рестасис) 2 раза в сутки в виде инстилляций в комбинации с антисептиками, слезозаменителями и кератопротекторами в течение 3-х месяцев, что позволило добиться полной эпителизации язвенного дефекта роговой оболочки.
We showed our experience in peripheral corneal ulcer treatment associated with rheumatic arthritis. The diagnosis was made on the basis of anamnesis (peripheral corneal ulceration has been resistant to antimicrobial and antiviral treatment for 3 months), clinical manifestation (the presence of deep crescent peripheral corneal ulcer in the inferior temporal segment caused by rheumatic arthritis). The hospital disease management included topical antibiotics, antiviral drugs, pulse-therapy of steroids, antihistamines, vitamins and allowed to get slight corneal reepithelialization and vascularization. Topical cyclosporine A 0.05% 2 times per day with antiseptics, artificial tears and keratoprotectors were used as an outpatient treatment for 3 months and produced complete corneal defect healing.
Ключевые слова: периферический язвенный кератит, офтальмопатия при ревматоидной артрите, циклоспорин А.
Key words: peripheral ulcerative keratitis, ophthalmopathy in rheumatic arthritis, cyclosporine A.
Ревматоидный артрит (РА) относят к системным аутоиммунным заболеваниям соединительной ткани, характеризующимся эрозивным артритом и системным поражением внутренних органов [1].
Ревматоидный артрит с внесуставными проявлениями является высокоактивной, генерализованной формой болезни, встречающейся главным образом у серопозитивных больных и поражающей орган зрения [2].
Офтальмологические проявления ревматоидного артрита разнообразны, наблюдаются примерно в
20-27% случаев и включают увеит, склерит, эписклерит, сухой кератоконъюнктивит, кератит [3,4].
Офтальмопатия при РА является актуальной медико-социальной проблемой, требующей согласованной работы нескольких специалистов, при этом поражение глаз может приводить к тяжелым осложнениям, дополнительно усугубляя качество жизни пациентов [5].
Классическим проявлением кератита, ассоциированного с ревматоидным артритом, является периферический язвенный кератит (ПЯК) (amir monsenin), часто протекающий билатерально, относящийся к тяжелым деструктивным поражениям, приводящим к быстрому прободению роговицы и утрате зрительных функций в отличие от периферических поражений роговой оболочки другой этиологии [6,7]. Характерная локализация патологического процесса вдоль лимба объясняется особенностями строения и питания, а также иммунологическими особенностями перилимбальной зоны роговицы [8].
При ревматоидном артрите в крови циркулирует аномальное количество
иммуноглобулинов, хемокинов, иммунных комплексов, нейтрофилов, макрофагов, которые аккумулируются в периферической части роговицы, поступая из лимбальных сосудов, и стимулируют выработку кератоцитами
коллагеназы и матричных металлопротеиназ. Данные ферменты разрушают внеклеточный матрикс, способствуя развитию и прогрессированию язвенного процесса [9,10].
Единого мнения о лечении ПЯК на сегодняшний день нет, и терапия подобных заболеваний остается сложной задачей. Медикаментозные терапевтические подходы включают системное применение нестероидных противовоспалительных средств,
кортикостероидов, иммуносупрессоров, а также слезозаменителей и кератопротекторов [11,12].
В лечении далекозашедшей стадии данного заболевания, сопровождающейся кератомаляцией, десцеметоцеле и угрозой перфорации роговицы, применяется сквозная кератопластика в сочетании с УФ-кросслинкингом [13].
Использование в комплексной терапии топических кортикостероидов исключает риск развития системных побочных эффектов, но задерживает эпителизацию роговицы и повышает риск перфорации [14,15].
С целью купирования аутоиммунного воспаления терапевтические схемы включают применение топических иммунносупрессоров. Циклоспорин А является представителем иммунодепрессантов, выделенный из грибов Tolypocladium inflatum и обладающий мощным
иммуносупрессорным действием за счет блокады кальциневрина в Т-лимфоцитах, снижения выброса провоспалительных цитокинов и ингибирования апоптоза клеток конъюнктивы [16]. Местное применение в офтальмологии циклоспорина А нашло широкое распространение в лечение синдрома сухого глаза и у реципиентов трансплантата роговицы [17].
Цель настоящего исследования.
Представить опыт применения топического циклоспорина А в терапии периферической язвы роговицы.
Материал и методы.
Мы наблюдали пациента Ш., 68 лет, который обратился с жалобами на снижение зрения, чувство инородного тела в левом глазу, снижение зрительных функций. Со слов пациента, чувство инородного тела за веками беспокоило с декабря 2017 г, к окулисту по месту жительства обратился 14.02.2017г., где больному был установлен диагноз «Язва роговицы левого глаза» и рекомендовано применение ацикловира 3%, ципрофлоксацина 0.3%, диклофенака натрия 0.1% местно. На фоне проводимой терапии отмечалась отрицательная динамика. Правый глаз не видит около 5 лет. В анамнезе - сквозная послойная кератопластика правого глаза по поводу прободной язвы роговицы (документальных данных не предоставлено). При первичном осмотре: VIS OD = proectio lucus certa, VIS OS = 0,5 н/к, внутриглазное давление в пределах нормы. При биомикроскопии правого глаза тотальное помутнение роговицы с новообразованными сосудами, подлежащие среды не просматриваются, глазное дно не просматривается.
При биомикроскопии левого глаза выявлена выраженная смешанная инъекция глазного яблока, в нижне-темпоральном секторе роговица инфильтрирована, с 2 до 6 час в 2 мм от лимба серповидная язва с чистым дном в глубоких слоях, без признаков эпителизации. Центральный край язвенного дефекта подрыт (Фото 1), начальное помутнение хрусталика.
Данные лабораторных исследований:
Культуральные исследования отрицательные.
ОАК: Er 3,71*1012/л, Hb 109г/л, Le 15.16*109/л, Neu 78.8%, Mon 4.2%, Lym 14%, Bas 0 %, Eos 0.98%, Tr 186*109/л; Глюкоза крови: 4,8 ммоль/л
Антитела к ВИЧ, Кардиолипиновая проба, Антитела к HCV, HBsAg отриц.,
С-реакт белок 43.70 мг/л, ревматоидный фактор 78.1 Ме/мл.
Заключение ревматолога: Ревматоидный артрит серопозитивный, развернутая стадия, активность II, РС II, ФК 2.
На момент обращения пациента базисная терапия РА не проводилась.
Фото 1. Биомикроскопия левого глаза пациента до проведения иммуносупрессивной терапии.
Больному было назначено лечение: инстилляции: офлоксацин 0,5% 4 раза в сутки, офтальмоферон 4 раза в сутки, мидриацил 1% 2 раза в сутки; инъекции: глюкокортикостероидная терапия - дексаметазон 0,4% внутривенно капельно по схеме с 64 мг, десенсибилизирующая терапия -супрастин 1 мл внутримышечно, витаминнотканевая терапия.
Выписан с улучшением. При выписке VIS OS = 0.5 н/к. Инфильтрация роговицы уменьшилась. В нижне-наружных отделах роговицы с 3 до 6 час в 2 мм от лимба серповидная язва с чистым дном в средних слоях, с сохранением подрытого края, по периферии слабая эпителизация и васкуляризация, передняя камера средней глубины, камерная влага прозрачная, начальное помутнение хрусталика.
При выписке больному было рекомендованы инстилляции в левый глаз: Циклоспорин А 0,05% (Рестасис) 2 раза в сутки, Пиклоксидин 0.05% (Витабакт), слезозаместительная терапия (Стиллавит) 4 раза в сутки чередовать с Декспатенолом 5% (Корнерегель) 4 раза в сутки.
Результаты и обсуждение.
При осмотре через 1 месяц на фоне назначенной терапии зрительные функции оставались на прежнем уровне (VIS OS = 0.5 н/к), сохранялась незначительная инъекция глазного
яблока. В нижне-наружных отделах роговицы протяженность и глубина серповидного язвенного дефекта уменьшились, отмечался подрытый край с 3 до 4 часов, по периферии активная эпителизация и васкуляризация. Признаки воспалительной реакции в передней камере не выявлены. Внутриглазное давление в пределах нормы. Терапию в прежнем объеме рекомендовано продолжить.
При осмотре в динамике через 2 месяца обнаружено отсутствие признаков воспаления, эпителизация язвенного дефекта роговой оболочки, периферическое помутнение роговицы с 2 до 6 часов с большим количеством новообразованных сосудов. Больному было рекомендовано продолжить применение препарата Рестасис 0.05% 2 раза в сутки.
При обследовании через 3 месяца на фоне проводимой терапии зрительные функции оставались на прежнем уровне, отек роговицы купирован, поверхность роговицы
эпителизирована, внутриглазное давление в пределах нормы. В зоне поражения отмечалась активная васкуляризация. Признаки
воспалительной реакции в передней камере не выявлены (Фото 2).
Стандартная терапия периферического язвенного кератита, ассоциированного с ревматоидным артритом, обычно малоэффективна, так как применение топических кортикостероидов повышает риск развития перфорации роговицы. Нестероидные противовоспалительные средства также могут способствовать дальнейшему расплавлению роговой оболочки. В данном случае, с целью купирования аутоиммунного воспаления, патогенетически обоснованным является применение топического иммуномодулятора Циклоспорина А 0,05% (Рестасис).
2.Назаров Б.Д., Саидов Е.У., Халилова Д.А., Р.Н. Зубайдов Р.Н., Шодиев Б.Р. Ревматоидный артрит с системными проявлениями: диагностика, индикаторы неблагоприятного течения// Науч-практич ревматол. 2012; 50(6): 45-49. [Nazarov B.D., Saidov E.U., Khalilova D.A., R.N. Zubaidov R.N., Shodiev B.R. Revmatoidnyi artrit s sistemnymi proyavleniyami: diagnostika, indikatory neblagopriyatnogo techeniya. Nauch-praktich revmatol. 2012; 50(6): 45-49. (In Russ).]
5.Kotter I., Stubiger N., Deuter C. Ocular involvement if rheumatoid arthritis, connective tissue
6.Дроздова Е.А., Тимошевская Е.И. Дифференциальная диагностика и тактика лечения периферических поражений роговицы// Точка зрения. Восток-запад. 2017; 1: 57-60. [Drozdova E.A., Timoshevskaya E.I. Differentsial'naya diagnostika i taktika lecheniya perifericheskikh porazhenii rogovitsy. Tochka zreniya. Vostok-zapad. 2017; 1: 5760. (In Russ).]
9.Markovitz E., Perry Z.H., Tsumi E., Abu-Shakra M. Ocular involvement and its manifestations in rheumatoid arthritis patients. Harefuah. 2011; 150(9): 713-751.
13. Русакова Ю.А., Рахимова Э.М., Усубов Э.Л. Клинический случай двусторонней кератомаляции при системном ревматоидном артрите// Современные технологии в
офтальмологии. 2019; 5: 299-303. [Rusakova Yu.A., Rakhimova E.M., Usubov E.L. Klinicheskii sluchai dvustoronnei keratomalyatsii pri sistemnom revmatoidnom artrite. Sovremennye tekhnologii v oftal'mologii. 2019; 5: 299-303. (In Russ).]
14. Степанов В.К., Муриева И.В., Исаева О.В. Лечебная пересадка роговицы при деструктивной кератопатологии у больных ревматоидным полиартритом// Вестник Оренбургского государственного университета. 2015; 12(187): 231233. [Stepanov V.K., Murieva I.V., Isaeva O.V. Lechebnaya peresadka rogovitsy pri destruktivnoi keratopatologii u bol'nykh revmatoidnym poliartritom. Vestnik Orenburgskogo gosudarstvennogo universiteta. 2015; 12(187): 231-233. (In Russ).]
15. Araki-Sasaki K., Katsuta O., Mano H., Nagano T., Nakamura M. The effects of oral and topical corticosteroid in rabbit corneas. BMC
УДК 548:612.313; 614.2
16. Белоусова Н.Ю., Полтанова Т.И. Возможности применения цитостатиков в офтальмологии// Казанский медицинский журнал. 2019; 100(4): 673-679. [Belousova N.Yu., Poltanova T.I. Vozmozhnosti primeneniya tsitostatikov v oftal'mologii. Kazanskii meditsinskii zhurnal. 2019; 100(4): 673-679. (In Russ).]
МОРФОЛОГИЧЕСКИЕ ПОКАЗАТЕЛИ МИКРОКРИСТАЛЛОВ ДЕГИДРАТИРОВАННОЙ
СЛЮНЫ КАК ИНДИКАТОР ДОНОЗОЛОГИЧЕСКОГО УРОВНЯ ЗДОРОВЬЯ_
РР1: 10.31618/Б8и.2413-9335.2020.1.77.963 Карабаев М., Ботиров М. Т., Гасанова Н.М.
Ферганский филиал ТМА
На основе морфофункциональных показателей организма 43 практически здоровых студентов медицинского вуза оценен донозологический уровень их здоровья. Изучены также, морфологические показатели микрокристаллов твердой фазы их ротовой жидкости, полученные методом дегидратации микрокапли. При этом обнаружено, наличие статистически достоверной зависимости величины этого показателя от уровней здоровья обследованных.
Установлены величины показателей морфологические структуры микрокристаллов дегидратированного образца ротовой жидкости, рекомендуемые как диагностические критерии донозологического уровня здоровья здорового человека.
Ключевые слова Донозологические состояния и уровни здоровья. Ротовая жидкость. Морфологические показатели фации дегидратированной ротовой жидкости. Донозологическая диагностика. Диагностические критерии.
Актуализация концепции системы охраны здоровья, направленной на сохранение здоровья здорового человека, придает особое значение проблеме оценки уровня индивидуального здоровья. Таким образом, на современном этапе развития общества особо остро стоит проблема диагностики уровня здоровья здорового человека. Однако, современная медицина в большинстве случаев выявляет наличие того или иного заболевания, а не диагностирует уровень здоровья. Врачи не получают информацию о снижении уровня здоровья здорового человека, что приводит к запозданию профилактических мероприятий. Если в отношении заболеваний существует хорошо разработанная и общепринятая номенклатура (классификация) болезней, то здоровье до последнего времени не имело соответствующих классификаций. В настоящее время термин "здоровье" зачастую трактуется, как отсутствие болезни. Концепция здоровья, разработанная в космической и профилактической медицине 2, рассматривает переход от здоровья к болезни как
процесс постепенного снижения адаптационных возможностей организма и развития донозологических состояний, который происходит в результате снижения функционального резерва его регуляторных систем. Таким образом, проявлению болезни, как результата срыва адаптации предшествуют донозологические и преморбидные состояния. Именно эти состояния у практически здоровых людей и являются объектом донозологического контроля.
Отметим, что понятие о донозологическом состоянии в оценке здоровья человека фактически опирается на законы древней медицины, изложенные более тысячи лет назад известным врачом и философом Абу Али Ибн Синой -Авиценной, который выделял шесть состояний здоровья человека [3]:
Язвенный кератит (язва роговицы)
На долю заболеваний роговой оболочки глаза приходится, по современным оценкам, свыше 25% в общем потоке офтальмологической патологии. Кроме того, такими заболеваниями обусловлено около 50% случаев приобретенного слабовидения и тотальной слепоты.
Кератит – воспаление роговицы; соответственно, язвенный кератит (как разновидность кератитов вообще) представляет собой деструктивный, изъязвляющий воспалительный процесс в роговой оболочке. Это всегда серьезная проблема, действительно чреватая глубоким снижением или полной утратой зрения.
Роговая оболочка выполняет, в основном, защитные функции, в то же время являясь первой преломляющей средой на пути воспринимаемого глазом светового потока. Иными словами, для полноценной и корректной фокусировки роговица, – как и другие оптические среды глаза, – должна иметь строго определенную форму (прежде всего, определенный радиус сферичности), обладать равномерной кривизной и быть абсолютно прозрачной.
Роговица относится к бессосудистым оболочкам, оксигенация и трофика осуществляются диффузно-осмотическим путем. Для дальнейшего изложения это существенно, поскольку прямая перфузия (лат. «проливание», «пропитывание») ткани кровью в плане доставки иммунных факторов обеспечивает значительно более эффективную защиту. То же касается регенерации – роговая оболочка восстанавливается гораздо хуже и медленнее, чем, например, эпидермис.
Вместе с тем, роговица богато иннервирована нервными окончаниями; этим, в частности, объясняется ее высокая чувствительность и смыкательный рефлекс век при малейшем прикосновении к внешней, сравнительно плотной роговой оболочке глазного яблока.
Язва роговицы (ulcus corneae) является наиболее тяжелой формой кератита. Напомним, что отличие язвы от банального катарального воспаления или поверхностной эрозии заключается в том, что язва как незаживающий воспалительный процесс проникает в глубокие слои пораженной ткани (прободная язва разрушает ткань насквозь) и, даже зарубцевавшись, всегда оставляет после себя необратимый дефект. В случае язвенного кератита язвы обычно носят кратерообразный характер; остаточный рубцовый дефект называют бельмом. Изъязвляющий процесс роговицы может быть локализован в разных ее участках, но в центральной зоне (перед радужной оболочкой и зрачком) он протекает тяжелее и во всех случаях приводит к утрате зрения, – в лучшем случае, частичной.
Причины
Классический этиопатогенез язвенного кератита заключается в микротравматизации роговицы с последующей инвазией и активизацией патогенной (или условно-патогенной) флоры из конъюнктивального мешка и/или слезных путей. В качестве возбудителя чаще всего выступают бактериальные культуры – стафилококки, стрептококки, псевдомонады и т.п. Широко распространены также вирусные кератиты (преимущественно герпесвирусные). Грибковые и протозойные (хламидийные, акантамебные) язвенные кератиты встречаются реже; они отличаются терапевтической резистентностью, зачастую тяжелым или очень тяжелым течением.
Неинфекционные язвы роговицы обусловлены дегенеративно-дистрофическими и атрофическими процессами, синдромом сухого глаза, а также аутоиммунной атакой на собственные ткани. В частности, при системных коллагенозах может развиться т.н. разъедающая язва Мурена.
Известно множество факторов, достоверно способствующих развитию язвенного кератита:
- любые механические травмы и микротравмы роговицы, в т.ч. ятрогенные (особенно при использовании нестерильного инструментария), а также нанесенные инородными телами, запыленным воздухом и мн.др.;
- термические, химические, лучевые, световые травмы;
- любые хронические инфекционно-воспалительные процессы в глазных и смежных структурах;
- эндокринно-метаболические расстройства (сахарный диабет);
- аутоиммунные заболевания;
- неадекватное применение антибиотиков, гормонсодержащих средств, анестетиков;
- недостаточный и неправильный уход за контактными линзами;
- несоблюдение элементарных принципов гигиены органов зрения;
- (для новорожденных) заражение патогенной флорой в родовых путях инфицированной матери;
- нелеченные бактериальные, грибковые, протозойные инфекции в урогенитальной и других системах организма; аллергической этиологии;
- гиповитаминозы А и В, полигиповитаминозы.
Симптоматика
Различают несколько форм язвенного кератита: простую, гнойную и ползучую язву (в других классификациях корнеальные язвы делятся лишь на два типа – разъедающие и ползучие). Ползучая язва названа так в связи с тенденцией к рубцеванию с одного края и дальнейшему распространению, расширению язвенной раны с другого – в результате язва словно смещается, ползет по роговице, оставляя за собой рубцовое бельмо.
Любой тип корнеальной язвы характеризуется интенсивной болью, гиперсекрецией слезной жидкости, светобоязнью, покраснением. В большинстве случаев имеет место гнойный, слизисто-гнойный, гнойно-некротический экссудат.
Процесс чаще носит односторонний характер.
Как показано выше, начало язвенного кератит может быть спровоцировано хроническим воспалением в смежных глазных или периорбитальных структурах, но верно и обратное: воспаление нередко распространяется с роговицы вовне или вглубь.
В целом, язвенные кератиты, – при всем разнообразии этиологии, клинических форм и типов течения, – представляют собой мучительное, изнурительно-болезненное состояние с неблагоприятным прогнозом в плане зрительных функций. Среди наиболее опасных осложнений – сепсис , глаукома , атрофия зрительного нерва, менингит , абсцесс мозга, орбитальный целлюлит (флегмона), панофтальмит. Последние два состояния чаще всего приходится разрешать экстренной энуклеацией – тотальным удалением глазного яблока.
Диагностика
Помимо стандартного офтальмологического осмотра, в целях уточняющей и дифференциальной диагностики при язвенном кератите прибегают к исследованию со щелевой лампой, окрашивающим пробам, диафаноскопии, УЗИ и другим диагностическим методам из богатого арсенала современной офтальмологии.
Для микробиологической диагностики отбирают мазок и/или соскоб (выбор конкретного метода идентификации патогена также определяется особенностями конкретного случая).
Лечение
Очевидно, что первоочередной и главной задачей является элиминация инфекции. С этой целью проводится активная комплексная антисептическая терапия: в зависимости от природы и чувствительности возбудителя, назначаются антибиотики, антимикотики, противопротозойные, противогерпетические препараты; принимаются меры к укреплению общего и локального иммунитета, купированию болевого синдрома и воспалительного процесса, местной обработке. При неинфекционной этиологии назначают десенсибилизирующие, антигистаминные, иммуносупрессивные и другие препараты по показаниям. На этапе реабилитации важная роль отводится физиотерапевтическим процедурам.
Однако при язвенном кератите зачастую не обойтись без офтальмохирургического вмешательства: вскрывают переднюю камеру, обеспечивая дренаж скопившихся гнойных масс, производят антисептическую обработку, осуществляют сквозную или послойную кератопластику и т.п. В целом, техника и объем вмешательства определяются особенностями конкретного случая. В настоящее время широко применяются современные высокотехнологичные методы офтальмохирургии, позволяющие сократить объем, риски и травматичность операции до действительного минимума.
После успешной эрадикации возбудителя инфекции и полного излечения язвенного процесса во многих случаях рассматриваются возможности устранения рубцового бельма и восстановления прозрачности роговицы путем трансплантации.
Дифференциальная диагностика и тактика лечения периферических поражений роговицы
Воспалительные заболевания роговицы занимают важное место среди причин слабовидения и слепоты. По локализации патологических изменений кератиты и язвы роговицы подразделяются на центральные (парацентральные) и периферические, что имеет значение для определения этиологии заболевания, тактики лечебных мероприятий и прогноза течения. Периферический кератит характеризуется формированием инфильтратов в строме перилимбальной части роговицы, концентрично лимбу, часто сопровождающихся появлением дефекта эпителия, некроза стромы с возможностью перфорации и слепоты [1]. Причинами развития периферического кератита могут быть патология век и заболевания кожи, инфекционные заболевания, а также ряд неинфекционных иммунных расстройств (краевой кератит, язва Мурена) и диффузных болезней соединительной ткани (ДБСТ) [2–5]. Кроме того, периферическая локализация патологических изменений в роговице встречается при дегенеративных и трофических расстройствах, что требует проведения дифференциальной диагностики [1, 6] .
Локализация воспалительного очага в роговице определяется особенностями её анатомического строения и иммунологического ответа [7]. Внедрение инфекционного агента; отложение иммунных комплексов при иммунных расстройствах, травма, дерматологические заболевания могут инициировать локальный иммунный ответ, в результате чего из перилимбальных сосудов в роговицу мигрируют иммунокомпетентные клетки, происходит активация компонентов комплемента. Нейтрофилы инфильтрируют периферические отделы роговицы и выделяют протеолитические ферменты, активные формы кислорода и провоспалительные факторы, что приводит к растворению и деградации стромы роговицы [5, 7, 8]. Особенности анатомии периферии роговицы, разнообразие этиологических факторов её поражения обусловливают актуальность изучения проблемы.
Определить наиболее распространенные формы периферических поражений роговицы, особенности их клиники и течения, эффективность терапии.
Материал и методы
Исследование проведено на клинической базе кафедры глазных болезней Южно-Уральского государственного медицинского университета в офтальмологическом отделении ГБУЗ ОКБ № 3 г. Челябинска за период 2015–2016 гг. Под наблюдением находилось 96 пациентов с периферическими кератитами и язвами роговицы. До включения в исследование у всех участников было получено письменное информированное согласие. Критериями исключения были: нейротрофические расстройства, некомпенсированная глаукома, эпителиально-эндотелиальная дистрофия роговицы и врожденные заболевания. Среди пациентов мужчин было 41 (43%) и женщин 55 (57%), средний возраст больных – 57,5±19,5 лет.
Оценивались следующие параметры: анамнез заболевания, сопутствующая соматическая патология, данные стандартного офтальмологического обследования, тест Ширмера и проба Норна, окраска поверхности глаза флюоресцеином. Лабораторное исследование проводилось с учетом анамнеза и клинических проявлений. Для исключения инфекционной этиологии процесса выполняли исследование на системные инфекции (сифилис, туберкулез), забор мазков из конъюнктивальной полости для бактериологического посева, исследование ресниц на демодекс и консультацию дерматолога. С целью выявления системной патологии назначали: общий анализ крови, определение СОЭ, С-реактивного белка, ревматоидного фактора и другие ревмопробы, а также проводили консультацию ревматолога.
С целью определения глубины и распространенности инфильтрата или дефекта в ткани роговицы проводилось исследование с помощью оптической когерентной томографии RTVue Version 4.0, Optovue в режиме performscans. Лечение пациентов с краевыми поражениями роговицы проводилось в соответствии с существующими стандартами и зависело от выявленной этиологии процесса. Все результаты были статистически обработаны с помощью программы IBM SPSS Statistics 22.
Результаты и обсуждение
При оценке клинических симптомов выделено 2 группы пациентов: с формированием инфильтратов либо фликтен на периферии роговицы и с образованием серповидных изъязвлений роговицы. В 1-й группе у 68 (71%) пациентов отмечена перикорнеальная инъекция в роговице, отступая 1–2 мм от лимба, определялись светло-серые рыхлые инфильтраты округлой или овальной формы, размером 1–3 мм (в диаметре), в ряде случаев в виде цепочки, с перифокальным отеком стромы роговицы. У 34% пациентов рядом с ними выявлены рубцовые помутнения с поверхностной васкуляризацией. При обследовании установлены признаки хронического блефарита и хронической дисфункцией мейбомиевых желез у 60 (63%) пациентов, демодекс – у 6 (10%). Двусторонние инфильтраты наблюдались у 3 больных, периферические рубцовые помутнения роговицы на парном глазу – у 18 (30%). При оценке состояния слезной пленки проба Норна на пораженном глазу составила 5–7 секунд, на парном глазу – 7–8, пробы Ширмера: гипер- или нормальное количество слезы. Остроту зрения от 0,01 до 0,1 отмечали у 40% пациентов, 0,1–0,5 – у 32% и более 0,5 – у 53%.
У 3 (3%) пациентов периферическое поражение роговицы развилось на обоих глазах на фоне кожных проявлений розацеа. Во всех случаях отмечены явления хронического блефароконъюнктивита; инфильтрат в роговице локализовался в нижнем или верхнем секторе, размером 4–5 мм с изъязвлением, отмечалась характерная поверхностная васкуляризация. У 2 человек, несмотря на типичную картину поражения, кожных проявлений розацеа выявить не удалось.
При лечении пациентов с краевым кератитом ежедневно проводили массаж и очищение век с применением гелей (теагель, блефарогель), на веки наносили антибактериальные препараты (азитромицин 1,5%, офлоксацин 0,3%). В инстилляциях применяли тобрамицин 0,3%, ципрофлоксацин 0,3%, левофлоксацин 0,5%, нестероидные противовоспалительные средства (НПВС) – индометацин 0,1%, бромфенак 0,09%), глюкокортикоиды (дексаметазон 0,1%). Ежедневно выполняли субконъюнктивальные инъекции цефотаксима (50 мг) и дексаметазона (2 мг). Продолжительность лечения в стационаре составила 5–7 суток. В результате лечения удалось добиться рассасывания периферических инфильтратов, начала рубцевания и васкуляризации.
У 4 (7%) пациентов с периферическими инфильтратами роговицы и обильной васкуляризацией выявлены положительные лабораторные тесты на сифилис, пациенты были направлены на лечение в дерматовенерологическое отделение на фоне назначенного локального лечения кератита.
Вторую группу составили 28 (29%) пациентов с периферическими язвами роговицы. При биомикроскопии у них отмечалась слабо выраженная перикорнеальная инъекция – у 12 человек (43% случаев), спокойные глаза – 16 больных (57% случаев). В периферических участках роговицы, в зоне проекции глазной щели, у 21 пациента зафиксированы светлые инфильтраты, расположенные концентрично лимбу, зоны истончения и изъязвления роговицы различного размера: 1–3 мм – в 54% случаев, 4–6 мм – в 36%, более 6 мм – в 10%. Поверхностная глубина дефекта роговицы отмечена в 36%, до глубоких слоев стромы – в 21%, перфорация роговицы – в 9 (32%) случаев. У 7 (25%) пациентов на фоне выраженной перикорнеальной инъекции определялись признаки бактериального инфицирования язвы. При оценке состояния слезной пленки проба Норна на пораженном глазу определялась в пределах 3–4 секунд, на парном глазу – 4–5 секунд. При выполнении пробы Ширмера отмечалось значительное снижение количества слезы – до 2–5 мм с обеих сторон. Острота зрения при поступлении составила: светоощущение – у 10,5% пациентов, 0,01–0,1 – у 36,8%, 0,1–0,5 – у 31,7% и 0,5–1,0 – у 21%. По результатам обследования у 14 (50%) человек выявлен ревматоидный артрит, у 2 (7%) – болезнь Шегрена, в остальных случаях пациенты взяты под наблюдение ревматолога.
Лечение периферического аутоиммунного язвенного кератита зависело от скорости прогрессирования процесса в роговице. При поверхностных, медленно-прогрессирующих изъязвлениях проводилась только локальная терапия: глюкокортикоиды и антисептики или антибиотики для профилактики инфицирования. Всем пациентам этой группы назначались препараты дексаметазона – под контролем состояния эпителия и стромы, в зависимости от активности воспаления: инстилляции 0,1% от 1 до 4 раз в день, инъекции под конъюнктиву 1–2 мг, длительность курса составила от 6 дней до 14 дней.
Дополнительно назначались слезозаместители (гиалуронат натрия 0,1–0,2%) 6 раз в сутки и кератопластические препараты (декспантенола 5% гель). У пациентов с быстропрогрессирующими язвами и двусторонним заболеванием на фоне ревматических болезней дополнительно назначалась системная терапия. При угрозе или состоявшейся перфорации язвы роговицы 10 (36%) пациентам выполнена внутривенная пульс-терапия (дексаметазон 32 мг в течение 3 суток), с переходом в дальнейшем на прием преднизолона внутрь в дозе 30 мг/сутки с постепенным снижением до поддерживающей дозы под контролем ревматолога. 8 (29%) пациентам была начата иммуносупрессивная терапия препаратом метотрексат (10–15 мг/неделю). Самостоятельное восполнение дефекта роговицы на фоне консервативного лечения достигнуто у 6 пациентов к 7–12 суткам. С целью ускорения заживления язвы выполнялась временная тарзорафия (63%), при угрозе и перфорации язвы – покровная пластика ее аутоконъюнктивой (3 случая), послойная кератопластика (у 1 пациента). После выписки из стационара всем назначался циклоспорин и слезозаменители в инстилляциях.
Периферические поражения роговицы чаще протекают по типу краевого (катарального) кератита, который развивается в результате иммунной реакции на микрофлору краев век по III типу гиперчувствительности, когда в роговице откладываются иммунные комплексы к стафилококку и другим бактериям [9, 10]. Другой разновидностью краевого кератита является фликтенулезный кератит с характерным мигрирующим инфильтратом с васкуляризацией. Ранее считалось, что фликтена формируется на внедрение микобактерии туберкулеза, в настоящее время показано, что образование фликтен в роговице – результат клеточно-индуцированной иммунологической реакции IV типа гиперчувствительности, в том числе на внедрение стафилококка и других бактерий и может встречаться при хронической инфекционной патологии конъюнктивы и век.
При аутоиммунном периферическом поражении роговицы на фоне ДБСТ клинические симптомы могут быть одинаковыми с другими кератитами (инфекционными, аллергическими, нейротрофическими), однако их отличает быстрое прогрессирование с развитием периферической перфорации роговицы. В результате развития аутоиммунного процесса формируются антитела к ткани роговицы (коллагену) и другим оболочкам глаза. Происходит разрушение роговичного матрикса и базальной мембраны молекулами металлопротеиназ, циркулирующими иммунными комплексами [5, 7].
В нашем исследовании периферическая перфорация роговицы выявлена у 29% пациентов при первичном обращении за медицинской помощью, что потребовало проведения массивной иммуносупрессивной терапии, покровной кератопластики и тарзорафии. Диагностика основана на тщательном сборе анамнеза, оценки общих симптомов заболевания и особенностях поражения глаза, соответствующих лабораторных тестах; диагноз язвы Мурена устанавливают после исключения системной патологии [1, 4, 6]. Лечение аутоиммунных чистых периферических язв роговицы должно быть агрессивным и нацеленным на подавление иммунной реакции, применение системной терапии должно обсуждаться с ревматологом, однако при отсутствии системных показаний и угрозе потери зрения необходимо самостоятельное решение офтальмолога, при формировании же перфорации роговицы требуется экстренная кератопластика [11, 12].
Наиболее типичными клиническими формами периферического поражения роговицы являются инфекционно-индуцированные краевые кератиты и аутоиммунные периферические язвы. Краевые кератиты ассоциированы с заболеванием краев век и кожи, для их лечения необходима комбинация антибактериальных и глюкокортикоидных препаратов с контролем основного заболевания. Аутоиммунные периферические кератиты и язвы роговицы ассоциированы с ревматическими заболеваниями и сопровождаются дефицитом слезопродукции. Лечение должно сочетать иммуносупрессивную, трофическую и слезозаместительную терапию. Хирургическое лечение проводится при угрозе или развитии перфорации роговицы.
Периферический язвенный кератит
(Краевой кератолиз; периферическое ревматоидное изъязвление)
, MD, FACS, Sidney Kimmel Medical College at Thomas Jefferson University
Периферический язвенный кератит — это серьезное заболевание глаза, влекущее за собой воспаление и изъязвление роговицы (прозрачной оболочки, расположенной перед радужной оболочкой и зрачком), которое часто встречается у людей с заболеваниями соединительной ткани, такими как ревматоидный артрит.
Симптомы включают размытое зрение, повышенную чувствительность к яркому свету, ощущение инородного тела в глазу.
Врачи диагностируют периферический язвенный кератит на основании внешнего вида роговицы у человека, страдающего заболеванием соединительной ткани.
Врачи лечат поврежденную роговицу и назначают лекарственные препараты для подавления иммунной системы.
Внутреннее строение глаза
Причиной периферического язвенного кератита, вероятно, является аутоиммунная реакция. При аутоиммунных заболеваниях Аутоиммунные нарушения Аутоиммунное нарушение является дисфункцией иммунной системы организма, заставляющей организм атаковать собственные ткани. Пока неизвестно, что именно провоцирует аутоиммунные нарушения. Симптомы. Прочитайте дополнительные сведения антитела или клетки, вырабатываемые в организме, атакуют собственные ткани организма. Многие аутоиммунные заболевания поражают соединительную ткань различных органов. Соединительная ткань — опорная ткань, которая придает прочность суставам, сухожилиям, связкам и кровеносным сосудам. К заболеваниям соединительной ткани, которые встречаются одновременно с периферическим язвенным кератитом, относятся ревматоидный артрит Ревматоидный артрит (РА) Ревматоидный артрит — воспалительный артрит, для которого характерно воспаление суставов, особенно кистей и стоп, которое сопровождается отеком, болью и зачастую разрушением суставов. Иммунная. Прочитайте дополнительные сведения и рецидивирующий полихондрит Рецидивирующий полихондрит Рецидивирующий полихондрит — редкое аутоиммунное ревматическое заболевание, для которого характерны эпизоды болезненного, разрушительного воспаления хрящевой ткани и других соединительных. Прочитайте дополнительные сведенияПериферический язвенный кератит также может быть вызван инфекцией.
Симптомы периферического язвенного кератита
У больных развивается размытое зрение, повышенная чувствительность к яркому свету, ощущение инородного тела в глазу. Язва локализируется на краю роговицы и обычно имеет овальную форму.
Диагностика периферического язвенного кератита
Иногда посев материала
Подозрение на периферический язвенный кератит возникает, когда врачи видят поврежденную роговицу у человека, страдающего тяжелым и/или длительным заболеванием соединительной ткани.
Если врачи предполагают, что причиной периферического язвенного кератита является инфекция, вызванная бактериями, грибками или вирусом простого герпеса, они берут образцы материала (соскобы) с роговицы и краев век. После этого образец выращивают в лаборатории (посев) для идентификации микроорганизма.
Прогноз при периферическом язвенном кератите
При отсутствии лечения около 40 % больных, страдающих аутоиммунным заболеванием соединительной ткани и периферическим язвенным кератитом умирают (главным образом от инфаркта миокарда) в течение 10 лет после возникновения периферического язвенного кератита. Если лечение проводится, в течение 10 лет умирают примерно 8 % больных. Само по себе заболевание глаза не приводит к смерти, ее причиной является поражение организма основным аутоиммунным заболеванием.
Лечение периферического язвенного кератита
Лекарственные препараты, подавляющие иммунную систему
Для лечения периферического язвенного кератита врачи назначают лекарственные препараты, подавляющие иммунную систему, например, метотрексат, циклофосфамид или ритуксимаб, которые принимаются внутрь или вводятся в вену (внутривенно).
Чтобы контролировать воспаление, врачи также могут заполнять язву специальным материалом (который называется «тканевой клей») и вслед за этим накрывать участок специальными контактными линзами. В качестве альтернативы врачи могут провести хирургическое восстановление роговицы путем пересадки роговичного трансплантата Трансплантация роговицы Трансплантация роговицы (кератопластика) — это широко распространенный и очень успешный вид трансплантации. Очень болезненную, перфорированную, помутневшую и деформированную роговицу (прозрачный. Прочитайте дополнительные сведения частичной толщины.
ПРИМЕЧАНИЕ: Это — пользовательская версия ВРАЧИ: Нажмите здесь, чтобы перейти к профессиональной версии
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Кератит
Кератит – это воспалительное поражение роговицы, которое может вызываться как внешними факторами (травма, местное внедрение патогенных микроорганизмов), так и внутренними (ревматологические заболевания, аллергические реакции и т.д.).
Прием (осмотр, консультация) врача-офтальмолога первичный
Прием (осмотр, консультация) врача-офтальмолога повторный


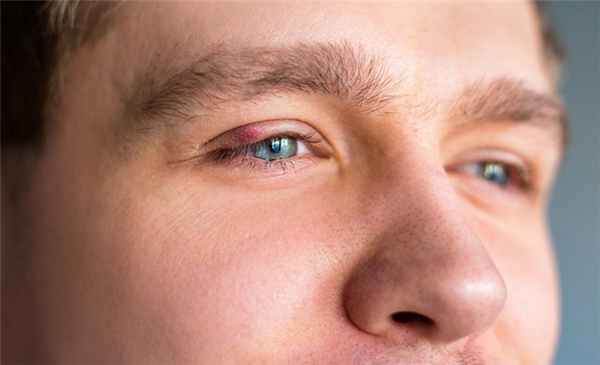
Причины
Кератит глаза чаще всего вызывается вирусами, но в качестве возбудителей могут быть бактерии, грибки и простейшие. Природа воспаления роговицы не ограничивается только инфекционными факторами. Его могут вызывать как травмы, так и аллергические, аутоиммунные процессы.
Чтобы развился кератит, причины, непосредственно вызывающие воспаление, обычно сочетаются с предрасполагающими факторами, которые снижают защитные силы роговицы. К ним относится несоблюдение правил гигиены глазного яблока (например, протирание глаз грязными руками), ношение контактных оптических линз, проникновение в глаз инородных тел, перенесенные инфекции, синдром сухого глаза (обычно он провоцирует нитчатый кератит) и т.д.
Есть и специфические факторы риска. Так, точечный кератит часто развивается как реакция на солнечные лучи. Лечение обычно не требуется - через 1-2 суток эпителиальные дефекты заживают.
Очень важно четко определить причину, по которой развился кератит. Лечение будет зависеть именно от этого. Выявить причинный фактор помогает качественное обследование на современном оборудовании. Поэтому обращаться надо в достойную клинику, которая беспокоится о своей репутации и закупает новейшее оборудование, а штат укомплектовывает только лучшими врачами, постоянно повышающими свои знания в России и за рубежом (страны Европы и США). Такие клиники есть – это многопрофильные центры НИАРМЕДИК, где вас ждут 24/7 по любым вопросам, касающимся офтальмологического здоровья.
Кератит у детей и взрослых может быть следующих видов:
- Бактериальный кератит, вызываемый патогенными бактериями;
- Вирусный кератит, в частности очень распространен герпетический кератит, вызываемый вирусом герпеса;
- Грибковый кератит – очень опасный вид, т.к. трудно диагностируется, протекает с постоянными рецидивами;
- Акантамебный кератит – вызван попаданием в глаз простейших – акантамебы;
- Аллергический кератит – развивается при патологической реакции иммунной системы;
- Нитчатый кератит – хронический процесс, на фоне сниженной продукции слезной жидкости роговица пересыхает, легко травмируется и воспаляется;
- Буллезный кератит – появление пузырьков на роговице вследствие выраженного нарушения трофики;
- Краевой кератит – это поражение, начинающееся с периферической части роговицы, которое может привести к полному ее повреждению и необходимости пересадки;
- Пигментозный кератит – хроническое воспаление, которое приводит к повреждению клеток роговицы и их окрашиванию в коричневый цвет;
- Паренхиматозный кератит – хроническое поражение средних отделов роговицы, которое чаще всего вызывается возбудителем сифилиса (бледной трепонемой);
- Древовидный кератит – появление на роговице рисунка, напоминающего дерево (обычно является следствием герпетического кератита);
- Язвенный кератит – образование достаточного глубокого эпителиального дефекта на роговичной оболочке, который может привести к потере зрения;
- Точечный кератит – воспалительное поражение роговицы, при котором на ней появляются небольшие язвы по типу мелких точек.
Симптомы
Если развился кератит, симптомы имеют определенные особенности в зависимости от его природы и степени поражения роговицы. Однако общими для всех видов является роговичный синдром. Он включает в себя 3 клинические признака: повышенное слезообразование, светобоязнь и рефлекторный спазм век.
Роговица иннервируется большим количеством нервов, поэтому при ее воспалительном повреждении очень быстро появляются субъективные и объективные симптомы, сильно беспокоящие человека. Сразу же ощущается боль и чувство постороннего предмета в глазу. Сосуды расширяются, поэтому глаза выглядят красными, причем гиперемия усиливается под воздействием световых лучей. Из-за отечности роговицы зрение мутнеет и снижается. Человек смотрит словно через запотевшее стекло.
Если это острый кератит, то симптоматика выражена ярко. При хроническом процессе в большей степени пациент ощущает дискомфорт, нежели боль, зрение так же снижено.
Герпетический кератит
При инфицировании вирусом герпеса достаточно часто развивается язвенный кератит, причем язвы обычно располагаются так, что напоминают дерево (древовидный кератит). Для этого процесса характерны очень сильные боли. Герпетический древовидный кератит также характеризуется воспалением тройничного нерва и значительным снижением чувствительности роговицы. Все это негативно сказывается на остроте зрения.
Диагностика
Точная диагностика – это необходимое условие для эффективного лечения. Поэтому доверять ее надо только профессионалам, которые не только поставят точный диагноз, но и определят степень поражения роговичной оболочки, риск потенциальных осложнений и выявят причину воспалительного процесса.
Современная диагностика при подозрении на кератит роговицы в первую очередь подразумевает проведение биомикроскопического обследования. С его помощью врач выявляет наличие эпителиальных дефектов, содержимого в конъюнктивальной полости, выраженность отека, состояние сосудов, зрачка и хрусталика. Помимо биомикроскопии всем пациентам, у которых подозревается кератит, определяется острота зрения, проходимость слезоотводящих путей и порог болевой чувствительности с роговицы. УЗ-диагностика необходима, если это паренхиматозный кератит, при котором часто в процесс вовлекается сосудистая оболочка.
Пациентам назначается и лабораторное обследование, которое в большей степени направлено на выявление причины заболевания. Поэтому оно подразумевает проведение серологического обследования на наиболее распространенные инфекции, выявление маркеров ревматологических и аллергических заболеваний и т.д. Только квалифицированный специалист сможет подобрать наиболее оптимальную программу обследования, которая будет включать в себя только необходимые методы и ничего лишнего. Обращайтесь к профессионалам в НИАРМЕДИК, чтобы не тратить время и деньги на бесконечные и не всегда обоснованные обследования!
Современное лечение в НИАРМЕДИК
Лечение кератита в НИАРМЕДИК проводится либо амбулаторно, либо стационарно. Это зависит от общего состояния человека и степени тяжести воспалительного процесса. Госпитализация в обязательном порядке требуется, если амбулаторная терапия кератита оказывается неэффективной, или если есть угроза прободения роговицы, которая опасна наступлением слепоты.
Острый кератит, как и хронический, в процессе лечения подразумевает достижение определенных целей:
- Стихание и полная ликвидация воспалительной реакции;
- Борьба с отечностью роговицы;
- Рассасывание инфильтрата;
- Ускорение эпителизации и полное замещение имеющегося дефекта;
- Улучшение зрительных функций;
- Предупреждение разрыва роговицы.
Для реализации этих задач применяются медикаментозные методы (хирургические способы не эффективны). Первоочередное мероприятия – расширение зрачка, которое нормализует отток внутриглазной жидкости. При доказанной роли бактериальной инфекции (бактериальный кератит) используют антибиотики. Если это грибки, то антимикотики; если вирусы (например, герпетический вирусный кератит) – противовирусные препараты; если акантамебный кератит – противопротозойные препараты. Аллергический кератит – прямое показание для антигистаминов. В обязательном порядке всем пациентам назначают капли на основе искусственной слезы и средства, защищающие роговицу и повышающие ее устойчивость к различным повреждающим факторам. Для купирования острого воспаления не обойтись без кортикостероидных препаратов, которые предупредят негативные последствия этого состояния.
Пигментный кератит представляет особые сложности для лечения, т.к. до сих пор нет средств, разрушающих эти окрашенные соединения. Поэтому не стоит запаздывать с консультацией офтальмолога. Для предотвращения образования пигмента используют иммуномодуляторы (так лечат пигментный кератит с учетом последних достижений офтальмологии).
Берегите свои глаза – обращайтесь к профессионалам сети клиник НИАРМЕДИК!
Читайте также:
