Невус ногтевого ложа
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Меланоцитарный рак кожи - злокачественная опухоль, развивающаяся из меланоцитов (пигментных клеток, продуцирующих специфический белок—меланин). Чаще всего она локализуется в коже, реже – в сетчатке глаза, слизистых оболочках, половых органах.
Меланоцитарный рак составляет 10% всех злокачественных новообразований кожи. Чаще всего она встречается у белого населения стран с высоким уровнем инсоляции – ярким примером является Австралия. Темная кожа аборигенов - природный барьер для солнечных лучей, поэтому заболеваемость среди них существенно ниже.
Меланома – одна из наиболее агрессивных злокачественных опухолей человека, с частыми рецидивами и метастатическим распространением. Смертность от меланомы составляет около 1% в общей структуре смертности от всех злокачественных опухолей. Меланома обычно локализована на поверхности кожи и доступна осмотру, однако в 10% случаев она выявляется в IV стадии (наличие отдаленных метастазов). Этот факт безусловно свидетельствует не только об ее агрессивном биологическом поведении, но и о запоздалой диагностике.
Чаще всего опухоль развивается у женщин 30-50 лет, преимущественно на открытых участках тела. У детей меланома встречается очень редко (существуют специфические для детского и юношеского возраста невусы, которые могут клинически напоминать меланому и тем самым ввести в заблуждение редко имеющих дело с детской патологией специалистов). В пожилом возрасте заболеваемость у мужчин и женщин примерно одинакова.
Среди причин развития меланомы первое место занимает воздействие ультрафиолетового излучения, причём решающее значение имеет интенсивное воздействие (солнечные ожоги), даже однократное.
Около половины меланом развиваются из предсуществующего пигментного невуса, причём травматизация невуса – важный и весьма частый этиологический фактор.
Существует мнение, что данную опухоль могут индуцировать химические канцерогены, ионизирующая радиация и электромагнитное излучение.
На вероятность возникновения меланомы влияют этнические факторы: опухоль встречается чаще у людей со светлой кожей и светлыми и рыжими волосами (I и II фототипы кожи по Fitzpatrick).
Известны генетические мутации, связанные с различными видами меланомы. Так, меланома слизистых оболочек ассоциирована с мутацией гена C-Kit (CD117). Во многих кожных меланомах определяются мутации генов BRAF и NRAS. В семейных случаях меланомы (синдром диспластических невусов, риск злокачественной трансформации которых очень высок даже в юном возрасте) определяется мутация гена CDKN2A (p16).
Существует следующие основные типы опухоли:
Поверхностно распространяющаяся меланома. Это самая частая форма меланомы, обычно она развивается из невуса. Она характеризуется длительной фазой радиального роста (распространение в горизонтальной плоскости, которое сопровождается увеличением размера, изменением цвета и контура пигментного образования), после чего наступает быстрая фаза вертикального роста (вглубь).
Узловая (нодулярная) форма встречается реже, развивается как правило de novo (т.е. не из пигментного невуса, а самостоятельно). Этот тип меланомы отличается более агрессивным течением. Клинически имеет вид папулы или узелка тёмного цвета (редко может не иметь пигмента).
Лентиго-меланома возникает редко, как правило, в пожилом и старческом возрасте. Опухоль имеет вид длительно увеличивающихся в размере пятен тёмно-синего, тёмно-коричневого или светло-коричневого цвета, локализуется на открытых участках тела (лицо, шея, тыл кистей и стоп).
Акральная лентиго-меланома (локализуется на коже ладоней, включая подногтевые области, и стоп),
Как заподозрить меланоцитарный рак?
На ранних стадиях отличить меланому от пигментного невуса бывает достаточно сложно. Это связано с разнообразием проявлений как меланомы, так и доброкачественных пигментных образований. В то же время раннее распознавание этой опухоли является залогом успешного лечения и благоприятного прогноза. Тревожными симптомами (симптомами активации), которые должны заставить человека обратиться к врачу, считаются следующие:
- Чувство зуда в области невуса
- Выпадение волос с его поверхности
- Изменение очертаний родинки
- Исчезновение исчерченности кожи в области невуса
- Кровотечение с его поверхности
Диагностика меланомы
Дерматоскопия проводится как с помощью простой лупы, так и с помощью дерматоскопа (эпилюминисцентного микроскопа) делающего прозрачным роговой слой эпидермиса. При этом можно с высокой вероятностью определить, является ли невус опасным или нет на основании системы ABCDE.
A — asymmetry, асимметричность родинки
B — border irregularity, неровный край
C — color, неодинаковый цвет разных частей родинки
D — diameter, диаметр родинки более 6 миллиметров
E — evolving, изменчивость родинки
Существует также русскоязычный мнемонический способ запомнить тревожные симптомы:
Форма – возвышающаяся над уровнем кожи
Изменение размеров, ускорение роста
Границы неправильные, края изрезанные
Асимметрия – одна половина опухоли отличается от другой
Размеры крупные – диаметр опухоли обычно превышает 5мм
Окраска неравномерная
Цитологическое исследование применяется при наличии изъязвлений, этот метод не является достоверным и не позволяет установить либо опровергнуть диагноз «меланома».
Радикальное удаление образования с последующим гистологическим исследованием – обязательный этап, «золотой стандарт» диагностики. Обязательными являются:
- определение максимальной толщины опухоли в мм по Breslow;
- определение уровня инвазии по Clark;
- указание о наличии или отсутствии изъязвления первичной опухоли;
- определение митотического индекса (количество митозов на 1 мм²) при толщине опухоли до 1 мм включительно;
- наличие транзиторных или сателлитных метастазов;
- оценка краев резекции на наличие опухолевых клеток
Выполнение молекулярно-генетического исследования опухоли на наличие мутации BRAF рекомендуется начиная с III стадии. Определение мутаций BRAF V600 в опухолевой ткани должно проводиться только в сертифицированных лабораториях.
Лечение меланомы
Для лечения локальных меланом I и II стадий основным методом лечения является радикальное иссечение опухоли с захватом здоровых тканей от 0,5 до 2 см в зависимости от стадии заболевания. Биопсия сторожевого лимфоузла выполняется в условиях специализированного учреждения при толщине опухоли более 1,5 мм. Для лечения III и IV стадий используются комбинированные методы, включающие хирургическое лечение, химиотерапию и в некоторых случаях лучевую терапию. Также используются иммунотерапия и таргетная терапия (при выявлении мутаций генов С-Kit и BRAF).
Прогноз
Зависит от толщины опухоли, глубины прорастания, наличия изъязвления, сателлитов, локализации и радикальности лечения. Так, после радикального лечения поверхностных меланом (менее 1,5 см инвазии) 5- и 10-летняя выживаемость достигает 95%, в то же время при прорастании меланомы в подкожную жировую клетчатку (V уровень инвазии по Clark) 5-летнняя выживаемость снижается до 30-50%, наличие отдаленных метастазов значительно ухудшает прогноз.
Профилактика меланомы
Полностью исключить развитие меланомы невозможно, однако с помощью простых мероприятий можно существенно снизить риск ее возникновения.
Ограничить воздействие ультрафиолетового излучения.
Исключить загар (как на открытом воздухе, так и в солярии). Защита от УФ-излучения может обеспечиваться с помощью одежды. Сейчас существуют ткани, не пропускающие ультрафиолет. На солнцезащитной одежде должен находиться ярлык, на котором указан коэффициент защиты от ультрафиолета (UPF) со значением от 15 до 60 (чем больше значение, тем сильнее защита). Нужно отметить, что обычная одежда, особенно при намокании, пропускает некоторое количество УФ лучей. Необходимо носить головные уборы, причём широкополые шляпы предпочтительнее кепок – они закрывают не только лицо, но и шею с ушами – места, подверженные возникновению меланомы.
Применение солнцезащитных косметических средств получило большую популярность в последние годы, однако многие используют их исключительно во время загара? В то время как большинство медицинских организаций рекомендуют постоянное применение средств с SPF не менее 30, причём их советуют наносить на все открытые участки тела даже в пасмурную погоду.
Также для защиты глаз и чувствительной кожи вокруг них желательно носить солнечные очки, которые обеспечивают защиту от УФ-излучения (поглощение лучей с длиной волны до 400 нм).
Удаление пигментных образований с целью профилактики меланомы не рекомендуется. Существуют показания для удаления невусов:
- Наличие постоянного раздражения;
- Локализация в местах, труднодоступных для самоконтроля;
- Меланомоопасные невусы (при некоторых видах невусов риск их злокачественной трансформации несколько выше, чем при остальных);
- Диспластические невусы/меланома в анамнезе;
- Невусы с особой локализацией (в области акральных участков, слизистых оболочек, ногтевого ложа, конъюнктивы);
- Наличие симптомов активации невуса (см.выше).
В остальных случаях достаточно самостоятельного ежемесячного осмотра и обращения к специалисту только в случае появления новых быстро растущих образований или активации ранее существовавших невусов.
Что касается генетического тестирования (определение мутаций CDKN2A (p16) у больных меланомой и членов их семей), то большинство специалистов не рекомендуют его проводить. Несмотря на технические возможности выполнения этого анализа, результаты, во-первых, невозможно трактовать однозначно во всех случаях, во-вторых, обнаружение мутации не говорит о стопроцентной вероятности развития меланомы у данного пациента и не предполагает конкретных действий по её профилактике. В любом случае основной мерой предупреждения меланомы остаются самостоятельный осмотр и регулярное обследование у дерматолога.
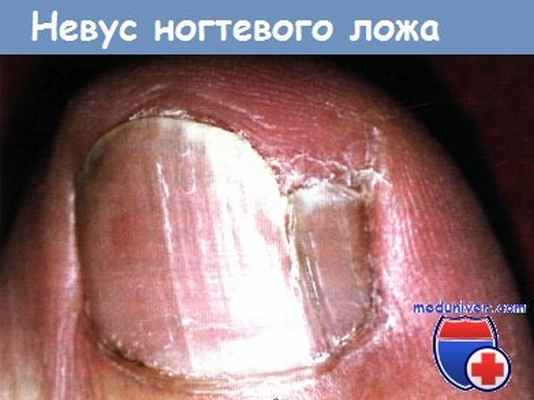
Невус ногтевого ложа
Невус ногтевого ложа
Определение. Невусы в виде продольной меланонихии, расположенные вдоль ногтевой пластинки.
Возраст и пол. Невус возникает в том же возрасте, как и обычные родинки. Половых различий нет. Продольная меланонихия, вызванная меланоцитарным невусом или меланотическим пятном, иногда может возникнуть и после 30 лет.
Этиология и патогенез невуса ногтевого ложа. Продольную меланонихию могут вызвать следующие причины: повышенное содержание меланина в клетках базального слоя эпидермиса за счет чрезмерной активности меланоцитов без увеличения их количества (меланотическое пятно и другие факторы); доброкачественная пролиферация меланоцитов (лентиго, меланоцитарный невус); рост меланомы. Продольная меланонихия у детей почти всегда является меланоцитарным невусом (пограничным или смешанным) или меланотическим пятном.
Клиника. Невус, как правило, располагается на одном пальце в виде продольной коричневой или черной линии, идущей вдоль ногтевой пластинки, шириной 1—4 мм.
Диагноз невуса ногтевого ложа устанавливается по клиническим и анамнестическим данным, а также при динамическом наблюдении за меланоцитарным невусом ногтевого ложа. При сомнении в доброкачественном характере подногтевого поражения необходимо проведение биопсии.
Дифференциальная диагностика невуса ногтевого ложа. При возникновении продольной меланонихии необходимо проводить дифференциальную диагностику прежде всего между меланоцитарным невусом, лентиго, меланотическим пятном и подногтевой меланомой. У детей продольная ме-ланонихия, как правило, представлена доброкачественным пигментным поражением. О подногтевой меланоме у детей в литературе сообщается крайне редко.
В основном она была выявлена у темнокожих детей и лиц, проживающих в Азии. Однако в настоящее время появились публикации о возникновении подногтевой меланомы in situ у светлокожих детей.
Меланоцитарный невус ногтевого ложа I пальца стопы в стадии инволюции у пациента 54 лет.
В 11-12 лет возникла продольная пигментная полоса.
В 35-40 лет она обесцветилась, но возникло расщепление ногтевой пластинки.
A. Tosti с соавторами в 2012 г. описали 2 случая возникновения данного злокачественного процесса у мальчика 6 месяцев (фототип кожи I) и девочки 11 лет (фототип кожи II). Для клиницистов наличие меланонихии у детей представляет собой серьезную диагностическую проблему. Это вызвано тем, что достоверных клинических, дерматоскопических и гистологических критериев, обеспечивающих четкое разграничение доброкачественного пигментного поражения и меланомы in situ у детей, нет.
При доброкачественной меланоцитарной гиперплазии у детей иногда наблюдаются клинические и дерматоскопические признаки, которые считаются у взрослых людей возможными проявлениями подногтевой меланомы.
У взрослых тревогу вызывают неоднородные по цвету полосы, которые имеют размытые боковые границы, а также наличие трещин и разделение ногтевой пластины, быстрое расширение полосы, увеличение или уменьшение пигментации с течением времени. Эти признаки могут встречаться у детей с меланонихией при лентиго и меланоцитарном невусе из-за активации меланоцитов матрицы ногтя.
Они у детей не считаются показателями для хирургического иссечения очага поражения, но требуют тщательного наблюдения и, возможно, проведения биопсии. О подногтевой меланоме у взрослых свидетельствуют и другие клинические признаки: возникновение пигментации после 30—40 лет (она появляется внезапно и травматический фактор исключен); полоса имеет треугольную форму; пигментация не только на ногтевом ложе, но и на коже вокруг; дистрофия или разрушение ногтевой пластинки с кровотечением в области пигментации; локализация на одном и/или двух и/или трех пальцах; в анамнезе у пациентов меланома.
Кроме того, дифференциальный диагноз между доброкачественной меланоцитарной гиперплазией и подногтевой меланомой in situ у детей часто является серьезной проблемой даже для патоморфологов, потому что большинство исследований в этой области выполнялись только у взрослых. У детей при меланоцитарном невусе ногтевого ложа часто присутствуют слабовыраженные миграция меланоцитов в вышележащие слои эпидермиса и клеточная атипия.
Дифференциальный диагноз между меланомой in situ, меланоцитарным невусом и лентиго ногтевого ложа основан на присутствии при меланоме большого количества атипичных меланоцитов, слияния гнезд и педжетоидного распространения клеток в супрабазальные эпидермальные слои. Кроме того, дифференциация между этими диагнозами проводится и по количественным гистологическим признакам: при меланоме in situ у взрослых отмечается высокая плотность меланоцитов на миллиметр (> 40), у детей такие параметры не оценивались.
Кроме того, меланоцитарный невус ногтевого ложа дифференцируют с другими доброкачественными заболеваниями, которые могут вызвать продольную меланонихию. Она может быть результатом выработки меланина меланоцитами (без увеличения их количества) матрицы у людей с темным цветом кожи (лица негроидной расы, средиземноморского происхождения и другие). Расовая меланонихия имеет ширину пигментации, как правило, от 1 до 4 мм, реже до 6 мм. Она обычно возникает на двух—пяти пальцах, реже на одном пальце кисти, на стопах возможно поражение от одного до десяти пальцев.
Продольная меланонихия может иметь микотическую природу. Ширина полосы составляет, как правило, менее 4 мм. Она имеет белые или желтоватые оттенки, но могут быть и другие цвета (коричневый, оранжевый). Могут поражаться от двух до пяти пальцев стоп. Дистальный боковой подногтевой онихомикоз остается наиболее распространенной формой грибковой инвазии. Его основными особенностями являются онихолизис с гиперкератозом и различные формы диспигментации.

Невус ногтевого ложа:
а - Краевая пигментация ногтя V пальца у пациента 52 лет.
Пигментация возникла 2 месяца назад, дифференцировали с меланомой.
Меланома чаще возникает в области первых пальцев стоп, при этом пигментация имеет другой оттенок и нередко обнаруживается на коже около ногтя.
В области пятых пальцев чаще отмечается поствоспалительная гиперпигментация, вызванная травмирующими факторами тесной обуви.
б - Краевая пигментация ногтевой пластинки в области I пальца правой стопы.
Может расцениваться как поствоспалительная гиперпигментация после разрешения воспаления бокового ногтевого валика при ношении узкой обуви.
Продольную меланонихию вызывают травмы. Травма с образованием гематомы остается наиболее распространенной причиной меланонихии, которая обычно имеет темно-коричневый или черный цвет. Кроме того, посттравматическая мела-нонихия может образоваться при ношении тесной обуви вследствие повторных потертостей и трений. Данная меланонихия образуется, как правило, на одном пальце. Пигментацию ногтей может вызвать также кусание ногтей. Этот вид пигментации ногтей постепенно разрешается после того, как травмирующие факторы исчезают.
Продольная меланонихия может быть связана с воспалительными заболеваниями кожи. Этот тип пигментации может возникать при красном плоском лишае, псориазе, гнойничковых заболеваниях. Также меланонихия может обнаруживаться при синдромах Ложье—Хунцикера, Пейтца—Егерса, у пациентов с ВИЧ-инфекцией, черным акантозом, красной волчанкой и склеродермией.
Продольные меланонихии возникают в результате применения различных препаратов. Некоторые препараты могут активировать меланоциты матрицы ногтей и способствовать повышению количества меланина. Это приводит к появлению нескольких продольных и/или поперечных полос на ногтевой пластинке разного цвета от светло-коричневого до черного. При этом может поражаться один ноготь или несколько. Возможна пигментация всей ногтевой пластинки. Индуцированная наркотическими препаратами меланонихия появляется чаще всего через 3—8 недель после начала применения данного средства.
Эта пигментация, как правило, обратима в течение 6—8 недель, но может сохраняться несколько месяцев после прекращения применения наркотиков. Кроме того, продольную меланонихию вызывают зидовудин (ретровир), некоторые химиопрепараты, псорален, антималярийные средства. Лучевая терапия также может приводить к подногтевои пигментации.
Продольные меланонихии могут развиться при дефиците витамина В12 или фолиевой кислоты. Пигментация, как правило, имеет голубовато-черный цвет. Кроме того, может пигментироваться кожа над суставами и дистальными фалангами пальцев. Этот тип пигментация ногтей полностью обратим после лечения витамином В12 или фолиевой кислотой.
Течение и прогноз невуса ногтевого ложа. Возникнув в детском возрасте, невус ногтевого ложа с течением времени может претерпевать изменения. С возрастом продольная пигментная полоса может обесцветиться и возникнуть расщепление ногтевой пластинки. Остается нерешенным вопрос: подногтевая меланома in situ у детей является процессом de nova или же имеется возможность злокачественной трансформации меланоцитарного невуса ногтевого ложа.
Лечение. Наблюдение.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Меланома ногтя

Меланома ногтя – форма злокачественного новообразования, которое встречается крайне редко. По названию понятно, что локализация проблемы – подногтевая область пальца (как на руках, так и на ногах).
Как начинается и проявляется заболевание
Развитие болезни начинается с ногтевого ложа. Обычно она проявляет себя темным (коричневым либо черным) пятном или полосой. Постепенно размеры образования увеличиваются, захватывая всю ногтевую пластину, затем мягкие ткани, кость пальца. Опасность такого типа в том, что она склонна к агрессивному развитию, а потому очень сложно лечится.
Причины заболевания
Если другие виды меланомы часто связаны с избыточным воздействием солнца, то здесь ситуация кардинально иная. Чаще всего онкология подобного типа развивается на пальцах ног, постоянно защищенных от солнечных лучей. Поэтому причины подногтевой меланомы не включают инсоляцию, они выглядят так:
- механические травмы ногтя. В том числе и хирургические, косметические варианты вмешательства, при которых ногтевая пластина повреждается;
- физические травмы: ожоги, обморожения и т.д.;
- химические травмы. Обычно речь идет о длительном воздействии агрессивных химических веществ, например, на производствах;
- наследственность. До 14% всех пациентов, у которых выявлена ногтевая меланома, имеют мутации в определенных генах4
- уже имеющиеся новообразования доброкачественного характера, например, диспластические невусы, которые склонны к трансформации в злокачественные.
Чаще всего такое заболевание проявляется у людей старше 60 лет. И есть еще один интересный факт: очевидно, оно зависит от расы, потому что представители негроидной, а также монголоидной рас страдают болезнью гораздо чаще – на 40% чаще, чем европеоиды. Среди последних в группе риска находятся светлокожие, рыжеволосые люди, а также люди с большим количеством веснушек.
Виды и симптомы
Классификация меланомы ногтя предусматривает два варианта течения заболевания: горизонтальную и вертикальную стадию. Симптомы заболевания будут зависеть от того, о каком виде идет речь.

При горизонтальной стадии пациент наблюдает на ногте коричневую или черную полоску (под пластиной). Полоска необязательно однородная, она может расширяться, захватывать больше свободного ногтевого края, переходить на кожу.
При вертикальной стадии начинается рост опухоли в окружающие ткани, происходит деформация ногтя, он становится хрупким. По мере того как опухоль растет, ноготь растрескивается, поверхность покрывается буграми, а при малейшем механическом воздействии начинает кровоточить. Пигмент в таком случае тоже может быть как коричневым, так и черным.
Важно понимать, что ногтевая меланома может быть беспигментной вплоть до серьезной стадии. По этой причине до момента, пока опухоль не начнет распространяться вертикально, ее можно не заметить. Это характерно приблизительно для 30% случаев.
Не всегда, но болезнь может проявляться и такими симптомами:
- жжение, зуд в области опухоли;
- чувство распирания;
- болевой синдром, который нарастает по мере развития опухоли;
- снижение функциональности конечности.
К общим симптомам на ногте ноги или руки относят повышение температуры, слабость, сильное снижение веса. При развитии метастаз присоединяются локальные симптомы – те, что свойственны болезням пораженных органов.
Как прогрессирует заболевание
Тут все индивидуально. Есть случаи, когда после обнаружения опухоли под ногтем до появления метастаз проходит несколько лет, но они могут появиться и в течение года после обнаружения недуга. Но при наличии вышеперечисленных симптомов необходимо немедленно обратиться к дерматологу-онкологу и пройти обследование.
Стадии заболевания
Классификация меланомы ногтя предполагает (как и любой другой рак) несколько стадий:
- нулевая (in situ). На этой стадии выявляется неинвазивное поражение клетками злокачественного характера;
- первая. Толщина образования либо до 1 миллиметра, либо до 2, но без изъязвления;
- вторая. Она ставится в том случае, если толщина опухоли не более 2 миллиметров либо не более 4, но без изъязвления;
- третья. Ставится независимо от размеров самой меланомы при условии, что в регионарных лимфатических узлах обнаружены метастазы;
- четвертая. Предполагает наличие метастазов во внутренних органах.
Очевидно, что чем меньше стадия, тем выше шансы у пациента на эффективное лечение и более долгую продолжительность жизни.
Диагностика
Диагностируется меланома под ногтем не так просто, потому что нередко она похожа на другие заболевания или проблемы, например, на подногтевые гематомы. Чтобы исключить более простые ситуации и поставить точный диагноз, врачи используют дерматоскопию (изучение тканей под большим увеличением), а еще эпилюминесцентную микроскопию. Последний метод предполагает осмотр измененных участков ткани в специальной среде. Благодаря ему можно отличить доброкачественное заболевание от злокачественного.
Проводятся цитологические исследования, а биопсия в данном случае нежелательна, поскольку она может спровоцировать развитие метастаз. Дополнительное исследование тканей проводят уже после хирургического вмешательства, когда ткани извлечены.
Если меланома ногтя не исключена после исследований, проводится краевая резекция ногтя с последующим изучением тканей. Когда диагноз подтвержден, пациенту показано радикальное хирургическое вмешательство.
Дополнительно используются такие методы исследования, как:
Они нужны для того, чтобы убедиться в наличии или отсутствии метастазов.
Как проходит лечение, методы
К основным методам лечения меланомы под ногтем относятся:
- резекция на уровне средней фаланги пальца. Образование удаляется таким образом, чтобы максимально сохранить качество жизни пациента;
- лучевая терапия. Она проводится для исключения рецидива опухоли в области операционных шрамов, а также для воздействия на первичные лимфатические узлы, чтобы предотвратить развитие метастазов;
- химиотерапия. В зависимости от ситуации она может использовать до операции и после операции. Существуют разные варианты программ, которые подбираются индивидуально;
- иммунотерапия. Применение определенных препаратов продлевает период без рецидива и повышает общую выживаемость пациентов при таком типе рака.
Предполагается, что положительную роль в лечении может сыграть и генная терапия.
Осложнения и прогнозы
При развитии меланомы ногтя очень высок риск появления метастазов. Как правило, они появляются в печени и легких. При этом резекция не защищает на 100% от этих процессов.
Еще одна сложность заключается в том, что при операции всегда (но в разной степени) снижается функциональность конечности. Испытывают пациенты и психологические сложности, поскольку их образ жизни меняется, а в случае операций на руках возникают сложности с восприятием своего нового внешнего вида, который сложно скрыть от окружающих.
При отсутствии метастазов пятилетняя выживаемость пациентов составляет около 60%, но если метастазы уже есть, средняя выживаемость колеблется на уровне 7-8 месяцев. Конкретные сроки зависят от индивидуальных особенностей, а также размеров, толщины опухоли и других факторов.
Профилактика заболевания
Профилактикой подногтевой меланомы могут служить:
- защита ногтей рук и ног от физических, химических травм, воздействия агрессивных химических веществ;
- дополнительные обследования тех людей, у которых среди близких родственников были выявлены случаи меланомы;
- наблюдение за имеющимися доброкачественными новообразованиями (невусами) и их своевременное удаление.
Также не стоит игнорировать первичные признаки меланомы ногтевой пластины. Во многих случаях они говорят о других, более простых симптомах или заболеваниях, но рассчитывать на это не стоит.
Вопросы-ответы по теме
Может ли меланома ногтя быть не злокачественной?
Сама по себе меланома ногтевой пластины – это уже злокачественное заболевание. Однако признаки, которые говорят об этой болезни, могут оказаться безобидными, например, они нередко являются следствием гематомы. Но выяснить это должен врач после тщательного обследования.
Признаки меланомы ногтя: какие они?
Первое, что должно насторожить – это изменения цвета, нарушение целостности ногтевой пластины, дискомфортные ощущения. Все это может встречаться по отдельности – обязательно проконсультируйтесь у врача.
Сколько нужно ждать, если ноготь начал темнеть, прежде чем посетить врача?
Правильный ответ – нисколько. Как только вы заметили малейшие проблемы или нехарактерные особенности ногтя, тут же отправляйтесь к специалисту для обследования. Это болезнь, для лечения которой каждая неделя может оказаться очень ценной.
Меланоцитарные невусы
Что же такое родинки? Какой они природы? Почему появляются новые? Нужно ли их удалять? Могут ли они переродиться в меланому? Это самые частые вопросы, которые задают пациенты на приеме у дерматолога. По порядку разберем каждый из них.
Термин «невус» является групповым и обозначает доброкачественное новообразование или порок развития различных компонентов кожи: невус сальных и потовых желез, сосудистый, эпидермальный невус и др. Как видно, происхождение и гистогенез невусов различный. Мы рассмотрим лишь невусы из меланоцитов, которые называются меланоцитарными.
Пигментный меланоцитарный невус, который чаще всего называют родинкой, является доброкачественным образованием кожи состоящий из скопления меланоцитарных клеток кожи.
Невусы могут быть врожденными и приобритенными, которых подавляющее большенство. Их делят на обычные и особые типы. Среди обычных меланоцитарных невусов выделяют пограничные , сложные и внутридермальные формы. По идеи эти формы являются вариантом эволюции невуса, а именно продвижением меланоцитарных клеток из эпидермиса в дерму.
На появление невусов и пигментных пятен в течение жизни могут оказывать множество факторов:
- Питание, например дефицит витамина B12 сопровождается преждевременным поседением волос и гипермеланозом, особенно отчетливо выраженным вокруг мелких суставов кистей.
- Механическая травма и ожоги, например после солнечных ожогов. Любое повреждение верхнего слоя кожи, тем более долго не заживающее, также может стать «спусковым крючком» механизма возникновения новых образований. Некоторые ученые утверждают, что спровоцировать появление новых родинок могут укусы насекомых (комаров, пчел, ос и др.).
- Гормональные дисфункции. Появление новых родинок наблюдается в период полового созревания подростков. Огромное количество гормонов, выбрасываемых в организм, повышают концентрацию меланина в меланоцитах, которые находятся как в эпидермисе, так и в дерме. Следует отметить, что подобные изменения происходят и у беременных (мелазма/хлоазма), Гиперпигментация, возникшая в период беременности, обычно проходит через некоторое время после родов.
- Перенесенные кожные заболевания. Это связано с тем, перенесенные вирусные и инфекционные заболевания могут запустить процесс, во время которого меланоциты группируются и находят выход на поверхности кожи.
Таким образом, в большинстве случаев появление новых родинок является вполне естественным и объяснимым процессом.
Повышенное внимание врачей к невусам обосновано настороженностью пропустить меланому - одно из самых агрессивных и злокачественных онкологических заболеваний человека.
Факторы риска развития меланомы:
- единственный фактор риска, на который может повлиять пациент и самостоятельно снизить риск развития заболевания в 2,5 раза, это воздействие ультрафиолетового излучения.
- Основным фактором риска является наследственная предрасположенность. Если среди близких родственников (родители, дети, родные братья и сестры) есть хотя бы 1 человек, перенесший меланому – риск возрастает в 3 раза. Если же болеют 3 и более члена семьи, то риск увеличивается в 35-70 раз.
- Количество родинок и их тип являются вторым наиболее значимым фактором риска развития меланомы. 100 и более родинок увеличивают риск в 7-11 раз.
- Третий важный момент – уже перенесенный лично рак кожи. Если человек уже столкнулся с меланомой – риск развития повторной опухоли (не метастазов или рецидива) увеличивается как минимум в 8,5 раз! Чуть ниже риск развития меланомы, если была диагностирована другая разновидность рака кожи - риск возрастает в 2,9 раза
Дополнительный фактор риска это состояние иммуносупрессии, при котором работа нашей иммунной системы подавляется лекарствами или болезнями. Это увеличивает риск развития меланомы в 3 раза. Для того чтоб не пропустить это опасное заболевание рекомендуется до 40 лет провести полный осмотр тела с дерматоскопическим исследованием подозрительных невусов. После 40 лет, как правило, начинают появляться различные новообразования кожи, которые можно спутать с невусами, и возрастает вероятность развития меланомы. Поэтому после 40 лет – обязательна ежегодная диспансеризация с проведением полноценного осмотра всех новообразований кожи.
Также очень важен самостоятельный осмотр своей кожи и коже своих близких, так как подавляющее большинство опасных новообразований кожи было обнаружено именно так.
В 1985 году был разработан метод ABCD для самостоятельной диагностики опухоли людьми без медицинского образования. Заглавные буквы обозначают тот или иной важный симптом и при сочетании всех этих симптомов необходимо срочно обратиться к врачу:
A (asymmetry) - асимметрия. Одна половина образования не похожа на другую!
B (border) - неровные границы. Форма образования причудливая и напоминает очертания страны на контурной карте.
C (color) - неравномерная окраска. Разные части образования имеют разное окрашивание, причем возможно наличие от 2 до 6 цветов.
D (diameter) - крупный размер. Обычно меланома больше остальных родинок и превышает 6 мм.
Также к врачу нужно обязательно обратиться в следующих ситуациях:
- уплотнение и резкое изменение размера невуса;
- изменение окраски невуса; трещинки на невусе, шелушение, кровоточивость;
- воспаление невуса или ее ареола;
- нарушение структуры кожного рисунка на поверхности;
- болезненные ощущения как самого невуса, так и вокруг него.
На приеме дерматолог проведет полный осмотр кожного покрова, в том числе область половых органов, кожу волосистой части головы, и дерматологическое исследование подозрительных новообразований кожи.
Подногтевая меланома
array(6) < ["ID"]=>string(5) "30006" ["WIDTH"]=> int(620) ["HEIGHT"]=> int(640) ["SRC"]=> string(67) "/upload/sprint.editor/1aa/img-1658568333-9331-790-cherniy-nogot.jpg" ["ORIGIN_SRC"]=> string(67) "/upload/sprint.editor/1aa/img-1658568333-9331-790-cherniy-nogot.jpg" ["DESCRIPTION"]=> string(0) "" >
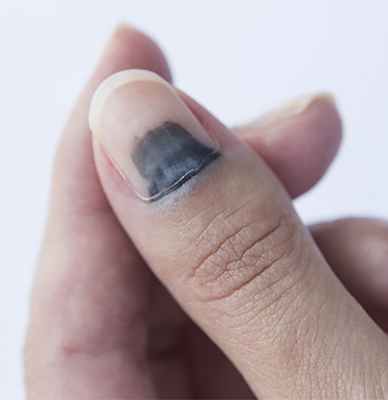
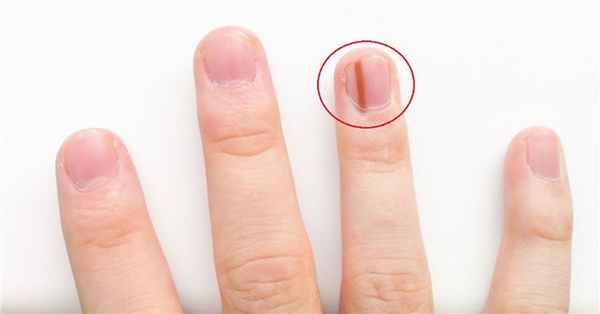
Меланома ногтя составляет примерно 4% от всего количества злокачественных новообразований. Чаще развивается подногтевая меланома большого пальца нижней конечности. Меланома под ногтем (фото есть в медицинских пособиях) характеризуется потемнением ногтя околоногтевого ложа. Далее возникает злокачественная опухоль, которая начинает разрушать ноготь. Диагностику заболевания онкологи Юсуповской больницы проводят с помощью современных методов исследования.
Для лечения больных врачи применяют новейшие химиотерапевтические препараты. На начальной стадии заболевания меланомы ногтя выполняют экономные операции. В случае рецидива заболевания производят радикальное оперативное вмешательство и назначают курс химиотерапии. Тяжёлые случаи подногтевой меланомы обсуждают на заседании Экспертного Совета, где профессора, врачи высшей категории, ведущие онкологи, коллегиально вырабатывают дальнейшую тактику ведения пациентов.
Симптомы
Меланома ногтя на фото в начальной стадии похожа на панариций, паронихий или подногтевую гематому. Это делает её диагностику сложной. Большинство пациентов, которые обращаются в клинику онкологии, имеют метастазы. На поздней стадии меланома ногтя внешне напоминает грибовидную опухоль с изъязвлениями. Опухоль тёмно-красного цвета, с тёмными вкраплениями. В ряде случаев новообразование напоминает грануляционную материю. Болезнь развивается по-разному: медленно, с преобладанием метастазирования лимфогенным путём, или имеет агрессивное течение с быстрой диссеминацией раковых клеток. Меланома ногтя на фото (начальная стадия) симптомов не имеет. Она по внешнему виду может напоминать обычный ушиб.
Для подногтевой меланомы характерны следующие симптомы:
- Появление характерного пятна на ногте темного или чёрного цвета, которое очень быстро разрастается и иногда разделяет ноготь пополам;
- Потемнение ногтевого ложа;
- Покрытие раковой опухолью всей ногтевой пластины;
- Появление на ногтевой пластине образований не только чёрного, но и коричневого, синего, багрового цвета;
- Кровотечение при повреждении ногтевой пластинки.
Затем ногтевая пластинка подрывается и разрушается из-за образовавшихся язв. Из-под неё выделяется гнойное содержимое. Меланома под ногтем большого пальца ноги может распространяться на подошву. Этот процесс приводит к серьезным затруднениям во время ходьбы. Иногда больной вовсе не может стать на поражённую нижнюю конечность.


Прогрессирование заболевания
На начальных стадиях подногтевая меланома имеет ограниченный размер. Раковые клетки ещё не поражают другие ткани и органы. Риск дальнейшего распространения опухолевого процесса невысокий. Если опухоль не проросла в эпителиальную ткань, у человека определяют нулевую стадию меланомы. На первой стадии развития патологического процесса толщина новообразования не превышает одного миллиметра. Пи толщине опухоли до 4 мм болезнь находится на второй стадии с развития. На этом этапе могут быть микроскопические изъязвления. Они очень опасны: даже одна такая клетка, расположенная на квадратном миллиметре, способна вызвать агрессивное метастазирование. На этой стадии болезни на поверхности ногтя могут появиться возвышающиеся бугорки.
На третьей стадии опухолевого процесса толщина новообразования превышает 4 мм. Патологически изменённые клетки распространяются из ногтя в окружающие области и лимфатические узлы, которые находятся рядом. Врачи Юсуповской больницы определяют наличие изменённых лимфатических узлов с помощью биопсии и гистологического исследования.
На четвёртой стадии развития злокачественного процесса клетки меланомы начинают распространяться в другие органы. Чаще всего поражается печень, желудочно-кишечный тракт, головной мозг, сердце. На этой стадии заболевания эффективность терапевтических мер не превышает 10%.
При медленном прогрессировании меланомы метастазы появляются на самых поздних стадиях. Бывает и молниеносная форма подногтевой меланомы, когда метастазы с током крови чрезвычайно быстро распространяются в отдалённые органы. На метастазирование опухоли указывают следующие признаки:
Изменение оттенка кожи (она становится тусклой, пепельной)
Появление ощутимого уплотнения под ногтевой пластинкой
Ноготь практически полностью разрушается и кровоточит
Наличие хронического кашля
Повышение температуры тела
Увеличение и уплотнение лимфатических узлов
Снижение массы тела
У пациентов на поздних стадиях опухолевого процесса развивается кахексия. Пациенты, нуждающиеся в паллиативной помощи, получают её в Юсуповской больнице.

Оставьте заявку и наши врачи ответят на все ваши вопросы!
Методы диагностики
Диагноз подногтевой меланомы на поздних стадиях сложностей не вызывает. Диагностика на начальной стадии, когда специфические симптомы отсутствуют, весьма затруднительна. Дерматологи Юсуповской больницы проводят дифференциальную диагностику подногтевой меланомы большого пальца стопы следующими заболеваниями:
- Панарицием;
- Грибковым поражением ногтевого ложа (онихомикозом);
- Бородавкой;
- Подногтевой и подэпидермальной гематомой;
- Невусом;
- Кавернозной тромбированной гемангиомой.
Специфика локализации опухолевого процесса и его скрытость на первой стадии затрудняют визуализацию новообразования самим пациентом. Подногтевая меланома на фото вначале заболевания не видна. Зачастую диагноз устанавливают уже на этапе вертикального разрастания и начала распространения метастазов.
Лечение
Сегодня для пациентов с начальной стадией подногтевой меланомы на пальце ноги или руки золотым стандартом признано радикальное удаление первичной опухоли с биопсией сигнальных лимфатических узлов. На поздних стадиях заболевания радикальная операция существенно не улучшает показатели выживаемости.
После хирургического вмешательства онкологи назначают следующее лечение:
- Сильнодействующие противоопухолевые препараты;
- Облучение поражённого участка;
- Иммуномодулирующие препараты, усиливающие защитные реакции организма.
Прогноз главным образом зависит от ранней диагностики, радикальности хирургического лечения и своевременности лекарственной терапии. На первой стадии пятилетняя выживаемость составляет 74%, на второй – 40%.
Акрально-лентигинозная меланома
Акрально-лентигинозная меланома – одна из разновидностей клинико-морфологических типов меланомы. Она возникает на коже пальцев, межпальцевых промежутков, подошв, ладоней, ногтевого ложа. Опухоль характеризуется определёнными клиническими особенностями, отличными от меланомы кожи других клинико-морфологических форм.
У латиноамериканцев, лиц монголоидной и негроидной расы эта форма злокачественной опухоли встречается не менее чем у 50% всех больных меланомой кожи. Заболевание диагностируется у пожилых людей и отличается неуклонным ростом числа заболевших. Наиболее частой формой акрально-лентигинозной меланомы у представителей белой расы является подногтевая меланома. У этой формы меланомы, в отличие от других злокачественных опухолей кожи, основными факторами, провоцирующими её развитие, является не инсоляция, а различного рода хронические раздражения:
- Обморожения;
- Выполнение косметических процедур при заболеваниях ногтей;
- Температурные или механические травмы дистальных фаланг пальцев.
Скудность клинических проявлений подногтевой меланомы, что видно на фото, особенно на ранних стадиях развития опухоли, отсутствие алгоритма диагностики и чёткого описания клинической картины, объема хирургического лечения и прогностических факторов при этой форме меланоме обусловливают необходимость раннего обращения к врачам при наличии новообразования на пальце рук или ног.
Читайте также:
- Фототоксичность в офтальмохирургии. Профилактика
- Дефект межжелудочковой перегородки. Морфология и гемодинамика при дефекте межжелудочковой перегородки
- Употребление психоактивных веществ. Распространенность психоактивных препаратов при шизофрении
- Хронический гепатит - диагностика
- Отравление алколоидом ибогаином
