Низкомолекулярный гепарин: эноксапарин. Гирудин
Добавил пользователь Morpheus Обновлено: 27.01.2026
Признание атеротромбоза основой патогенеза большинства сердечно-сосудистых заболеваний, успехи в изучении молекулярных механизмов тромбообразования оказали влияние на развитие антитромботической терапии и способствовали появлению новых препаратов. Современные антитромботические препараты воздействуют на процесс свертывания крови, подавляя функцию тромбоцитов и угнетая каскад коагуляции, а также способны разрушать сформировавшиеся тромбы и восстанавливать проходимость артерий. Физиологическая роль тромбообразования заключается в закрытии локальных дефектов целостности тканей, поэтому создание системной гипокоагуляции при использовании любого антитромботического препарата может сопровождаться геморрагическими осложнениями, в особенности у пациентов с наличием потенциальных источников кровотечений. С точки зрения медицины доказательств современная антитромботическая терапия при ряде клинических ситуаций должна состоять из комбинации нескольких антитромботических препаратов, что повышает опасность кровотечений. Целью настоящей статьи является анализ существующих рекомендаций, новых тенденций и проблем антикоагулянтной терапии.
Полный текст
Признание атеротромбоза основой патогенеза большинства сердечно-сосудистых заболеваний, успехи в изучении молекулярных механизмов тромбообразования оказали влияние на развитие антитромботической терапии и способствовали появлению новых препаратов. Современные антитромботические препараты воздействуют на процесс свертывания крови, подавляя функцию тромбоцитов и угнетая каскад коагуляции, а также способны разрушать сформировавшиеся тромбы и восстанавливать проходимость артерий. Физиологическая роль тромбообразования заключается в закрытии локальных дефектов целостности тканей, поэтому создание системной гипокоагуляции при использовании любого антитромботического препарата может сопровождаться геморрагическими осложнениями, в особенности у пациентов с наличием потенциальных источников кровотечений. С точки зрения медицины доказательств современная антитромботическая терапия при ряде клинических ситуаций должна состоять из комбинации нескольких антитромботических препаратов, что повышает опасность кровотечений. Целью настоящей статьи является анализ существующих рекомендаций, новых тенденций и проблем антикоагулянтной терапии. К антикоагулянтам относят препараты, угнетающие каскад коагуляции, что в конечном итоге приводит к уменьшению образования или инактивации ключевого фермента свертывания крови – тромбина. В последние годы для обозначения антикоагулянтов используется также термин «антитромбины» (рис. 1), отражающий конечную цель их действия и понимание ключевой роли тромбина не только в фибринообразовании, но и в регуляции других реакций. Тромбин является многофункциональным ферментом и, помимо превращения фибриногена в фибрин, мощнейшим индуктором агрегации тромбоцитов, усиливает сигнал, стимулирующий собственное образование, а при взаимодействии с рецепторами на «здоровом» эндотелии активирует противосвертывающую систему. Тромбин также принимает участие в процессах заживления тканей и способен регулировать систему фибринолиза. Инъекционные формы антитромбинов представлены нефракционированным гепарином (НФГ), низкомолекулярными гепаринами (НМГ), пентасахаридами и бивалирудином. Для осуществления антикоагулянтной функции гепаринам и пентасахаридам необходим кофактор – антитромбин III, поэтому их еще называют непрямыми ингибиторами тромбина. Бивалирудин является прямым ингибиторам тромбина, так как непосредственно ингибирует тромбин, блокируя его активный центр. Антагонисты витамина К (АВК), традиционно называемые в нашей стране непрямыми антикоагулянтами, угнетая образование в печени четырех витамин К-зависимых белков, в конечном итоге также уменьшают тромбинообразование. Эти препараты на сегодняшний день являются единственными таблетированными антикоагулянтами, продемонстрировавшими свою эффективность с точки зрения медицины доказательств. Эффективность инъекционных форм антикоагулянтов доказана при всех формах острого коронарного синдрома (ОКС) и венозных тромбозах. Гепарины и бивалирудин необходимы также при проведении коронароангиографии (КАГ) и чрескожных коронарных вмешательств (ЧКВ), а также для антикоагулянтной поддержки при кардиоверсии у больных мерцательной аритмией (МА). Эффективность антагонистов витамина К показана при длительном лечении больных, переживших эпизод тромбоза глубоких вен и/или тромбоэмболии легочной артерии, а также для профилактики инсульта и системных эмболий при МА и у пациентов с искусственными клапанами сердца. При непереносимости аспирина варфарин может быть рекомендован в качестве альтернативного антитромботического препарата для профилактики сердечно-сосудистых заболеваний. В настоящее время нет сомнений в необходимости назначения антитромбинов больным ОКС без подъема ST на ЭКГ: НФГ, эноксапарин, а также фондапаринукс и бивалирудин рекомендованы экспертами для лечения больных с ОКС без подъема ST на ЭКГ. Как уже упоминалось, основной проблемой, с которой сталкивается врач при назначении антикоагулянтов, являются геморрагические осложнения. Клинические исследования последних лет по изучению эффективности различных антикоагулянтов и данные международных регистров, включавших больных ОКС, убедительно продемонстрировали, что геморрагические осложнения антикоагулянтной терапии негативно сказываются на исходах ОКС. На основе многофакторного анализа сформулированы факторы риска «больших» геморрагий (рис. 2), которые следует учитывать при определении степени риска пациента и выборе антикоагулянтного препарата. В 2007 г. в рекомендациях Европейского общества кардиологов (ЕОК) впервые указано, что при выборе антикоагулянта для лечения пациентов с ОКС следует учитывать риск кровотечений. Риск кровотечений возрастает с увеличением доз и длительности лечения, при комбинировании нескольких антитромботических препаратов, смене антикоагулянтов, у больных пожилого возраста, при нарушении функции почек, малой массе тела, у больных женского пола, при сниженном уровне гемоглобина и инвазивных вмешательствах. У больных с высоким риском кровотечений следует отдавать предпочтение препаратам, обладающим минимальным риском геморрагических осложнений. Эксперты ЕОК считают, что возникновение серьезных кровотечений требует прекращения лечения даже при условии адекватно контролируемого гемостаза. Малые кровотечения в большинстве случаев не требуют прекращения лечения антикоагулянтами. Известно, что переливание крови ухудшает исходы ОКС, поэтому вопрос о его назначении рассматривается индивидуально. Эксперты ЕОК рекомендуют избегать переливания крови у больных со стабильными показателями гемодинамики, при условии, что значения гематокрита превышают 25%, а гемоглобина – 8 г/л. В последние годы было показано, что важным фактором, имеющим отношение к геморрагическим осложнениям антикоагулянтной терапии, является нарушение функции почек. Результаты рандомизированных контролируемых исследований с антикоагулянтами указывают, что до 23% больных ОКС, включенных в исследования, имели существенные нарушения функции почек (клиренс креатинина менее 60 мл/мин). По данным международных регистров GRACE и CRUSADE, доля больных ОКС с клиренсом креатинина 60 мл/мин и менее еще больше и составляет 36–44%. Анализ исходов больных ОКС, включенных в регистр GRACE, в зависимости от функции почек показал, что частота смерти и серьезных кровотечений находится в прямой зависимости от снижения функции почек (рис. 3) и в наибольшей степени выражена у пациентов с клиренсом креатинина менее 30 мл/мин. Информация о клиренсе креатинина важна не только с позиции оценки прогноза больного ОКС, но и для выбора оптимального антикоагулянта. НМГ и фондапаринукс выводятся из организма почками, поэтому у больных с почечной недостаточностью при использовании этих антикоагулянтов риск кровотечений повышается. Исследование OASIS-5, целью которого было сравнение фондапаринукса и эноксапарина у больных с ОКС без подъема ST, еще раз продемонстрировало зависимость между частотой кровотечений в период лечения антикоагулянтами и смертностью за 30 дней наблюдения. Фондапаринукс имел преимущества перед эноксапарином в отношении частоты кровотечений, что в дальнейшем сказалось на частоте неблагоприятных исходов. Интересны результаты исследования Fox и соавт. (2007 г.), сравнивших разницу в частоте кровотечений и смерти в группах эноксапарина и фондапаринукса в зависимости от величины клиренса креатинина. Анализу были подвергнуты 19 979 больных ОКС, включенных в исследование OASIS-5, c известной скоростью клубочковой фильтрации (СКФ). Оказалось, что только 25% включенных больных с ОКС имели нормальную СКФ (>86 мл/мин/1,73 м2), а у 50% больных СКФ
Низкомолекулярные гепарины — сходство и различие
Для лечения и профилактики артериальных и венозных тромбоэмболических осложнений в настоящее время широко используют гепарин. Результаты клинических исследований свидетельствуют об эффективности применения гепарина при остром инфаркте миокарда, нестабильной стенокардии, тромбозе глубоких вен нижних конечностей и некоторых других состояниях. Однако невозможность с точностью предсказать выраженность антикоагулянтного эффекта требует регулярного и частого проведения лабораторных исследований для определения времени свертывания крови или активированного частичного тромбопластинового времени. Кроме того, гепарин обладает побочными эффектами, в частности он способен вызывать остеопороз, тромбоцитопению, а также способствует агрегации тромбоцитов. В связи с этим были разработаны низкомолекулярные гепарины (НМГ), выделенные из «нефракционированного» гепарина [1].
С фармацевтической точки зрения гепарин представляет собой смесь полимеров, состоящих из остатков сахаридов, молекулярная масса которых колеблется в пределах 5000–30 000 дальтон. Молекулы такого полимера имеют определенные места связывания с антитромбином плазмы крови. При взаимодействии гепарина с антитромбином активность последнего резко возрастает. Это создает предпосылки для подавления каскада реакций свертывания крови, благодаря чему и реализуется антикоагулянтное действие гепарина. Необходимо отметить, что «нефракционированный» гепарин содержит полимеры с различной длиной цепи. Небольшие по размеру молекулы гепаринов усиливают антикоагулянтное действие за счет подавления активности фактора Ха, однако они не способны усиливать эффект антитромбина, направленный на угнетение фактора свертывания крови IIа. В то же время гепарины с большей длиной цепи повышают активность антитромбина в отношении фактора IIа. Гепарины, которые активируют антитромбин, составляют третью часть таковых, входящих в состав «нефракционированного» гепарина [2].
Таким образом, с химической точки зрения НМГ являются гетерогенной смесью сульфатированных гликозаминогликанов [3]. Лекарственные средства на основе НМГ имеют ряд преимуществ по сравнению с «нефракционированным» гепарином. Так, при их использовании можно с большей точностью предсказать дозозависимый антикоагулянтный эффект, они характеризуются повышенной биодоступностью при подкожном введении, более продолжительным периодом полураспада, низкой частотой развития тромбоцитопении, кроме того, нет необходимости регулярно проводить определение времени свертывания крови или активированного частичного тромбопластинового времени. Все НМГ имеют схожий механизм действия, но различная молекулярная масса обусловливает разную их активность в отношении фактора свертывания Ха и тромбина, а также различное сродство к белкам плазмы крови [3]. Фармакологические и клинические эффекты НМГ приведены в таблице.
Фармакологические и клинические эффекты НМГ
— снижение активности фактора свертывания IIа;
— предсказуемый антикоагулянтный эффект;
— улучшение клубочковой фильтрации;
— низкая частота выработки антител к НМГ;
— НМГ эффективны при подкожном способе введения;
— не требуют регулярного определения времени свертывания крови или активированного частичного тромбопластинового времени;
— продолжительный период полураспада;
— терапевтический эффект проявляется при приеме 1 раз в сутки;
— низкая частота развития тромбоцитопении, вызванной гепарином;
Рисунок. Химическая структура некоторых НМГ
Наряду с опосредованными антитромбином эффектами НМГ оказывают несвязанное с антитромбином действие, в частности, вызывают выделение тканевого ингибитора тромбопластина, подавляют освобождение фактора Виллебрандта (секретируется тромбоцитами и эндотелиальными клетками и вызывает агрегацию тромбоцитов), устраняют прокоагулянтную активность лейкоцитов, улучшают эндотелиальную функцию и т.п.
Таким образом, НМГ являются современными эффективными лекарственными средствами для лечения и профилактики различных тромбоэмболических состояний. НМГ действуют на различные механизмы системы свертывания крови, а также оказывают положительное влияние на клетки крови и эндотелия, ослабляя их проагрегантные свойства. Несомненным преимуществом препаратов данного фармакологического ряда является отсутствие необходимости регулярного и частого взятия крови для определения времени свертывания крови и активированного частичного тромбопластинового времени.
1. Fareed J, Jeske W, Hoppensteadt D et al. Low-molecular-weight heparins: Pharmacologic profile and product differentiation. Am J Cardiol 1998; 82:3L–10 L.
2. Oscar M, Aguilar MD, Neal S, Kleiman MD Low-molecular-weight heparins. J Invas Cardiol 2001; 13 (Suppl A):3A–7A.
3. Weitz JI. Low-molecular-weight heparins. N Engl J Med 1997;337:688–98.
4. Racine R. Differentiation of the low-molecular-weight heparins. Pharmacotherapy 2001; 21(6 Pt 2):62S–70S.
6. Aventis Pharmaceuticals. Lovenox (enoxaparin) package insert. Parsippany, NJ; January 2001.
7. Dupont Pharma. Innohep (tinzaparin) package insert. Wilmington, DE; July 2000.
8. Casu B, Torri G. Structural characterization of low-molecular weight heparins. Semin Thromb Hemost 1999; 25 (suppl 3):17–25.
9. Nightingale SL. From the Food and Drug Administration [letter]. JAMA 1993;270:1672.
10. Antman EM, Fox KM. Guidelines for the diagnosis and management of unstable angina and non-Q-wave myocardial infarction: proposed revisions. International cardiology forum. Am Heart J 2000;139:461–75.
Низкомолекулярный гепарин: эноксапарин. Гирудин
Низкомолекулярный гепарин: эноксапарин. Гирудин
Нефракционированный гепарин обычно получают из слизистой кишечника или бычьего легкого. В результате этой экстракции полисахариды деградируют в гетерогенную смесь с молекулярной массой от 300 до 30 000 кДа. Все нефракционированные гепарины должны быть стандартизированы.
Низкомолекулярный гепарин получают путем фракционирования, химического гидролиза, деполимеризации. Коммерческие препараты имеют среднюю молекулярную массу 5000 кДа, т.е. от 1000 до 10 000 кДа. Следует заметить, что НМГ, продуцированные различными способами, имеют индивидуальные фармакокинетические и фармакодинамические характеристики и не всегда бывают взаимозаменяемы. По механизму действия антикоагуляционные эффекты НМГ отличаются от эффектов обычного гепарина, потому что:
• соотношение антитромбина к антифактору Ха уменьшается с 1 : 1 до 1 : 4;
• фармакокинетические свойства имеют заметную межвидовую вариабельность по крайней мере в отношении связывания с протеинами;
• снижается взаимодействие с тромбоцитами по сравнению с гепарином.
Низкомолекулярный гепарин имеют некоторые преимущества перед гепарином. При подкожном введении НМГ достигает максимального уровня в плазме через 2-3 час, а период полувыведения составляет около 4 час (т.е. в 2 раза больше, чем у стандартного гепарина). При таком введении биодоступность НМГ составляет 90%, а гепарина — 20%. НМГ имеют более предсказуемый ответ на введение, что говорит об отсутствии необходимости постоянного мониторинга. НМГ эффективны так же, как и обычный гепарин, при предотвращении и лечении тромбоза вен, но гораздо реже могут давать осложнения в виде кровотечения.
Эноксапарин натрия был первым НМГ, одобренным в США для предотвращения тромбоза глубоких вен после операций на бедре. Более того, эноксапарин был одобрен как средство для ежедневного стационарного или амбулаторного применения. Эноксапарин сравнивался со стандартным гепарином при лечении острой коронарной недостаточности, включая нестабильную стенокардию и острый инфаркт миокарда. Исследования показали, что эноксапарин эффективнее гепарина при остром инфаркте миокарда. Дозировка эноксапарина при лечении тромбоза глубоких вен или легочной эмболии составляет 30 мг подкожно 2 раза в день в течение 6 сут или больше в зависимости от клинической ситуации. Побочные эффекты: кровотечения, тромбоцитопения и местное раздражение.
Период полувыведения в сыворотке крови другого НМГ (ревипарина) составляет 3,3 час.
Тромбогенные эффекты тромбина играют центральную роль в мультифакторном патогенезе тромботических расстройств. Инактивация этого фермента или прекращение его образования может ингибировать тромбин-индуцированный тромбоз.
Гирудин — протеин (7 кДа), состоящий из 65 аминокислот. Этот протеин выделяют из слюнных желез медицинской пиявки, он является специфическим антагонистом тромбина. Рекомбинантный аналог гирудина, лепирудин, выделенный из дрожжевых клеток, также разрешен к применению. Лепирудин и его аналоги являются сильными прямыми ингибиторами тромбина. В отличие от гепарина (которому требуется антитромбин III для ингибирования тромбина), лепирудин сразу действует на тромбин. Теоретически прямое ингибирование тромбина безопаснее, т.к. оно не влияет на функцию тромбоцитов. Более того, оно не вызывает тромбоцитопению.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Новый антикоагулянтный препарат – фондапаринукс
Для цитирования: Лагута П.С., Карпов Ю.А. Новый антикоагулянтный препарат – фондапаринукс. РМЖ. 2009;18:1090.
Тромбозы как артериальные, так и венозные представляют собой важную проблему современной медицины. Следствием артериальных тромбозов является развитие таких грозных осложнений, как инфаркт миокарда, инсульт, гангрена нижних конечностей. Венозные тромбозы объединяют два тесно связанных друг с другом по условиям возникновения и клинической манифестации заболевания: тромбоз глубоких вен нижних конечностей (ТГВ) и тромбоэмболию легочной артерии (ТЭЛА). Эти связанные между собой заболевания часто приводят к фатальному исходу и развитию таких осложнений, как легочная гипертензия и посттромбофлебитический синдром.
Литература
1. Turpie A.G.G. Oral, direct factor Xa inhibitors in development for the prevention and treatment of thromboembolic diseases. Aheroscler. Thromb. Vasc. Biol. 2007; 27: 1238–47.
2. Antman E.M., Cohen M., Radley D. et. al. Assessment of the treatment effect of enoxaparin for unstable angina/non–Q–wave myocardial infarction. TIMI 11B–ESSENCE meta–analysis. Circulation 1999; 100: 1602–8, and Antman E.M et. al. Eur. Heart J. 2002; 23: 308–314.
3. FRAXIS study group. Comparison of two treatment durations (6 days and 14 days) of a low molecular weight heparin with a 6 day treatment of unfractionated heparin in the initial management of unstable angina or non–Q–wave myocardial infarction. FRAXIS. Eur. Heart J. 1999; 20: 1553–62.
4. Klein W., Buchwald A., Hillis S.E. et. al. Comparison of low–molecular–weight heparin with unfractionated heparin acutely and with placebo for 6 weeks in the management of unstable coronary artery disease. FRagmin in unstable Coronary artery disease study (FRIC). Circulation 1997; 95: 61–8.
5. Hirsh J. Fondaparinux. BC Decker Inc 2007 – 58p.
6. Coussement P.K., Bassand J.P., Convens C. et. al. A syntthetic factor Xa inhibitor as an adjunct to fibrinolysis in acute myocardial infarction: the PENTALYSE study. Eur. Heart J. 2001; 22: 1716–24.
7. Simoons M.L., Bobbink I.W., Bolland J. et. al. A dose–finding study of fondaparinux in patients with non ST–segment elevation acute coronary syndromes (PENTUA) study. J. Am. Coll. Cardiol. 2004; 43: 2183–90.
8. Mehta S.R., Steg P.G., Granger C.B. et. al. ASPIRE Investigators. Randomized, blinded trial comparing fondaparinux with unfractionated heparin in patients undergoing contemporary percutaneous coronary intervention. Circulation 2005; 111: 1390–7.
9. Yusuf S., Mehta S.R., Chrolavicius S. et. al. Efficacy and safety of fondaparinux compared to enoxaparin in 20078 patients with acute coronary syndromes without ST–segment elevation. The OASIS–5 Investigators. N. Engl. J. Med. 2006; 354: 1464–76.
10. Yusuf S., Mehta S.R., Chrolavicius S. et. al OASIS–6 Trial Group. Effects of fondaparinux on mortality and reinfarction in patients with acute ST–segment elevation myocardial infarction. JAMA 2006; 295: 1519–30.
11. Guidelines for the diagnosis and treatment of non–ST–segment elevation acute coronary syndromes. European Heart J. 2007; 28: 1598–1660.
12. The CREATE Trial Group Investigators. Effects of reviparin, a low molecular weight heparin, on mortality, reinfarction, and strokes in patients with acute myocardial infarction presenting with ST–segment elevation. JAMA 2005; 293: 427–36.
13. Antman E.M., Morrow D.A., McCabe C.H. et. al. Enoxaparin versus unfractionated heparin with fibrinolysis for ST–segment elevation myocardial infarction. N. Engl. J. Med. 2006; 354.
14. Antman EM, Hand M, Anbe DT, Armstrong PW et. al. 2007 Focused Update of ACC/AHA 2004 guidelines for the management of patients with ST–elevation myocardial infarction: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines Circulation 2008; 117: 296–329
15. Диагностика и лечение больных острым инфарктом миокарда с подъемом сегмента ST на ЭКГ. Российские рекомендации. Москва 2007. Кардиоваскулярная терапия и профилактика, 2007 № 8 Приложение.
16. Buller H.R., Davidson B.L., Decousus H. et al. Fondaparinux or enoxaparin for the initial treatment of symptomatic deep vein thrombosis: a randomized trial. ANN. Intern. Med. 2004; 140: 867–73.
17. Buller H.R., Davidson B.L., Decousus H. et al. Subcutaneous fondaparinux versus intravenous unfractionated heparin in the initial treatment of pulmonary embolism. N. Engl. J. Med. 2003; 349: 1695–1702.
18. Kearon C., Kahn S.R., Angelli G. Antithrombotic Therapy for Venous Thromboembolic Disease: American College of Chest Physicians Evidence–Based Clinical Guidelines (8th Edition). Chest 2008; 133: 454–545.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Антикоагуляция на гемодиализе: перспективы применения низкомолекулярных гепаринов в оптимизации диализа
1 ГБУЗ «Городская Мариинская больница» - Городской нефрологический центр, Санкт-Петербург; 2 Северо-Западный ГМУ им. И.И. Мечникова, кафедра внутренних болезней и нефрологии Вишневский К.А., Герасимчук Р.П. – врачи отделения диализа СПб ГБУЗ «Городская Мариинская больница»
Представлено значение низкомолекулярных гепаринов для антикоагуляции при гемодиализе; приведены результаты собственных клинических исследований, демонстрирующих их преимущества перед нефракционированным гепарином.
Проблема адекватной антикоагуляции во время процедуры гемодиализа имеет столь же длительную историю, как и сама история заместительной почечной терапии. При проведении первых процедур гемодиализа в клинической практике в 1924 г. немецкий врач Джордж Хаас в качестве антикоагулянта применял ингибитор тромбина гирудин, который имеет выраженную антигенную активность и вызывает прежде всего пирогенную реакцию, что не обеспечивало должной безопасности данной процедуры. В 1927 г. Джон Хаас впервые применил во время процедуры гемодиализа гепарин, и это стало началом новой эры в развитии заместительной почечной терапии.
Процесс тромбообразования в экстракорпоральном гемодиализном контуре связан с активацией каскада свертывающей системы плазмы крови и тромбоцитов. Контактная активация высокомолекулярных белков плазмы кининогена и прекаликреина приводит к последующей активации фактора XII. Фактор XIIа активирует фактор XI, который в свою очередь активирует фактор IX, образующий комплекс с активированным фактором VIII. В то же время активация периферических лейкоцитов и моноцитов способствует высвобождению мощных источников тканевого фактора, связывающегося с активированным фактором VII. Комплекс IXa–VIIIa совместно с комплексом ТФ–VIIа активирует фактор X. Конверсия протромбина в тромбин происходит после активации кофактора V, а тромбин конвертирует фибриноген в фибрин, который при полимеризации образует нерастворимый тромб. Так как активированный фактор X в свою очередь активирует фактор VII, а тромбин – фактор XI, происходит усиленная активация фактора X, занимающего центральное место в каскаде [1, 2] (см. рисунок).
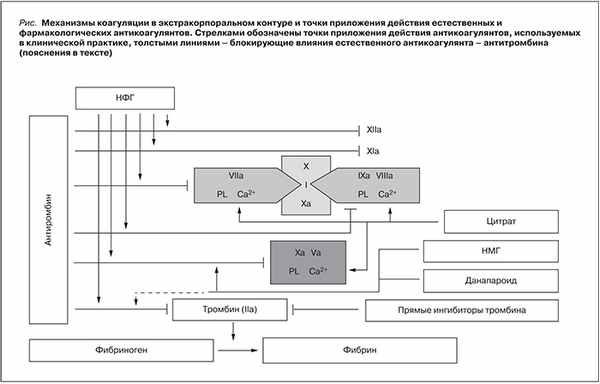
Антикоагуляционный эффект нефракционированного гепарина (НФГ) связан с активацией антитромбина, являющегося естественным антикоагулянтом, связывающим некомплексный активированный фактор II (тромбин), активированные факторы X, IX и XI, но преимущественно его действие обусловлено связыванием факторов II и X. Молекулярная масса большинства фармакологических НФГ – около 12–15 кДа, и они содержат около 45 высокосульфатированных сахаридных групп. НФГ вырабатывают из слизистой оболочки кишечника свиней или из легких крупного рогатого скота.
Низкомолекулярные гепарины (НМГ) получают путем обработки НФГ химически или ферментативно с целью уменьшения длины полисахаридных цепей, в результате чего получаются препараты с ограниченным молекулярно-массовым распределением – как правило, около 5 кДа. Например, эноксапарин получают обработкой НФГ химически – путем бензилирования с последующей щелочной деполимеризацией, а тинзапарин вырабатывается путем ферментативной деполимеризации НФГ гепариназой. В отличие от НФГ, который одинаково ингибирует активированный фактор X и тромбин, НМГ имеют значительно большую активность в отношении фактора X. Отношение активности анти-Ха к анти-IIа является одной их характеристик различных НМГ и определяет их антитромботическое действие (см. таблицу). Меньшее воздействие на активность тромбина позволяет рассчитывать на меньшую выраженность серьезных геморрагических осложнений. На текущий момент наибольшее значение анти-Ха/анти-IIa среди НМГ имеет бемипарин натрия – препарат Цибор®, производство Испании (только данапароид имеет больший коэффициент – 22, но он не является, строго говоря, НМГ и отсутствует на российском рынке). Он также характеризуется наименьшим молекулярным весом и наибольшим временем полужизни [3].
Это различие в точках приложения антикоагуляционной активности НФГ и НМГ определяет и различие в способах оценки эффективности и выбора дозы. НФГ дозируется по достижению увеличения активированного частичного тромбопластинового времени (АЧТВ). Считается, что в начале диализа удлинение должно составлять 80 % от исходной величины (25–40 секунд), в конце сеанса.
Читайте также:
