Общее легочное сопротивление. Сердечный выброс. Систолическая сердечная недостаточность.
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Что такое фракция выброса и зачем ее нужно оценивать?
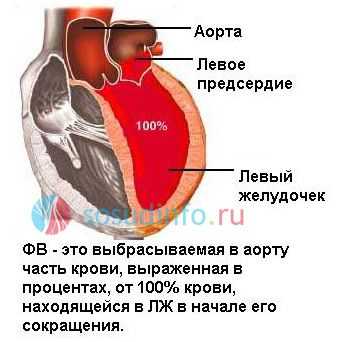
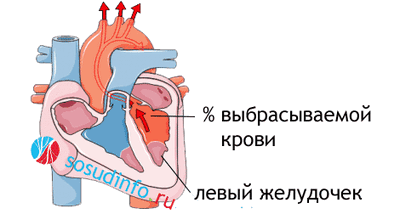
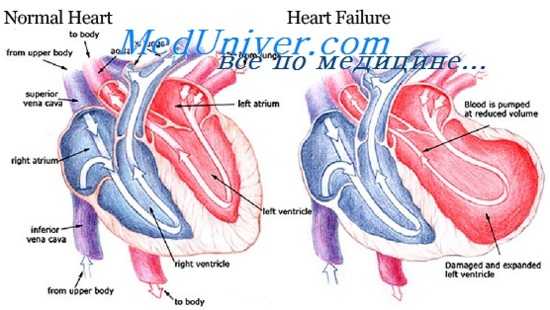
Фракция выброса сердца (ФВ) – это показатель, отражающий объем крови, выталкиваемой левым желудочком (ЛЖ) в момент его сокращения (систолы) в просвет аорты. Рассчитывается ФВ исходя из соотношения объема крови, выбрасываемой в аорту, к объему крови, находящейся в левом желудочке в момент его расслабления (диастолы). То есть когда желудочек расслаблен, он вмещает в себя кровь из левого предсердия (конечный диастолический объем – КДО), а затем, сокращаясь, он выталкивает часть крови в просвет аорты. Вот эта часть крови и является фракцией выброса, выраженной в процентах.
Фракция выброса крови является величиной, которую технически просто рассчитать, и которая обладает достаточно высокой информативностью относительно сократительной способности миокарда. От этой величины во многом зависит необходимость назначения сердечных препаратов, а также определяется прогноз для пациентов с сердечно-сосудистой недостаточностью.
Чем ближе к нормальным значениям фракция выброса ЛЖ у пациента, тем лучше сокращается его сердце и благоприятнее прогноз для жизни и здоровья. Если фракция выброса намного ниже нормы, значит, сердце не может нормально сокращаться и обеспечивать кровью весь организм, и в таком случае сердечную мышцу следует поддерживать с помощью лекарственных средств.
Как рассчитывают фракцию выброса?
Данный показатель может быть рассчитан по формуле Тейхольца или Симпсона. Расчет осуществляется с помощью программы, автоматически вычисляющей результат в зависимости от конечных систолического и диастолического объема левого желудочка, а также его размеров.
Более удачным считается расчет по методу Симпсона, так как по Тейхольцу в срез исследования при двухмерной Эхо-КГ могут не попасть небольшие участки миокарда с нарушенной локальной сократимостью, в то время как при методе Симпсона в срез окружности попадают более значительные участки миокарда.
Несмотря на то, что на устаревшей аппаратуре применяется метод Тейхольца, современные кабинеты УЗ-диагностики предпочитают оценивать фракцию выброса методом Симпсона. Полученные результаты, кстати, могут отличаться – в зависимости от метода на величины в пределах 10%.
Нормальные показатели ФВ
Нормальное значение фракции выброса отличается у разных людей, а также зависит от аппаратуры, на которой проводится исследование, и от метода, по которому рассчитывают фракцию.
Усредненные значения составляют приблизительно 50-60%, нижняя граница нормы по формуле Симпсона составляет не менее 45%, по формуле Тейхольца – не менее 55%. Этот процент означает, что именно такое количество крови за одно сердечное сокращение необходимо протолкнуть сердцу в просвет аорты, чтобы обеспечить адекватную доставку кислорода к внутренним органам.
О запущенной сердечной недостаточности говорят 35-40%, еще более низкие значения чреваты скоротечными последствиями.
У детей в периоде новорожденности ФВ составляет не менее 60%, в основном 60-80%, постепенно достигая обычных показателей нормы по мере роста.
Из отклонений от нормы чаще, чем повышенная фракция выброса, встречается снижение ее значения, обусловленное различными заболеваниями.
Если показатель снижен, значит, сердечная мышца не может достаточно сокращаться, вследствие чего объем изгоняемой крови уменьшается, а внутренние органы, и, в первую очередь, головной мозг, получают меньше кислорода.
Иногда в заключении эхокардиоскопии можно увидеть, что значение ФВ выше усредненных показателей (60% и более). Как правило, в таких случаях показатель составляет не более 80%, так как больший объем крови левый желудочек в силу физиологических особенностей изгнать в аорту не сможет.
Как правило, высокая ФВ наблюдается у здоровых лиц при отсутствии иной кардиологической патологии, а также у спортсменов с тренированной сердечной мышцей, когда сердце при каждом ударе сокращается с большей силой, чем у обычного человека, и изгоняет в аорту больший процент содержащейся в нем крови.
Кроме этого, в случае, если у пациента имеется гипертрофия миокарда ЛЖ как проявление гипертрофической кардиомиопатии или артериальной гипертонии, повышенная ФВ может свидетельствовать о том, что сердечная мышца пока еще может компенсировать начинающуюся сердечную недостаточность и стремится изгнать в аорту как можно больше крови. По мере прогрессирования сердечной недостаточности ФВ постепенно снижается, поэтому для пациентов с клинически проявляющейся ХСН очень важно выполнять эхокардиоскопию в динамике, чтобы не пропустить снижение ФВ.
Причины сниженной фракции выброса сердца
Основной причиной нарушения систолической (сократительной) функции миокарда является развитие хронической сердечной недостаточности (ХСН). В свою, очередь, ХСН возникает и прогрессирует из-за таких заболеваний, как:
- Ишемическая болезнь сердца – снижение притока крови по коронарным артериям, питающим кислородом саму сердечную мышцу,
- Перенесенные инфаркты миокарда, особенно крупноочаговые и трансмуральные (обширные), а также повторные, вследствие чего нормальные мышечные клетки сердца после инфаркта замещаются рубцовой тканью, не обладающей способностью сокращаться – формируется постинфарктный кардиосклероз (в описании ЭКГ можно увидеть как аббревиатуру ПИКС),
Снижение ФВ вследствие инфаркта миокарда (b). Пораженные участки сердечной мышцы не могут сокращаться
Наиболее частой причиной снижения сердечного выброса являются острые или перенесенные инфаркты миокарда, сопровождающиеся снижением глобальной или локальной сократимости миокарда левого желудочка.
Симптомы сниженной фракции выброса
Все симптомы, по которым можно заподозрить снижение сократительной функции сердца, обусловлены ХСН. Поэтому и симптоматика этого заболевания выходит на первое место.
Однако, согласно наблюдениям практикующих врачей УЗ-диагностики, часто наблюдается следующее – у пациентов с выраженными признаками ХСН показатель фракции выброса остается в пределах нормы, в то время как у лиц с отсутствующими явными симптомами показатель фракции выброса значительно снижен. Поэтому несмотря на отсутствие симптомов, пациентам с наличием сердечной патологии обязательно хотя бы раз в год выполнять эхокардиоскопию.

Итак, к симптомам, позволяющим заподозрить нарушение сократимости миокарда, относятся:
- Приступы одышки в покое или при физических нагрузках, а также в положении лежа, особенно в ночное время,
- Нагрузка, провоцирующая возникновение одышечных приступов, может быть различной – от значительной, например, ходьбы пешком на длительные расстояния (более 500-1000м), до минимальной бытовой активности, когда пациенту тяжело выполнять простейшие манипуляции – приготовление пищи, завязывание шнурков, ходьба до соседней комнаты и т. д,
- Слабость, утомляемость, головокружение, иногда потери сознания – все это указывает на то, что скелетная мускулатура и головной мозг получают мало крови,
- Отечность на лице, голенях и стопах, а в тяжелых случаях – во внутренних полостях организма и по всему телу (анасарка) вследствие нарушенной циркуляции крови по сосудам подкожно-жировой клетчатки, в которой и возникает задержка жидкости,
- Боли в правой половине живота, увеличение объема живота из-за задержки жидкости в брюшной полости (асцит) – возникают вследствие венозного застоя в печеночных сосудах, а длительно существующий застой может привести к кардиальному (сердечному) циррозу печени.
При отсутствии грамотного лечения систолической дисфункции миокарда такие симптомы прогрессируют, нарастают и все тяжелее переносятся пациентом, поэтому при возникновении даже одного из них следует получить консультацию врача-терапевта или кардиолога.
В каких случаях требуется лечение сниженной фракции выброса?
Разумеется, ни один врач не предложит вам полечить низкий показатель, полученный по УЗИ сердца. Сначала врач должен выявить причину сниженной ФВ, а затем уже назначать лечение причинного заболевания. В зависимости от него и лечение может различаться, например, прием препаратов нитроглицерина при ишемической болезни, хирургическая коррекция пороков сердца, гипотензивные препараты при гипертонии и т. д. Пациенту важно уяснить, что если наблюдается снижение фракции выброса, значит, действительно развивается сердечная недостаточность и необходимо длительно и скурпулезно выполнять рекомендации врача.
Как увеличить сниженную фракцию выброса?
Кроме препаратов, влияющих на причинное заболевание, пациенту назначаются лекарства, способные улучшить сократительную способность миокарда. К ним относятся сердечные гликозиды (дигоксин, строфантин, коргликон). Однако назначаются они строго лечащим врачом и самостоятельное бесконтрольное их применение недопустимо, так как может возникнуть отравление – гликозидная интоксикация.
Для предотвращения перегрузки сердца объемом, то есть лишней жидкостью, показано соблюдение диеты с ограничением поваренной соли до 1.5 гр в сутки и с ограничением выпиваемой жидкости до 1.5 л в сутки. Также успешно используются мочегонные препараты (диуретики) – диакарб, диувер, верошпирон, индапамид, торасемид и др.
Для защиты сердца и сосудов изнутри применяются препараты с так называемыми органопротективными свойствами – ингибиторы АПФ. К ним относятся эналаприл (Энап, Энам), периндоприл (престариум, престанс), лизиноприл, каптоприл (Капотен). Также из препаратов с подобными свойствами широко распространены ингибиторы АРА II – лозартан (Лориста, Лозап), валсартан (Валз) и др.
Схема лечения всегда подбирается индивидуально, но пациент должен быть готов к тому, что фракция выброса нормализуется не сразу, а симптомы могут беспокоить еще какое-то время после начала терапии.
В ряде случаев единственным методом вылечить заболевание, послужившее причиной для развития ХСН, является хирургический. Могут понадобиться операции по протезированию клапанов, по установке стентов или шунтов на коронарных сосудах, по установке электрокардиостимулятора и т. д.
Однако, в случае тяжелой сердечной недостаточности (III-IV функциональный класс) с крайне низкой фракцией выброса, операция может быть противопоказана. Например, противопоказанием к протезированию митрального клапана является снижение ФВ менее 20%, а к имплантации кардиостимулятора – менее 35%. Тем не менее, противопоказания к операциям выявляются на очном осмотре у кардиохирурга.
Профилактика
Профилактическая направленность на предупреждение сердечно-сосудистых заболеваний, приводящих к низкой фракции выброса, остается особенно актуальной в современной экологически неблагоприятной обстановке, в эпоху малоподвижного образа жизни за компьютерами и питания малополезными продуктами.
Даже исходя из этого, можно сказать о том, что частый отдых за городом на свежем воздухе, здоровое питание, адекватные физические нагрузки (ходьба, легкий бег, зарядка, гимнастика), отказ от вредных привычек – все это является залогом длительного и правильного функционирования сердечно-сосудистой системы с нормальной сократительной способностью и тренированностью сердечной мышцы.
Видео: лекция “Сердечная недостаточность с сохраненной фракцией выброса – клиническая дилемма”
Общее легочное сопротивление. Сердечный выброс. Систолическая сердечная недостаточность.
Общее легочное сопротивление (ОЛС) и общее периферическое сопротивление (ОПС). Сопротивление кровотоку определяется тонусом сосудов и суммарным их объемом. Реально оно связано с давлением в начале круга кровообращения и в его конце, а также с объемом содержащейся в нем крови. Сопротивления рассчитывают по формулам:
ОЛС = (ЛАф-ЛП)/0р OIlC = (Aocp-nncp)/Qs, где показатели в скобках — среднее давление в соответствующих полостях сердца (ЛА — легочная артерия, ЛП — левое предсердие, Ао - аорта, ПП — правое предсердие).
В норме ОПС составляет 15—30 ед/м2, а ОЛС — 1—3 ед/м2. У новорожденных ОЛС высокое и достигает нормальных величин лишь к 2— 4-м месяцам. В старшем возрасте точный расчет сосудистых сопротивлений может быть необходим для определения необратимости легочной гипертензии.
Так как в норме величина ОЛС невелика, даже небольшие его колебания приводят к заметным изменениям легочного кровотока и нагрузки на правый желудочек. Однако при значительном или длительном повышении ОЛС может резко упасть приток крови к левым отделам сердца, что сопровождается нарушениями функции уже левого желудочка, в частности снижением сердечного выброса. Большинство терапевтических мероприятий у новорожденных и грудных детей связаны с воздействием на ОЛС, в меньшей степени — на ОПС.

Сердечный выброс.
Сердечный выброс (СВ) — наиболее важный критерий работы сердца, который определяется произведением его ударного объема (УО) на частоту сердечных сокращений (ЧСС). Для стандартизации измерений принято рассчитывать эти показатели на 1 кг массы тела (в основном у плода) и на 1 м2 площади поверхности тела, и тогда они обозначаются как сердечный (СИ) или ударный (УИ) индексы. При развитии сердечной недостаточности в первую очередь изменяются именно эти параметры, которые и следует определять. Поверхность тела рассчитывают по номограмме. Можно также использовать следующую формулу:
BSA=(Pocm • Вес),/2 • 0,0165, где BSA — площадь поверхности тела в м2; рост измерен в сантиметрах, вес в килограммах.
Необходимо предостеречь от использования у больных с ВПС в качестве основного показателя сердечной деятельности фракции выброса (ФВ) левого или правого желудочка (то есть долю от содержащейся в желудочке крови, которую он в состоянии изгнать). Данный параметр определяют по формуле:
ФВ = (КДО - КСО)/КДО, где КДО - конечный диастолический объем, КСО - конечный систолический объем желудочка.
Фракция выброса является производной многих факторов. В частности, на ее величину влияет регургитация через атриовентрикулярный клапан или сброс через дефект межжелудочковой перегородки. При этом при наличии формально высокой ФВ антеградный кровоток в магистральные сосуды может быть значительно снижен. При ВПС возможны также значительные колебания конечных диастолических объемов желудочков, связанные как с анатомическими причинами, так и с изменениями венозного возврата. В этом случае измерение одной только ФВ также может привести к ошибкам в трактовке состояния сердца.
Таким образом, основными показателями, отражающими насосную функцию сердца в аспекте обеспечения системного кровообращения, следует считать эффективный (антеградный) ударный выброс крови в аорту и сердечный индекс, рассчитываемый на его основе. При эхокардиографическом исследовании эти показатели целесообразно вычислять по объемному кровотоку в восходящей аорте.
Систолическая сердечная недостаточность.
Данная форма сердечной недостаточности обычно связана с нарушенной сократимостью миокарда и проявляется снижением выброса крови в магистральные сосуды. В этом случае сердце не может адекватно (по закону Франка-Старлинга) увеличить ударный объем в ответ на увеличение преднагрузки. Поражение сократительного миокарда при ВПС может быть связано как с его ишемией, так и с гипоксией. В некоторых случаях эти повреждения являются следствием внутриутробной гипоксии плода.
С другой стороны, сердечная недостаточность может развиться при нормальной контрактильной функции миокарда из-за наличия механического препятствия выбросу (аортальный стеноз, коарктация аорты, легочный стеноз). В этих случаях ударный объем восстанавливается практически сразу после хирургического вмешательства. Однако если операцию не выполняют, постоянная высокая постнагрузка в итоге приводит к нарушению сократимости миокарда и развитию застойной сердечной недостаточности. В этой фазе сердце, в отличие от здорового, становится чувствительным даже к малым изменениям постнагрузки, легко нарушающим его функцию.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Сердечная недостаточность с высоким выбросом и его анализ
На рисунке ниже представлен анализ двух типов сердечной недостаточности с высоким сердечным выбросом. Один из них связан с формированием артериовенозного соустья. В этом случае резко увеличивается венозный возврат и развивается перегрузка сердца, несмотря на то, что его сократительная функция нормальная. Другой тип недостаточности возникает при болезни бери-бери.
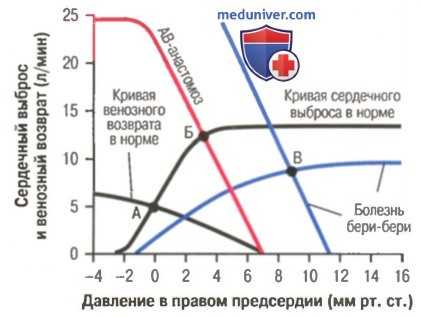
Графический анализ двух типов сердечной недостаточности с высоким сердечным выбросом: АВ-анастомоз и болезнь бери-бери
В этом случае венозный возврат резко увеличивается в результате снижения системного сосудистого сопротивления, в то время как сократительная функция сердца угнетена.
а) Артериовенозное соустье (А-В анастомоз). На рисунке выше представлены кривые сердечного выброса и венозного возврата в норме, которые пересекаются в точке А, что соответствует 5 л/мин на фоне нормального давления в правом предсердии 0 мм рт. ст.
Предположим, что системное сопротивление (или общее периферическое сопротивление) резко уменьшилось, т.к. открылся крупный артерио-венозный анастомоз (прямая связь между крупной артерией и крупной веной). Кривая венозного возврата сместилась вверх и вправо (на рисунке она обозначена словами «АВ-анастомоз»). Кривая венозного возврата пересекается теперь с кривой сердечного выброса в точке Б, что соответствует сердечному выбросу 12,5 л/мин и давлению в правом предсердии +3 мм рт. ст.
Таким образом, сердечный выброс существенно увеличился, а давление в правом предсердии немного возросло, что свидетельствует об умеренном застое крови в периферических сосудах. Приступая к выполнению физической нагрузки, такой человек уже имеет меньший, чем обычно, сердечный резерв, т.к. его сердце уже почти полностью использует резервные возможности, чтобы перекачивать дополнительный объем крови, поступающий по артериовенозному анастомозу. Такое состояние напоминает сердечную недостаточность, и его называют сердечной недостаточностью с высоким сердечным выбросом, хотя в действительности перегрузка сердца связана с высоким венозным возвратом.
б) Болезнь бери-бери. На рисунке выше показаны изменения сердечного выброса и венозного возврата при болезни бери-бери. Снижение кривой сердечного выброса вызвано ослаблением сердечной деятельности, связанной с авитаминозом (в основном недостатком тиамина) и развитием болезни бери-бери. Сердечная слабость ведет к уменьшению почечного кровотока.
Почки задерживают в организме избыток жидкости, что, в свою очередь, увеличивает среднее давление наполнения от нормы 7 мм рт. ст. до 11 мм рт. ст. (представлено на рисунке точкой, в которой кривая венозного возврата пересекает ось абсцисс). Кривая венозного возврата смещается вправо. Кроме того, кривая венозного возврата смещается вверх, т.к. авитаминоз вызывает расширение периферических сосудов. Две кривые синего цвета (кривая сердечного выброса и кривая венозного возврата) пересекаются в точке В, что соответствует состоянию гемодинамики при болезни бери-бери: давление в правом предсердии составляет +9 мм рт. ст. и сердечный выброс примерно на 65% выше нормальной величины.
Высокий сердечный выброс формируется, несмотря на слабость сердечной мышцы, на которую указывает смещение кривой сердечного выброса вниз.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Отек легких и дыхание Cheyne-Stokes при сердечной недостаточности. Общее состояние при сердечной недостаточности
Развивается в результате транссудации жидкости в альвеолярные пространства вследствие резкого увеличения гидростатического давления в капиллярах на фоне сниженной функции сердца или повышения внутрисосудистого объема. Признаком отека легких могут стать кашель или нарастающее диспноэ. Самая острая форма отека легких сопровождается крайне выраженной одышкой и выделением мокроты с кровью. Если вовремя не принять срочные меры, острый отек легких может привести к летальному исходу.
Дыхание Cheyne-Stokes. Такой тип дыхания также называют периодическим, или циклическим, дыханием, которое характерно для прогрессирующей стадии сердечной недостаточности и обычно сопровождается пониженным минутным объемом сердца (МОС). Причиной дыхания Cheyne-Stokes является пониженная чувствительность дыхательного центра к артериальному Рсо2. В нем выделяют фазу апноэ, в течение которой артериальное Ро2 снижается, а артериальное Рсо2 повышается. Эти изменения в артериальной крови раздражают угнетенный дыхательный центр, вызывая гипервентиляцию и гипо-капнию, что сменяется рецидивом апноэ.
Пациент или его семья могут принять дыхание Cheyne-Stokes за острое диспноэ или за временную остановку дыхания.
У пациентов с сердечной недостаточностью также могут присутствовать симптомы со стороны желудочно-кишечного тракта (ЖКТ). Основными жалобами являются анорексия, тошнота и чувство быстрого насыщения, сопровождающееся болью в животе и ощущением переполнения желудка, что может быть связано с отеком стенки кишечника и/или с застойной печенью. Застой в печени и растяжение ее капсулы может вызвать боль в правом подреберье. Церебральные симптомы, такие как спутанность сознания, дезориентация, расстройство сна и настроения, могут наблюдаться у пациентов с острой СН (ОСН), в частности у пожилых пациентов с церебральным атеросклерозом и пониженной церебральной перфузией. Никтурия характерна для СН и может стать причиной бессонницы.
Общее состояние при сердечной недостаточности
При оценке состояния пациентов с сердечной недостаточностью всегда необходимо проводить тщательное физикальное обследование с целью определения причины СН и оценки степени тяжести. Получение дополнительной информации о гемо-динамическом профиле, реакции на лечение, а также определение прогноза течения болезни являются важными сопутствующими целями физикального обследования.
При легкой или умеренной степени сердечной недостаточности пациент не испытывает недомогание в покое, за исключением чувства дискомфорта в положении лежа более нескольких минут. При более тяжелой степени СН пациент может испытывать затруднение дыхания и не всегда способен закончить речь из-за нехватки воздуха. Систолическое артериальное давление может быть нормальным или высоким, но, как правило, снижается при прогрессировании СН из-за тяжелой ДЛЖ. Пульсовое артериальное давление (ПАД) может повышаться вследствие общего сужения кровеносных сосудов.
Синусовая тахикардия является неспецифическим показателем, вызванным гиперсимпатикотонией. Сужение периферических кровеносных сосудов приводит к охлажению конечностей, а избыточная симпатическая активность — к цианозу губ и ногтей.
Публикации в СМИ
Острое лёгочное сердце (ОЛС) — клинический синдром острой правожелудочковой недостаточности, вызванный внезапной лёгочной гипертензией при обструкции лёгочных сосудов. Классический пример — ТЭЛА. Острое лёгочное сердце развивается в течение минут, часов или дней.
Этиология • ТЭЛА • Эмболия жировая, газовая, опухолевая • Тромбоз лёгочных вен • Клапанный пневмоторакс, пневмомедиастинум • Инфаркт лёгкого • Долевая или тотальная пневмония • Тяжёлый приступ бронхиальной астмы, астматический статус • Раковый лимфангиит лёгких • Гиповентиляция центрального и периферического генеза (ботулизм, полиомиелит, миастения) • Артерииты лёгочной артерии • Резекция лёгкого • Массивный ателектаз лёгкого • Множественные переломы рёбер, перелом грудины (флотирующая грудная клетка) • Быстрое накопление жидкости в полости плевры (гемоторакс, экссудативный плеврит, массивная инфузия жидкости через подключичный катетер, ошибочно введённый в плевральную полость).
Факторы риска • Тромбофлебит глубоких вен нижних конечностей • Послеоперационный или послеродовый период • Бронхолёгочная патология.
Патогенез • Острое развитие лёгочной гипертензии (при массивной эмболии лёгочной артерии правый желудочек теряет полностью или уменьшает способность перекачивать кровь в малый круг кровообращения, в связи с чем развивается острая правожелудочковая недостаточность) • Выраженная бронхоконстрикция • Развитие лёгочно-сердечного, лёгочно-сосудистого и лёгочно-коронарного рефлексов — резкое снижение АД, ухудшение коронарного кровотока • Острая дыхательная недостаточность • См. также Гипертензия лёгочная вторичная.
Клинические проявления — внезапное ухудшение состояния пациента в течение нескольких минут или часов (реже дней) на фоне полного благополучия или стабильного течения основного заболевания. Иногда развивается молниеносно.
• Резкая одышка, чувство удушья, страх смерти, выраженный цианоз, акроцианоз.
• Болевой синдром: боли в груди, при ТЭЛА — боль в боку, связанная с дыханием (часто в сочетании с кровохарканьем). Могут появиться резкие боли в правом подреберье вследствие увеличения печени при быстром развитии правожелудочковой недостаточности.
• Набухание шейных вен также вследствие развития острой правожелудочковой недостатоности.
• Снижение АД вплоть до коллаптоидного состояния и тахикардия 100–160 в минуту вследствие снижения сердечного выброса.
• Аускультация лёгких — признаки патологического процесса, вызвавшего ОЛС: ослабление, отсутствие дыхательных шумов или бронхиальное дыхание, сухие и/или влажные хрипы, шум трения плевры.
• Аускультация сердца — акцент II тона над лёгочной артерией, усиление сердечного толчка, нередко аритмия (экстрасистолия предсердная и желудочковая, мерцательная аритмия), иногда систолический шум недостаточности трёхстворчатого клапана, ритм галопа.
• Иногда отмечают несоответствие между тяжестью состояния больного и нормальными результатами перкуссии и аускультации лёгких.
Лабораторные данные • Гипоксия (снижение рaО2) • Гипервентиляция (определяемая по падению рaСО2) • Умеренный острый респираторный алкалоз (низкое рaСО2 и повышенные значения pH).
Специальные исследования
• Рентгенологическое исследование органов грудной полости •• Признаки пневмоторакса, наличия жидкости в полости плевры, тотальной пневмонии, ателектаза •• Даже при массивных эмболиях рентгенологические изменения в лёгких могут отсутствовать •• Ангиография лёгочных сосудов — определение локализации тромба при необходимости экстренной эмболэктомии.
• ЭКГ (особенно информативна в динамике) •• Признаки ОЛС могут быть приняты за ИМ задненижней стенки левого желудочка ••• Широкий и глубокий зубец Q и отрицательный зубец Т во II, III стандартных отведениях, aVF, V1–V2, увеличение амплитуды зубца R в отведениях V1–3, депрессия сегмента ST в стандартных и грудных отведениях ••• Признаки перегрузки или гипертрофии правых отделов сердца: отклонение ЭОС вправо, глубокий зубец S в I стандартном отведении, V5–V6, высокий R в aVR, смещение переходной зоны влево, P pulmonale, частичная или полная блокада правой ножки пучка Хиса •• Нарушения ритма (экстрасистолы, фибрилляция предсердий).
Дифференциальная диагностика — острая правожелудочковая недостаточность при ИМ правого желудочка.
ЛЕЧЕНИЕ этиологическое; симптоматическое направлено на коррекцию гипоксии и ацидоза, контроль за гиперволемией и коррекцию недостаточности правого желудочка.
• Оксигенотерапия. Начальные этапы лечения ОЛС должны включать применение кислорода и улучшение вентиляционной способности лёгких пациента коррекцией основного лёгочного заболевания. Поскольку многие больные чувствительны к кислороду, необходимо избегать его применения в высоких концентрациях, а поддерживать насыщение на уровне 90%.
• Диурез. Задержка жидкости типична и может нарушать лёгочный газообмен и повышать сопротивление лёгочных сосудов. Улучшения оксигенации и ограничения соли бывает вполне достаточно, но нередко необходимо назначение диуретиков.
• Кровопускание обеспечивает кратковременный эффект и может быть полезно при уровне Ht выше 55–60%.
• Сердечные гликозиды не дают хорошего эффекта при отсутствии недостаточности левого желудочка.
• Широко применяют вазодилататоры, особенно в случаях, опосредованных облитерирующими поражениями сосудов или фиброзом лёгких. Однако эффективность препаратов ставят под сомнение.
Сокращение • ОЛС — острое лёгочное сердце.
МКБ-10 • I26.0 Лёгочная эмболия с упоминанием об остром лёгочном сердце
Код вставки на сайт
Cердце лёгочное острое
Читайте также:
