Субдуральные кровоизлияния. Повреждения органов грудной клетки и брюшной полости
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Диагностика хронической субдуральной гематомы по КТ, МРТ
а) Терминология:
1. Сокращения:
• Хроническая субдуральная гематома (хСДГ)
2. Определение:
• Хроническое (> 3 недель до нескольких месяцев) скопление продуктов крови в субдуральном пространстве:
о Могут наблюдаться очаги более острого кровоизлияния («смешанная» СДГ)
б) Визуализация:
1. Общие характеристики хронической субдуральной гематомы:
• Лучший диагностический критерий:
о Внемозговое скопление крови в виде полумесяца, разделенное множественными септами и окруженное контрастированными мембранами и распространяющееся диффузно над пораженным полушарием
• Локализация:
о Потенциальное пространство между внутренним споем твердой и паутинной мозговой оболочкой
о Наиболее распространена супратенториальная локализация
• Морфология:
о Внемозговое скопление жидкости в форме полумесяца
о Может распространяться за швы, но не за участки прикрепления твердой мозговой оболочки к черепу
о Может распространяться вдоль серпа и намета мозжечка
о Компримирует и смещает нижележающую поверхность мозга, сосуды коры, а также ликвор в субарахноидальных пространствах
о Часто септировано, имеет внутренние мембранами о Кальцификация в 1-2%
о Контрастирование инкапсулирующих мембран
о У детей с повторным кровоизлиянием смешанной давности, что отмечается часто, необходимо подозревать неслучайную травму
о КТ-плотность и интенсивность сигнала на МР-изображениях меняются в зависимости от давности кровоизлияния и наличия организации
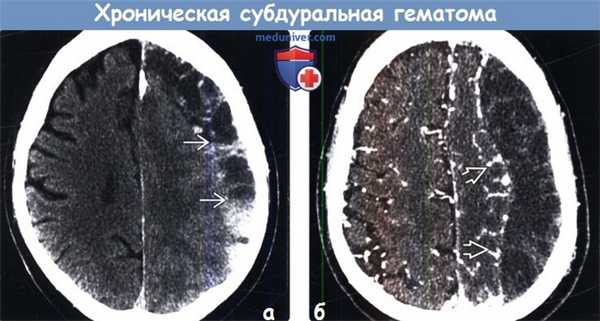
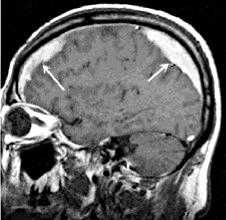
(а) Бесконтрастная КТ: у пожилого пациента с множественными падениями в анамнезе определяется разделенное на полости скопление «пенящейся» жидкости. Отмечаются многочисленные границы раздела кровь - жидкость.
(б) КТ-ангиография: у этого же пациента определяется скопление «пенящейся» жидкости в форме полумесяца. Обратите внимание на смещение кнутри головного мозга, а также компрессию борозд и смещение корковых вен.
2. КТ при хронической субдуральной гематоме:
• Бесконтрастная КТ:
о Плотность варьирует в зависимости от стадии эволюции гематомы:
- Как правило, плотность гематомы соответствует плотности спинномозговой жидкости (СМЖ)
- Последовательное развитие КТ-плотности гематомы от ги-перденсной (острая СДГ) через изоденсную (пСДГ) до гиподенсной (хроническая СДГ) в течение - 3 недель
- Увеличение плотности и/или размера хСДГ в течение от трех недель до трех месяцев; вероятно вследствие повторных кровотечений из хрупких новообразованных капилляров наружной мембраны
- Окончательная резорбция большинства хСДГ происходит через > 3 месяцев (наружная мембрана стабилизируется и ее склонность к повторным кровотечениям нивелируется)
о Отложение кальция по периферии хронической гематомы, как правило, сохраняется в течение многих лет
• КТ с контрастированием:
о Смещение кнутри контрастированных сосудов коры
о Контрастирование твердой мозговой оболочки и мембран
4. Рекомендации по визуализации хронической субдуральной гематомы:
• Лучший инструмент визуализации:
о Бесконтрастная КТ-хороший скрининговый метод
о МРТ-наиболее информативный метод визуализации хронической субдуральной гематомы (хСДГ):
- Хроническая субдуральная гематома (хСДГ) часто имеет гиперинтенсивный сигнал (вследствие наличия метгемоглобина) на Т1-, Т2-, PD-ВИ, а также FLAIR
о МРТ показана для исследования пациентов с неслучайной травмой, так как обеспечивает более информативную визуализацию продуктов кровотечений различной давности
- МРТ обеспечивает более информативную визуализацию мембраны и тромба:
Утолщение или обширное распространение неомембран или тромба в сочетании с масс-эффектом являются показанием для эвакуации хронической субдуральной гематомы (хСДГ) и мембранэктомии
• Совет по протоколу исследования:
о Используйте настройки широкого окна (150-200 HU) для идентификации субдуральной гематомы (СДГ) малых размеров
в) Дифференциальная диагностика:
1. Субдуральная гигрома:
• «Чистая» СМЖ (при оперативном вмешательстве/травме происходит разрыв паутинной мозговой оболчки)
• Кровь отсутствует; нет инкапсулирующих мембран
• Не контрастируется
2. Субдуральный выпот:
• Обычно является осложнением менингита
• Серозный экссудат, не СМЖ
3. Субдуральная эмпиема:
• Накопления гноя в субдуральном пространстве
• Периферийное контрастирование
• Ограничение диффузии (гиперинтенсивный сигнал на ДВИ) в центральных отделах образования
4. Пахименингопатии (утолщение твердой мозговой оболочки):
• Хронический менингит (может быть неотличим)
• Послеоперационные (шунт и т.д.)
• Внутричерепная гипотензия («проваливание» среднего мозга, грыжевое выпячивание миндалин мозжечка)
• Саркоидоз (изменения имеют узловую, бугристую структуру)
5. Опухоли:
• Менингиома, лимфома, лейкоз, метастазы
• Метастатическое поражение может также привести к СДГ, в частности метастазы рака молочной, предстательной желез, а также меланомы
• Контрастируемое объемное образование с основанием в твердой мозговой оболочке
• ± вовлечением черепа
6. Артефакты химического сдвига:
• Сигнал от желтого костного мозга или подкожной жировой клетчатки может «сдвигаться» интракраниально и имитировать гиперинтенсивную СДГ на Т1-ВИ
• Проявляется при ↑ поля зрения или ↓ пропускной способности
г) Патология:
1. Общие характеристики хронической субдуральной гематомы:
• Этиология:
о СДГ наиболее часто возникает в результате травматического растяжения и разрыва мостовых корковых вен, дренируемых в синус твердой мозговой оболочки, в участке пересечения ими субдурального пространства
о Хроническая субдуральная гематома (СДГ):
- Развивается в течение 2-3 недель
- Может продолжать увеличиваться
- Может разрешиться самостоятельно при стабилизации мембраны
- Наличие на ДВИ у гематомы гиперинтенсивного ободка указывает на относительно свежее кровотечение и ее склонность к расширению
о Механизмы увеличения гематомы в объеме:
- Повторные кровоизлияния
- Экссудация сывороточного белка
• Ассоциированные аномалии:
о Травма является наиболее частой причиной
2. Стадирование и классификация:
• Кровь в субдуральном пространстве вызывает реакцию со стороны тканей, что приводит к организации и резорбции гематомы
• Хронические субдуральные гематомы (СДГ) могут быть классифицированы по внутренней архитектуре на следующие типы:
о Гомогенный/слоистый:
- Однородное содержимое; может быть многослойным стойким слоем свежей крови вдоль внутренней мембраны
о Сепаратный:
- Уровень гематокрита
- Иногда содержание постепенно изменяется («плавный переход»)
о Трабекулярный:
- Гетерогенная структура с внутренними перегородками
- Утолщенная или кальцинированная капсула
3. Макроскопические и хирургические особенности:
• Серозная жидкость с геморрагическим компонентом
• Инкапсулирована грануляционной тканью: «неомембраны» с хрупкими капиллярами
• 5% гематом разделены на множественные полости, имеющие уровни различной плотности жидкость-кровь
• Цикл повторных кровотечений → коагуляция → фибринолиз
4. Микроскопия:
• Наружная мембрана образована пролиферирующими фибробластами и капиллярами; предполагается, что хрупкие капилляры являются источником повторных кровоизлияний в хроническую субдуральную гематому (хСДГ)
• Внутренняя мембрана образована фибробластами твердой мозговой оболочки или пограничными клетками; формируют фиброколлагеновую капсулу
д) Клинические признаки хронической субдуральной гематомы:
1. Проявления:
• Наиболее частые признаки/симптомы:
о Варьируют от бессимптомного течения до потери сознания:
- Светлый промежуток при острой субдуральной гематоме (СДГ): будучи изначально в сознании, пациент теряет его через несколько часов после травмы
о Другие симптомы обусловлены масс-эффектом, диффузным повреждением мозга, вторичной ишемией
2. Демография:
• Возраст:
о Любой возраст, но наибольший риск в пожилом возрасте
о Хроническая СДГ является наиболее частым типом внутричерепного кровоизлияния у пожилых людей
• Эпидемиология:
о СДГ встречается в 10-20% случаев при диагностической визуализации пациентов с черепно-мозговой травмой, а также при 30% аутопсий по поводу черепно-мозговой травмы
3. Течение и прогноз:
• Степень тяжести первичной черепно-мозговой травмы является наиболее важным фактором, определяющим прогноз
• Пожилой возраст и атрофия мозга являются факторами, способствующими превращению травматической СДГ в хСДГ
• 5% хСДГ характеризуются повторными кровоизлияниями: о Частота рецидивов:
- Более высокая при локализации СДГ в области основания черепа, чем при конвекситальной ее локализации
- Более высокая при двусторонних СДГ
- Высокая при сепаратном типе СДГ, низкая при трабекулярном типе СДГ
- Низкая при предоперационном объеме < 115 мл, остаточном послеоперационном объеме < 80 мл
4. Лечение хронической субдуральной гематомы:
• Хирургическое дренирование с резекцией мембран
• Риск рецидива хСДГ варьирует в зависимости от типа:
о Сепаратная СДГ имеет самый высокий риск; повторных кровоизлияний из утолщенной или кальцифицированной мембраны практически никогда не происходит
д) Диагностическая памятка. Советы по интерпретации изображений:
• Контрастирование может помочь дифференцировать хроническую СДГ от пахименингопатий
• При отсутствии травмы в анамнезе следует предположить сосудистый генез гематомы или метастатическое поражение твердой мозговой оболочки
Субдуральные кровоизлияния. Повреждения органов грудной клетки и брюшной полости
Субдуральные кровоизлияния бывают ограниченными и диффузными. Ограниченные кровоизлияния обнаруживаются в виде свертков крови, обычно в месте перелома или трещины костей черепа, т. е. на том месте, где действовала травмирующая сила. Диффузные кровоизлияния покрывают значительную поверхность головного мозга. Эпидуральные кровоизлияния наблюдаются реже, главным образом при вдавленных переломах костей черепа, например, у водителей или пассажиров при ударе головой о внутренние детали автомобиля в момент столкновения или опрокидывания его.
Повреждения вещества головного мозга возникают в месте непосредственного приложения травмирующей силы и на противоположной удару стороне. Они проявляются в виде очаговых кровоизлияний в вещество головного мозга и в желудочки, реже — в виде размозжений участков мозга.
При переезде через голову пострадавшего колесом автомобиля содержимое черепа грубо повреждается (размозжается) в 100% случаев. Подобные повреждения заканчиваются смертельным исходом на месте дорожно-транспортного происшествия и такие пострадавшие к клиницистам не поступают.
Необходимо отметить, что после выхода в свет Правил дорожного движения, запрещающих езду на мотоциклах без защитных шлемов, количество черепно-мозговых травм среди участников дорожного движения значительно снизилось. К сожалению, еще многие мотоциклисты в сельской местности продолжают ездить без шлемов. Однако шлем не всегда надежно защищает головной мозг от повреждения. Как показали наши исследования, в тех случаях, когда водители и пассажиры мотоциклов нарушают правила пользования противоударным шлемом (надевают его «в накидку», не застегивая под подбородком удерживающие на голове шлем ремешки), при возникновении аварийных ситуаций он сваливается с головы еще до того, как водитель мотоцикла или пассажир ударяется головой о дорожное покрытие.
Субдуральное кровоизлияние
Повреждения органов грудной клетки и брюшной полости при наездах на пешеходов подразделяются на два вида —прямые и непрямые. Упомянутые повреждения обычно возникают как от удара частями движущегося автомобиля и удара о грунт при падении, так и от сотрясения тела, вызванного одним из ударов (Н. В. Попов, 1946; А. А. Солохин, 1968; В. Д. Попов, 1973).
Повреждения, возникающие в результате ударов частями автомобиля, локализуются соответственно месту приложения травмирующей силы. Если удар пришелся на участок тела, внутренние органы которого прикрыты ребрами, то ребра в момент удара могут либо прогнуться и «пропустить» удар, либо сломаться, и тогда внутренние органы травмируются дополнительно концами этих сломанных ребер.
При сотрясениях, вызванных ударами, механизм повреждения внутренних органов иной. В результате удара автомобилем пострадавший приобретает определенную инерцию. В момент падения на дорожное покрытие скорость движения тела мгновенно гасится, но внутренние органы еще продолжают движение, пока их не остановит натянувшийся или перерастянутый связочный аппарат, состояние которого в момент приземления зависит от скорости движения тела человека. При этом происходят повреждения как самого связочного аппарата, так и проходящих в нем сосудов. Но связочный аппарат как биологическая ткань более прочен, чем паренхима внутренних органов, поэтому при подобных ситуациях и возникают повреждения внутренних органов.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Острая субдуральная гематома на КТ
а) Острая субдуральная гематома:
• Острое кровоизлияние внутри/между внутренним слоем пограничных клеток твердой мозговой оболочки и паутинной мозговой оболочкой
б) Визуализация:
• Бесконтрастная КТ в качестве скринингового исследования:
о Используйте как костный, так и мягкотканный алгоритмы реконструкции
о Используйте как стандартное мозговое, так и широкие окна (150HU)
о Корональная и сагиттальная реформации лучше всего подходят для обнаружения небольших субдуральных гематом (СДГ)
• Признаки:
о Гиперденсноевнемозговое скопление крови в форме полумесяца:
- Диффузно распространяется над поверхностью большого полушария головного мозга
- Часто простирается вдоль серпа, намета мозжечка
о Смещение корковых вен, борозд кнутри
о Может распространяться за швы, но не за участки прикрепления твердой мозговой оболочки к черепу
(а) На рисунке показана острая субдуральная гематома (оСДГ), компримирующая левое полушарие и боковой желудочек и вызывающая смещение срединных структур. Острые субдуральные гематомы (оСДГ) часто сочетаются с очагами ушибов коры головного мозга и аксональным повреждением.
(б) Бесконтрастная КТ, аксиальный срез: у женщины 58 лет с черепно-мозговой травмой определяется классическая острая субдуральная гематома (оСДГ), протягивающаяся над поверхностью левого полушария и компримирующая подлежащее субарахноидальное пространство. Слабовыраженные гиподенсные фокусы на фоне гиперденсной оСДГ соответствуют несвернувшейся крови. При такой картине существует риск быстрот нарастания объема гематомы. (а) Иногда острые субдуральные гематомы (оСДГ) изоденсны по отношению к подлежащей ткани мозга. Обратите внимание на острую субдуральную гематому (оСДГ), обусловливающую масс-эффект, смещение кнутри подлежащею перехода между серым и белым веществом, а также смещение желудочковой системы под серповидный отросток слева направок.
(б) Бесконтрастная КТ, более краниально выполненный срез: у этого же пациента все еще определяется указанная выше изоденсная острая субдуральная гематома (оСДГ). Подлежащие борозды полностью сглажены. Сравните этот симптом «отсутствующих борозд» с нормальными бороздами правого полушария, заполненными ликвором.
в) Дифференциальный диагноз:
• Другое скопление жидкости в субдуральном пространстве
о Смешанные СДГ (острое кровоизлияние на фоне хронической/ подострой СДГ):
- Гиперденсные очаги в области скопления изо-, гиподенсной жидкости
о Субдуральная гигрома:
- «Чистая» СМЖ, отсутствие инкапсулирующих мембран
о Субдуральный выпот:
- Имеет схожую со СМЖ плотность о Субдуральная эмпиема:
- Периферийное контрастирование, гиперинтенсивна на FLAIR; ограничение диффузии на ДВИ
• Острая эпидуральная гематома (обычно имеет форму полумесяца)
г) Патология:
• Травма является наиболее частой причиной
• Нетравматический генез (спонтанное) чаще имеет место у пожилых людей
д) Диагностическая памятка:
• При обнаружении субдуральной гематомы (СДГ) в качестве случайной находки проинформируйте об этом лечащего врача
• Визуализацию малозаметных острых субдуарльных гематом (СДГ) лучше всего осуществлять на мультипланарных проекциях и широких окнах
Повреждения грудной клетки ( Травмы грудной клетки )
Повреждения грудной клетки – травмы, при которых страдают кости, образующие каркас грудной клетки и/или органы, расположенные в грудной полости. Это – обширная и достаточно разнородная группа травматических повреждений, включающая в себя как переломы ребер, так и травмы жизненно важных органов (легких и сердца). Зачастую повреждения грудной клетки представляют непосредственную угрозу или потенциальную опасность для жизни пациента. Нередко сопровождаются кровопотерей различной тяжести и развитием острой дыхательной недостаточности, которые могут развиваться как сразу, так и спустя некоторое время после травмы. Поэтому все без исключения пациенты с повреждениями грудной клетки должны срочно направляться в специализированное мед. учреждение для обследования и дальнейшего лечения, которое, в зависимости от вида травмы, может быть либо консервативным, либо оперативным.
МКБ-10
Общие сведения
Повреждения грудной клетки – группа повреждений, включающая в себя травмы ребер, грудины и внутренних органов, расположенных в грудной полости. Такие травмы могут сильно различаться как по характеру, так и по тяжести, однако из-за потенциальной опасности для жизни пациента на начальном этапе всегда рассматриваются врачами, как серьезные, требующие детального обследования больного. Эта группа травм отличается высокой летальностью при отсутствии медицинской помощи и достаточно высоким процентом благоприятных исходов при своевременной доставке пациента в специализированное мед. учреждение. Смертность составляет 5-6%, при этом большинство смертельных случаев приходится на открытые повреждения (ранения), а также на множественные переломы ребер с разрывом легкого.
Классификация
Все повреждения грудной клетки подразделяются на две группы: закрытые и открытые. Отличительной особенностью закрытых повреждений является отсутствие раны. Такие повреждения делятся на:
- Сотрясения. Травмы, при которых видимые морфологические изменения грудной клетки отсутствуют.
- Ушибы. В эту группу включают ушибы ребер и мягких тканей, ушиб сердца, ушиб сосудов, ушибы и разрывы легких, гемоторакс и пневомоторакс, переломы грудины, ребер и грудных позвонков.
- Сдавления. Сюда относятся случаи травматической асфиксии, при которых грудь пациента сдавливается между двумя тупыми предметами, из-за чего возникает удушье.
При открытых повреждениях в области грудной клетки есть рана, которая может быть ножевой, огнестрельной и т. д. Открытые повреждения (ранения) подразделяются на:
- Непроникающие.
- Проникающие.
- Без повреждения внутренних органов, расположенных в грудной полости.
- С повреждением внутренних органов, расположенных в грудной полости.
- С повреждением костей (ребер, грудных позвонков или грудины).
- Без открытого пневмоторакса или с его наличием.
- Без открытого гемоторакса или с его наличием.
- Торакоабдоминальная травма (с одновременным нарушением целостности грудной полости, диафрагмы и брюшной полости).
С учетом характера повреждения также выделяют сквозные, слепые и касательные раны груди.
Причины
В мирное время закрытая травма грудной клетки встречается в травматологии намного чаще открытой. Ее основными причинами становятся автомобильные аварии (70%), падения с высоты (23%), производственные травмы, природные катастрофы, криминальные действия (избиение, драка) или бытовая травма. Чаще всего при закрытой травме выявляются повреждения легких (60%), ребер (45,4%), сердца (8%) и позвоночника (4,8%). Остальные органы страдают достаточно редко. Повреждения легких, межреберных сосудов, плевры, бронхов и легочных сосудов чаще имеет вторичный характер и развивается вследствие травматизации этих органов острыми концами сломанных ребер.
Открытые повреждения в мирное время встречаются нечасто и обычно возникают в результате ранения холодным оружием. Количество огнестрельных ранений резко увеличивается в военное время. Раны, нанесенные другим предметом (например, острым металлическим штырем или куском арматуры) могут возникнуть в результате производственной травмы, техногенной или природной катастрофы либо несчастного случая в быту.
Переломы ребер и грудины
Переломы ребер обычно возникают у взрослых пациентов. У детей и подростков наблюдаются очень редко вследствие чрезвычайной эластичности костных структур. С учетом механизма травмы все переломы ребер можно разделить на три группы: непрямые, прямые и отрывные. Наибольшее смещение отломков и, как следствие, высокая вероятность повреждения органов грудной полости острыми концами сломанных ребер, возникает при отрывных, двойных и множественных переломах.
Отломки ребер могут повреждать не только легкое и плевру, но и межреберные сосуды, вследствие чего возникает внутреннее кровотечение в плевральную полость и формируется гемоторакс. Если острый конец ребра протыкает легкое, воздух выходит в плевральную полость, и образуется пневмоторакс.
О переломе ребер свидетельствует резкая боль в месте повреждения и боль при сдавлении грудной клетки в переднезаднем направлении. Дыхание становится поверхностным. Пациенту легче находиться в сидячем, чем в лежачем положении. Основным методом инструментальной диагностики является рентгенография ребер. Лечение заключается в устранении болей, профилактике пневмонии и облегчении дыхания.
При неосложненном переломе одного ребра пациент находится на амбулаторном наблюдении. Перелом двух или более ребер является показанием для госпитализации. Больным назначают анальгетики и физиолечение, рекомендуют находиться в постели в положении полусидя. Для предупреждения застойных явлений в легких обязательно назначается дыхательная гимнастика. При множественных переломах ребер производится их оперативная иммобилизация.
Переломы грудины относительно редки. Сопровождаются болью, усиливающейся при кашле и глубоком дыхании. Пальпация резко болезненна. Для подтверждения диагноза выполняют боковую рентгенографию грудины. Лечение осуществляется в условиях стационара. При переломах без смещения назначается покой и обезболивающие препараты. При смещении выполняется репозиция на щите.
Ушибы, сотрясения и сдавления
Подобные повреждения грудной клетки встречаются реже, чем переломы ребер и возникают вследствие удара тупым предметом или форсированного сдавления между двумя крупными тупыми предметами. Ушиб грудной клетки сопровождается небольшой гематомой и умеренной болью. Обычно не требуют специального лечения. В отдельных случаях при сильном ушибе может возникнуть обширное кровоизлияние в ткани или полости грудной клетки, иногда сопровождающееся разрывом органов и тканей. Такая травма относится к категории тяжелых, требует неотложной госпитализации и может закончиться смертью больного.
При сотрясении грудной клетки наблюдается чрезвычайно тяжелый шок при отсутствии анатомических изменений. Состояние пациента тяжелое, дыхание неравномерное, болезненное, поверхностное. Пульс учащенный, неровный, едва уловимый. Конечности холодные, цианотичные. Необходима немедленная госпитализация, полный покой и вдыхание кислорода под давлением.
При сдавлении грудной клетки дыхательные движения нарушаются. Кровь оттекает от надплечий, верхней части груди, шеи и головы. Развивается удушье. Возможны нарушения сознания. Кожа перечисленных отделов тела синеет, на ней, а также на конъюнктиве и на слизистой полости рта образуются многочисленные мелкие кровоизлияния (экхимозы). Выявляется симптом декольте – отек и цианотичность верхней части туловища. Возможна временная потеря зрения и слуха, обусловленная кровоизлияниями и зрительный нерв, сетчатку, глазное яблоко и внутреннее ухо.
Пациента госпитализируют, рекомендуют находиться в покое в полусидячем положении. Для устранения болевого синдрома выполняют новокаиновые вагосимпатические блокады. Проводят санацию дыхательных путей, оксигенотерапию и, в некоторых случаях – искусственную вентиляцию легких.
Открытые повреждения
При непроникающих повреждениях грудной клетки состояние больных удовлетворительное. Лечение заключается в наложении повязки или ушивании раны. При проникающих ранениях состояние пациентов может значительно варьироваться и зависит от отсутствия или наличия гемопневмоторакса и сопутствующих повреждений внутренних органов и костного каркаса.
Гемоторакс при таких травмах развивается вследствие кровотечения в плевральную полость из поврежденных сосудов легкого и грудной стенки, пневмоторакс – из-за проникновения в плевральную полость воздуха из раненого легкого. При ранении легкого наблюдается кровохарканье, гемоторакс и подкожная эмфизема. Для уточнения диагноза выполняется рентгенография грудной клетки. Лечение хирургическое. Пациентов госпитализируют в специализированное отделение, где торакальные хирурги в экстренном порядке выполняют операцию и ушивание раны. Объем вмешательства зависит от характера травмы.
Гемоторакс
Гемоторакс (скопление крови в плевральной полости) образуется при кровотечении вследствие повреждения межреберных сосудов, легкого или внутренней грудной артерии. Выделяют малый (менее 500 мл), средний (от 500 до 1000 мл) и большой (более 1000 мл) гемоторакс. При малом состояние пациента не страдает или страдает незначительно. Возможно консервативное лечение. При среднем гемотораксе состояние больного умеренно или незначительно ухудшается, дыхание учащается. Может потребоваться как консервативное лечение, так и плевральная пункция.
При большом гемотораксе наблюдается шок, нарушение гемодинамики, сморщивание легкого и смещение органов средостения. Кожа больного цианотична, пульс учащен, дыхание тоже учащенное, поверхностное. Положение тела – вынужденное, сидячее, с опорой на руки. Необходима плевральная пункция, либо, если гемоторакс нарастает, – торакотомия для выявления и устранения источника кровотечения. Все пациенты с гемотораксом в обязательном порядке госпитализируются. Наблюдение включает в себя повторные рентгеноскопические или рентгенографические исследования для оценки динамики и определения дальнейшей тактики лечения.
Пневмоторакс
Пневмоторакс – это скопление воздуха, проникающего в плевральную полость из поврежденного легкого или из внешней среды. Выделяют три вида пневмоторакса: закрытый, открытый и клапанный. При закрытом пневмотораксе рана закрывается мягкими тканями. Количество воздуха ограничено и не увеличивается. Небольшое количество воздуха рассасывается самостоятельно, при умеренном может потребоваться плевральная пункция.
Помимо сдавления легкого на стороне повреждения пневмоторакс вызывает баллотирование средостения – маятникообразное движение органов при вдохах и выдохах. Сердце и сосуды смещаются, приток крови к сердцу уменьшается. Это еще больше утяжеляет состояние пациента. Все больные госпитализируются. Принимаются экстренные меры для устранения пневмоторакса. В последующем осуществляется динамическое наблюдение, выполняются повторные рентгеноскопии легких или рентгенографии.
Субдуральная гематома
Субдуральная гематома — ограниченное внутричерепное скопление крови, локализующееся между твердой и арахноидальной мозговыми оболочками. В большинстве случаев является следствием травмы. Проявляется вариативными по форме и длительности нарушениями сознания и психики, головной болью, рвотами, очаговым неврологическим дефицитом (мидриаз, гемипарез, экстрапирамидные расстройства). Решающую роль в диагностике имеют данные КТ или МРТ. В легких случаях достаточным является консервативное лечение (антифибринолитическое, противоотечное, симптоматическое), но чаще требуется хирургическое удаление гематомы.
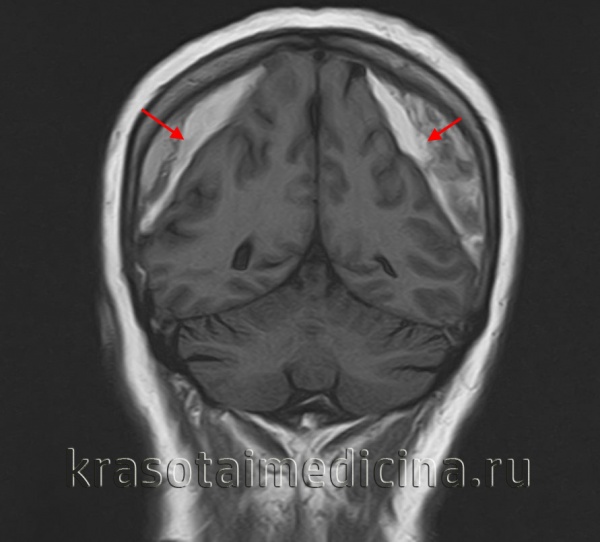
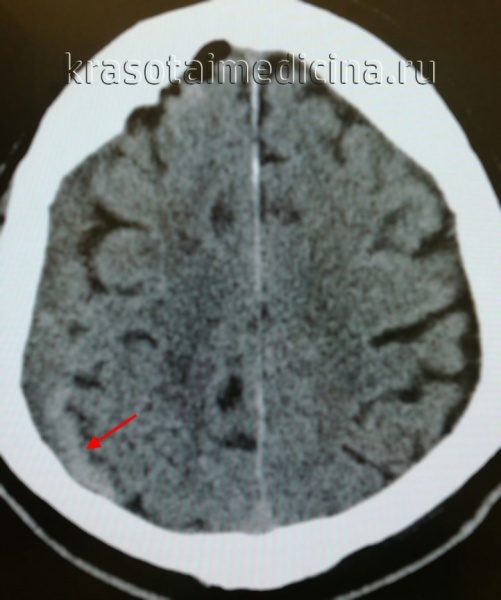
Субдуральная гематома — локальное скопление крови, находящееся между твердой и паутинной (арахноидальной) церебральными оболочками. Составляет около 40% от всех внутричерепных кровоизлияний, к которым также относятся эпидуральные и внутримозговые гематомы, желудочковые и субарахноидальные кровоизлияния. В преобладающем большинстве наблюдений субдуральная гематома выступает следствием черепно-мозговой травмы, частота ее встречаемости при тяжелой ЧМТ доходит до 22%. Гематомы субдуральной локализации могут возникать в любом возрасте, но чаще наблюдаются у людей старше 40 лет. Среди пациентов соотношение мужчин к женщинам составляет 3:1.
Субдуральные гематомы классифицируют на острые (проявляющиеся в первые 3-е суток ЧМТ), подострые (проявляющиеся в период от 3-х суток до 2-х недель с момента травмы) и хронические (проявляющиеся позднее 2-х недель). Согласно МКБ-10, выделяют нетравматическое и травматическое субдуральное кровоизлияние с наличием/отсутствием проникающей в череп раны. В клинической практике субдуральная гематома является предметом изучения для специалистов в области травматологии, нейрохирургии и неврологии.

Субдуральная гематома формируется преимущественно вследствие возникающего в результате ЧМТ разрыва интракраниальных вен, проходящих в субдуральном пространстве. Гораздо реже она возникает вследствие сосудистой церебральной патологии (артерио-венозных мальформаций и аневризм церебральных сосудов, гипертонической болезни, системного васкулита) и нарушений свертывания крови (коагулопатии, терапии антикоагулянтами). Отличием от эпидуральной гематомы является возможность двустороннего образования субдуральной гематомы.
Субдуральная гематома на стороне действия повреждающего агента (гомолатеральная гематома) образуется при малоподвижной голове и небольшой площади контакта с травмирующим предметом. Формирование гематомы возможно и без прямого контакта черепа с травмирующим фактором. Это может произойти при резкой остановке или перемене направления движения. Например, во время езды в транспорте, при падении на ягодицы или на ноги. Происходящее при этом резкое встряхивание головы обуславливает смещение полушарий мозга внутри черепной коробки, влекущее за собой разрыв интракраниальных вен.
Субдуральная гематома, противоположная стороне повреждения, носит название контрлатеральной. Она формируется при ударе черепа о массивный малоподвижный объект или при действии на неподвижную голову травмирующего предмета с большой площадью контакта. Контрлатеральная субдуральная гематома часто связана с разрывом вен, которые впадают в сагиттальный венозный синус. Намного реже гематомы субдурального пространства обусловлены непосредственным травмированием вен и артерий мозговой коры, происходящем при разрыве твердой церебральной оболочки. На практике часто наблюдаются двусторонние субдуральные гематомы, что связано с одновременным приложением нескольких механизмов травмирования.
Острая субдуральная гематома формируется преимущественно при тяжелой ЧМТ, подострая или хроническая — при легких формах ЧМТ. Хроническая субдуральная гематома заключена в капсулу, которая образуется спустя неделю после травмы благодаря активации фибробластов твердой оболочки мозга. Ее клинические проявления обусловлены нарастающим увеличением объема.

Симптомы
Общемозговые симптомы
Среди общемозговых проявлений отмечаются расстройства сознания, нарушения психики, цефалгия (головная боль) и рвота. В классическом варианте характерна трёхфазность нарушений сознания: утрата сознания после ЧМТ, последующее восстановление на какое-то время, обозначаемое как светлый промежуток, затем повторная утрата сознания. Однако классическая клиника встречается достаточно редко. Если субдуральное кровоизлияние сочетается с ушибом головного мозга, то светлый промежуток вообще отсутствует. В других случаях он имеет стертый характер.
Длительность светлого промежутка весьма вариабельна: при острой гематоме — несколько минут или часов, при подострой — до нескольких суток, при хронической — несколько недель или месяцев, а иногда и несколько лет. В случае длительного светлого промежутка хронической гематомы его окончание может быть спровоцировано перепадами артериального давления, повторной травмой и др. факторами.
Среди нарушений сознания преобладают дезинтеграционные проявления: сумеречное состояние, делирий, аменция, онейроид. Возможны расстройства памяти, корсаковский синдром, «лобная» психика (эйфория, отсутствие критики, нелепое поведение). Зачастую отмечается психомоторное возбуждение. В ряде случаев наблюдаются генерализованные эпиприступы.
Пациенты, если возможен контакт, жалуются на головную боль, дискомфорт при движении глазными яблоками, головокружение, иррадиацию боли в затылок и глаза, гиперчувствительность к свету. Во многих случаях больные указывают на усиление цефалгии после рвоты. Отмечается ретроградная амнезия. При хронических гематомах возможно снижение зрения. Острые субдуральные гематомы, приводящие к компрессии мозга и масс-эффекту (дислокационному синдрому), сопровождаются признаками поражения мозгового ствола: артериальной гипотонией или гипертензией, дыхательными нарушениями, генерализованными расстройствами тонуса мышц и рефлексов.
Очаговые симптомы
Наиболее важным очаговым симптомом выступает мидриаз (расширение зрачка). В 60% случаев острая субдуральная гематома характеризуется мидриазом на стороне ее локализации. Мидриаз противоположного зрачка встречается при сочетании гематомы с очагом ушиба в другом полушарии. Мидриаз, сопровождающийся отсутствием или снижением реакции на свет, типичен для острых гематом, с сохранной реакцией на свет — для подострых и хронических. Мидриаз может сочетаться с птозом и глазодвигательными нарушениями.
Среди очаговой симптоматики можно отметить центральный гемипарез и недостаточность VII пары (лицевого нерва). Нарушения речи, как правило, возникают, если субдуральная гематома располагается в оболочках доминантного полушария. Сенсорные расстройства наблюдаются реже пирамидных нарушений, затрагивают как поверхностные, так и глубокие виды чувствительности. В ряде случаев имеет место экстапирамидный симптомокомплекс в виде пластического тонуса мышц, оральных автоматизмов, появления хватательного рефлекса.
Диагностика
Вариабельность клинической картины затрудняет распознавание субдуральных кровоизлияний. При диагностике неврологом учитываются: характер травмы, динамика нарушения сознания, наличие светлого промежутка, проявления «лобной» психики, данные неврологического статуса. Всем пациентам в обязательном порядке проводится рентгенография черепа. В отсутствие других способов распознаванию гематомы может способствовать Эхо-ЭГ. Вспомогательным методом диагностики хронических гематом выступает офтальмоскопия. На глазном дне офтальмолог зачастую определяет застойные диски зрительных нервов с их частичной атрофией. При проведении ангиографии церебральных сосудов выявляется характерный «симптом каймы» - серповидная зона аваскуляризации.
Решающими методами в диагностике субдуральной гематомы являются КТ и МРТ головного мозга. В диагностике острых гематом предпочтение отдается КТ головного мозга, которая в таких случаях выявляет однородную зону повышенной плотности, имеющую серповидную форму. С течением времени происходит разуплотнение гематомы и распад кровяных пигментов, в связи с чем через 1-6 нед. она перестает отличается по плотности от окружающих тканей. В подобной ситуации диагноз основывается на смещении латеральный отделов мозга в медиальном направлении и признаках сдавления бокового желудочка.

При проведении МРТ может наблюдаться пониженная контрастность зоны острой гематомы; хронические субдуральные гематомы, как правило, отличаются гиперинтенсивностью в Т2 режиме. В затруднительных случаях помогает МРТ с контрастированием. Интенсивное накопление контраста капсулой гематомы позволяет дифференцировать ее от арахноидальной кисты или субдуральной гигромы.
Лечение
Консервативная терапия осуществляется у пациентов без нарушений сознания, имеющих гематому толщиной не более 1 см, сопровождающуюся смещением церебральных структур до 3 мм. Консервативное лечение и наблюдение в динамике с МРТ или КТ контролем показано также пациентам в коме или сопоре при объеме гематомы до 40 мл и внутричерепном давлении ниже 25 мм рт. ст. Схема лечения включает: антифибринолитические препараты (аминокапроновую кислоту, викасол, апротинин), нифедипин или нимодипин для профилактики вазоспазма, маннитол для предупреждения отека мозга, симптоматические средства (противосудорожные, анальгетики, седативные, противорвотные).
Острая и подострая субдуральная гематома с признаками сдавления головного мозга и дислокации, наличием очаговой симптоматики или выраженной внутричерепной гипертензии являются показанием к проведению срочного хирургического лечения. При быстром нарастании дислокационного синдрома проводится ургентное эндоскопическое удаление гематомы через фрезевое отверстие. При стабилизации состояния пациента нейрохирургами осуществляется широкая краниотомия с удалением субдуральной гематомы и очагов размозжения. Хроническая гематома требует хирургического лечения при нарастании ее объема и появлении застойных дисков при офтальмоскопии. В таких случаях она подлежит наружному дренированию.
Прогноз и профилактика
Число смертельных исходов составляет 50-90% и наиболее высоко у пожилых пациентов. Следует отметить, что летальность обуславливает не столько субдуральная гематома, сколько травматические повреждения тканей мозга. Причиной смерти также являются: дислокация мозговых структур, вторичная церебральная ишемия, отек головного мозга. Угроза смертельного исхода остается и после хирургического лечения, поскольку в послеоперационном периоде возможно нарастание церебрального отека. Наиболее благоприятные исходы отмечаются при проведении операции в первые 6 ч. с момента ЧМТ. В легких случаях при успешном консервативном лечении субдуральная гематома рассасывается в течение месяца. Возможна ее трансформация в хроническую гематому.
Профилактика субдуральных кровоизлияний тесно связана с предупреждением травматизма вообще и травм головы в частности. К мерам безопасности относятся: ношение шлемов при езде на мотоцикле, велосипеде, роликах, скейте; ношение касок на стройке, при восхождении в горах, занятии байдарочным спортом и другими видами экстрима.
Читайте также:
