Обзор карциноидных опухолей
Добавил пользователь Morpheus Обновлено: 28.01.2026
Что такое карциноид (нейроэндокринная опухоль)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Леднева Алексея Николаевича, хирурга со стажем в 6 лет.
Над статьей доктора Леднева Алексея Николаевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Карциноид (карциноидная или нейроэндокринная опухоль) — медленно растущий тип злокачественных опухолей, происходящий из клеток нейроэндокринной системы.
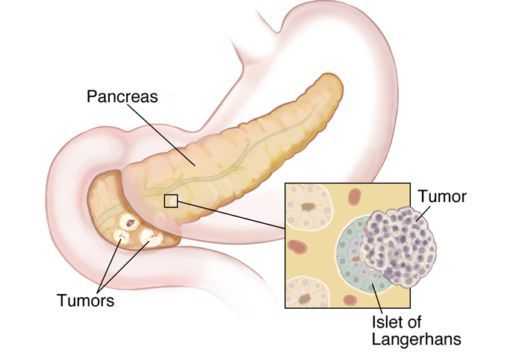
Нейроэндокринная система (НЭС) — отдел эндокринной системы, клетки которой рассеяны по всему организму и выполняют регуляторную функцию органов и систем посредством выработки гормонально-активных веществ. [1]
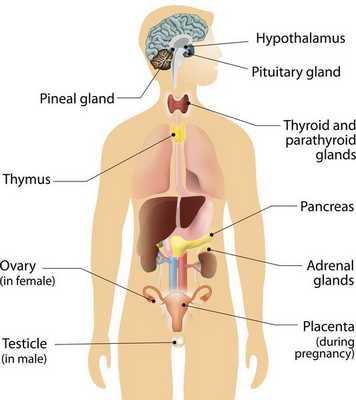
Карциноидные опухоли могут развиваться в любых органах, но чаще локализуются в органах желудочно-кишечного тракта (ЖКТ — желудок, тонкий и толстый кишечник), лёгких, тимусе, поджелудочной железе и почках.
Ввиду высокой гормональной активности клеток НЭС, при развитии опухолевого процесса (неконтролируемого деления клеток), в кровь поступает большое количество гормонально-активных веществ. В медицине эта ситуация носит название “Карциноидный синдром” и может проявляться в виде:
- приливов;
- персистирующей диареи (то есть, затяжной — более 14 дней);
- фиброзного поражения правой половины сердца;
- болей в животе;
- бронхоспазма.
Точные причины, вызывающие карциноидные опухоли, не известны. Однако есть ряд факторов, предполагающих повышенный риск развития данного заболевания:
- Пол — женщины имеют более высокую вероятность развития карциноидной опухоли, чем мужчины.
- Возраст — в большинстве случаев карциноидные опухоли диагностируются в возрасте от 40 до 50 лет.
- Наследственность — наличие множественной эндокринной неоплазии (опухоли) I типа (MEN I) у ближайших родственников увеличивает риск развития карциноидных опухолей. У пациентов с MEN I происходит развитие множественных опухолей в железах эндокринной системы.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы карциноида
Само по себе развитие карциноидной опухоли редко имеет клинические проявления. Все основные симптомы связаны с высвобождением большого количества гормонально-активных веществ в кровь, то есть с карциноидным синдромом.
Основными проявлениями карциноидного синдрома являются:
- приливы;
- диарея;
- боль в животе;
- одышка;
- поражение сердечных клапанов;
- кожная сыпь.
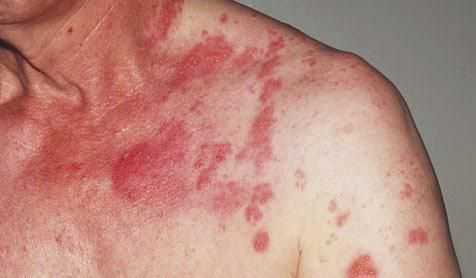
Зачастую пациентов с диагнозом «Карциноидный синдром» наблюдает невролог или психиатр. Причиной тому служит характер жалоб, свидетельствующий о нарушениях в работе центральной нервной системы.
Покраснение лица и шеи — самый частый симптом данной болезни.
Начало типичного прилива внезапное. Ему характерно:
- красное окрашивание лица и верхней части туловища;
- потливость, длящаяся несколько минут.
В течение дня приступ может возникать несколько раз. Иногда он может сопровождаться обильным слезоотделением и провоцироваться приёмом алкоголя или пищи, которая содержит тирамин (шоколад, орехи, бананы). Часто данное состояние расценивается как менопаузальные приливы и остаётся без особого внимания.
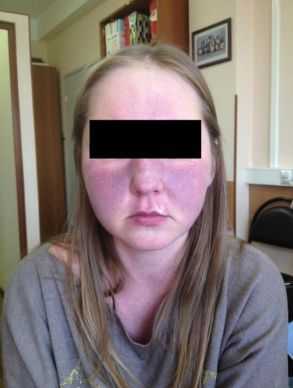
Иногда встречаются и редкие симптомы карциноидного синдрома, являющиеся следствием опухолей отдельных типов клеток НЭС, чётко ассоциированные с различными органами.
В поджелудочной железе выделяют:
- гастриномы (синдром Золлингера — Эллисона);
- инсулиномы;
- випомы (синдром Вернера — Моррисона);
- глюкагономы.
Также существует ряд опухолей, которые секретируют (вырабатывают) эктопические гормоны, то есть помимо основного органа в организме, производящего определённый гормон, в организме развивается опухоль, параллельно выделяющая тот же гормон.
Наиболее часто встречается эктопическая продукция адренокортикотропного гормона (АКТГ), вследствие чего пациенты приобретают внешний вид, характерный для больных с синдромом Иценко — Кушинга. Однако на практике данные опухоли встречаются редко и имеют специфическую клиническую картину.
Патогенез карциноида
Основное звено в патогенезе всех онкологических заболеваний — бесконтрольное деление клеток. Однако при развитии опухоли в нейроэндокринной системе основное отличие заключается в том, что клетки этой ткани имеют способность вырабатывать гормонально-активные вещества.
НЭС представляет собой широкую клеточную сеть, рассеянную по всему организму, которая, выделяя гормонально-активные вещества, участвует в регуляции работы органов и систем. При развитии опухоли и неконтролируемом делении данные клетки начинают продуцировать повышенное количество гормонально-активных веществ.
Основное продуцируемое вазоактивное вещество — серотонин. Однако приливы чаще происходят в результате секреции калликреина. Это фермент (ускоритель), который участвует в образовании лизил-брадикинина. Далее этот полипептид превращается в брадикинин — один из самых мощных сосудорасширяющих веществ.
Другими компонентами карциноидного синдрома являются:
- диарея (связана с повышенной продукцией серотонина, который значительно увеличивает перистальтику (сокращение полых органов), оставляя меньше времени для всасывания жидкости в кишечнике);
- фиброзное поражений сердечной мышцы (особенно правых отделов, что приводит к недостаточности клапанов сердца);
- бронхоспазм.
Патогенез поражения сердечной мышцы и бронхоспазма сложен и включает активацию рецепторов серотонина 5-НТ2В. [2]
При нахождении первичной опухоли в ЖКТ серотонин и калликреин распадаются в печени, и проявления карциноидного синдрома не возникают до тех пор, пока в печени не появляются метастазы, или же карциноидная опухоль не сопровождается печёночной недостаточностью (циррозом).
Карциноидные новообразования бронхолёгочной локализации могут провоцировать развитие карциноидного синдрома и без метастазов в печени. Данные различия связаны с особенностью кровоснабжения, при котором отток крови от органов ЖКТ происходит через печень и фильтруется в ней, а отток крови от органов грудной клетки происходит сразу в системный кровоток.
Классификация и стадии развития карциноида
Классификация карциноидов основана на оценке различных факторов.
I. По локализации
В зависимости от расположения первичной опухоли выделяют:
- карциноидные опухоли органов грудной клетки (лёгкие, бронхи, тимус) — составляют около 25% от общего количества опухолей НЭС;
- опухоли пищеварительной системы — составляют более 60% от общего количества опухолей НЭС. [3]
II. По степени дифференцировки и потенциала злокачественности [7]
Аденокарцинома кишки - симптомы и лечение
Что такое аденокарцинома кишки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мешечкиной Виктории Геннадьевны, онколога со стажем в 9 лет.
Над статьей доктора Мешечкиной Виктории Геннадьевны работали литературный редактор Вера Васина , научный редактор Вячеслав Михайличенко и шеф-редактор Лада Родчанина
Аденокарцинома толстой кишки — это самая распространённая форма рака прямой кишки, опухоль развивается в толстой кишке и может метастазировать, как и большинство злокачественных новообразований.
Распространённость аденокарциномы толстой кишки
Аденокарцинома толстой кишки составляет около 95 % от всех случаев колоректального рака, который считается третьим по распространённости среди различных видов рака [19] . Риск развития рака толстой кишки в популяции достигает 5–6 % [1] . Каждый год в мире диагностируется около миллиона новых случаев.
Пятилетняя выживаемость для этого типа опухоли составляет около 60 % и зависит в первую очередь от степени распространения опухоли и уровня злокачественности [1] .
Факторы риска
Основной фактор риска аденокарциномы толстой кишки — возраст старше 65 лет. Риск развития аденокарциномы толстой кишки также возрастает при наличии некоторых наследственных синдромов:
- MutYH-ассоциированный полипоз (вызванный мутациями в гене MutYH);
- семейный аденоматоз толстой кишки;
- синдром Линча.
Благоприятным фоном для злокачественного перерождения клеток являются единичные или множественные полипы толстой кишки. Высокий риск перерождения в раковую опухоль имеют аденоматозные полипы. Отказ от их удаления может привести к развитию аденокарциномы.
Хронические воспалительные заболевания толстой кишки, такие как неспецифический язвенный колит и болезнь Крона, также повышают риск развития аденокарциномы.
К дополнительным факторам риска относят:
- высокое содержание в рационе красного мяса; ;
- сахарный диабет 1-го и 2-го типа; ;
- гиподинамию.
Радиационный фон и работа с химическими реагентами к развитию этого вида рака не приводят [1] [2] [3] [4] [6] [9] .
Симптомы аденокарциномы кишки
Клинические проявления аденокарциномы толстой кишки зависят от расположения опухоли, её типа, темпа роста и наличия сопутствующей патологии. Ранние формы рака являются случайной находкой, так как могут никак себя не проявлять. Их выявляют при эндоскопическом исследовании кишечника по поводу других заболеваний (например, колита, дивертикулита, холецистита, гастрита и др.) или при полостных или гинекологических операциях — аппендэктомии, миомэктомии и кесаревом сечении.
Наиболее частые симптомы аденокарциномы толстой кишки:
- кровь в стуле;
- запоры или поносы;
- постоянные умеренные боли в животе;
- слабость;

Опухоли левого фланка (сигмовидной и прямой кишки, селезёночного угла, нисходящего отдела) чаще манифестируют с запоров, примеси прозрачной или розоватой слизи и тёмной крови в кале, болезненных позывов, отдающих в промежность.
Опухоли правого фланка (слепой кишки, восходящего отдела и печёночного угла) выявляют позднее, так как первые симптомы проявляются не сразу, а при обширном распространении опухоли, и носят общий характер: слабость, снижение аппетита, похудение, анемия, субфебрильная температура (37,1—38,0 °C). В некоторых случаях пациент самостоятельно обнаруживает плотное образование в животе, справа от пупка [12] .
Поиск причины анемии невыясненной этиологии часто приводит к обнаружению рака правой половины толстой кишки.
Патогенез аденокарциномы кишки
Аденокарцинома — это злокачественная опухоль, возникающая из железистых клеток и способная образовывать метастазы (вторичные очаги опухолевого роста). Чаще всего заболевание развивается на фоне длительно существующих полипов, или разрастаний слизистой.
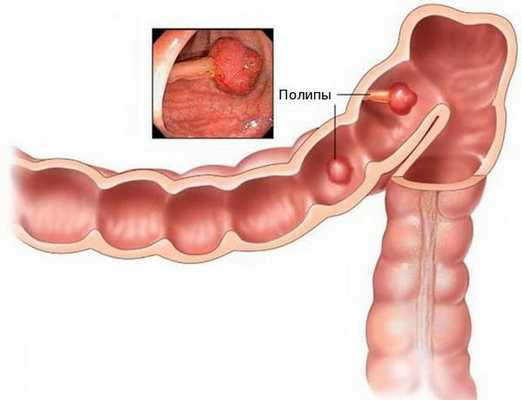
При хроническом повреждении полипов плотными каловыми массами и воспалении развивается дисплазия эпителия (нарушение деления и дифференцировки клеток), переходящая в рак. У кого-то этот процесс может занять десятки лет, у других развивается за два-три года.
Среди пациентов с раком проксимальных отделов толстой кишки преобладают женщины — вероятно, это связано с наличием гормональных рецепторов эстрогенов в этих отделах. Дистальный рак толстой кишки более характерен для мужчин.
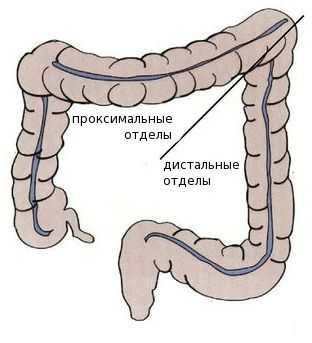
В отличии от опухолей правого фланка, для которых нехарактерны генетические мутации, левосторонним локализациям присущи комплексные хромосомные аномалии, например множественные мутации в генах системы исправления повреждений ДНК. Эти особенности важны при подборе лечения и режима химио-, таргетной (целенаправленно воздействующей на специфические мишени в опухолевых клетках) или иммунотерапии [1] [5] [6] [7] [8] .
Классификация и стадии развития аденокарциномы кишки
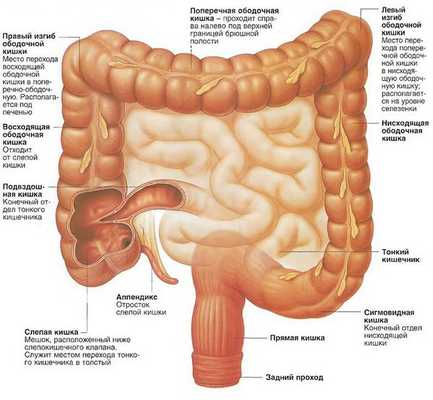
Виды аденокарциномы толстой кишки в зависимости от локализации:
- рак слепой кишки;
- рак восходящей ободочной кишки;
- рак поперечной ободочной кишки;
- рак печеночного изгиба ободочной кишки;
- рак селезеночного изгиба ободочной кишки;
- рак нисходящей ободочной кишки;
- рак червеобразного отростка;
- рак сигмовидной кишки;
- рак ректосигмоидного отдела толстой кишки;
- рак прямой кишки.
Согласно последней классификации ВОЗ, гистологически выделяют две степени злокачественности аденокарциномы толстой кишки, опираясь на долю железистых структур в составе опухоли: высокую и низкую.
Стадирование новообразований толстой кишки по системе TNM-8 (2017 г.) представлено схемой:
Исходя из этих данных, опухоли присваивают определенную стадию, и далее она уже не меняется. Дальнейшее распространение процесса обозначается как прогрессирование.
- I и II стадия — опухоль ограничена толстой кишкой;
- III стадия – наличие метастазов в лимфоузлах;
- IV стадия – наличие отдалённых метастазов [13][14] .
Осложнения аденокарциномы кишки
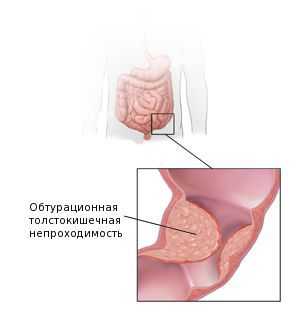
Наиболее частым осложнением аденокарциномы толстой кишки является обтурационная толстокишечная непроходимость. Она развивается у 26-69 % пациентов. Это осложнение наиболее характерно для опухолей левых отделов толстой кишки [15] . Поэтому перед началом лечения для минимизации рисков кишечной непроходимости пациентам рекомендуется формирование колостомы — специального отверстия, выводящего край кишки на переднюю брюшную стенку до опухолевого сужения. Решение о формировании колостомы принимается по данным колоноскопии.
Также среди частых причин осложнений выделяют перфорацию и кровотечение из повреждённой опухоли. Это может явиться первым симптомом заболевания. Часто таких пациентов экстренно оперируют в условиях многопрофильного стационара, а не специализированного учреждения, и только при обследовании органов брюшной полости становится понятна причина перфорации.
При нарушении питания опухолевого узла и развитии его ишемии возможно воспаление в зоне роста опухоли, что тоже требует неотложной хирургической помощи [15] [16] [17] . Воспаление сопровождается общей слабостью и повышенной температурой тела.
Диагностика аденокарциномы кишки
Сбор анамнеза
Помимо описанных выше жалоб, с которыми первично обращаются пациенты, важны данные анамнеза. На первичном осмотре терапевту или онкологу следует отметить наличие наследственных синдромов, ассоциированных с раком толстой кишки, и хронических неспецифических воспалительных процессов толстой кишки, например неспецифического язвенного колита или болезни Крона.
Физикальное обследование
При физикальном обследовании, помимо общего осмотра и пальпации брюшной полости, обязательно проведение ректального пальцевого исследования, выявляющего изменения в области прямой кишки. Это один из самых простых диагностических приёмов, не требующий дополнительной подготовки и оборудования.
Лабораторная диагностика
Лабораторная диагностика включает:
- развёрнутый клинический и биохимический анализы венозной крови;
- коагулограмму (исследование белков системы свёртывания крови);
- анализ мочи.
Это анализы необходимы для исключения возможной сопутствующей патологии.
Биопсия
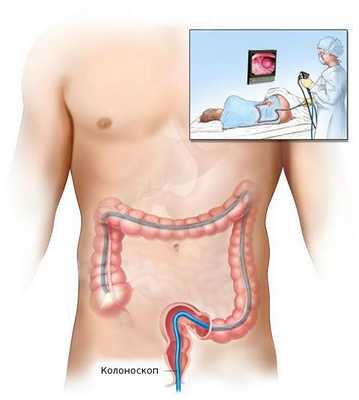
После общеклинического обследования проводят уточняющее исследование (биопсию) для определения гистологической структуры опухоли. Чаще всего биопсия выполняется во время колоноскопии — процедуры, при которой врач с помощи эндоскопа осматривает внутреннюю поверхность толстой кишки.
Ирригоскопия и КТ-колонография
При невозможности проведения колоноскопии врач может назначить ирригоскопию или КТ-колонографию.
Ирригоскопия — это рентгенологический метод обследования толстого кишечника с помощью контрастного вещества, вводимого через прямую кишку.
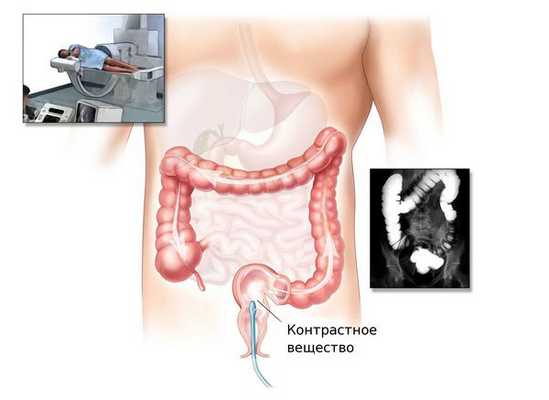
КТ-колонография — разновидность компьютерной томографии, проводимая при помощи компьютерного томографа.
Компьютерная томография (КТ)
КТ органов грудной клетки и брюшной полости с контрастом — стандарт обследования при раке ободочной кишки. Компьютерную томографию проводят для исключения метастазов в лёгких, лимфоузлах средостения, брюшной полости, канцероматоза (переноса раковых клеток из первичного очага), асцита (скопления жидкости в брюшной полости) и вторичного поражения печени.
Магнитно-резонансная томография (МРТ)
МРТ органов брюшной полости с внутривенным контрастированием применяют для планирования операции на печени при её вторичном поражении.
Для точной оценки размеров опухоли перед операцией и правильного стадирования по TNM проводится МРТ малого таза c применением контраста.
Дополнительно, при наличии болевого синдрома или изменений по КТ, проводится остеосцинтиграфия (ОСГ) — исследование состояния костей скелета.
При подозрении на вторичное поражение головного мозга (исходя из жалоб, осмотра и анамнеза) назначается МРТ головного мозга с внутривенным контрастированием.
Позитронно-эмиссионная томография, совмещённая с компьютерной томографией (ПЭТ/КТ)
ПЭТ-КТ не применяется как рутинный метод при первичной диагностике. Обследование проводят при подозрении на вторичные изменения по данным КТ или МРТ для получения дополнительных данных.
Обязательным этапом планирования лечения является пересмотр биопсийного или операционного материала на наличие MSI (микросателитной нестабильности, нарушении системы восстановления ДНК) и мутации генов семейства BRAF и RAS [18] .
Лечение аденокарциномы кишки
Выбор метода лечения аденокарциномы толстой кишки обусловлен стадией онкологического процесса и наличием или отсутствием соматической патологии.
0-I стадия
На ранних стадиях рака ободочной кишки проводятся органосохраняющие операции, например эндоскопическую резекцию слизистой с удалением в подслизистом слое. При поражении краёв резекции, сосудистой, лимфатической или периневральной инвазии (проникновении раковых клеток в периневрий — слои соединительной ткани, образующие оболочку вокруг пучков нервных волокон), как факторах неблагоприятного прогноза, рекомендуется проведение расширенной операции — повторной резекции краёв.
II–III стадия
При резектабельном (c возможностью удаления) локализованном и местнораспространённом раке ободочной кишки II–III стадий на первом этапе предпочтительно оперативное лечение. Объём хирургического вмешательства определяется индивидуально.
Химиотерапия проводится при поражении лимфатических узлов, прорастании опухолью серозной оболочки и соседних органов, наличии факторов риска.
При нерезектабельном раке ободочной кишки на первом этапе рекомендуется сформировать обходные анастомозы , колостому (выведение участка толстой кишки) или илеостому (выведение участка тонкой кишки). Эти методы снижают вероятность развития кишечной непроходимости на фоне предоперационной химиолучевой и химиотерапии.
При распространённом раке ободочной кишки с резектабельными или потенциально резектабельными синхронными метастазами в печени или лёгких выполняют R0-резекцию (в пределах здоровых тканей).
Радиочастотная абляция и стереотаксическая лучевая терапия применяются как дополнительные методы к резекции печени и как самостоятельные методы лечения. Действие радиочастотной абляции основано на нагревании с помощью радиоволн поражённых тканей до высоких температур (90–100 °С).
Стереотаксическая лучевая терапия — это один из видов радиохирургии, который состоит в применении высокоточного излучения, воздействующего на опухоли.
При резектабельных очагах рекомендуется их одномоментное хирургическое удаление.
На послеоперационном этапе при резектабельных метастатических очагах показано проведение адъювантной (следующей за операцией) химиотерапии. Также возможно проведение дооперационной химиотерапии до шести циклов, удаление метастазов и первичной опухоли с дальнейшим продолжением химиотерапии до достижения шестимесячной суммарной продолжительности лечения.
IV стадия
Основная цель лечения на IV стадии заболевания — перевод при помощи химиотерапии нерезектабельных метастазов в резектабельные. Хороший эффект даёт добавление к основному лечению таргетной терапии ( целенаправленно воздействующей на специфические мишени в опухолевых клетках) и иммунотерапии.
При проведении нерадикальной резекции возможно продолжение терапии предоперационной комбинацией химиопрепаратов и моноклональных антител (препаратов, избирательно воздействующих на определённую молекулу, от которой зависит развитие болезни ) до достижения суммарной шестимесячной продолжительности лечения.
При генерализованном раке ободочной кишки с нерезектабельными метастазами применяют комбинацию химиопрепаратов. Возможно добавление таргетных препаратов. Цель лечения — максимально долго контролировать развитие заболевания при сохранении качества жизни.
При проведении химиотерапии каждые 1,5-2 месяца оценивают резектабельность опухоли (по данным КТ, МРТ). При преобладании метастатического поражения печени проводят:
- химиоэмболизацию — введение в просвет сосудов, питающих опухоль, эмболов (специальных мелких частиц) для прекращения кровоснабжения новообразования;
- химиоинфузию в сосуды печени — установка катетера в сосуде, питающем опухоль, с последующим введением химиопрепаратов.
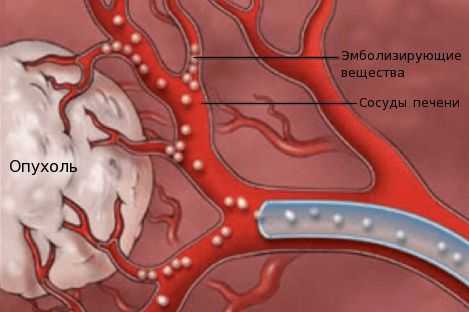
При наличии тяжёлой сопутствующей патологии, препятствующей проведению радикального лечения, рекомендуется проведение симптоматической терапии, паллиативной химиотерапии или химиолучевой терапии [1] [10] [18] .
Прогноз. Профилактика
Пятилетняя выживаемость при раке толстой кишки составляет 63 % [20] . Высокие показатели смертности связаны с поздней диагностикой заболевания. При развитии болезни метастазы чаще всего выявляются в печени, что обусловлено особенностями венозного оттока от кишечника через систему воротной вены печени.
Другой частой локализацией аденокарциномы толстой кишки является брюшина. Опухоль брюшины выявляется примерно у 10 % первичных пациентов. Вторичные метастазы брюшины выявляются примерно в 60 % случаев [10] .
Пятилетняя выживаемость у пациентов с метастазами рака толстой кишки в печень на симптоматической терапии не превышает 2 %. Медиана выживаемости (промежуток времени с момента постановки диагноза, в течение которого половина пациентов остаются живы) составляет 6—10 месяцев [10] .
Карциноидные опухоли ЖКТ
Карциноидные опухоли ЖКТ – потенциально злокачественные новообразования из группы нейроэндокринных опухолей, поражающие различные отделы пищеварительного тракта - от желудка до прямой кишки. Проявляются болями, ощущением переполнения желудка, тошнотой, рвотой, запорами и диареей. У некоторых пациентов возникает карциноидный синдром, возможны кишечная непроходимость и желудочно-кишечные кровотечения. Диагноз устанавливается с учетом жалоб, истории болезни, данных осмотра, инструментальных исследований и лабораторных анализов. Лечение – операция (резекция пораженного участка или гемиколэктомия), симптоматическая терапия.
Общие сведения
Карциноидные опухоли ЖКТ – неоплазии из клеток диффузной нейроэндокринной системы (апудоцитов), расположенных в желудке и кишечнике. Отличаются относительно медленным ростом, но склонны к метастазированию, поэтому рассматриваются как потенциально злокачественные. Чаще развиваются на четвертом или пятом десятилетии жизни. Причины возникновения не установлены, в некоторых случаях прослеживается связь с синдромом Вернера (мутацией гена супрессии опухолей, расположенного в 11 хромосоме).
Согласно статистическим данным, карциноидные опухоли ЖКТ составляют 0,4-1% от общего количества неоплазий ЖКТ и 60-70% от общего числа карциноидов. Могут локализоваться в разных отделах желудочно-кишечного тракта. В тонкой кишке располагается 39% новообразований этого типа, в аппендиксе – 26%, в прямой кишке – 15%, в толстой кишке – от 1 до 5%, в желудке – от 2 до 4%. Остальные карциноиды локализуются за пределами желудочно-кишечного тракта, в бронхах, печени и поджелудочной железе. У 20% больных карциноидными опухолями ЖКТ выявляются другие неоплазии желудка и кишечника. Лечение проводят специалисты в сфере онкологии, абдоминальной хирургии и гастроэнтерологии.
Классификация карциноидных опухолей ЖКТ
Наиболее популярным делением неоплазий данной группы является классификация, составленная с учетом особенностей эмбриогенеза. Выделяют три группы карциноидов ЖКТ:
- Новообразования из передних отделов пищеварительной трубки (расположенные в пищеводе, желудке и двенадцатиперстной кишке). Отличаются низким содержанием серотонина. Иногда выделяют АКТГ и 5-окситриптофан. Могут метастазировать в кости. Аргентафинная реакция отрицательная.
- Карциноидные опухоли ЖКТ из средних отделов пищеварительной трубки (расположенные в тонком кишечнике и правых отделах толстого кишечника). Отличаются высоким содержанием серотонина. Секреция АКТГ наблюдается редко. Обычно не склонны к метастазированию. Аргентафинная реакция положительная.
- Неоплазии из задних отделов пищеварительной трубки (расположенные в поперечной ободочной кишке и нижележащих отделах кишечника, включая прямую кишку). Редко продуцируют АКТГ и серотонин. Могут давать метастазы в кости. Аргентафинная реакция отрицательная.
С учетом уровня дифференцировки клеток и степени злокачественности также выделяют три группы карциноидных опухолей ЖКТ:
- С высоким уровнем дифференцировки клеток, протекающие доброкачественно
- С высоким уровнем дифференцировки клеток и низкой степенью злокачественности
- С низким уровнем дифференцировки клеток и высокой степенью злокачественности.
С учетом наличия или отсутствия карциноидного синдрома различают две группы карциноидных опухолей ЖКТ: функционирующие и нефункционирующие. Функционирующие неоплазии составляют 30-50% от общего количества карциноидов. Диагностируются проще нефункционирующих благодаря наличию характерных симптомов (приливов, диареи и т. д.). Нефункционирующие карциноидные опухоли ЖКТ склонны к бессимптомному или малосимптомному течению, зачастую обнаруживаются только при развитии осложнений (кровотечений, кишечной непроходимости) или нарушении функций других органов вследствие отдаленного метастазирования.
Симптомы карциноидных опухолей ЖКТ
Карциноиды желудка
Карциноиды желудка – редко встречающиеся карциноидные опухоли ЖКТ. По течению нередко напоминают язвенную болезнь желудка, могут проявляться изжогой и болями в эпигастральной области. Возможна диарея. В отдельных случаях наблюдаются желудочные кровотечения, сопровождающиеся меленой или кровавой рвотой. Карциноидный синдром развивается редко. Дифференцируют четыре типа таких опухолей, различающихся по клиническому течению, уровню злокачественности, наличию или отсутствию других патологических состояний.
Первый тип составляет около 70% от общего количества карциноидов желудка. Ассоциирован с пернициозной анемией, одним из симптомов которой является желудочная ахилия. Повышение риска развития карциноидов при пернициозной анемии обусловлено постоянной стимуляцией слизистой оболочки желудка гастрином с последующим увеличением количества эндохромафинных клеток. При проведении эндоскопии обычно обнаруживается несколько мелких новообразований. Риск инвазии незначительный. Метастазы в печени и лимфоузлах выявляются редко. Прогноз благоприятный.
Второй тип карциноидных опухолей ЖКТ данной локализации выявляется при множественной нейроэндокринной неоплазии. Составляет 8% от общего количества карциноидов желудка. Опухоли обычно не превышают 1 см в диаметре, множественные, располагаются в дне и теле желудка. Характерен высокий уровень дифференцировки клеток, медленный рост и низкая склонность к инвазии. Наряду с карциноидом, у пациентов выявляются другие новообразования, расположенные в железах внутренней секреции. Летальный исход наблюдается очень редко.
Третий тип карциноидных опухолей ЖКТ развивается при отсутствии других патологических состояний (МЭН-1, пернициозной анемии). Составляет 20% от общего числа карциноидов желудка. Уровень гастрина в норме. Опухоли обычно одиночные, крупные. Характерны агрессивный рост и высокая вероятность метастазирования. Средняя пятилетняя выживаемость составляет менее 75%. Четвертый тип карциноидных опухолей ЖКТ – мелкоклеточные низкодифференцированные карциномы. Быстро растут, рано метастазируют. У большинства пациентов возможно только паллиативное лечение, средняя продолжительность жизни с момента постановки диагноза составляет около 8 месяцев.
Карциноиды тонкого кишечника
Для карциноидов тонкого кишечника характерен высокий уровень дифференцировки клеток. Средний возраст пациентов на момент первого обращения к врачу составляет около 60 лет. Неоплазии чаще локализуются в дистальном отделе тощей кишки или в подвздошной кишке, могут быть как одиночными, так и множественными. При карциноидных опухолях ЖКТ размером более 2 см всегда выявляется метастазирование в печень, регионарные лимфоузлы и брыжейку тонкой кишки.
У 50% пациентов заболевание протекает бессимптомно. У остальных больных отмечается достаточно неопределенный кишечный дискомфорт (периодические боли в животе, ощущение вздутия). Карциноидный синдром возникает всего в 5% случаев. Как правило, развивается на поздних стадиях болезни и свидетельствует о наличии метастазов. Карциноидные опухоли ЖКТ большого размера могут становиться источником кровотечений и причиной развития кишечной непроходимости. До пяти лет с момента выявления карциноида удается дожить 58% больных.
Карциноиды толстого кишечника
Карциноиды аппендикса – часто встречающиеся карциноидные опухоли ЖКТ. Нередко развиваются раньше аналогичных новообразований других локализаций (в возрасте до 40 лет). Более чем в 70% случаев страдают женщины. Могут протекать бессимптомно. Иногда клиническая картина напоминает хронический аппендицит. Часть опухолей становится случайной находкой при исследовании аппендикса, удаленного в связи с подозрением на острый аппендицит. Течение благоприятное. Средняя пятилетняя выживаемость превышает 90%.
Карциноиды ободочной кишки встречаются редко, являются самыми злокачественными карциноидными опухолями ЖКТ. Обладают высокой склонностью к метастазированию в лимфоузлы и отдаленные органы. Поражают преимущественно пациентов пожилого возраста. Чаще диагностируются у женщин. Обычно проявляются болями в животе. Почти у 40% больных при пальпации обнаруживается опухолевидное образование. Карциноидные опухоли ЖКТ могут достигать больших размеров (5 см и более), иногда становятся причиной развития обтурационной кишечной непроходимости. Карциноидный синдром наблюдается редко даже при метастатическом поражении печени.
Карциноиды сигмовидной и прямой кишки обычно представляют собой небольшие новообразования трабекулярного строения. Часто протекают бессимптомно. Могут проявляться запорами, ощущением неполного опорожнения кишечника, примесями крови и слизи в каловых массах. Возможны кровотечения. Отмечается частое отдаленное метастазирование. Карциноидный синдром развивается редко. Прогноз неблагоприятный.
Диагностика карциноидных опухолей ЖКТ
Из-за частого бессимптомного течения и низкой частоты развития карциноидного синдрома диагностика этой патологии может быть затруднительной. В 20-25% случаев диагноз карциноидной опухоли ЖКТ выставляется только по результатам аутопсии или гистологического исследования материала после проведения хирургического вмешательства в связи с другим диагнозом (например, после аппендэктомии при подозрении на острый аппендицит). Опухолевидные образования выявляют, используя УЗИ, КТ и МРТ брюшной полости.
При поражении желудка и толстой кишки осуществляют гастроскопию и колоноскопию. В ряде случаев карциноидную опухоль ЖКТ удается подтвердить на основании лабораторных исследований (повышения уровня 5-оксииндолуксусной кислоты в моче и 5-гидрокситриптамина в моче). Для выявления метастазов назначают КТ и УЗИ печени, рентгенографию и сцинтиграфию костей скелета и другие исследования. Дифференциальный диагноз проводят с другими онкологическими процессами, хроническим гастритом, острым и хроническим аппендицитом, геморроем и прочими заболеваниями с аналогичной симптоматикой (в зависимости от расположения карциноида).
Лечение карциноидных опухолей ЖКТ
Методом выбора является радикальное хирургическое вмешательство. Объем операции определяется локализацией и распространенностью новообразования. При небольших доброкачественно текущих карциноидах желудка возможно эндоскопическое удаление карциноидной опухоли ЖКТ, при агрессивных неоплазиях объем вмешательства может расширяться до гастрэктомии. При карциноидах тонкого кишечника выполняют резекцию кишки вместе с участком брыжейки и регионарными лимфоузлами.
При доброкачественных новообразованиях аппендикса проводят аппендэктомию, при распространенных злокачественных – правостороннюю гемиколэктомию. При опухолях толстого кишечника осуществляют гемиколэктомию. При одиночных метастазах в печень возможна резекция органа. При множественном метастатическом поражении печени могут использоваться криодеструкция, радиодеструкция или эмболизация печеночных артерий. По показаниям назначают симптоматическую терапию. Химиотерапия при карциноидных опухолях ЖКТ малоэффективна и назначается только при распространенных процессах.
Карциноид
Карциноид – редкое, потенциально злокачественное новообразование из группы нейроэндокринных опухолей. Располагается в органах пищеварительной и дыхательной системы. Выделяет большие количества биологически активных веществ. Карциноид может долго протекать бессимптомно. В последующем возникают приливы, сопровождающиеся покраснением верхней половины тела, тахикардией и гипотонией. Возможны диарея и боли в животе. В запущенных случаях могут развиваться кровотечения, кишечная непроходимость или ателектаз легкого. Диагноз карциноида устанавливается на основании симптомов, УЗИ, КТ, лабораторных анализов и других исследований. Лечение – операция, химиотерапия.
Карциноид – редкая, медленнорастущая гормонально активная опухоль, происходящая из клеток APUD-системы. По клиническому течению напоминает доброкачественные новообразования, однако склонна к отдаленному метастазированию. Карциноид рассматривается, как потенциально злокачественная неоплазия. Чаще поражает желудок и кишечник, реже встречается в легких, поджелудочной железе, желчном пузыре, вилочковой железе или урогенитальном тракте.
Обычно карциноид диагностируется в возрасте 50-60 лет, хотя может выявляться и у молодых пациентов. Составляет 0,05-0,2% от общего количества онкологических заболеваний и 5-9% от общего количества неоплазий желудочно-кишечного тракта. По одним данным, мужчины страдают карциноидом несколько чаще женщин, по другим заболевание одинаково часто поражает представителей обоих полов. Лечение осуществляют специалисты в области онкологии, гастроэнтерологии, пульмонологии, абдоминальной хирургии, торакальной хирургии и эндокринологии.
Причины карциноида
Новообразования, происходящие из эндокринных клеток, были описаны в 1888 году. Чуть позже, в 1907 году, Оберндорфер впервые использовал название «карциноид» для обозначения неоплазий, напоминающих рак кишечника, но характеризующихся более доброкачественным течением. Несмотря на более чем вековую историю изучения карциноидов, причины их развития до сих пор остаются неизвестными. Исследователи отмечают нерезко выраженную наследственную предрасположенность.
Патогенез
В 50-60% случаев карциноиды располагаются в области аппендикса, в 30% - в области тонкого кишечника. Возможно поражение желудка, толстого кишечника, прямой кишки, поджелудочной железы, легких, яичников и некоторых других органов. Существует определенная корреляция между локализацией карциноида и уровнем серотонина в организме больного. Наибольшее количество серотонина выделяют карциноиды, расположенные в подвздошной кишке, тощей кишке и правой половине толстого кишечника. Для опухолей бронхов, двенадцатиперстной кишки, желудка и поджелудочной железы характерен более низкий уровень гормональной активности.
Из-за медленного роста, небольшого размера и длительного бессимптомного течения карциноиды долгое время рассматривались, как доброкачественные новообразования. Однако в последующем выяснилось, что опухоли данной группы часто метастазируют. При карциноидах тонкого кишечника отдаленные метастазы выявляются у 30-75% пациентов, при поражениях толстого кишечника – у 70%. Вторичные онкологические процессы обычно выявляются в регионарных лимфоузлах и печени, реже – в других органах.
При поражении полых органов карциноиды локализуются в подслизистом слое. Опухоли растут как в направлении наружной стенки кишечника, так и в сторону полости органа. Обычно диаметр карциноида не превышает 3 см. Новообразование плотное, желтое или серовато-желтое на разрезе. Различают три основных типа гистологического строения карциноидов:
- с образованием трабекул и солидных гнезд (тип А);
- в виде узких лент (тип В);
- с псевдожелезистым строением (тип С).
При проведении аргентафинной и хромафинной реакций в цитоплазме клеток исследуемого образца определяются серотонинсодержащие зерна.
Для карциноидных опухолей характерно длительное бессимптомное течение. Патогномоничным признаком являются приступообразные приливы, сопровождающиеся внезапной гиперемией лица, шеи, затылка и верхней половины туловища. Распространенность гиперемии при карциноиде может различаться – от локального покраснения лица до распространенного изменения окраски всей верхней части тела. Во время приливов возникают чувство жара, онемения или жжения в зоне гиперемии. Возможны покраснение конъюнктивы, слезотечение, усиленное слюноотделение и отек лица.
Наряду с перечисленными симптомами в период приступов у больных карциноидом наблюдаются учащение пульса и снижение АД. Реже приливы сопровождаются повышением артериального давления. Приступы при карциноиде развиваются без видимых причин либо возникают на фоне физической нагрузки, эмоционального стресса, приема некоторых медикаментов, употребления алкоголя, острой и жирной пищи. Продолжительность приступа обычно составляет от 1-2 до 10 минут, реже – несколько часов или дней. На начальных стадиях карциноида приливы наблюдаются 1 раз в несколько недель или месяцев. В последующем частота приступов увеличивается до нескольких раз в день.
С учетом особенностей течения выделяют четыре вида приливов при карциноидах. Продолжительность приступов первого типа (эритематозного) составляет несколько минут. Зона гиперемии ограничивается лицом и шеей. Второй тип приливов длится 5-10 минут. Лицо больного карциноидом становится цианотичным, нос приобретает красно-пурпурный оттенок. Приступы третьего типа – самые длительные, могут продолжаться от нескольких часов до нескольких суток. Проявляются усиленным слезоотделением, гиперемией конъюнктивы, артериальной гипотонией и диареей. При четвертом типе приливов наблюдается возникновение ярко-красных пятен в области шеи и верхних конечностей.
Приливы являются частью карциноидного синдрома и развиваются у 90% пациентов, страдающих карциноидами. Наряду с приливами у 75% больных возникают поносы, обусловленные усилением моторной функции кишечника под действием серотонина. Выраженность диареи при карциноиде может существенно различаться, при многократном жидком стуле могут возникать гиповолемия, гипопротеинемия, гипокальциемия, гипокалиемия и гипохлоремия. Возможен также бронхоспазм, сопровождающийся экспираторной одышкой, жужжащими и свистящими сухими хрипами.
Со временем у половины пациентов с карциноидом возникает фиброз эндокарда, обусловленный влиянием пиковых выбросов серотонина. Отмечается преимущественное поражение правых отделов сердца с формированием недостаточности трикуспидального клапана. Наряду с перечисленными симптомами при карциноидах могут выявляться пеллагроподобные изменения кожи, фиброзирующий стеноз уретры, фиброзные изменения и сужение сосудов брыжейки. Иногда у больных карциноидом наблюдается образование спаек в брюшной полости с развитием кишечной непроходимости.
При проведении хирургического вмешательства или инвазивной процедуры могут развиваться карциноидные кризы, угрожающие жизни больного. Криз проявляется приливом, внезапным падением АД (возможен сосудистый коллапс), выраженным учащением частоты сердечных сокращений, повышением температуры тела, обильным потоотделением и резким бронхоспазмом. В отдельных случаях карциноидные кризы возникают спонтанно или на фоне стресса.
Осложнения
При метастазировании чаще всего поражается печень. При распространенных вторичных очагах наблюдается увеличение печени, желтуха и повышение активности трансаминаз. При метастазах карциноида в брюшину возможен асцит. У некоторых больных выявляются метастазы в кости, поджелудочную железу, головной мозг, кожу, яичники или грудную клетку. При поражении скелета у пациентов с карциноидом возникают боли в костях, при метастазах в поджелудочную железу – боли в эпигастральной области с иррадиацией в спину, при поражении головного мозга – неврологические расстройства, при метастазах в грудную клетку – одышка и кашель. В ряде случаев небольшие метастатические очаги при карциноиде протекают без клинических проявлений и обнаруживаются только при проведении инструментальных исследований.
Диагностика
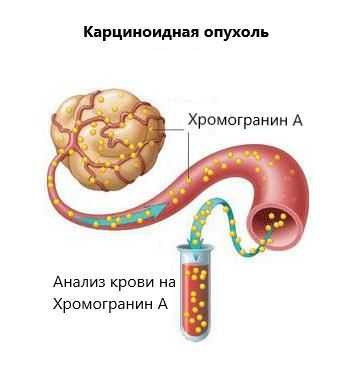
Из-за возможного бессимптомного течения, медленного прогрессирования и небольшого размера первичного очага диагностика карциноида может быть сопряжена с определенными затруднениями. Специфическими лабораторными исследованиями, позволяющими подтвердить наличие нейроэндокринной опухоли, являются определение уровня серотонина в плазме крови и уровня 5-гидроксииндолуксусной кислоты в моче. Для определения локализации первичной неоплазии и метастатических очагов используют сцинтиграфию с октреотидом.
В ряде случаев карциноид удается обнаружить при проведении эндоскопического исследования. При подозрении на поражение желудка назначают гастроскопию, толстого кишечника – колоноскопию, прямой кишки – ректороманоскопию, бронхов – бронхоскопию и т. д. Во время эндоскопии осуществляют биопсию с последующим гистологическим исследованием образца ткани. Наряду со сцинтиграфией в процессе выявления карциноида и метастатических очагов могут использоваться МРТ и КТ органов брюшной полости, рентгенография грудной клетки, селективная ангиография, сцинтиграфия всего скелета и другие исследования.
Для оценки распространенности карциноида также могут применяться лабораторные методы, в частности – определение уровня хроматогранина А в крови. Повышение концентрации хроматогранина А более 5000 мг/мл свидетельствует о наличии множественных метастазов карциноида. При наличии карциноидного синдрома может потребоваться проведение дифференциальной диагностики с другими нейроэндокринными опухолями, медуллярной опухолью щитовидной железы и мелкоклеточным раком легкого. При отсутствии приливов карциноид аппендикса иногда приходится дифференцировать с хроническим аппендицитом, поражение толстого кишечника – с раком толстой кишки, метастазы в печень – с другими заболеваниями печени, сопровождающимися желтухой и гепатомегалией.
Лечение карциноида
Основным методом лечения карциноида является хирургическое вмешательство. При неоплазиях аппендикса выполняют аппендэктомию, при опухолях тощей и подвздошной кишки проводят резекцию зоны поражения в сочетании с удалением участка брыжейки и регионарных лимфоузлов. При карциноидах толстого кишечника осуществляют гемиколэктомию. При одиночных метастазах в печени возможна сегментарная резекция органа. При множественных метастазах иногда используют эмболизацию печеночных артерий, криодеструкцию или радиочастотную деструкцию, но эффективность этих методов лечения, а также вероятность развития осложнений недостаточно изучены из-за небольшого количества наблюдений.
Химиотерапия при карциноиде малоэффективна. Некоторое увеличение продолжительности жизни отмечено при назначении фторурацила с стрептозоцином, однако применение этих лекарственных средств ограничено из-за тошноты, рвоты, негативного влияния на почки и систему кроветворения. Медикаментозная терапия карциноида обычно заключается в использовании аналогов соматостатина (октреотида, ланреотида), возможно – в сочетании с интерфероном. Использование данной комбинации препаратов позволяет устранить проявления болезни и уменьшить скорость опухолевого роста.
Прогноз
Прогноз при карциноидах относительно благоприятный. При раннем выявлении новообразования, отсутствии отдаленных метастазов и успешном радикальном хирургическом вмешательстве возможно выздоровление. Средняя продолжительность жизни составляет 10-15 лет. Причиной гибели пациентов с распространенными формами карциноида обычно становятся сердечная недостаточность вследствие поражения трикуспидального клапана, кишечная непроходимость при спаечном процессе в брюшной полости, раковая кахексия или нарушения функции различных органов (обычно – печени), обусловленные отдаленным метастазированием.
Карциноид бронха
Карциноид бронха – редко встречающееся новообразование из группы нейроэндокринных опухолей, поражающее преимущественно крупные бронхи. Характеризуется относительно медленным ростом при способности давать метастазы. Рассматривается как потенциально злокачественная неоплазия. Проявляется кашлем, одышкой, кровохарканьем и рецидивирующими пневмониями. Карциноидный синдром развивается редко. Диагноз «карциноид бронха» выставляют на основании рентгенографии, КТ легких, бронхоскопии, лабораторных анализов и других исследований. Лечение оперативное, чаще в объеме сегмент-, лоб-, пневмонэктомии; возможны бронхопластические вмешательства.
Карциноид бронха – редкая опухоль, происходящая из гормонально активных клеток диффузной нейроэндокринной системы. Составляет 1-2% от общего количества злокачественных новообразований легких и 20-30% от общего числа карциноидов. Занимает второе место по распространенности карциноидов после аналогичных неоплазий желудочно-кишечного тракта. Карциноид бронха встречается в широком возрастном диапазоне, в литературе описаны случаи заболевания у пациентов от 10 до 83 лет. Средний возраст на момент постановки диагноза составляет 45-55 лет. Отмечается незначительное преобладание больных женского пола. Карциноид бронха является самым распространенным онкологическим поражением легких у детей, чаще развивается в позднем подростковом возрасте.
Классификация и патанатомия карциноидов бронха
Согласно классификации ВОЗ в редакции 2010 года, с учетом морфологических признаков выделяют следующие группы карциноидов бронха:
- Высокодифференцированный карциноид с благоприятным прогнозом.
- Умереннодифференцированный (атипичный) карциноид с неопределенным прогнозом.
- Крупноклеточный и мелкоклеточный нейроэндокринный рак легких с неблагоприятным прогнозом.
Высокодифференцированные неоплазии составляют более 60% от общего количества карциноидов бронха. Характеризуются крайне вялым течением. Метастазы выявляются у 10-15% пациентов. Возможно метастатическое поражение лимфоузлов средостения, костей и печени, реже – мягких тканей. Умеренно- и низкодифференцированные карциноиды бронха составляют менее 30% от общего числа нейроэндокринных опухолей данной локализации, обычно развиваются в возрасте старше 60 лет и отличаются более злокачественным течением. Чаще локализуются в периферических отделах легких, быстро растут, рано метастазируют в лимфатические узлы средостения. Метастазы обнаруживаются у 40-50% пациентов.
Все типы карциноидов бронха происходят из эпителиальных эндокринных клеток. Опухоли обычно растут эндобронхиально и при достижении определенного размера перекрывают просвет бронха, становясь причиной ателектаза или обтурационной пневмонии. Состоят из мелких клеток полигональной формы. Клетки карциноида бронха группируются в тяжи, скопления и псевдожелезистые структуры. В клетках высокодифференцированных неоплазий обнаруживается незначительное количество митозов. Для клеток средне- и низкодифференцированных карциноидов бронха характерен выраженный атипизм и большое количество митозов. В ткани таких опухолей могут выявляться участки некроза.
Симптомы карциноида бронха
У 30% пациентов карциноид бронха протекает бессимптомно и выявляется при проведении очередного медицинского осмотра или обследования в связи с подозрением на другую патологию. В остальных случаях проявления зависят от степени злокачественности и локализации новообразования. При высокодифференцированных центрально расположенных карциноидах бронха симптомы могут появляться за много лет до момента постановки диагноза. Как правило, ведущую роль в клинической картине занимает сначала сухой, а затем – влажный кашель, из-за которого некоторым пациентам выставляют диагноз хронический бронхит.
По мере роста карциноида все более выраженной становится бронхообструкция. При крупных опухолях развиваются рецидивирующие пневмонии. Возможен ателектаз доли легкого или всего легкого. Иногда наблюдается кровохарканье. Периферические злокачественные карциноиды бронха на ранних стадиях никак не проявляются, однако прогрессируют гораздо быстрее центральных доброкачественных. Паранеопластический синдром при данной патологии выявляется редко. Карциноидный синдром, сопровождающийся приливами, гиперемией верхней части тела, бронхоспазмом, тахикардией, артериальной гипотонией, диареей и поражением сердечных клапанов, обнаруживается у 2% больных с карциноидом бронха. Как правило, развитие этого синдрома обусловлено отдаленным метастазированием. Реже толчком к возникновению карциноидного синдрома становится инвазивная процедура (обычно – биопсия) или хирургическое вмешательство.
У 2% пациентов с карциноидом бронха выявляется синдром Кушинга, проявляющийся характерным ожирением, стриями, угревыми высыпаниями, пигментацией кожи, гирсутизмом, повышением артериального давления, остеопорозом и некоторыми другими симптомами. При метастазировании карциноида бронха в лимфоузлы средостения возможны отечность головы и шеи, расширение вен передней поверхности грудной клетки, изменения голоса, дисфагия и затруднения дыхания. При метастазах в печень развиваются желтуха и гепатомегалия. В запущенных случаях у больных карциноидом бронха отмечаются потеря веса, снижение аппетита, повышение температуры тела и другие симптомы, характерные для поздних стадий онкологического процесса.
Диагноз устанавливается онкологом на основании жалоб, истории болезни, данных объективного осмотра, результатов лабораторных и инструментальных исследований. Программа обследования включает в себя анализ крови и мочи на гормоны (в том числе – серотонин и хромогранин А). Центральные карциноиды бронха нередко удается обнаружить при проведении бронхоскопии. При выявлении периферических опухолей используют рентгенографию грудной клетки, КТ, МРТ, ПЭТ, сцинтиграфию и другие исследования. Для выявления метастазов в печени назначают КТ, МРТ и УЗИ брюшной полости.
Лечение карциноида бронха
Основным методом лечения типичного карциноида бронха является оперативное вмешательство. В зависимости от локализации и распространенности онкологического процесса выполняют сегментэктомию, лобэктомию или пневмонэктомии. При расположении опухоли в долевом или главном бронхе в некоторых случаях возможна циркулярная резекция бронха с созданием межбронхиального анастомоза. Операция включает в себя удаление лимфоузлов средостения. Мнения по поводу тактики хирургического лечения при атипичных низкодифференцированных карциноидах бронха разнятся. Одни специалисты указывают на нецелесообразность органосохраняющих операций, другие отмечают незначительное количество рецидивов при проведении экономных хирургических вмешательств.
Эндоскопическая резекция при карциноиде бронха может носить паллиативный характер или выполняться перед радикальной операцией. Целью эндоскопического удаления опухоли в последнем случае является устранение ателектаза и восстановление дыхательной функции пораженного легкого. Химиотерапия и лучевая терапия при карциноиде бронха малоэффективны. При диарее назначают препараты кодеина и лоперамид. При бронхоспазме применяют бронхолитические средства. При наличии карциноидного синдрома проводят симптоматическую терапию с использованием октреотида.
Прогноз при карциноидах бронха достаточно благоприятный. Прогностически благоприятными факторами являются высокий уровень дифференцировки опухоли и отсутствие метастазов в лимфоузлы средостения на момент хирургического вмешательства. Средняя пятилетняя и десятилетняя выживаемость больных с типичным карциноидом бронха при отсутствии метастазов превышает 90%. При типичных неоплазиях с метастазами в лимфоузлы до 5 лет с момента операции удается дожить 90% пациентов, до 10 – 76%. При атипичных карциноидах бронха с поражением лимфоузлов эти показатели снижаются соответственно до 60% и 24%.
Читайте также:
