Омфалоцеле
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
Аннотация научной статьи по клинической медицине, автор научной работы — Рузматов И.Б., Эргашев Бахтиер Бердалиевич
Статья коллег из Узбекистана посвящена одной из актуальных проблем хирургии новорожденных лечению омфалоцеле . До появления способа временной аллопластики передней брюшной стенки детские хирурги находились в поиске решений относительно сохранения жизни и восстановления передней брюшной стенки малышей, особенно с дефектами больших размеров. История знает опыт консервативного лечения таких детей, создания вентральной грыжи по Роберту Гроссу, использования различных синтетических материалов и апоневроза для пластики передней брюшной стенки. Все эти способы позволяли выздороветь ограниченному числу младенцев, имея существенные недостатки. Сегодня стоит признать, что специалисты всего мира, по большому счету, достигли консенсуса -передняя брюшная стенка должна и может быть восстановлена полностью. При этом ревизия органов брюшной полости обязательна. Омфалоцеле малых размеров могут быть оперированы с первично-радикальной пластикой передней брюшной стенки. В хирургии грыж больших размеров, особенно сопровождающихся эвентрацией «шаровидной печени», с учетом степени висцероабдоминальной диспропорции следует отдавать приоритет временной аллопластике передней брюшной стенки мешком Silo или иным полиэтиленовым материалом. Этапное погружение кишечника или печени в течение 3-4 сут позволяет добиться сближения краев дефекта и безопасного выполнения отсроченной полнослойной пластики передней брюшной стенки. Нам представляется правильным на сегодняшнем этапе рекомендовать хирургам придерживаться такой тактики, имея в виду, что большую угрозу жизни таких детей составляют гемодинамически значимые врожденные пороки сердца, встречающиеся довольно часто. Цель исследования оптимизация путей ранней диагностики и лечебной тактики при омфалоцеле с учетом сопутствующих пороков. Материал и методы. Под нашим наблюдением находились 96 больных с омфалоцеле в период 2006-2016 гг., 55 (57,3%) мальчиков и 41 (42,7%) девочка. Доношенными родились 80 (83,3%), недоношенными 16 (16,7%) детей. У 61 (63,5%) больного омфалоцеле диагностировано антенатально. У 24 (25%) выявлены большие эмбриональные грыжи, у 36 (37,5%) омфалоцеле средних размеров и малые эмбриональные грыжи у 36 (37,5%) новорожденных . Результаты. Представлены результаты диагностики, а также лечения 96 новорожденных с омфалоцеле . Установлено, что основной причиной смерти новорожденных с омфалоцеле является наличие (66%) тяжелых множественных пороков двух и более систем. Отмечена связь между размерами грыжи и сочетанными пороками. Так, чем больше размеры грыжи, тем выше частота случаев сочетанных пороков. Авторы подчеркивают целесообразность пренатальной диагностики омфалоцеле и индивидуального подхода при выборе хирургической тактики с учетом размера грыжи.
Похожие темы научных работ по клинической медицине , автор научной работы — Рузматов И.Б., Эргашев Бахтиер Бердалиевич
DIAGNOSTICS AND SURGICAL TREATMENT OF OMPHALOCELE IN NEWBORNS
The aim of the study was to optimize methods of early diagnostics and treatment of omphalocele taking account of concomitant defects. Material and methods. The study involved 96 patients including 55 (57,3%) boys and 41 (42,7%) girls admitted in 2006-2016. 80 (83,3%) were full-term and 16 (16,7%) premature infants. In 61 (63,5%) of them omphalocele was diagnosed prenatally, 24 (25%) had large and 36 (37,5%) small embryonal hernias respectively. Results. The main cause of death in newborns with omphalocele (66%) was multiple severe defects affecting two or more systems. The relationship between the hernia size and combined defects was documented. The larger the hernia the higher the frequency of multiple defects. The necessity of prenatal diagnostics of omphalocele and its surgical treatment on an individual basis is emphasized with due regard for hernia size.
Текст научной работы на тему «Диагностика и хирургическое лечение омфалоцеле у новорожденных»
RUSSIAN JOURNAL OF PEDIATRIC SURGERY. 2017; 21(3)
© РУЗМАТОВ И.Б., ЭРГАШЕВ Б.Б., 2017 УДК 616.381-007.43-053.31-07-089 Рузматов И.Б.1, Эргашев Б.Б.1'2
ДИАГНОСТИКА И ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ОМФАЛОЦЕЛЕ У НОВОРОЖДЕННЫХ
Республиканский учебно-лечебно-методический центр неонатальной хирургии при Республиканском перинатальном центре, 100140, г. Ташкент, Узбекистан;
2Кафедра госпитальной детской хирургии и онкологии Ташкентского педиатрического медицинского института, 100140, г. Ташкент, Узбекистан
Комментарий профессора Д.А. Морозова на статью Рузматова И.Б. и Эргашева Б.Б. ДИАГНОСТИКА И ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ОМФАЛОЦЕЛЕ У НОВОРОЖДЕННЫХ
Статья коллег из Узбекистана посвящена одной из актуальных проблем хирургии новорожденных - лечению омфалоцеле. До появления способа временной аллопластики передней брюшной стенки детские хирурги находились в поиске решений относительно сохранения жизни и восстановления передней брюшной стенки малышей, особенно с дефектами больших размеров. История знает опыт консервативного лечения таких детей, создания вентральной грыжи по Роберту Гроссу, использования различных синтетических материалов и апоневроза для пластики передней брюшной стенки. Все эти способы позволяли выздороветь ограниченному числу младенцев, имея существенные недостатки. Сегодня стоит признать, что специалисты всего мира, по большому счету, достигли консенсуса -передняя брюшная стенка должна и может быть восстановлена полностью. При этом ревизия органов брюшной полости обязательна. Омфалоцеле малых размеров могут быть оперированы с первично-радикальной пластикой передней брюшной стенки. В хирургии грыж больших размеров, особенно сопровождающихся эвентрацией «шаровидной печени», с учетом степени висцероабдоминальной диспропорции следует отдавать приоритет временной аллопластике передней брюшной стенки мешком Silo или иным полиэтиленовым материалом. Этапное погружение кишечника или печени в течение 3-4 сут позволяет добиться сближения краев дефекта и безопасного выполнения отсроченной полнослойной пластики передней брюшной стенки. Нам представляется правильным на сегодняшнем этапе рекомендовать хирургам придерживаться такой тактики, имея в виду, что большую угрозу жизни таких детей составляют гемодинамиче-ски значимые врожденные пороки сердца, встречающиеся довольно часто.
Цель исследования - оптимизация путей ранней диагностики и лечебной тактики при омфалоцеле с учетом сопутствующих пороков.
Материал и методы. Под нашим наблюдением находились 96 больных с омфалоцеле в период 2006-2016 гг., 55 (57,3%) мальчиков и 41 (42,7°%) девочка. Доношенными родились 80 (83,3%), недоношенными - 16 (16,7°%) детей. У 61 (63,5%) больного омфалоцеле диагностировано антенатально. У 24 (25%) выявлены большие эмбриональные грыжи, у 36 (37,5%) омфалоцеле средних размеров и малые эмбриональные грыжи - у 36 (37,5%) новорожденных.
Результаты. Представлены результаты диагностики, а также лечения 96 новорожденных с омфалоцеле. Установлено, что основной причиной смерти новорожденных с омфалоцеле является наличие (66%) тяжелых множественных пороков двух и более систем. Отмечена связь между размерами грыжи и сочетанными пороками. Так, чем больше размеры грыжи, тем выше частота случаев сочетанных пороков. Авторы подчеркивают целесообразность пренатальной диагностики ом-фалоцеле и индивидуального подхода при выборе хирургической тактики с учетом размера грыжи. Ключевые слова: омфалоцеле; пренатальная диагностика; лечение; новорожденные.
Ruzmatov I.B.1, Egrashev B.B.12
DIAGNOSTICS AND SURGICAL TREATMENT OF OMPHALOCELE IN NEWBORNS
Republican Educational, Medical and Methodological Centre, Republican Perinatal Centre, Tashkent, 100140, Uzbekistan;
2 Tashkent Pediatric Medical Institute, Tashkent, Uzbekistan;
The aim of the study was to optimize methods of early diagnostics and treatment of omphalocele taking account of concomitant defects. Material and methods. The study involved 96 patients including 55 (57,3%) boys and 41 (42,7%) girls admitted in 2006-2016. 80 (83,3%) were full-term and 16 (16,70%) premature infants. In 61 (63,5%) of them omphalocele was diagnosed prenatally, 24 (25%) had large and 36 (37,5%) small embryonal hernias respectively.
Results. The main cause of death in newborns with omphalocele (66%) was multiple severe defects affecting two or more systems. The relationship between the hernia size and combined defects was documented. The larger the hernia the higher the frequency of multiple defects. The necessity ofprenatal diagnostics of omphalocele and its surgical treatment on an individual basis is emphasized with due regard for hernia size.
Keywords: omphalocele; prenatal diagnostics; treatment; newborns.
For citation: Ruzmatov I.B., Egrashev B.B. Diagnostics and surgical treatment of omphalocele in newborns. Detskaya khirurgiya (Russian
For correspondence: Ergashev Bakhtier Berdalievich, dr. med. sci., head, Republican Educational, Medical and Methodological Centre,
Conflict of interest. The authors declare no conflict of interest.
Acknowledgments. The study had no sponsorship.
Received 03 October 2016 Accepted 28 November 2016
ДЕТСКАЯ ХИРУРГИЯ. 2017; 21(3)
Врожденные аномалии в структуре хирургической патологии новорожденных занимают ведущее место (около 80%) и являются основной причиной летальности [1]. К одним из сложных пороков развития передней брюшной стенки относится омфалоцеле.
Длительное время проблема ведения таких больных остается нерешенной. Причиной высокой летальности детей с данной патологией (до 1995 г. - около 80%) была неправильная тактика ведения больных в антенатальном, интранатальном, до- и послеоперационном периоде, а также выбор метода закрытия дефекта [3]. В последние годы, по данным литературы, отмечается увеличение количества новорожденных с этой патологией, а летальность в странах СНГ составляет 23-55% [1, 4]. Вопрос оптимальной хирургической коррекции омфалоцеле до сих пор вызывает споры, что обусловлено их анатомическими особенностями. Радикальная одномоментная пластика местными тканями, которой всегда отдавалось предпочтение, ограничена при пороках передней брюшной стенки с выраженной висцероабдоминальной диспропорцией [2, 4]. Выполнение данной операции у таких детей ведет к развитию синдрома сдавления нижней полой вены, сопровождающегося серьезными осложнениями, которые нередко заканчиваются летально.
Во избежание этого в настоящее время хирургами во всем мире широко применяются различные варианты пластики с использованием синтетических заплат [2].
Большое значение имеет пренатальная ультразвуковая диагностика плода для решения вопроса о сохранении или прерывании беременности, выявления множественных пороков развития, сроках и видах родоразрешения с данными аномалиями у детей. Минимальный срок для диагностики этих пороков, по данным литературы, составляет 12 нед ± 3 дня. Нередко дефекты не выявляются вследствие отсутствия четкой системы их антенатальной диагностики, низкой явки беременных женщин в консультативные центры и недостаточной компетентности специалистов в выявлении данной патологии.
Материал и методы
Под нашим наблюдением находились 96 больных омфалоцеле - 55 (57,3%) мальчиков и 41 (42,7%) девочка. Доношенными родились 80 (83,3%), недоношенными - 16 (16,7%) детей. В первые сутки после рождения поступили 70 (72,9%) больных, через 24-48 ч - 15 (15,6%) больных, через 48 - 72 ч - 6 (6,3%) и 5 (5,2%) детей поступили в сроки более 3 сут после рождения. У 61 (63,5%) больного омфалоцеле диагностировано антенатально. В течение беременности они наблюдались у акушера-гинеколога и детского хирурга в условиях Республиканского перинатального центра. Точность пренатальной диагностики
среди этих больных составила 100%. Родоразрешение путем кесарева сечения имело место в 11 (11,5%) случаях. Остальные дети родились естественным путем, при этом у одного больного во время родов произошел разрыв оболочек грыжевого мешка с эвентрацией кишечника.
Всем больным при поступлении, кроме применения общеклинических методов исследования, проведены обзорная рентгенография брюшной полости, УЗИ внутренних органов и содержимого грыжевого мешка, эхокардиография, а также нейро-сонография.
Среди наших больных у 24 (25%) выявлены большие эмбриональные грыжи с дефектом передней брюшной стенки более 5 см, у 36 (37,5%) - омфалоцеле средних размеров с дефектом 3-5 см и малые эмбриональные грыжи с дефектом до 3 см обнаружены у 36 (37,5%) новорожденных. У 10 (10,4%) детей выявлены осложненные формы омфалоцеле, из них у 6 (60%) обнаружены разрывы оболочек грыжи, у 4 (40%) - картина кишечной непроходимости. Неосложненные формы омфалоцеле выявлены у 86 (89,6%) новорожденных. В 3 (3,1%) случаях отмечено ятрогенное повреждение оболочек грыжи и его содержимого в результате низкой перевязки пуповины после рождения ребенка.
Множественные аномалии развития, сопутствующие основному пороку, выявлены у 40 (41,7%) новорожденных, а у 56 (58,3%) больных омфалоцеле было единственным пороком развития. В структуре сопутствующих пороков наиболее часто (19 (47,5%) больных) отмечались пороки сердечно-сосудистой системы, пороки ЖКТ - у 12 (30%) новорожденных и у 9 (22,5%) детей - пороки развития других органов и систем. Необходимо отметить, что сочетанные пороки наиболее часто обнаруживали у детей с большими размерами омфалоцеле. Так, из 24 детей с омфалоцеле больших размеров сочетанные и множественные пороки выявлены у 23 (95,8%). 12 детей с омфалоцеле поступили в тяжелом состоянии из-за неправильной транспортировки (переохлаждение по дороге, обкладывание грыжи марлевой салфеткой, отсутствие желудочного зонда, аспирация и др.), и это усугубляло течение заболевания, оказывало негативное влияние на течение послеоперационного периода и требовало более длительной предоперационной подготовки.
Предоперационная подготовка заключалась в коррекции нарушений гомеостаза. Всем новорожденным с ом-фалоцеле при поступлении проводилась декомпрессия ЖКТ. Критерием адекватности предоперационной подготовки явилось восстановление диуреза и улучшение показателей гемодинамики.
Оперативное вмешательство выполнено 84 (87,5%) больным. Выбор способа операции прежде всего зависел от размеров грыжи и тяжести сочетанных пороков, а также от выраженности висцероабдоминальной диспропорции. При омфалоцеле малых и средних размеров (72 (85,7%) больных) проведено радикальное оперативное вмешательство. При этом у 9 (10,7%) больных пластике передней брюшной стенки предшествовала резекция дивертикула Меккеля и у 4 (4,7%) больных одновременно выполнена коррекция мальротации кишечника. У одного новорожденного с ятрогенным повреждением содержимого грыжи проведена резекция тонкой кишки с наложением анастомоза конец-в-конец, в другом случае из-за некроза кишечника и перитонита пластика передней брюшной стенки сочеталась с илеостомией через контрапертуры. В 3 (3,5%) случаях новорожденным с большой эмбриональной грыжей
Консервативное лечение проведено 12 (12,5%) больным с большими эмбриональными грыжами и множественными пороками. В этих случаях грыжевой мешок обрабатывали 5% йодной настойкой или повидон-йоди-на 2 раза в день до формирования плотной корочки над грыжевым выпячиванием. После этого с небольшим давлением накладывали стерильные повязки для постепенного вправления содержимого грыжи в брюшную полость. При этом постепенно в течение 2-3 мес происходило разрастание грануляционной ткани, эпители-зация и образование вентральной грыжи, которое было достигнуто только у 6 (50%) больных, лечившихся консервативно.
Всего умерли 32 (33,3%) ребенка, из них 26 (81,3%) в ближайшем послеоперационном периоде и 6 (18,7%) детей с большими эмбриональными грыжами, получавших консервативное лечение. Среди умерших 21 (66%) имел тяжелые множественные пороки 2 и более систем, которые приводили к ранней гибели детей в послеоперационном периоде. Отмечена связь между размерами грыжи и сочетанными пороками. Так, чем больше размеры грыжи, тем выше частота случаев сочетанных пороков.
RUSSIAN JOURNAL OF PEDIATRIC SURGERY. 2017; 21(3)
1. Антенатальная диагностика омфалоцеле позволяет заблаговременно построить алгоритм ведения родов и выбрать наиболее оптимальную лечебную тактику в первые часы после рождения.
2. Наиболее часто (95,8%) сочетанные и множественные пороки развития встречаются при омфалоцеле больших размеров.
3. Создание вентральной грыжи при омфалоцеле больших размеров за счет апоневроза может быть альтернативой операции Гросса и этапной коррекции эмбриональной грыжи.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Финансирование. Исследование не имело спонсорской поддержки. ЛИТЕРАТУРА
1. Исаков Ю.Ф., Володин Н.Н., Гераськин А.В. Неонатальная хирургия. М.; 2011: 450-9.
2. Ашкрафт К.У, Холдер Т.М. Детская хирургия. СПбю: Пит-Тал; 1997; т. 2: 235-44.
3. Грона В.Н., Перунский В.П., Веселый С.В. и др. Оптимизация лечения врожденных расщелин передней брюшной стенки у детей. Украинский журнал хирургии. 2008; (1): 105-12.
4. Морозов Д.А., Филиппов Ю.В., Никитина А.С. и др. Варианты хирургического лечения омфалоцеле. Саратовский научно-медицинский журнал. 2007; (2): 23-5.
1. Isakov Yu.F., Volodin N.N., Geras'kin A.V. Neonatal Surgery [Neonatal'naya khirurgiya]. Moscow; 2011: 450-9. (in Russian)
2. Аshkraft K.U., Kholder T.M. Children's Surgery. St. Petersburg: Pit-Tal; 1997; Vol. 2: 235-44. (in Russian)
3. Grona V.N., Perunskiy V.P., Veselyy S.V. et al. Optimization of treatment of congenital crevices of a forward belly wall at children. Ukrainskiy zhurnal khirurgii. 2008; (1): 105-12. (in Russian)
4. Morozov D.A., Filippov Yu.V., Nikitina A.S. et al. Options of surgical treatment to an omfalotsela. Saratovskiy nauchno-meditsinskiy zhurnal. 2007; (2): 23-5. (in Russian)
Поступила 03 октября 2016 Принята в печать 28 ноября 2016
© АХМЕТШИН Р. З., 2017
УДК 616.617-007.63+616.61-036.12]-089-07:616.151.5 Ахметшин Р.З.
РЕАКЦИЯ СИСТЕМЫ ГЕМОСТАЗА НА ОПЕРАТИВНОЕ ВМЕШАТЕЛЬСТВО У ДЕТЕЙ С МЕГАУРЕТЕРОМ И ХРОНИЧЕСКОЙ БОЛЕЗНЬЮ ПОЧЕК
ФГБОУ ВО «Башкирский государственный медицинский университет» Минздрава России, 450000, г. Уфа
Цель исследования - изучение ассоциированности компенсаторных реакций системы гемостаза с характером периопера-ционной инфузионной терапии при пластике лоханочно-мочеточникового сегмента у младенцев. Проведено проспективное, контролируемое, нерандомизированное, одноцентровое исследование с включением 27 детей. Основная группа (n = 15) получала периоперационную инфузионную терапию на основе сбалансированных кристаллоидных солевых растворов, группа сравнения (n = 12) - комбинации солевых растворов со свежезамороженной плазмой крови. Исследование системы гемостаза проводили на коагулометре SA-1500 фирмы «Sismex». Система гемостаза у младенцев с хронической болезнью почек при обструктивных уропатиях достаточно развита для осуществления нормальной гемостатической реакции при выполнении урологических операций. Ее расстройства более выражены в раннем послеоперационном периоде. На состояние системы гемостаза во время оперативного вмешательства не оказывает влияния использование свежезамороженной плазмы в ходе периоперационной инфузионной терапии.
Ключевые слова: мегауретер; дети; хроническая болезнь почек; операция; гемостаз.
Лечение омфалоцеле плода
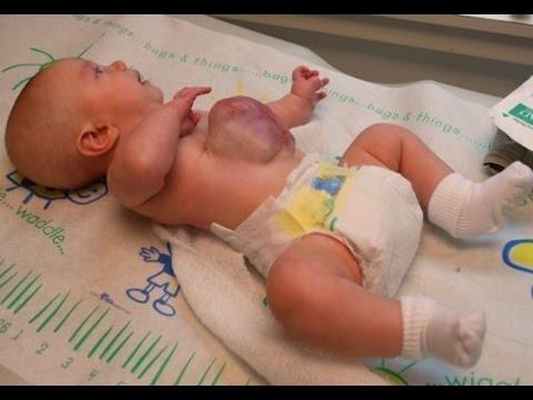
В последние десятилетия участились случаи пупочной грыжи. Педиатрия связывает это с семейной предрасположенностью, влияние внешних факторов не доказано. Пуповинная грыжа является врожденной болезнью. Она представляет собой грыжевой мешочек, который образуется на брюшной стенке в области пупка. Однако такое выпячивание может коснуться любого органа.Омфалоцеле упоминается еще с 16 века французским ученым. Он отмечал, что дети с подобной патологией не выживают. Тогда были выявлены единичные случаи. До 19 века болезнь встречалась крайне редко и никак не лечилась. Велись лишь статистические исследования. Точную цифру заболевших установить невозможно, поскольку женщины часто прерывают беременность при выявлении дефектов брюшной стенки у плода. Но удалось установить, что к концу прошлого века дефект приходился на каждого второго из десяти тысяч детей. Достаточно часто он выявляется у детей, матери которых находятся в возрасте от 25 до 30 лет. Специалисты не отмечают влияния условий проживания женщины или наличия других детей на развитие омфалоцеле. Чаще встречается у мальчиков, чем у девочек.
СИМПТОМЫ ОМФАЛОЦЕЛЕ
На сегодняшний день грыжу можно выявить ультразвуковым исследованием. Оно позволяет еще на ранних сроках определить наличие или отсутствие проблемы. Образование омфалоцеле происходит, когда выпячивание органа превышает установленные нормы. В норме оно не должно быть больше 7 мм.Наиболее частым признаком считается задержка развития плода. Когда выпячивание грыжи достигает большого размера, оно затрагивает печень, а это неизбежно ведет к образованию порока сердца. Развитие омфалоцеле может сопровождаться и другими видами грыжи, может присутствовать порок мочевыводящих путей.Если у ребенка обнаруживают такую патологию, ставится вопрос о преждевременном родоразрешении. Это происходит в перинатальном центре. После рождение ребенка переводят в отделение хирургии. При этом проводят операцию или прибегают к консервативным методам лечения. К ним относится регулярное обрабатывание грыжевого мешка растворами, содержащими нитрат серебра. Лечение назначают, когда есть опасное сочетание нескольких патологий. Из-за опасности разрыва мешка, лечение проводится намного дольше, чем при оперативном вмешательстве. После операции проводят искусственную вентиляцию легких и назначают антибиотики. Во время операции постоянно измеряют давление вен, поскольку при такой патологии оно всегда повышено.
ПРОГНОЗ ПОСЛЕ ОПЕРАЦИИ
По результатам исследований, дети, перенесшие операцию по поводу омфалоцеле, не имеют никаких особенностей в дальнейшем развитии. Выживаемость после оперативного вмешательства составляет более 70%. А если ребенок полностью доношен, отсутствуют другие отклонения и размер грыжи небольшой, то этот показатель увеличивается до 90%.
Самарские хирурги спасли жизнь новорожденному с редкой патологией
Материал опубликован 15 декабря 2021 в 10:26.
Обновлён 15 декабря 2021 в 10:26.
Самарские хирурги областной детской клинической больницы имени Н.Н. Ивановой провели сложнейшую операцию новорожденному по уникальной методике, предложенной и выполненной заведующим хирургическим отделением Евгением Новоженовым.
Супруги из Самары долго планировали беременность и очень ждали своего первого малыша. На 13-й неделе беременности УЗИ показало порок развития передней брюшной стенки. Внутренние органы брюшной полости ребенка развивались и росли не в брюшной полости, а в пупочном канатике. В медицине это называется – омфалоцеле (грыжа пупочного канатика).
Это довольно редкая патология. Частота встречаемости 1 случай на 4 000 -10 000 живорожденных детей. Классифицируются омфалоцеле по размеру дефекта передней брюшной стенки на малые, средние и большие. На перинатальном консилиуме врачи сообщили, что омфалоцеле средних размеров и его можно будет относительно несложно корригировать.
«Мы знали, что нам предстоит оперировать ребенка с данной патологией, готовились к небольшим размерам, но, увидев пациента, поняли, что это самое большое омфалоцеле в нашей практике, - рассказал заведующий хирургическим отделением Самарской областной детской клинической больницы им. Н.Н. Ивановой Евгений Новоженов. –Особенность в том, что все органы: желудок, печень, тонкий и толстый отделы кишечника - не вышли из брюшной полости, как при обычных грыжах, а развивались вне ее. Это означает, что поместить их обратно одномоментно не представлялось возможным, так как объем брюшной полости этого не позволял сделать и органы могли погибнуть от ишемии (сильное сдавление нарушило бы кровоснабжение). Приняли решение поэтапно погружать органы в брюшную полость. По методике органы погружаются в специальный мешок - контейнер, который подшивается к передней брюшной стенке и только после этого начинается поэтапное погружение. После контейнер удаляется, и дефект, и кожа ушивается. Оценив размеры дефекта, поняли, что если подшить мешок к коже, то впоследствии ее будет недостаточно, чтобы закрыть дефект. Поэтому подшили к материалу, наклеенному на нее. Тут нас выручили «тейпы» - клейкая лента из ткани, с сильной фиксацией. Мы не знали, выдержат ли они такое сильное давление, но сомнений почему-то не было. И они выдержали, хотя и были на грани. Это был очень сложный момент, чем дольше органы находились вне брюшной полости, тем больше был шанс их инфицирования. Если погружать быстрее, то мы могли их сильно сдавить и повредить. После того, как органы были погружены в «мешок», в течение семи дней проходило постепенное их «вдавление-погружение».
Евгений Николаевич проводил операции совместно с врачом-хирургом Артемом Изосимовым. Каждые 4-6 часов, сантиметр за сантиметром хирурги погружали органы. В операции принимали участие анестезиологи-реаниматологи отделения реанимации и интенсивной терапии новорожденных и недоношенных детей под руководством заведующей Ирины Садовской. Реаниматологи, контролируя витальные функции, позволили погрузить органы в живот и адаптировать ребенка ко второму этапу операции – пластика передней брюшной стенки.
В ходе операции был выявлен еще один порок - аномальное расположение кишечника, которое также исправили самарские врачи. Мальчик провел больше месяца в больнице. В настоящее время он дома и чувствует себя хорошо.
Омфалоцеле
Омфалоцеле – врожденная аномалия передней брюшной стенки, при которой органы брюшной полости выходят за ее пределы в составе грыжевого мешка. Клинически патология проявляется эвентрацией петель кишечника, желудка, печени и других органов, прикрытых висцеральной брюшиной, через грыжевые ворота в участке пупочного кольца. Антенатальная диагностика включает в себя УЗИ ОБП, определение уровня α-фетопротеина, амниоцентез с дальнейшим кариотипированием. Лечение хирургическое, предусматривает радикальное или поэтапное погружение содержимого грыжевого пешка обратно в брюшную полость с последующей пластикой передней брюшной стенки.
Общие сведения
Омфалоцеле (эмбриональная грыжа, грыжа пупочного канатика) – аномалия развития, при которой происходит выпячивание органов брюшной полости, укрытых висцеральной брюшиной, сквозь переднюю брюшную стенку. Впервые данную патологию описал французский хирург А. Паре в 1634 году. В среднем заболеваемость составляет порядка 2,2:10000 новорожденных. Точную частоту, с которой встречается омфалоцеле, установить невозможно, поскольку в большинстве случаев такие беременности прерываются. У мальчиков данная патология возникает в 1,5 раза чаще, чем у девочек. Наибольшая склонность наблюдается у представителей европеоидной расы – 85% от всех случаев омфалоцеле. Для представителей негроидной расы этот показатель составляет 13%, монголоидной – 2%. Примерно 55% случаев патологии диагностируется при беременности у женщин в возрасте старше 35 лет. Общая летальность зависит от сопутствующих расстройств и колеблется от 9 до 60% новорожденных. При изолированной форме и адекватном лечении прогноз для жизни и здоровья ребенка благоприятный.
Причины омфалоцеле
Омфалоцеле – это гетерогенное заболевание, при котором нарушается процесс внутриутробного вправления физиологической пупочной грыжи. Патогенетически это может быть результатом пороков развития пупочного кольца и передней брюшной стенки, генетических аномалий, неполного погружения органов обратно в брюшную полость или дефектов строения кишечника.
При внутриутробном развитии кишечника плода, а именно – в процессе его трансформации от первичной кишечной трубки до зрелых петель происходит его физиологической разворот. Данный процесс начинается с 5 недели беременности. От этого момента и до 10 недели кишечник сильно увеличивается в объеме, из-за чего не помешается в брюшной полости. Петли давят на брюшную стенку, формируя физиологическую пупочную грыжу. К концу 10 недели абдоминальная полость стремительно прибавляет в объеме, на фоне чего происходит самостоятельное вправление эвентрации. Если данный механизм нарушается силу различных патологических изменений, возникает омфалоцеле.
Способствовать возникновению данной патологии могут вредные привычки матери (алкоголь, курение, наркотики), нерациональный прием медикаментов, беременность после 35 лет, при которой растет риск хромосомных аномалий – синдромов Патау, Эдвардса. Довольно часто омфалоцеле выступает в роли одного из симптомов таких патологий, как синдром Беквита-Видемана, пентада Кантрелла, синдром амниотических тяжей, порок развития стебля тела, OEIS комплекса. Крайне редко удается установить наследственную склонность, что свидетельствует о возможной генетической предрасположенности.
Классификация и симптомы омфалоцеле
В педиатрии в зависимости от размера дефекта и его содержания выделяют следующие формы омфалоцеле:
- Малая. Диаметр – до 5 см. Наиболее распространенная форма. Содержит 1-2 кишечные петли. В основном выступает в роли проявлений хромосомных аномалий.
- Средняя. Размер дефекта пупочного кольца – от 5 до 10 см. В составе грыжевого мешка содержатся 2-4 кишечные петли.
- Большая. Дефект передней брюшной стенки составляет более 10 см. Помимо петель кишечника через него выходит часть печени, желудок и другие органы.
По наличию сопутствующих патологий выделяют:
- Изолированное омфалоцеле. Грыжа пупочного канатика – единственная развившаяся внутриутробная патология.
- Сочетанная форма. Помимо дефекта пупочного кольца у ребенка присутствуют хромосомные мутации (25-35%), пороки развития сердечно-сосудистой (15-50%) и мочеполовой систем (до 15%). Характерны грыжи пищеводного отверстия диафрагмы и дисплазии тазобедренных суставов, другие скелетные аномалии.
Омфалоцеле является врожденной патологией, которая диагностируется еще в антенатальном периоде. После родов общее состояние ребенка зависит от сопутствующих заболеваний и срока гестации. При омфалоцеле характерны преждевременные роды, масса тела ребенка 1500г и меньше. Объективные признаки визуализируются уже с момента рождения. Определяется дефект передней брюшной стенки, который локализирован по срединной линии на уровне пупочного кольца. В этом месте находится образование, представленное петлями тонкого и толстого кишечника, возможно – желудком и печенью, покрытыми висцеральными листком брюшины. В 10-20% наблюдается анте- или интранатальный разрыв грыжевого мешка. Пуповина также входит в состав омфалоцеле. Абдоминальные мышцы развиты нормально. Другие возможные пороки развития зависят от сопутствующих патологий и могут включать в себя деформации позвоночного столба и конечностей, макроглоссию, макросомию, атрезию ануса и т. д.
Диагностика омфалоцеле
В современных условиях наличие омфалоцеле определяется еще в I триместре беременности благодаря инструментальным и лабораторным методам исследования. Ведущую роль играет УЗ-диагностика. В зависимости от аппарата установить наличие данной патологии можно уже на 11-14 неделе. Основной признак – эвентрация петель кишечника, печени, желудка за пределы брюшной полости в участке крепления пуповины к брюшной стенке. Все вышедшие органы покрыты мембраной, состоящей из брюшины, вартонового студня и амниотической оболочки. Наличие данной мембраны важно для проведения дифференциальной диагностики с гастрошизисом. При внутриутробном разрыве грыжевого мешка петли кишечника прикрывает только амнион. Также на потенциальное развитие омфалоцеле может указывать размер ворот физиологической грыжи, составляющий свыше 7 мм в диаметре. УЗИ позволяет выявить другие проявления присутствующих генетических патологий. Повторные исследования проводятся каждые 2-3 недели, т. к. возможно самостоятельно закрытие дефекта в более поздние сроки.
Лабораторная диагностика омфалоцеле осуществляется при помощи биохимического исследования крови с измерением уровня α-фетопротеина. При врожденных пороках развития этот показатель будет значительно выше нормы для имеющегося срока беременности. Для подтверждения генетических аномалий показано проведение амниоцентеза с дальнейшим кариотипированием.
Лечение омфалоцеле
При антенатальной постановке диагноза омфалоцеле роды проводятся в специализированном перинатальном центре в условиях развернутой операционной. При малых и средних размерах дефекта пупочного кольца и отсутствии угрожающих жизни матери и ребенка состояний родоразрешение может осуществляться через естественные родовые пути. Во всех других ситуациях показано кесарево сечение в связи с большим риском интранатального разрыва грыжевого мешка. Дальнейшая терапевтическая тактика зависит общего состояния ребенка, размеров пупочной грыжи и сопутствующих патологий.
Консервативная терапия используется при невозможности провести хирургическое вмешательство. Как правило, она применяется при больших формах омфалоцеле и комбинации с множественными тяжелыми аномалиями развития. Лечение заключается в формировании плотной корки и рубца, что трансформирует данную патологию в массивную вентральную грыжу, которую в дальнейшем оперируют. С этой целью применяют дубящие средства (5% перманганат калия, нитрат серебра), которые наносят на вертикально зафиксированный за пуповину грыжевой мешок 2-3 раза в день. Консервативное лечение используется крайне редко, т. к. при нем имеется большая вероятность инфицирования и сепсиса, риск разрыва оболочек, массивной спаечной болезни в дальнейшем. Предпочтение отдается раннему оперативному вмешательству.
Хирургическая тактика при омфалоцеле напрямую зависит от размеров дефекта брюшной стенки, операции могут проводиться в один или несколько этапов. Начинают такое лечение на протяжении первых 1-2 дней жизни ребенка. При одномоментном вмешательстве выполняется погружение содержимого грыжевого мешка в абдоминальную полость и послойное зашивание брюшной стенки с ее пластикой и формированием пупка. Такая тактика – метод выбора, при омфалоцеле малых и средних размеров с минимальной торакоабдоминальной диспропорцией. В других случаях прибегают к поэтапному лечению. Первый этап – подшивание силиконового мешка с силопластиковым покрытием и помещением в него содержимого грыжевого мешка. По мере постепенного погружения органов в абдоминальную полость данный мешок перевязывают, уменьшая его в объеме. На 5-15 день выполняется второй этап – удаление мешка и формирование минимальной вентральной грыжи посредством ушивания дефекта. В возрасте 5-7 месяцев эта грыжа удаляется, после чего осуществляется полноценная пластика брюшной стенки.
После первого этапа или одноэтапной операции ребенок помещается в кувез для поддержания температурного режима, применяются обезболивающие, антибиотики широкого спектра действия. Режим питания парентеральный. При необходимости выполняется декомпрессия желудка через назо- или орогастральный зонд, проводится инфузионная терапия и ИВЛ. После проведенного лечения следует длительный реабилитационный период, в течение которого осуществляется коррекция всех послеоперационных осложнений.
Прогноз и профилактика омфалоцеле
В целом прогноз для детей с омфалоцеле сомнительный. Исход зависит от срока гестации, сопутствующих хромосомных аномалий и анатомических пороков развития, диаметра дефекта пупочного кольца, объема и содержания грыжевого мешка, результатов проведенного лечения. Как правило, при адекватной терапии и отсутствии сопутствующих патологий, несовместимых с жизнью, вероятность благоприятного исхода достаточно велика. При изолированной форме омфалоцеле малого размера, несмотря возможные отдаленные осложнения хирургического лечения (ГЭРБ, спаечная болезнь, пупочная грыжа), дальнейший рост и развитие ребенка не будут отличаться от возрастной нормы. На протяжении всего периода реабилитации показано диспансерное наблюдение у лечащего педиатра, хирурга и семейного врача.
Профилактика заключается в медико-генетическом консультировании семейных пар, планировании беременности, полном отказе матери от вредных привычек. С целью ранней диагностики омфалоцеле необходимо регулярно посещать женскую консультацию и проходить соответствующие обследования: УЗИ и измерение α-фетопротеина крови.
Омфалоцеле
ФГБОУ ВО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава России, 117997, Москва, Россия
Российский национальный исследовательский медицинский университет им. Н.И. Пирогова
Кафедра детской хирургии Российского государственного медицинского университета, Детская городская клиническая больница №13 им. Н.Ф. Филатова, Москва
Кафедра детской хирургии Российского государственного медицинского университета, Детская городская клиническая больница №13 им. Н.Ф. Филатова, Москва
Кафедра детской хирургии ГБОУ ВПО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава РФ, Москва;
Детская городская больница №13 им. Н.Ф. Филатова, Москва, Россия
Лечение обширных грыжевых дефектов передней брюшной стенки у детей
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2017;(4): 46‑50
ФГБОУ ВО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава России, 117997, Москва, Россия
Цель — описать опыт лечения 43 детей с вентральной грыжей большого (n=31) и гигантского (n=12) размера, находившихся в ДГКБ №13 им. Н.Ф. Филатова с 2005 по 2015 г. Материал и методы. Всем пациентам выполнена оперативная коррекция следующими способами: местными тканями «край в край» (n=23), с образованием дубликатуры апоневроза по типу «полы пальто» (n=14) и с использованием биологического импланта (n=6). Подробно рассмотрены этиологические причины формирования вентральной грыжи в детском возрасте. Освещены вопросы, касающиеся оптимального периода выполнения оперативного лечения и висцероабдоминальной диспропорции. Результаты. Представлено три клинических примера наиболее часто выполняемых оперативных вмешательств у детей, в том числе пластика передней брюшной стенки с использованием биологического материала. Подчеркнуто, что с целью профилактики рецидива вентральной грыжи и получения хорошего косметического результата необходимо по возможности максимально раннее восстановление всех анатомо-функциональных структур передней брюшной стенки.
ФГБОУ ВО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава России, 117997, Москва, Россия
Российский национальный исследовательский медицинский университет им. Н.И. Пирогова
Кафедра детской хирургии Российского государственного медицинского университета, Детская городская клиническая больница №13 им. Н.Ф. Филатова, Москва
Кафедра детской хирургии Российского государственного медицинского университета, Детская городская клиническая больница №13 им. Н.Ф. Филатова, Москва
Кафедра детской хирургии ГБОУ ВПО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава РФ, Москва;
Детская городская больница №13 им. Н.Ф. Филатова, Москва, Россия
Лечение обширных дефектов передней брюшной стенки (вентральных грыж) — актуальная проблема хирургии детского возраста. Под этим термином мы подразумеваем мышечно-апоневротический дефект в передней брюшной стенке значительного размера относительно размеров тела ребенка, обусловливающий определенные трудности при герниопластике. В соответствии с Международной классификацией болезней 10-го пересмотра (МКБ-10) выделяют код К 43 (грыжа передней брюшной стенки).
В отечественной литературе наиболее распространена классификация, основанная на размере (грыжевых ворот) [1]:
— небольшие — дефект в апоневрозе не превышает 10 см;
— большие — дефект в апоневрозе свыше 10—15 см;
— гигантские — дефект более 15 см.
По степени вправимости грыжи:
— вправимые (с широким основанием);
При подготовке обзора литературы нам не встретилось более подробной классификации вентральных грыж у детей. Эти градации не учитывают изменяющиеся анатомо-возрастные аспекты детского организма, а также наличие адгезии между грыжевым содержимым и грыжевыми воротами, состояние грыжевого мешка (частично вправимая грыжа), наличие соединительнотканных дисплазий (как фактор рецидива), конституциональный тип телосложения, пол, этиологию (артифициальная, послеоперационная) и прочие факторы.
Выделяют следующие этиологические причины формирования грыжевого дефекта передней брюшной стенки [1—4]:
1) этапное оперативное лечение пороков развития передней брюшной стенки (гастрошизиса и омфалоцеле) по методике Гросса (формирование артифициального грыжевого дефекта) или консервативное лечение;
2) лечение омфалоцеле консервативным методом — обработка оболочек пуповины дубящими растворами с целью их эпителизации;
3) рецидив вентральной грыжи:
а) из-за нерадикальной коррекции грыжевого дефекта,
б) вследствие несостоятельности швов из-за выраженной висцероабдоминальной диспропорции,
в) в результате апоневротического растяжения при наличии синдромальной соединительнотканной дисплазии;
4) ранее перенесенная лапаротомия с осложненным течением послеоперационного периода (расхождение швов, нагноение послеоперационной раны);
В настоящее время остаются нерешенными такие вопросы, как выбор метода коррекции грыжевого дефекта в зависимости от степени висцероабдоминальной диспропорции и сроки проведения оперативного вмешательства.
На современном этапе развития детской анестезиологии и интенсивной терапии ведение больных в интраоперационном и раннем послеоперационном периоде в условиях тотальной миоплегии значительно упростило механизм абдоминопластики. Однако, выполняя герниопластику, важно учитывать возможное значительное повышение внутрибрюшного давления как в момент погружения органов в брюшную полость, так и в раннем послеоперационном периоде. Выраженное натяжение брюшной стенки вызывает дыхательные нарушения вследствие высокого стояния купола диафрагмы и нарушения венозного возврата по системе нижней полой вены [3]. Также возможно снижение скорости почечного кровотока и снижение выделительной функции почек. Все изложенное выше затрудняет выполнение одномоментной радикальной абдоминопластики.
В редких публикациях оптимальным возрастом для обширного дефекта передней брюшной стенки с выраженной висцероабдоминальной диспропорцией исследователи признают возраст до 3 лет [5].
Наиболее принципиальным моментом является определение вправимости грыжи, а также степень компенсаторных возможностей сердечно-сосудистой и дыхательной систем [6].
В настоящее время наиболее перспективен метод определения степени висцероабдоминальной диспропорции с помощью мультиспиральной компьютерной томографии или магнитно-резонансной томографии как наиболее информативных, позволяющих измерить объемы брюшной полости и грыжевого мешка и выбрать оптимальный метод операции. В зарубежных публикациях указывается, что отклонения таких параметров, как частота сердечных сокращений, ударный и минутный объем сердца, артериальное давление, измеряемое на верхних и нижних конечностях, частота и глубина дыхания более чем на 15—20% исходных значений при погружении грыжевого содержимого, не позволяют закрыть дефект местными тканями [7]. У этих детей возможным вариантом решения проблемы является отсроченная пластика передней брюшной стенки.
Нет однозначного мнения и по вопросу применения имплантационных материалов с целью закрытия больших мышечно-апоневротических дефектов передней брюшной стенки [8].
Ограниченное применение синтетических материалов обусловлено возрастными изменениями организма ребенка и отсутствием достаточного массива мягких тканей для укрытия импланта. Экспериментальные работы показали, что материалы на основе коллагена постепенно заселяются мезенхимальными стволовыми клетками и их производными. Важно также учитывать, что процесс миграции, пролиферации, дифференцировки и функциональной активности клеток (синтез внеклеточного матрикса и реорганизация коллагеновых материалов) растянут во времени и зачастую не соответствует сроку резорбции материала, что приводит к его разрывам и рецидивам заболевания [9]. В своей работе мы использовали биологический материал (porcine dermal collagen; Tissue Science Laboratories), который является чистым поперечносвязанным коллагеном и эластином, лишенным клеточных структур. По мнению производителей, этот материал не обладает антигенными свойствами и вызывает минимальную воспалительную реакцию, не отличающуюся от таковой при нормальном репаративном процессе.
Безусловно, использование при пластике передней брюшной стенки биологических имплантов предпочтительно по сравнению с синтетическими эндопротезами.
В ДГКБ № 13 им. Н.Ф. Филатова с 2005 по 2015 г. находились на лечении 43 ребенка с вентральной грыжей большого (n=31) и гигантского (n=12) размера. Всем детям выполнена оперативная коррекция следующими способами: местными тканями край в край (n=23), с образованием дубликатуры апоневроза по типу полы пальто (n=14) и с использованием биологического материала (n=6). При отсутствии критического показателя висцероабдоминальной диспропорции предпочтение отдавали пластике местными тканями край в край, так как только при этом виде операции удавалось достичь максимально возможного восстановления анатомических структур передней брюшной стенки.
Для закрытия вентральной грыжи по типу полы пальто использовали встречные лоскуты апоневротического растяжения белой линии живота. Имплант Permacol применяли при невозможности закрытия грыжевого дефеката местными тканями, во всех наблюдениях его располагали под прямыми мышцами живота.
Далее на трех клинических примерах представлены наиболее распространенные виды оперативного лечения детей с обширным дефектом передней брюшной стенки:
Пластика передней брюшной стенки местными тканями (рис. 1).Больная И., 8 лет, оперирована в периоде новорожденности по поводу гастрошизиса. В отдаленном послеоперационном периоде сформировалась вентральная грыжа. При осмотре на передней брюшной стенке по средней линии определяется деформирующий рубец, диастаз прямых мышц живота в поперечнике 7,0 см, последние представлены в виде умеренно выраженных мышечных валиков. При сближении краев грыжевых ворот путем наложения бандажа отклонений показателей артериального давления, частоты сердечных сокращений, функции внешнего дыхания не выявлено. С учетом отсутствия висцероабдоминальной диспропорции было решено выполнить пластику местными тканями. Произведен разрез кожи, окаймляющий старый рубец, последний иссечен. Вскрыта брюшная полость. Выявлен умеренный спаечный процесс, произведен адгеолизис. Подкожная жировая клетчатка вместе с кожей отсепарована, выполнена пластика передней брюшной стенки местными тканями.
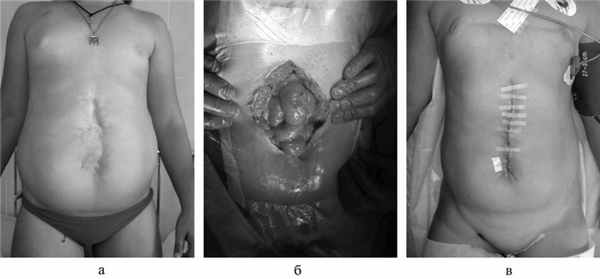
Рис. 1. Девочка, 8 лет. Вентральная грыжа, состояние после оперативного лечения гастрошизиса. Пластика передней брюшной стенки местными тканями. а — внешний вид до операции; б — интраоперационное фото (грыжевым содержимым являются петли кишечника); в — внешний вид после операции.
Пластика обширного дефекта с формированием дубликатуры (рис. 2). Больному 3 лет в периоде новорожденности проводилось консервативное лечение омфалоцеле большого размера, в результате чего сформировалась артифициальная вентральная грыжа. Ультразвуковое исследование и мультиспиральная компьютерная томография показали наличие в грыжевом мешке печени и петель кишечника. Интраоперационно послойно вскрыта брюшная полость, в которой выявлен умеренный спаечный процесс. Максимально атравматично по периметру грыжевого мешка отсепарованы кожные лоскуты. Ввиду наличия висцероабдоминальной диспропорции было решено выполнить реконструкцию передней брюшной стенки с формированием дубликатуры.
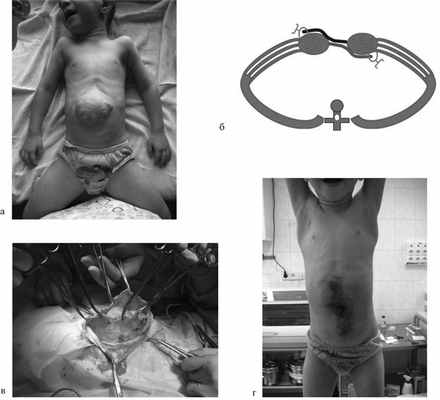
Рис. 2. Мальчик, 3 года. Вентральная грыжа, состояние после консервативного лечения омфалоцеле. Пластика обширного дефекта передней брюшной стенки с формированием дубликатуры. а — внешний вид до операции; б — схема операции; в — интраоперационное фото (мобилизация краев грыжевого мешка); г — внешний вид через 2 нед после операции.
Пластика с размещением тканевого материала (рис. 3).Больной 1 года 6 мес, оперирован в периоде новорожденности по поводу омфалоцеле большого размера по методике Гросса, после чего сформировалась артифициальная вентральная грыжа. При осмотре определялся грыжевой дефект размером 20×18 см, грыжевое содержимое не поддавалось вправлению в брюшную полость. При наложении бандажа невозможно было сблизить края грыжевых ворот (гипоплазированых прямых мышц живота). При этой функциональной пробе у ребенка отмечались выраженная отдышка, снижение насыщения крови кислородом, повышение артериального давления и частоты сердечных сокращений в среднем более чем на 30% исходных значений. В этом наблюдении нами произведена срединная лапаротомия по старому рубцу, интраоперационно выявлено крайне интимное сращение всего грыжевого мешка на протяжении с правой долей печени. Ввиду значительного натяжения тканей было принято решение выполнить пластику передней брюшной стенки с применением тканевого импланта, из которого выкроен лоскут соответствующего размера и фиксирован под прямыми мышцами живота.
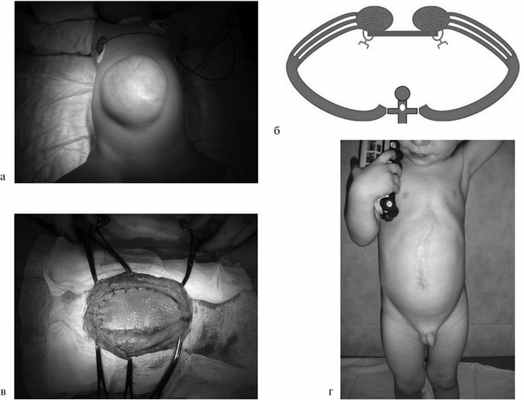
Рис. 3. Мальчик, 1 год 6 мес. Вентральная грыжа, состояние после оперативного лечения омфалоцеле по методике Гросса. Пластика передней брюшной стенки с размещением импланта Permacol. а — внешний вид до операции; б — схема операции; в — интраоперационное фото (расположение импланта Permacol); г — внешний вид через 5 мес после операции.
Таким образом, как показывают материалы литературы и собственные клинические наблюдения, все больные с обширным дефектом передней брюшной стенки нуждаются в комплексном предоперационном обследовании с целью определения оптимального метода пластики. По нашим данным, которые совпадают с мнением ряда авторов, с целью профилактики рецидива вентральной грыжи и получения хорошего косметического результата необходимо максимально возможное восстановление всех анатомо-функциональных структур передней брюшной стенки. При невозможности выполнить закрытие грыжевого дефекта местными тканями пластика с размещением тканевого материала является оптимальным видом оперативного лечения.
Читайте также:
- Кардиогенный шок. Гиповолемия при инфаркте миокарда.
- Синдром верхушки орбиты. Синдром пещеристой пазухи - кавернозного синуса
- Эктропион шейки матки: причины, симптомы и лечение
- Антидеполяризующие миорелаксанты. Деполяризующие миорелаксанты
- Поглощение минеральных солей и их транспорт в корне растений.
