Операция ( операции ) при синдроме длительного сдавления ( СДС ). Фасциотомия. Ампутация.
Добавил пользователь Алексей Ф. Обновлено: 30.01.2026
Синдром длительного сдавления. Определение краш-синдрома. Причины ( этиология ), патогенез краш-синдрома ( СДС ).
В данной статье рассматриваются вопросы этиологии, патогенеза, клиники и лечения синдрома длительного сдавления на этапах оказания доврачебной и квалифицированной медицинской помощи.
При землетрясениях, промышленных авариях, боевых действиях встречаются изолированные или комбинированные механические травмы со сдавлением мягких тканей нижних и/или верхних конечностей. После освобождения конечности (конечностей) пострадавшего из-под завала (экспозиция не менее нескольких часов) и восстановления кровотока и лимфообращения в травмированных тканях у больного наступает быстрое и значительное ухудшение общего состояния, часто с последующим смертельным исходом. Данное патологическое состояние носит название синдром длительного сдавления (СДС) — синонимы: краш-синдром, синдром длительного раздавливания и др. Впервые в медицинской литературе СДС был описан Н. И. Пироговым.
Краш-синдром (СДС) можно определить как полисимптомное заболевание вследствие механической травмы мягких тканей, проявляющееся поэтапно возникающими нарушениями, обусловлениьши травматическим шоком, эндогенной токсемией и миоглобинурийным нефрозом (С. Г. Мусселиус и соавт., 1995).
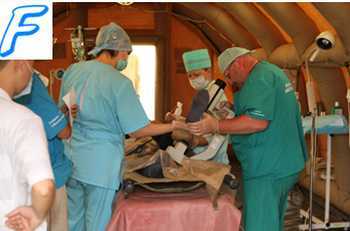
Этиологическим фактором СДС является механическая травма.
Патогенез СДС связан с массивным поступлением в кровоток из мест сдавления и/или раздавливания тканей миоглобина, гиста'-мина, серотонина, олиго- и полипептидов, калия, что обусловливает развитие полиорганной патологии (С. Г. Мусселиус и соавт., 1991; В. Г. Новоженов и соавт., 1993; С. Г. Мусселиус и соавт., 1995).
Патогенез СДС складывается из трех компонентов: • болевого раздражения; • травматической токсемии; • массивной плазмопотери.
Длительное болевое раздражение ведет к развитию симптомо-комплекса, характерного для травматического шока.

Травматическая токсемия наступает в результате всасывания токсических продуктов из раздавленных мышц. Мышечная ткань теряет 75% миоглобина, 70% креатина, 66% калия, 75% фосфора. Все эти продукты после освобождения конечностей от компрессии поступают в сосудистое русло, что ведет к развитию ацидоза и ге-модинамических расстройств. Циркулирующий в плазме свободный миоглобин при кислой реакции мочи в почках трансформируется в кристаллы солянокислого (гидрохлористого) гематина, которые повреждают и закупоривают почечные канальцы, что является одним из факторов развития ОПН (см. тему. ОСТРАЯ ПОЧЕЧНАЯ И ПЕЧЕНОЧНАЯ НЕДОСТАТОЧНОСТИ). Токсическим воздействием обладает также гистамин, продукты аутолиза белков и другие элементы из раздавленных мышц (среднемолекулярные пептиды, ишемический токсин и т. п.).
По мнению ряда авторов, токсические вещества, обладая выраженным вазоконстрикторным действием на сосуды клубочков, поражают эпителий почечных канальцев, вызывая тем самым значительные нарушения функции почек и развитие ОПН. Ряд исследователей (Н. И. Габриэлян и соавт., 1981; И. И. Шиманко и со-авт., 1982) связывают нарушение функции почек с накоплением в крови и появлением в моче средних молекул, появляющихся при нарушении обменных процессов и изменениях синтеза ДНК в различных тканях (И. И. Шиманко, С. Г. Мусселиус, 1993).
Плазмопотеря ведет к сгущению крови и развитию тромбоза мелких сосудов поврежденной конечности.
В конечном итоге комплекс вышеуказанных патологических изменений приводит к формированию клинической картины СДС.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Операция ( операции ) при синдроме длительного сдавления ( СДС ). Фасциотомия. Ампутация.
Принципы лечения синдрома длительного сдавления ( СДС ). Доврачебная медицинская помощь. Первая помощь ( неотложная помощь ) при краш-синдроме ( сдс ).
Принципы лечения синдрома длительного сдавления ( СДС ), по мнению автора данного учебника, наиболее удачно сформулированы Р. Н. Лебедевой и соавт., (1995):
• поддержка кровообращения и дыхания (коррекция волемии, кардиотоники, катехоламины, компоненты крови, ИВЛ);
• своевременная хирургическая, травматологическая помощь (фасциотомия, некрэктомия, остеосинтез, ампутация конечностей, пластика дефектов ткани);
• коррекция КЩС, водно-электролитного баланса;
• детоксикация (гемодиализ, гемофильтрация, ультрафильтрация, гемосорбция, гепатопротекторы);
• анальгезия, анестезия, психотропная терапия;
• гипербарическая оксигенация;
• энтеральное и парентеральное питание.

Примечание. I. При рН ниже 6,0 наступает почечный блок (Lalich J., 1955). В этих случаях находящийся в плазме свободный гемоглобин, начинает превращаться в гидрохлористый гематин, который задерживается в канальцах, что способствует формированию многлобниурнйного нефроза, чего не наблюдается при щелочной моче. Профилактика данного осложнения достигается ощелачиванием плазмы в/в капельным введением 4% р-ра гидрокарбоната натрия до получения щелочной реакции мочи.
2. Коррекция нарушенных реологических свойств крови достигается использованием гепарина, трентала, фибринолитически активной или свежезамороженной плазмы.
Доврачебная медицинская помощь
Доврачебная медицинская помощь на месте поражения. Идеальным вариантом для оказания неотложной помощи на месте поражения является присутствие не менее двух спасателей. При освобождении из-под завала один из них освобождает конечность от сдавления, начиная от центра и к периферии, с целью предупреждения возникновения турникетного шока (синдром включения), другой одновременно в том же направлении бинтует конечность эластичным бинтом, умеренно сдавливая мягкие ткани — это значительно уменьшает приток венозной крови и предупреждает нарастание отека конечности. После извлечения из-под завала оказывается симптоматическая помощь, производится транспортная иммобилизация, и больной транспортируется в стационар. По возможности на этапе эвакуации производится охлаждение пораженной конечности всеми доступными средствами.
К наложению жгута выше уровня сдавления в настоящее время отношение сдержанное, тем более, что отсутствие контроля за ним в процессе эвакуации может привести к необратимым изменениям в тканях и явиться причиной последующей ампутации. Наложение жгута показано только в двух случаях: при явных признаках нежизнеспособности конечности и с целью остановки наружного кровотечения при повреждении магистральной артерии.
Диабетическая стопа - симптомы и лечение
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 37 лет.
Над статьей доктора Есипенко И. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Диабетическая стопа (синдром диабетической стопы, СДС) — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. [10]
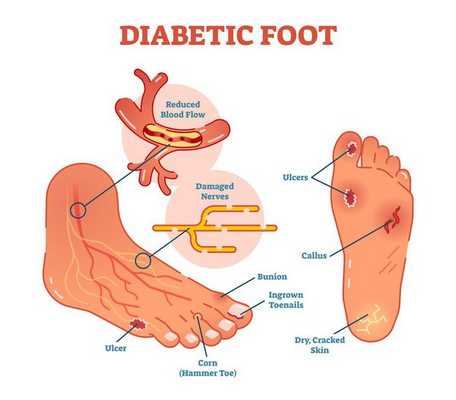
Главная причина ДС — это сахарный диабет (СД). И хотя синдром диабетической стопы не развивается с первого дня увеличения уровня глюкозы в крови более 7,0-8,0 ммоль/л, каждый пациент с диагнозом «сахарный диабет» должен помнить о таком грозном возможном осложнении.
Хронические раны на ногах у людей с сахарным диабетом встречаются в 4-15 % случаев. В некоторых случаях они становятся первым признаком развившегося диабета [10] .
Основные «пусковые механизмы» развития язв при СДС:
1. Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
- несоответствующий размер обуви (меньше или больше, чем нужно);
- стоптанные и/или высокие каблуки;
- рубец на стельке;
- дефект подошвы;
- мокрая обувь;
- несоответствие обуви времени года.
2. Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
3. Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-"мозолью" в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
4. Микротравмы:
- укусы животных;
- уколы шипами растений;
- порезы при педикюре и т. п.
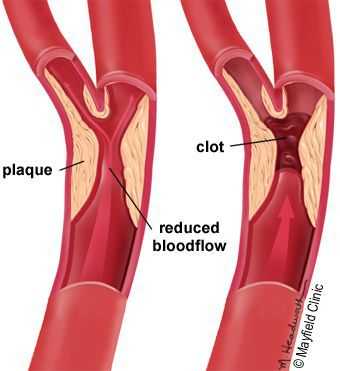
5. Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
6. Условно патогенная или патогенная микрофлора. Активизация флоры (микробов и других микроорганизмов) на поверхности кожи в условиях СД приводит к воспалению кожного покрова, а в условия ишемии или микротравмы значительно ускоряется развитие гангрены.
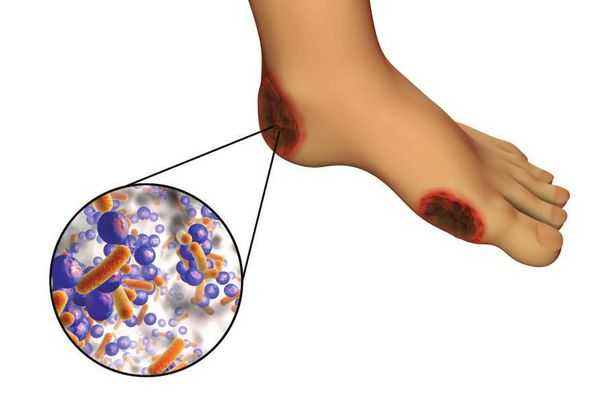
Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы диабетической стопы
Отправной точкой развития СДС считается не дата установления диагноза «Сахарный диабет», а время, когда были выявлены первые симптомы СД (однократные подъёмы глюкозы крови, сухость во рту и другие).
Симптомы СДС:
- онемение, зябкость, жжение, отёки в стопах и другие неприятные ощущения;
- выпадение волос на на стопах и голенях, потливость стоп;
- изменение окраски кожи (гиперемия, гиперпигментация, цианоз);
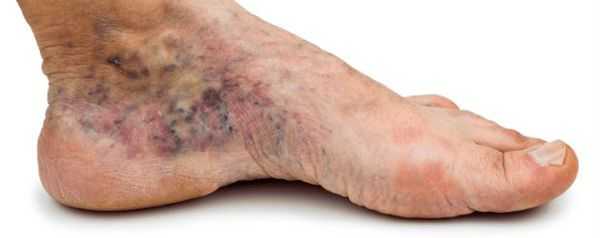
- утолщение, расслаивание, изменение формы и цвета ногтевых пластинок;
- кровоизлияния под ногтевой пластинкой в виде «синяков» под ногтями;
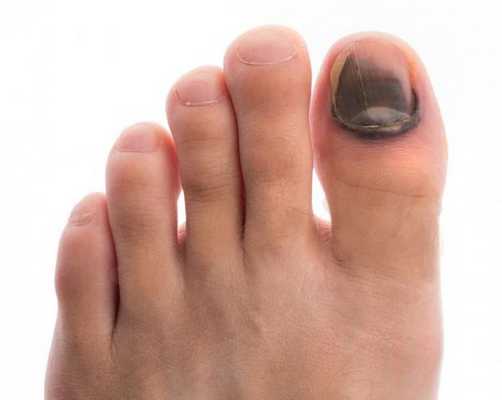
- деформация стоп;
- снижение чувствительности стоп — вибрационного, температурного, болевого и тактильного восприятия;
- боль в области стопы и язвы, возникающая как в покое или ночью, так и при ходьбе на определённые расстояния;
- истончение кожи, шелушение;
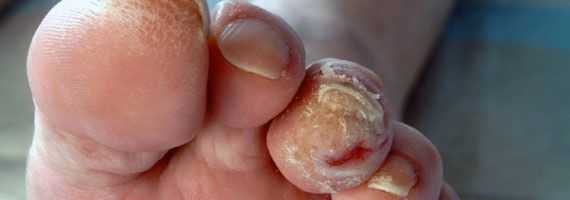
- понижение или увеличение температуры стоп и голеней;
- длительная эпителизация (заживление) микротравм — до двух месяцев, при этом остаются коричневые рубцы;
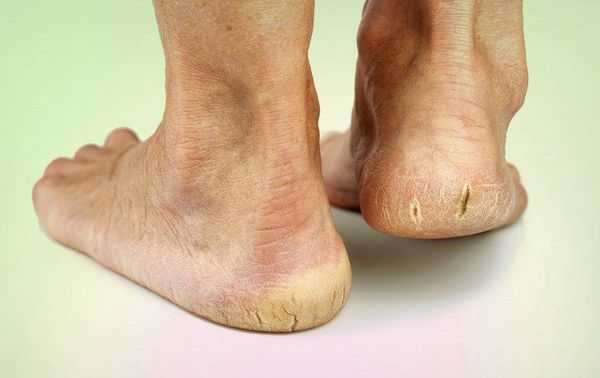
- трофические язвы, длительно не заживающие на стопах.
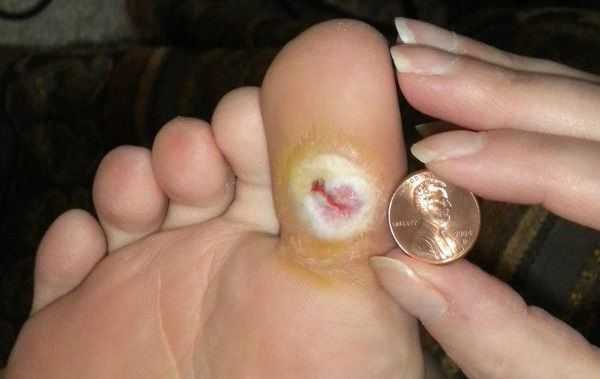
Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
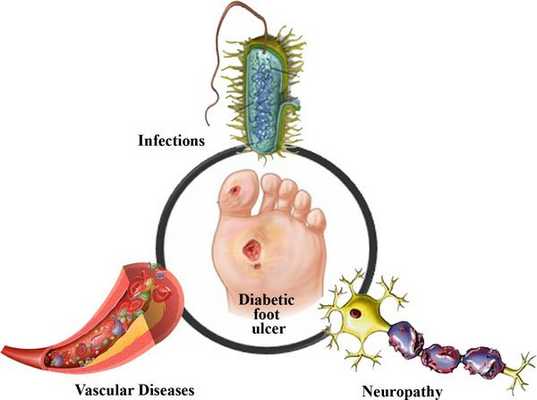
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую последовательность нарушений:
- Снижается выработка гормона инсулина.
- Увеличивается уровеь глюкозы в крови — развивается гипергликемия.
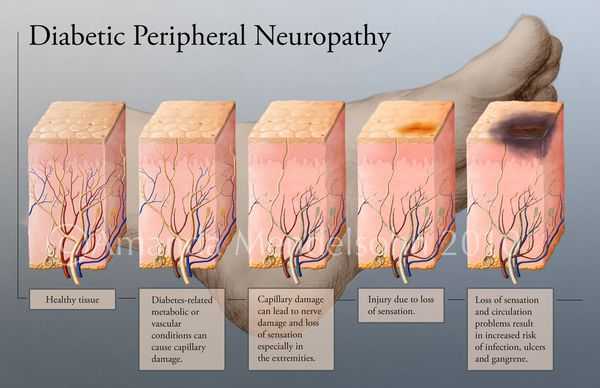
- Блокируется кровоток в мелких сосудах, через сосудистую стенку перестаёт поступать кислород и другие микроэлементы.
- Разрушаются нервные волокна и рецепторы.
- Наступает микро- и макроишемия тканей стопы.
- Образуются трофические язвы.
Таким образом, при СДС происходит повреждение всех тканей ноги.
В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
- на стенках сосудов скапливаются иммунологические вещества;
- мембраны становятся отёчными;
- просвет сосудов сужается.
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.
Все деструктивные процессы, происходящие в тканях стопы приводят к тому, что любое повреждение кожи становится лёгким процессом, а заживление — длительным. Усугубить состояние стопы могут присоединившиеся инфекции, которые способны привести к образованию гангрены — некрозу тканей. [9]
Классификация и стадии развития диабетической стопы
Классификация I Международного симпозиума по диабетической стопе
В 1991 году в Нидерландах на I Международном симпозиуме была принята классификация СДС, которая является наиболее распространённой. [1] Она предполагает разделение заболевания на три типа в зависимости от преобладающего патологического процесса:
- нейропатическая инфицированная стопа:
- длительное течение сахарного диабета;
- позднее возникновение осложнений;
- отсутствие болевого синдрома;
- цвет и температура кожи не изменены;
- уменьшение всех видов периферической чувствительности;
- наличие периферического пульса.
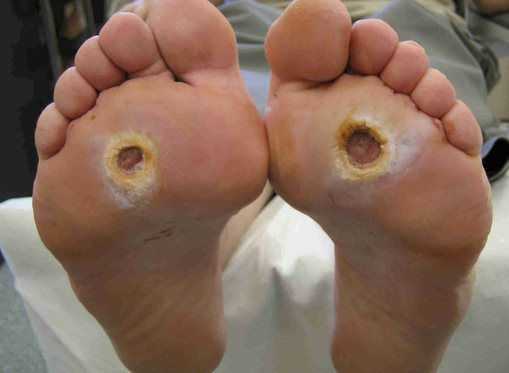
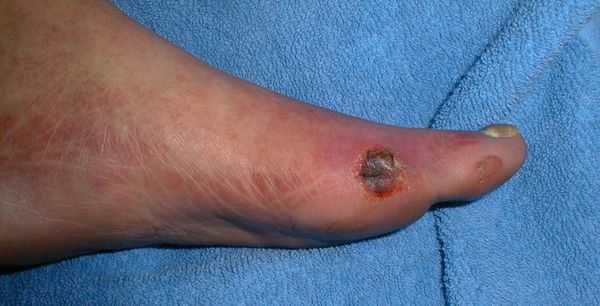
Классификация Вагнера
По степени выраженности поражений тканей стопы выделяют следующие стадии СДС: [6] [7]
- Стадия 0 — изменение костной структуры стопы — артропатия;
- Стадия 1 — изъязвление (язвы) кожи;
- Стадия 2 — изъязвление всех мягких тканей, дном язвы являются кости и сухожилия;
- Стадия 3 — абсцедирование и остеомиелит (воспаление костной ткани);
- Стадия 4 — образование гангрены дистальных отделов стопы (пальцев);
- Стадия 5 — образование гангрены стопы и отделов голени.
Классификация Техасского университета
Данная классификация была разработана в 1996-1998 годах. [8] В её основе лежит оценка язвы по глубине, наличию инфицирования и ишемии — риска ампутации конечности.
Синдром длительного раздавливания
Синдром длительного раздавливания – это шокоподобное состояние, наступающее после длительного сдавления туловища, конечностей или их сегментов тяжелыми предметами. Проявляется болью, ухудшением состояния, отеком пораженных отделов тела, острой почечной недостаточностью. Без медицинской помощи пациенты погибают от ОПН, нарастающей интоксикации, легочной или сердечно-сосудистой недостаточности. Лечение включает дезинтоксикационную и плазмозаменяющую инфузионную терапию, экстракорпоральную гемокоррекцию, антибиотикотерапию, иссечение участков некроза или ампутацию раздавленной конечности.
МКБ-10
Общие сведения
Синдром длительного раздавливания (СДР), другие названия – травматический токсикоз, краш-синдром, синдром Байуотерса, миоренальный синдром – патологическое шокоподобное состояние, наступающее после длительного сдавления туловища, конечностей или их сегментов тяжелыми предметами. Краш-синдром развивается сразу после освобождения больного и восстановления крово- и лимфотока в пораженных частях тела. Сопровождается ухудшением общего состояния, развитием токсемии и острой почечной недостаточности, при большой площади поражения нередко заканчивается смертью пациента. В травматологии и ортопедии выделяют бытовую разновидность краш-синдрома – так называемый синдром позиционного сдавления (СПС), который развивается в результате длительного (более 8 часов) сдавливания частей тела во время неподвижного положения человека на твердой поверхности.
Причины СДР
Обычно синдром длительного раздавливания возникает у пострадавших во время оползней, землетрясений, обвалов в шахтах, строительных работ, дорожных аварий, заготовки леса, взрывах и разрушениях зданий в результате бомбардировки.
Синдром позиционного сдавления обычно выявляется у пациентов, которые на момент травмы находились в состоянии отравления снотворными препаратами, наркотического или алкогольного опьянения. Чаще страдают подвернутые под туловище верхние конечности. По причинам развития, симптомам и методам лечения синдром позиционного сдавления практически не отличается от синдрома длительного раздавливания, однако, обычно протекает более благоприятно вследствие меньшей площади поражения.
Патогенез
Возникновение синдрома длительного раздавливания обусловлено сочетанием трех факторов:
- болевого синдрома;
- массивной потери плазмы, обусловленной выходом жидкой части крови через стенки сосудов в поврежденные ткани;
- травматической токсемии (интоксикации организма продуктами тканевого распада).
Продолжительное болевое раздражение при краш-синдроме приводит к развитию травматического шока. Потеря плазмы становится причиной сгущения крови и вызывает тромбоз мелких сосудов. Травматическая токсемия при краш-синдроме развивается вследствие всасывания в кровь продуктов тканевого распада травмированных мышц. Сразу после освобождения конечности из поврежденных тканей в сосудистое русло поступает значительное количество ионов калия, которые могут вызвать аритмию, а в тяжелых случаях – прекращение работы легких и сердца.
В дальнейшем раздавленные мышечные ткани пациента с краш-синдромом теряют до 66% калия, 75% миоглобина, 75% фосфора и 70% креатинина. Продукты распада поступают в кровь, вызывая ацидоз и нарушения гемодинамики (в том числе – резкое сужение сосудов почечных клубочков). Миоглобин повреждает и закупоривает почечные канальцы. Все это приводит к развитию острой почечной недостаточности, угрожающей жизни больного краш-синдромом.
Классификация
По степени тяжести:
- Легкая форма краш-синдрома. Возникает при раздавливании сегментов конечности в течение 4 и менее часов.
- Среднетяжелая форма краш-синдрома. Развивается в результате раздавливания одной конечности в течение 4-6 часов. При своевременном начале лечения прогноз благоприятный.
- Тяжелая форма краш-синдрома. Возникает при раздавливании одной конечности в течение 6-8 часов. Сопровождается расстройствами гемодинамики и острой почечной недостаточностью. При своевременном начале лечения прогноз относительно благоприятный.
- Крайне тяжелая форма краш-синдрома. Развивается в результате раздавливания двух и более конечностей в течение 6 и более часов. Сопровождается тяжелым шоком. Прогноз неблагоприятный.
По клинической симптоматике:
- ранний период (с момента освобождения до 3 суток);
- токсический период (начинается на 4-5 сутки);
- период поздних осложнений (развивается, спустя 20-30 суток с момента травмы).
Симптомы СДР
Сразу после устранения сдавления общее состояние пострадавшего улучшается. Пациента с синдромом длительного раздавливания беспокоит боль и ограничение движений в раздавленной конечности. В течение первых часов после освобождения постепенно нарастает отек пострадавшего участка, который становится плотным, деревянистым. На коже конечности образуются пузыри с серозно-геморрагическим содержимым. При осмотре поврежденной части тела выявляется ослабление пульсации артерий, снижение чувствительности и местной температуры.
Нарастает общая симптоматика. Состояние пострадавшего с краш-синдромом ухудшается. После короткого периода возбуждения пациент становится вялым, заторможенным. Отмечается снижение артериального давления и температуры тела, аритмия, тахикардия, выраженная бледность кожных покровов. Кожа больного краш-синдромом покрыта липким холодным потом. Возможна потеря сознания, непроизвольная дефекация и мочеиспускание. Иногда развивается отек легких. Уменьшается количество выделяемой мочи. Без адекватной врачебной помощи есть вероятность смертельного исхода в течение 1 или 2 суток.
На раздавленной конечности формируются очаги некроза. При отторжении мертвых тканей обнажаются мышцы, имеющие характерный вид вареного мяса. Развивается нагноение ран и эрозированных поверхностей. Появляется и постепенно нарастает острая почечная недостаточность. На 5-6 сутки у больных с синдромом длительного раздавливания развивается уремический синдром. Повышение уровня калия в крови вызывает аритмию и брадикардию.
На 5-7 сутки выявляются признаки легочной недостаточности. Нарастающая интоксикация, обусловленная поступлением в кровоток продуктов тканевого распада и бактериальных токсинов из раздавленной конечности, вызывает токсический гепатит. Возможен эндотоксический шок. Явления полиорганной недостаточности у пациентов с краш-синдромом постепенно уменьшаются в течение 2-3 недель.
Острая почечная недостаточность при краш-синдроме купируется примерно через месяц после травмы. Состояние пациента улучшается, температура его тела нормализуется. Уменьшаются боли и отек конечности. Некротизированные мышцы замещаются соединительной тканью, что приводит к атрофии мышц и развитию контрактур. При неблагоприятном развитии событий возможны местные (нагноение) и общие (сепсис) осложнения.
Диагностика
Патология диагностируется врачом-травматологом на основании характерного анамнеза (продолжительного сдавливания части тела), жалоб и данных внешнего осмотра. Для оценки общего состояния назначают комплекс лабораторных анализов. Для своевременного выявления и лечения ОПН осуществляют лабораторный мониторинг функции почек.
Лечение СДР
Перед освобождением конечности на нее необходимо наложить жгут выше места повреждения. После устранения сдавления конечность туго бинтуют и фиксируют на шине. Раны и поверхностные повреждения кожи обрабатывают по общим правилам. Пациенту с синдромом длительного раздавливания вводят наркотические анальгетики. Конечность обкладывают грелками со льдом. Если это возможно, выполняют футлярную новокаиновую блокаду раздавленной конечности или паранефральную блокаду по Вишневскому. Пострадавшего срочно доставляют в стационар.
Для улучшения микроциркуляции, борьбы с шоком и острой почечной недостаточностью в стационаре проводится инфузионная терапия (под контролем диуреза и центрального венозного давления). Для детоксикации и возмещения плазмопотери пациенту с краш-синдромом вводят 5% раствор глюкозы, солевые растворы, замороженную плазму, физ. раствор и раствор альбумина. Для улучшения микроциркуляции назначают гепарин (5000 ЕД) и реополиглюкин.
В целях компенсации метаболического ацидоза больному краш-синдромом капельно вводят 4% раствора гидрокарбоната натрия. Назначают антибиотики широкого спектра действия внутримышечно. Проводят симптоматическую терапию (диуретики, анальгетики, антигистаминные и противоаритмические препараты). При синдроме длительного раздавливания экстракорпоральную гемокоррекцию (гемодиализ, плазмаферез, плазмо- и гемосорбцию) проводят в как можно более ранние сроки.
При сохранении жизнеспособности мышечных тканей и выраженном субфасциальном отеке с нарушением местного кровообращения травматолог выполняет фасциотомию с ревизией и иссечением некротизированных мышечных пучков. Если нет нагноения, рану ушивают на 3-4 день, после уменьшения отека и улучшения общего состояния больного краш-синдромом.
В случаях необратимой ишемии проводят ампутацию конечности выше места наложения жгута. В других случаях показано иссечение некротизированных участков с сохранением жизнеспособных мышечных пучков. Жизнеспособность мышц определяют в ходе хирургического вмешательства. Критериями жизнеспособности является сохранение нормальной окраски, способность к кровоточивости и сокращению. После иссечения тканей рану обильно промывают антисептиками. Швы не накладывают. Рана заживает вторичным натяжением.
В отдаленном периоде больным с синдромом длительного раздавливания показаны курсы реабилитационного лечения (массаж, ЛФК), направленные на восстановление мышечной силы и устранение контрактур.
1. Диагностика и патогенетическое лечение синдрома длительного сдавления / Нечаев Э.А., Савицкий Г.Г. - 1992
3. Рекомендации ERBP по оказанию помощи пострадавшим с синдромом длительного сдавления при массовых катастрофах / перевод Камышовой Е.С. под ред.Захаровой Е.В. // Нефрология и диализ - 2015 - Т.17, №3
Синдром позиционного сдавления
Синдром позиционного сдавления – это комплекс симптомов, которые возникают при травме мягких тканей, вызванной длительным сдавлением собственной массой тела. Он развивается при отсутствии первичного повреждения и чаще всего связан с бессознательным состоянием пациента. Для синдрома характерны багровые пятна, ссадины и поверхностный некроз пораженного участка тела, признаки дисфункции почек. Диагностика включает тщательный сбор анамнеза и осмотр пациента, анализы крови и мочи, УЗИ и рентгенографию пораженной зоны. Лечение предполагает экстракорпоральные методы детоксикации, инфузионную терапию, симптоматические препараты.

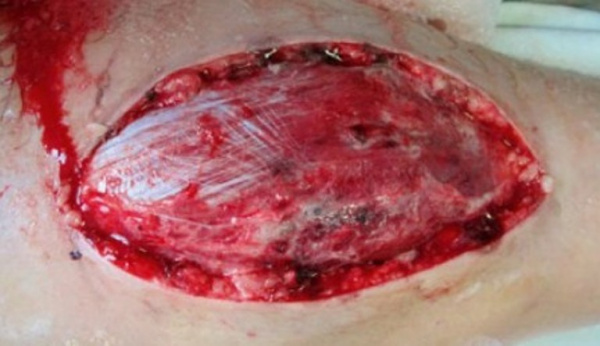
Впервые заболевание было описано в 1754 году в Вене при вскрытии тел погибших во время пожара. Истинная частота синдрома позиционного сдавления (СПС) не установлена. Это связано со сложностями его диагностики при первичном обследовании и замалчиванием пострадавшими условий получения травмы, если она появилась в результате тяжелого алкогольного или наркотического опьянения. Тяжесть ближайших и отдаленных последствий СПС требуют от практикующих врачей усовершенствования протоколов оказания помощи, разработки более эффективных методов лечения.
Причины
Синдром позиционного сдавления многими авторами определяется как компрессионная травма. Большинство случаев СПС связано с бессознательным состоянием пострадавшего, из-за которого человек не способен контролировать положение своего тела и может часами находиться в неудобной позе. Причинами такого состояния выступают:
- Употребление ПАВ. Наиболее частой причиной патологии считается чрезмерный прием алкоголя или его суррогатов, которые вызывают глубокое опьянение и потерю сознания. СПС также развивается при наркотическом опьянении, особенно при введении опиатов, приеме транквилизаторов и других веществ с сильным седативным эффектом.
- Интоксикации. Отравление с потерей сознания характерно для вдыхания угарного и выхлопных газов. Такая ситуация бывает при пожаре, длительном нахождении в непроветриваемом гараже. Намного реже причиной позиционного сдавления выступает интоксикация нитрокрасителями, другими ядовитыми веществами.
- Черепно-мозговые травмы. Тяжелые повреждения головного мозга сопровождаются длительной потерей сознания. Если человеку вовремя не оказана помощь, он падает в неудобной позе и находится в ней продолжительное время.
В механизме развития СПС выделяют общие и местные изменения. Общие нарушения обусловлены действием этиологического фактора заболевания, который приводит к кислотно-основному дисбалансу, ухудшению микроциркуляции, переохлаждению организма. Эти причины накладываются на бессознательное или коматозное состояние, вызывая тяжелые местные изменения в пораженных тканях.
Ключевым моментом патогенеза считается ухудшение кровоснабжения тканей, которое вызывает образование миоглобина. В норме он находится только внутриклеточно, наибольшие количества пигмента найдены в скелетной и сердечной мускулатуре. При синдроме позиционного сдавления возникает миоглобинемия и миоглобинурия. Избыток пигмента накапливается в почечных канальцах и закупоривает их, становясь причиной острой почечной недостаточности.

В практической травматологии и реаниматологии выделяют 5 периодов болезни: острый, ранний, промежуточный, поздний и этап отдаленных результатов. Они важны для прогнозирования возможных симптомов и их своевременного лечения, чтобы предупредить развитие осложнений СПС. Большую значимость для практикующих врачей имеет классификация по тяжести, согласно которой синдром подразделяют на 3 степени:
- Легкая. Возникает при поражении небольших по площади участков тела: предплечий, голени, головы. При легкой степени тяжести время позиционного сдавления не превышает 6 часов.
- Средняя. Развивается при поражении обширных зон тела: бедра, верхняя или нижняя конечность полностью. Длительность компрессии увеличивается до 6-10 часов.
- Тяжелая. Проявляется при массивных сдавлениях одного или нескольких участков тела. Время компрессии составляет 10-24 часа: чем дольше длится компрессионный синдром, тем хуже прогноз для пациента.
Симптомы
В клиническом течении синдрома позиционного сдавления выделяют 5 периодов, которые последовательно сменяют друг друга. В первой (острой) фазе наблюдается интоксикация, потеря сознания и другие признаки, зависящие от конкретного этиологического фактора. У большинства пациентов развивается коматозное состояние, которое продолжается от нескольких часов до нескольких суток. Этот период характеризуется разнообразными изменениями в сдавленных тканях и во всем организме.
На втором (раннем) этапе проявляются симптомы повреждения тканей. Чаще всего сдавлению подлежат верхние и нижние конечности. При осмотре наблюдаются красно-синюшные пятна на коже, изредка они покрыты ссадинами, небольшими гематомами и участками мацерации. При длительном сдавлении определяют отслойку эпидермиса с образованием пузырьков, которые заполнены мутной или кровянистой жидкостью. Пациенты жалуются на боли, чувство распирания, онемение конечности.
После ликвидации сдавления к конечности начинает активно притекать кровь, что внешне проявляется отеками. Ткани резко напряжены, кожа становится бледной и холодной. Отечность сопровождается сдавлением артерий, поэтому на дистальных отделах конечностей сосудистая пульсация резко ослаблена или вовсе не определяется. Такие симптомы дополняются резким ограничением подвижности, которое связано с сильными болями и отечностью.
Ранний этап позиционного сдавления сопровождается эндогенной интоксикацией. Сразу после выхода из коматозного состояния появляется общее недомогание, заторможенность, тошнота и рвота. Характерно повышение температуры до субфебрильных значений. У пациентов наблюдается одышка, глухость сердечных тонов, сухость во рту. Поражение почек и других органов с развитием полиорганной недостаточности знаменует переход к третьему (промежуточному) периоду болезни.
Четвертый (поздний) этап синдрома сдавления характеризуется постепенным восстановлением работы всех органов и систем. Он начинается в сроки 10-25 суток после травматизации мягких тканей. При успешном лечении СПС переходит в пятую фазу – период отдаленных результатов. Она продолжается от 3 месяцев до 2 лет, характеризуется поздними последствиями со стороны пораженной конечности, почек и других органов.
Осложнения
Основной проблемой синдрома позиционного сдавления является острая недостаточность функции почек, которая связана с массивной миоглобинемией. Развитие ОПН в 3 раза повышает вероятность летального исхода у пострадавшего и коррелирует с неблагоприятным отдаленным прогнозом. Большое значение имеют осложнения основного заболевания либо интоксикации, которые стали причиной сдавления мягких тканей тела.
Обследование пациента проводится врачом отделения интенсивной терапии либо травматологом, что зависит от преобладающей симптоматики. На первый план выходит подробный сбор анамнеза: необходимо уточнить обстоятельства, предшествовавшие травме, выяснить точное положение пострадавшего, исключить химические аддикции и другие факторы риска. Для диагностики синдрома позиционного сдавления применяются следующие методы:
- УЗИ мягких тканей. При ультразвуковой диагностике отмечаются признаки повреждения компрессированных мышц: стертость мышечного рисунка, отсутствие поперечной исчерченности, мозаичные гипоэхогенные зоны (очаги миолиза). Для исключения венозных причин СПС назначают допплерографию сосудов пораженного участка.
- Рентгенография. Рентгенологическая визуализация информативна для исключения вывихов и переломов, которые в сочетании с внешними повреждениями кожи дают сходную клиническую картину. При синдроме позиционного сдавления рентгенографические изменения отсутствуют.
- ЭКГ. На электрокардиограмме определяются признаки гиперкалиемии: изменение интервала QT, возрастание зубцов T в грудных отведениях, единичные бигеминии и желудочковые экстрасистолы. Исследование дополняют УЗИ сердца, при котором патологические изменения не обнаруживаются.
- Биохимический анализ крови. Основным диагностическим признаком является повышение миоглобина крови свыше 1000 нг/мл, что коррелирует с высоким риском поражения почек. Возрастание уровня креатинина крови свидетельствует о развитии почечной дисфункции, в сочетании со сниженной клубочковой фильтрацией диагноз подтверждается.
- Анализ мочи. При СПС удельный вес мочи превышает 1015, в ней содержится большое количество миоглобина. Осмолярность составляет свыше 500 мосм/л, уровень натрия не превышает 20 ммоль/л. Характерно соотношение осмолярности мочи и плазмы свыше 1,1.
Дифференциальная диагностика
При поступлении пациента с синдромом сдавления проводится сложная дифференциальная диагностика межу позиционной компрессией тканей и классическим краш-синдромом. Отличительными признаками СПС выступают отсутствие болевого и травматического шока, отсутствие информации о попадании пациента под завалы. Обязательно исключают венозный тромбоз и тромбофлебит, вывих и перелом конечности.
Читайте также:
