Операция при острой травме диафрагмы. Хирургическая тактика
Добавил пользователь Евгений Кузнецов Обновлено: 20.01.2026
Техника, этапы операции при повреждении диафрагмы
а) Топографическая анатомия:
• Диафрагма состоит из периферического мышечного сегмента и центрального апоневротического сегмента. Она прикрепляется к нижней части грудины, шести нижним ребрам и поясничному отделу позвоночника. Во время выдоха диафрагма достигает уровня сосков. Центральное сухожилие диафрагмы срастается с основанием перикарда.
• Диафрагма имеет три основных отверстия: отверстие аорты, через которое проходят аорта, непарная вена и грудной проток; пищеводное отверстие для пищевода и блуждающих нервов; отверстие полой вены, через которое проходит нижняя полая вена (рис. 1).
• Артериальное кровоснабжение диафрагмы осуществляется из диафрагмальных артерий, которые являются прямыми ответвлениями аорты в месте, где она выходит из пищеводного отверстия диафрагмы. Венозная кровь оттекает непосредственно в нижнюю полую вену.
• Диафрагму иннервирует диафрагмальный нерв, который берет свое начало от нервных корешков CIII—CV, проходит через переднюю лестничную мышцу, продолжается в средостение вдоль перикарда и заканчивается в диафрагме.
Рисунок 1. Анатомия диафрагмы и ее крупных отверстий Рисунок 2. А, Б. Грыжа левой половины диафрагмы после колотого ранения левой торакоабдоминальной области много лет назад: в левой части грудной клетки видны желудок и ободочная кишка Рисунок 3. А. Проникающее ранение левой половины диафрагмы (кружок). Рваная рана при проникающей травме довольно небольшая, обычно около 3—4 см в длину. Б. Разрыв левой половины диафрагмы в результате тупой травмы (стрелки). Разрыв при тупой травме крупный, обычно около 7—8 см в длину. Травмы, обусловленные замедлением, могут вызвать отрыв диафрагмы от мест ее прикрепления Рисунок 4. Все бессимптомные проникающие ранения левой торакоабдоминальной области между соском и нижним краем реберной дуги требуют проведения лапароскопии, чтобы исключить повреждение диафрагмы
б) Общие принципы:
• Диагностика изолированных неосложненных повреждений диафрагмы может быть сложна, поскольку они часто не проявляются клинически, а рентгенологические данные могут быть незаметными или вовсе отсутствовать.
• При отсутствии лечения повреждения диафрагмы могут привести к формированию диафрагмальной грыжи, которая манифестирует клиническими симптомами спустя долгое время после травмы (рис. 2, А, Б).
• Травматические диафрагмальные грыжи почти всегда возникают в левой половине диафрагмы, хотя в редких случаях они могут формироваться при больших разрывах правой половины диафрагмы вследствие тупой травмы или небольших колотых ран в ее передней части.
• Из внутренних органов в грыжевой мешок чаще всего попадают сальник, желудок и ободочная кишка. Реже, если повреждение диафрагмы не устраняется, в грыжу могут проникать селезенка и петли тонкой кишки.
• Диафрагмальная грыжа может обусловить непроходимость кишечника или привести к ишемическому некрозу попавших в нее внутренних органов. Эти состояния сопряжены с высокими показателями заболеваемости и смертности.
• При проникающих ранениях размер разрыва диафрагмы составляет около 3—4 см. При тупой травме он значительно больше — примерно 7—8 см (рис. 3, А, Б).
• При любом бессимптомном проникающем ранении левой торакоабдоминальной области между соском и нижним краем реберной дуги необходимо проведение лапароскопии, чтобы исключить повреждение диафрагмы (рис. 4). Отсутствие отклонений по результатам рентгенографии органов грудной клетки или КТ не позволяет достоверно исключить повреждение диафрагмы.
• Пациентам с гемодинамической нестабильностью или признаками перитонита следует экстренно провести диагностическую лапаротомию.
• В случаях бессимптомных проникающих повреждений левой торакоабдоминальной области, независимо от результатов рентгенологического исследования, показана лапароскопическая оценка с возможным восстановлением целостности диафрагмы. Процедуру следует проводить как минимум через 6—8 ч после госпитализации, чтобы возможные сопутствующие повреждения полых внутренних органов дали клинические проявления или вызвали появление лейкоцитоза.
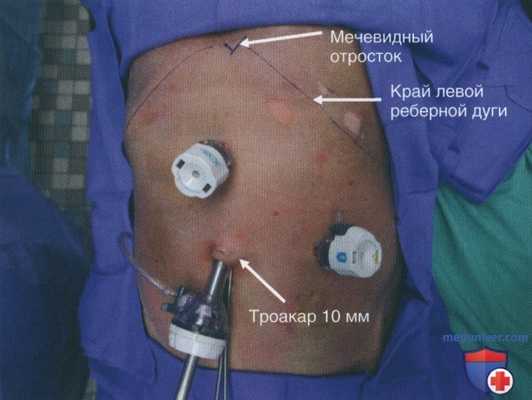
Рисунок 5. Троакар Hasson 10 мм расположен чуть выше пупка и используется для введения эндоскопа. Два дополнительных порта диаметром 5 мм размещают в эпигастрии и левой половине брюшной полости. Если выявлено повреждение правой половины диафрагмы, необходимо его устранение, размер одного из отверстий диаметром 5 мм может быть увеличен до 10 мм, чтобы обеспечить прохождение иглы
в) Специальные инструменты:
• Стандартное лапароскопическое оборудование для диагностической или лечебной лапароскопии: лапароскоп диаметром 10 или 5 мм с углом обзора 30°, троакар для пупочного порта диаметром 10 мм или 5 мм, один порт диаметром 5 мм для ретракции и мобилизации и один рабочий порт диаметром 10 мм (рис. 5).
• Оборудование для открытой операции будет включать базовый лапаротомический лоток. Ретрактор Букуолтера улучшает возможности доступа к повреждениям задней части диафрагмы.
г) Лапароскопическая реконструкция:
1. Придание положения:
• Пациента следует поместить в положение лежа на спине и в обратное положение Тренделенбурга левой стороной вверх. Для декомпрессии желудка нужно использовать орогастральный зонд.
2. Размещение троакаров:
• Размещение троакара должно соответствовать общим принципам лапароскопической триангуляции, чтобы обеспечить доступ к вероятным областям повреждения диафрагмы. Для начала можно использовать стандартный околопупочный троакар, чтобы ввести камеру для обнаружения места повреждения. После этого можно ввести дополнительные порты для максимального доступа к месту планируемой реконструкции.
• Во время инсуффляции брюшной полости следует внимательно контролировать состояние пациента на предмет возможного появления признаков напряженного пневмоторакса (тахикардия, артериальная гипотензия, повышение пикового давления на вдохе, гипоксия). При подозрении на напряженный пневмоторакс нужно немедленно удалить воздух из брюшной полости и установить дренаж в плевральную полость.
• В некоторых случаях давление инсуффляции в брюшной полости невозможно из-за утечки газа через дефект диафрагмы в дренаж, установленный в плевральную полость. Захват края раны щипцами или зажимом и частичное ее скручивание закупоривают дефект и позволяют осуществить инсуффляцию газа в брюшную полость.
Рисунок 6. А. Лапароскопическая картина повреждения левой половины диафрагмы (кружок), через дефект проходят петли сальника (стрелка). Б. Дефект диафрагмы после вправления петель сальника Рисунок 7. А, Б. Лапароскопическая реконструкция дефекта левой половины диафрагмы швом по типу восьмерки
2. Пластика/реконструкция:
• После лапароскопической оценки брюшной полости на предмет сопутствующих повреждений производят вправление внутренних органов, попавших в грыжевое отверстие, через дефект диафрагмы путем аккуратной тракции. После этого оценивают степени повреждения. Размер одного из 5-миллиметровых портов увеличивают до 10 мм, чтобы обеспечить прохождение иглы с нитью (рис. 6, А, Б).
• Дефекты диафрагмы устраняют прерывистым швом по типу восьмерки нерассасывающимися нитями, используя стандартные лапароскопические методы.
В качестве варианта для ушивания грыжевых ворот можно использовать лапароскопические скобки (рис. 7, А, Б).
д) Открытая реконструкция:
1. Придание положения:
• Пациент должен находиться в положении лежа на спине с отведенными руками.
• Используют стандартную при травме подготовку от подбородка до колен, поскольку может потребоваться доступ к грудной клетке для введения торакостомической трубки.
2. Разрез:
• Используют стандартный верхний срединный лапаротомический разрез, начинающийся от мечевидного отростка, достаточно длинный, чтобы можно было полностью исследовать брюшную полость.
• Для экстренного вмешательства по поводу травмы диафрагмы никогда не следует использовать торакотомию, поскольку она не позволяет исследовать сопутствующие внутрибрюшные повреждения или проводить резекцию ишемически поврежденных внутренних органов в случаях с ущемлением грыжи и гангренозной болезнью желудка или кишечника.
• При хронических диафрагмальных грыжах можно рассмотреть грудной доступ. Выбор между торакотомией и лапаротомией — вопрос личных предпочтений.
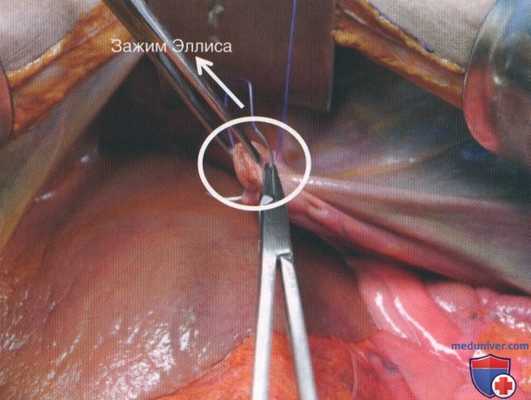
Рисунок 8. Зажимом Эллиса или Кохера фиксируют дефект диафрагмы, после чего осуществляют тракцию, чтобы вывести поврежденную область в операционное поле и облегчить восстановление
3. Доступ:
• Пациента помещают в обратное положение Тренделенбурга, операционный стол слегка поворачивают к правой стороне пациента, чтобы улучшить визуализацию левой половины диафрагмы.
• Улучшить ее визуализацию позволяет верхнекаудальная ретракция краев ребер. Настоятельно рекомендовано использовать фиксированный ретрактор, например ретрактор Букуолтера.
• При травмах задней части диафрагмы улучшить визуализацию можно за счет отведения селезенки медиально.
• Края диафрагмальной раны захватывают зажимами Эллиса и тянут вперед и вниз для улучшения доступа и облегчения манипуляций. На верхушках можно разместить зажимы, чтобы выровнять края разрыва и облегчить наложение швов. Это особенно важно при расположенных сзади повреждениях, к которым трудно получить доступ (рис. 8).
• При наличии диафрагмальной грыжи проводят вправление содержимого путем легкой тракции. При необходимости расширяют дефект диафрагмы, чтобы облегчить вправление. Осматривают содержимое для исключения ишемического некроза.
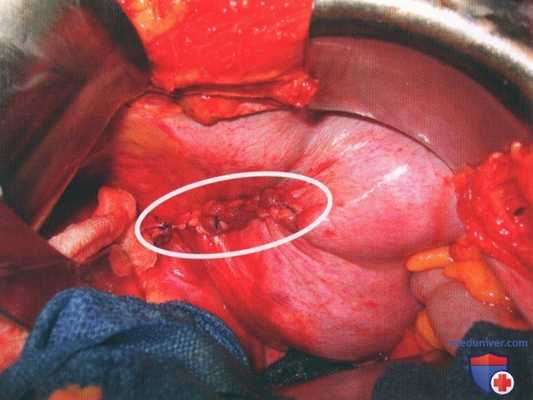
Рисунок 9. Устранение крупного дефекта левой половины диафрагмы после тупой травмы
4. Пластика/реконструкция:
• Перед восстановлением целостности диафрагмы через дефект в грудную полость вводят аспирационный катетер для удаления крови из плевральной полости (гемоторакса). При наличии сопутствующего повреждения полого органа с загрязнением полости следует провести обильное орошение и аспирацию содержимого плевральной полости.
• Повреждение диафрагмы выводят с помощью зажима Эллиса или Кохера в хирургическое поле, как описано выше.
• Дефект диафрагмы устраняют узловыми швами в форме восьмерки с использованием нерассасывающейся мононити номер 0 или 1 (рис. 9).
• Высокоэнергетические повреждения при замедлении могут привести к отрыву диафрагмы от места ее прикреплений к грудной стенке. В этих случаях диафрагму необходимо прикрепить. Может потребоваться выполнение торакотомии, чтобы наложить горизонтальные матрасные швы вокруг ребер для фиксации диафрагмы в ее нормальном положении. Необходимость в использовании синтетических сеток в острых ситуациях возникает редко, так как потери ткани и пространства еще не произошло.
• После восстановления целостности диафрагмы всегда следует проводить торакостомию трубкой.
5. Советы и возможные проблемы:
• При наличии дефекта диафрагмы существует риск возникновения напряженного пневмоторакса во время инсуффляции брюшной полости при лапароскопии. Нужно тщательно следить за состоянием гемодинамики и оксигенации, а также за пиковым давлением на вдохе. При появлении каких-либо признаков напряженного пневмоторакса следует провести десуффляцию брюшной полости и убедиться, что в грудную клетку установлена дренажная трубка.
• В некоторых случаях лапароскопическое восстановление целостности может быть затруднено из-за потери давления инсуффляции через дефект диафрагмы и в грудной дренаж. Захват края раны щипцами или зажимом с частичным ее скручиванием закупоривает дефект и позволяет провести его реконструкцию.
• Устранение дефектов задней части диафрагмы во время лапаротомии затруднено из-за плохой видимости. Чтобы улучшить ее, помещают пациента в обратное положение Тренделенбурга. При этом селезенку смещают медиально. Захватывают края раны пинцетом Эллиса или Кохера и подтягивают диафрагму к лапаротомическому разрезу.
• При загрязнении брюшины содержимым кишечника существует повышенный риск развития эмпиемы плевры. Промывают плевральную полость через дефект диафрагмы и удаляют все видимые загрязнения.
• При устранении дефекта диафрагмы ниже перикарда (что бывает, но редко), накладывают швы под прямым контролем зрения, чтобы избежать непреднамеренного повреждения миокарда.
• После восстановления целостности диафрагмы всегда устанавливают торакостомическую трубку для послеоперационного дренирования.
Операция при острой травме диафрагмы. Хирургическая тактика
Операция при хронической травме диафрагмы. Смертность, осложнения
Пациенты с первоначально небольшими, недиагностированными разрывами диафрагмы, могут не иметь симптомов или испытывать прогрессирующее перемещение всех или части полых органов. Некоторые из этих повреждений диагностируются через годы при обычной рентгенографии органов грудной клетки или при обследовании по поводу более свежего травматического эпизода. Некоторые хронические грыжи приводят к симптомам и признакам обструкции и даже странгуляции.
Miller et al. предостерегали о возможности упущения повреждений диафрагмы при лапаротомии. Feliciano et al. сообщили о 16 пациентах у которых была задержка диагноза повреждения диафрагмы после проникающей травмы. У троих из этих пациентов повреждение диафрагмы было пропущено во время лапаротомии.
Пятнадцать из этих 16 пациентов имели повреждение левой половины диафрагмы, что говорит о том, что задержка диагноза повреждения диафрагмы после проникающей травмы чаще связана с левой половиной диафрагмы.
Задержка восстановления разрыва диафрагмы может увеличить заболеваемость и смертность. Диафрагма, как мышца, быстро сокращается и атрофируется, так что в итоге ткань, легко сопоставляемую в день повреждения, может быть невозможно сблизить после того, как произойдет ретракция и атрофия. Не менее важна предосторожность в отношении спаек, становящихся все более опасными при позднем восстановлении, а также качества ткани диафрагмы в областях атрофии, которая оказывается неизменно плохой и подвержена более частому расхождению швов после восстановления.
В качестве дополнения к восстановлению и/или замещению в случаях хронического повреждения было рекомендовано использование нерассасывающихся протезных сеток (марлекс, дакрон или пролен). Edington et al. в качестве метода выбора при реконструкции рекомендовали аутогенную ткань, и описали процедуру восстановления функциональной половины диафрагмы с использованием сальника и лоскута широчайшей мышцы.
Хирургический подход к острым и хроническим повреждениям диафрагмы был предметом дебатов. При отсроченной диагностике повреждения диафрагмы безопасным доступом представляется торакотомия, которая в некоторых случаях облегчит утомительную диссекцию, требуемую для отделения сместившихся внутренних органов живота от внутригрудных органов. Значительный процент авторов, однако, рекомендует абдоминальный доступ даже при хронических повреждениях.
Смертность при травме диафрагмы
Смертность от повреждений диафрагмы в большинстве случаев связана с сочетанными повреждениями. NTDB сообщает о 1497 смертельных исходов среди 6038 пациентов с повреждением диафрагмы (25%). Wieneck et al. сообщили о серии из 165 пациентов, в которой умерли 22 из 43 пациентов, имевших систолическое кровяное давление ниже 70 мм рт. ст. либо четыре или больше сочетанных повреждения.
Факторы риска систолического кровяного давления ниже 70 мм рт. ст., шок продолжительностью более 30 минут, и потеря крови, превышающая 10 единиц, с четырьмя или больше сочетанными повреждениями, неизменно предсказывают плохой исход.
Осложнения диафрагмальных травм
Осложнения после повреждений диафрагмы могут быть подразделены на непосредственно связанные с повреждением или операцией, выполненной для ликвидации повреждения, и связанные с основной травмой и сочетанными повреждениями. Осложнения в первом случае включают расхождение линии швов, неудачу восстановления диафрагмы, паралич половины диафрагмы вследствие ятрогенного повреждения диафрагмального нерва, дыхательную недостаточность, эмпиему и поддиафрагмальный абсцесс, обычно проявляющиеся в остром периоде. Тогда как странгуляция и перфорация сместившихся внутренних органов живота и рецидивирующая кишечная непроходимость относятся к поздним осложнениям.
Частота осложнений при повреждении диафрагмы колеблется от 30% до 68%. Ателектаз развивается в 11-68% случаев, с пневмонией и плевральным выпотом в 10-23%. Сепсис, полиорганная недостаточность, печеночный абсцесс и эмпиема развивались у 2-10%. При сравнении частоты осложнений закрытых и проникающих повреждений выяснилось, что большинство осложнений (60%) встречалось в первом случае, а при проникающей травме — лишь в 40% случаях. Большинство показателей осложнений, о которых сообщалось в этих исследованиях, очевидно, связано с большим количеством повреждений, сочетающихся с повреждениями диафрагмы.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Хирургическая помощь при повреждениях диафрагмы и оперативные стратегии, используемые для окончательного лечения, отличаются в зависимости от того, требуется ли лечение в острой или в хронической стадии повреждения. Помимо этого повреждения диафрагмы могут быть классифицированы с помощью шкалы повреждения органов Американской ассоциации хирургов-травматологов (AAST-OI) для повреждений диафрагмы.
Использование этой шкалы для классификации всех повреждений диафрагмы позволяет стандартизировать описание повреждения и имеет ценность, как описательный и исследовательский инструмент.
После реанимации начинается более пристальное обследование. При подозрении на повреждение диафрагмы особое внимание обращается на введение назогастрального зонда. Трубка не должна проводиться с усилием, поскольку грыжа желудка в левом гемитораксе может деформировать пищеводно-желудочный переход, что может привести к ятрогенному разрыву пищевода, желудка или обоих органов.
Если трубка не проводится, лучше оставить ее в дистальном отделе пищевода и аспирировать проглоченный воздух. Столь же осторожно следует воздействовать при введении торакостомической трубки, если вышедшие внутренние органы определяются при пальцевом исследовании до введения плевральной дренажной трубки. Если при рентгенографии органов грудной клетки и в одной из половин грудной полости определяются подозрительные тени, то все манипуляции на грудной клетке должны выполняться с особой осторожностью.
Доказанное или подозреваемое повреждение диафрагмы, вместе с классическими признаками внутрибрюшного повреждения, требует немедленной диагностической лапаротомии. Доступ к большинству, если не ко всем острым повреждениям диафрагмы можно получить через срединную лапаротомию. Нужно четко следовать основным принципам хирургии травмы, включая остановку профузного кровотечения и вытекания желудочно-кишечного содержимого.
Тщательное обследование брюшной полости и забрюшинного пространства позволяет избежать пропущенных повреждений. После завершения ревизии внимание должно быть обращено на полное обследование и визуализацию диафрагмы. Правую половину диафрагмы лучше всего осматривать после рассечения серповидной связки и отведения печени вниз. Левую половину диафрагмы можно осмотреть, осторожно отводя вниз селезенку и большую кривизну желудка. Также нужно обследовать центральное сухожилие диафрагмы, наряду с пищеводным отверстием.
Это позволяет оценить продолжающееся кровотечение из грудной полости, а также определить степень загрязнения между брюшной и грудной полостью. Из грудной полости необходимо убрать кровь и кишечное содержимое. Если была значительная утечка тонкокишечного содержимого в грудную полость, то следует выполнить промывание.
Лечение «взаимного» загрязнения брюшной и плевральной полости пристально не изучалось. Рекомендуется сочетанный торако- и лапаротомный подход, чтобы получить полную визуализацию, хотя это спорно. Zellweger et al. изучали лечение пациентов с проникающей торакоабдоминальной травмой, с разрывом диафрагмы и желчно-желудочно-кишечным загрязнением грудной полости. Они пришли к заключению, что использование лапаротомии и трансдиафрагмального промывания плевральной полости для удаления загрязнения было эффективным и упростило хирургическое лечение.
Разрывы диафрагмы можно ушить с использованием различного шовного материала и техники. Обычно используются отдельные простые или горизонтальные матрасные швы, но некоторые хирурги предпочитают ушивание непрерывным швом. Большинство специалистов предпочитают нерассасывающиеся монофиламентные нити 0 или 1 (полипропилен), но можно использовать и рассасывающиеся швы.32 В случаях разрыва через центральное сухожилие, когда обнажается нижняя поверхность сердца, необходимо накладывать швы особенно внимательно, чтобы предотвратить неосторожное прокалывание или разрыв миокарда.
Целостность линии швов можно проверить путем увеличения внутригрудного давления с применением больших дыхательных объемов и оценкой движений диафрагмы. Этот маневр продолжается в операционном поле, залитом стерильным изотоническим солевым раствором, чтобы определить, есть ли утечка воздуха или плевральной жидкости через линию швов.
Повреждение диафрагмы, диагностированное при лапароскопии в отсутствие других повреждений, требующих лапаротомии или торакотомии, может быть восстановлено через тот же доступ. Необходимо, чтобы хирург-травматолог умел накладывать лапароскопические швы. Альтернативным вариантом является закрытие скобками.
Эвакуация воздуха и крови из грудной полости может быть достигнута путем введения торакостомической трубки. Плевральная дренажная трубка классически помещается в пятый межреберный промежуток по среднеключичной линии, но может быть помещена ниже под прямым обзором. При небольших повреждениях диафрагмы в качестве альтернативного варианта, через разрыв может быть введен катетер с последующим подключением к аспиратору. После наложения всех восстанавливающих швов катетер быстро извлекается при затягивании последнего шва.
Для восстановления острых повреждений диафрагмы можно воспользоваться торакотомией. Однако почти все повреждения, требующие хирургического восстановления диафрагмы, происходят со стороны брюшной полости, и обязательно должно выполняться ее полное исследование.
Массивное разрушение диафрагмы, как при торакоабдоминальных ранениях из дробовика, заслуживает специального упоминания. Bender и Lucas описали немедленную реконструкцию грудной стенки после повреждения этого типа путем отделения поврежденной половины диафрагмы спереди, сбоку и сзади с последующим ее эффективным перемещением в положение выше полнослойного дефекта грудной стенки, который тем самым был функционально переведен в дефект брюшной стенки. Диафрагма затем была пришита к мышце более высокого межреберного промежутка, в то время как дефект брюшной стенки лечился как местная рана, в ожидании дальнейшей реконструкции либо расщепленными кожными лоскутами, либо кожно-мышеч-ными лоскутами.
Другая техника состоит в использовании для восстановления диафрагмы протезного нерассасывающегося сетчатого материала; однако использование этого материала в присутствии загрязнения грудной или брюшной полости связано с риском инфекции.
Травмы диафрагмы
Травмы диафрагмы – это повреждения грудобрюшной преграды, возникающие в результате воздействия внешних факторов. При небольших разрывах симптоматика стертая. Обширные закрытые травмы могут проявляться признаками сдавления лёгкого, внутреннего кровотечения, ущемления желудка или кишечника. При открытых ранениях присутствуют симптомы нарушения целостности органов грудной клетки и (или) брюшной полости. Патология диагностируется с помощью осмотра, физикальных данных, УЗИ и лучевых методов исследования грудной и абдоминальной полостей, торако- или лапароскопии. После обнаружения дефекта диафрагмы осуществляется его хирургическая коррекция.
МКБ-10
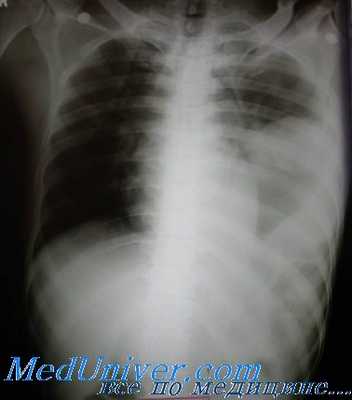
Общие сведения
Травмы диафрагмы встречаются в 0,5-5% случаев всех сочетанных повреждений. Разрыв органа при закрытой травме чаще происходит в месте соединения его мышечной и сухожильной частей. Размер образовавшегося дефекта может существенно варьироваться (от 2 до 20 см). Из-за анатомических особенностей организма преобладают повреждения левого купола. Двусторонние, множественные разрывы выявляются редко. Ранение диафрагмы при открытой травме может локализоваться в любой её части. Из-за трудностей диагностики у 50-70% пострадавших диафрагмальный дефект не обнаруживается прижизненно. Пациенты погибают от тяжёлых сочетанных торакальных или абдоминальных травм, поздних осложнений недиагностированной патологии.
Причины
- Причиной открытых травм диафрагмы являются огнестрельные или колото-резаные торакоабдоминальные ранения, чаще встречающиеся в период военных действий.
- В мирное время превалируют закрытые травмы, возникающие вследствие дорожно-транспортных происшествий, при падении с высоты.
- К разрыву диафрагмы иногда приводит компрессия грудной клетки или живота при сдавлении тяжелым предметом.
Ранее считалось, что спровоцировать подобную травму может повышение внутрибрюшного давления при чихании, кашле, рвоте, а также у женщин во время родов. Современные экспериментальные исследования в области общей хирургии и травматологии указывают на то, что предпосылкой разрыва в таких случаях становится врождённое истончение мышечного слоя диафрагмы.
Патогенез
Открытые повреждения диафрагмы очень редко бывают изолированными. Обычно колюще-режущий предмет или пуля (при огнестрельном ранении) проходит из грудной полости в брюшную или наоборот, травмируя диафрагму, а также прилежащие к ней ткани и органы. При закрытом ранении разрывы диафрагмы обусловлены чрезмерным натяжением органа, возникающим из-за сдавления рёбер или живота. Дефект грудобрюшной преграды может также образоваться при её повреждении отломками рёбер.
Из-за разницы давления в грудной и брюшной полостях желудок, петли кишечника, селезёнка, реже печень и желчный пузырь пролабируют в грудную клетку, поджимают лёгкие и средостение, могут ущемиться в образовавшемся отверстии. Повреждение крупных сосудов становится причиной массивных внутренних кровотечений. Прилежащие к диафрагме листки плевры имеют большое количество болевых рецепторов. Раздражение этих рецепторов при чрезмерном натяжении плевры из-за пролапса органов или её повреждения, травмы других органов и массивная кровопотеря потенцируют развитие травматического шока.
Классификация
В зависимости от локализации места разрыва различают травмы левого или правого купола диафрагмы, а также нарушения целостности ее мышечной или сухожильной части. Ранения органа могут быть единичными и множественными, изолированными или сочетанными с другими травматическими повреждениями. Большое клиническое значение имеет деление травм грудобрюшной перегородки на:
Открытые
Возникают при проникающем ранении живота или груди. По клиническим проявлениям подразделяются на следующие группы:
- С преимущественно абдоминальными повреждениями. Преобладают признаки ранения органов живота. Травма ОГК незначительная. Явления гемо- или пневмоторакса отсутствуют.
- Спревалирующими торакальными поражениями. На первый план выходят симптомы тяжёлой травматизации плевры и лёгкого, выраженная дыхательная недостаточность.
- С признаками торакоабдоминальной травмы. Ярко выражены проявления ранений органов обеих полостей.
Закрытые
Не сопровождается нарушением целостности кожных покровов. Раневой канал отсутствует. Клиническая картина определяется размерами разрыва и степенью пролабирования органов живота в полость груди.
Симптомы травм диафрагмы
Клинические проявления диафрагмальной травмы очень разнообразны, зависят от величины разрыва и наличия сочетанных повреждений других органов. Патогномоничным симптомом диафрагмальной травмы является болезненность в области мечевидного отростка грудины. Иногда появляется некупируемая икота. При открытых травмах всегда присутствует глубокий раневой канал, нередко имеющий выходное отверстие. Ранение с повреждением брюшной полости характеризуется картиной острого живота. Пострадавшие жалуются на интенсивные, усиливающиеся при пальпации боли в животе, которые могут быть острыми или тупыми, разлитыми или локализованными. Ярко выраженный болевой синдром нередко сопровождается рвотой. Пациенты принимают вынужденное положение, беспокойны.
При сопутствующем повреждении ОГК больного беспокоят резкие боли в груди и затруднение дыхания. При вдохе со стороны входного отверстия раны слышен «сосущий» звук. При выдохе или кашле воздух выталкивается из раны вместе с пенистой кровью. Возникает и нарастает подкожная эмфизема. В области груди, шеи, лица появляется быстро распространяющаяся припухлость, при пальпации которой слышен характерный хруст. Травмы грудной клетки с повреждением диафрагмы часто сопровождаются кровохарканьем. Из-за раздражения большого количества рецепторов париетального и висцерального листков плевры может развиваться плевропульмональный шок, характеризующийся нарушением гемодинамики и выраженной респираторной недостаточностью.
Резкое снижение артериального давления, тахикардия, бледность кожных покровов, слабость, нарушение сознания наблюдаются при значительной кровопотере, обусловленной ранением крупных кровеносных сосудов. При пролабировании внутренних органов в грудную полость обнаруживаются признаки компрессии лёгкого, смещение средостения. У пострадавшего возникает одышка при малейшей нагрузке и в покое. Кожа приобретает цианотичный оттенок. Присутствует учащенное сердцебиение и нарушения сердечного ритма.
Осложнения
Из-за хорошего кровоснабжения диафрагмы травмы этого органа часто осложняются внутрибрюшным или внутригрудным кровотечением. Описаны случаи смерти пациентов от кровопотери, вызванной травматизацией грудобрюшной преграды во время плевральной пункции. Своевременно не диагностированные сопутствующие абдоминальные травмы через несколько дней приводят к развитию перитонита. Массивные торакальные повреждения нередко сопровождаются плевропульмональным шоком. Из-за сложностей диагностики небольшие по размеру травмы диафрагмы часто остаются невыявленными, в последующем формируются травматические диафрагмальные грыжи. Грозным осложнением таких грыж является ущемление в образовавшемся разрыве внутренних органов с последующим некрозом их стенок, развитием кишечной непроходимости, перитонита.
Диагностика
Диагностическим поиском при подозрении на травму диафрагмы занимаются травматологи, торакальные и абдоминальные хирурги. При массивном ранении явными симптомами разрыва грудобрюшной преграды считаются выпадение органов живота из раны на груди, истечение из неё желчи, желудочного или кишечного содержимого. Обнаружить небольшие повреждения перегородки при проникающей травме груди или живота часто бывает трудно из-за общего тяжёлого состояния пострадавшего. Наличие дефекта в диафрагме выявляется с помощью следующих методов:
- Осмотр и физикальные данные. При осмотре открытой раны оценивается состояние входного и выходного отверстий, определяется ход раневого канала. Обнаружить образовавшийся дефект иногда удается путем пальпации раневого хода пальцем. Иногда наблюдается асимметрия живота либо грудной клетки. На разрывы диафрагмы указывает наличие перитонеальных симптомов и притупления в отлогих местах живота при повреждении груди, укорочение лёгочного звука или тимпанит, ослабление дыхания при травмах брюшной полости. При аускультации лёгких могут прослушиваться кишечные шумы.
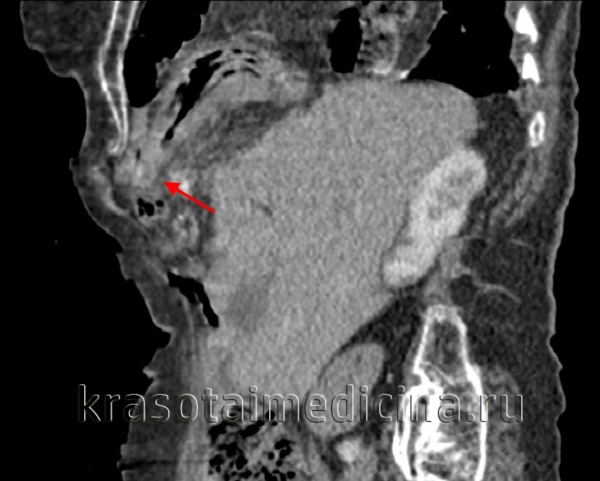
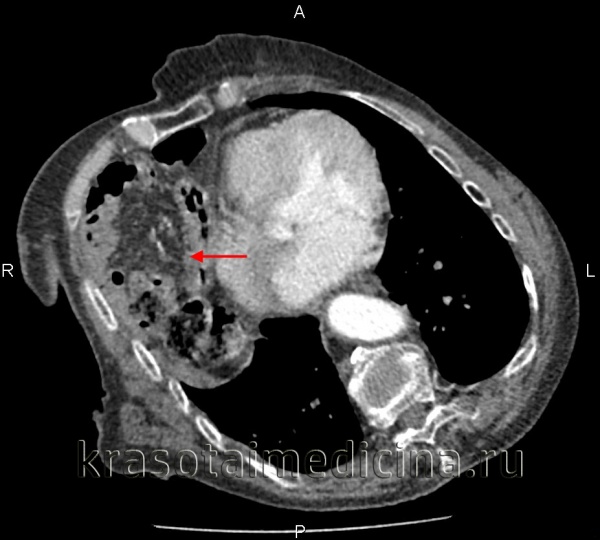
- Лучевая диагностика. Выполняется рентгенография и КТ грудной полости, КТ брюшной полости. Выявить разрыв на рентгенограмме можно только при пролапсе органов пищеварения в область грудной клетки. Для уточнения локализации травматического дефекта грудобрюшной перегородки, дифференциальной диагностики травмы и релаксации органа осуществляется контрастная рентгенография желудка либо ирригография. Просматривается желудок или петли кишечника в левой половине грудной клетки, определяется смещение пищевода.

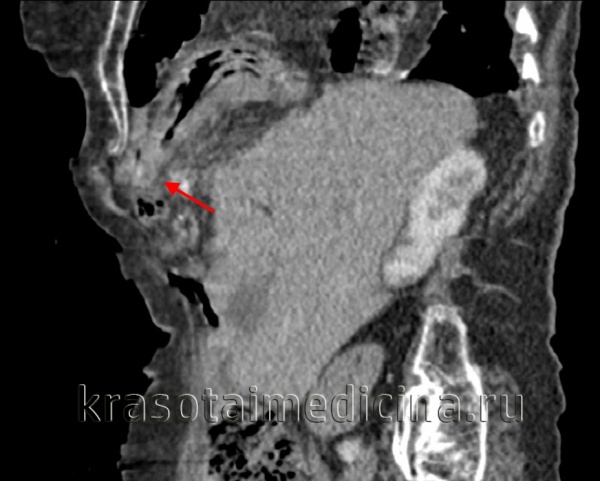
КТ органов грудной клетки/брюшной полости. Травматический дефект в передних отделах диафрагмы справа с эвентрацией кишечника, сальника, кровеносных сосудов в грудную полость
- Ультразвуковое исследование.УЗИ ОБП и УЗИ плевральной полости даёт возможность подтвердить наличие диафрагмального дефекта, смещение ОБП, наличие свободной жидкости в обеих полостях. Наблюдается высокое стояние одного из куполов диафрагмы. Левосторонний разрыв сопровождается разъединением плевральных листков с появлением неоднородного содержимого между ними. При правостороннем дефекте обнаруживается необычно высокое расположение печени – её верхний край может находиться на уровне второго ребра.
- Лапароскопия, видеоторакоскопия. Являются наиболее информативными методами диагностики. Позволяют визуализировать и локализовать разрыв органа. Применяются в сложных случаях, в том числе – для дифференцировки травмы с релаксацией диафрагмы. Видеоторакоскопия выполняется осторожно, верхним доступом из-за опасности повредить пролабирующие органы.

Лечение травм диафрагмы
В целях снижения летальности устранение жизнеугрожающих состояний, осложняющих диафрагмальную травму, должно быть максимально ранним и начинаться на догоспитальном этапе. Назначается адекватное обезболивание. Выполняется остановка кровотечения и восполнение ОЦК путем внутривенного вливания коллоидных плазмозаменителей и кристаллоидных растворов. Восстанавливается проходимость дыхательных путей, производится подача увлажнённого кислорода. Артериальная гипотензия купируется введением прессорных аминов.
В хирургическом стационаре осуществляется предоперационная подготовка, включающая в себя устранение пневмо- и гемоторакса, постановку назогастрального зонда и удаление содержимого желудка. Все эти мероприятия проводятся на фоне продолжающейся инфузионной терапии. Непосредственно во время операции выполняется прошивание кровоточащих сосудов, восстановление целостности внутренних органов, удаление патологического содержимого из полостей.
Объём оперативного вмешательства зависит от давности повреждения и состояния органов, перемещённых в плевральную полость (при наличии подобной патологии). Из-за отсутствия прочных сращений в течение нескольких часов или дней после травмы низведение осуществляется легко, лапаротомным доступом. При невозможности этой манипуляции или ущемлении органов дополнительно производится торакотомия. После восстановления нормального расположения внутренних органов производится ушивание дефекта диафрагмы. В послеоперационном периоде контролируются и корригируются витальные функции, назначается антибактериальная терапия.
Прогноз и профилактика
Прогноз во многом зависит от характера травмы и величины образовавшегося дефекта. Около 50% пациентов с разрывом диафрагмы погибают от летальных осложнений до установления диагноза. Смерть в постоперационном периоде наступает в 35% случаев, чаще обусловлена наличием сочетанных повреждений. У пострадавших с открытым ранением диафрагмы прогностические показатели хуже, чем у больных с закрытой травмой. К профилактике подобных повреждений можно отнести общие меры по предупреждению травматизма, соблюдение правил личной безопасности в быту и на рабочем месте.
3. Диагностика и хирургическое лечение повреждений диафрагмы/ Кубачев Г.К., Омаров И.Ш., Турдыев Д.С.
4. Повреждения диафрагмы при открытой и закрытой торакоабдоминальной травме/ Кубачев Г.К., Кукушкин А.В.
Торакоабдоминальная травма
Торакоабдоминальная травма – это травматическое повреждение, при котором наблюдается нарушение целостности диафрагмы, грудной и брюшной полостей. Могут выявляться расстройства дыхания, гемо- или пневмоторакс, кровохарканье, подкожная эмфизема, напряжение мышц передней брюшной стенки, боли в животе, дисфагия, признаки массивной кровопотери, другие симптомы торакальной или абдоминальной травмы. Диагноз устанавливается на основании анамнеза, жалоб, результатов осмотра, рентгенографии брюшной и грудной полостей, торакоскопии, лапароскопии. Лечение – срочная лапаротомия, торакотомия или тораколапаротомия, ушивание поврежденных органов, возмещение кровопотери. По показаниям проводятся реанимационные мероприятия.
Торакоабдоминальная травма считается одним из наиболее тяжелых неотложных состояний в торакальной и абдоминальной хирургии, что обусловлено вариабельностью симптоматики, высокой вероятностью повреждения жизненно важных органов, массивной кровопотери и травматического шока. Возникает преимущественно в результате криминальных инцидентов, автотранспортных происшествий, несчастных случаев на производстве. Среди больных преобладают мужчины трудоспособного возраста. По литературным данным, летальность при этом виде травм колеблется от 60 до 80%. Большинство классических исследований торакоабдоминальных повреждений относится к периоду ВОВ, описано на основании наблюдений за солдатами с огнестрельными ранениями.
Причиной развития торакоабдоминальной травмы становится травматическое воздействие: проникающее ранение острым предметом, огнестрельная рана, удар или сдавление. 90% от общего числа случаев составляют открытые повреждения, 10% – закрытые. Подавляющее большинство открытых травм носит криминальный характер, 90% наносятся колющими или режущими предметами, 10% возникают в результате применения огнестрельного оружия. Половина закрытых повреждений является следствием дорожно-транспортных происшествий, четверть – падений с высоты. В 20% случаев в анамнезе выявляются железнодорожные катастрофы, в 5% – сдавление тяжелым предметом (обычно на производстве). Бытовые и спортивные травмы встречаются редко.
Механизм патологических изменений при торакоабдоминальных травмах в значительной степени определяется объемом и характером повреждений органов грудной, брюшной полости. Причиной дыхательных расстройств являются нарушения дыхания из-за повреждений грудной стенки и уменьшения объема легких на фоне разрывов легочной паренхимы, пневмоторакса или гемоторакса, а также ухудшение проходимости дыхательных путей в результате разрывов бронхов, скопления в их просвете крови, избыточной продукции слизи и рефлекторного бронхоспазма. Из-за снижения продукции сурфактанта образуются ателектазы. Вследствие нарушения питания тканей и изменения проницаемости клеточных мембран возникает отек интерстиция. При тяжелых травмах возможно развитие шокового легкого.
Разрыв диафрагмы усугубляет перечисленные расстройства, провоцирует физиологический дисбаланс состояния органов брюшной, грудной полостей, изменение внутрибрюшного давления, ухудшение легочной вентиляции, нарушение венозного и лимфатического оттока из легких и ОБП. При повреждении полых органов живота происходит обильное обсеменение бактериальной флорой. Наблюдается токсемия, парез кишечника, развивается перитонит. Повреждение паренхиматозных органов сопровождается обильным кровотечением. Быстро нарастающая гиповолемия, интенсивная болевая импульсация, прогрессирующие дыхательные расстройства и токсемия становятся причиной развития травматического шока.
Торакоабдоминальные повреждения классифицируют по нескольким признакам. С учетом наличия или отсутствия раневого канала различают открытые и закрытые травмы. С учетом стороны выделяют правосторонние, левосторонние и двухсторонние поражения. Возможны травмы без повреждения внутренних органов, с изолированным повреждением ОБП или ОГК, с одновременным повреждением органов, расположенных в двух полостях. В научных трудах обычно используют систематизацию открытых ранений А. Ю. Созон-Ярошевича, составленную автором на основании материалов, собранных в период ВОВ. В основе классификации лежит отношение раневого канала к тем или иным анатомическим структурам:
- К грудной клетке: с нарушением или без нарушения целостности плевральной полости; с повреждением либо без повреждения ОГК. Отдельно различают травмы с наличием или отсутствием повреждения околосердечной сумки.
- К брюшной полости: торакоперитонеальные – проникающие в полость живота; торакоретроперитонеальные – с распространением на забрюшинное пространство. Все травмы, входящие в эту группу, могут быть с поражением или без поражения органов БП, забрюшинного пространства. При ретроперитонеальных повреждениях возможно нарушение целостности спинного мозга.
- К диафрагме: может быть поврежден сухожильный центр, передний, боковой или задний скаты грудобрюшной преграды.
Кроме того, в клинической практике применяют классификацию, основанную на преобладании признаков повреждений тех или иных органов и включающую в себя четыре группы травм. Первая – с преимущественными симптомами повреждений ОГК (18%), вторая – с превалированием травм ОБП (42%), третья – с примерно равными по тяжести повреждениями органов обеих полостей (29%), четвертая – с изолированными разрывами диафрагмы или без проявлений со стороны соматических органов (11%).
Симптомы торакоабдоминальной травмы
Симптоматика весьма вариабельна, определяется механизмом и тяжестью травмы. В большинстве случаев пациентов доставляют в приемный покой в тяжелом состоянии, что затрудняет или делает невозможным выяснение жалоб. Клиническая картина складывается из симптомов повреждения органов груди и живота, признаков смещения ОБП в грудную полость, дыхательной недостаточности и проявлений внутреннего кровотечения. При первичном осмотре могут обнаруживаться ссадины, раны и гематомы, указывающие на возможную локализацию поражений. Симптомами со стороны ОГК являются подкожная эмфизема, ослабление или отсутствие дыхательных шумов. Возможно кровохарканье. При переломах ребер определяется крепитация. При травмах перикарда сердечные тоны глухие или не прослушиваются.
При ранениях груди достоверным свидетельством торакоабдоминальной травмы считается выпадение содержимого брюшной полости через рану. Чаще всего отмечается эвентрация участка большого сальника. Иногда сальник выявляется в глубине при исследовании раневого канала. При повреждении желудка наблюдается рвота кровью. Общими признаками вовлечения брюшной полости являются вздутие и напряжение мышц живота, симптомы раздражения брюшины, парез кишечника. При ранениях и разрывах паренхиматозных органов часто определяется массивное внутреннее кровотечение. При повреждении тонкой или толстой кишки быстро возникает перитонит. Могут наблюдаться симптомы, связанные с перемещением ОБП в область грудной клетки и смещением ОГК: дисфагия, диспепсия, острый заворот желудка, тахикардия, цианоз, резкая одышка.
Торакоретроперитонеальные травмы проявляются болью и отеком в поясничной области. Повреждение почки сопровождается гематурией, спинного мозга – нарушениями чувствительности и движений, расстройствами функций тазовых органов. При переломах таза отмечаются боли, обнаруживаются гематомы, возможна нестабильность тазового кольца. Тяжелые переломы таза являются источником обильного внутреннего кровотечения. Кровопотеря вследствие повреждения печени, селезенки, крупных сосудов или костей таза провоцирует выраженные расстройства гемодинамики, нарушения свертывания крови, сбои в работе сердечно-сосудистой и мочевыделительной систем, играет ведущую роль в развитии травматического шока.
Осложнения торакоабдоминальной травмы можно разделить на три большие группы: возникающие в первые часы, развивающиеся в раннем периоде, выявляющиеся в отдаленном периоде. К первой группе относятся жизнеугрожающие состояния, обусловленные скоплением крови или воздуха в плевральной или перикардиальной полости. Тампонада перикарда может спровоцировать остановку сердца, напряженный пневмоторакс и массивный гемоторакс вызывают спадание легкого и острую дыхательную недостаточность. Массивное кровотечение может осложняться диссеминированным внутрисосудистым свертыванием, становящимся причиной летального исхода.
В раннем послеоперационном периоде существует высокая вероятность инфицирования ран, связанная с ослаблением организма, экзо- и эндогенным бактериальным обсеменением тканей. Наиболее тяжелыми инфекционными осложнениями являются перитонит и сепсис. В ряде случаев выявляется кишечная непроходимость вследствие пареза кишечника, гиповентиляционная пневмония, тромбозы крупных сосудов, ТЭЛА, полиорганная недостаточность. К осложнениям отдаленного периода относится спаечная болезнь, нарушения деятельности различных органов, связанные с их резекцией, рубцовыми процессами, постреанимационными состояниями.
Патологию диагностируют торакальные и абдоминальные хирурги, при переломах тазовых костей, ребер и позвоночника к обследованию привлекают травматологов, при поражении спинного мозга – нейрохирургов, при ретроабдоминальных травмах – урологов. Диагностика торакоабдоминальных травм вызывает значительные затруднения. По данным ученых, повреждение диафрагмы не распознается у 30-70% пострадавших, на основании преобладания той или иной симптоматики выставляется диагноз торакальной либо абдоминальной травмы. Тяжесть состояния больного и необходимость оказания экстренной медицинской помощи ограничивает возможности специалистов при выборе диагностических методик. УЗИ, КТ и МРТ применяются редко, что связано с необходимостью перекладывания, другими особенностями проведения процедур, негативно влияющими на состояние пациента. Перечень исследований включает следующие мероприятия:
- Опрос, осмотр. Врач выясняет у больного жалобы и обстоятельства травмы. Если пациент находится в бессознательном состоянии, данные о характере травматического воздействия уточняют у сопровождающих и сотрудников скорой помощи. При осмотре обращают внимание на признаки, которые могут свидетельствовать о разрыве диафрагмы, одновременном повреждении ОБП и ОГК.
- Пальцевое исследование раны. Осуществляется при ранениях в области грудной стенки. Позволяет обнаружить разрыв диафрагмы у 73% больных. Малоэффективно или технически затруднительно при расположении раны выше VII ребра, в околопозвоночной или окологрудинной зоне.
- Рентгенография. Является наиболее доступным и информативным неизвазивным исследованием, в тяжелых случаях производится без перекладывания (на каталке). Определяется высокое стояние диафрагмы, газ в брюшной полости. Возможно смещение ОБП в грудную полость. При введении контраста в плевральную полость затеки препарата визуализируются в зоне живота. На рентгенограммах ОГК просматриваются переломы ребер, пневмоторакс, гемоторакс, на снимках позвоночника и таза иногда обнаруживаются переломы.
- Инвазивные исследования. По результатам торакоцентеза и лапароцентеза выявляется кровь в обеих полостях. Для уточнения характера и объема повреждений ОГК выполняется торакоскопия. При проведении лапароскопии возможна визуализация разрыва печени или селезенки.
- Лабораторные анализы. Дают возможность оценить тяжесть кровопотери, степень обменных расстройств и нарушений функций различных органов. При оценке результатов учитывают, что на начальных этапах из-за продолжающегося кровотечения данные анализов крови могут недостаточно достоверно отражать тяжесть кровопотери.
Лечение торакоабдоминальной травмы
Пациентов с данной патологией экстренно госпитализируют в отделение абдоминальной или торакальной хирургии, производят ургентные хирургические вмешательства. Тяжесть состояния больных обуславливает необходимость проведения непрерывной интенсивной терапии и максимальное сокращение объема инвазивных манипуляций на начальном этапе лечения. С учетом условий оказания медицинской помощи, характера консервативных и оперативных мероприятий можно выделить следующие этапы:
- Догоспитальный. Предусматривает освобождение верхних дыхательных путей, оксигенотерапию, ИВЛ, струйные вливания солевых и коллоидных растворов для коррекции гиповолемии, введение бикарбоната натрия для устранения ацидоза, сердечных гликозидов, гормональных и антигистаминных средств для поддержания деятельности органов и систем,
- Подготовка к операции. При поступлении по показаниям выполняют трахеотомию, продолжают инфузионную терапию, проводят реанимационные мероприятия, переливания крови и кровезаменителей. Обязательным этапом предоперационной подготовки является дренирование плевральной полости.
- Хирургическое вмешательство. Может быть рекомендована торакотомия, лапаротомия или тораколапаротомия. Операция включает тщательную ревизию полостей, ушивание разрывов паренхиматозных органов, восстановление целостности полых органов, ушивание разрыва диафрагмы, дренирование. Иногда требуется резекция печени, кишки и других органов, наложение колостомы или разгрузочной холецистостомы.
- Послеоперационный период. Больного доставляют в отделение реанимации, осуществляют контроль жизненных показателей, при необходимости используют аппаратуру для жизнеобеспечения, продолжают переливания крови, кровезаменителей, инфузии других растворов, введение сердечных средств, препаратов для стимуляции диуреза и пр. Назначают антибиотики, производят перевязки.
В зависимости от особенностей травмы основные лечебные мероприятия могут дополняться фиксацией переломов таза, дренированием забрюшинных гематом и другими манипуляциями. После улучшения состояния пациента переводят на общестационарные условия, а затем на амбулаторное лечение, продолжают перевязки и антибиотикотерапию, выдают направление на физиотерапевтические процедуры, проводят реабилитацию. В последующем некоторым больным требуются плановые вмешательства, например – закрытие колостомы.
Прогноз при торакоабдоминальных повреждениях всегда серьезный. По данным специалистов, летальность при данном виде травм в среднем составляет 27,7%. Исход зависит от объема поражений внутренних органов и наличия жизнеугрожающих состояний, корректной диагностики, времени начала лечебных мероприятий, состояния организма больного, возникновения осложнений во время операции и в послеоперационном периоде, других факторов. Профилактика включает меры по предотвращению автодорожных происшествий и криминальных травм, снижению уровня травматизма на производстве.
3. Диагностика и лечение травматических повреждений диафрагмы / Ситников В. Н., Дегтярев О. Л., Бондаренко В. А // Современные проблемы науки и образования – 2012 – №6
4. Диагностика и хирургическое лечение торакоабдоминальной травмы / Колкин Я.Г., Першин Е.С., Вегнер Д.В., Песчанский Р.Е. // Украинский журнал хирургии - 2010 - №1
Читайте также:
