Определение локализации желудочков сердца. Обследование при аномалиях сердца
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Ангиокардиография при аномалиях сердца. Анатомическое расположение сердца
Ангиокардиографическое исследование во всех случаях целесообразнее начинать с введения контрастного вещества в венозный желудочек. При этом можно получить сведения о локализации этой камеры, ее внутренней архитектонике, о типе взаимоотношения между магистральными сосудами, наличии или отсутствии стеноза ЛС в изолированном виде или в сочетании с дефектом МЖП (у больных с гемодинамикой тетрады Фалло и сбросом крови справа налево). При получении фазы левограммы уточняют локализацию и анатомию артериальных отделов сердца (нет или есть сброс крови в правые отделы сердца при изолированных дефектах перегородок).
У больных с множественными пороками, кроме этого, контрастное вещество следует вводить в ЛП или в артериальный желудочек, чтобы исключить существование единственного желудочка, открытого общего атриовеитрикулярного канала, и в ПП— для выявления возможной атрезии трикуспидального клапана и общего предсердия.
Радиоизотопное исследование печени и селезенки необходимо проводить, так как трудно установить диагноз множественных пороков сердца, топическая диагностика которых остается иногда неясной даже после проведения повторных ангиокардиографий. Признаки висцеральной симметрии, обнаруженные при сканировании в виде срединного расположения печени или отсутствия селезенки, должны Косвенно свидетельствовать о тяжелых множественных пороках, не поддающихся хирург гической коррекции.
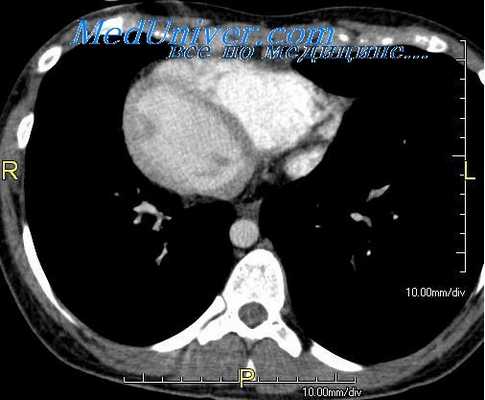
Во избежание путаницы при обозначении камер сердца, которая может возникнуть при аномалиях его расположения, особенно сопровождающихся корригированной транспозицией магистральных сосудов, необходимо пользоваться единой терминологией, содержащей оейовные сведения о том или ином отделе сердца. Характеризуя сердечную камеру, следует учитывать сторону ее расположения, анатомическое строение и тип протекающей крови.
Для предсердий при аномалиях расположения сердца важной считается сторона их расположения, т. е. предсердие может быть правосторонним или левосторонним.
Функциональная направленность и анатомические строение предсердий, как правило, совпадают, венозное предсердие, к которому по полым венам и коронарному синусу притекает венозная кровь, имеет анатомическую характеристику ПП, а артериальное предсердие, принимающее кровь легочных вен, — ЛП. Поэтому во избежание громоздкости терминов целесообразнее пользоваться одним из них. Следовательно, характеристика предсердий при их нормальном расположении не меняется, а при зеркальном расположении предсердий, которое встречается в левосформированном сердце, правостороннее, анатомически левое, артериальное предсердие можно обозначать как «правостороннее артериальное предсердие», или «правостороннее левое предсердие». Точно так же левостороннее, анатомически правое венозное предсердие, целесообразнее называть «левосторонним венозным предсердием», или «левосторонним правым предсердием».
Для желудочков в функциональном отношении меньшее значение имеет сторона их расположения, так как для каждого типа нормально или аномально расположенного сердца их положение неизменно. Например, при правосформированном сердце желудочек, выбрасывающий венозную кровь, всегда локализуется справа по отношению к артериальному желудочку, расположеппому слева, При левосформированном сердце их соотношения противоположные, т. е. артериальный желудочек расположен всегда справа, а венозный — слева.
Вот почему значительно большее значение следует придавать типу нагнетаемой ими крови, т. е. они могут быть определены как «венозный» и «артериальный». Не меньшую роль играет характер анатомического строения желудочков, независимо от их положения — они могут быть обозначены как «анатомически правый» и «анатомически левый».
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Определение локализации желудочков сердца. Обследование при аномалиях сердца
Локализация желудочков сердца устанавливается по морфологии комплекса QRS в грудных отведениях; над анатомически ПЖ обычно регистрируются комплексы rS или RS, над анатомически ЛЖ — желудочковые комплексы в виде qRs, qRS или qR. При ангиокардиографическом исследовании, в частности при вентрикулографии, уточняют внутреннюю архитектонику желудочков и характер протекающей крови. При неясных вентрикулограммах расположение желудочков и их анатомия могут быть установлены косвенно, а именно по характеру положения магистральных сосудов.
Например, в правосформированном сердце нормальная локализация магистральных сосудов и полная или простая их транспозиция будут свидетельствовать и о нормальном положении желудочков, а крайне левая и передняя позиция восходящего отдела аорты по отношению к медиально и сзади расположенному легочному стволу (ЛС), за редким исключением, отмечается при инверсии желудочков (нормальное их развитие), т. е. аорта будет отходить от артёриальпого, анатомически ПЖ, а ЛС — от венозного, анатомически ЛЖ. Аналогичная ситуация, но с учетом зеркальности изображения отмечается и в левосформированных сердцах.
Взаимоотношения аорты и легочного ствола ориентировочно определяются рентгенологическим исследованием и точно — ангиокардиографией.
Локализация верхушки сердца устанавливается физикальным (пальпация), рентгенологическим и апгиокардиографическим методами исследования.
После сопоставления полученных диагностических признаков становится возможным представить пространственное расположение сердечных камер, магистральных сосудов и определить тип аномального положения сердца. Диагноз сопутствующих пороков сердца ставят уже с учетом типа положения сердца.
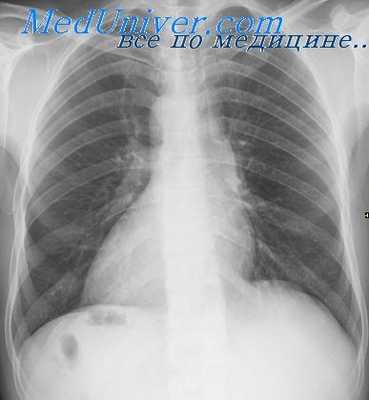
Обследование при аномалиях сердца
При опросе больных или их родственников необходимо установить время появления изменепий со стороны сердца для того, чтобы составить представлепие о врожденном или о приобретенном их характере. Иногда сами больные по сердцебиению, ощущаемому при физической нагрузке в правой половине грудной клетки, могут предполагать наличие у них праворасположенного сердца.
При осмотре больного обращают внимание на цвет кожных покровов и видимых слизистых оболочек. О праворасположенном сердце может свидетельствовать пальпация верхушечного и сердечного толчка справа от грудины. У больных с сопутствующими врождепными пороками сердца дополнительно к указанным признакам в этой же области можно видеть «сердечный горб» и пальпировать систолическое дрожание, а при аускультации определять максимум сердечных шумов.
С помощью перкуссии сердца определяются границы относительной и абсолютной сердечной тупости. Однако этому методу в настоящее время придают второстепенное значение в результате применения более точных методов исследования сердца, к которым следует отнести рентгенологический и рентгеноконтрастный методы.
Фонокардиография. Наряду с общепринятыми пятью точками производят запись над правой половиной грудной клетки в трех точках, симметрично расположенных по отношению к соответствующим точкам слева. Таким образом, точка 1R будет соответствовать точке 1 слева; точка 2R — 2; точка 3R — 3.
Электрокардиография. При апомалиях расположения сердца, особенно при праворасположенном сердце, помимо регистрации общепринятых 12 отведений, производят запись в дополнительных отведениях и с перемещением электродов. Например, дополнительные отведения обычно записывают от правой и левой руки (IR), от левой руки п правой ноги (IIR), от правой руки и правой ноги (IIIR).
Однополюсные отведения от конечностей выглядят при перемещении электродов следующим образом: от левой руки (aVRn = aVL), от правой руки (aVLR — aVR), от правой ноги (aVF).
К обычным шести униполярным грудным отведениям записывают дополнительные отведения с четырех точек, расположенных на правой половине грудной клетки симметрично по отношению к соответствующим точкам слева. Следовательно, положение электрода в позиции V3R является симметричным положению Уз, V4R—V4, V5R—V5, V6R—V6.
Особое внимание уделяют полярности зубца PI, которая позволяет судить о стороне расположения синусового узла, ПП и морфологии комплекса QRS, дающего косвенные сведения о локализации желудочков.
Диагностика аномалий расположения сердца. Важные диагностические признаки расположения сердца
Образование различных типов аномального положения сердца происходит в разные периоды эмбриогенеза. Задержка или остановка роста, вызванная воздействием вредных агентов на том или ином этапе эмбриогенеза, обусловливает возникновение указанных аномалий. Однако причины, вызывающие остановку развития сердца, до настоящего времени остаются неизвестными. Здесь, как и при других пороках, могут быть рассмотрены различные эндогенные и экзогенные вредные факторы. Факты наследственной передачи аномалий расположения внутренних органов, включая сердце, отмечались некоторыми авторами. Однако большинством авторов такая связь пе установлена.
Обследование больных с аномалиями расположения сердца имеет целый ряд особенностей. Основными задачами при этом являются установление типа аномального расположения сердца, раскрытие анатомического содержания сопутствующего порока и характера нарушений гемодинамики, обусловленного пороком. Обследование больного необходимо проводить последовательно, поскольку, не установив тип аномального положения сердца, трудно дать правильную трактовку проявлений порока.
При аномалиях расположения сердца топография сердечных камер изменена, поэтому правильное их распознавание основывается на изучении особенностей анатомического строения их внутренней поверхности. Следует отметить, что каждая камера сердца имеет присущие только ей специфические морфологические признаки, совокупность которых позволяет ее опознать. Однако не всем признакам придается одинаковое диагностическое значение: одни из них играют определяющую роль, другие — лишь вспомогательную.
Приводимые ниже морфологические особенности предсердий и желудочков даны в порядке степени их важности, причем меткой «х» обозначены признаки, которым придается наибольшее диагностическое значение в распознавании камер.
Правое предсердие:
1. Па перегородочной поверхности определяются лимбус и овальная ямка (х).
2. Впадает НПВ (х).
3. Впадает коронарный синус (х).
4. Впадает ВПВ.
5. Наблюдается crista terminalis и гребешковые мышцы на латеральной и передней поверхностях.
6. Ушко имеет пирамидальную форму с широким основанием.
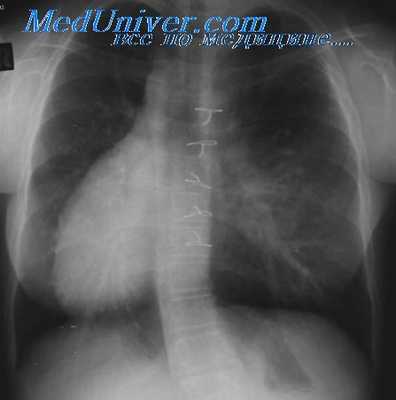
Левое предсердие:
1. На перегородочной поверхности отмечается дериват первичной перегородки (х).
2. Впадают легочные вены.
3. Отмечается сглаженная внутренняя поверхность.
4. Ушко извилистой формы и узким отверстием открывается в полость ЛП.
Правый желудочек:
1. Характеризуется грубой трабекулярностью внутренней поверхности, особенно в области перегородки (х).
2. Имеется наджелудочковый гребень, разделяющий полость желудочка па приточный и выводной отделы (х).
3. Отделен от предсердия трехстворчатым клапаном.
4. Полулунные клапаны располагаются спереди и высоко.
Левый желудочек:
1. Характеризуется нежной трабекулярностью, особенно на перегородочной поверхности (х).
2. Отсутствует наджелудочковый гребень (х).
3. Отделен от предсердия двухстворчатым клапаном.
4. Полулунные клапаны располагаются сзади и низко.
Экстрасистолия - симптомы и лечение
Что такое экстрасистолия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Белоус Анны Владимировны, кардиолога со стажем в 8 лет.
Над статьей доктора Белоус Анны Владимировны работали литературный редактор Вера Васина , научный редактор Виталий Зафираки и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
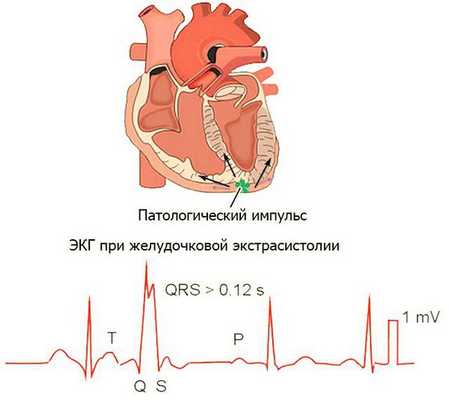
Экстрасистолией (лат. "extra" — вне, снаружи + греч. "systole" — сокращение, сжатие) называют внеочередное сокращение сердца, преждевременное по отношению к основному его ритму [1] [4] .
Эта патология может быть как функционального, так и органического происхождения. Чаще всего экстрасистолы носят функциональный характер, то есть возникают в отсутствие серьёзного структурного поражения сердца.
Факторы, провоцирующие функциональные экстрасистолы:
- стрессовые ситуации;
- чрезмерные физические нагрузки; , употребление алкоголя и наркотических веществ;
- злоупотребление крепким кофе и чаем.
Экстрасистолы органического происхождения могут возникать на фоне следующих состояний:
- — стенокардии, острого инфаркта миокарда или же постинфарктного кардиосклероза;
- воспалительных заболеваний, поражающих сердце — эндокардите, миокардите, перикардите;
- пороков сердца;
- гипертрофии миокарда, которая развивается чаще всего при артериальной гипертонии;
- поражениях сердца при системных заболеваниях — гемохроматозе, саркоидозе, амилоидозе, аутоиммунных заболеваниях.
Экстрасистолы встречаются у 65-70 % здоровых людей, а при длительном мониторировании ЭКГ — практически у всех [15] .
Экстрасистолия относится к числу самых безобидных аритмий, и сама по себе не влияет на продолжительность жизни, а зачастую не влияет и на самочувствие. Однако её безобидность относительна: хотя сама по себе экстрасистолия ничем не угрожает, но при наличии органического заболевания желудочковая экстрасистолия может привести к серьёзным осложнениям, прежде всего — к фатальным аритмиям.
Именно по этой причине желудочковая экстрасистолия более опасна чем предсердная или атриовентрикулярная экстрасистолия.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы экстрасистолии
Симптомы при экстрасистолии могут отсутствовать, особенно если она возникает на фоне органического заболевания сердца. Частые симптомы, которыми проявляется экстрасистолия:
- толчки и сильные сердечные удары;
- ощущение замирания в груди;
- перебои в работе сердца.
Функциональные экстрасистолы могут возникать на фоне неврозов или при нарушении работы вегетативной нервной системы. При этом присутствует:
- бледность кожных покровов либо гиперемия (покраснение) лица;
- приливы жара;
- тревога;
- повышенная потливость;
- чувство нехватки воздуха, страх, нарушение сна, дрожь в теле.
Патогенез экстрасистолии
Сердце — полый мышечный орган, у человека и теплокровных животных имеет четырёхкамерное строение [13] . Сердце способно самостоятельно сокращаться через определённые промежутки времени. Эта функция называется автоматизмом и возможна благодаря возникновению электрических импульсов в самом сердце, точнее в его проводящей системе.
Проводящая система сердца — это комплекс специальных клеток, обеспечивающих возникновение и распространение электрического импульса по миокарду. Благодаря этому становится возможным последовательное, координированное сокращение миокарда. Проводящая система сердца представлена синусным узлом, атриовентрикулярным узлом (между предсердиями и желудочками), пучком Гиса с левой и правой ножкой, волокнами Пуркинье.
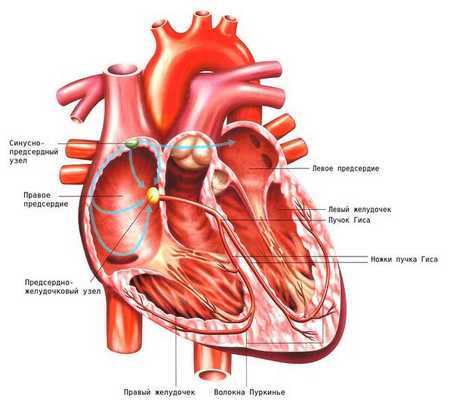
Один из механизмов развития экстрасистолии — повторный вход волны электрического возбуждения [4] .
При развитии в отдельных участках миокарда патологических процессов электрические свойства этих участков миокарда и проводящей системы сердца могут существенно отличаться друг от друга. К таким патологическим процессам относятся ишемия, дистрофия, некроз, кардиосклероз, а также значительные метаболические нарушения. Возникает разная скорость проведения электрического импульса и развиваются однонаправленные блокады проведений и участки замедленного распространения электрических импульсов.
Возбуждение этого участка может повторно распространяться на рядом лежащие отделы сердца ещё до того, как к ним вновь подойдет очередной импульс из синоатриального узла. Возникает повторный вход волны возбуждения в те отделы сердца, которые только что вышли из состояния рефрактерности ("нечувствительности"), в результате чего наступает преждевременное внеочередное возбуждение сердца — экстрасистола.
Другой механизм развития экстрасистол — патологический автоматизм, когда электрические импульсы зарождаются не там, где это предусмотрено нормальным ходом процесса.
Классификация и стадии развития экстрасистолии
Классификация экстрасистол по локализации:
- синусовые — исходят из области около синусового узла, расположенного в стенке левого предсердия;
- предсердные — источником является миокард правого или левого предсердий;
- узловые — возникают в узле проводящей системы, располагающемся между предсердиями и желудочками;
- желудочковые — появляются в миокарде правого или левого желудочков;
Классификация экстрасистол по этиологическому фактору:
Классификация по количеству очагов экстрасистолических импульсов:
- Монотопные мономорфные экстрасистолы — из одного источника возникновения, на ЭКГ имеют одинаковую форму.
- Монотопные полиморфные экстрасистолы — из одного источника возникновения, но имеют разную форму, скорость проведения и пути распространения импульса в желудочках.
- Политопные экстрасистолы — исходят из нескольких очагов, разные экстрасистолические комплексы, которые отличаются друг от друга по форме.
Классификация экстрасистол по количеству:
- Одиночные экстрасистолы — экстрасистолические сердечные циклы редкие и возникают нерегулярно.
- Аллоритмии — вид аритмии, при котором происходит чередование основного ритма и экстрасистол с определённой последовательностью. Выделяют следующие типы:
- бигеминия — экстрасистола следует после каждого нормального сокращения;
- тригеминия — после двух основных комплексов;
- квадригеминия — после трёх нормальных комплексов;
- пентагеминия — экстрасистолы регулярно повторяются через четыре сердечных цикла.
- Парные — две экстрасистолы подряд.
- Групповые — более двух, но менее пяти (часто такие эпизоды называют "пробежками", если частота сердечных сокращений в эпизоде соответствует тахикардии – 100 и более сокращений в минуту).
Классификация желудочковых экстрасистол по Лауну-Вольфу-Райяну по степени их негативного влияния на прогноз:
- 0 — отсутствие желудочковых экстрасистол;
- I — до 30 экстрасистол за час мониторирования;
- II — более 30 экстрасистол за час мониторирования;
- III — полиморфные экстрасистолы;
- IVa — парные мономорфные экстрасистолы;
- IVb — парные полиморфные экстрасистолы;
- V — пробежки желудочковой тахикардии (три и более комплексов подряд).
В международной классификации болезней утверждена следующая кодировка экстрасистолии:
- I49.1 — Преждевременная деполяризация предсердий ;
- I49.2 — Преждевременная деполяризация, исходящая из АВ-соединения ;
- I49.3 — Преждевременная деполяризация желудочков ;
- I49.4 — Другая и неуточнённая преждевременная деполяризация [5] .
Осложнения экстрасистолии
Наджелудочковая экстрасистолия не связана с повышенным риском внезапной смерти, однако в редких случаях она может стать причиной суправентрикулярной тахикардии — разновидности аритмии, приводящей к резкому и продолжительному увеличению частоты сердечных сокращений. Кроме того, у больных с пароксизмами фибрилляции предсердий именно предсердные экстрасистолы могут "запускать" эти пароксизмы фибрилляции — волны хаотического повторного возбуждения в предсердиях, опасные риском развития сердечной недостаточности[10].
Имеются отдельные публикации, где было показано, что желудочковые экстрасистолы могут свидетельствовать о повышении риска смерти в будущем. Эти случаи затрагивали экстрасистолии, возникающие при физических нагрузках, особенно на этапе восстановления [11].
На сократительной функции желудочков очень частые желудочковые экстрасистолы могут сказываться негативно, однако это возможно в основном при очень большом количестве экстрасистол — десятки тысяч. При значительном структурном поражении сердца желудочковые экстрасистолы могут косвенно указывать на повышенный риск внезапной сердечной смерти.
Диагностика экстрасистолии
Заподозрить экстрасистолию можно при наличии жалоб пациента на перебои в работе сердца. Экстрасистолы распознаются при пальпации пульса, а также при выслушивании сердца фонендоскопом, однако определить источник экстрасистолии (суправентрикулярная или желудочковая) таким путем невозможно. Основной метод диагностики экстрасистолии — это электрокардиография и суточное мониторирование ЭКГ, т. е. запись электрических потенциалов сердца с поверхности тела [2].
![Электрокардиография (ЭКГ) [17]](/pimg3/opredelenie-lokalizatsii-zheludochkov-50C8.jpg)
Таким образом, диагностика экстрасистолии включает:
- Сбор анамнеза. Врач уточняет обстоятельства, при которых появляется аритмия — на фоне эмоциональных или физических нагрузок, в покое, во время сна, после обильного приёма пищи; длительность и частоту эпизодов, приём медикаментов, наличие заболеваний, в том числе перенесённых ранее, вредных привычек.
- Физикальное обследование — измеряется артериальный пульс и давление, проводится аускультация ("выслушивание"), пальпация ("ощупывание"), перкуссия ("простукивание") сердца и сосудов.
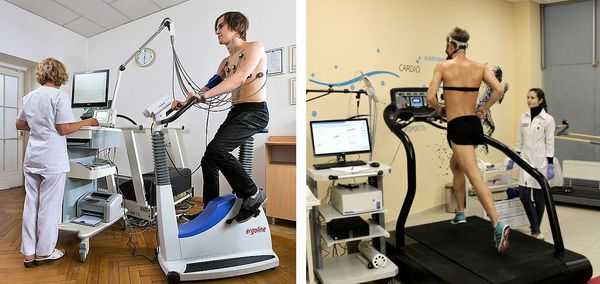
- Инструментальные исследования — стандартная электрокардиография, холтеровское мониторирование ЭКГ за сутки и более при необходимости, эхокардиография (УЗИ сердца), ЭКГ с нагрузкой (велоэргометрия, тредмил-тест).
Велоэргометрия регистрирует ЭКГ и показатели артериального давления на фоне физической нагрузки и после её завершения. Во время диагностики пациент вращает педали специального тренажёра (велоэргометра) с возрастающей скоростью, либо идет по ленте движущейся дорожки (тредмил). Нагрузка при этом возрастает постепенно.
С помощью двух последних методов выявляют экстрасистолы, возникающие именно при физических нагрузках.
Также для уточнения диагноза могут потребоваться лабораторные исследования:
- клинический анализ крови для выявления анемии;
- биохимический анализ крови для обнаружения почечной или печёночной недостаточности, повышенного уровня глюкозы;
- электролитный состав крови для определения повышенного или пониженного уровня калия;
- скрининг функции щитовидной железы с исследованием гормонального статуса — тиреотоксикоз и гипотиреоз могут приводить нарушениям ритма сердца;
- исследование репродуктивной системы — нарушение менструального цикла, а также наступление перименопаузы и менопаузы, особенно обусловленное патологическими гормональными изменениями, может опосредованно приводить к нарушению баланса в вегетативной системе и провоцировать возникновение нарушений ритма сердца;
- исследование надпочечников — эти органы принимают непосредственное участие в регуляции электролитного баланса, нарушение их функции может приводить к изменению концентраций электролитов в крови (калия, натрия, хлора, кальций, фосфора), электролитному дисбалансу в миокарде и к появлению экстрасистол.
Лечение экстрасистолии
Лечение экстрасистолии может быть медикаментозным, либо хирургическим (радиочастотная аблация). Кроме того, врач пытается выявить причины экстрасистолии и воздействовать на них (этиотропное лечение). Далеко не всегда экстрасистолия вообще требует лечения.
Этиотропное лечение
Поиск причин и воздействие на них составляет основу данного подхода, который, однако, не всегда возможно реализовать. При экстрасистолии вегетативного происхождения показана консультация невролога или психотерапевта. Часто применяемые в таких ситуациях успокоительные растительные сборы (пустырник, валериана, мелисса, настойка пиона) не имеют серьёзной доказательной базы.
Психотропные препараты применяются либо тогда, когда есть отчётливая связь между психоэмоциональными нарушениями и экстрасистолией, либо (чаще), когда экстрасистолия усугубляет фоновую тревожность или депрессию. Это могут быть как транквилизаторы, так и антидепрессанты.
Если есть основания думать, что экстрасистолия вызвана приёмом лекарственных средств, например диуретиков, противоаритмических препаратов, бета-адреностимуляторов или антидепрессантов, то возможна их пробная отмена.
В случаях, когда экстрасистолия протекает бессимптомно или малосимптомно, её лечение обычно не требуется [3]. В том случае, если пациент субъективно плохо переносит экстрасистолию, а самих экстрасистол достаточно много (тысячи), возможна лекарственная терапия. Препарат выбирают в зависимости от вида экстрасистолии и частоты сокращений сердца. Экстрасистолия обычно хорошо поддаётся лечению антиаритмическими препаратами. В клинической практике применяют классификацию антиаритмических препаратов по E. Vaughan- Williams:
1. Класс I. Мембраностабилизирующие препараты, блокаторы натриевых каналов. Подразделяются на классы Ia, Ib и Ic.
- класс Ia Хинидин , Новокаинамид, Дизопирамид, Аймалин ;
- класс Ib Лидокаин , Дифенин , Мексилетин ;
- класс Ic Флекаинид, Пропафенон , Этацизин , Аллапинин.
5. Класс II. Бета-блокаторы Пропранолол , Метопролол , Атенолол , Бисопролол . Устраняют влияние симпатической нервной системы на миокард.
6. Класс III. Средства, увеличивающие продолжительность потенциала действия, блокаторы калиевых каналов ( Амиодарон , Соталол , Дронедарон .
7. Класс IV. Блокаторы кальциевых каналов Верапамил , Дилтиазем .
Прочие средства, не вошедшие в классификацию, но применяющиеся для лечения аритмий (препараты калия, Аденозин , сульфат магния, сердечные гликозиды).
Если экстрасистолы на фоне достаточно длительной терапии или их число многократно уменьшается, может быть предпринята пробная отмена лекарственного препарата. В части случаев экстрасистолия после этого не возобновляется.
Для назначения антиаритмического средства и подбора его дозировки проводится суточное ЭКГ-мониторирование. В дальнейшем, что оценить эффективность лечения и исключить развитие побочных эффектов, необходим контроль за количеством экстрасистол в ходе выполнения повторного суточного мониторирования ЭКГ [6] .
Хирургическое лечение
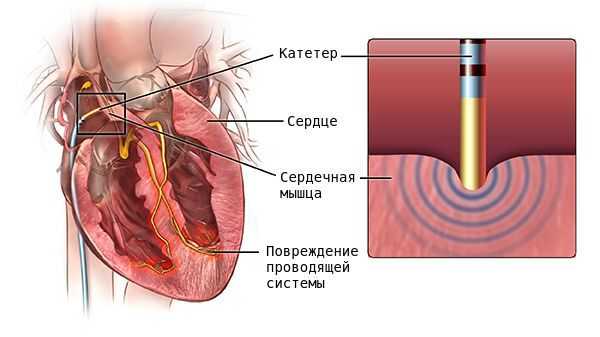
В случае неэффективности медикаментозой терапии и при наличии большого количества экстрасистол (десятки тысяч за сутки), возможно выполнение радиочастотной катетерной абляции (РЧА). В ходе вмешательства выявляется локализация очага аритмии и его последующее устранение с помощью строго локального радиочастотного воздействия на определенный участок миокарда. РЧА была внедрена в начале 1980-х годов и стала методом выбора для лечения многих аритмий, заменив многие оперативные вмешательства на открытом сердце и став альтернативой лекарственной терапии [8] .
Прогноз. Профилактика
Прогноз зависит от наличия органического поражения сердца и от степени нарушения функции желудочков. Риск аритмической смерти значительно увеличен, если частая желудочковая экстрасистолия регистрируется у больных, перенесших инфаркт миокарда, особенно при низкой сократимости сердца [16] .
При серьёзном органическом поражении миокарда (например, при низкой сократимости левого желудочка после перенесенного инфаркта миокарда) существует риск развития тяжелых желудочковых нарушений сердечного ритма, способных привести к смерти. Это желудочковая тахикардия и фибрилляция желудочков. При отсутствии органического поражения сердца экстрасистолия существенно прогноз не отягощает.
Профилактика заключается в предотвращение тех заболеваний сердца, на фоне которых экстрасистолия часто развивается, а также тех воздействий, о которых известно их проаритмогенное влияние:
- кардиомиопатию;
- миокардит;
- метаболические, электролитные и других нарушения.
Также для профилактики следует:
- исключить медикаментозную, пищевую и химическую интоксикации;
- отказаться от курения, употребления алкоголя и крепкого кофе;
- нормализовать режим труда и отдыха, отрегулировать режим сна, питание, заниматься умеренной физической активностью, постараться минимизировать воздействие стрессов.
Лекарственные препараты следует принимать под строгим контролем врача. Своевременная диагностика и лечение заболеваний сердца и других органов — залог успешной профилактики. При появлении симптомов экстрасистолии следует обязательно обратиться к врачу [14] .
Малые аномалии развития сердца
Малые аномалии развития сердца — это группа врожденных или приобретенных структурных нарушений миокарда и прилегающих к нему магистральных сосудов, которые не приводят к явным нарушениям гемодинамики, но иногда провоцируют развитие патологических состояний в течение жизни. Могут осложняться внезапной кардиальной смертью, бактериальным эндокардитом, митральной, трикуспидальной недостаточностью, разрывом хорд. При значимых отклонениях внутрисердечной гемодинамики от нормы отмечается цианоз кожи, одышка, быстрая утомляемость, редкие загрудинные боли. Лечение чаще консервативное, по показаниям осуществляются кардиохирургические операции.
МКБ-10
Общие сведения
Малые аномалии сердца (МАС) широко распространены, представляют собой разнородную группу патологических состояний, обусловленных изменениями соединительной ткани сердца. Рассматриваются как частный случай висцеральных соединительнотканных дисплазий, нередко сочетаются с дисплазией кожи, костно-мышечной системы, других внутренних органов. В 96-99% случаев не обнаруживаются при осмотре, остаются недиагностированными или выявляются случайно при обследовании по поводу другой патологии. Встречаемость у новорожденных колеблется от 40 до 69%. Чаще страдают мальчики – 58% от общего числа детей с установленными нарушениями. Самыми часто диагностируемыми отклонениями от нормы являются дефект межпредсердной перегородки (26%) и функционирующий артериальный проток (6%).
Причины
В настоящее время МАС рассматриваются как полиэтиологическое состояние, которое возникает под действием различных факторов и приводит к стойким анатомическим или функциональным дефектам соединительнотканных структур, являющихся основой сердечного каркаса. Большинство подобных дефектов обусловлено дисплазией соединительной ткани (ДСТ). Основными причинами развития МАС считаются:
- Недифференцированная ДСТ. Является обширной группой состояний, не укладывающихся в картину определенных наследственных болезней. Отличается полиморфностью проявлений. Наряду с поражением сердца часто обнаруживается гипермобильность суставов, вегето-сосудистые расстройства, нарушения со стороны внутренних органов различной степени выраженности.
- Наследственные заболевания. Включают группу генных и хромосомных патологий, характеризующихся нарушением дифференцировки клеток соединительной ткани, изменением их нормальной структуры, снижением функции, дефицитом энзимов, каркасных белков и гликопротеинов. Примерами являются синдромы Марфана, Элерса-Данлоса.
- Патология беременности. Отклонения от нормы возникают на этапе внутриутробного развития, обычно связаны с нарушением закладки органов на ранних сроках — до 8 недели. Доступные исследования не позволяют диагностировать отклонения ввиду малого их размера. Предрасполагающими факторами кардиальной патологии становятся употребление будущей матерью алкоголя и наркотиков, курение.
- Экзогенные влияния. Нерезко выраженные малые патологии миокарда могут формироваться у детей, имеющих изначально здоровое сердце. Особое значение в этом случае отводится неблагоприятному состоянию окружающей среды, воздействию вредоносных химических соединений, инфекционным заболеваниям. Патологические состояния, как правило, диагностируются в возрасте до трех лет, имеют скудную симптоматику. С возрастом возможно ухудшение самочувствия.
Патогенез
Малые аномалии связаны с дефектами структуры интерстициальной ткани сердца. Основным типом клеточной патологии, лежащим в основе повреждения, является дисплазия. Соединительнотканные структуры играют роль кардиального «скелета», составляют основу клапанного аппарата, сосудов. Дисплазия становится причиной нарушения дифференцировки, пролиферации, микроструктуры, метаболизма клеток в этих структурах, развитию неправильной гистоархетиктоники с формированием разнообразных отклонений строения, способных привести к нарушению функциональности органа. Нередко малые кардиальные аномалии сочетаются с патологией иных систем и тканей.
Классификация
Малые аномалии представляют собой патологии собственно сердечной мышцы и прилегающих магистральных артерий. Нарушения систематизируют по локализации дефекта с последующим уточнением наличия гемодинамических нарушений и степени их выраженности. Выделяют шесть основных групп изменений миокарда и сосудов, которые определяются с помощью ультразвукового исследования сердца:
Симптомы
У 96% пациентов система кровообращения и организм в целом никак не страдают от стромальных дефектов, клиническая симптоматика отсутствует. При значимом поражении различных кардиальных отделов могут определяться неспецифические проявления: цианоз кожи, особенно – в области носогубного треугольника, быстрая утомляемость, одышка, незначительные редко возникающие кардиальные боли. Чаще всего малые аномалии манифестируют в период гормональной перестройки (подростковый период, беременность). Наблюдается тахикардия, аритмии, давящие ощущения за грудиной, тошнота, снижение физической выносливости, головные боли и головокружения. Возможно появление признаков вегетососудистой дистонии, в том числе субфебрильное повышение температуры тела.
У новорожденных патология может проявляться частым глубоким дыханием, ускорением сокращений сердца при кормлении, купании. Существуют симптомы, характерные для отдельных дефектов. Добавочные хорды левого желудочка становятся этиологическим фактором синусовой тахикардии. Регургитация крови из-за неплотного смыкания трикуспидального клапана или ее нефизиологическая циркуляция при открытом овальном окне могут приводить к застойным явлениям в малом круге кровообращения, что сопровождается выраженной одышкой даже при незначительной физической активности.
Осложнения
Несмотря на отсутствие прямого патологического влияния, малые аномалии снижают общую резистентность миокарда к воздействию повреждающих факторов, что повышает риск формирования сердечно-сосудистых патологий. К примеру, на фоне пролапса митрального клапана развивается до 30% всех инфекционных эндокардитов, вероятность внезапной смерти при массивной регургитации повышается в 50 раз, особенно у молодых людей обоих полов. У отдельных пациентов возникают фатальные нарушения ритма, проводимости, наблюдается образование аневризм аорты и коронарных артерий с их последующим разрывом. Дегенерация клапанных структур становится предрасполагающим фактором атеросклероза и кальциноза, которые сопровождаются сужением просвета отверстий (стенозом) между полостями сердца и/или сосудами.
Диагностика
Иногда врачу-кардиологу удается заподозрить наличие малых аномалий при проведении первичного осмотра, однако это происходит только при обнаружении характерной достаточно выраженной симптоматики, сопутствующих состояний. Патология сердца, обусловленная соединительнотканной дисплазией, у детей раннего возраста часто сопровождается грыжами, врожденными вывихами суставов, их повышенной мобильностью, удлиненными конечностями и пальцами на руках, ногах, деформациями грудной клетки. Аускультативно изменения миокарда проявляют себя шумами во время систолы или определением нескольких звуковых феноменов одновременно. В качестве дополнительных методов исследования обычно используются:
Лечение малых аномалий сердца
Лечение патологии необходимо лишь в тех случаях, когда диспластические явления в сердце влияют на его работу, функционирование магистральных сосудов. При отсутствии симптоматики рекомендуется общая профилактика сердечно-сосудистых заболеваний с ежегодным посещением кардиолога для консультации и проведения УЗИ. Выделяют несколько направлений коррекции состояния пациентов:
- Немедикаментозная терапия. Из-за выраженности вегетативных проявлений существенную роль в улучшении состояния больного играют мероприятия по нормализации образа жизни. Пациенту или его родителям разъясняют важность соблюдения режима труда и отдыха в соответствии с возрастными особенностями, необходимость исключить переутомление, стрессы и чрезмерные физические нагрузки, обеспечить здоровое сбалансированное питание. Дополнительно назначают массаж, лечебную гимнастику, водные процедуры, по показаниям – консультации психолога.
- Медикаментозное лечение. Требуется при существенных нарушениях внутрисердечной циркуляции крови или множественных аномалиях органа. Обычно применяют препараты калия и магния, медикаменты, улучающие доставку и потребление миокардом кислорода (убихинон, цитохром С, карнитин), витамины (В1, В2, В3, РР), кардиопротекторы (триметазидин, таурин, никорандил). При аритмиях, нарушениях проводимости используют антиаритмические средства (амиодарон, бета-адреноблокаторы, прокаинамид).
- Хирургические методы. Показаны, если у пациента выявляются массивные гемодинамические нарушения с потенциальным развитием жизнеугрожающих осложнений. Аномалии межжелудочковой, межпредсердной перегородки оперируют в условиях искусственного кровообращения, гипотермии. Небольшие дефекты ушивают, крупные закрывают искусственным барьером из синтетических или биоорганических материалов. При стенозах, пролапсах клапанов выполняют их протезирование.
Прогноз и профилактика
Поскольку малые аномалии в большинстве случаев никак не сказываются на состоянии здоровья больного, прогноз почти всегда благоприятный. При наличии нарушений оперативное вмешательство позволяет полностью устранить последствия дисплазии и предупредить развитие осложнений. Общая летальность при применении хирургических методик не превышает 1%. Первичная профилактика предусматривает исключение вредных влияний на плод и ребенка в первые годы жизни, вторичная заключается в предупреждении возможных осложнений, включает регулярные (1-2 раза в год) осмотры кардиолога с проведением инструментальных исследований. Рекомендуется соблюдение здорового образа жизни, отказ от вредных привычек, дозирование физических нагрузок, правильное питание с большим количеством овощей и фруктов, ограничением жиров и соли, избегание стрессовых ситуаций.
1. Малые аномалии сердца (клиническое значение, диагностика, осложнения)/ Бова А.А., Трисветова Е.Л. - 2001.
2. Малые аномалии сердца/ Земцовский Э.В., Малев Э.Г., Лобанов М.Ю., Парфенова Н.Н., Реева С.В., Хасанова С.И, Беляева Е.Л.// Российский кардиологический журнал. - 2012 - №1(93).
3. Малые аномалии сердца: диагностика и клиническое течение// Романова Е.Н., Говорин А.В. Забайкальский медицинский вестник. — 2009 — №2.
4. Малые аномалии развития сердца и их значение в генезе нарушений сердечного ритма у детей и подростков: Автореферат диссертации/ Сурова О.В. - 2005.
Читайте также:
