Осложнения инфекционного мононуклеоза - течение, прогноз
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Клиника инфекционного лимфоцитоза - проявления
Инкубационный период инфекционного мононуклеоза варьирует в широких пределах, от 4 до 50 дней, причем он короче у детей (10—14 дней) и длинее у молодых взрослых (30—50 дней) или лишь 18—21 день в случаях, возникающих после трансфузий. Большинство больных асимптоматичны в течение этого периода, но у некоторых может появляться в последние 3—10 дней нехарактерная симптоматология, лишенная резкости, и проявляющаяся расстройством самочувствия, утопляемостью, анорексией, недомоганием, легкой дисфагией (Marinescu, Wernekke).
Период инвазии инфекционного мононуклеоза дебютирует быстро и прогрессивно, проявляясь головной болью, преобладающе ретроорбитальной, болями в затылке или латероцервикальными, усугубляемыми движениями головы, недомоганием с неспособностью сосредоточивать внимание, выраженной астенией, адинамией, анорексией, сопровождаемой дисфагией, тошнотой или рвотами, пальпебральными отеками с легкой фотофобией, а у курильщиков отвращением к папиросам, явления, продолжающиеся в течение всего периода болезни. К этому добавляется субфебрильное или фебрильное состояние.
За 2—3 дня наблюдается характерная клиническая картина.
Период разгара инфекционного мононуклеоза продолжается в среднем 4—20 дней и характеризуется в более чем 80% случаев (Evans) объективной триадой: лихорадка + ангина + лимфоаденопатии с спленомегалией, а субъективно явным астеническим состоянием. К этому могут добавляться ряд других симптомов.
Лихорадка присутствует почти в 80—95% случаев. Возникает внезапно или прогрессивно в течение 3—4 дней. Колеблется от субфебрильного состояния до непрерывной лихорадки псевдотифозного типа, доходящей до 38—40°С, более высокой поздно после полудня или вечером, более низкой по утрам или с значительными флюктуациями за сутки, описывая кривую неравномерного, септического или даже псевдомалярийного вида. Может сопровождаться ознобпм или обильными потениями, миалгиями. Продолжается, как правило, 5—14 дней, меньше у детей, больше у подростков и оканчивается лизисом или чаще кризисом.
Ее персистентность, а также и возобновление после нескольких дней ремиссии, указывает на септическое осложнение, обычно наслаивающееся на ангину.

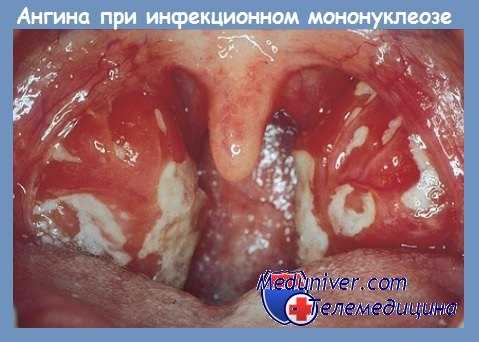
Ангина появляется с самого начала у 80—85% случаев, причем она сопровождается непрерывными болями в горле, усугубляющимисия при глотании, что является наиболее мучительным симптомом на первой неделе. Объективно наблюдается гиперплазия фарингеальных лимфатических образований с отечностью и краснотой, с небом и язычком желатинообразного вида, реже отек гортани с последующим диспноэ.
Кроме эритематоадематозных поражений с небольшим беловатым легко десквамирующимся налетом, могут появляться и кашицеобразные, мембранозные, флегмонозные, некротические поражения, сопровождаемые диспноэ или зловонным запахом, в результате наслоенной инфекции полиморфной бактериальной флорой, причем ангина Венсана (Vincent) является обыкновенным осложнением.
Между 3 и 7 днем могут появляться внезапно, за сутки, в 20—30% случаев, 5—20 небных точкообразных петехий ярко красного цвета, ясно очерченных на рубеже между твердым и мягким небом, которые становятся темного цвета за 48 часов и исчезают в течение 3—5 дней.
Могут также присутствовать: болевое воспаление десен, которые слегка кровоточат или даже изъязелвяются, а также и отек с несколькими петехиями на уздочке языка.
Ангина без осложнений затихает за 2—3 недели, вместе с болезнью.
Лимфаденопатии, присутствующие в более чем 95% случаев инфекционного мононуклеоза, локализированы преимущественно в шейнобоковой, затылочной и угловой подчелюстной областях, но чаще на задней грудинно-ключично-сосковой цепи в ее нижней части. Лимфаденопатии часто эволюируют с захватом и остальных ганглиозных лимфатических подподбородочных, надключичных, подкрыльцовых и особенно паховых и мезентериальных цепей.
Они бывают двусторонними, вариабильной величины, диаметром от 0,6 см до свыше 4 см, причем первыми воспаленными группами оказываются группы наиболее крупные в объеме, упругой консистенции, часто находящиеся под давлением, что вызывает спонтанную умеренную боль, особенно при пальпации, неприлагающие к соседним тканям и лишь очень редко с периаденитом, без изменения цвета покровов и без нагноения. В очень редких случаях они могут быть очень большими, придавая вид бычачей шеи. Лимфаденопатии появляются вначале болезни, реже спустя 2—5 дней, быстро генерализируются и исчезают обычно за 2 недели, но и через несколько месяцев.
Спленомегалия появляется в 50—70% случаев инфекционного мононуклеоза, чаще всего после появления аденопатий, а реже и самостоятельно. Объем селезенки умеренно увеличен, в большинстве случаев не превышая в 2—3 см. реберный предел. Величина селезенки достигает максимума к концу 2 недели болезни, и не является параллельной, с точки зрения эволюции и объема, лимфоаденопатиям. Селезенка упругой консистенции может сравнительно легко разрываться, спонтанно или при дефекации, пальпации или в результате минимальных местных травм. Форма, как и подвижность, сохраняется. Спленомегалия детерминирует умеренное стеснение в левом подреберье. Отступает за 3—6 недель и даже скорее в легких случаях.
Гепатомегалия, весьма умеренная, слегка болевая при перкуции кулаком правого подреберья, появляется в 10—25% случаев, сопровождая спленомегалию. Имеет доброкачественную эволюцию, редко сопровождаясь желтухой, возникающей спустя 5—14 дней после начала болвзни и лишь у 5% больных.
Астения, присутствующая в подавляющем большинстве случаев инфекционного мононуклеоза, чрезвычайно интенсивная еще в самом начале болезни, персистирует долгое время и в течение конвалесценции. Она является показателем общей затронутости организма, иногда сопровождаясь головной болью (40—70% случаев), расстройствами зрения, миалгиями, недомоганием, диффузными болями в животе с тошнотой и рвотами, или без таковых.
Также, в случае генерализированного реактивного воспаления РЭС (Berceanu), наряду с аденоспленогепатомегалией могут появляться более редкие признаки локализации на других территориях и органах, детерминируя:
а) пальпебральные отеки (36% сличаев — Wintrobe), сопровождаемые иногда конъюнктивитом и дакриоциститом;
б) вариабильную кожную эритему, доходящую до экзантемы с макулезным rash-ем, краснухоподобным, скарлатиноподобным, кореподобным или напоминающим медикаментозную аллергию, в 5—15% случаев (Evans);
в) редко, тромбопеническую пурпуру. Чаще встречаются незначительные геморрагические явления, как эпистаксис, или гингиворрагии;
г) брадикардию вследствие неспецифического миокардита с незначительными изменениями на ЭГК (30—50% случаев—Wernekke); д) первичную атипичную пневмонию с медиастинальными аденопатиями или плевральными явлениями или без них;
е) минимальные нефритические поражения, сопровождаемые альбуминурией, цилиндрурией, эритролейкоцитурией;
ж) неврологические синдромы появляются в 0,5—1% случаев в различных формах, как например: вирусный менингит, энцефалит, острый психоз, острый церебеллярный синдром, парезы черепномозговых нервов, радикулоневриты или полирадикулоневриты с синдромом Guillain-Barre. Неврологические явления могут возникать в течение эволюции болезни, требуя более сдержанный прогноз. Обычно проходят без остаточных явлений.
Конвалесценция инфекционного мононуклеоза длительная, обычно тянется несколько недель или месяцев и проявляется персистентной астенией.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Осложнения инфекционного мононуклеоза - течение, прогноз
Осложнения при инфекционном мононуклеозе появляются редко, преимущественно благодаря супраинфекциям и автоиммунным расстройствам, реже вследствие механических, или неврологических поражений (Liibcke, Leng-Levy и сотр.).
Супраинфекция ангины появляется в 10—27% случаев, чаще стрептококком, в особенности бета-гемолитическим группы А, а также и микроорганизмом Vincent. Супраинфекция аденопатии бывает редко с последующим длительным нагноением.
Автоиммунная гемолитическая анемия с антителами на холоде появляется позже, иммет переходный характер или водворяется как хроническая форма.
Ее сравнительная частота по-видимому свидетельствует о специальном взаимоотношении, которое может устанавливаться между инфекцией EBV, инфекционным мононуклеозом и поликлональными иммунными расстройствами в рамках реактивной лимфопролиферации (Berceanu, Williams, Wolheim). Автоантитела — типа IgG (Berceanu).
Разрыв селезенки происходит редко, спонтанно или в результате малых местных травм, при пальпации или дефекации.
Компрессии по поводу аденопатии или местных инфультраций могут вызывать чрезвычайно редко орхиты, панкреатиты, кишечные парезы, обструкции верхних дыхательных путей.

Неврологические поражения могут оставлять окончательные последствия, а также детерминировать сметрь путем асфиксии, благодаря бульбарным поражениям с синдромом Landry и респираторным параличей.
Панэнцефалитический подострый склероз (ПЭПС) сочетается чрезвычайно редко с случаями мононуклеозного энцефалита. Наличие Ac-Ag краснухи, Ас-герпеса, Ac EBV или Ас других вирусов повидимому указывают на то, что мононуклеозная иммунодепрессия благоприятсвует эволюции ПЭПС, либо реактивируя латентную инфекцию вирусом краснухи, либо как осложнение самого EBV в организме с генетическим предрасположением.
Течение и прогноз инфекционного мононуклеоза
Инфекционный мононуклеоз будучи инфекционным лимфопролиферативным заболеванием, имеет доброкачественную самоограниченную эволюцию в более чем 95% случаев у молодых. В общем, в средней обыкновенной форме без осложнений, инфекционный синдром затихает после 1—3 недель, мононуклеозный синдром — после 2—4 недель, реакция HD—PBD негативируется спустя 2—3 месяца, зато астения может держаться несколько месяцев.
Обострения во время эволюции инфекционного мононуклеоза бывают редко. Еще реже могут возникать возвраты, а случаи вторичного заболевания много лет спустя бывают чрезвычайно редко и вызывают споры. У маленьких детей эволюция мягче, как и у взрослых с негативной HD-BPD.
Прогноз инфекционного мононуклеоза, как близкий, так и отдаленный — хороший, как quo ad vitam, так и quo ad functionem. В случаях с осложнениями, как и при атипичных висцеральных, особенно неврологических формах, а также у пожилых лиц, прогноз более сдержанный. Смертельные исходы бывают чрезвычайно редко.
До 1968 г. было отмечено около 50 случаев (Evans), из которых более 3/4 произошли по поводу осложнений, а остальные несколько летальных исходов, по поводу паретической асфиксии или острого легочного отека, агранулоцитоза, миокардита, гепатического некроза, острой геморрагии.
Лабораторная диагностика инфекционного лимфоцитоза - анализы
Периферическая кровь при инфекционном мононуклеозе представляет характерные численные и морфологические модификации еще с самого начала болезни. Число лейкоцитов нормальное или даже слегка пониженное в первые дни болезни (40% случаев), но быстро возрастает, так что к концу первой и вначале второй недели, достигает 10 000—20 000 элементов/мм3. Рост персистирует до 3-ей недели болезни, когда максимальное число достигает 30 000—80 000 элементов на мм3, после чего их количество постепенно уменьшается в течение 1—2 месяцев (2—14 недель) до нормы или в течение нескольких недель даже ниже нормы. Во время фебрильных возвратов снова появляется лейкоцитоз вследствие наслоенной инфекции.
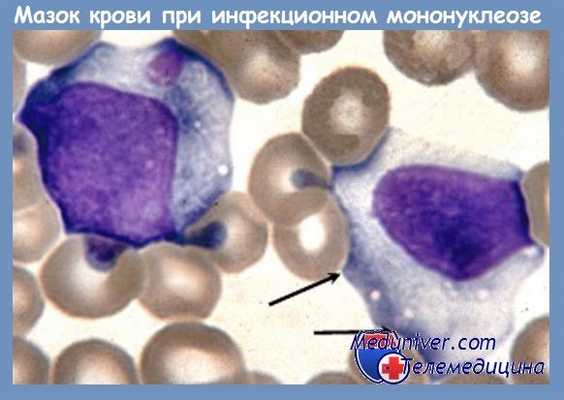
Лейкоцитарная формула при инфекционном мононуклеозе терпит патогномонические изменения, характеризующиеся мононуклеозной реакцией с наличием крупных, атипичных, гипербазофильных мононуклеарных клеток и сравнительной или реже абсолютной нейтропенией. Лимфоциты и моноциты повышены в абсолютных цифрах, составляя 60—90% общего числа лейкоцитов. Большинство имеет нормальный вид, однако 10—20% из них (3—30%, Audebert) являются крупными, атипичными мононуклеарными клетками, полиморфными по виду и величине (цветная вклейка III), так что они кажутся смесью из 3—5 клеточных населений. В настоящее время их деление на 3 типа, по Downey уже устарело. Морфологически трудно отличимые между лимфоцитом и моноцитом, они похоже скорей на трансформированный лимфобласт в культутах.
Это клетки крупного размера, 16—30 u с более или менее обильной цитоплазмой, вакуолизированной (клетка Pfeiffer) или пенистой, фенестрированной, агранулярной, и редко с маленкими азурофильными гранулами, более явно гипербазофильной на периферии. Ядро также крупного размера, помещенное эксцентрически, круглой, овальной или подковообразной формы, представляет лобуляции, инвагинации, зубчатости или сессильные тельца, которые могут отторгаться (кариовириотомия — Raileanu).
Хроматин — плотный, часто распределен неравномерно, подобно моноцитам (монобласты Glanzmann). Могут присутствовать нуклеоли или ложные виды нуклеолей. Рост их численности начинается на 4-й, 5-й день с пределами между 2 и 14 дням, достигая максимума на 7-й—10-й день. Подобные клетки находятся и на мазке из горла, а также и в спинномозговой жидкости, но могут появляться и при других болезнях, как например: посттрансфузионные мононуклеозные синдромы, инфекции вирусом цитомегалии, при состоянии сверхчувствительности к PAS, дифенилгидантоину, мефенитоину, как и у небольшого числе больных с гепатитом Боткина, вирусной пневмонией, ветрянной оспой, инфекционным паротитом, exantema infantum. Иногда существуют митозы в периферической крови, или могут появляться тени клеток.
Количество лейкоцитарных щелочных фосфатаз обычно понижено. Во время конвалесценции может возникать эозинофилия. Эритроциты, обычно в нормальном числе, могут сокращаться при формах с аутоиммунной гемолитической анемией. Прилягая к поверхности мононуклеаров, они оставляют часто отпечатки на них. Тромбоциты, обыкновенно в нормальном количестве, В 25—40% случаев существуют однако цифры ниже 140 000/мм3 и ниже 100 000 у больных с пурпурой.
Патологоанатомическое исследование костного мозга при инфекционном мононуклеозе не дает значительных сведений, так как картина нехарактерная, подобная реакционным аспектам при инфекциях. Глобальное клеточное население численно нормальное или слегка модифицировано, с умеренным ростом лимфоплазмомоноцитарных клеток, из которых меньше 10% составляют крупные атипичные мононуклеарные клетки с теми же характеристиками, что и в периферической крови.
На срезах медуллярных фрагментов можно наблюдать мелкие грануломы с эпителиоидными и гистиоцитарными клетками. Лимфатические железы представляют реактивные гиперпластические модификации, к которым добавляются искажения архитектуры благодаря гиперплазии интерфолликулярных балок и благодаря плейоморфной пролиферации лимфоидных клеток, среди которых существуют крупные, темного цвета, гипербазофильные клетки, а также и атипичные клетки Reed-Sternberg-Paltauf (Tindle и сотр., MacMahon), называемые и "Hodgkin-like cell". Ганглиозная капсула может быть инфильтрированной. Часто возможно смешение с злокачественной лимфомой. Селезенка представляет гиперплазию белой пульпы с периваскулярными инфильтрационными кольцами и с сокращением трабекул, что придает ей повышенную ломкость, с риском разрыва, которому часто предшествуют подкапсулярные геморрагии.
В печени часто наблюдаются воспалительные интерстициальные поражения, с сильно уменьшенными портальными пространствами благодаря лимфатической пролиферации. Клетки Kupffer гипертрофированы, причем возможно находить иногда и небольшие грануломы. Клеточный некроз обычно отсутствует, что помогает устанавливать отличие от вирусного гепатита.
Периваскулярные инфильтрационные муфты, клинически более или менее выраженные, диссеминированы в нервной системе, почках, сердце, легких, костном мозге, выражая реактивное воспаление всей ретикулоэн-дотелиальной системы. На уровне соответствующих паренхим можно увидеть легкие дегенеративные клеточные поражения. При синдроме Guillan-Ваггё происходит набухание передних корешков спинных нервов по поводу клеточной инфильтрации, что ведет к демиэлинизации.
Иммуносерологический диагноз подтверждает инфекционный мононуклеоз посредством выявления специфических гетерофильных антител (отличающихся от антител Forssmann), появляющихся у свыше 90% больных и достаточных для рутинного диагноза. В течение болезни появляются и другие серологические модификации, среди которых имеют особое значение комплексы антитело-антиген EBV.
Наличие гетерофильных антител исследуется при помощи различных агглютинационных реакций. Классической является реакция в трубке, которую описали, в хронологическом порядке, Hanganutiu—Deihert—Paul—Bunell—Davidsohn (HD-PBD) и в которой овечьи эритроциты агглютинируются непосредственно сывороткой больного, как и после ее абсорбции на почке морской свинки, агглютинация явно сокращающаяся до полной ингибиции после абсорбции сыворотки на воловых эритроцитах или после папаинации овечьих эритроцитов. Тест позитивируется при диагностическом титре, превышающем 1/160 у 80% молодых больных, начиная с 3-го дня болезни и редко позже, до 4-х недель, когда свыше 90% больных являются HD-PBD-положительными. Титр начинает спадать после 6 недель конвалесценции, персистируя однако на повышенном уровне, около 1/100, весьма долгое время.
Анамнестические репозитивации могут появляться в течение острых инфекций, если последние возникают спустя несколько месяцев после И.М.Н. Ложнопозитивные, переходные результаты, редко отмечаются у больных с ревматоидным полиартритом, у больных с повышенным титром агглютининов на холоде, а также и после недавних вакцинаций препаратами лошадиной сыворотки. Реакции HD-PBD, негативные при И.М.Н., встречаются у маленьких детей, пожилых лиц, больных под кортикотерапией, а также и у некоторых лиц, имеющих кровяную группу А.
Тест агглютинации в трубке лошадиных эритроцитов в присутствии сыворотки больного является в три раза более чувствительным методом, который позитивируется быстрее и на более долгое время у больных положительных HD-PBD.
Тест гемолиза воловых эритроцитов не представляет преимуществ по сравнению с HD-P6D.
Из множества быстрых и эффективных тестов на стекле, наиболее специфическими по-видимому являются: тест инфекционного мононуклеоза (Hoff и Bauer, цитированные Tanasescu), в котором взвесь соляной 4% сыворотки лошадиных формализированных эритроцитов агглютинируют при добавлении капли сыворотки больного; или тест дифференцированной агглютинации цитированных лошадиных эритроцитов, в присутствии почки обезьяны. Оба теста обладают тем преимуществом, что они позитивируются с первых же клинических признаков, но зато дают 5—14% ложно-позитивных результатов.
Антителами реакции HD-PBD повидимому являются IgM с легкими цепями одного типа, способного распознавать общие антигены от различных видов. Неточно определенный антиген, растворяется в спирте и не растворяется в ацетоне, разрушается нейраминидазой, обладает термостабильностью, присутствует на овечных, воловых и лошадиных эритроцитах и отсутствует на почке обезьяны.
В течение инфекционного мононуклеоза возрастают сывороточные Ig, синтетизированные по-видимому в аномалийных циркулирующих лимфоцитах, в том числе IgM на 100—300% (максимум на I—II неделе); из них, 5% гетерофильные антитела; IgA на 100—200% (максимум на II неделе) и IgG на 50—170% (максимум на IV неделе) (McKinney). Их рост сопровождается появлением антител (Ас), которые реагируют с человеческими нормальными антигенами (Ag). Так, в 70% случаев появляются Ac-Ag-i, которые при титре выше 1/256 могут позитивировать тест Coombs, вероятно путем фиксации Ac-Ag-i IgG, 7S, существующих у 95% больных, на IgM 19S со специфичностью Ag-IgG, который находится в 72% случаев. Ag-i присутствующий на фетальных человеческих эритроцитах, но заменяемый Ag-I у взрослого, находится явно выраженным при И.М.Н., но и при других гемопатиях.
Отмечается также наличие человеческих Ac-Ag-гаммаглобулинов, выявляемых при помощи теста латекса или холодной преципитации. Нуклеарные Ac-Ag, временно присутствующие, или редко Ас, реагирующие с различными бактериальными антигенами, как например Salmonella, Brucella melitensis, Listeria monocitogenes Treponema pallidum детерминируют ложнопозитивные реакции, как Bordet-Wassermann или Weil—Felix. После 2-х месяцев конвалесценции, аномалии в синтезе Ig и Ас приходят обычно в норму.
Клеточный иммунитет еще мало изучен. Отмечается переходная аллергия к туберкулину в первые две недели, а также и выраженное депримирование по отношению к стрептокиназе, стрептодорназе и в особенности к Candida albicans, где оно продолжается минимум шесть недель.
Обнаруживаются также важные изменения населений лимфоцитов Т и В (Pattengale). Так, число периферических лимфоцитов В значительно возрастает в течение первой недели, после чего следует кривая медленного спада в течение 3—4 недель, до нормы, в то время как лимфоциты Т возрастают лишь к 10—14 дню и возвращаются к норме после 5—6 недель. Так, соотношение Т/В, опрокинутое на первой неделе, возрастает в дальнейшем в процентном отношении и приходит в норму лишь после шести недель.
In vitro, в культурах лимфоцитов во время острой фазы инфекционного мононуклеоза, сокращается их ответная способность на РИА, как и на другие стимулы, как аллогенные лимфоциты, Candida albicans, смешанный митоген лимфоцитов Т и В, однако синтез ДНК оказывается повышенным, даже в отсутствии какого-либо стимула.
Биохимические исследования показывают более или менее выраженное повышение СОЭ параллельно с электрофоретическими изменениями, где констатируется сокращение альбуминов наряду с ростом бета- и особенно гаммаглобулинов. Тесты на диспротеинемию, сывороточные трансаминазы, сывороточную щелочную фосфатазу, как и на лактатдегидрогеназы, слегка повышены в 70—90% случаев, с тенденцией возвращения к норме за 3—5 недель. Гипербилирубинемия, обычно около 8 мг/100 мл, наблюдается в 5% случаев, представляющих клиническую желтуху. BSP редко указывает на слегка повышенный коэффициент ретенции.
Спинномозговая жидкость показывает слегка повышенное давление и умеренный, преимущественно лимфоцитарный, плейоцитоз, превышая 100 элементов лишь в суровых формах. Протеины количественно повышены, с позитивной реакцией Pandy. В редких случаях были найдены гетерофильные антитела (Ас).
Моча может содержать умеренное количество белков как и эритроцитов, а у больных с желтухой — уробилиногена.
Диагноз инфекционного мононуклеоза ставится в зависимости от клинических, гематологических и иммуносерологических критериев. Клинически, объективная триада: лихорадка + ангина+лимфоденопатии, сопровождаемая или не сопровождаемая спленомегалией, дополняется субъективно, выраженной длительной астенией. Гематологически, диагностическое значение имеет наличие лимфомоноцитоза в размере более 60% с 10—20% крупных мононуклеарных, атипичных, гипербазофильных клеток у больных, представляющих в большинстве гиперлейкоцитоз. Присутствие гетерофильных антител при рано и значительно возрастающих титрах, подтверждает диагноз с серологической точки зрения, а одновременное выявление роста титра Ac-Ag-EBV, приносит лишний довод в пользу инфекционного мононуклеоза.
В атипичных случаях могут быть показательными для инфекционного мононуклеоза наличие небных петехий, ангины с спленомегалией, отвращения к курению, субфебрильного состояния продолжающегося более 5 дней у молодых взрослых, не отвечающего на антибиотерапию, боли от перкуции кулаком на печень.
Мононуклеоз у ребенка: принципы лечения, запись к врачу

Когда нужна запись к врачу при подозрении на мононуклеоз у ребенка?
Мононуклеоз — заболевание инфекционного характера, вирус мононуклеоза обычно переносится контактным и контактно-бытовым способами, и чаще всего ребенок заражается при посещении детских учреждений. Важно помнить, что при данной болезни инкубационный период составляет от 5 до 15 дней в среднем, однако длительность бессимптомного развития инфекции может колебаться от 2 суток до трех месяцев. Само заболевание чаще всего при своевременной записи к врачу и соответствующей терапии проходит за 21 день, однако при неблагоприятный факторах (тяжелой форме, сниженном иммунитете, осложнениях заболевания) ребенок может болеть 2 месяца и даже дольше.
Самая первая неделя по окончании инкубационного периода — самая тяжелая стадия болезни. Симптомы обычно начинаются с головной боли, боли в горле, повышенной температуры и ощущения ломоты в теле, то есть схожи с первыми признаками ОРВИ и гриппа. Далее нарастает симптоматика, характерная для проявлений ангины или дифтерии, появление налета на миндалинах. Шейные лимфоузлы симметрично воспаляются. При подозрении на мононуклеоз обязательно необходима запись к врачу для диагностики, которую проводят на основании результатов анализа крови.
Лечение детей: особенности заболевания
Как и большинство вирусных инфекций, мононуклеоз не имеет специфической терапии, антивирусных препаратов, влияющих на возбудитель данной болезни, не существует. Лечение детей основано на облегчении проявлений заболевания, поддержке организма, улучшении самочувствия ребенка. При легкой или среднетяжелой форме мононуклеоза лечение детей допустимо в домашних условиях, при развитии тяжелой или присоединении бактериальных осложнений требуется госпитализация в стационар. Важно: в острой стадии болезни крайне важно, чтобы ребенок соблюдал постельный режим во избежание травмирования селезенки, которая увеличивается под вирусной нагрузкой.
- При гипертермии, высокой температуре лечение детей включает жаропонижающие препараты, соответствующие возрасту. Чаще всего такими лекарственными средствами считаются парацетамол, ибупрофен-содержащие медикаменты. Выбор препарата должен осуществляться врачом на основании анализа состояния ребенка, так как некоторые лекарства при мононуклеозе обладают гепатотоксичностью и усиливают и так избыточную нагрузку на печень.
- Лечение детей с болью в горле при мононуклеозе не отличается от терапии вирусных инфекций слизистой носоглотки. Допустимы местные средства, полоскания раствором фурацилина, соды, отварами или настоями лекарственных трав (ромашка, календула), спреи и аэрозоли с анестетиком. При отечности и заложенности носовых пазух следует промывать ходы слабыми солевыми растворами, физраствором.
- При мононуклеозе не проводят антибиотикотерапии, данные препараты используют исключительно при выявлении бактериальных осложнений. Если антибиотики назначены, необходимо изучить инструкцию и помнить, что некоторые группы препаратов при лечении детей с мононуклеозом могут провоцировать высыпания на коже, что не является осложнением болезни и классифицируется как реакция на антибактериальное средство, не требующее дополнительной терапии.
- Если заболевание протекает тяжело, в стационаре прибегают к гормональным препаратам для снижения выраженности воспалительных процессов.
- Диета — часть лечения детей при мононуклеозе, так как внутренние органы страдают из-за влияния вирусов. Рацион питания не должен включать жирную, жареную пищу, копченые блюда, полуфабрикаты, специи. Оптимальный вариант — легкие овощные супы, некрепкие бульоны, молочные продукты, овощи, фрукты, тефтели и котлеты на пару, отварная нежирная рыба. Обязательно обильное питье, вода, некислые компоты из сухофруктов, морсы, некрепкий чай.
Опасность болезни и ее профилактика

Если ребенок болен, он требует постоянного внимания и отслеживания новых симптомов, так как в некоторых случаях мононуклеоз может требовать немедленной госпитализации и срочного хирургического вмешательства.
- Один из опасных признаков — боль в области живота, которая может указывать на чрезмерное увеличение селезенки, ее травму, опасность разрыва органа. Как правило, при таком осложнении боль у ребенка концентрируется в брюшной полости слева.
- При одышке, нарушениях дыхания, хрипах, ощущении в груди необходима госпитализация и изменение схемы лечения, так как в большинстве случаев такая симптоматика указывает на воспаление легких.
- Печень — орган, который неизбежно страдает в процессе болезни и также требует внимания, в особенности — со стороны ведущего врача. Печень увеличивается во время мононуклеоза, достигая максимальных размеров обычно на 7-10 сутки заболевания. Если все этапы лечения детей соблюдаются корректно, по выздоровлении печень восстанавливает функции без следа поражения.
Мононуклеозом могут болеть не только дети. При наличии больного в семье следует принять меры профилактики заражения, хотя это нелегко. Даже после окончания заболевания и выздоровления в организме пациента остается вирус, который может переходить в активную стадию и выделяться в окружающую среду. Исключение слишком тесных контактов, соблюдение основных правил гигиены (личный комплект полотенец, постельного белья, посуды) помогают снизить вероятность инфицирования окружающих.
При контакте с больным необходимо отслеживать состояние ребенка в течение 2-3 месяцев и принимать меры по укреплению общего иммунитета — чаще гулять, вовремя ложиться спать, правильно питаться.

Склонен ли ваш ребенок к аллергическим заболеваниям и что является аллергеном? Пройдите тест и узнайте чего стоит ребенку избегать и какие меры предпринять.
Осложнения и последствия инфекционного мононуклеоза: чем опасен вирус Эпштейна — Барр?

Виновник инфекционного мононуклеоза – вирус из всем хорошо знакомой группы герпесвирусов. Он носит название по именам ученых Эпштейна и Барр. Распространен этот возбудитель практически везде, и большинство детей встречается с ним в возрасте 3-14 лет. Часто болезнь протекает, как легкая простуда (бактериальное ОРЗ) или совсем без симптомов. Плюсы такого состояния – пожизненный иммунитет. Но так бывает не всегда. MedAboutMe рассказывает, какие симптомы у заболевания и какие осложнения может вызывать инфекционный мононуклеоз.
Симптомы инфекционного мононуклеоза: что делает вирус?

Если болезнь протекает не в легкой форме, то запоминается она надолго, настолько выраженные ее проявления. Что характерно?
Болезнь длительная, симптомы продолжительные. Полное восстановление может занимать до 6 месяцев. В течении выделяют:
- Острую стадию, первые 2-3 недели.
- Выздоровление – от нескольких недель до 6 месяцев.
- В среднем через 25-35 дней после начала заболевания нормализуется размер и функция печени, селезенки.
- Лимфоузлы уменьшаются, но этот процесс может занимать до трех месяцев.
- Периодическое повышение температуры до 37,5 ⁰С наблюдается до шести месяцев и может сочетаться со слабостью и сонливостью.
В период выздоровления очень важно продолжать наблюдать ребенка у специалистов, проходить обследования, сдавать анализы крови на общие показатели и биохимические маркеры, наличие иммуноглобулинов и динамику изменения их количества.
Осложнения при инфекционном мононуклеозе
Когда развивается инфекционный мононуклеоз, вирус поражает многие органы и системы. Но есть ряд характерных для этой инфекции осложнений, о которых нужно знать. К счастью, возникают они довольно редко, однако могут быть достаточно серьезными и потенциально угрожать жизни ребенка. Что к ним относят?
Из-за увеличения нарастает давление на стенки органа, которое при неудачном стечении обстоятельств может закончится разрывом с массивным внутренним кровотечением. Выражается разрыв внезапной резкой болью в области живота (сильнее слева), бледностью, головокружением, потерей сознания.
Чтобы не допустить этого осложнения, в течение как минимум месяца после выздоровления нельзя заниматься спортом, ходить на уроки физкультуры.
В период острой стадии иммунная защита направлена на борьбу с вирусом Эпштейна – Барр, что опасно присоединением вторичной инфекции бактериальной этиологии. Чаще всего отмечаются синусит, бронхит, тяжелое течение тонзиллита.
Обращать внимание необходимо на новую волну повышенной температуры, обострение боли в горле, заложенность носа, усиление кашля, ухудшение состояния ребенка.
Из-за чрезмерно увеличенных небных миндалин при инфекционном мононуклеозе или лимфоузлов, сдавливающих область шеи, воздушный поток уменьшается и ребенку становится трудно дышать.
Признаками такого состояния становятся шумы, хрипы при дыхании, одышка, необходимость усилий на вдохе и выдохе.
Гепатит может развиваться не только из-за особых вирусов гепатита, но и как последствие инфекционного мононуклеоза: вирус Эпштейна – Барр вызывает поражение печени. Если появились признаки желтухи – пожелтение кожи, склер глаз, слизистых, а в анализе крови есть рост печеночных показателей – срочно к врачу!
Это редкое, но возможное осложнение заболевания, при котором поражаются оболочки головного мозга. Проявляется оно стойкой головной болью, приступами тошноты, рвоты, судорог. Нужна бригада скорой помощи и госпитализация ребенка.
Из-за неадекватной реакции иммунной системы возможно развитие тромбоцитопении (пониженное количество тромбоцитов в крови) и анемии (недостаток гемоглобина).
Виновник инфекционного мононуклеоза, вирус Эпштейна – Барр способен поражать разные клетки. Но нацеливается он в основном на B-лимфоциты иммунной системы. Такая особенность приводит к иммуносупрессии, подавлению функции иммунной защиты организма. Как правило, это временное состояние, и через 6 месяцев звенья иммунной системы возвращаются к норме.
Если же отклонения по анализу крови сохраняются долго, стоит проконсультироваться у аллерголога-иммунолога и оценить иммунный статус ребенка.
Последствия инфекционного мононуклеоза и как их избежать

После инфекционного мононуклеоза вирус Эпштейна – Барр остается с человеком навсегда и при нормальной функции иммунитета не проявляет себя. Однако если контроль иммунной системы оказывается снижен, то может развиваться хроническое состояние с субфебрильной температурой, частыми ОРЗ, ОРВИ, микозами или даже рецидив мононуклеоза в легкой форме.
К последствиям болезни, развивающимся на фоне неадекватной реакции иммунной системы, относят аутоиммунные заболевания – системную красную волчанку, тиреоидит, ревматический артрит и т. д.
По данным научных исследований, существует корреляция между вирусом Эпштейна – Барр и онкопатологиями. К ним относят назофарингеальную карциному, лимфомы. Хотя связь эта незначительна и вероятность патологий невысока.

Инфекционный мононуклеоз, несмотря на повсеместную распространенность и в основном легкое течение, является заболеванием со множеством возможных отдаленных последствий. В связи с этим за ребенком, перенесшим лабораторно подтвержденную инфекцию, необходимо пристальное наблюдение.
Ребенок, перенесший Эпштейна – Барр Вирусную инфекцию (ВЭБ-инфекцию), должен находиться как минимум под наблюдением участкового педиатра поликлиники и инфекциониста. Осмотры необходимо проходить один раз в месяц.
Если есть показания, нужны дополнительные консультации других узких специалистов: от отоларинголога до гематолога и онколога. Консультация узких специалистов необходима, если обнаружены осложнения заболевания или возникли подозрения на какое-либо изменение со стороны соответствующей системы органов.
В течение полугода-года (до полного выздоровления) необходимо проходить следующие исследования:
- Развернутый анализ крови;
- ПЦР-анализ крови;
- Серологические маркеры ВЭБ методом ИФА;
- Иммунограмму;
- Мазок из ротоглотки.
Дополнительные анализы назначаются при появлении признаков поражения органов и систем. Например, исследование уровня печеночных ферментов при признаках гепатита.
После перенесенной ВЭБ-инфекции дается медотвод от прививок и освобождение от физкультуры на 6 месяцев. Не следует пренебрегать данными рекомендациями, так как одна из особенностей течения инфекционного мононуклеоза заключается в наличии гепатолиенального синдрома, то есть в увеличении селезенки и печени с растяжением их капсул. Повышенная физическая активность (физкультура, борьба, танцы и т. д.) может приводить к перерастяжению и без того растянутой и истонченной капсулы, что может послужить причиной ее разрыва. Данное состояние требует экстренного хирургического вмешательства.
Читайте также:
