Осложнения временной электрокардиостимуляции (ЭКС)
Добавил пользователь Alex Обновлено: 28.01.2026
Осложнения временной электрокардиостимуляции (ЭКС)
а) Смещение электрода временной электрокардиостимуляции (ЭКС). Смещение электрода может привести к временной или стойкой утрате способности к стимуляции. Электрод может переместиться назад, в полость ПП, что будет сопровождаться стимуляцией предсердия, а не желудочка.
б) Перфорация миокарда временной электрокардиостимуляции (ЭКС). Электроды для временной ЭКС довольно жесткие, и в отдельных случаях кончик электрода перфорирует тонкую стенку ПЖ.
Это может сопровождаться утратой способности к стимуляции, появлением симптомов стимулирования диафрагмы, шума трения перикарда и боли в грудной клетке перикардиального характера. Тампонада сердца встречается редко.
в) Блокада выхода. Иногда невозможность навязать ритм наблюдается при отсутствии смещения электрода или каких-либо иных факторов. В такой ситуации причиной считают так называемую блокаду выхода, которая обусловлена избыточной реакцией ткани в области контакта кончика электрода с эндокардом.
г) Перелом электрода временной электрокардиостимуляции (ЭКС). Причиной временной или устойчивой невозможности навязать ритм сердцу могут стать нарушение контакта электрода со стимулятором или перелом самого электрода. При этом (в отличие от «блокады выхода») на ЭКГ отсутствуют артефакты стимулов ЭКС.
Интермиттирующая утрата способности навязать ритм (отведение II).
Только 1-й и 3-й импульсы «захватывают» желудочки.
д) Неадекватное ингибирование. Работа стимулятора в режиме «по требованию» в отдельных случаях может подавляться внешними электромагнитными волнами, генерируемыми окружающим электрооборудованием, что сопровождается исчезновением артефактов стимулов ЭКС на ЭКГ.
Эту проблему можно быстро устранить путем переключения стимулятора в режим стимуляции с фиксированной частотой.
е) Утрата способности к восприятию спонтанной электрической активности сердца. Чаще всего ЭКС работают в режиме «по требованию» (demand). При этом устройство воспринимает спонтанную активность сердца и генерирует импульс только в тех случаях, когда в течение установленного времени спонтанная деполяризация отсутствует.
В некоторых случаях (например, у пациентов с ИМ) сигнал спонтанной электрической активности может быть настолько мал, что стимулятор ее просто не воспринимает. В результате устройство фактически работает в режиме стимуляции с фиксированной частотой, при этом стимулы могут наноситься в неподходящий момент и совпадать с зубцом Т спонтанных желудочковых комплексов. При остром ИМ это крайне нежелательно, так как может спровоцировать ФЖ.
е) Инфекция после временной электрокардиостимуляции (ЭКС). В области проникновения трансвенозного электрода через кожу может развиться инфекционный процесс. В результате может возникнуть бактериемия, вызванная стафилококком. При наличии клапанных пороков сердца может развиться инфекционный эндокардит. Нередко наличие инфекции не является очевидным до тех пор, пока электрод не будет удален.
Для минимизации риска инфекционных осложнений временный электрод следует удалять при первой возможности.
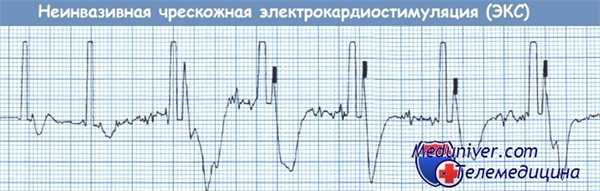
Неинвазивная чрескожная ЭКС. После первых двух спайков стимулов не следуют навязанные комплексы QRST, что свидетельствует об отсутствии электрического захвата желудочков.
В остальных спайках можно видеть захват желудочков. Важно убедиться, что электрический захват сопровождается механическим захватом желудочков, что можно оценить по наличию пульсовой волны.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Осложнения установки (имплантации) кардиостимулятора
1. Геморрагические осложнения установки кардиостимулятора
Подкожные кровоизлияния не являются редкостью. Иногда образуются гематомы. Напряженная гематома должна быть эвакуирована без промедления. Для этого операционную рану можно не вскрывать. Достаточно сделать надрез длиной 1-2 см в проекции зоны максимальной флуктуации. Тромб можно удалить путем повторного выдавливания через этот разрез. Для предотвращения повторного образования гематомы на область раны необходимо наложить давящую повязку.
Пациенты, нуждающиеся в имплантации ИВР, нередко получают антикоагулянтную терапию. Если больной с ФП принимает варфарин, его прием необходимо прервать за 4 дня до планируемого вмешательства и возобновить сразу после имплантации. Пациентам с металлическими протезами клапанов сердца или больным, которым предписана пожизненная терапия антикоагулянтами в связи с перенесенной тромбоэмболией легочной артерии или коагулопатией, прием варфарина следует прервать за 2-3 дня до вмешательства (целевое значение MHO <2,5).
Очень эффективным может оказаться прием внутрь маленьких доз витамина К (2-3 мг/сут.) с целью снижения MHO при его значительном увеличении. Следует избегать назначения гепарина. Он часто приводит к формированию крупных гематом. Прием клопидогреля и других антитромбоцитарных средств также способствует развитию геморрагических осложнений, однако прекратить их назначение часто не представляется возможным (например, в течение первого года после коронарного стентирования).
Каким бы ни было представление о риске развития гематомы в каждом конкретном случае, сразу после имплантации ЭКС на область вмешательства всегда следует наложить давящую повязку.

2. Смещение электродов кардиостимулятора
Ранее смещение электродов было одной из наиболее частых проблем после вмешательства, но при использовании современных электродов это осложнение встречается реже чем в 1% всех выполненных имплантаций.
3. Осложнения, связанные с пункцией подключичной вены
Осложнения, возникающие в ходе попыток пункции подключичной вены, встречаются довольно часто. К ним относятся пневмоторакс, гемоторакс, воздушная эмболия, повреждение плечевого сплетения и пункция подключичной артерии. Удивительно, но пункция подключичной артерии редко приводит к серьезным проблемам.
4. Инфекционные осложнения установки кардиостимулятора
Если инфекционный процесс не является поверхностным, обычно требуется удаление ЭКС, даже если антибактериальная терапия первоначально представлялась эффективной. В идеале электрод(ы) также необходимо удалить, и это крайне желательно при наличии признаков генерализации инфекции. В течение первого года после имплантации удалить электроды не сложно.
Это достигается при помощи постоянной тракции с приложением умеренной силы. Если электроды являются вкручивающимися, перед их удалением необходимо вывинтить металлическую спираль. Однако в более поздние сроки удаление может оказаться весьма сложной задачей, особенно если электрод имеет приспособления для пассивной фиксации (например, заусенцы). В этих случаях эффективным может быть применение специальных устройств для экстракции, таких как «запирающие стилеты» или лазерные футляры-ножницы, которые позволяют снизить риск развития тампонады сердца.
В редких случаях возникает необходимость в торакотомии. Если экстракция не проводится, электрод необходимо укоротить настолько, чтобы он не пребывал в инфицированной зоне или вблизи нее. При этом проксимальный конец следует изолировать и подшить к тканям. Однако в этом случае сохраняется риск персистирования инфекции и развития бактериемии.
При помощи чреспищеводной эхокардиографии на электроде иногда удается выявить тромботические массы. Необходимо отметить, что в большинстве случаев такие массы не инфицированы, как это было показано в одном исследовании. Поэтому вопрос об удалении электрода следует рассматривать только при наличии признаков системной инфекции.
5. Венозный тромбоз
Очевидная клиническая картина тромбоза подключичной вены встречается редко, а тромбоэмболия легочной артерии - еще реже. Показана антикоагулянтная терапия. Тем не менее в ангиографических исследованиях выявлено, что бессимптомный венозный тромбоз не является редкостью.
Поэтому пациенту с ЭКС, нуждающемуся в установке нового или дополнительного электрода, перед процедурой необходимо выполнить ангиографию подключичной вены, введя рентгеноконтрастное вещество в вену руки.
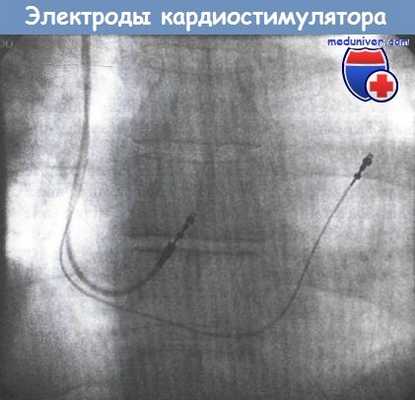
На рентгенограмме видны «вкручивающиеся» электроды, установленные в области выносящего тракта правого желудочка (ПЖ)
и нижней части межпредсерднои перегородки.
5. Изъязвление кожи области установки кардиостимулятора
Изъязвление кожи над кардиостимулятором - позднее осложнение, которое, однако, часто является следствием техники имплантации. Предрасполагающими факторами служат формирование чересчур тесного ложа или его расположение слишком близко к поверхности кожи, худоба пациента и генератор с острыми краями. Кожа вокруг места изъязвления истончена. Часто выявляются и признаки инфицирования, которые вторичны по отношению к пролежню. Если целостность кожных покровов нарушена, требуется эксплантация ЭКС.
Истончение и покраснение кожи над ложем ЭКС являются признаками «угрожающего» пролежня. В таких случаях следует как можно быстрее предпринять вмешательство и изменить расположение ЭКС, не дожидаясь повреждения поверхности кожи.
Рекомендации больным с имплантированным кардиостимулятором
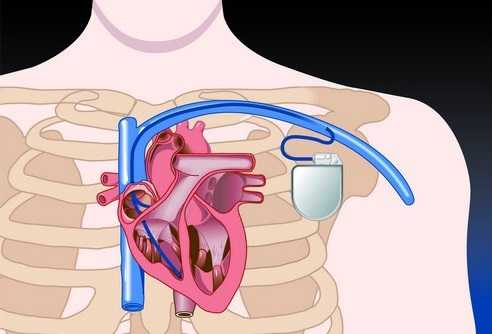
Кардиостимулятор – это медицинский прибор, который поддерживает ритм сердца в нормальном режиме. Операция по установке кардиостимулятора показана тем, у кого наблюдается слишком медленный ритм сердца или присутствует блокада между предсердиями и желудочками (антриовентикулярная блокада).
Операция по имплантации кардиостимулятора является малоинвазивной и может выполняться в условиях операционной, оснащенной рентгеновским аппаратом для мониторинга всех действий кардиохирурга. Для обезболивания применяется местная анестезия.
1. Врач пунктирует подключичную вену и закрепляет в ней интродьюсер, через который продвигает в просвет верхней полой вены электрод.
2. Далее под контролем рентгеноборудования электрод продвигается в правое предсердие или правый желудочек и закрепляется на стенке сердечной камеры. Если имплантируемый кардиостимулятор двух- или трехкамерный, то таким же образом выполняется и имплантация других электродов.
3. После фиксации электродов врач выполняет несколько проб для измерения порога возбудимости, на которые сердце отвечает сокращениями.
4. После получения хорошего графика ЭКГ, полученного с установленных электродов прибора, электроды фиксируются окончательно, и под кожей в подключичной области или под грудной мышцей выполняется «карман» для имплантации корпуса кардиостимулятора.
5. После введения прибора в «карман» и подключения к нему электродов ткани зашиваются.
В общей сложности такая методика операции по имплантации кардиостимулятора занимает не более одного часа.
Некоторое время после имплантации кардиостимулятора пациент может ощущать незначительное неудобство и болезненные ощущения в месте установки прибора. Также на месте введения прибора может образовываться гематома. У некоторых больных возможно повышение температуры тела. Все эти неприятные ощущения устраняются или самостоятельно, или при помощи симптоматической терапии. Как правило, больным после имплантации кардиостимулятора назначается профилактический курс приема антибиотиков. Уже в первый же день после операции большинство больных могут вставать с постели, а через неделю – возвращаются к привычному ритму жизни. Приступать к работе разрешается через 2 недели.
После установки кардиостимулятора больной в целом может вести привычный образ жизни. Большинство разнообразных приборов, оборудования и устройств, окружающих нас дома или на рабочем месте, не влияет на работу кардиостимулятора и может использоваться с минимальными мерами предосторожности или без них. Современные кардиостимуляторы достаточно хорошо защищены от внешних магнитных, электрических и электромагнитных воздействий, встречающихся в повседневной жизни.
Ограничений по питанию у пациентов с кардиостимуляторами нет. Необходимо следовать рекомендациям врача исходя из состояния здоровья и возможной диеты. Вождение транспорта также возможно без ограничений. Однако, необходимо соблюдать правила безопасности и не касаться высоковольтных проводов или проводов электрической системы автомобиля.
В первые три месяца после имплантации желательно ограничить движения рукой со стороны имплантации, избегая резких подъемов выше горизонтальной линии и резких отведений в сторону.
Пациенты с кардиостимуляторами могут заниматься любыми видами спорта, если нет ограничений по состоянию здоровья. Однако есть виды спорта, которых необходимо избегать:
• Контактные виды спорта (такие, как каратэ или футбол). При этих видах спорта есть угроза вызвать удар по области имплантированного кардиостимулятора. Удар, как правило, не может причинить вреда Вашему устройству, но может повредить ткани над кардиостимулятором.
• Стрельба из ружья или винтовки. Не стоит прикладывать приклад ружья в область плеча, где имплантирован кардиостимулятор. Отдача выстрела может привести к травме поверхностных тканей над кардиостимулятором.
• От подводного плавания, ныряния на любую глубину, дайвинга также желательно воздержаться. Разрешается заниматься обычным плаванием.
В любом случае, во время занятий физическими упражнениями необходимо ориентироваться на собственное самочувствие, и прекращать занятия сразу же, как возникнут тревожные симптомы или усталость.
Имплантируемый кардиостимулятор, как правило, не мешает обычной трудовой деятельности пациента. Можно работать по дому или на участке, использовать инструмент, в том числе электроинструмент, при условии его исправности (чтобы не было поражения электрическим током). Следует ограничить применение перфораторов и электродрелей, а также газонокосилок.
Существуют некоторые ограничения по использованию кардиостимуляторов и сотовых телефонов. Рекомендуется располагать телефон на расстоянии не менее 30 см от стимулятора и держать его у уха, противоположного стороне, на которой находится кардиостимулятор. На себе носить сотовый телефон не рекомендуется.
Кардиостимулятор не ограничивает человека в передвижении, и возможно планировать свои поездки на длительный период времени. Средства контроля в магазинах и аэропортах («рамки») испортить стимулятор не могут, однако желательно сократить пребывание в зоне их действия до минимума, так как магнитное поле оказывает влияние только непосредственно в момент прохода через «рамку». Необходимо будет предъявить свое удостоверение (карта пациента) на контрольно-пропускных пунктах в аэропортах, вокзалах, чтобы при необходимости выполнили ручной досмотр.
Однако во избежание сбоев в работе прибора следует соблюдать некоторые важные правила:
- запрещается выполнять магнитно-резонансную томографию (МРТ)
- запрещается использовать бо́льшую часть методов физиотерапии (прогревания, магнитотерапию и т. д.)
- необходимо избегать контакта с сильными электромагнитными источниками: линиями высоковольтных передач, телевизионными вышками, ретрансляторами.
Проверка ЭКС
Первая проверка проводится через 1,5-3 месяца после операции. За это время формируется хронический порог стимуляции, то есть становится возможной окончательная регулировка энергетических параметров стимуляции и можно проводить коррекцию параметров частотной адаптации. В течение первого года желательно провести проверки через 6 и 12 месяцев после операции. Это позволит убедиться в правильности подбора параметров стимуляции и лечебных функций. Далее, при отсутствии жалоб, больной может проходить контрольные осмотры один или два раза в год.
По мере приближения к окончанию срока службы аппарата (7-8 лет), который определен временем разрядки батареи, интервалы между проверками должны укорачиваться, особенно в тех случаях, когда больной «стимуляторзависимый» (собственный ритм сокращений сердца менее 30 в минуту). Важно не пропустить время рекомендуемой замены ЭКС. Обычная проверка ЭКС в кабинете врача включает: регистрацию электрокардиограммы и определение параметров стимуляции с помощью специальных приборов. После проверки может потребоваться перепрограммирование ЭКС, для того чтобы стимуляционная терапия соответствовала состоянию пациента.
Досрочный визит к врачу должен состояться при появлении таких жалоб:
- снижение частоты пульса
- признаки воспаления в области имплантации прибора: покраснение, отек, боль
- появление новых приступов головокружения или обморока.
Таким образом, после установки кардиостимулятора больной в целом может вести привычный образ жизни, однако во избежание сбоев в работе прибора следует соблюдать некоторые правила и проходить регулярное медицинское обследование.
Временная электрокардиостимуляция в ОРИТ: показания, методика, осложнения

В настоящее время существуют две методики проведения временной электрокардиостимуляции – наружная (более простая, но менее эффективная) и эндокардиальная.
Электрокардиостимуля́тор (ЭКС; иску́сственный води́тель ри́тма (ИВР) ) — медицинский прибор, предназначенный для воздействия на ритм сердца. Основной задачей кардиостимулятора (водителя ритма) является поддержание или навязывание частоты сердечных сокращений пациенту, у которого сердце бьётся недостаточно часто, или имеется электрофизиологическое разобщение между предсердиями и желудочками (атриовентрикулярная блокада).
Показания
Инфаркт миокарда: при инфаркте миокарда показанием к временной эндокардиальной электрокардиостимуляции (ВЭКС) служит новая блокада правой ножки пучка Гиса в сочетании с блокадой передней или задней ветви левой ножки пучка Гиса, новая блокада левой ножки пучка Гиса с АВ-блокадой 1-й степени, чередование блокады правой и левой ножек пучка Гиса, АВ-блокада 2-й степени типа Мобитц II и полная АВ-блокада. Помимо этого ВЭКС нередко показана при инфаркте правого желудочка и брадикардии. При инфаркте правого желудочка и некоординированном сокращении предсердий и желудочков наиболее эффективна двухкамерная ЭКС.
Брадикардия: ВЭКС показана при гемодинамически значимых брадикардиях. При этом необходимо выявить и устранить обратимые причины брадикардии: прием сердечных гликозидов и антиаритмических средств, электролитные нарушения, в частности гиперкалиемию.
Купирование тахикардии: учащающая предсердная ВЭКС используется для купирования трепетания предсердий I типа, наджелудочковых тахикардии с участием АВ-узла и устойчивых мономорфных желудочковых тахикардии.
Имплантация постоянного кардиостимулятора: ВЭКС иногда необходима перед имплантацией постоянного кардиостимулятора, например при полной АВ-блокаде, далеко зашедшей АВ-блокаде 2-й степени, синдроме слабости синусового узла с тяжелой брадикардией и при асистолии.
Желудочковые тахикардии: ВЭКС показана при желудочковых тахикардиях, возникающих на фоне брадикардии, в частности при рецидивирующей пируэтной тахикардии на фоне удлинения интервала QТ.
АВ-блокада при миокардите: например при болезни Лайма.
Профилактическая установка электрода для ВЭКС: профилактическая установка электрода для ВЭКС показана при катетеризации правых отделов сердца и биопсии миокарда у больных с блокадой левой ножки пучка Гиса, ротационной атерэктомии правой коронарной артерии (поскольку в 90% случаев она кровоснабжает АВ-узел) и кардиоверсии у больных с синдромом слабости синусового узла.
Противопоказания
- Отсутствие хорошего венозного доступа
- Геморрагические диатезы и антикоагулянтная терапии. При MHO более 1, 8 и количестве тромбоцитов менее 50 000 мкл -1 плановую временную эндокардиальную ЭКС проводят после коррекции нарушений гемостаза.
Методика
Подготовка пациента: получают письменное согласие. Это не относится к тем случаям, когда из-за нарушений гемодинамики необходима экстренная эндокардиальная ЭКС. Если ВЭКС проводится планово, вначале устанавливают катетер в периферическую вену.
ВЭКС проводят под мониторным наблюдением, поблизости должно быть все необходимое для сердечно-легочной реанимации и рентгеноскопическая установка.
Место пункции
Лучше всего вводить электрод через подключичную и внутреннюю яремную вену. Однако если планируется имплантация постоянного кардиостимулятора, у правшей не следу-
ет использовать левую подключичную вену, а у левшей— правую. В лаборатории катетеризации сердца проще всего бывает катетеризировать бедренную вену.
Положение больного
Больной лежит на спине. При катетеризации внутренней яремной или подключичной вены больного можно перевести в положение Тренделенбурга.
Катетеризация
Катетеризируют центральную вену проводниковым катетером 5 F, через него вводят зонд-электрод 5 F. Кончик электрода под контролем рентгеноскопии устанавливают в верхушке правого желудочка для желудочковой ЭКС и в ушке правого предсердия для предсердной ЭКС.
Электрод подводят к трехстворчатому клапану, а затем поворотом по часовой стрелке или против часовой стрелки направляют его кончик вперед. Вначале электрод пытаются провести через трехстворчатый клапан напрямую. Если это не получается, прикладывают небольшое усилие, одновременно поворачивая электрод вокруг оси, при этом катетер прогибается в правый желудочек. Если пройти через трехстворчатый клапан таким способом тоже не удается, можно попытаться согнуть электрод, уперев его кончик в боковую стенку предсердия, а затем повернуть образовавшуюся петлю медиально к межпредсердной перегородке; кончик электрода при этом оказывается прямо над трехстворчатым клапаном. Иногда для того, чтобы пройти через трехстворчатый клапан, усиливают изгиб кончика электрода.
После того как электрод прошел в правый желудочек, его поворачивают так, чтобы его кончик был направлен к верхушке правого желудочка, а смещение в систолу было минимальным. Некоторое систолическое выгибание электрода допустимо, но выраженное выгибание повышает риск перфорации правого желудочка. Идеальное положение кончика электрода — ближе к верхушке правого желудочка на его диафрагмальной стенке. Расположение кончика электрода на более проксимальной части диафрагмальной стенки также вполне допустимо. Кончик электрода не должен упираться в самую верхушку правого желудочка. Комплекс QRS при расположении кончика электрода на диафрагмальной стенке правого желудочка выглядит как при блокаде левой ножки пучка Гиса с отклонением электрической оси сердца влево. Если закрепить кончик электрода в диафрагмальной стенке правого желудочка не удается, можно установить его в выносящем тракте правого желудочка, но это положение намного менее устойчиво. Комплекс QRS при таком расположении электрода также выглядит как при блокаде левой ножки пучка Гиса, но электрическая ось сердца расположена вертикально. Порог стимуляции при этом может быть выше, чем при расположении электрода на диафрагмальной стенке правого желудочка.
Для предсердной стимуляции электрод проще всего расположить в правом предсердии, но наиболее устойчивое положение — в ушке правого предсердия. Для предсердной стимуляции используют зонд-электрод 5 F с J-образным кончиком. Ушко правого предсердия располагается спереди, над трехстворчатым клапаном. Для того чтобы подтвердить положение электрода, делают съемку в нескольких проекциях. При этом в левой передней косой проекции кончик электрода должен иметь вид буквы J, а в правой передней косой проекции — буквы L.
Электрод можно провести в коронарный синус, это позволяет проводить предсердную и желудочковую стимуляцию. В проксимальной части коронарный синус прилегает к левому предсердию. Продвинув электрод дистальнее, в большую вену сердца, можно проводить желудочковую стимуляцию. Порог стимуляции из коронарного синуса может быть достаточно высоким, но зато электрод при этом более устойчив. Катетеризация коронарного синуса особенно удобна у больных, которым ранее была произведена резекция ушка правого предсердия. Для катетеризации коронарного синуса можно использовать управляемые электроды для ЭФИ.
Проверка
После установки катетера определяют порог стимуляции. Дистальный контакт электрода, расположенный на его кончике, служит катодом, его соединяют с отрицательным полюсом кардиостимулятора; проксимальный контакт (в виде кольца) служит анодом, его соединяют с положительным полюсом кардиостимулятора. Начинают с частоты стимуляции на 10—20 мин-1 выше ЧСС и с амплитуды 5 мА. Если ритм при таких параметрах не навязывается, электрод надо переставить. Если ритм навязывается, амплитуду стимуляции постепенно уменьшают, пока ритм не перестанет навязываться.
Порогом стимуляции называется минимальная амплитуда, при которой навязывается ритм. При правильной установке электрода порог стимуляции должен быть более 1 мА.
Считается, что амплитуда стимуляции должна быть втрое выше порога стимуляции, но даже при пороге менее 1 мА стимуляцию обычно проводят с амплитудой 3 мА. Это необходимо для того, чтобы стимуляция была устойчивой, поскольку даже при небольшом смещении электрода порог может возрастать очень значительно. Порог чувствительности определяют, постепенно снижая чувствительность кардиостимулятора (то есть увеличивая ее значение в милливольтах) до тех пор, пока стимуляция не станет асинхронной. Чувствительность кардиостимулятора должна быть вдвое ниже порога.
При двухкамерной стимуляции выставляют время АВ-задержки. Стандартное время АВ-задержки — 150 мс, наиболее подходящую АВ-задержку подбирают индивидуально. При выраженной диастолической дисфункции увеличение АВ-задержки может улучшить наполнение левого желудочка. При тяжелой сердечной недостаточности время АВ-задержки и ЧСС лучше подбирать, ориентируясь на сердечный выброс.
Купирование тахикардии при помощи временной электрокардистимуляции
Реципрокные тахикардии можно купировать с помощью учащающей стимуляции. Проводят стимуляцию той камеры, в которой расположен контур повторного входа возбуждения. Учащающую стимуляцию начинают с частоты на 10—15 мин-1 выше частоты самой тахикардии. Стимуляцию проводят в течение 10— 15 с, при этом должно навязаться несколько комплексов, а затем резко прекращают. Если тахикардия не купировалась, стимуляцию повторяют с частотой на 10 мин-1 выше. Главное осложнение учащающей стимуляции — возникновение более тяжелых тахикардий. Основное преимущество — возможность сразу начать временную ЭКС, если после купирования тахикардии развивается брадикардия или асистолия. Во многих случаях учащающая стимуляция позволяет избежать электрической кардиоверсии.
Рентгенография грудной клетки
После установки электрода проводят рентгенографию грудной клетки для исключения пневмоторакса.
При стимуляции верхушки правого желудочка кончик электрода должен быть направлен вниз и вперед и располагаться слева от позвоночника.
При стимуляции из коронарного синуса кончик электрода должен располагаться слева от позвоночника, но при этом быть направлен назад и вверх.
Наблюдение
Ежедневно осматривают место пункции, чтобы не пропустить инфекцию, и меняют стерильную повязку.
Ежедневно снимают ЭКГ в 12 отведениях.
Ежедневно проверяют работу кардиостимулятора, определяя порог чувствительности и порог стимуляции. Кроме того, каждый день определяют собственный ритм сердца: для этого плавно уменьшают частоту стимуляции, пока не появится собственный ритм. Резкое выключение стимулятора чревато длительными паузами.
Осложнения
Катетеризация центральной вены может вызывать такие осложнения, как пневмоторакс, гемоторакс, воздушную эмболию и тромбоз.
Возможны нарушения ритма и проводимости сердца желудочковая и предсердная экстрасистолия, желудочковая тахикардия, блокада правой ножки пучка Гиса.
Перфорация и тампонада сердца: в норме на электрограмме, записанной с дистального контакта электрода, по сравнению с электрограммой, записанной с проксимального контакта, отмечается выраженный подъем сегмента ST. Депрессия сегмента ST на электрограмме, записанной с дистального контакта, указывает на возможность перфорации.
Дисфункция кардиостимулятора: поломка кардиостимулятора, нарушение детекции импульсов, сверхчувствительность кардиостимулятора и нарушение навязывания, например при смещении электрода.
Полная АВ-блокада возможна при исходной блокаде левой ножки пучка Гиса, поскольку электрод может вызывать полную блокаду правой ножки пучка Гиса.
Наружная электрокардиостимуляция
При наружной электрокардиостимуляции большие электроды с высоким сопротивлением накладывают на переднюю и заднюю грудную стенку Используют продолжительные (20—40 мс) и высокоамплитудные (до 200 мА) импульсы Наружная ЭКС используется, если эндокардиальная ЭКС противопоказана, а также в экстренных ситуациях Наружная ЭКС позволяет избежать таких осложнений эндокардиальнои ЭКС, как пневмоторакс, перфорация сердца, инфекция, кровотечение и тромбоз Наружная ЭКС болезненна и менее эффективна, чем эндокардиальная.
В нашем отделении накоплен богатый опыт проведения ВЭКС у пациентов с различными заболеваниями. Тщательность отбора пациентов и проведения самой манипуляции позволили улучшить состояние больных, а в ряде случаев спасти им жизнь, а также избежать возможных осложнений.
Показания и методика временной электрокардиостимуляции (ЭКС)
Обычно для временной электрокардиостимуляции (ЭКС) используют трансвенозный доступ, однако в экстренной ситуации в течение короткого времени стимуляция может проводиться и через накожные электроды.
Трансвенозная временная ЭКС является довольно простой процедурой. Тем не менее осложнения встречаются достаточно часто, поскольку в экстренных обстоятельствах процедура порой проводится бесконтрольно, неопытным персоналом. Перед проведением манипуляции необходимо тщательно оценить ее необходимость.
Временная чрескожная и чреспищеводная электрокардиостимуляция. Первые попытки чрескожной ЭКС предпринимались много лет назад, однако обычно были безуспешны, а сама процедура сопровождалась выраженным дискомфортом вследствие стимуляции скелетных мышц.
Недавно в этом направлении был достигнут заметный успех благодаря применению накожных электродов с большой площадью поверхности и использованию электрических импульсов, имеющих значительно большую продолжительность, чем при эндокардиальной стимуляции (20-40 мс).
Чрескожные ЭКС последнего поколения работают в режиме «по требованию» и генерируют импульсы с максимальным током в области приложения стимулов 150 мА. Один электрод накладывается на переднюю поверхность грудной клетки, а другой прикрепляется сзади, над правой лопаткой. Стимуляция чаще всего приводит к одновременной активации предсердий и желудочков.
Анализируя ЭКГ, не всегда можно понять, стимулируется ли сердце, что может потребовать мониторирования артериального пульса.
При чреспищеводной ЭКС необходимо использовать импульсы большой продолжительности (10 мс). Успешнее достигается стимуляция предсердий, чем желудочков.
Чрескожная и чреспищеводная ЭКС (как и трансвенозная) с невысокой вероятностью оказываются эффективными после длительного периода остановки сердца.
Показания для временной электрокардиостимуляции (ЭКС)
а) Временная электрокардиостимуляция при инфаркте миокарда:
1. АВ-блокада II или III степени на фоне острого ИМ передней локализации.
2. АВ-блокада II или III степени на фоне острого ИМ нижней локализации, но только при наличии артериальной гипотензии, желудочковой тахиаритмии или частоте сокращений желудочков ниже 40 уд./мин.
3. Остановка синусового узла или редкий ритм из АВ-соединения, сопровождающиеся соответствующими симптомами.
б) Временная электрокардиостимуляция при хроническом заболевании проводящей системы сердца. Временная ЭКС может потребоваться как мера первой помощи пациентам, недавно перенесшим синкопальное состояние, вызванное хроническим заболеванием синусового узла или АВ-соединения, которым затем будет имплантирован постоянный ЭКС. Пациентам с редкими эпизодами брадикардии, ожидающим имплантации ЭКС, проводить временную кардиостимуляцию не следует.
в) Временная электрокардиостимуляция при тахикардии. Стимуляция может успешно применяться для купирования АВ-реципрокных тахикардии, ТП или ЖТ. При синдроме брадикардии-тахикардии временную стимуляцию следует использовать для подстраховки на время проведения кардиоверсии по поводу суправентрикулярных аритмий.
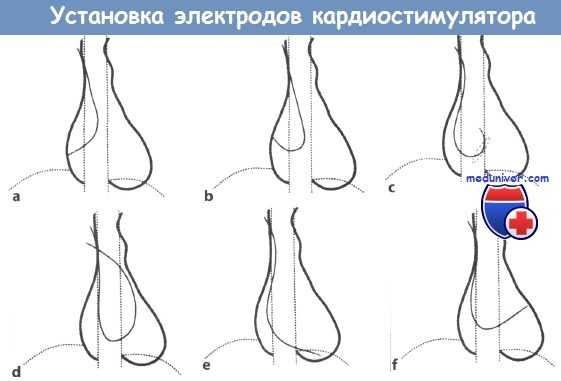
Установка трансвенозного электрода для электрокардиостимулятора (ЭКС):
a, b -в правое предсердие (ПП) формируется петля;
с - петля продвигается к трехстворчатому клапану (пунктирный овал);
d - убедиться в том, что электрод действительно находится в ПЖ, можно, продвинув его в легочную артерию; е - затем электрод устанавливается в области верхушки правого желудочка (ПЖ);
f - характерная картина нахождения электрода в коронарном синусе.
Методика временной электрокардиостимуляции (ЭКС)
Методика установки временного электрода для стимуляции желудочков сходна с таковой при постоянной кардиостимуляции, однако в таком электроде стилет отсутствует, а применения разрывного интродьюсера не требуется. Электрод подсоединяется к наружному генератору, работающему на автономном источнике питания.
Альтернативой подключичному венозному доступу для временной кардиостимуляции служит пункция бедренной вены. При условии, что пульсация близлежащей бедренной артерии легко определяется пальпаторно, этот метод очень прост и занимает мало времени. Однако бедренным доступом следует пользоваться лишь в экстренных ситуациях, для непродолжительной стимуляции, поскольку позиция электрода нестабильна, а риск венозного тромбоза достаточно высок. Бедренная вена залегает медиальнее бедренной артерии. Надавливание на живот вызывает расширение бедренной вены, что намного облегчает пункцию.
Стимуляция. После достижения стабильного положения электрода его дистальный и проксимальный полюса необходимо подсоединить к катоду (-) и аноду (+) стимулятора соответственно. При обратном подключении полюсов порог стимуляции будет намного выше.
Затем необходимо определить порог стимуляции. Он должен быть менее 1,0 В (следует учесть, что генератор наносит импульсы продолжительностью 1 или 2 мс). В некоторых моделях временных ЭКС предусмотрена возможность регулирования продолжительности импульса: более короткие импульсы влекут за собой увеличение порога стимуляции и не должны использоваться для временной кардиостимуляции.
Иногда в экстренных ситуациях приемлемой можно считать такую позицию электрода, когда порог стимуляции не является оптимальным. В ряде случаев пациент становится «стимулятор-зависимым». В этих обстоятельствах поиск оптимального положения электрода может быть весьма рискованным, поэтому на время репозиции электрода может потребоваться введение второго электрода (например, через бедренную вену).
Чтобы предотвратить смещение уже установленного электрода, крайне важно плотно подшить его к коже у места входа. В течение первых нескольких дней после установки электрода порог стимуляции часто возрастает до 2-3 В. Порог стимуляции следует контролировать ежедневно. В зависимости от измеренной величины необходимо корректировать амплитуду стимулов, которая должна быть как минимум в 2 раза выше пороговой. Контроль состояния источника питания и соединения электрических контактов также должен быть ежедневным.
Можно только удивляться, насколько часто соединения между стимулятором и электродом, от которых может зависеть жизнь пациента, оказываются нарушенными или неплотно закрепленными!
Учебное видео катетеризации подключичной вены
Читайте также:
