Стальные шины. Гипсовая шапка.
Добавил пользователь Валентин П. Обновлено: 09.01.2026
Деформация – это нарушение анатомической формы и размеров органа.
Дефект – отсутствие части органа. Дефект может быть частичным, субтотальным и тотальным.
Классификация дефектов и деформаций челюстно-лицевой области.
По этиологии:
1. Врожденные дефекты и деформации:
а) несращение фрагментов губ (одно- и двустороннее; скрытое, частичное или полное, комбинированное с другими дефектами лица и челюстей);
б) колобомы лица или несращения частей лица - односторонние, двусторонние; полные, частичные; комбинированные;
в) несращение неба (частичное; полное; скрытое; мягкого и/или твердого неба; неба и альвеолярного отростка; комбинированное);
г) макpo-, микростомия;
д) макро-, микрогнатия;
е) микроотия, анотия;
ж) деформация носа;
з) сочетание перечисленных дефектов.
а) механические травмы (бытовые, спортивные, производственные, огнестрельные, транспортные, повреждения при укусе животным или человеком);
б) термические травмы (ожоги пламенем или горючими смесями и др., обморожения);
в) химические травмы (жидкими кислотами, едкими щелочами).
3. Одонтогенная инфекция (неспецифическая или специфическая).
4. Неодонтогенная инфекция (специфическая или неспецифическая).
5. Асептическое воспаление (ошибочные инъекции, аллергия).
6. Операции по поводу новообразований.
7. Повреждение тканей в результате лучевой терапии.
8. Последствия заболеваний ВНЧС.
9. Старческие деформации кожи лица, носа, губ, щек, век, шеи.
10. Сочетание нескольких этиологических факторов.
По локализации:
1. Мягкие ткани и органы лица.
2. Кости лица и височно-нижнечелюстной сустав.
3. Мягкие ткани и органы полости рта.
4. Мягкие ткани и органы шеи.
По степени нарушения функции:
1. Эстетический дефект.
2. Невозможность или затруднение открывания рта и откусывания пищи.
3. Невозможность или затруднение разжевывания пищи и формирования пищевого комка.
4. Затруднение или невозможность глотания.
5. Затруднение или невозможность речи.
6. Затруднение или невозможность дыхания.
7. Нарушение зрения.
8. Нарушение нескольких из перечисленных функций.
Репозиция и фиксация отломков челюстей при переломах.
Выбор тактики лечения у больных с переломами челюстей зависит от многих критериев, в числе которых: характер (огнестрельный/неогнестрельный; со смещением/без смещения; линейный/косой/оскольчатый/многооскольчатый; с интерпозицией мягких тканей/без интерпозиции и т.д.), локализация (верхняя челюсть/нижняя челюсть; в пределах зубного ряда/за зубным рядом) и количество переломов; наличие и состояние зубов в полости рта пациента; наличие и состояние зубов в линии перелома; общее состояние больного (наличие сочетанных повреждений, общесоматических заболеваний, противопоказаний к хирургическому вмешательству или наркозу); давность травмы и др.
При отсутствии условий для адекватной иммобилизации, наличии интерпозиции мягких тканей, невозможности консервативной репозиции отломков прибегают к хирургическим методам лечения.
Ортопедическое лечение показано при переломах без смещения или с незначительным смещением отломков, при наличии благоприятных условий для репозиции и фиксации фрагментов челюстей, а также при отказе больного от хирургического лечения или невозможности его проведения.
Аппараты, применяемые для консервативного лечения переломов челюстей (постоянная, или лечебная, иммобилизация):
1. Назубные шины.
- индивидуальные проволочные шины Тигерштедта (рис. 5):
· шина-скоба с распорочным изгибом. Является модификацией гладкой шины-скобы, применяется при отсутствии одного или нескольких зубов в месте перелома. Распорочный изгиб располагается в области отсутствующих зубов. Края распорочного изгиба упираются в соседние зубы (во избежание смещения отломков), а глубина его должна соответствовать ширине боковой поверхности зуба, расположенного по краю дефекта.
· шина-скоба с наклонной плоскостью. Показана в случае, если большой отломок смещен в сторону перелома. Для удержания отломка в правильном положении на шине в области отломка выгибают три вертикальных петли, равные двойной высоте коронки зуба.
· шина с зацепными петлями. Используется для бимаксиллярного шинирования при переломах нижней и верхней челюсти в пределах зубного ряда без смещения фрагментов либо при репонируемых переломах со смещением фрагментов. На верхней челюсти шинирование необходимо сочетать с ношением теменно-подбородочной повязки либо шапочки с пращой. Изготавливается из толстой алюминиевой проволоки. На каждой шине делают по 5-6 зацепных крючков (петель), которые располагают в области четных зубов. Длина петель около 3-4 мм и они находятся под углом 35-40° к оси зуба. Шины укрепляют к зубам ранее описанным способом. На шине, укрепленной на верхней челюсти, петли (крючки) направлены кверху, а на нижней челюсти - вниз. На зацепные петли надевают резиновые кольца, диаметр которых зависит от прикуса пациента, высоты коронок зубов и характера смещения фрагментов. Подтягивать лигатурные проволоки нужно каждые 2-3 дня, а также каждые 5-6 дней (или по мере необходимости) требуется менять резиновую тягу.
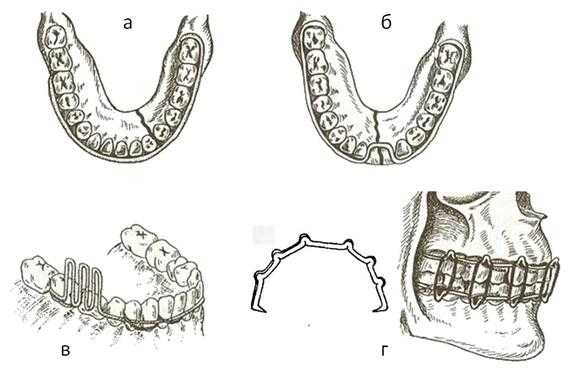
Рис. 5. Индивидуальные проволочные шины Тигерштедта: а) гладкая шина-скоба; б) шина с распорочным изгибом; в) шина с наклонной плоскостью; г) шина с зацепными петлями.
- стандартная ленточная шина Васильева (рис. 6). Предназначена для бимаксиллярного шинирования. Показания к применению аналогичны показаниям при использовании шины с зацепными петлями. Шина изготовлена из тонкой плоской металлической ленты шириной 2,3 мм и длиной 134 мм, на которой имеется 14 зацепных петель. Лента легко изгибается в горизонтальной плоскости, но не гнётся в вертикальной. Шину Васильева обрезают до необходимых размеров, изгибают по зубной дуге так, чтобы она касалась каждого зуба хотя бы в одной точке, и привязывают лигатурной проволокой к зубам. Крючки на верхней челюсти направлены вверх, на нижней – вниз. Лигатура должна плотно охватытвать шейку каждого зуба. Концы лигатур после скручивания обрезают до длины 3-4 мм и загибают для предотвращения травмирования слизистой оболочки губ, щек и альвеолярного отростка. После фиксации верхней и нижней шины устанавливается резиновая тяга. Направление и жесткость резиновой тяги определяется характером смещения отломков.
На этапе репозиции отломков челюстей при использовании любого вида шинирования необходимо обезболить сторону перелома посредством аппликационной, инфильтрационной, проводниковой анестезии, а чаще – их сочетания. При резком ограничении открывания рта предварительно выполняют анестезию по Берше.
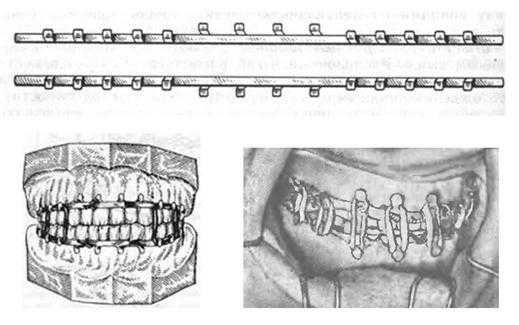
Рис. 6. Стандартные назубные ленточные шины Васильева.
Помимо перечисленных выше, существует множество иных способов и аппаратов для иммобилизации челюстей, в числе которых пластмассовые и металлические индивидуальные шины лабораторного и внелабораторного изготовления, а также различные модификации стандартных шин и методов их фиксации.
2. Зубонадесневые шины.
- шина Вебера (рис. 7в). Мономаксиллярная шина-протез. Может быть использована для иммобилизации отломков нижней челюсти, если линия перелома проходит в пределах зубного ряда и на каждом отломке имеется по несколько устойчивых зубов. Шина плотно охватывает зубы, прилежит к слизистой оболочке десны и опирается на альвеолярный отросток в месте отсутствия зубов. Жевательные поверхности и режущие края зубов шиной не перекрыты, что обеспечивает хороший контакт зубов-антагонистов. Эту шину можно наложить в ранние сроки после возникновения перелома без смещения отломков и использовать ее до конца лечения, т.е. до образования прочной костной мозоли. Может применяться самостоятельно или как один из основных элементов при использовании метода окружающего шва при переломах нижней челюсти. Шину Вебера готовят лабораторным путём, предварительно сняв слепки с отломков челюстей, или непосредственно в полости рта при помощи быстротвердеющей пластмассы. Для предотвращения бокового смещения отломков на одной из разновидностей шины Вебера делают наклонную плоскость в области моляров.
- шина Ванкевич (рис. 7а). Представляет собой зубонадесневую шину с опорой на альвеолярный отросток верхней челюсти и твёрдое нёбо. Имеет в боковых отделах две обращённые вниз наклонные плоскости, которые упираются в передние края ветвей или в альвеолярную часть боковых отделов тела нижней челюсти преимущественно с язычной стороны и не позволяют отломкам нижней челюсти смещаться вперёд, вверх и внутрь.
Применяют шину Ванкевич для фиксации и предупреждения бокового и вращательного смещения отломков нижней челюсти, особенно при значительных её дефектах, за счёт упора наклонных плоскостей в передние края ветвей челюсти.
- шина Ванкевич-Степанова (рис. 7б). Шина Ванкевич в модификации Степанова отличается тем, что вместо верхнечелюстного базиса имеется металлическая дуга, как у бюгельного протеза. Применяются обе шины в сочетании с подбородочной пращей.
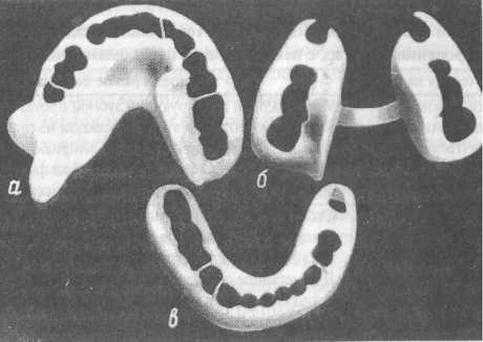
Рис. 8. Зубонадесневые шины: а) шина Ванкевич; б) шина Степанова; в) шина Вебера.
3. Надесневые шины.
- шина Порта. (рис. 9а). Применяется при переломах челюстей у больных с полной адентией. Состоит из двух базисных пластинок на верхнюю и нижнюю челюсти, соединенных по бокам в единый блок в центральном соотношении челюстей. В переднем отделе шины сформировано отверстие для приема пищи. После введения ее в полость рта отломки челюсти прижимают к базису и фиксируют в таком положении с помощью подбородочной пращи и шапочки. Шина может быть использована у ослабленных больных, которым не показаны даже малотравматичные оперативные вмешательства.
- разборная шина Лимберга (рис. 9б). Как и шина Порта, разборная шина Лимберга применяется при полной адентии, но, в отличие от нее, не является моноблоком. При изготовлении шины Лимберга на верхнем базисе формируют отростки, идущие к окклюзионной плоскости, а на нижнем - отростки с чашевидными углублениями для верхних отростков. Применяется в сочетании с головной шапочкой и подбородочной пращой.
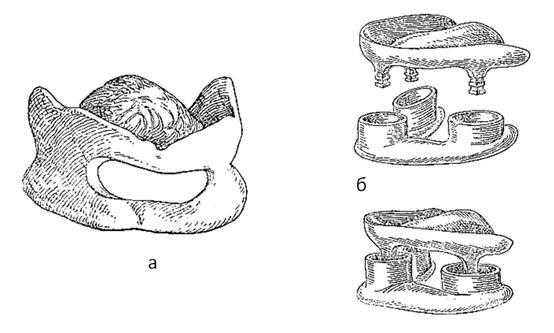
Рис. 9. Надесневые шины: а) шина Порта; б) шина Лимберга.
При переломах верхней челюсти шинирование челюстей всегда сочетают с тугой эластичной теменно-подбородочной повязкой либо головной шапочкой с пращой. Помимо вышеперечиленных конструкций, для иммобилизации верхней челюсти при переломах используют также следующие аппараты:
- стандартный комплект Збаржа (рис. 10). Этот комплект состоит из стальной внутриротовой проволочной шины с внеротовыми стержнями, опорной головной повязки с боковыми металлическими планками, четырех соединительных стержней и восьми соединительных зажимов или хомутиков (по два на каждый соединительный стержень). Внутриротовая часть проволочной шины представляет собой двойную незамкнутую дугу, которая припасовывается к зубному ряду со щечной и небной стороны. После закрепления шины на зубах накладывают опорную головную повязку, которая образована двойной тесьмой из плотной материи и узкими тесемками, пришитыми к верхнему краю широкой (основной) тесьмы. Соединяясь между собой при помощи шнура, эти тесемки образуют круг, размеры которого можно менять в зависимости от размеров черепа.
Затем производят вправление отломков верхней челюсти, причем основным ориентиром служит состояние прикуса (при неповрежденной нижней челюсти). После вправления отломков внеротовые стержни назубной шины соединяют с опорной головной повязкой при помощи четырех вертикальных стержней и соединительных муфт — по два стержня на каждой стороне лица. В тех случаях, когда удовлетворительного сопоставления отломков по прикусу достичь не удалось или же при наличии одновременно и перелома нижней челюсти на последнюю накладывают обычную проволочную или ленточную шину с зацепными петлями и соединяют шины между собой резиновыми кольцами. Изменяя направление тяги отдельных колец, уже в ближайшие несколько дней удается добиться хорошего сопоставления отломков по прикусу. Продолжительность фиксации отломков верхней челюсти при помощи стандартного комплекта Збаржа колеблется в пределах 2,5-3 недель, а при наличии перелома нижней челюсти — до 4-5 недель.
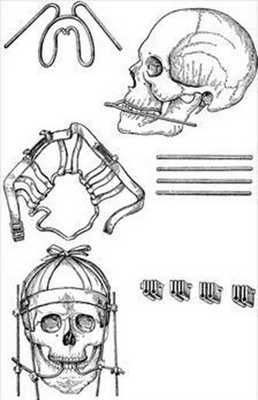
Рис. 10. Стандартный комплект Збаржа.
- шина Аржанцева (рис. 11). Иммобилизация достигается при помощи назубной пластинки, изготовленной из быстротвердеющей пластмассы, универсальных шарниров из аппарата Рудько и двух стержней с пластинкой и штангой. Пластмассовую небную пластинку прочно скрепляют со штангами и головной гипсовой повязкой с помощью универсальных шарниров.
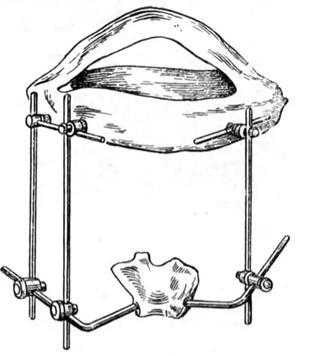
Рис. 11. Шина Аржанцева.
- аппарат Шура (рис. 12). Паяную шину на верхнюю челюсть с опорными коронками на клыки и первые моляры обеих сторон цементируют на зубах верхней челюсти. К шине с щечной стороны в области первого моляра припаивают плоские трубки сечением 2х4 мм и длиной 15 мм. На голове больного формируют гипсовую шапочку и одновременно загипсовывают в нее вертикально с обеих сторон стержни так, чтобы они располагались несколько кзади латерального края орбиты и опускались книзу до уровня крыльев носа. Внеротовые стержни сечением 3 мм и длиной 200 мм вставляют в трубки и изгибают по щечной поверхности зубов. В области клыка они направляются кзади, на уровне короткого верхнего стержня выгибаются ему навстречу. Изменяя направление внеротовых концов стержней, перемещают верхнюю челюсть до необходимого положения. После установления челюсти в правильное положение концы рычагов связывают лигатурой.
Стальные шины. Гипсовая шапка.
Ошибки в шинировании при переломах челюстей. Модификация гнутых проволочных шин.
Изложив методику изготовления гнутых проволочных шин, следует указать, что правильное изготовление и пользование различными видами шин по показаниям сыграло несомненно весьма положительную роль в ортопедическом лечении челюстно-лицевых раненых. Однако в тыловых госпиталях часто наблюдались отрицательные результаты шинирования из-за допущенных ошибок наложения шины, на чем фиксируют внимание врачей в своих работах Г. А. Васильев, И. Г. Лукомский, Д. А. Энтин, Н. М. Михельсон, Е. Е. Бабицкая и др. Эти ошибки допускаются главным образом в отношении деталей, небрежное изготовление которых сводит на нет всю кропотливую и столь важную работу лечащего врача.
К этим ошибкам относятся следующие: шина должна заканчиваться крючком, который захватывает крайние зубы с дистальной и язычной сторон. Но этот крючок должен быть так изготовлен, чтобы его форма повторяла форму экватора коронки зуба. Крючок, не удовлетворяющий этому требованию, травмирует десневой край, прилегающий к дистальной поверхности зуба. Травма возникает и в тех случаях, когда коронка крайнего зуба (зуба мудрости) низкая. В этих случаях следует закончить шину не крючком, а шипом, входящим в межзубный промежуток между крайним и предпоследним зубами.
Шип тоже часто изготовляется неправильно, он должен доходить до середины межзубного промежутка, между тем его делают во многих случаях слишком малых или слишком больших размеров, в результате чего шип плохо фиксирует шину или травмирует язык. Не соблюдались также правила фиксирования шины к возможно большему числу зубов, а ограничивались 4—5 проволочными лигатурами, что ослабляло фиксацию отломков. Во многих случаях врачи нарушали требования о скручивании лигатур по ходу часовой стрелки, а это весьма неблагоприятно отражалось на работе врачей, лечивших раненых на следующих этапах эвакуации.
Шину часто изгибали таким образом, что она не отставала от десневого края, а прилегала к нему и, естественно, ввиду отсутствия достаточного места для резиновых петель травмировала слизистую оболочку полости рта. Не меньший вред причиняло больным небрежное привязывание зубов к шине без соблюдения правила о контакте шины с каждым зубом в одной точке. Результатом этого было перемещение этих зубов в вестибулярном направлении. Важно также правильное изгибание зацепных петель: они должны быть длиной не больше 3 мм и изогнуты под углом 45°.
Ошибкой, ведущей еще к большим осложнениям, является применение одночелюстной или межчелюстной тяги без всестороннего учета клинической картины в полости рта. Только строгое соблюдение методов медицинских показаний может способствовать эффективности лечения. Отрицательно отражается на результатах лечения как слишком ранняя, так и запоздалая замена межчелюстной фиксации одночелюстной, а также преждевременно снятые шины. Ошибкой также является игнорирование метода кровавой репозиции тугоподвижных отломков, с трудом поддающихся, вправлению путем применения одних ортопедических вправляющих аппаратов.
Модификация гнутых проволочных шин.
Ввиду того что процесс изготовления шин весьма трудоемок и к тому же утомителен для больного, предложены разные способы рационализации изготовления проволочных шин.
Шина Тигерштедта в модификации А. А. Лимберга, А. Э. Рауэра и других авторов по сравнению с шинами Зауэра, Гомонда, Шредера должна быть охарактеризована как самая простая и легкая в изготовлении и весьма эффективная. Этим и объясняется ее успех в челюстно-лицевой травматологии, особенно военной.
Несмотря на это, творческая мысль врача-стоматолога продолжала упорно работать в направлении упрощения, улучшения изготовления гнутых проволочных шин. Усилия врачей были направлены по пути рационализации метода изгибания зацепных петель, метода изгибания самой шины, привязывания ее к зубам при помощи лигатуры. Были также предложены новые модификации шин для ортопедического лечения челюстно-лицевой травмы.
Для освобождения врача от необходимости изгибать петли предложен способ механизации изгибания петель.
A. М. Певзнер сконструировал специальные щипцы для автоматического изгибания зацепных петель; М. С. Тиссенбаум предложил аппарат для этой же цели; М. К- Гейкин изобрел аппарат не только для автоматического изготовления зацепных петель, но и для получения распорочных загибов и петель для опорных плоскостей. М. К. Гейкин также предложил новый способ изгибания самой шины. Поэтому способу шину изгибают по проволочному шаблону из одномиллиметровой алюминиевой проволоки, а не в полости рта больного. Шаблон укрепляют воском на доске, в доску забивают гвозди и по гвоздям изгибают шину из двухмиллиметровой алюминиевой проволоки.
М. К. Гейкин предлагает с целью рационализации работы врача разделить труд по изготовлению шины таким образом, чтобы во рту проволочный шаблон изгибал врач, а шину на доске — специально обученный медицинский персонал. Метод, по мнению автора, сокращает срок изготовления шины, разгружает врача и предохраняет больного от боли, испытываемой им во время изготовления шины при наличии свежей раны.
B. И. Кулаженко также предлагает распределить обязанности по шинированию между врачом и сестрой. Шина должна изгибаться и фиксироваться двумя — тремя лигатурами врачом, а дальнейшая тщательная фиксация шины должна проводится сестрой. Благодаря такой рационализации на шинирование одного раненого затрачивают в среднем 30—40 минут и пропускают в день 10—13 раненых.
Что касается рационализации способа привязывания при помощи лигатуры шины к зубам, то заслуживает внимания упрощенный способ прикрепления проволочной шины к зубам сдвоенной проволочной лигатурой по Я. С. Акбройту (при этом способе применяется прямая узловая вязь). Рационален также способ М. А. Соломоцова, который заключается в следующем: обыкновенную швейную иглу изгибают, придав ей полукруглую форму, затупляют ее конец, продевают в ушко лигатуру, захватывают иглодержателем иглу с лигатурой и проводят в межзубный промежуток со щечной стороны. А затем, обогнув пришеечную часть зуба, проводят этот конец через другой межзубный промежуток в сторону преддверия полости рта. Концы скручивают и срезают. Способ этот облегчает продвигание лигатуры над шиной и под шину.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Заслуживает особого внимания стальная шина 3. Н. Померанцевой-Урбанской. Она показана в тех случаях, при которых алюминиевая шина оказывается недостаточно прочной. Стальная шина применялась с большим успехом в ЦИТО. Шина изготовляется из нержавеющей стальной проволоки диаметром 1,3—1,5 мм. Эта шина может быть использована не только для фиксации, но и для репонирования отломков челюсти, причем благодаря ее большой прочности могут быть расширены показания к замене двучелюстной шины одночелюстной.
Изготовление ее также просто, как и изготовление алюминиевой связующей шины, но она требует большой физической силы со стороны врача и весьма точного учета промежутков между точками прилегания к зубам.
Эту шину следует также прочнее фиксировать проволочной лигатурой. В конечных пунктах лигатура должна охватить зуб не только вокруг шейки, но и сверху.
И. Я. Бадер предлагает заменить вестибулярную шину Тигерштедта двойной, напоминающей шину Гомонда, но упрощающей способ привязывания шины к зубам. Свободный конец вестибулярной шины изгибают в виде петли. Петля плотно прилегает к дистальной поверхности последнего опорного зуба. Через петлю продевают лигатуру, оба конца которой кладут на язычные поверхности зубов и выводят через промежуток между клыком и боковым резцом. Шину привязывают не косой, а прямой узловой вязью. Шина, таким образом, удобна тем, что облегчает способ привязывания ее к зубам, притом она прочнее укрепляет отломки, так как двойная: с вестибулярной стороны зубы фиксирует шина по Тигерштедту, а с оральной — проволочная лигатура.

К двойным шинам относится также шина В. А. Энтелиса, предлагаемая в случаях дефекта костной ткани и зубных рядов при необходимости создания распорочного загиба. Она охватывает оставшиеся зубы с обеих сторон, а в области дефекта обе проволоки образуют завиток. Она прочнее шины Тигерштедта с распоркой, применение ее расширяет показания к одночелюстной фиксации отломков.
Указанные гнутые шины могут применяться с целью фиксации отломков как верхней так и нижней челюстей. Однако есть фиксирующие аппараты из алюминия, приспособленные для укрепления отломков только верхней челюсти. К ним относится витая цельногнутая проволочная шина с внеротовыми стержнями, предложенная М. М. Матесисом в 1944 г. и подробно описанная Я. М. Эбаржем.
Шина состоит из гладкой скобы, прилегающей к фронтальным верхним зубам, пары внеротовых горизонтальных стержней и двух пар вертикальных стержней, служащих для соединения горизонтальных стержней с гипсовой шапочкой. Методика изгибания цельногнутых шин такова. Берут отрезок алюминиевой двумиллиметровой проволоки длиной 75—80 см, концы ее длиной 15 см с каждой стороны загибают навстречу друг другу. Затем с каждой стороны образуют витки, которые составляют горизонтальные внеротовые стержни. Спирали стержней должны быть равномерными, что достигается при соблюдении следующих условий: во время свивания угол, образованный между длинными осями проволоки, должен быть постоянным и не больше 45°; витки одного отростка должны идти по направлению часовой стрелки, а другого, наоборот,— против часовой стрелки.
Образование горизонтальных внеротовых стержней считается законченным, когда средняя часть проволоки между последними витками равна расстоянию между премолярами. Эта часть является в последующем передней частью назубной шины: боковые части изгибают из свободных концов проволоки. Выгибание внутриротовой части, подгонка к зубам производятся, как при гнутых назубных шинах.
Соединительные вертикальные стержни готовятся из двух-четырех отрезков проволоки длиной по 30—40 см. Более простой способ — свивание спиралей обеими руками, зацепив предварительно петлю за крючок. В целях ускорения работы и экономии времени все детали шин можно заготовлять заблаговременно до шинирования. Шины накладывают после хирургической обработки раны.
При односторонних переломах прежде всего привязывают шину к зубам здоровой стороны, затем осторожно вправляют отломок поврежденной стороны и под контролем зубов нижней челюсти, если она не повреждена, привязывают его к шине лигатурной проволокой, проведенной заранее через межзубные промежутки соответствующих зубов. При повреждении обеих челюстей со смещением отломков шину привязывают вначале к нескольким зубам той и другой челюсти, не закручивая окончательно лигатур, а затем осторожно устанавливают отломки на место. Это легко достигается в тех случаях, когда нижняя челюсть не повреждена. С ее помощью предупреждают также опущение отломков вниз. Затем закручивают лигатуры до конца на тех зубах, на которые они раньше были наложены провизорно.
Шину скрепляют с гипсовой головной повязкой при помощи соединительных стержней. При этом после привязывания внутриротовой части концы внеротовых стержней отгибают не вверх, а в стороны, по направлению к мочке уха. При этом надо следить, чтобы проволока не Касалась угла рта во избежание образования пролежней. Затем к внеротовым отросткам привязывают соединительные стержни, лучше всего по два с каждой стороны, с таким расчетом, чтобы один из стержней находился на уровне наружного угла глаза или несколько кзади, а второй — впереди козелка уха. Для большей прочности полезно загнуть нижние концы соединительных стержней в виде крючков, а затем связать их с отростками шины лигатурной проволокой.
Этим достигается полная неподвижность в месте соединения отростков со стержнями. Затем накладывают гипсовую шапочку, в которую вгипсовывают верхние концы вертикальных стержней.
Гипсовую шапочку изготовляют по Н. М. Михельсону следующим образом: обводят слоем марли волосы головы таким образом, чтобы края марли свешивались на лоб, уши и шею. Затем забинтовывают голову двумя гипсовыми бинтами, которые должны охватить всю поверхность головы. Бинты должны покрывать спереди волосы до лба, с боков—недалеко от уха, а сзади—затылочные бугры. После наложения повязки обрезают концы бинтов, края смазывают влажным гипсом.
И. М. Оксман рекомендует для уменьшения потливости головы, особенно в летнее время, изготовлять гипсовую повязку с окнами. Для этого ведут гипсовые бинты циркулярно вокруг головы, охватывая черепные бугры, а также делают два — три оборота гипсового бинта в переднезаднем направленииот лобной до затылочной поверхности. Таким образом получается в гипсовой повязке (шапочка) два окна.
Витая индивидуальная верхнечелюстная алюминиевая шина и жесткое ее крепление на гипсовой повязке имеет несомненно большие преимущества. Она, во-первых, создает большую неподвижность отломков, во-вторых, оставляет раневую поверхность неба и зубов открытой. Поэтому при применении этой шины можно наблюдать за состоянием зубов и слизистой оболочки верхней челюсти, корригировать отломки при вторичном их смещении. Витая индивидуальная шина облегчает также уход за полостью рта. Шина особенно показана при третьем типе перелома верхней челюсти, а также при комбинированных переломах челюстей. В последнем случае верхнюю и нижнюю шины изготовляют с зацепными петлями и нижнюю челюсть фиксируют к верхней. Недостатком этой шины является трудоемкость ее изготовления и наличие внеротовых стержней.
Внутриротовые аппараты. Составные части ортопедических аппаратов.
Аппараты по характеру своего прикрепления могут быть разделены на внутриротовые, внеротовые и комбинированные.
К внутриротовым относятся аппараты, у которых точка опоры и точка приложения силы находятся внутри полости рта, а к внеротовым — аппараты, расположенные вне полости рта. Если же точка опоры находится вне полости рта, а точка приложения силы — внутри полости рта, то эти аппараты называются комбинированными.
Аппараты могут иметь прерывистое и непрерывное действие. Применением резиновых колец или полосок достигается непрерывная тяга. Такая же непрерывная тяга может быть достигнута использованием пружинящего свойства стальной дуги. Непрерывная тяга в этих случаях получается благодаря тому, что эластический материал — резиновые кольца или пружинящая дуга — после деформации стремится принять свою первоначальную форму и производит непрерывное действие, приводящее к вправлению смещенных отломков.
Смещенный отломок можно притягивать также прерывисто. Такая тяга достигается при помощи проволочной лигатуры в сочетании со стационарной дугой, винтовыми аппаратами и т. д.
Шелковая лигатура в начале употребления действует прерывисто, но, деформируясь под влиянием ротовой жидкости вследствие набухания, начинает проявлять непрерывное действие.
В зависимости от конструкции аппараты могут быть съемными или несъемными, а также временными (внелабораторные) или стационарными (лабораторные).
Съемными называются аппараты, легко снимаемые как врачом, так и больным. Несъемными называются аппараты, снимаемые только врачом; больной сам лишен возможности вынимать такие аппараты из полости рта. Понятно, что для несъемного аппарата необходимо наличие зубов на отломках, для съемного — это условие необязательно.
Шины внелабораторные изготовляются непосредственно у постели больного при первом осмотре его врачом, а стационарные — могут быть изготовлены лишь в лаборатории. Внелабораторные шины чаще применяются при оказании неотложной помощи и в некоторых случаях при возможности заменяются стационарными, т. е. лабораторными. Последние служат уже для доведения лечения до конца.
Аппараты могут быть еще стандартными и индивидуальными. Стандартными называются аппараты, применяемые для всех больных (например, подбородочная праща); индивидуальными — аппараты, изготовляемые для каждого больного в отдельности.
Характеризуя аппараты с различных точек зрения, надо указать, что ортопедические аппараты состоят из двух частей: опорной и действующей. Опорной частью являются проволочные дуги, коронки, кольца, каппы, съемные пластинки, головные шапочки (гипсовые и др.). Действующей частью являются резиновое кольцо, шелковая или проволочная лигатура, проволока, винты и наклонные плоскости. Опорная часть может быть одинакова у аппаратов различного действия и не влияет на функцию. Функция аппарата меняется только от изменения конструкции действующей части.
Такова общая характеристика ортопедических аппаратов, применяемых при лечении дефектов и деформаций челюстей.
Ортопедическое лечение переломов верхней челюсти.
Он состоит из шины-дуги, опорной головной повязки и соединительных стержней. Аппарат позволяет одновременно вправлять и закреплять отломки. Шина-дуга представляет собой двойную стальную дугу, охватывающую зубной ряд верхней челюсти с обеих сторон. Размеры проволочной дуги регулируются разгибанием и укорочением ее небной части. От дуги отходят внеротовые стержни, направленные кзади — к ушным раковинам. Эти стержни соединяются с головной повязкой при помощи соединительных металлических стержней.
Показания к применению: транспортная иммобилизация при переломах верхней челюсти, лечение переломов верхней челюсти по типу Ле Фор I и II.
Индивидуальная проволочная шина Збаржа.
Показания к применению: лечение двусторонних переломов переднего отдела верхней челюсти.
а) Шина с внутриротовой частью и внеротовыми стержнями.
б) Проволочные стержни, предназначенные для фиксации шины к гипсовой головной повязке.
в) Закрепленная удерживающими стержнями готовая шина к головной повязке.
Репонирующие аппараты механического действия. (внутриротовые)
Аппарат Понроя-Псома.
Показания к применению: репозиция отломков нижней челюсти в вертикальном направлении.
Аппараты Померанцевой-Урбанской
1.Показания к применению: репозиция отломков нижней челюсти в вертикальном направлении.
2.Показания к применению: репозиция отломков нижней челюсти в трансверзальном направлении.
Аппарат Поста.
Изготавливается из стальной нержавеющей проволоки диаметром 1,5-2 мм.
Показания к применению: для лечения двустороннего перелома нижней челюсти при смещении среднего отломка. Размещая П-образный выступ шины горизонтально, вертикально или под наклоном, можно перемещать срединный отломок в нужном направлении.
Аппарат Катца.
Показания к применению: репозиция отломков при переломах нижней челюсти с дефектом и тугоподвижными отломками. Достигнутое их перемещение закрепляется проволочными лигатурами, наложенными на внеротовые концы стержней, для чего на них заранее наносят несколько канавок.
Аппарат Бруно.
Отличается от аппарата Катца перекрещивающимися внеротовыми стержнями с крючками, на которые наложена резиновая тяга.
Показания к применению: репозиция отломков при переломах нижней челюсти с дефектом и тугоподвижными отломками. Аппарат эффективно действует на передние концы отломков, раздвигая их, но при этом углы и ветви нижней челюсти смещаются во внутрь, чем усугубляется деформация.
Аппарат Оксмана. (Модификация аппарата Катца)
Показания к применению: репозиция отломков при переломах нижней челюсти с дефектом в подбородочном отделе и тугоподвижными отломками. Это аппарат последовательного комбинированного действия – сначала репонирующий, затем фиксирующий, формирующий и замещающий.
Репонирующие аппараты Шура.
1. Аппарат для лечения двусторонних переломов угла и ветвей нижней челюсти с дефектами на этих участках. Аппарат Шура является комбинированным.
Для репонирования внеротовые стержни вставляют в трубки, припаянные к шинам, и на их крючки надевают резиновую тягу, аппарат становится репонирующим механического действия. После репонирования стержни извлекают, а правильное положение отломка нижней челюсти фиксируют посредством введения в трубки металлической скобы - фиксирующий аппарат.
2. Аппарат Шура со встречными стержнями.
Показания к применению: при двустороннем переломе верхней челюсти и ограниченной подвижности отломков.
Он состоит из гипсовой шапочки, единой паяной шины на верхнюю челюсть с опорными коронками на клыки и первые моляры обеих сторон, двух внеротовых стержней сечением 3 мм и длиной 200 мм. Паяную шину цементируют на зубах верхней челюсти. На голове больного формируют гипсовую шапочку и одновременно загипсовывают в нее вертикально с обеих сторон короткие стержни. Внеротовые стержни вставляют в трубки и изгибают по щечной поверхности зубов. В области клыка они направляются кзади, на уровне короткого верхнего стержня выгибаются ему навстречу. Перемещение отломков челюсти достигается изменением направления внеротовых стержней. После установления челюсти в правильное положение, концы рычагов связывают лигатурой.
Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
© cyberpedia.su 2017-2020 - Не является автором материалов. Исключительное право сохранено за автором текста.
Если вы не хотите, чтобы данный материал был у нас на сайте, перейдите по ссылке: Нарушение авторских прав. Мы поможем в написании вашей работы!
Читайте также:
- Общий дизадаптационный синдром. Клинические синдромы при нейроциркуляторной дистонии
- Интоксикация при остром аппендиците. Кишечные инфекции как причина аппендицита
- КТ, МРТ при шванноме плечевого сплетения
- Острая идиопатическая каротидиния - лучевая диагностика
- Отравления фтором, сернистым газом и их профилактика
