Остеофиброзная дисплазия: атлас фотографий
Добавил пользователь Дмитрий К. Обновлено: 10.01.2026
Фиброзная дисплазия — это заболевание, характеризующееся нарушением развития скелета, при котором нормальная кость замещается фиброзной тканью с элементами диспластически изменённой кости.
Фиброзная дисплазия расценивается как опухолеполобная гиперплазия в одной или одновременно в нескольких костях, которая сопровождается и внескелетными аномалиями.
Терминология
- Фиброзная дисплазия делится на следующие подтипы
- монооссальная ФД — в 70-80% случаях. Чаще в промежутке от 20-30 лет
- краниальная ФД
- черубизм (СЕМЕЙНАЯ ФИБРОЗНАЯ ДИСПЛАЗИЯ ЧЕЛЮСТИ) — неистинная ФД — поражение верхней и нижней челюсти
Эпидемиология
Встречается до 30 лет в 75% случаях, с наибольшей частотой встречаемости в промежутке от 3 до 15 лет. Взаимосвязи с полом нет.
Ассоциация
- Хотя фиброзная дисплазия обычно спорадическая, ряд ассоциаций давно доказаны:
- Синдром МакКьюн-Олбрайт — 2-3% случаях полиостальной формы.
- Изолированная форма с эндокринопатией без Синдром МакКьюн-Олбрайт у девочек — гипертиреоз, гиперпаратиреоз, акромегалия, сахарный диабет.
- Синдром Кушинга: остеопороз, акне, задержка роста
- Синдром Mazabraud: миксомы мягких тканей (редко); обычно множественные внутримышечные поражения в непосредственной близости от наиболее пострадавшей кости
Клиническая картина
- Пациент обращается за помощью, когда
- Появляется асимметрия, например, парных костей или костей лица
- Появляется боль
- Появляются нарушения двигательной функции
- Появляются патологические переломы
![klinika]()
Патология
Макроскопические изменения
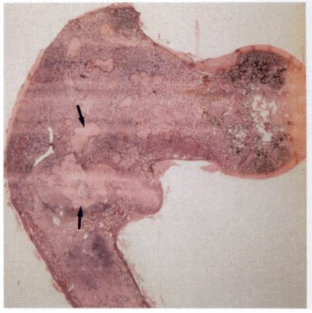
- При макроскопическом исследовании определяются беловато-красные опухолевые очаги разной плотности, в зависимости от степени выраженности их минерализации. Имеются многочисленные кисты, заполненные желтоватой или красноватой жидкостью, и полупрозрачные участки хряща до 3 см в диаметре.
![makro]()
Микроскопические изменения
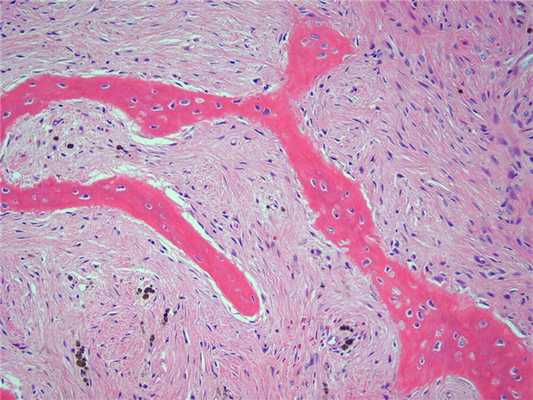
- Многочисленные остеоидные балки неправильной формы, лежащие в фиброзной ткани с небольшим числом остеобластов. Остеоидные балки представляют собой большей частью волокнистую, но не компактную кость.
- Мелкие участки остеоида могут быть обызвествлены. Известь откладывается, как правило, в центре балки. Имеются многоядерные клетки типа остеокластов, окаймляющие некоторые балки.
- В периферических отделах очаг фиброзной дисплазии без резкого перехода сливается с реактивной костью. Фиброзная строма местами коллагенизирована, кое-где миксоматозна, то богата клеточными элементами, то почти лишена их.
- Фибробласты имеют то крупные овальные, то вытянутые и как бы сморщенные ядра. Между разрастаниями фиброзной ткани и остеоида встречаются островки хряща, обызвествленные по периферии. Принято думать, что такая картина весьма стабильна и сохраняется на протяжении многих лет и у детей, и у взрослых лиц.
- Хрящевые островки присутствуют в 10% случаях, что является отличительной чертой от хондросаркомы
- При ФД нет ободка остеобластов, что позволяет дифференцировать от оссифицирующей фибромы
![mikro]()
Подтипы
- монооссальная ФД — в 70-80% случаях. Чаще в промежутке от 20-30 лет
- полиоссальная ФД — 20-30% случаях. Чаще проявляется до 8 лет
Типичная локализация
![1]()
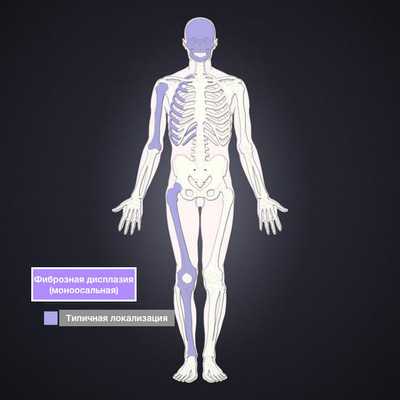
- Монооссальная ФД
- ребер: 28%, наиболее распространенных 6,7
- проксимальный отдел бедренной кости: 23%
- голень
- черепно-лицевая кость: 10-25% 4
- плечо
- Полиоссальная ФД
- часто односторонних: в пределах одной конечности 6
- бедра: 91%
- голени: 81%
- таз: 78%
- ноги: 73%
- ребра
- черепа и кости лица: 50% 4
- верхняя конечность
- поясничный отдел позвоночника: 14%
- ключица: 10%
- шейный отдел позвоночника: 7%
Радиологические находки
- Рентгенологическая картина фиброзной дисплазии разнообразна.
- Патологические участки могут быть то более плотными, то более прозрачными по сравнению с окружающей костью, иногда имеют вид «матового стекла».
- Одни очаги четко отграничены зоной склероза, контуры других расплывчатые, что особенно характерно для костей черепа.
- Нередко выявляются узуры в кортикальном слое, а при наличии перелома — отчетливая периостальная реакция.
КТ
- затемнение по типу матового стекла: 56% 4
- очаг однородный склеротический: 23%
- очаг кистозный: 21%
- очаг с четко определенными границами
- расширение костей с интактными вышележащими костями
МРТ
- МРТ не является методом 100% в дифференциации фиброзной дисплазии от злокачественных образований
- Т1: неоднородный сигнал, как правило, промежуточный
- Т2: неоднородный сигнал, обычно гипоинтенсивный, но бывает с гиперинтенсивными участками
- Т1 с+ (Gd): гетерогенное контрастирование 4
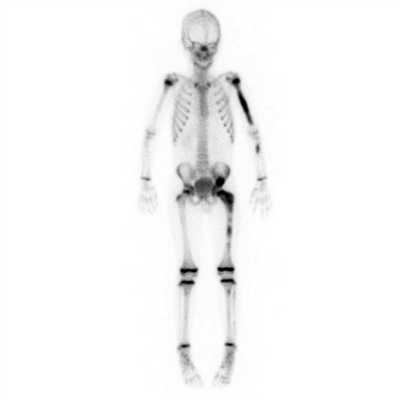
Ядерная медицина
- Визуализируется увеличение индикаторного поглощения Tc99 при сканирование костей
- (очаги остаются метаболически активными и во взрослой жизни).
![nuklear]()
Осложнения
- Дедифференциация до
- остеосаркомы — наиболее чаще
- фибросаркомы
- злокачественной фиброзной гистиоцитомы
- реже до хондросаркомы
Дифференциальный диагноз
- Болезнь Педжета
- гистологически мозаичные включения в костях
- радиографическимогут быть схожи
- Нейрофиброматоз 1 типа
- Остеофиброзная дисплазия
- Не-оссифицирующая фиброма
- Гигантско-клеточная опухоль
Клинические случаи
Этот 23-летний мужчина упомянул, чтобы была травма и теперь жалуется на боль и отек левой голени.
Этот 33-летний мужчина жалуется на невыносимые головные боли.
Источник
4. Chong VF, Khoo JB, Fan YF. Fibrous dysplasia involving the base of the skull. AJR Am J Roentgenol. 2002;178 (3): 717-20. AJR Am J Roentgenol (full text) — Pubmed citation
5. Brown EW, Megerian CA, Mckenna MJ et-al. Fibrous dysplasia of the temporal bone: imaging findings. AJR Am J Roentgenol. 1995;164 (3): 679-82. AJR Am J Roentgenol (abstract) — Pubmed citation
6. Fitzpatrick KA, Taljanovic MS, Speer DP et-al. Imaging findings of fibrous dysplasia with histopathologic and intraoperative correlation. AJR Am J Roentgenol. 2004;182 (6): 1389-98. AJR Am J Roentgenol (full text) — Pubmed citation
7. Kransdorf MJ, Murphey MD. Diagnosis please. Case 12: Mazabraud syndrome. Radiology. 1999;212 (1): 129-32. Radiology (full text) — Pubmed citation
98. Maramattom BV. Leontiasis ossea and post traumatic cervical cord contusion in polyostotic fibrous dysplasia. Head & Face Medicine. 2006;2 (1): 24. doi:10.1186/1746-160X-2-24 — Free text at pubmed — Pubmed citation
9. Larheim TA, Westesson P. Maxillofacial Imaging. Springer Verlag. (2008) ISBN:3540786856. Read it at Google Books — Find it at Amazon
killОстеофиброзная дисплазия: атлас фотографий
Прогрессирующая оссифицирующая фибродисплазия: атлас фотографий
Прогрессирующая оссифицирующая фибродисплазия (синонимы: прогрессирующая костная гетероплазия, прогрессирующий оссифицирующией миозит, болезнь Мюнхмайера) — это редко аутосомно-доминантное наследственное заболевание, характеризующееся различными пороками развития первых пальцев стоп и прогрессирующей оссификацией крупных скелетных мышц, проводящей к значительной и прогрессирующей инвалидизации пациентов.
Частота заболевания составляет 1:2000000, болезнь распространена повсеместно независимо от расовой, этнической и географической принадлежности. Характерными скелетными изменениями является болезненный отек и фиброзирование мышц, проводящие к их оссификации. Дебют заболевания приходится на возраст от 0 до 15 лет.
Эффективных методов лечения не существует; к возрасту 30 лет пациенты уже обычно прикованы к инвалидному креслу в связи с выраженными контрактурами мягких тканей и ограничением подвижности суставов.
Внешний вид (а) и рентгенограмма (6) стоп 15-летней девушки с типичным укорочением первых лучей, вальгусо-подобной деформацией передних отделов стоп и отсутствием фаланг первых пальцев. Внешний вид (а) и рентгенограмма (б) кистей этой же пациентки: укорочение первых пальцев кистей. Этот порок развития наблюдается непостоянно. Заболевание начинается с оссификации верхних паравертебральных мышц шеи, которые видны при рентгенографии в виде отдельной линии (а, стрелка), в дальнейшем оссификация распространяется от центральной оси тела к периферии, от верхних отделов туловища в каудальном направлении, от проксимальных отделов конечностей к дистальным, также поражаются мышцы в области тазобедренного (б, стрелка) и других крупных суставов. Оссификаты развиваются в сухожилиях, связках, мышцах и соединительной ткани. В пораженной области фиброзированные мышцы постепенно замещаются костной тканью. МР-сканы этой же 15-летней девушки. Виден высокоинтенсивный сигнал, свидетельствующий о текущем патологическом процессе при прогрессирующем оссифицирующем миозите. На фронтальном скане груди (а) и аксиальном скане таза (б) визуализируется высокоинтенсивный сигнал в области межреберных мышц слева, а также наружной запирательной и подвздошно-поясничной мышц справа. В терминальной фазе заболевания наблюдается только оссификация и кальцинация мышц, отек тканей не характерен. Поэтому в терминальной фазе оссифицирующей дисплазии МРТ становится менее информативным исследованием. Четырехлетний мальчик (а, архивное фото). Обратите внимание на изъязвление кожи, вызванное оссификаци-ей мышц спины. Рентгенограммы грудной клетки этого же пациента в боковой (б) и прямой проекциях (в) свидетельствуют о тяжелой деформирующей оссификации мышц живота и спины. Рентгенограмма таза и деформированных тазобедренных суставов этого же пациента в возрасте 25 лет (г). Тот же пациент в возрасте 46 лет (архивное фото).
Хондродисплазия
Хондродисплазии — это общее название для группы наследственных заболеваний, вызванных нарушением образования или окостенения хрящевой ткани. Они возникают в результате генных мутаций, наследуются как по аутосомно-доминантному, так и по аутосомно-рецессивному типу. Патологии проявляются низкорослостью, разнообразными укорочениями и деформациями конечностей, поражением суставов. Для диагностики необходимы данные рентгенографии или компьютерной томографии, результаты генетического исследования. Лечение направлено на устранение или коррекцию существующих нарушений, для чего применяются ортопедические операции, ортезы, методы ЛФК и физиотерапии.
МКБ-10
![Хондродисплазия]()
Общие сведения
На сегодня известно более 100 вариантов хондродисплазии, многие из которых схожи между собой по клинической картине, поэтому постановка точного диагноза, как правило, затруднена. Заболевания не теряют своей актуальности, поскольку сопровождаются грубыми деформациями опорно-двигательного аппарата, что чревато инвалидностью, резким ухудшением качества жизни, некоторые имеют высокий показатель летальности в раннем возрасте. Достоверные статистические данные распространенности отсутствуют.
Причины хондродисплазии
Патология связана с точечными мутациями генов (COL2A1, SEDL, COMP и т.д.), отвечающих за образование белков хрящевого матрикса или некоторых регуляторных пептидов. Большинство типов хондродисплазии имеют аутосомно-доминантный тип наследования — при наличии генного дефекта у одного из родителей риск рождения больного ребенка равен 50%. Некоторые формы отличаются аутосомно-рецессивным механизмом передачи, для которого оба родителя должны быть носителями мутантного гена.
Патогенез
При большинстве типов хондродисплазий выявляется первичный дефект белков: разных типов коллагена, матрилина, олигомерного протеина. Все они в норме составляют хрящевую ткань, поэтому при их патологическом строении наблюдаются дефекты структуры, избыточное или недостаточное развитие хрящей. Нарушения также происходят на этапе образования регуляторных белков, к которым относят тирозинкиназный рецептор, факторы транскрипции, ферменты процессинга РНК.
Типичные деформации и укорочение конечностей часто сочетаются с расстройствами энхондрального окостенения, при котором определяется неструктурное беспорядочное расположение хондроцитов, вызванное дефектами окислительного фосфорилирования. Ряд форм болезни проявляются образованием костных выступов (экзостозов). Патогенетические механизмы многих типов хондродисплазий до сих пор точно не изучены.
Классификация
В современной генетике принят комплексный подход к систематизации хондродисплазий, учитывающий этиопатогенетические, клинико-рентгенологические особенности. Международная рабочая группа по хондродисплазиям представила вариант классификации из 17 разделов согласно типу генной мутации. В то же время в практической медицине актуально деление болезни с учетом характера поражения хрящевой ткани, которое включает 3 категории:
- Эпифизарные дисплазии. Сюда относят поражения суставного хряща, дисплазии хрящевой ткани собственно эпифиза. Основные представители группы: болезнь Волкова, спондилоэпифизарная дисплазия, псевдоахондроплазия, болезнь Фэрбанка.
- Физарные дисплазии. Характеризуются нарушениями формирования ростковой эпифизарной пластинки. Эта категория включает ахондроплазию (хондродистрофию), гипохондроплазию, экзостозную хондродисплазию.
- Метафизарные дисплазии. Эта группа патологий возникает вследствие задержки энхондрального роста на фоне неправильного окостенения хрящей метафизов. Они наименее изучены, описано лишь несколько вариантов: дисхондроплазия (болезнь Олье), хондродисплазии типа Янсена, Шмида, Мак-Кьюзика.
Симптомы хондродисплазии
Типичным признаком любой формы болезни является низкий рост (карликовость), связанный с нарушениями удлинения трубчатых скелетных костей. Рост взрослых пациентов составляет около 1,2-1,3 м. Карликовость сопровождается диспропорциями тела: при относительно нормальных размерах туловища у таких больных короткие конечности, крупный череп. При раннем закрытии черепных швов происходит деформация головы.
Хондродисплазии имеют множество симптомов, зависящих от конкретного варианта патологии. У страдающих ахондроплазией большой лоб, седловидный нос, выраженный прогиб в пояснице (лордоз), ноги приобретают саблевидную форму. Для дистрофической дисплазии характерно удлинение больших пальцев кистей рук, эквиноварусная косолапость. При эпифизарных дисплазиях отмечаются укорочение дистальных фаланг пальцев, вывихи тазобедренных суставов.
Помимо симптомов со стороны опорно-двигательной системы диагностируются множественные соматические признаки хондродисплазий. Изменения кожи и подкожной клетчатки проявляются пигментными пятнами, крупными липомами, гемангиомами, на ладонях и стопах зачастую формируются большие очаги гиперкератоза. У пациентов могут возникать гепатоспленомегалия, разнообразные поражения глаз: дистрофия хрусталика, астигматизм, миопия.
Осложнения
Часть хондродисплазий относят к летальным мутациям, при их наличии лишь немногие пациенты доживают до взрослого возраста. В эту категорию выделяют некоторые типы ахондрогенеза, танатофорную дисплазию, капомелическую дисплазию, ризомелическую форму точечной хондродисплазии. К нелетальным последствиям заболевания относят контрактуры суставов, деформации конечностей, грубые искривления позвоночника по типу кифосколиозов или лордозов.
Поскольку поражение костно-хрящевых структур обычно затрагивает позвоночник, у больных есть риск неврологических нарушений. Они обусловлены сдавлением спинного мозга при сужении позвоночного канала либо при стенозе большого затылочного отверстия. Осложнения включают нарушения чувствительности, снижение тонуса скелетной мускулатуры, тазовые расстройства. Вследствие деформации грудной клетки нередко нарастает дыхательная недостаточность.
Генные мутации могут затрагивать не только белки хрящевой ткани, но и компоненты соединительнотканных волокон другой локализации, с чем связано осложненное течение хондродисплазий. Нередко заболевания сопровождаются пороками развития сердца: наличием дополнительных хорд, патологиями клапанного аппарата, поражением крупных эластических сосудов. При вовлечении в процесс мышечной ткани сердца встречаются тяжелые формы кардиомиопатий.
Диагностика
Первичное обследование больных находится в компетенции ортопеда-травматолога, при необходимости к осмотру привлекают генетика, хирурга-ортопеда. Заподозрить наличие хондродисплазии удается по задержке роста в сочетании с множественными скелетными деформациями, однако выделить конкретную нозологическую единицу по физикальным данным затруднительно. План диагностики включает следующие методы исследования:
- Рентгенография костей. Рентгенологические признаки разнообразны: уплощение эпифизарных отделов трубчатых костей, деформация коротких трубчатых костей, неравномерные очаги окостенения. Патогномоничная картина наблюдается при ахондроплазии —на снимке поперечники трубчатых костей увеличены, корковое вещество утолщено, метафизы расширены, рельеф усилен.
- КТ костей скелета. Компьютерная томография имеет более высокую разрешающую способность, поэтому метод рекомендован при затруднениях в дифференциальной диагностике хондродисплазий. Также КТ информативна при мягких фенотипических вариантах, когда отсутствуют выраженные аномалии костного аппарата.
- Генетическое тестирование. На современном этапе медицины расшифрованы гены, отвечающие за большинство вариантов хондродисплазий. Для верификации диагноза используется секвенирование экзона, которое выполняется на базе специализированных генетических центров. По показаниям тестирование проводится ближайшим родственникам больного.
Лечение хондродисплазий
Специфическая терапия не разработана. Суть медицинской помощи заключается в максимально возможном восстановлении нормальных пропорций скелета, улучшении функциональности конечностей, предупреждения тяжелой инвалидности. Важную роль играет разъяснение пациентам недопустимости повышенных нагрузок на суставы, что может стать причиной резкого ухудшения состояния. Комплекс лечебных мероприятий при хондродисплазиях состоит из следующих направлений:
- Ортопедическая коррекция. Использование специальных ортезов, фиксаторов (например, при вывихе тазобедренного сустава) частично компенсирует имеющиеся анатомические аномалии. Чтобы улучшить походку, подбирается специальная ортопедическая обувь.
- Хирургические вмешательства. Хороший функциональный и косметический результат дают операции по удлинению конечностей, которые выполняются в несколько этапов. Также оперативная помощь показана для устранения крупных экзостозов, ликвидации суставных контрактур, коррекции стеноза спинномозгового канала.
- Реабилитация. Больным с хондродисплазиями назначаются индивидуальные курсы лечебной физкультуры, механотерапии, специального массажа. Для уменьшения мышечного напряжения полезны физиотерапевтические процедуры.
Прогноз и профилактика
Среди хондродисплазий есть летальные варианты, приводящие к гибели плода во внутриутробном периоде или ранней смерти ребенка, и мягкие формы, при которых возможна успешная реабилитация и социализация пациентов. Большое значение для улучшения прогноза имеет своевременная помощь хирургов-ортопедов, всесторонняя реабилитация. Учитывая генетические предпосылки заболевания, эффективные меры профилактики не разработаны.
2. Множественная эпифизарная хондродисплазия: особенности первичного эндопротезирования тазобедренного сустава// А.Ю. Милюков// Политравма. — 2017. — №3.
4. Экзостозная хондродисплазия взрослых (клиника, диагностика, хирургическое лечение)/ А.В. Балберкин. — 1994.
Фиброзная дисплазия ( Болезнь Лихтенштейна , Болезнь Лихтенштейна-Брайцова , Болезнь Лихтенштейна-Яффе )
Фиброзная дисплазия – это поражение кости, при котором участок нормальной костной ткани замещается соединительной тканью с включением костных трабекул. Относится к категории опухолеподобных заболеваний, может быть локальной или распространенной, поражать одну или несколько костей. Проявляется болями, деформацией, укорочением или удлинением сегмента и патологическими переломами. Диагноз выставляется на основании рентгенографии, МРТ, КТ и других исследований. Лечение обычно хирургическое – резекция пораженного участка кости с замещением дефекта.
Фиброзная дисплазия (болезнь Лихтенштейна, болезнь Лихтенштейна-Яффе или болезнь Лихтенштейна-Брайцова) – системное поражение скелета. Симптомы обычно выявляются еще в детстве, но возможно и позднее начало. В литературе описаны случаи, когда монооссальная фиброзная дисплазия впервые диагностировалась у людей пенсионного возраста. Женщины болеют чаще мужчин. Возможно перерождение в доброкачественную опухоль; озлокачествление наблюдается редко.
Заболевание впервые было описано в первой половине 20 века. В 1927 году российский хирург Брайцов сделал доклад о клинических, микроскопических и рентгенологических признаках очагового фиброзного перерождения кости. В 1937 году Олбрайт описал многоочаговую фиброзную дисплазию, сочетающуюся с эндокринными нарушениями и характерными изменениями кожи. В том же году Альбрехтом была описана многоочаговая дисплазия в сочетании с преждевременным половым созреванием и нечеткой кожной пигментацией. Чуть позже Яффе и Лихтенштейн исследовали одноочаговые поражения и опубликовали выводы о причинах их возникновения.
Причины
Фиброзная дисплазия относится к категории опухолеподобных заболеваний, но не является истинной опухолью костей. Возникает вследствие неправильного развития остеогенной мезенхимы (ткани, из которой в последующем образуется кость). Причины развития не ясны, не исключена генетическая предрасположенность.
В травматологии и ортопедии выделяют две основные формы фиброзной дисплазии: монооссальную (с поражением одной кости) и полиоссальную (с поражением нескольких костей, обычно расположенных на одной стороне тела). Полиоссальная форма развивается в детском возрасте и может сочетаться с эндокринными нарушениями и меланозом кожи (синдром Олбрайта). Монооссальная форма может манифестировать в любом возрасте, эндокринопатий и пигментации кожи у пациентов не наблюдается. Российские специалисты используют клиническую классификацию Зацепина, включающую следующие формы заболевания:
- Внутрикостная форма. Может быть монооссальной или полиоссальной. В кости образуются единичные или множественные очаги фиброзной ткани, в ряде случаев наблюдается перерождение кости на всем протяжении, однако структура коркового слоя сохранена, поэтому деформации отсутствуют.
- Тотальное поражение кости. Страдают все элементы, включая кортикальный слой и область костномозгового канала. Из-за тотального поражения постепенно формируются деформации, часто возникают усталостные переломы. Обычно наблюдается полиоссальное поражение длинных трубчатых костей.
- Опухолевая форма. Сопровождается разрастанием очагов фиброзной ткани, которые иногда достигают значительных размеров. Выявляется редко.
- Синдром Олбрайта. Проявляется полиоссальным или практически генерализованным поражением костей в сочетании с эндокринными расстройствами, преждевременным половым созреванием у девочек, нарушением пропорций тела, очаговой пигментацией кожи, тяжелыми деформациями конечностей и костей туловища. Сопровождается прогрессирующими нарушениями со стороны различных органов и систем.
- Фиброзно-хрящевая дисплазия. Появляется преимущественным перерождением хряща, нередко наблюдается трансформация в хондросаркому.
- Обызвествляющая фиброма. Особая форма фиброзной дисплазии, встречается очень редко, обычно поражает большеберцовую кость.
Симптомы фиброзной дисплазии
Выраженные врожденные деформации обычно отсутствуют. При полиоссальной форме первые симптомы появляются в детстве. Поражение костей сопровождается эндокринопатиями, пигментацией кожи и нарушением деятельности сердечно-сосудистой системы. Проявления болезни достаточно разнообразны, наиболее постоянными признаками являются незначительные боли (обычно в бедрах) и прогрессирующие деформации. Иногда болезнь диагностируется только при возникновении патологического перелома.
Обычно при полиоссальной форме наблюдается поражение трубчатых костей: большеберцовой, бедренной, малоберцовой, плечевой, лучевой и локтевой. Из плоских костей чаще страдают кости таза, кости черепа, позвоночник, ребра и лопатка. Нередко выявляется поражение костей кистей и стоп, при этом кости запястья остаются интактными. Степень деформации зависит от локализации очагов фиброзной дисплазии. При возникновении процесса в трубчатых костях верхних конечностей обычно наблюдается только их булавовидное расширение. При поражении фаланг пальцы укорачиваются, выглядят «обрубленными».
Кости нижних конечностей искривляются под тяжестью тела, возникают характерные деформации. Особенно резко деформируется бедренная кость, в половине случаев выявляется ее укорочение. Из-за прогрессирующего искривления проксимальных отделов кость приобретает форму бумеранга (пастушьего посоха, хоккейной клюшки), большой вертел «сдвигается» вверх, иногда достигая уровня тазовых костей. Шейка бедра деформируется, возникает хромота. Укорочение бедра может составлять от 1 до 10 см.
При формировании очага в малоберцовой кости деформация конечности отсутствует, при поражении большеберцовой кости может наблюдаться саблевидное искривление голени или замедление роста кости в длину. Укорочение обычно менее выражено, чем при очаге в бедренной кости. Фиброзная дисплазия подвздошной и седалищной костей вызывает деформацию тазового кольца. Это, в свою очередь, негативно влияет на позвоночник, провоцируя нарушения осанки, сколиоз или кифоз. Ситуация усугубляется, если процесс одновременно поражает бедро и кости таза, поскольку в подобных случаях ось тела еще больше нарушается, а нагрузка на позвоночник – увеличивается.
Монооссальная форма протекает более благоприятно, внекостные патологические проявления отсутствуют. Выраженность и характер деформаций сильно варьируют в зависимости от локализации, размера очага и особенностей поражения (тотальное или внутрикостное). Могут наблюдаться боли, хромота и повышенная утомляемость после нагрузки пораженного сегмента. Как и при полиоссальной форме, возможны патологические переломы.
Диагноз выставляется ортопедом-травматологом на основании клинической картины и данных рентгенологического исследования. На начальном этапе на рентгеновских снимках в области диафиза или метафиза пораженной кости выявляются зоны, по виду напоминающие матовое стекло. Затем пораженный участок приобретает характерный крапчатый вид: очаги уплотнения чередуются с участками просветления. Хорошо видна деформация.
При обнаружении одиночного очага необходимо исключить множественное поражение костей, которое на начальных стадиях может протекать бессимптомно, поэтому больных направляют на денситометрию. При наличии подозрительных участков выполняют рентгенографию, при необходимости используют КТ кости.
Следует учитывать, что фиброзная дисплазия, особенно монооссальная, может представлять значительные трудности в процессе диагностики. При нерезко выраженной клинической симптоматике нередко требуется длительное динамическое наблюдение. Для исключения других заболеваний и оценки состояния различных органов и систем могут потребоваться консультации фтизиатра, онколога и терапевта. В отдельных случаях показан осмотр кардиолога, эндокринолога или иных специалистов.
Лечение фиброзной дисплазии
Лечение преимущественно хирургическое – полная сегментарная резекция пораженного участка кости в пределах здоровых тканей и замещение дефекта костным трансплантатом. При патологическом переломе накладывают аппарат Илизарова. При множественных поражениях проводят профилактические мероприятия, направленные на предотвращение деформаций и патологических переломов.
Прогноз для жизни благоприятный. В отсутствие лечения, особенно при полиоссальной форме, могут возникать грубые калечащие деформации. Иногда очаги дисплазии перерождаются в доброкачественные опухоли (гигантоклеточную опухоль или неоссифицирующую фиброму). У взрослых описано несколько случаев злокачественного перерождения в остеогенную саркому. Специфическая профилактика отсутствует из-за неясной этиологии заболевания.
2. Фиброзная дисплазия. Клинические рекомендации / Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР) - 2016
Дисплазия шейки матки
Под дисплазией шейки матки понимают атипические изменения эпителия в ее влагалищной части, относящиеся к предраковым процессам. На ранних стадиях своего развития дисплазия шейки матки является обратимым заболеванием, поэтому ее своевременное обнаружение и устранение является надежным способом профилактики онкологического риска. В отличие от эрозии, возникающей при механическом травмировании тканей, при дисплазии нарушения затрагивают клеточные структуры тканей, выстилающих шейку матки. Заболевание дисплазией шейки матки приходится, в основном, на возраст 25-35 лет и составляет 1,5 случая на 1000 женщин. Отсутствие явных клинических симптомов при дисплазии шейки матки на первый план в диагностике ставит инструментальные, клинические и лабораторные методики.
![Кольпоскопия, проба Шиллера. Йоднегативные участки, подозрение на дисплазию шейки матки]()
Под дисплазией шейки матки понимают атипические изменения эпителия в ее влагалищной части, относящиеся к предраковым процессам. На ранних стадиях своего развития дисплазия шейки матки является обратимым заболеванием, поэтому ее своевременное обнаружение и устранение является надежным способом профилактики онкологического риска.
В отличие от эрозии, возникающей при механическом травмировании тканей, при дисплазии нарушения затрагивают клеточные структуры тканей, выстилающих шейку матки. Заболевание дисплазией шейки матки приходится, в основном, на возраст 25-35 лет и составляет 1,5 случая на 1000 женщин. Для понимания, патологических процессов, происходящих при дисплазии шейки матки, необходимо составить представление об особенностях ее анатомо-физиологического строения.
Виды дисплазии шейки матки
Нижний, узкий, цилиндрический отдел матки, частично расположенный в брюшной полости и частично вдающийся во влагалище (соответственно надвлагалищная и влагалищная часть), представляет собой шейку матки.
Влагалищную часть шейки матки обследуют при помощи влагалищных зеркал во время гинекологического осмотра. Внутри по шейке матки проходит узкий цервикальный (шеечный) канал длиной 1-1,5 см, один конец которого (наружный зев) открывается во влагалище, а другой (внутренний зев) – в полость матки, соединяя их.
Изнутри цервикальный канал выстлан слоем эпителиальных цилиндрических клеток и содержит шеечные железы, продуцирующие слизь. Слизистый секрет шеечного канала препятствует заносу микрофлоры из влагалища в матку. Эпителиальные цилиндрические клетки имеют ярко-красный цвет.
В зоне наружного маточного зева эпителиальные цилиндрические клетки шеечного канала переходят в многослойный плоский эпителий, покрывающий стенки влагалища, влагалищной части шейки матки и не имеющий желез. Плоский эпителий окрашен в бледно-розовый цвет и имеет многослойную структуру, состоящую из:
- базально-парабазального слоя - самого нижнего, глубокого слоя эпителия, образуемого базальными и парабазальными клетками. Базальный слой плоского эпителия граничит с нижерасположенными тканями (мышцами, сосудами, нервными окончаниями) и содержит молодые клетки, способные к размножению путем деления;
- промежуточного слоя;
- функционального (поверхностного) слоя.
В норме клетки базального слоя округлой формы, с одним крупным круглым ядром. Постепенно созревая и перемещаясь в промежуточный и поверхностный слои, форма базальных клеток уплощается, а ядро уменьшается в размере. Достигнув поверхностного слоя, клетки становятся уплощенными с очень маленьким ядром.
Дисплазия шейки матки характеризуется нарушениями в строении клеток и слоев плоского эпителия. Измененные эпителиальные клетки становятся атипичными – крупными, бесформенными, с множественными ядрами и исчезновением разделения эпителия на слои.
Дисплазия шейки матки может затрагивать различные слои клеток плоского эпителия. Выделяют 3 степени дисплазии шейки матки в зависимости от глубины патологического процесса. Чем больше слоев эпителия поражено, тем тяжелее степень дисплазии шейки матки. По международной классификации выделяют:
- Легкую дисплазию шейки матки (CIN I, дисплазия І) – изменения в строении клеток выражены слабо и затрагивают нижнюю треть многослойного плоского эпителия.
- Умеренную дисплазию шейки матки (CIN II, дисплазия ІІ) – изменения в строении клеток наблюдаются в нижней и средней трети толщи плоского эпителия.
- Тяжелую дисплазию шейки матки или неинвазивный рак (CIN III, дисплазия ІІІ) – патологические изменения встречаются во всей толще эпителиальных клеток, но не распространяются на сосуды, мышцы, нервные окончания, как при инвазивном раке шейки матки, затрагивающем эти структуры.
Причины дисплазии шейки матки
Наиболее часто развитие дисплазии шейки матки вызывают онкогенные типы вируса папилломы человека (ВПЧ-16 и ВПЧ-18). Эта причина выявляется у 95-98% пациенток с дисплазией шейки матки. При длительном нахождении в организме и клетках плоского эпителия (1-1,5 года), папилломавирусная инфекция вызывает изменения в строении клеток, т. е. дисплазию. Этому способствуют некоторые отягощающие фоновые факторы:
- иммунодефицит – подавление иммунной реактивности хроническими заболеваниями, стрессами, лекарственными препаратами, неправильным питанием и т. д.;
- табакокурение активное и пассивное – увеличивает вероятность развития дисплазии шейки матки в 4 раза;
- затяжные хронические воспаления половых органов;
- нарушения гормонального фона, вызванные менопаузой, беременностью, употреблением гормоносодержащих лекарств;
- ранняя половая жизнь и роды;
- травматические повреждения шейки матки.
Симптомы дисплазии шейки матки
Дисплазия шейки матки практически не дает самостоятельной клинической картины. Скрытое течение дисплазии наблюдается у 10% женщин. Гораздо чаще к дисплазии шейки матки присоединяется микробная инфекция, вызывающая патологические симптомы кольпита или цервицита: жжение или зуд, выделения из половых путей необычного цвета, консистенции или запаха, иногда с примесью крови (после использования тампонов, полового акта и т.д.). Болевые ощущения при дисплазии шейки матки практически всегда отсутствуют. Дисплазии шейки матки могут иметь длительное течение и самостоятельно регрессировать после соответствующего лечения воспалительных процессов. Однако, обычно процесс дисплазии шейки матки носит прогрессирующее течение.
Дисплазия шейки матки часто протекает вместе с такими заболеваниями, как остроконечные кондиломы влагалища, вульвы, заднего прохода, хламидиоз, гонорея.
Отсутствие явных клинических симптомов при дисплазии шейки матки на первый план в диагностике ставит инструментальные, клинические и лабораторные методики.
Диагностика дисплазии шейки матки
Схема диагностики дисплазии шейки матки состоит из:
- осмотра шейки матки при помощи влагалищных зеркал – с целью обнаружения видимых глазом, клинически выраженных форм дисплазии (изменение окраски слизистой, блеск вокруг наружного зева, пятна, разрастание эпителия и др.);
- кольпоскопии – осмотра шейки матки кольпоскопом – оптическим аппаратом, увеличивающим изображение более чем в 10 раз и одновременное проведение диагностических проб - обработки шейки матки раствором Люголя и уксусной кислоты;
- цитологического исследования ПАП-мазка – при дисплазии шейки матки исследование под микроскопом соскоба, полученного с разных участков, позволяет выявить атипичные клетки. Также с помощью ПАП-мазка обнаруживаются клетки-маркеры папилломавирусной инфекции, имеющие сморщенные ядра и ободок, являющиеся местом локализации вируса папилломы человека;
- гистологического исследования биоптата – фрагмента ткани, взятого в ходе биопсии шейки матки из зоны, подозрительной на дисплазию. Является наиболее информативным методом выявления дисплазии шейки матки;
- иммунологических ПЦР-методов – для выявления ВПЧ-инфекции, установления штаммов вируса и вирусной нагрузки (концентрации вируса папилломы в организме). Выявление наличия или отсутствия онкогенных типов ВПЧ позволяет определить выбор метода лечения и тактику ведения пациентки с дисплазией шейки матки.
![Кольпоскопия, проба Шиллера. Йоднегативные участки, подозрение на дисплазию шейки матки]()
Лечение дисплазии шейки матки
Выбор способа лечения дисплазии шейки матки определяется степенью дисплазии, возрастом женщины, размером зоны поражения, сопутствующими заболеваниями, намерениями пациентки сохранить детородную функцию. Ведущее место в лечении дисплазии шейки матки занимают:
- Иммуностимулирующая терапия (иммуномодуляторы, интерфероны и их индукторы) – показаны при обширных поражениях и течении дисплазии шейки матки, склонном к рецидивам.
- Методы хирургического вмешательства:
- деструкция (удаление) атипичного участка с помощью криотерапии (воздействия жидким азотом), электрокоагуляции, радиоволновой терапии, аргонового или углекислого лазера;
- оперативное удаление зоны дисплазии шейки матки (конизация) или всей шейки матки (ампутация).
При степени дисплазии І и ІІ, небольших размерах измененной зоны, молодом возрасте пациентки часто выбирается выжидательная тактика ввиду высокой вероятности самостоятельного регресса дисплазии шейки матки. Проведение повторных (каждые 3-4 месяца) цитологических исследований и получение двух положительных результатов, подтверждающих наличие дисплазии шейки матки, является показанием к решению вопроса о хирургическом лечении. Лечение дисплазии ІІІ проводят онкогинекологи, с использованием одного из хирургических способов (включая конусовидную ампутацию шейки матки).
Перед проведением любого из способов хирургического лечения дисплазии шейки матки назначается курс противовоспалительной терапии, направленной на санацию инфекционного очага. В результате этого нередко уменьшается степень дисплазии шейки матки или происходит ее полное устранение.
Реабилитация после лечения
После проведения хирургического лечения дисплазии шейки матки период реабилитации длится около 4 недель. В это время могут отмечаться:
- боли ноющего характера внизу живота на протяжении 3-5 дней (длительнее всего – после деструкции лазером);
- выделения из половых путей - обильные, иногда с запахом на протяжении 3-4 недель (длительнее всего - после проведения криодеструкции);
- обильное, длительное кровотечение из половых органов, интенсивные боли внизу живота, подъем температуры тела до 38 °С и выше – служат показаниями для немедленной медицинской консультации.
С целью скорейшего выздоровления, более быстрого заживления и предотвращения осложнений, необходимым является соблюдение полового покоя, исключение спринцеваний, подъема тяжестей, использования гигиенических тампонов и точное выполнение всех рекомендаций и назначений врача.
Наблюдение и профилактика дисплазии шейки матки
Первый контроль излеченности дисплазии шейки матки проводится спустя 3-4 месяца после хирургического лечения. Берутся цитологические мазки с последующими ежеквартальными повторами в течение года. Отрицательные результаты, показывающие отсутствие дисплазии шейки матки, позволяют в дальнейшем проводить обследование планово, при ежегодных диспансерных осмотрах.
Для профилактики дисплазии шейки матки и ее рецидивов рекомендуется:
- включение в рацион питания всех микроэлементов и витаминов, в особенности витаминов А, группы В, селена;
- своевременная санация всех очагов инфекций;
- отказ от табакокурения;
- применение барьерной контрацепции (при случайных половых контактах);
- регулярное наблюдение гинеколога (1-2 раза в год) с исследованием цитологического соскоба с шейки матки.
Перспективы лечения дисплазии шейки матки
Современная гинекология имеет эффективные методы диагностики и лечения дисплазии шейки матки, позволяющие избежать ее перерождения в рак. Раннее выявление дисплазии шейки матки, соответствующая диагностика и лечение, дальнейший регулярный врачебный контроль позволяют излечить практически любую стадию заболевания. После применения хирургических методик частота излеченности дисплазии шейки матки составляет 86-95%. Рецидивное течение дисплазии шейки матки наблюдается у 5-10% пациенток, перенесших хирургическое вмешательство, вследствие носительства папилломавируса человека или неполного иссечения патологического участка. При отсутствии лечения 30-50% дисплазий шейки матки перерождаются в инвазивный рак.
Читайте также:
- Признаки перелома костей голеностопного сустава по Салтеру-Харрису
- Лечение пароксизмальных нарушений при рассеянном склерозе. Лечение невралгии тройничного нерва при рассеянном склерозе.
- Рентгенография (эзофагография), КТ при синдроме Бурхаве
- Клиника диссимуляции паранояльной шизофрении. Течение диссимуляции при шизофрении
- Изменения полипов под воздействием чистотела. Патоморфология воздействия чистотела на полипы.
- монооссальная ФД — в 70-80% случаях. Чаще в промежутке от 20-30 лет