Отогенный лептоменингит. Механизмы развития отогенного лептоменингита
Добавил пользователь Skiper Обновлено: 28.01.2026
Гнойное воспаление мягких мозговых оболочек. Диагностика, прогноз и лечение гнойного лептоменингита
Гнойное воспаление мягких мозговых оболочек наблюдается как при острых, так и при хронических отитах. Инфекция из среднего уха проникает в полость черепа по самым разнообразным путям. Возможно также инфицирование мягких мозговых оболочек вследствие прорыва мозгового абсцесса в подпаутинное пространство.
С патологоанатомической точки зрения процесс характеризуется воспалением мягкой и паутинной мозговых оболочек и накоплением серозного или гнойного экссудата. Наряду с этим, нередко наблюдается и одновременное поражение мозгового вещества, выражающееся отечностью и сглаживанием извилин мозговой коры. Лептоменингит может быть ограниченным и разлитым.
Симптомы воспаления мягких мозговых оболочек слагаются из явлений раздражения и паралича в самых разнообразных комбинациях, в зависимости от локализации и степени распространения воспалительного процесса. Болезнь начинается обычно сильной головной болью, которая отличается нарастающим характером. Наряду с этим, имеет место резко выраженная гиперестезия кожных покровов. Повышение температуры, достигающей 39 — 40, держится во все время болезни. Пульс в начале заболевания учащен, а в дальнейшем, в связи с нарастанием внутричерепного давления, может стать медленным. Рвота является одним из ранних симптомов менингита.
Из двигательных расстройств надо отметить ригидность затылочных мышц, втягивание живота и спастическое сокращение отдельных мышечных групп. Сюда же относится и симптом Кернига, выражающийся в невозможности разогнуть ногу в колене при согнутом под прямым углом бедре.
Наряду с этим наблюдаются и параличи черепно-мозговых нервов, особенно часто 3, 6 и 7-го. В большинстве случаев отмечается неравномерность зрачков и замедление или полное отсутствие реакции на свет.
Вместе с тем имеет место и повышение двигательной деятельности в виде беспрерывных движений руками и общего беспокойного поведения больного.
При дальнейшем развитии воспалительного процесса наступает потеря сознания, и болезнь заканчивается смертью при быстро нарастающих явлениях упадка сердечной деятельности.
Течение гнойного лептоменингита отличается чрезвычайным разнообразием, ибо наряду с общими мозговыми явлениями могут существовать и симптомы гнездных поражений. Необходимо помнить, что аналогичную картину может дать и серозный менингит, особенно часто наблюдающийся у маленьких детей при остром воспалении среднего уха и являющийся результатом раздражения мозговых оболочек на почве интоксикации.
Диагноз, при ясно выраженном воспалении мозговых оболочек, особых трудностей не представляет. В начальной стадии или при отсутствии гнездных симптомов далеко не всегда удается установить точный диагноз наблюдаемого внутричерепного осложнения. В некоторых случаях чрезвычайно трудно отличить настоящий менингит от менингизма, являющегося выражением раздражения мозговых оболочек близлежащим гнойным очагом.
Наряду с описанными выше клиническими симптомами, большое диагностическое значение имеет исследование спинномозговой жидкости. В начальной стадии спинномозговая жидкость, при осмотре невооруженным глазом, представляется совершенно прозрачной, но микроскоп обнаруживает увеличение в ней числа форменных элементов, а химическая реакция — повышенное содержание белка. В нормальной спинномозговой жидкости в 1 куб. мм содержится от 3 до 5 форменных элементов, хотя некоторые авторы считают, что при наличии 3 клеточных элементов уже нужно думать о менингите. Во всяком случае повышение числа клеток в 1 куб. мм до 10 несомненно свидетельствует о существовании воспалительного процесса. Число клеток может доходить до 8000 в 1 куб. мм, среди них встречаются как лейкоциты, так и лимфоциты.
Что касается содержания белка в спинномозговой жидкости, то появление его в количестве 0,5% является уже патогномоническим симптомом (реакции Pandy и Nonne-Appelt).
При бактериологическом исследовании нередко удается обнаружить присутствие возбудителей нагноения. Повышение давления в спинномозговом канале, наблюдаемое почти при всех внутричерепных осложнениях, встречается и при гнойном лептоменингите. В разгар заболевания спинномозговая жидкость представляется совершенно мутной.
Во всех случаях гнойного менингита необходимо точным образом установить характер ушного процесса, вызвавшего воспаление мозговых оболочек.
Лечение может быть только оперативным и слагается из двух моментов: ликвидации первичного очага височной кости и обеспечения оттока гнойного экссудата из сложной системы полостей подпаутинного пространства.
Первое задание осуществляется при помощи вскрытия среднего уха и резекции лабиринта в случае наличия воспаления внутреннего уха.
Выполнению второго задания — обеспечить отток гнойного экссудата — препятствуют анатомические особенности подпаутинного пространства и связь его с мозговыми желудочками. Разрез твердой и паутинной мозговых оболочек на месте внедрения инфекции отнюдь не разрешает этого вопроса, ибо неизбежным следствием такого вмешательства является выпадение мозгового вещества, создающее еще большее затруднение для оттока гноя.
Последние достижения в области изучения физиологии спинномозговой жидкости и анатомии подпаутинного пространства открыли в этом отношении совершенно новые перспективы. Многочисленными клиническими наблюдениями установлено, что вскрытие расположенных на основании мозга цистерн подпаутинного пространства обеспечивает в полной мере необходимый дренаж и не вызывает при этом образования мозговой грыжи. Для борьбы с менингитом отогенного характера наиболее целесообразно вскрытие боковой цистерны, расположенной вблизи внутреннего слухового прохода, к которой нетрудно подойти после резекции лабиринта. С большим успехом применяется также вскрытие задней цистерны, расположенной между мозжечком и спинным мозгом (Зимонт, Преображенский).
Вскрытие задней цистерны требует специальной операции, которая осуществляется следующим образом: по средней линии затылка проводится разрез, проникающий через всю толщу кожи и затылочной связки. Края раны раздвигаются широкими крючками и при помощи распатора мягкие части отделяются от чешуи затылочной кости и атланта. Для вскрытия цистерны достаточно рассечь натянутую между ними сухожильную пластинку. В просвет цистерны вводится небольшой дренаж.
Широкое обеспечение оттока инфицированной мозговой жидкости в резкой степени изменяет всю картину гнойного менингита. Вольные всегда отмечают значительное облегчение субъективных ощущений, но и объективные симптомы воспаления мозговых оболочек также заметным образом улучшаются.
При благоприятных условиях не исключается возможность полного излечения.
Введение в клиническую практику новых методов оперирования в значительной степени улучшило прогноз этого тяжелого недуга.
Равным образом можно обеспечить отток спинномозговой жидкости и при помощи люмбальной или субокципитальной пункций. Максимальное выпускание спинномозговой жидкости понижает внутричерепное давление, создает благоприятные условия для секреции свежей и всасывания инфицированной жидкости и вместе с тем в известной степени понижает в ней содержание возбудителей нагноения. Для успешности лечения необходимо производить пункцию ежедневно до момента стихания воспалительных явлений. Таким путем в некоторых случаях удается добиться благоприятных результатов.
Наряду с оперативным лечением, применяются внутривенные вливания уротропина и внутримышечные антистрептококковой сыворотки, а также впрыскивания в спинномозговой мешок дериватов хинина и других антисептических средств.
Менингит
Менингит — воспаление оболочек головного и спинного мозга. Пахименингит — воспаление твердой мозговой оболочки, лептоменингит — воспаление мягкой и паутинной мозговых оболочек. Воспаление мягких оболочек встречается чаще, в таких случаях используют термин «менингит». Его возбудителями могут быть те или иные патогенные микроорганизмы: бактерии, вирусы, грибки; реже встречаются протозойные менингиты. Менингит проявляется сильной головной болью, гиперестезией, рвотой, ригидностью затылочных мышц, типичным положением пациента в постели, геморрагическими высыпаниями на коже. Для подтверждения диагноза менингита и установление его этиологии проводится люмбальная пункция и последующее исследование ликвора.
Общие сведения
Менингит — воспаление оболочек головного и спинного мозга. Пахименингит — воспаление твердой мозговой оболочки, лептоменингит — воспаление мягкой и паутинной мозговых оболочек. Воспаление мягких оболочек встречается чаще, в таких случаях используют термин «менингит». Его возбудителями могут быть те или иные патогенные микроорганизмы: бактерии, вирусы, грибки; реже встречаются протозойные менингиты.
Этиология и патогенез менингита
Менингит может возникать несколькими путями инфицирования. Контактный путь — возникновение менингита происходит в условиях уже существующей гнойной инфекции. Развитию синусогенного менингита способствует гнойная инфекция околоносовых пазух (гайморит), отогенного — сосцевидного отростка или среднего уха (отит), одонтогенного происхождения — патология зубов.Занос инфекционных агентов в мозговые оболочки возможен лимфогенным, гематогенным, чрезплацентарным, периневральным путями, а также в условиях ликвореи при открытой черепно-мозговой травме или позвоночно-спинномозговой травмы, трещине или переломе основания черепа.
Возбудители инфекции, попадая в организм через входные ворота (бронхи, ЖКТ, носоглотка), вызывают воспаление (серозного или гнойного типа) мозговых оболочек и прилегающих тканей мозга. Последующий их отек приводит к нарушению микроциркуляции в сосудах мозга и его оболочках, замедлению резорбции цереброспинальной жидкости и ее гиперсекреции. При этом повышается внутричерепное давление, развивается водянка мозга. Возможно дальнейшее распространение воспалительного процесса на вещество мозга, корешки черепных и спинномозговых нервов.
Классификация менингитов
Менингиты классифицируются по нескольким критериям.
По этиологии:
- бактериальные (пневмококковый, туберкулезный, менингококковый и др.)
- вирусные (вызванный энтеровирусами Коксаки и ЕСНО, острый лимфоцитарый хориоменингит и др.)
- грибковые (криптококкозный, кандидозный и др.)
- протозойные (при малярии, при токсоплазмозе и др.)
По характеру воспалительного процесса:
- гнойный (в ликворе преобладают нейтрофилы)
- серозный (в ликворе преобладают лимфоциты)
По патогенезу:
- первичные (в анамнезе отсутствует общая инфекция или инфекционное заболевание какого-либо органа)
- вторичные (как осложнение инфекционного заболевания)
По распространенности процесса:
По темпу течения заболевания:
- молниеносные
- острые
- подострые
- хронические
По степени тяжести:
- легкой формы
- средней тяжести
- тяжелой формы
- крайне тяжелой формы
Клиническая картина менингита
Симптомокомплекс любой формы менингита включает в себя общеинфекционные симптомы (жар, озноб, повышение температуры тела), учащение дыхания и нарушение его ритма, изменение ЧСС (в начале заболевания тахикардия, по мере прогрессирования заболевания — брадикардия).
В состав менингеального синдрома входят общемозговые симптомы, проявляющиеся тоническим напряжением мышц туловища и конечностей. Нередко появляются продормальные симптомы (насморк, боли в животе и др.). Рвота при менингите не связана с приемом пищи, а появляется сразу после смены положения или при усилении головной боли. Головные боли, как правило, распирающего характера очень мучительны для пациента, могут локализоваться в затылочной области и отдавать в шейный отдел позвоночника. Кроме того, пациенты болезненно реагируют на малейший шум, прикосновения, свет, поэтому стараются избегать разговоров и лежат с закрытыми глазами. В детском возрасте возможно появление судорог.
Для менингита характерна гиперестезия кожи и болезненность черепа при перкуссии. В начале заболевания отмечается повышение сухожильных рефлексов, но с развитием заболевания они снижаются и нередко исчезают. В случае вовлечения в воспалительный процесс вещества мозга развиваются параличи, патологические рефлексы и парезы. Тяжелое течение менингита обычно сопровождается расширением зрачков, диплопией, косоглазием, нарушение контроля над тазовыми органами (в случае развития психических расстройств).
Симптомы менингита в старческом возрасте атипичны: слабое проявление головных болей или полное их отсутствие, тремор головы и конечностей, сонливость, психические расстройства (апатия или, наоборот, психомоторное возбуждение).
Диагноз и диффдиагноз
Основным методом диагностирования (или исключения) менингита является люмбальная пункция с последующим исследованием цереброспинальной жидкости. В пользу данного метода говорят его безопасность и простота, поэтому проведение люмбальной пункции показано во всех случаях подозрения на менингит. Для всех форм менингита характерно вытекание жидкости под высоким давлением (иногда струей). При серозном менингите цереброспинальная жидкость прозрачная (иногда слегка опалесцирующая), при гнойном менингите — мутная, желто-зеленого цвета. С помощью лабораторных исследований цереброспинальной жидкости определяют плеоцитоз (нейтрофилы при гнойных менингитах, лимфоциты при серозных менингитах), изменение соотношения количества клеток и повышенное содержание белка.
В целях выяснения этиологических факторов заболевания рекомендовано определение уровня глюкозы в цереброспинальной жидкости. В случае туберкулезного менингита, а также менингита, вызванного грибами, уровень глюкозы снижается. Для гнойных менингитов типично значительное (до нуля) снижение уровню глюкоза.
Главные ориентиры невролога в дифференциации менингитов — исследование цереброспинальной жидкости, а именно определение соотношения клеток, уровня сахара и белка.
Лечение менингита
В случае подозрения на менингит госпитализация пациента обязательна. При тяжелом течении догоспитального этапа (угнетение сознания, лихорадка) пациенту вводят преднизолон и бензилпенициллин. Проведение люмбальной пункции на догоспитальном этапе противопоказано.
Основа лечения гнойного менингита — раннее назначение сульфаниламидов (этазол, норсульфазол) или антибиотиков (пенициллина). Допускает введение бензилпенициллина интралюмбально (в крайне тяжелом случае). Если подобное лечение менингита в течение первых 3 дней оказывается неэффективным, следует продолжить терапию полусинтетическими антибиотиками (ампициллин+оксациллин, карбенициллин) в сочетании с мономицином, гентамицином, нитрофуранами. Доказана эффективность такого сочетания антибиотиков до выделения патогенного организма и выявления его чувствительности к антибиотикам. Максимальный срок такой комбинационной терапии — 2 недели, после чего необходимо перейти на монотерапию. Критериями для отмены также служат снижение температуры тела, нормализация цитоза (до 100 клеток), регресс общемозговых и менингеальных симптомов.
Основу комплексного лечения туберкулезного менингита состоит в непрерывном введении бактериостатических доз двух-трех антибиотиков (например, изониазид+стрептомицин). При появлении возможных побочных эффектов (вестибулярные расстройства, нарушение слуха, тошнота) отмена данного лечения не требуется, показано уменьшение дозы антибиотиков и временное добавление к лечению десенсибилизирующих препаратов (дифенгидрамин, прометазин), а также других противотуберкулезных препаратов (рифампицин, ПАСК, фтивазид). Показания к выписке пациента: отсутствие симптомов туберкулезного менингита, санация цереброспинальной жидкости (спустя 6 месяцев от начала заболевания) и улучшение общего состояние пациента.
Лечение вирусного менингита может ограничиться применением симптоматических и общеукрепляющих средств (глюкоза, метамизол натрия, витамины, метилурацил). В тяжелых случаях (выраженные общемозговые симптомы) назначают кортикостероиды и диуретики, реже — повторную спинномозговую пункцию. В случае наслоения бактериальной инфекции возможно назначение антибиотиков.
Прогноз
В дальнейшем прогнозе важную роль играют форма менингита, своевременность и адекватность лечебных мероприятий. В качестве резидуальных симптомов после туберкулезного и гнойного менингита зачастую остаются головные боли, внутричерепная гипертензия, эпилептические припадки, нарушения зрения и слуха. По причине запоздалого диагностирования и устойчивости возбудителя к антибиотикам высок уровень смертности от гнойных менингитов (менингококковая инфекция).
Профилактика
В качестве профилактических мер по предупреждению менингита предусматривается регулярное закаливание (водные процедуры, спорт), своевременная терапия хронических и острых инфекционных заболеваний, а также короткие курсы иммуностимулирующими препаратами (элеутерококк, женьшень) в очагах менингококкового менингита (детский сад, школа и др.).
Лептоменингит
Лептоменингит — это воспаление мягкой и паутинной мозговых оболочек, возникающий при инфицировании бактериальными, вирусными или грибковыми агентами. Клиническая триада включает сильные головные боли в области лба и висков, повторную рвоту без тошноты, повышение температуры тела более 38°С. Диагностика патологии предполагает общий и микробиологический анализ цереброспинальной жидкости, томографию головного мозга. Программа лечения включает этиотропные препараты (антибиотики, противовирусные средства, иммуноглобулины), патогенетическую и симптоматическую терапия. Для предупреждения осложнений подбирается программа комплексного восстановления.
МКБ-10
Лептоменингит встречается чаще, чем пахименингит (воспаление твердой мозговой оболочки), поэтому зачастую в клинической практике он обозначается общим термином «менингит». Менингиты продолжают быть одними из наиболее распространенных поражений нервной системы. Для лептоменингита характерен полиморфизм клинической картины, тяжелое течение, особенно при развитии гнойного процесса. При неоказании медицинской помощи до половины случаев заканчиваются смертью пациента, из-за чего заболевание остается актуальной проблемой клинической неврологии.
Причины
Воспаление менингеальных оболочек обусловлено инфицированием спинномозговой жидкости патогенными микроорганизмами. Этиологическая структура заболевания характеризуется большой вариабельностью, зависит от возраста больного, его иммунного статуса, эпидемической ситуации в регионе. В современной инфектологии выделяют следующие группы возбудителей лептоменингита:
- Бактериальные.Гнойный менингит развивается при заражении N. meningitidis (50-60%), S. pneumonie (около 30%), H. influenzae (до 10%). К редким возбудителям болезни относят грамотрицательные энтеробактерии, стрептококки группы А и В, золотистый стафилококк. У детей в 1-3% случаев гнойный процесс вызывает бактерия Listeria monocytogenes.
- Вирусные. Первичное воспаление возникает при менингоэнцефалитической форме вируса клещевого энцефалита. Вторичные вирусные менингиты провоцируются энтеровирусами, вирусом эпидемического паротита, на долю которых приходится до 50% всех случаев. Также выделяют герпетическую, краснушную, ветряночную формы болезни.
- Грибковые. Такой вид заболевания встречается крайне редко. Лептоменингит может наблюдаться при инфицировании грибами рода Кандида, возбудителями Cryptococcus neoformans, Aspergillus. Еще реже регистрируется протозойный менингит, вызванный Toxoplasma gondii.
Патогенез
В литературе описаны казуистические случаи контактного распространения инфекции при травме костей черепа либо при наличии хронического гнойного очага вблизи головного мозга (синусит, отит, фурункул лица). При заражении вирусом бешенства возможно проникновение возбудителя к мозговым оболочкам по периневральным пространствам.
Основной компонент патологического процесса нейроинфекций — раздражение сосудистых сплетений вследствие воспалительных изменений, что сопровождается избыточным производством цереброспинальной жидкости, нарушением ее обратного всасывания. Как следствие, нарастает гипертензионно-гидроцефальный синдром, который обуславливает типичные клинические симптомы, провоцирует отек-набухание головного мозга.
В воспаленных менингеальных оболочках происходят дистрофические повреждения нейронов и окружающих клеток, ухудшается кровоснабжение мозговой ткани, наступает тяжелая гипоксия. Гнойный лептоменингит характеризуется развитием фиброзного воспаления, тяжелыми расстройствами ликвородинамики. В осложненных случаях возможно вовлечение в процесс мозговой ткани с формированием менингоэнцефалита.
Классификация
Специалисты по инфекционным заболеваниям разделяют лептоменингит на первичный, связанный с прямым проникновением возбудителя в головной мозг, и вторичный, который вызван наличием в организме другого очага инфекции, обычно — гнойного. Второй вариант встречается гораздо чаще. В неврологической практике для классификации болезни используются и другие критерии диагностики:
- Этиология: бактериальный, вирусный, протозойный, грибковый.
- Степень тяжести: легкий, среднетяжелый, тяжелый.
- Длительность: острый, затяжной, хронический.
- Характер течения:
- Гладкое.
- Негладкое: с осложнениями, с присоединением вторичной инфекции, с обострением хронической патологии.
Симптомы лептоменингита
Патология проявляется типичной триадой клинических признаков: фебрильной лихорадкой, сильной головной болью, многократной рвотой. Симптомы заболевания в основном манифестируют внезапно на фоне полного здоровья или существующей ОРВИ, однако при туберкулезном поражении мозговых оболочек симптоматика нарастает постепенно. Для менингита характерны 3 клинических синдрома: общеинфекционный, общемозговой, менингеальный.
При общеинфекционном синдроме типичны гипертермия, озноб, сильная слабость. Отмечается бледность кожных покровов, пациент отказывается от еды и питья. Общемозговые признаки включают сильную боль в лобно-височной зоне, усиливающуюся при движениях глазами, громких звуках, ярких вспышках света. Возникают многократная рвота, не связанная с приемом пищи и не приносящая облегчения, судороги, нарушения сознания.
Менингеальный синдром проявляется вынужденной позой «взведенного курка»: запрокинутая назад голова, согнутые и поджатые к животу ноги. Беспокоят светобоязнь, гиперакузия (чрезмерная восприимчивость к звукам), гипералгезия (повышенная болевая чувствительность). При осмотре выявляется ригидность затылочных мышц, симптомы Кернига, Брудзинского. Реже определяется симптомы Мондонези, Бехтерева.
Осложнения
Самым опасным последствием лептоменингита является мозговой отек, приводящий к височно-тенториальному или транстенториальному вклинению, дислокации на уровне среднего мозга. Наиболее прогностически неблагоприятной считается терминальная дислокация, которая чревата арефлексией, тотальной атонией, остановкой дыхания.
Также к острым осложнениям относят церебральный инфаркт, вентрикулит, ДВС-синдром, полиорганную недостаточность. Недолеченный гнойный лептоменингит результирует мозговым абсцессом, кистозно-слипчивым арахноидитом. Воспаление, вызванное менингококками, может привести к распространению гнойного процесса и началу менингококкового сепсиса.
К резидуальным осложнениям патологии относят длительно сохраняющийся неврологический дефицит, пролонгированную цереброгенную астению, снижение когнитивных способностей. В редких случаях развивается гидроцефалия, глухота, атрофия зрительного нерва. Нетипичным осложнением болезни является несахарный диабет.
Диагностика
Обследование проводит невролог, инфекционист или врач экстренной помощи. Для постановки предварительного диагноза достаточно сбора жалоб, общего и неврологического осмотра пациента, обнаружения характерных менингеальных симптомов. Поскольку клинические данные не позволяют установить этиологию и разновидность лептоменингита, дополнительно назначаются следующие диагностические методы:
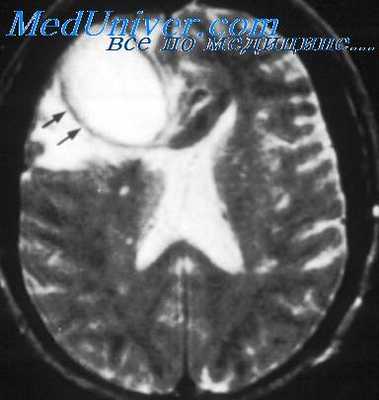
- Нейровизуализация. Для исключения отека или мозгового новообразования, а также при подозрении на осложненное течение менингита показана КТ головного мозга. Для более детального изучения структуры мягкой мозговой оболочки проводится МРТ головного мозга.
- Общий анализ СМЖ. Гнойный менингит характеризуется повышением ликворного давления, мутностью и изменением цвета ликвора, клеточным плейоцитозом с повышением уровня нейтрофилов. При серозном воспалении наблюдается лимфоцитарный плейоцитоз, белково-клеточная диссоциация, прозрачный или опалесцирующий ликвор.
- Микробиологическая диагностика. Для установления типа возбудителя делают быстрые тесты латекс агглютинации, реакции выявления антигенов, бактериологический посев СМЖ на бактерии и грибы. При необходимости выполняется ПЦР-диагностика ликвора, посев крови до начала лечения антибиотиками.
Лечение лептоменингита
Терапия должна начинаться как можно раньше, особенно при гнойном характере воспаления: еще на догоспитальном этапе начинается неотложная помощь в виде введения кортикостероидов, кардиотоников, противосудорожных препаратов. Больной сразу же госпитализируется в инфекционный стационар либо отделение интенсивной терапии. Лечение заболевания включает следующие направления:
- Этиотропная терапия. Гнойный лептоменингит требует использования антибиотиков, которые на старте подбираются эмпирически, а затем схема лечения корректируется после получения результатов бакпосева. При вирусной инфекции может использоваться сывороточный иммуноглобулин, специфические противогерпетические препараты, высокие дозы кортикостероидов.
- Патогенетическая терапия. Синдромальное лечение подбирается с учетом тяжести состояния, периода болезни. Назначается массивная дезинтоксикационная, дегидратационная и противоотечная терапия, в реанимационном отделении проводится борьба с гипоксией (в том числе ИВЛ), противошоковые мероприятия.
- Симптоматическая терапия. При изнуряющих головных болях применяются нестероидные противовоспалительные средства (парентерально или ректально), наркотические анальгетики. При обострении хронической соматической патологии выполняется ее соответствующая коррекция.
Для ликвидации резидуальных последствий лептоменингита необходимо комплексное восстановительное лечение. В остром периоде обеспечивается метаболическая и нейровегетативная защита мозга, включающая прием витаминов, ноотропов, препаратов для улучшения реологических свойств крови. Во время реконвалесценции рекомендован прием адаптогенов, ангиотропов, лекарств актопротективного действия.
Прогноз и профилактика
Наилучший показатель выздоровления наблюдается при вирусных (серозных) воспалениях мозговых оболочек — процент летального исхода составляет менее 1%. Гнойный лептоменингит вызывает стойкие неврологические последствия в 9% случаев, смертность при отсутствии лечения достигает 50%. Грибковые и туберкулезные менингиты отличаются неблагоприятным прогнозом.
Специфическая профилактика включает вакцинацию против детских болезней (корь, краснуха, паротит), гемофильной и менингококковой инфекции. После контакта с больным менингококковым серозным или гнойным менингитом проводится постэкспозиционная антибиотикопрофилактика. Неспецифические превентивные меры предполагают предупреждение респираторных инфекций, плановую санацию существующих гнойных очагов, защиту от клещей.
2. Дифференциальная диагностика нейроинфекций у детей/ О.Н. Ольховская, С.В. Кузнецов, Т.С. Копейченко и др. — 2014.
Отогенные внутричерепные осложнения
Отогенные внутричерепные осложнения – это совокупное название всех поражений внутричерепных структур, которые возникают на фоне заболеваний среднего или внутреннего уха. Клиническая картина включает синдром системной интоксикации, общую мозговую симптоматику и очаговые проявления поражений коры головного мозга. Диагностика основывается на анамнезе заболевания, физикальном обследовании, результатах спинномозговой пункции, лабораторных тестов, эхоэнцефалографии, КТ и МРТ. Лечение состоит из оперативной санации первичного и метастатического очага инфекции, массивной антибактериальной и симптоматической медикаментозной терапии.
Отогенные внутричерепные осложнения (ОВО) в современной практике встречаются относительно редко. Согласно статистическим данным, они обнаруживаются у 2-8% от общего количества пациентов с патологиями уха. Подавляющее большинство больных — люди пожилого возраста, среди этой возрастной группы интракраниальные осложнения диагностируются в 3,5-4 раза чаще. Наиболее распространенная форма внутричерепных осложнений – гнойный менингоэнцефалит, составляющий до 75% от всех случаев. Реже наблюдаются абсцессы головного мозга и мозжечка (от 10 до 13%), экстрадуральный абсцесс (до 7%), тромбоз сигмовидного синуса (до 5%). Более чем у 1/3 пациентов одновременно развивается несколько внутричерепных поражений.
Отогенные интракраниальные поражения возникают при острых или хронических гнойно-септических заболеваниях уха, в основном – барабанной полости и ее структур. Наиболее часто причиной их развития становятся хронический и острый средний отит, мезотимпанит, эпитимпанит, гнойный лабиринтит. В качестве патогенной микрофлоры выступают комбинации бактерий, среди которых преобладают кокки: стафилококки, стрептококки, несколько реже – пневмококки, диплококки. В некоторых случаях удается выделить синегнойную палочку, протея. Способствовать распространению инфекции за пределы полостей внутреннего или среднего уха могут:
- Снижение реактивности и резистентности организма. Быстрое проникновение микроорганизмов в полость черепа может быть обусловлено отсутствием адекватного иммунного ответа. Иммунодефицит наблюдается при злокачественных опухолях, длительном приеме цитостатиков, сахарном диабете и других системных заболеваниях, СПИДе, генетических аномалиях.
- Неправильное лечение первичных патологий. Длительное течение заболеваний приводит к гнойному расплавлению костных стенок полостей уха и проникновению патогенной флоры внутрь черепно-мозговой коробки. Это возможно как при полном отсутствии соответствующей терапии, так и при назначении неэффективных антибиотиков.
- Особенности строения височной кости. Вероятность инфекционного процесса увеличивается при врожденных аномалиях развития региональных костных структур: дегисценции стенок среднего уха, большом количестве складок или карманов пещеры, каналах сосудисто-нервных анастомозов, открытой каменисто-чешуйчатой щели у младенцев. Также сюда можно отнести ранее перенесенные оперативные вмешательства, тяжелые травмы.
В основе патогенеза лежит проникновение инфекционных агентов и гнойного экссудата в интракраниальную полость одним из четырех путей: контактным, преформированным, лабиринтогенным или гематогенным. В первом случае поражения внутричерепных структур являются результатом разрушения костных стенок кариозным процессом, что встречается при эпитимпаните, фронтите. Распространение инфекции может происходить в следующих направлениях: в среднюю черепную ямку из крыши барабанной полости, в сигмовидный синус или мозжечок из сосцевидного отростка, в заднюю черепную ямку по водопроводам преддверия и улитки, из внутреннего уха к передней ямке и пещеристой пазухе через переднюю стенку среднего уха.
Преформированный путь инфицирования представляет собой проникновение инфекции по периваскулярным и периневральным путям. Лабиринтогенный вариант актуален только для лабиринтитов, заключается в воспалительном поражении водопровода улитки и внутреннего слухового прохода с переходом на подпаутинное пространство задней части черепной полости. Гематогенный и лимфогенный пути наблюдаются при генерализации заболевания, реже – при гнойном расплавлении стенок региональных вен, артерий. Важную роль играет угнетение фагоцитоза, снижение бактерицидной̆ активности сыворотки крови и лизоцима, повышение концентрации b-лизинов, функциональное состояние гематоэнцефалического барьера.
Несмотря на практически идентичную этиологию, из-за отличающихся путей распространения инфекции при заболеваниях полостей уха могут развиваться поражения различных интракраниальных структур. Возможны случаи перехода одной формы в другую и комбинации нескольких вариантов. В настоящее время принято выделять следующие формы отогенных внутричерепных осложнений:
- Экстрадуральный абсцесс – скопление гнойных масс между твердой мозговой оболочкой и внутренней поверхностью костей черепа. Типичная локализация – средняя и задняя черепная ямка. Является осложнением патологических процессов в барабанной полости, эпитимпанита.
- Субдуральный абсцесс – поражение, характеризующееся накоплением гноя между твердой и паутинной мозговой оболочкой. Обычно возникает в области средней или задней черепной ямки на фоне холестеатомного среднего отита или лабиринтита соответственно.
- Разлитой гнойный менингит (лептоменингит) – воспаление мягкой и арахноидальной оболочки головного мозга, сопровождающееся выделением гнойного экссудата и внутричерепной гипертензией. Преимущественная локализация – основание головного мозга.
- Абсцесс головного мозга, мозжечка – патологические полости, ограниченные пиогенной мембраной и заполненные гнойными массами. Типичное расположение при отогенном происхождении – височная доля, мозжечок.
- Тромбоз венозных синусов – образование инфицированного тромба, закупоривающего просвет сигмовидного или другого синуса мозговой оболочки. Развивается при тяжелых гнойных средних отитах.
- Отогенный сепсис – вторичное осложнение, сопровождающееся проникновением в системный кровоток гноеродной микрофлоры и продуктов ее жизнедеятельности из первичного очага. Возникает на фоне уже сформированного синус-тромбоза, абсцессов или лептоменингита.
Симптомы
Клиническая картина всех форм ОВО представлена интоксикационным синдромом, общемозговой и очаговой симптоматикой. Исключение составляют абсцессы мозжечка и головного мозга, которые довольно часто протекают бессимптомно. Поражения интракраниальных структур развиваются при уже имеющихся заболеваниях органа слуха, из-за чего их начало «смазано». Зачастую на их возникновение указывает отсутствие позитивной динамики и ухудшение общего состояния на фоне проводимого лечения. При формировании внутричерепных поражений отмечается дальнейшее усугубление синдрома интоксикации, проявляющееся повышением температуры тела до 39,5-41,0 °С, ярко выраженной общей слабостью и недомоганием, утратой аппетита, бессонницей.
Общемозговая симптоматика появляется позже, поскольку она обусловлена повышением внутричерепного давления и отеком тканей ЦНС. Ее ранним проявлением становится сильная диффузная острая или тупая головная боль давящего, распирающего или пульсирующего характера. На высоте боли и в утреннее время возникает тошнота и рвота, не проносящая облегчения. В последующем может формироваться нарушение сознания в виде сомноленции – заторможенности, патологической сонливости, потери ориентации в пространстве и времени, апатии. Реже отмечается бред, слуховые и зрительные галлюцинации. В тяжелых случаях наблюдается судорожный синдром, сопор, кома.
Очаговая симптоматика зависит от локализации инфекционного процесса в коре головного мозга. При поражении лобной доли определяется шаткость ходьбы, монопарез или гемипарез, моторная афазия, аносмия, реже – эпилептиформные приступы. При нарушениях в теменной области теряется тактильная чувствительность и кинестезия, возникает дислексия, дисграфия, дискалькулия, географическая агнозия. Дисфункция височной доли характеризуется шумом в ушах, слуховыми галлюцинациями, сенсорной афазией, амнезией, сложными парциальными припадками. Наличие очага в затылочной области коры сопровождается нарушением зрения, зрительной агнозией, макропсией или микропсией, визуальными галлюцинациями. Абсцессы мозжечка приводят к атаксии, спонтанному нистагму, невозможности координировать мелкие движения пальцев рук и дисдиадохокинезии.
Из-за большого количества проявлений и частой «стертости» симптоматики постановка диагноза затруднительна. На первый план выходят дополнительные методы исследования, помогающие оценить состояние внутричерепных структур, а анамнестические данные и физикальный осмотр играют вспомогательную роль. При опросе больного или его родственников отоларинголог уточняет ранее установленный диагноз, динамику развития заболевания, наличие сопутствующих патологий. Используются результаты следующих исследований:
- Общий осмотр. Определяются позитивные менингеальные симптомы, артериальная гипертензия или гипотензия, тахикардия, снижение или повышение сухожильных рефлексов, очаговая неврологическая симптоматика, отоскопические изменения, пирамидные симптомы.
- Общий анализ крови. Развитие ОВО характеризуется нарастанием лейкоцитоза, выраженным смещением лейкоцитарной формулы в сторону палочкоядерных и юных нейтрофилов, повышением СОЭ. При сепсисе назначается посев крови на стерильность.
- Люмбальная пункция. Метод информативен при менингитах, энцефалитах. При спинномозговой пункции ликвор несколько мутный, вытекает под высоким давлением. В его составе лейкоциты преобладают над лимфоцитами, обнаруживается низкий уровень глюкозы и высокий уровень белка, цитоз превышает 1000 на 1мм 3 .
- Эхоэнцефалография. Позволяет выявить внутричерепные объемные процессы. На их наличие указывает смещение срединного эха (М-Эхо) до 1,5-3 мм. При абсцессах мозжечка метод может оказаться неинформативным.
- КТ или МРТ головного мозга. Исследования дают возможность четко визуализировать локализацию абсцессов или очагового энцефалита, определить их размеры, выявить перифокальный отек, дислокацию и деформацию желудочков мозга. Контрастные методики показаны при подозрении на тромбоз кавернозного или сигмовидного синуса.
Лечение отогенных внутричерепных осложнений
Лечение больных с ОВО проводится в условиях специализированного отоларингологического отделения или блока реанимации и интенсивной терапии. Комплекс терапевтических мероприятий включает санацию первичного очага инфекции, дезинтоксикацию, устранение септических осложнений, массивную медикаментозную поддержку. Применяются следующие методики:
- Оперативное вмешательство. Объем операции напрямую зависит от первичного заболевания, характеристик метастатических поражений. Как правило, абсцессы ЦНС санируются и дренируются через трепанационное отверстие. Реже выполняют открытые операции с вскрытием полости и полным удалением образования вместе с капсулой.
- Антибактериальная терапия. Представлена комбинациями антибиотиков широкого спектра действия в субмаксимальных или максимальных дозах. Препараты вводятся одновременно внутривенно и внутримышечно, что позволяет быстро достичь терапевтической дозы в спинномозговой жидкости. При тяжелом течении возможны инъекции медикаментов непосредственно в спинальный канал.
- Патогенетические и симптоматические средства. В обязательном порядке проводится дезинтоксикационная и дегидратационная инфузионная терапия плазмозаменителями, растворами глюкозы. Для предотвращения отека головного мозга показано введение глюкокортикостероидов, кокарбоксилазы. Купирование судорог осуществляется при помощи седуксена. При синус-тромбозах в схему лечения включают прямые антикоагулянты и фибринолитики.
Прогноз в большинстве случаев тяжелый. При раннем выявлении внутричерепных поражений исход заболевания чаще благоприятный. В сложных ситуациях, при сочетании двух и более форм ОВО показатель летальности даже при условии полноценного лечения составляет от 5 до 25%. Профилактические мероприятия подразумевают своевременную адекватную терапию заболеваний среднего и внутреннего уха, точное соблюдение рекомендаций лечащего отоларинголога, коррекцию сопутствующих иммунодефицитных состояний, эндокринных нарушений, врожденных и приобретенных аномалий развития височной кости.
1. Внутричерепные гнойно-воспалительные осложнения отогенной этиологии/ Кривопалов А. А., Янов Ю. К., Щербук А. Ю., Щербук Ю.А., Рубин А. Н.// Вестник хирургии имени И.И. Грекова. – 2017.
2. Отогенные и риногенные внутричерепные осложнения. Статистика и анализ, проведенные за 50 лет/ Трусов Д.В., Бычкова М.В.// Вестник Тамбовского университета. Серия: Естественные и технические науки. – 2017.
3. Предикторы неблагоприятного исхода лечения больных с гнойно-воспалительными отогенными и риносинусогенными внутричерепными осложнениями/ Кривопалов А.А. и др.// Вестник хирургии имени И.И. Грекова. – 2017.
4. Клинические особенности отогенных внутричерепных осложнений на современном этапе/ Янов Ю.К.// Ветник оториноларингологии. – 2015 - №5.
Отогенный лептоменингит. Механизмы развития отогенного лептоменингита
Менингит встречается при хронических гнойных средних отитах несколько чаще, чем при острых. Л. Т. Левин наблюдал 7 раз менингит пpи хроническом и 6 раз при остром отите. Почти такое же соотношение отмечено в послевоенные годы И. И. Щербатовым. Ф. С. Бокштейн встречал менингит одинаково часто как при остром, так и при хроническом отите.
Большинство авторов считает, что отогенный лептоменингит несравненно реже встречается у детей, чем у взрослых (Кернер); так, из 60 больных менингитом, наблюдаемых В. А. Кудрявицким, было только 4 детей, а из 65. наблюдаемых А. М. Наганзоном, также 4 детей. Наряду с этим Александер отмечает, что у детей до 10 лет отогенный менингит встречается чаще других внутричерепных осложнений.
Распространение инфекции из височной кости в сторону полости черепа при менингите, как и при других внутричерепных осложнениях, идет главным образом контактным путем. Однако лабиринтогенное возникновение процессa иаолюдается чаще, чем при прочих осложнениях. В сводной статистике Кернера из 90 случаев менингита у 51 отмечено лабиринтное происхождение менингита.
Убедительными в этом отношении могут быть лишь данные секционного материала; клинические доказательства не всегда достаточно точны, поскольку наличие даже полностью невозбудимого внутреннего уха не исключает возможности нелабиринтного продвижения инфекции. При лабиринтогенных менингитах может иметь место комбинированный способ распространения воспалительного процесса: на внутреннее ухо он переходит обычно контактным путем, а дaльшe в заднюю черепную ямку движется вдоль внутреннего слухового прохода или по водопроводам улитки и преддверия.
Нелабиринтный переход нагноения при хроническом отите чаще всего осуществляется посредством экстрадурального абсцесса, возникающего на почве холестеатомы. Так, Ф. С. Бокштейн обнаружил холестеатому у 25 больных; у 18 из них был непосредственный контакт гноя с твердой мозговой оболочкой. Л. Т. Левин и Я. С. Темкин считают, что при остром среднем отите распространение воспаления в сторону мозговых оболочек идет чаще по кровеносным и лимфатическим путям.
Такой путь безусловно преобладает в случаях, когда осложнение возникает в течение первых дней после начала основного заболевания. В тех случаях, когда осложнение возникает в более поздние сроки и когда ему предшествует развитие мастоидита, непосредственный переход процесса с кости пи твердую мозговую ободочку встречается лишь немногим реже, чем при хронических средних отитах.
Нередко лептоменингит возникает и как следствие тяжелых отогенных процессов — абсцесса мозга, субдурального нагноения септического тромбоза венозных пазух. Особого внимания заслуживает патогенез менингитов, развивающихся иногда после операций на височной кости. Чаще всего причиной их является невскрытый при вмешательстве глубокий очаг нагноения. Однако основой распространения инфекции на субарахноидальное пространство может явиться и сама операционная травма, даже при отсутствии повреждения твердой мозговой оболочки или стенок лабиринта.
По-видимому, и более невинные моменты, такие, как обнажение здоровой твердой мозговой оболочки и сотрясение при молотковом способе трепанации, способны привести иногда к менингиту. Чаще всего это может наступить после операций, производимых в ранние сроки острого среднего, отита, когда еще не успели развиться прочные барьерные образования вокруг первичного очага.
Принято считать, что при хронических гнойных средних отитах менингит чаще всего развивается после перенесенного обострения. Неясность последнего понятия, отсутствие четкой клинической картины такого обострения, легко смешиваемой с начальными проявлениями самого менингита, делают это утверждение далеко не всегда убедительным.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:
