Отравление фактором некроза опухоли (ФНО) и его побочные эффекты
Добавил пользователь Евгений Кузнецов Обновлено: 30.01.2026
Термин ФНО (фактор некроза опухоли) был предложен в 1975 г. Назван так по своему основному биологическому эффекту - способности оказывать цитотоксическое действие на опухолевую клетку в условиях in vivo. Относится к цитокинам. Существует в двух формах альфа и бета. Способен вызывать in vivo геморрагический некроз некоторых опухолевых клеток, не повреждая нормальные клетки. Но вместе с тем он вызывает шок, если его продукция обусловлена бактериальными эндотоксинами. ФНО-альфа - гликопротеин с молекулярной массой 17 400 кДа. Его образуют макрофаги, эозинофилы и естественные киллеры (14% лимфоцитов). В сыворотке крови здоровых людей ФНО-альфа практически не определяется. Его уровень возрастает при инфицировании, поступлении в организм бактериальных эндотоксинов.
При ревматоидном артрите ФНО-альфа накапливается в суставной жидкости; при многих воспалительных процессах он определяется и в моче. Секреция фактора регистрируется через 40 минут; максимум её достигается через 1,5 - 3 часа после стимуляции. Период полужизни в крови 15 минут. ФНО-альфа близок к ИЛ-1 и ИЛ-6. Но важной его особенностью является воздействие на опухолевые клетки за счёт апоптоза, генерации активных форм кислорода и окиси азота. ФНО-альфа может ликвидировать не только клетки опухоли, но и клетки, поражённые вирусом. Он участвует в развитии иммунного ответа, обуславливая пролиферацию В- и Т-лимфоцитов и препятствует возникновению иммунологической толерантности. ФНО-альфа также тормозит эритро-, миело- и лимфопоэз, но оказывает радиозащитный эффект.
Биологические эффекты ФНО зависят от его концентрации. В низких концентрациях он действует в месте своего «рождения», как пара- и аутокринный регулятор иммуновоспалительной реакции против травмы или инфекции. Он основной стимулятор для нейтрофилов и эндотелиальных клеток, для их адгезии и дальнейшей миграции лейкоцитов, пролиферации фибробластов и эндотелия при заживлении раны. В средних концентрациях ФНО-альфа, поступая в кровь, действует как гормон, оказывая пирогенный эффект, стимулируя образование фагоцитов, усиливает свёртывание крови, снижает аппетит, являясь важным фактором развития кахексии при таких хронических заболеваниях, как туберкулёз и рак.
Высокие концентрации, определяемые при грамм-отрицательном сепсисе, важнейшая причина возникновения септического шока вследствие снижения тканевой перфузии, снижения артериального давления, внутрисосудистого тромбоза, резкого, несовместимого с жизнью, падения концентрации глюкозы в крови.
ФНО играет важную роль в патогенезе и выборе терапии при различной патологии: септическом шоке, аутоиммунных заболеваниях (ревматоидный артрит), эндометриозе, ишемических поражениях мозга, рассеянном склерозе, слабоумии у больных СПИДом, остром панкреатите, нейропатиях, алкогольном поражении печени, отторжении трансплантата. ФНО считается одним из важных маркёров повреждения паренхимы печени и наряду с другими цитокинами имеет диагностическое и прогностическое значение при лечении гепатита С.
Повышенный уровень ФНО-альфа в крови коррелирует с тяжёстью проявлений хронической сердечной недостаточности. Обострение бронхиальной астмы также связано с увеличением выработки ФНО-альфа. Величина и динамика изменений ФНО-aльфа, в совокупности с ИЛ-1b и ИЛ-6, отражает тяжесть течения ожоговой болезни и характер заживления ожогов. Разрабатываются методы использования моноклональных антител к ФНО для лечения сепсиса, воспалительных заболеваний и опухолей. Все эти методы нуждаются в регулярном лабораторном контроле фактора некроза опухоли.
ФНО (фактор некроза опухоли)
Синонимы: Фактор некроза опухоли, ФНО, Tumor necrosis factor - alpha, TNF-alpha, саchectin.
Фактор некроза опухоли (ФНО) считается важным компонентом, способствующим уничтожению раковых клеток. Этот белок (или их сочетание) запускает иммунную реакцию организма на любой внешний раздражитель, будь то воспаление, инфекция, травма или опухоль.
Анализ на ФНО позволяет определить наличие и/или стадию рака или другого системного заболевания и выбрать эффективную тактику лечения.
Впервые этот компонент был обнаружен в крови лабораторных мышей после проведения комплекса плановых прививок.
ФНО играет роль в развитии:
- аутоиммунных заболеваний (ревматоидный артрит),
- ишемического поражения мозга,
- рассеянного склероза,
- слабоумия у больных СПИДом,
- считается одним из важных маркёров повреждения паренхимы печени при гепатите С и т.д.
Разрабатываются методы использования моноклональных антител к ФНО для лечения сепсиса, воспалительных заболеваний и опухолей.
ФНО представляет гормоноподобный белок (цитокин), который производят белые клетки крови – лейкоциты. Он вмешивается в обмен жиров и углеводов и вызывает у пациентов с опухолями и длительными инфекционными заболеваниями истощение и кахексию, влияет на процессы свертывания крови, отвечает за функционирование эндотелиальных клеток (клетки, выстилающие стенки сосудов изнутри) и т.д. активизирует продукцию белков острой фазы воспаления в печени, усиливает поступление Т- и В-лимфоцитов из костного мозга в кровь и миграцию в очаг воспаления, играет основную роль в развитии сепсиса и септического шока.
Существует 2 вида ФНО: альфа и бета.
- ФНО-альфа редко определяется в крови здорового человека, только в случае проникновения патологических микроорганизмов, ядов. Время ответной реакции организма составляет около 40 минут, и уже через 1,5-3 часа концентрация ФНО-альфа в сыворотке крови достигает своего пика.
- ФНО-бета выявляется в крови только спустя 2-3 суток после контакта с антигеном (раздражителем).
Биологический эффект ФНО зависит от его концентрации: в низких концентрациях он действует преимущественно в месте выработки, в средних концентрациях, поступая в кровь, действует как гормон, оказывая пирогенный эффект, стимулируя образование фагоцитов, усиливает свёртывание крови, снижает аппетит, в высоких концентрациях он может приводить к сепсису.
ФНО совместно с другими цитокинами играет центральную роль в развитии нейродегенеративных заболеваний, таких как болезнь Альцгеймера и болезнь Паркинсона. Активированные клетки нейроглии начинают синтезировать ФНО, запускают воспаление в ЦНС и разрушение нейронов 1 .
Эксперименты с мышами позволили установить зависимость онкопроцесса от концентрации ФНО в организме – чем выше его уровень, тем быстрее гибнут раковые ткани. Фактор некроза опухоли активизирует специальные рецепторы, которые определяют злокачественную клетку, блокируют ее дальнейшее деление и способствуют ее отмиранию (некрозу). Таким же образом ФНО действует и на клетки, пораженные вирусами и другими патогенными микроорганизмами. При этом окружающие здоровые ткани в процесс уничтожения патологических клеток не вовлекаются.
Кроме того, что ФНО обладает выраженным цитотоксическим (противоопухолевым) действием, этот белок:
- участвует в саморегуляции иммунной системы, активизирует защитные силы;
- отвечает за следующие процессы в организме:
- миграция (передвижение) клеток иммунитета (лейкоцитов);
- апоптоз (распад и гибель злокачественных клеток);
- блокирование ангиогенеза (образование и разрастание кровеносных сосудов опухоли);
Анализ на ФНО заключается в определении концентрации альфа-формы белка в сыворотке крови. Недостатком методики является низкая специфичность, т.е. невозможность установить конкретную патологию. Поэтому постановка точного диагноза требует проведения ряда других лабораторных исследований (общий анализ крови и мочи, КТ, УЗИ, ЭКГ, рентген и т.д.).
Врач может назначить данный тест для оценки общего состояния иммунной системы при регулярно повторяющихся системных заболеваниях и рецидивах аутоиммунных патологий.
Также это обследование является достаточно информативным при диагностике следующих болезней:
Фактор некроза опухоли-a - новая мишень для противовоспалительной терапии ревматоидного артрита
Для цитирования: Насонов Е.Л. Фактор некроза опухоли-a - новая мишень для противовоспалительной терапии ревматоидного артрита. РМЖ. 2000;17:718.ММА имени И.М. Сеченова
Р евматоидный артрит (РА) – одно из наиболее распространенных хронических воспалительных заболеваний, частота которого в популяции достигает 1% [1,2]. Его главные признаки – почти постоянные боли в суставах и прогрессирующее нарушение их функций, приводящие, как правило, к снижению качества жизни и ранней инвалидности.Фактически 50% больных РА становятся инвалидами в течение пяти лет, а 10% – в течение первых двух лет болезни. Хронический воспалительный процесс, увеличивающий риск развития сопутствующих заболеваний (атеросклеротическое поражение сосудов, повышенная чувствительность к интеркурентным инфекциям, остеопоретические переломы костей скелета и др.), токсические эффекты нестероидных противовоспалительных препаратов (поражение ЖКТ, нарушение функции почек и др.) или осложнения неадекватной глюкокортикоидной (ГК) терапии – все эти факторы ведут к уменьшению продолжительности жизни пациентов, страдающих этим заболеванием [3]. Только у 10% больных имеет место доброкачественное моноциклическое течение РА с редкими эпизодами обострений. У двух третей пациентов заболевание характеризуется хотя и медленным, но неуклонным прогрессированием с неполными ремиссиями и частыми обострениями, а у остальных развивается “злокачественный” вариант течения: с быстрым множественным поражением суставов, резистентностью к проводимой терапии и тяжелыми, потенциально смертельными, нарушениями функции внутренних органов. У многих больных РА жизненный прогноз столь же неблагоприятен, как и при инсулинзависимом сахарном диабете, лимфогранулематозе IV стадии или трехсосудистом поражении коронарных артерий. В целом продолжительность жизни больных РА снижается на 5–10 лет, а стандартизованный уровень смертности составляет 2,26. Все это позволяет рассматривать РА, как одно из самых тяжелых хронических заболеваний.
Патогенез ревматоидного артрита
РА – мультифакториальное аутоиммунное заболевание неизвестной этиологии, в развитии которого участвует множество факторов: внешней среды, иммунных, генетических, гормональных и др. [3,4]. Суть патологического процесса при РА составляет генерализованное иммунологически обусловленное (аутоиммунное) воспаление, приводящее к развитию широкого спектра внесуставных (системных) органных проявлений и катаболических нарушений. Однако с максимальной интенсивностью воспаление затрагивает именно синовиальную оболочку суставов, приводя к ее гиперплазии и быстрому увеличению объема синовиальной ткани (паннус), разрушающей суставной хрящ и подлежащую субхондральную кость. Именно прогрессирующее неконтролируемое синовиальное воспаление, в развитии которого принимают участие резидентные синовиальные клетки (фибробласты, макрофаги, денндритные клетки, тучные клетки, эндотелиальные клетки, Т- и В-лимфоциты) и отличает РА от других болезней воспалительного характера как ревматической, так и неревматической природы.
Основное значение в патогенезе РА придают двум тесно взаимосвязанным процессам: антиген–специфической активации CD4+Т-лимфоцитов по Th1 типу, характеризующейся избыточным синтезом интерлейкина (ИЛ)-2, интерферона (ИФН) g и ИЛ-17, ИЛ-18, и дисбалансу между гиперпродукцией провоспалительных цитокинов преимущественно макрофагальной природы, таких как фактор некроза опухоли-a, ИЛ-1, ИЛ-6, ИЛ-8 и др. и антивоспалительных цитокинов (ИЛ-10, растворимый антагонист ИЛ-1, растворимые ФНО-рецепторы, ИЛ-4), с преобладанием продукции первых над вторыми [5].
Фактор некроза опухоли–a
В последние годы в иммунопатогенезе РА особое значение придают провоспалительному цитокину – фактору некроза опухоли-a (ФНО-a). Этот цитокин рассматривается как прототип семейства молекул, с одной стороны, играющих важную роль в регуляции нормальной дифференцировки, роста и метаболизма различных клеток, а с другой – выступающих в роли медиаторов патологических иммуновоспалительных процессов при различных заболеваниях человека [6, 7]. Биологическая активность ФНО-a опосредуется связыванием со специфическими мембранными рецепторами с молекулярной массой 55 Kd (типа I или СD120a) и 75 Kd (типа II или CD120b). Последние относятся к трансмембранным рецепторам типа I и экспрессируются на многих клетках, включая полиморфно-ядерные лейкоциты, эндотелиальные клетки (ЭК), фибробласты, кератиноциты и др. Связывание ФНО-a с соответствующими рецепторами приводит к активации факторов транскрипции NF-kB, АР-1, которые, в свою очередь, регулируют активность нескольких генов, кодирующих синтез провоспалительных цитокинов и других медиаторов воспаления, и индуцируют программированную гибель клеток (апоптоз) [6,7].
ФНО-a проявляет многочисленные иммуномодулирущие и провоспалительные эффекты (табл.1), подавляющее большинство из которых могут иметь фундаментальное значение в иммунопатологии воспалительных ревматических заболеваний, особенно РА. ФНО-a принимает участие в развитии:
• клинических признаков воспаления (боль, лихорадка, потеря мышечной и костной массы);
• индуцирует экспрессию молекул адгезии, что определяет трансэндотелиальную миграцию лейкоцитов по направлению к полости сустава;
• стимулирует синтез провоспалительных медиаторов, таких как простагландины, фактор активации тромбоцитов, супероксидных радикалов металлопротеиназы (коллагеназа, желатиназа, стромелизин), вызывающих повреждение кости и хряща;
• индуцирует синтез провоспалительных цитокинов (ИЛ-1, ИЛ-6, ГМ-СКФ) и хемокинов (ИЛ-8, RANTES, моноцитарный хемоатрактантный белок-1, макрофагальный воспалительный белок-1a),
• стимулирует рост новых сосудов (неоангиогенез) и пролиферацию фибробластов, играющих важную роль в формировании ревматоидного пануса.
По данным экспериментальных исследований, подавление синтеза ФНО-a ассоциируется с уменьшением признаков воспаления при различных формах экспериментальных артритов. У трансгенных линий мышей, несущих модифицированный трансген ФНО-a человека, у которых наблюдается гиперэкспрессия ФНО-a, спонтанно развивается эрозивный воспалительный артрит, прогрессирование которого эффективно контролируется блокадой синтеза ФНО-a.
Клиническими исследованиями показано, что в синовиальной ткани, жидкости и сыворотке больных РА отмечено увеличение концентрации ФНО и растворимых ФНО-рецепторов, коррелирующее с клиническими признаками активности ревматоидного процесса. Блокирование синтеза ФНО с помощью моноклональных антител приводит к подавлению синтеза ИЛ-1 и других провоспалительных медиаторов, включая ГМ-КСФ, ИЛ-6 и ИЛ-8 в культуре синовиоцитов больных РА.
Все это дает основания предположить, что именно ФНО-a является ключевым медиатором иммуновоспалительного процесса при РА, а следовательно, и наиболее важной мишенью для антивоспалительной терапии [5,8].
Моноклональные антитела к ФНО-a в лечении РА
В настоящее время для лечения РА используют почти весь арсенал существующих в медицине противовоспалительных и иммуноактивных препаратов, наряду с моно- или комбинированной терапией базисными противовоспалительными препаратами (метотрексат, сульфасалазин, соли золота, циклоспорин и др.) и глюкокортикоидами (ГК). К весьма важным, существенным факторам, лимитирующим возможности терапии РА, относится развитие побочных реакций или резистентности к ранее эффективным препаратам, нередко возникающей в процессе их длительного применения. Например, имеются данные о том, что не более 60% больных РА могут принимать метотрексат (МТ) в течение 5 и более лет, а для большинства других базисных противовоспалительных препаратов этот показатель не превышает 25%. Таким образом, в процессе лечения больных РА врач сталкивается с несколькими тесно взаимосвязанными трудноразрешимыми проблемами, такими как первичная неэффективность, вторичная резистентность и развитие побочных эффектов, требующих прерывания лечения [9,10]. Все это потребовало разработки новых методов лечения РА, в которых основное внимание уделяется изучению клинической эффективности новых биологических препаратов, специфически ингибирующих синтез ФНО-a.
Первым внедренным в клиническую практику препаратом этой группы, разрешенным Фармакологическим комитетом США для лечения РА, являются моноклональные антитела (мАТ) к ФНО-a: Инфликсимаб (Ремикейд), которые ранее обозначались как сА2. Они представляют собой химерные антитела, состоящие из вариабильной (Fv) области высокоафинных нейтрализующих мышиных моноклональных антител к ФНО-a (А2), соединенных с фрагментом молекулы IgG1k человека, в целом занимающем две трети молекулы антител. Препарат обладает очень высокой афинностью к тримерному ФНО-a Kd – 100pM и in vitro эффективно подавляет активность секрецируемого и мембран-ассоциированного ФНО-a.
Фармакологическое действие
Наиболее очевидный механизм действия мАТ – связывание и ингибирование синтеза провоспалительных медиаторов. Действительно, на фоне лечения наблюдается снижение концентрации ИЛ-6 и ИЛ-1, коррелирующее со снижением уровня острофазовых белков и клинических проявлений активности болезни, других медиаторов воспаления (ИЛ-8, раИЛ-1, рCD14, моноцитарный хемоатрактантный белок-1, оксид азота, коллагеназа, стромелизин), играющих роль в развитии воспаления и тканевой деструкции при РА, а также уровня растворимых форм молекул адгезии ICAM-1 и Е-селектина, отражающих активацию сосудистого эндотелия. Примечательно, что снижение уровня растворимых молекул адгезии хорошо коррелировало с клинической эффективностью терапии. По данным иммуноморфологических исследований синовиальных биоптатов, на фоне лечения наблюдается снижение экспрессии Е-селектина и сосудистой молекулы адгезии-1 (VCAM-1) на клетках воспалительного инфильтрата, количества Т-лимфоцитов и поступления нейтрофилов в полость суставов. Поскольку взаимодействие ФНО-ФНО-Р регулирует клеточный апоптоз, предполагается также, что ингибирование синтеза ФНО-a может модулировать апоптоз синовиальных клеток и тем самым сдерживать развитие синовиальной гиперплазии. Не исключается роль и другого механизма, связанного с увеличением синтеза ИЛ-10 или модуляции экспрессии клеток с фенотипом Th1 и Th2.
Клинический эффект
Уже в процессе первого открытого испытания было показано, что в целом по группе у больных РА, получивших внутривенную инфузию Ремикейда, наблюдается выраженная положительная (более чем на 50%) динамика индивидуальных показателей, отражающих активность суставного синдрома, таких как число воспаленных суставов, счет боли, СОЭ, СРБ [11]. Длительность эффекта после однократного введения Ремикейда колебалась от 8 до 25 нед. В дальнейшем было проведено несколько двойных слепых плацебо-контролируемых исследований, подтвердивших предварительные заключения о высокой эффективности мАТ при РА (табл.2).
Анализ результатов этих исследований показал, что средняя длительность клинического эффекта после однократного введения Ремикейда составляет 3 нед при введении 1мг/кг, 6 нед – 3 мг/кг и 8 нед – 10 мг/кг препарата.
Совсем недавно были представлены предварительные результаты применения Ремикейда у 428 больных с активным РА, рефрактерным к высоким (более 12,5 мг/кг в нед) дозам МТ. Пациенты получали Ремикейд (3 и 10 мг/кг) или плацебо в каждые 4 и 8 нед в течение 30 нед. В то время как в группе получавших плацебо клинический эффект (20% по критериям АКР) был достигнут только у 20% пациентов, на фоне лечения Ремикейдом эффект был достигнут в 52% случаев. Примечательно, что эффективность лечения напрямую не коррелировала с дозой препарата и кратностью введения. Сходные закономерности были получены и при использовании более “жестких” критериев оценки эффективности. Так, 50% улучшение, по критериям АКР, имело место у 28% больных, получавших Ремикейд, и только у 5%, леченных плацебо, а 70% улучшение – у 12% пациентов, получавших препарат, и ни у кого, леченных плацебо.
Группа ведущих ревматологов, принявших участие в международном симпозиуме по проблеме применения анти-ФНО терапии при РА, разработала предварительные показания и противопоказания для проведения терапии Ремикейдом при РА (табл.3).
Побочное действие
Учитывая важнейшую физиологическую роль ФНО-a в иммунорегуляции, анализ побочных эффектов специфического ингибирования синтеза ФНО-a с помощью мАТ, таких как увеличение чувствительности к некоторым инфекциям и развитие злокачественных новообразований, имеет особое значение с точки зрения внедрения этого метода лечения в широкую клиническую практику. В то же время следует подчеркнуть, что у больных РА (особенно тех, у кого наблюдается тяжелое, быстро прогрессирующее течение болезни с высокой воспалительной активностью) наблюдаются такие нарушения в системе иммунитета, которые приводят к увеличению чувствительности к инфекциям и повышают риск развития некоторых злокачественных новообразований. Именно эти пациенты и являются наиболее вероятными кандидатами для проведения терапии мАТ к ФНО-a. Анализ результатов клинических испытаний Ремикейда показал, что у леченных больных не наблюдается увеличения частоты инфекций, по сравнению с группой больных, принимавших плацебо. То же самое продемонстрировано и в отношении злокачественных новообразований. Тем не менее, учитывая тот факт, что лечение проводилось у относительно небольшой группы больных и в течение непродолжительного времени, истинная частота и риск этих осложнений требуют дальнейшего изучения.
Определенные проблемы могут возникать в связи с иммуногенностью моноклональных антител, индуцирующих синтез антител против вводимых моноклональных антител. Очевидно, что синтез этих антител может приводить к снижению эффективности лечения, индуцировать образование иммунных комплексов или аллергических реакций. По данным ряда авторов, синтез антител против имеет место у 0–25% пациентов, получавших Ремикейд, реже – при использовании высоких, нежели низких доз препарата. Особенно высока частота обнаружения антител у пациентов, получающих повторные инфузии Ремикейда, которая достигает 50%. Примечательно, что сочетанное применение МТ может снижать иммуногенность Ремикейда. На фоне монотерапии Ремикейдом антитела были обнаружены у 53% больных, получавших препарат в дозе 1 мг/кг, у 21% – 3 мг/кг и только у 7% – 10 мг/кг, а на фоне сочетанного применения МТ – в 17, 7 и 0% случаев соответственно. Таким образом, модификация дозы препарата и сочетанное применение МТ позволяют существенно снизить иммуногенность Ремикейда, а следовательно, улучшить результаты лечения, как в плане эффективности, так и частоты побочных эффектов.
Внедрение в клиническую практику мАТ к ФНО-a явилось одним из наиболее крупных достижений в лечении РА последнего десятилетия. На фоне применения Ремикейда удается добиться выраженного клинического улучшения даже у пациентов, резистентных к другим базисным противоревматическим препаратам, и замедлить рентгенологическое прогрессирование суставной деструкции. Особенно перспективно комбинированное лечение Ремикейдом в сочетании с МТ, а возможно, и с другими химическими (циклоспорин А) или биологическими препаратами.
1. Балабанова Р.М. Ревматоидный артрит. В книге Ревматические болезни. Под редакцией В.А.Насоновой, Н.В. Бунчука. Медицина, 1997; 257–94.
2. Silman A.J., Hochberg M.C. Epidemilogy of rheumatic disease. Oxford: Oxford university press.,1993.
3. Harris E.D. Rheumatoid arthritis. Pathophysiology and implications for therapy. New Engl J Med, 1990; 322: 1277–89.
4. Sewell, Trentham D. Pathogenesis of rheumatoid arthritis. Lancet, 1993; 341: 283–6.
5. Feldman M., Brennan F., Maini R.N. Role of cytokines in rheumatoid arthritis. Annu Rev Immunol, 1996; 14: 397–440.
6. Bazzoni F., Beutler B. Tumor necrosis factor ligand and recptor families. N. Engl J Med., 1996; 334: 1717–25.
7. Zhang M., Tracey K.J. Tumor necrisis factor. In: Thompson A.W., er. The cytokine handbook, 3rd ed. New York. Academic press, 1998; 515–48.
8. Camussi G., Lupia E. The future role of anti-tumor necrosis factor (TNF) products in the treatment of rheumatoid arthritis. Drugs, 1998; 55: 613–20.
9. Насонов Е.Л. Противовоспалительная терапия ревматических болезней. Москва. М-Сити. 1996, 345 стр.
10. Насонова Е.Л., Сигидин Я.А. Базисная терапия ревматоидного артрита в ранней стадии. Терапевт. Архив, 1996; 5: 5–8.
11. Elliott M., Maini R., Feldman M., et al. Treatment of rheumatoid arthritis with chimeric monoclonal antibodies to tumor necrosis factor a. Arthritis Rheum., 1993; 36: 1681–90.
12. Elliott M., Maini R., Feldmann M., et al. Randomized double-blind comparison of chimeric monoclonal antibody to tumor necrosis factor ( (cA2) versus placebo in rheumatoid arthritis. Lancet, 1994; 344: 1105–10.
13. Elliott M., Maini R., Feldmann M., et al. Repeated therapy with monoclonal antibody to tumor necrosis factor ( (cA2) in patients with rheumatoid arthritis. Lancet, 1994; 344: 1125–7.
14. Kavanaugh A., Cush J., St Clair E., et al. Anti-TNF-( monoclonal antibody treatment of rheumatoid arthritis with active disease on methotrexate: results of double-blind, placebo controlled multicenter trial. Arthritis Rheum., 1996; 39 (suppl.):S123.
15. Kavanaugh A., Cush J., St Clair E., et al. Anti-TNF-( monoclonal antibody treatment of rheumatoid arthritis patients with active disease on methotrexate: results of open label, related dose administration following a single dose, double-blind, placebo controlled trial. Arthritis Rheum., 1996; 39 (suppl.): S244.
16. Maini R., Breedveld F., Kalden J., et al. Therapeutic efficacy of multiple intravenous infusion of anti-tumor necrosis factor ( monoclonal antibody combined with low-dose wekly methotrexate in rheumatoid arthritis. Arthritis Rheum., 1999;41:1552-1563.
17. Lipsky P., St Clair W., Kavanaugh A., et al. Long-term control of signs and symptoms of rheumatoid arthritis with chimeric monoclonal anti-TNF-( antibody ) infliximab) in patients with active disease on methotrexate, Arthritis Rheum., 1999; 41: S364.
18. Furst D.E., Keystone E., Maini R.N., Smolen J.S. Recapulation of the round-table discussion - assessing the role of anti-tumor necrosis factor therapy in the treatment of rheumatoif arthritis. Rheumatol., 1999; 38 (suppl.): 50–3.
19. Kavanaugh A., Schaible., DeWoody et al. Long-term follow up of patients treated with infliximab (anti-TNF( antibody) in clinical trials. Arthritis Rheum., 1999; 42 (suppl.): S401.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.Риск развития туберкулеза при использовании ингибиторов фактора некроза опухоли–a
Для цитирования: Лукина Г.В., Сигидин Я.А. Риск развития туберкулеза при использовании ингибиторов фактора некроза опухоли–a. РМЖ. 2009;21:1438.Широкое использование ингибиторов фактора некроза опухоли–a (ФНО–a) при ревматоидном артрите (РА), псориатическом артрите, анкилозирующем спондилоартрите и других воспалительных заболеваниях суставов привело к значительному улучшению результатов лечения. Эти препараты позволяют за короткий период времени значительно уменьшить клинико–лабораторные проявления заболевания и замедлить костную деструкцию. Отмечено, что они уменьшают потребность больных РА в срочной медицинской помощи и улучшают их трудоспособность [1]. Смертность больных РА при лечении ингибиторами ФНО–a снижается (за счет уменьшения количества причин смерти, не связанных с инфекционными заболеваниями) [2], что является ярким показателем их значения в лечении ревматических заболеваний.
Широкое использование ингибиторов фактора некроза опухоли– a (ФНО– a ) при ревматоидном артрите (РА), псориатическом артрите, анкилозирующем спондилоартрите и других воспалительных заболеваниях суставов привело к значительному улучшению результатов лечения. Эти препараты позволяют за короткий период времени значительно уменьшить клинико–лабораторные проявления заболевания и замедлить костную деструкцию. Отмечено, что они уменьшают потребность больных РА в срочной медицинской помощи и улучшают их трудоспособность [1]. Смертность больных РА при лечении ингибиторами ФНО– a снижается (за счет уменьшения количества причин смерти, не связанных с инфекционными заболеваниями) [2], что является ярким показателем их значения в лечении ревматических заболеваний.
Основными ингибиторами ФНО– a являются инфликсимаб, этанерцепт и адалимумаб.
Инфликсимаб представляет собой химерное моноклональное антитело к ФНО– a , состоящее на 75% из человеческого белка и на 25% – из мышиного. Вариабельная часть молекулы, включающая область связывания с антигеном (т.е. с ФНО– a ), состоит именно из мышиного белка. Инфликсимаб с высокой специфичностью связывается как с растворимым, так и с мембранно–связанным ФНО– a (но не с ФНО– b , известным также как лимфотоксин– a и имеющим меньшее биологическое значение).
Адалимумаб является полностью человеческим белком (иммуноглобулином G1). Будучи моноклональным антителом к ФНО– a , он, как и инфликсимаб, блокирует соединение этого цитокина с его главными рецепторами – р55 и р75 – и лизирует клетки, содержащие ФНО– a на своей мембране (за счет прямого эффекта антител и комплемент–зависимой цитотоксичности).
Этанерцепт ( Энбрел ) является димерным комбинированным белком, состоящим из человеческого растворимого рецептора ФНО– a р75, соединенного с Fc–фрагментом человеческого иммуноглобулина G1. Этанерцепт отличается от инфликсимаба и адалимумаба своей способностью нейтрализовать не только ФНО– a , но и ФНО– b .
Каждый из этих препаратов в значительной степени нейтрализует ФНО– a и тем самым существенно тормозит ряд патологических процессов, обусловленных преимущественно данным цитокином. При этом связывание ФНО– a осуществляется разными путями: специфическими антителами при назначении инфликсимаба и адалимумаба или растворимыми рецепторами при использовании этанерцепта. В ревматологической литературе лечение любым из этих антицитокинов все чаще склонны обобщенно рассматривать как применение определенного класса биологических препаратов (ингибиторов ФНО– a ), приводящее к тождественному эффекту независимо от того, какой конкретный препарат этого класса был использован.
Несмотря на высокую эффективность данный вид терапии сопряжен с определенным риском развития серьезных инфекций, в том числе туберкулеза [3]. Это объясняется важной и многообразной ролью ФНО– a в противоинфекционном иммунитете:
– стимуляция продукции других провоспалительных цитокинов (включая ИЛ–1– b , ИЛ–6, ИФН– g ) и хемокинов;
– усиление продукции непосредственных медиаторов воспаления – простагландинов, лейкотриенов, токсических дериватов кислорода и др.;
– влияние на созревание и активацию клеток, участвующих в воспалении (прежде всего нейтрофилов и моноцитов/макрофагов);
– усиление экспрессии молекул адгезии (ICAM–1) на эндотелии, что облегчает миграцию клеток в зону воспаления;
– усиление выработки протеолитических ферментов;
– участие в уничтожении внутриклеточных микроорганизмов – таких, как микобактерия туберкулеза, Listeria, Salmonella и др.;
– участие (в качестве одного из ключевых факторов) в образовании гранулем и их сохранении.
Снижение этих функций ФНО– a его ингибиторами не только тормозит иммуно–воспалительный процесс, но приводит также к определенному снижению уровня иммунной защиты организма и к повышению его восприимчивости к различным инфекциям, включая туберкулез [4]. В частности, в исследованиях на мышах показана защитная роль ФНО– a по отношению к туберкулезу: данный цитокин оказался существенным фактором в формировании и сохранении гранулем, ограничивающих распространение микобактерий [5].
Реальная клиническая практика подтвердила теоретические представления. В настоящее время нет сомнений в том, что при использовании ингибиторов ФНО– α существует определенный риск развития туберкулеза или обострения его латентных форм. S. Ehlers высказывает гипотезу, что опасность реактивации латентного туберкулеза возникает при общем угнетении активности ФНО– a более чем на 70–90% [6].
Ряд исследователей находят, что РА по сравнению с невоспалительными болезнями свойствен больший риск развития инфекций, что демонстрировалось даже до введения в практику глюкокортикоидов [7]. Поэтому нельзя исключить, что и без применения ингибиторов ФНО– a туберкулез у больных РА развивается чаще, чем в популяции, но при назначении данных препаратов, особенно инфликсимаба, эта частота значительно возрастает. Своеобразно, что при развитии туберкулеза на фоне назначения ингибиторов ФНО– a приблизительно в половине случаев речь идет о внелегочных или диссеминированных формах заболевания, хотя в общей популяции не менее чем у 80% туберкулез проявляется только легочным поражением. Так, J. Antolin и соавт. наблюдали больную РА, у которой на фоне терапии адалимумабом развился туберкулезный перитонит [8] – весьма редкое проявление современного туберкулеза.
По мнению большинства современных ревматологов, клинический эффект различных ингибиторов ФНО– a у больных РА существенно не различается. В то же время риск развития туберкулеза при применении конкретных представителей этого класса препаратов оказался неодинаковым. Хотя безопасность различных ингибиторов ФНО– a в прямых параллельных сопоставлениях не анализировалась, было отмечено, тем не менее, что развитие туберкулеза регистрируется заметно чаще при использовании антител к ФНО– a (инфликсимаба и адалимумаба), чем при назначении растворимых рецепторов этого цитокина, т.е. этанерцепта [9].
Оказалось, в частности, что применение инфликсимаба и адалимумаба увеличивает риск реактивации туберкулеза в 5–10 раз по сравнению с небиологическими методами лечения в тех же популяционных группах [3,11–13].
J. Keane и соавт. [14] проанализировали сообщения о 70 случаях развития туберкулеза среди приблизительно 147 тыс. пациентов, лечившихся инфликсимабом. Эта частота значительно превышает фоновые показатели, тем более что 64 из 70 пациентов были из стран с низкой заболеваемостью туберкулезом. У 40 больных были внелегочные проявления болезни. У 48 больных заболевание развилось уже после 3–й инфузии инфликсимаба или еще раньше. Существенно, что на фоне терапии этим препаратом частота развития туберкулеза была заметно выше, чем заболеваемость другими серьезными инфекциями.
Среди 297 пациентов Российского регистра инфликсимаба развитие туберкулеза к 46–й неделе после начала лечения было отмечено у 4 больных, что составило 1,3%. У 2 среди них до лечения инфликсимабом проба Манту не проводилась, и у одного из этих пациентов клинические проявления туберкулеза были обнаружены уже после второй инфузии, а у другого – после пятой. У остальных двух больных результаты пробы Манту составляли 2 и 5 мм, и туберкулез развился у них после 4–й и 8–й инфузий соответственно [15].
При назначении этанерцепта, напротив, отмечается умеренный риск развития туберкулеза. Так, в работе L. Klareskog и соавт. [16] показано, что при длительном (в среднем около 4 лет) назначении этого препарата частота серьезных побочных эффектов (0,1–0,2 на одного пациента в год), в том числе частота серьезных инфекций (0,03–0,06 на пациента в год), не отличалась от соответствующих цифр в контроле. Только у одного больного было подозрение на туберкулез, а других оппортунистических инфекций вообще не отмечалось.
По обобщенным материалам португальских ревматологов среди 960 пациентов, лечившихся ингибиторами ФНО– a , наиболее безопасным оказался этанерцепт: туберкулез развился при терапии инфликсимабом у 1,5% больных, адалимумабом – у 2,3%, этанерцептом – у 0,3% [17].
Сравнение общей частоты серьезных побочных эффектов инфликсимаба и этанерцепта обнаружило, что не только туберкулез, но и другие оппортунистические инфекции (цитомегаловирусная, гистоплазмоз, листереллез, пневмоцистоз, аспергиллез и др.) чаще регистрировались при лечении инфликсимабом [19–21].
Первые симптомы туберкулеза диагностировались через различные сроки после начала лечения ингибиторами ФНО– α (от 6 до 321 недели, медиана – 12 мес.), но чаще в течение первого года терапии. Авторы считают, что это обстоятельство свидетельствует скорее об обострении латентного процесса, чем о новом заболевании. Обращает также внимание, что из 69 больных с туберкулезом, развившимся в процессе терапии ингибиторами ФНО– α , проба Манту до лечения была проведена у 45, причем у 30 она оказалась отрицательной. Профилактику туберкулеза посредством назначения изониазида или другого противотуберкулезного препарата не получал ни один пациент [22].
Аналогичные закономерности были продемонстрированы W. Dixon и соавт. на большом материале Британского регистра. В их исследовании 9882 больных лечились ингибиторами ФНО– α и 2883 – традиционными противовоспалительными базисными препаратами. За время наблюдения (до августа 2007 г.) было отмечено 29 случаев туберкулеза, причем только среди получавших ингибиторы ФНО– α . Частота развития туберкулеза на 100 тыс. пациенто–лет составила для адалимумаба 171, для инфликсимаба – 103 и для этанерцепта – 39. Таким образом, по сравнению с лечением этанерцептом риск заболевания туберкулезом при назначении адалимумаба оказался выше в 4 раза, а при назначении инфликсимаба – в 2,8 раза. Диссеминированный туберкулез встретился только у получавших адалимумаб (4 больных) и инфликсимаб (один пациент). Достойно внимания, что у 9 больных туберкулез развился не в период назначения ингибиторов ФНО– α , а после их отмены, причем у двух пациентов – через год после получения последней дозы. Это делает необходимым проявление соответствующей настороженности и после завершения терапии ингибиторами ФНО– α [23].
Очень важно выяснить причину существенно меньшей частоты заболеваемости туберкулезом при лечении этанерцептом по сравнению с инфликсимабом и адалимумабом. Наиболее вероятно, что она связана со способностью двух последних препаратов (в отличие от этанерцепта) лизировать клетки, содержащие ФНО– a на своей поверхности. Очевидно, что это относится и к клеткам гранулем, формирующихся вокруг туберкулезных микобактерий и отграничивающих их от здоровых тканей, препятствуя тем самым активации и распространению инфекции. Соединяясь с молекулами ФНО– a на поверхности клеток гранулемы, антитела к данному цитокину (инфликсимаб и адалимумаб) вызывают гибель этих клеток посредством апоптоза [24]. Целостность гранулемы нарушается, и она перестает выполнять свою роль ограничения инфекции. По–видимому, именно это обстоятельство объясняет высокую частоту диссеминированных форм туберкулеза при использовании указанных препаратов. В отличие от них этанерцепт нейтрализует циркулирующий ФНО– a , но не способен взаимодействовать с молекулами ФНО– a , уже связанными с рецепторами на поверхности клеток. В результате гранулемные клетки остаются неповрежденными.
Относительно малое влияние этанерцепта на структуру гранулем объясняет как его безопасность в ситуациях, где гранулемы играют защитную роль (туберкулезная инфекция), так и недостаточный эффект при тех болезнях, где образование гранулем является морфологической основой патологического процесса (болезнь Крона, синдром Вегенера, саркоидоз).
Еще одной причиной снижения противотуберкулезного иммунитета инфликсимабом и адалимумабом может явиться тот факт, что пролиферация и функция цитотоксических Т–лимфоцитов, специфически направленных против микобактерий туберкулеза, подавляются им значительно больше, чем этанерцептом [25,26].
Установленный риск развития туберкулеза при назначении ингибиторов ФНО– a (особенно инфликсимаба и адалимумаба) делает необходимым целенаправленное обследование пациентов перед назначением этих препаратов, включающее прежде всего пробу Манту и при показаниях рентгенографию грудной клетки. В США по требованию Агенства по пищевым продуктам и лекарственным препаратам (FDA) в инструкцию по применению инфликсимаба внесена официальная рекомендация проводить предварительный скрининг пациентов на наличие туберкулеза [27].
В исследовании J. Perez и соавт., проведенном в Северной Америке и странах Европы на 11 439 больных РА, такой скрининг заключался в целенаправленном анализе анамнеза, проведении пробы Манту и – у большинства пациентов – рентгенографии грудной клетки. Для оценки результатов пробы Манту использовались нормы, принятые в соответствующих странах. Если эта проба оказывалась положительной или исследователь считал реальным риск активации латентного туберкулеза по каким–либо иным соображениям, то с профилактической целью назначался изониазид. Следование этим правилам и повышенная настороженность относительно туберкулеза привели к сокращению его развития на фоне терапии ингибиторами ФНО– α на 85% [28]. Аналогичные данные приводят и другие авторы [29].
R. Aggarwal и соавт. лечили этанерцептом 84 больных с положительной пробой Манту. Размеры папулы колебались от 6 до 50 мм (в среднем 21,5 мм). 78 из 84 пациентов получали противотуберкулезную профилактику: изониазид – 76, рифампицин – 1, комбинацию рифампицина и пиразинамида – 1. Шесть человек не получали профилактику в связи с различными противопоказаниями. Средняя продолжительность терапии этанерцептом составила 24,6 мес. (196 пациенто–лет). Ни у одного из этих больных с высоким риском туберкулезной инфекции не развился активный туберкулез [30].
В процессе терапии ингибиторами ФНО– a сответствующая настороженность должна постоянно сохраняться, т.к. на фоне их назначения возможно не только обострение латентного процесса, но и развитие новых случаев туберкулеза. Как уже указывалось, определенный риск туберкулезной инфекции сохраняется и после отмены терапии ингибиторами ФНО– α . При наличии активного туберкулеза данные препараты противопоказаны. Однако для пациентов, перенесших это заболевание в прошлом, лечение ингибиторами ФНО– a возможно на фоне длительного применения противотуберкулезных препаратов, в частности, изониазида. То же относится к больным, у которых нет указания на ранее перенесенный туберкулез, но проба Манту оказалась положительной. В подобных случаях предполагается латентный туберкулез и, в соответствии с одной из предлагаемых схем, назначается изониазид по 300 мг в сутки в течение 9 мес., начиная за 2 недели до первого введения ингибитора ФНО– a . В России проба Манту считается положительной, если диаметр папулы составляет 5 мм и более.
Некоторые авторы сомневались в целесообразности проведения пробы Манту у лиц, которые ранее получали противотуберкулезную вакцинацию с помощью вакцины BCG. Действительно, у таких лиц эта проба в течение ряда лет может быть положительной, хотя размеры папулы бывают обычно не столь велики, как при заболевании туберкулезом. Однако более важно, что через 10 лет после вакцинации BCG проба Манту становится отрицательной и поэтому может использоваться в диагностических целях без ограничений. Многие ревматологи считают, что при лечении ингибиторами ФНО– a пробу Манту следует проводить один раз в 6 мес.
В соответствии с практикой испанского регистра BIOBADASER J. Gomez–Reino и соавт. рекомендуют в случае отрицательной пробы Манту проводить ее повторно через неделю и при положительном результате назначать лечение изониазидом [31. Многие авторы, однако, сомневаются в целесообразности такой практики.
Высказывались также опасения, что в результате терапии ингибиторами ФНО– a кожные туберкулиновые реакции у части больных могут стать ложноотрицательными. С другой стороны, В. Joven и соавт., наблюдая 61 больного РА в течение 54 недель, нашли, что инфликсимаб, напротив, не снижает, а несколько повышает реактивность по отношению к туберкулину. У их пациентов с исходной положительной туберкулиновой пробой диаметр кожной инфильтрации после лечения увеличился в среднем на 4 мм. Авторы объясняют это тем, что больным активным РА якобы свойственна определенная степень клеточной анергии, которая устраняется успешной терапией инфликсимабом [32].
Суммируя изложенные факты, следует признать, что этанерцепт по сравнению с инфликсимабом и адалимумабом снижает противотуберкулезный иммунитет в значительно меньшей степени. По сравнению с этими моноклональными антителами к ФНО– α его назначение гораздо реже приводит также к возникновению других оппортунистических инфекций. Свидетельством признания ревматологическим сообществом благоприятного сочетания высокого лечебного эффекта и хорошей переносимости этанерцепта служит тот факт, что по частоте применения он в ряде развитых стран опережает другие ингибиторы ФНО– α . Тем не менее перед назначением любого ингибитора ФНО– a необходимо оценить возможный риск развития туберкулеза и при необходимости провести сопутствующее профилактическое лечение.
Отравление фактором некроза опухоли (ФНО) и его побочные эффекты
Отравление интерлейкином и его побочные эффекты
а) Токсикокинетика интерлейкинов. После внутривенного введения рекомбинантный интерлейкин-2 исчезает из плазмы с полупериодом распределения от 6 до 13 мин. Средний пиковый уровень в плазме достигается через 90—240 мин после внутримышечной инъекции. Биодоступность после внутримышечного введения составляет 37 %.
- Распределение. Объем распределения равен 0,1 л/кг.
- Выведение. Очищение всего организма происходит со скоростью 120 мл/мин. Период выведения из плазмы (бета-фаза) составляет 30—120 мин.
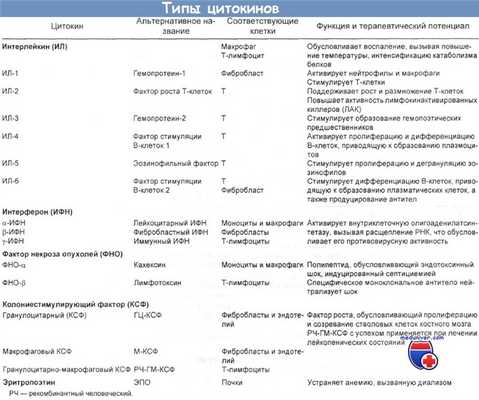
![Типы цитокинов]()
б) Клиническая картина отравления интерлейкином:
- Влияние на сердечно-сосудистую систему. Часто отмечаются токсические эффекты, как опасные, так и не опасные для жизни. Наблюдаются гипотензия (временная реакция на введение жидкости), увеличение частоты сердечных сокращений и минутного объема сердца и снижение системного сопротивления периферических сосудов.
Синдром капиллярного истечения способствует развитию гипотензии вследствие оттока жидкости из внутрисосудистого пространства в интерстиций. В числе других сердечно-сосудистых токсических эффектов следует назвать уменьшение систолической работы левых желудочков и фракции изгнания, вентрикулярную и суправентрикулярную аритмии, миокардиальную ишемию, инфаркт и смерть [в случае ишемической (коронарной) болезни сердца].
Наблюдаются анурия, отек легких и респираторный дистресс-синдром взрослых. Для лечения гипотензии и синдрома капиллярного истечения могут быть использованы комбинации допамина и других вазопрессорных средств (например, фенилэфрина), тщательно продуманная инфузионная терапия и диуретики. Такое токсическое действие снимается после прекращения приема интерлейкина-2. Для лечения синдрома капиллярного истечения можно применить кортикостероиды.
- Влияние на центральную нервную систему. Часто наблюдаются явления острой нейропсихической токсичности, а именно серьезные поведенческие изменения, когнитивные нарушения, дезориентация и спутанность сознания. Эти явления проходят через 48—72 ч после прекращения лечения интерлейкином-2. Наблюдаются кома и припадки. Сообщалось о редких случаях острой лейкоэнцефалопатии с летальным исходом.
По неопубликованным данным, применению интерлейкина-2 сопутствуют нефротический синдром, острый панкреатит, тромбоцитопения, повышенные концентрации в плазме адренокортикотропного гормона, кортизола, эпинефрина и норэпинефрина, гипотиреоз и увеличение частоты аллергических реакций на йодсодержащие рентгеноконтрастные вещества. Интерлейкин-4 может индуцировать острое повреждение слизистой желудка; это может произойти даже при одновременном применении ранитидина.
в) Лечение отравления интерлейкином. Установлено, что применение ибупрофена (600 мг перорально каждые 6 ч) при интоксикации интерлейкином-2 способствует ослаблению лихорадки, озноба, миалгий, тошноты и рвоты. Vial и Descotes разработали схему лечения в случаях токсического воздействия интерлейкина-2. Пациенты, получившие высокие дозы интерлейкина-2, должны наблюдаться в отделении интенсивной терапии. Лечение симптоматическое и поддерживающее.
![Лечение отравления интерлейкином]()
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:
- Значимость калоризация по Кобраку. Оценка калоризации по Кобраку
- Современное представление об индукции яичников. Кломифен
- Раннее выявление постклимактерического остеопороза. Скрининг населения на постклимактерический остеопороз.
- Лучевые признаки мультикистозной дисплазии почки у плода
- Семейная дегенерация роговицы, патология обмена кальция и глухота