Пальпация запястья и кисти с медиальной (локтевой) стороны
Добавил пользователь Alex Обновлено: 29.01.2026
Боль в запястье – это специфические неприятные ощущения, свидетельствующие о наличии патологического процесса в области лучезапястного сустава, костей запястья, близлежащих мягких тканей. Бывает тупой, острой, постоянной, кратковременной, разлитой, локальной, иррадиирующей и пр. Нередко связана со временем суток или физической нагрузкой. Причины болей в запястье определяются по данным опроса, физикального осмотра, рентгенографии, УЗИ, МРТ, КТ, артроскопии, лабораторных анализов. До установления этиологии болевого синдрома рекомендован покой, прием анальгетиков.
Причины боли в запястье
Травмы мягких тканей
Наиболее распространенные травматические причины болевых ощущений в запястье – ушибы и повреждения связок лучезапястного сустава. Ушиб возникает при ударе, характеризуется умеренной болью. В последующем боль становится тупой, постепенно стихает в течение нескольких суток. Может выявляться локальная припухлость, гиперемия, кровоподтеки. Функция конечности ограничивается умеренно или незначительно.
Повреждения связок (растяжения, надрывы, разрывы) развиваются при падении на разогнутую или согнутую кисть, выворачивании кисти. В момент повреждения пострадавшие иногда ощущают треск, обусловленный разрывом волокон. Боль резкая, взрывная, поверхностная, локализуется в проекции связки. После травмы утихает, но затем опять усиливается из-за нарастающего отека. Функция кисти ограничена, отмечается резкая болезненность при попытке отклонить руку в сторону, противоположную поврежденной связке.
Компартмент-синдром не является самостоятельным состоянием, формируется на фоне тяжелых повреждений (переломов, вывихов), сдавления конечности, опухолей, воспалительных процессов. Особенно часто выявляется у детей с травмами руки, может стать причиной контрактуры Фолькмана. Сопровождается значительным отеком, нарастающей давящей либо распирающей болью, которая не соответствует тяжести патологии, не устраняется обычными обезболивающими средствами.
Травмы костей и суставов
Перелом луча в типичном месте развивается при падении с опорой на ладонь, сопровождается невыносимой взрывной глубокой болью, иногда – в сочетании с хрустом. Потом интенсивность боли несколько уменьшается, но болевые ощущения остаются очень яркими, усиливаются при малейших движениях. Сустав быстро отекает, возможна деформация. При эпифизеолизе лучевой кости у детей симптомы аналогичные, но менее выраженные, поэтому патологию иногда принимают за ушиб.
Повреждение Галеацци представляет собой сочетание перелома нижней трети луча и дистального вывиха локтевой кости. Сопровождается нестерпимой болью в предплечье и лучезапястном суставе, деформацией предплечья, выстоянием головки локтевой кости со стороны мизинца. При вывихах кисти, вызываемых ударом или падением на кисть, боль также взрывная, невыносимая, но распространяется по запястью, сочетается с резкой деформацией конечности.
Переломы костей запястья формируются при прямом ударе или падении, проявляются очень интенсивной болью в глубине основания ладони, быстро нарастающим отеком. Отличительными признаками являются невозможность сжать руку в кулак из-за боли (переломы ладьевидной и гороховидной кости, переломовывих де Кервена) или усиление болевого синдрома при тыльном разгибании кисти (перелом полулунной кости).
Дегенеративные процессы
При артрозе лучезапястного сустава, суставов запястья боли вначале кратковременные, неинтенсивные, без четкой локализации. Появляются преимущественно в начале движений, после значительных нагрузок, иногда беспокоят «на погоду». В дальнейшем становятся более длительными, разлитыми, сочетаются с преходящей скованностью. На заключительных стадиях болевой синдром длительный, возникает в покое, по ночам. Сустав деформируется, движения в нем ограничиваются.
Болезнь Кинбека характеризуется внезапными болями при движениях, нагрузке на руку. Боль глубокая, локализуется по средней линии в основании запястья, усиливается при давлении на тыльную поверхность, сгибании кисти. Болевой синдром постепенно нарастает на протяжении нескольких месяцев, дополняется нарастающим ограничением пассивных и активных движений. Часто наблюдается двустороннее поражение.
Пациенты с хондроматозом предъявляют жалобы на незначительные или умеренные глубокие разлитые боли нечеткой локализации, ограничение движений, похрустывание при движениях. Ущемление свободно лежащих внутрисуставных тел провоцирует блокады, проявляющиеся резкой болью, ограничением или невозможностью движений. При частых блокадах могут формироваться контрактуры.
Воспалительные заболевания
Асептический артрит характеризуется разлитыми тупыми тянущими или ноющими болевыми ощущениями. Пусковым моментом становится травма, инфекция или ревматический процесс. Вначале боли незначительные, непостоянные, появляются или усиливаются во второй половине дня и после нагрузки. Затем артралгии становятся длительными, распространяются по всему суставу, не исчезают в покое.
При инфекционном артрите боли дергающие, стреляющие, распирающие, пульсирующие. Их интенсивность быстро усиливается до степени непереносимых. Выявляются нарастающая отечность, разлитое покраснение сустава, значительная местная гипертермия, ухудшение состояния, повышение температуры тела. Попытки движений и прикосновения к суставу резко болезненны.
Остеомиелит лучевой кости и костей запястья обычно развивается после открытых травм и операций на суставе. В области раны обнаруживаются признаки нагноения. Боли нарастают, из тупых трансформируются в острые, сверлящие, рвущие. Общее состояние пациента прогрессивно ухудшается. Наблюдаются признаки интоксикации, общая и местная гипертермия.
Синовит лучезапястного сустава возникает на фоне других заболеваний. Сопровождается распирающей тупой болью, которая постепенно усиливается по мере накопления жидкости, быстро ослабевает после пункции сустава. При осмотре сустав увеличен в объеме, его контуры сглажены.
Специфические инфекции
Туберкулез костей запястья, лучезапястного сустава встречается редко, обычно сочетается с туберкулезным поражением другого сустава (коленного, локтевого), может иметь двухсторонний характер. Вначале отмечается незначительная тянущая или ноющая боль в мышцах, неинтенсивные артралгии после нагрузки. При прогрессировании болевой синдром усиливается, дополняется краснотой, отечностью, деформацией сустава, общей слабостью, субфебрилитетом.
Гонорейный артрит лучезапястного сустава чаще встречается у женщин, может сочетаться с поражением локтевого сустава. Наблюдаются резкие разлитые боли в покое и при движениях. При пассивных движениях болевой синдром выражен меньше, чем при активных. Пальпаторно выявляются болезненные точки в областях прикрепления сухожилий и связок к костям. Сустав отечен, гиперемирован. Температура тела повышена до фебрильных цифр, возможны ознобы.
Костно-суставной вариант споротрихоза по клиническим проявлениям напоминает хронический артрит. Боли волнообразные, ноющие или тянущие, усиливающиеся после физической нагрузки. Возможны отечность, локальная гиперемия. Со временем формируются деформации.
Заболевания мягких тканей
Болезнь де Кервена (стенозирующий лигаментит) проявляется ноющей, давящей болью при отведении и разгибании 1 пальца, отклонении кисти в сторону мизинца. Боли постепенно прогрессируют, начинают беспокоить даже при незначительных движениях, иногда носят постоянный характер или появляются в покое. Локализуются в основании кисти, лучезапястном суставе, нижней части предплечья со стороны тенара. В половине случаев отмечается иррадиация в 1 палец, предплечье, плечо, локтевой сустав.
Профессиональный тендовагинит кисти развивается остро, начинается с тянущей боли в проекции того или иного сухожилия (в зависимости от характера нагрузки), усиливающейся при движениях. Сопровождается отеком, гиперемией. Затем воспаление переходит в хроническую форму. Боли уменьшатся, беспокоят только при повторяющихся движениях, давлении на область сухожилия. При инфекционных тендовагинитах все симптомы выражены ярче, боли дергающие или распирающие, хронизации не наблюдается.
Гигрома лучезапястного сустава может протекать безболезненно или сопровождаться неинтенсивными тянущими болями во время движений. Чаще образуется на тыльной, реже – на ладонной поверхности сустава. Представляет собой мягкое или тугоэластичное образование без отека и покраснения.
Новообразования
Доброкачественные опухоли протекают длительно. Остеоид-остеомы костей запястья чаще диагностируются у молодых мужчин, из-за небольших размеров могут оставаться визуально незаметными, но проявляются резкими болями в зоне поражения. При хондромах боли неинтенсивные, из-за роста неоплазии со временем возникает деформация, при пальпации обнаруживается твердое безболезненное образование в области запястья.
Злокачественные опухоли в проекции запястья возникают достаточно редко. Характеризуются прогрессирующим болевым синдромом, быстрым ухудшением общего состояния. Сначала боли неинтенсивные, тупые, ноющие, без определенной локализации, затем – острые, дергающие, распирающие, жгучие, режущие. В финальной стадии болевой синдром становится непереносимым, устраняется только наркотическими анальгетиками.
Ревматические патологии
Для ревматоидного артрита типично симметричное поражение суставов. Выраженность болей определяется активностью патологического процесса.
- При 1 степени боли неинтенсивные, кратковременные, сочетаются с быстро преходящей скованностью.
- 2 степень проявляется тупой распирающей или давящей болью, которая вынуждает пациента ограничивать движения. Скованность сохраняется в течение многих часов. Возникают рецидивирующие синовиты. Сустав краснеет, отекает.
- При 3 степени боли сильные, постоянные, дополняются упорными синовитами, яркими признаками воспаления.
При первичном и вторичном (на фоне иных ревматических патологий) полимиозите суставной синдром часто проявляется вовлечением лучезапястных суставов и суставов кисти. Боли тупые, ноющие, давящие или распирающие, усиливаются после нагрузки, ограничивают движения. Суставы отечные, кожа над ними гиперемирована. Обнаруживаются распространенные боли в мышцах, прогрессирующая мышечная слабость.
Множественное поражение суставов, включая лучезапястные, может наблюдаться при системной склеродермии. Болевые ощущения ноющие, тянущие, усиливаются во время двигательной активности. Пациенты жалуются на скованность. При осмотре определяется отечность, иногда формируются сгибательные контрактуры. Кожа на теле утолщенная, сухая, грубая. Возможны нарушения функций внутренних органов.
Обменные нарушения
При ревматоидноподобной и псевдофлегмонозной формах подагры наблюдается поражение одного или нескольких суставов. В первом случае болевой синдром напоминает таковой при ревматоидном артрите, во втором отмечаются острые боли и признаки воспаления. При инфекционно-аллергической форме подагры боли могут возникать в различных суставах, в том числе – в лучезапястном, быстро мигрируют от одного сустава к другому.
Поражение лучезапястного сустава типично для псевдоподагры (пирофосфатной и гидроксиапатитной артропатии). Обычно вовлекается один сустав. При острой форме боли интенсивные, жгучие или режущие, кожа над суставом отечная, покрасневшая, движения болезненны. Приступы проходят в течение недели, в межприступный период у половины больных жалобы отсутствуют. У остальных выявляется умеренный болевой синдром, усиливающийся при движениях и ослабевающий в покое.
Неврологические причины
Синдром запястного канала, обусловленный сдавлением срединного нерва, характеризуется жгучими стреляющими болями, покалыванием, онемением ладонной поверхности кисти. Боли иррадиируют в лучезапястный сустав, предплечье, реже – в пальцы. Из-за болевых приступов пациенты просыпаются по ночам. Выраженность болевого синдрома снижается при опускании рук, размахивании или встряхивании опущенными руками, растирании ладоней. Возможно одностороннее и двухстороннее поражение.
Аналогичная клиническая картина отмечается при других невропатиях срединного нерва (например, посттравматических). При невропатии локтевого нерва из-за сдавления в канале Гийона боли локализуются зоне гипотенара и основании кисти, при других поражениях этого же нерва – распространяются на запястье и кисть с предплечья. При поражении лучевого нерва беспокоят боли на тыле кисти, усиливающиеся при сгибании локтя. При всех невропатиях боль имеет характер каузалгической, наблюдаются парестезии, слабость, онемение кисти.
Диагностика
При травмах диагноз выставляется врачами-травматологами. При других патологиях обследование проводят ортопеды или ревматологи. В процессе диагностики используются данные опросы, физикального обследования, дополнительных исследований. Применяются следующие инструментальные и лабораторные методики:
- Рентгенография. С учетом особенностей патологии выполняют рентгенографию лучезапястного сустава или кисти. На снимках оценивают размеры суставной щели, контуры суставного конца лучевой кости, головки локтевой кости, мелких костей запястья. Выявляют линии переломов, очаги разрежения, костные разрастания.
- Ультразвуковое исследование. Сонография используется для изучения состояния суставной полости и мягких тканей. Выявляет кальцификаты, участки дегенерации, воспалительные процессы, кровоизлияния, суставные мыши, жидкость в полости сустава.
- МРТ и КТ. Являются дополнительными методами обследования, обычно назначаются при недостаточной информативности других исследований либо для уточнения плана лечебных мероприятий. На МРТ хорошо отображаются мягкотканные, на КТ – твердые структуры. Методики визуализируют опухоли, воспалительные процессы, травматические повреждения.
- Пункция сустава. Имеет диагностический или лечебно-диагностический характер. Выполняется для удаления жидкости, забора ее образца для цитологического или микробиологического анализа, иммунологического исследования.
- Артроскопия. Позволяет визуально исследовать суставные поверхности и синовиальную оболочку, обнаружить признаки травмы, воспаления, дегенеративного, опухолевого процесса. В процессе процедуры могут производиться заборы биоптатов, выполняться лечебные мероприятия.
- Лабораторные исследования. По данным общего анализа крови выявляют признаки воспаления. По результатам исследований на аутоантитела обнаруживают маркеры ревматических заболеваний. По общим и биохимическим анализам определяют общее состояние организма, нарушения функции различных органов, характерные для системных процессов.
Лечение
Помощь до постановки диагноза
При травмах осуществляют иммобилизацию шиной либо подвешивают руку на косыночную повязку. Прикладывают холод. При интенсивном болевом синдроме дают обезболивающий препарат. При болях нетравматического генеза руке обеспечивают покой, при отсутствии признаков воспаления используют местные обезболивающие и согревающие средства. Сильные боли, значительная отечность, гиперемия запястья, общая гипертермия, слабость, разбитость свидетельствуют о наличии воспалительного процесса, требующего незамедлительного специализированного лечения.
Консервативная терапия
Базовым лечебным мероприятием при болях в запястье является специальный режим, предусматривающий снижение нагрузки на руку. Пациенту накладывают гипсовую шину, рекомендуют использование ортезов, исключение определенных видов физической активности. При травматических повреждениях производят репозицию или вправление. Больным назначают:
- Лекарственную терапию. На пораженную область наносят лечебные гели и мази. При некоторых заболеваниях назначают НПВП, хондропротекторы внутрь или в виде инъекций.
- Внутрисуставные введения. При дегенеративных процессах в сустав вводят хондропротекторы, аналоги синовиальной жидкости. При упорном болевом синдроме производят блокады с гормональными средствами.
- Физиотерапевтические мероприятия. В лечении заболеваний и повреждений запястья используют УВЧ, ультразвук, электрофорез, магнитотерапию, лазеротерапию, другие методики.
- Другие немедикаментозные методы. Пациентов обучают комплексам лечебной гимнастики, проводят массаж, мануальную терапию, кинезиотерапию.

Хирургическое лечение
Хирургические вмешательства осуществляют открытым доступом или с использованием артроскопического оборудования. С учетом характера патологического процесса выполняют:
- Свежие травмы и последствия травм: остеосинтез метаэпифиза лучевой кости, остеосинтез ладьевидной кости, вправление вывиха полулунной кости, пластика ладьевидной кости.
- Дегенеративные поражения: артроскопическая хондропластика лучезапястного сустава.
- Опухоли: иссечение неоплазии, резекция кости, удаление мелкой кости, ампутация предплечья.
- Ограничения подвижности: редрессация, артролиз, артропластика, эндопротезирование.
- Неврологические патологии: пластика, декомпрессия или невролиз нерва.
В послеоперационном периоде проводят реабилитационные мероприятия, включающие массаж, ЛФК, физиотерапию. При опухолевых процессах план лечения по показаниям дополняют химиотерапией или лучевой терапией.
3. Клиническое обследование заболеваний суставов. Методическое пособие/ Ионов А.Ю., Гонтмахер Ю.В. и др. – 2003.
Пальпация запястья и кисти с медиальной (локтевой) стороны
Пальпация локтевого сустава с медиальной стороны
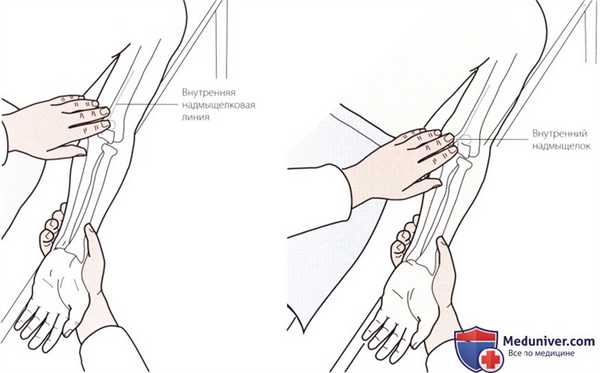
Рисунок 1. Пальпация внутреннего надмыщелка и надмыщелкового гребня.
а) Пальпация медиального надмыщелка и надмыщелкового гребня. Встаньте рядом с пациентом и убедитесь, что его верхняя конечность находится в анатомическом положении. Положите пальцы на медиальную поверхность плечевой кости и следуйте в дистальном направлении вдоль медиального надмыщелкового гребня плечевой кости до тех пор, пока не достигнете выступающей остроконечной структуры. Это и будет медиальный надмыщелок плечевой кости (рис. 1).
Болезненность в этой области может возникать при воспалении общего апоневроза сухожилий сгибателя и пронатора предплечья и запястья, это состояние (медиальный эпикондилит) иногда называют «локоть гольфиста».
б) Пальпация медиальной (локтевой) коллатеральной связки. Медиальная коллатеральная связка состоит из переднего и заднего отделов, которые соединены промежуточной частью. Передняя порция прикрепляется к медиальному надмыщелку плечевой кости с одной стороны и венечному отростку — с другой. Задняя часть прикрепляется к медиальному надмыщелку и локтевому отростку.
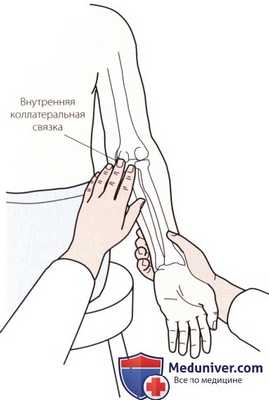
Рисунок 2. Пальпация внутренней коллатеральной связки.
Эта связка описывается как веероподобная структура (рис. 2). Связка отвечает за медиальную стабильность локтевого сустава и ее целостность можно определить с помощью теста вальгусного напряжения. Связка отчетливо не пальпируется, тем не менее, медиальную границу сустава следует обследовать для выявления зон болезненности.
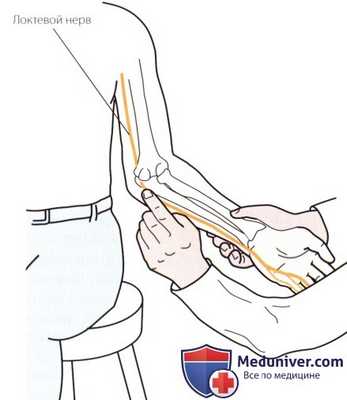
Рисунок 3. Пальпация локтевого нерва.
в) Пальпация локтевого нерва. Попросите пациента согнуть локтевой сустав на 90°. Пропальпируйте внутренний надмыщелок и продолжайте двигаться кзади и в латеральном направлении до тех пор, пока не почувствуете бороздку между медиальным надмыщелком и локтевым отростком. Осторожно пропальпируйте бороздку, чтобы ощутить под пальцами округлую структуру в виде плотного тяжа — локтевой нерв (рис. 3).
Поскольку нерв проходит поверхностно, будьте осторожны, избегая его сдавливания. Чрезмерное сдавливание может привести к парестезии, распространяющейся на предплечье и кисть. Внутренний мыщелок плечевой кости часто называют «смешной костью», так как при случайном ударе проходящего здесь локтевого нерва человек испытывает покалывание. Из-за близости к костным выступам в проксимальном отделе нерв может повреждаться при переломах медиального надмыщелка или надмыщелкового гребня. Локтевой нерв может быть ущемлен в кубитальном туннеле, образованном медиальной коллатеральной связкой и локтевым сгибателем запястья. Это может привести к параличу локтевого нерва.
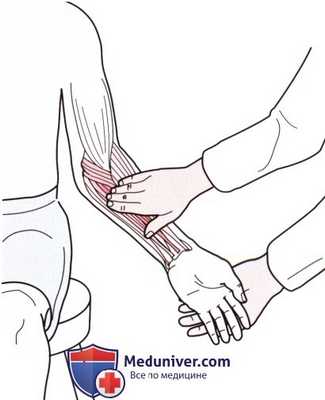
Рисунок 4. Пальпация мышц сгибателей-пронаторов запястья.
г) Пальпация сгибатели-пронаторы запястья. Общим местом начала группы мышц сгибателей-пронаторов является медиальный надмыщелок плечевой кости. Эта группа мышц (начиная от латерального края) состоит из круглого пронатора, лучевого сгибателя запястья, длинной ладонной мышцы и локтевого сгибателя запястья (рис. 4). При пальпации отдельные мышцы идентифицировать сложно. Можно определить их расположение, создавая сопротивление сокращению определенной мышцы.
Оказывая сопротивление пронации предплечья, Вы ощутите под своими пальцами сокращение круглого пронатора, оказывая сопротивление во время сгибания запястья с отклонением в сторону лучевой кости— расположение лучевого сгибателя запястья. В области запястья легко различимы сухожилия мышц.
Мышцы исследуются для выявления болезненности и отечности, которые могут возникать после чрезмерной нагрузки или напряжения. Воспаление в этой области обычно возникает при синдроме «локтя гольфиста» (тест описан в отдельной статье на сайте).
Рисунок 1. Пальпация шиловидного отростка локтевой кости. Рисунок А. Пальпация по краю локтевой кости.
а) Пальпация шиловидного отростка локтевой кости. Поместите пальцы на тело локтевой кости (см. рис. А) и следуйте в дистальном направлении до тех пор, пока не достигнете округлого возвышения шиловидного отростка, который более выражен, чем шиловидный отросток лучевой кости. Шиловидный отросток локтевой кости расположен более проксимально и кзади, чем аналогичный отросток лучевой кости (рис. 1). Шиловидный отросток локтевой кости не имеет прямого сочленения с костями запястья.
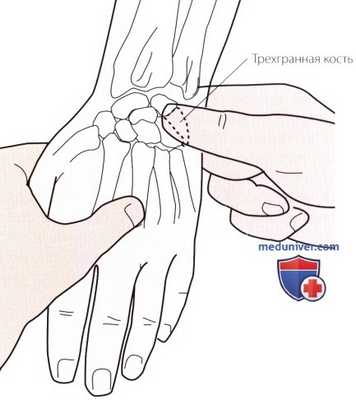
Рисунок 2. Пальпация трехгранной кости.
б) Пальпация трехгранной кости. Пальпируйте шиловидный отросток локтевой кости и продолжайте продвигаться в дистальном направлении к медиальному отделу запястья. Сначала Вы сможете обнаружить пространство для суставного мениска, а затем ощутить округлую поверхность трехгранной кости. Отклоните кисть пациента в лучевую сторону, и трехгранная кость под Вашими пальцами переместится в медиальном направлении (рис. 2).
Эту кость можно также пропальпировать на тыльной поверхности, где она будет становиться более выраженной по мере сгибания кисти. На ладонной поверхности эта кость не пальпируется, так как она закрыта гороховидной костью.
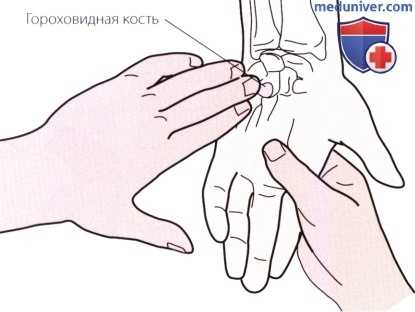
Рисунок 3. Пальпация гороховидной кости.
в) Пальпация гороховидной кости. Гороховидная кость расположена на передней поверхности трехгранной кости сразу же дистальнее, кпереди и кнаружи от шиловидного отростка локтевой кости (рис. 3). К гороховидной кости прикрепляется сухожилие локтевого сгибателя запястья.
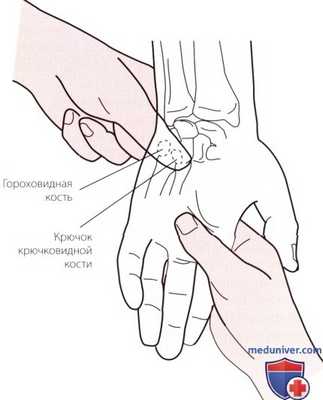
Рисунок 4. Пальпация крючковидной кости.
г) Пальпация крючковидной кости. Наиболее пальпируемой частью крючковидной кости является ее крючковидный отросток. Он расположен проксимальнее радиального края четвертой пястной кости. Локализацию крючковидного отростка легче всего определить, поместив большой палец руки так, чтобы его межфаланговый сустав находился над гороховидной костью, а дистальная фаланга была направлена по диагонали к центральной зоне тыльной поверхности кисти. Крючковидный отросток будет определяться под подушечкой Вашего большого пальца, приблизительно на 2,5 см дистальнее гороховидной кости (Warwick и Williams, 1998) (рис. 4).
Так как костные структуры лежат достаточно глубоко, установить их расположение можно лишь при значительном надавливании на мягкие ткани, при этом близость локтевого нерва требует от Вас особой осторожности, в противном случае при пальпации крючковидного отростка возникнут болезненные ощущения. Задний отдел отростка можно пропальпировать, положив одновременно указательный палец другой руки на тыльную поверхность запястья пациента. Крючковидная кость расположена проксимальнее основания четвертой и пятой пястных костей.
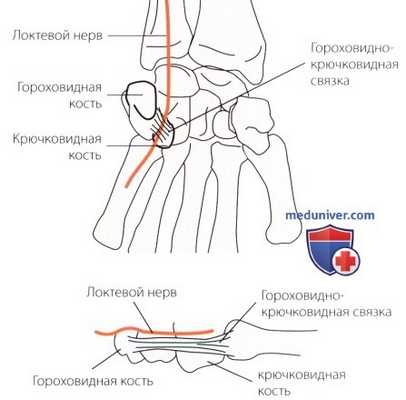
Рисунок Б. Анатомия канала Гюйона. Локтевой нерв проходит на запястье через этот канал. Он дает поверхностную чувствительность и глубокую двигательную ветви. В канале Гюйона возможны три типа поражения: повреждение ствола нерва, его чувствительной или глубокой двигательной ветви. Указанные поражения могут возникать одновременно. Травма локтевого нерва в канале Гюйона может быть вызвана сдавливанием, возникающим при ходьбе на костылях, давлением от ручек руля при езде на велосипеде, или компрессией при пользовании пневматической дрелью.
Клиническое значение крючковидного отростка заключается в том, что вместе с гороховидной костью он образует канал Пойона. Это вторая по частоте возникновения область компрессионной нейропатии локтевого нерва (см. раздел «Компрессионные нейропатии», рис. Б).
д) Пальпация треугольного волокнисто-хрящевого комплекса. Треугольный волокнисто-хрящевой комплекс включает в себя треугольный волокнистый хрящ, запястно-локтевой мениск, небольшой карман, содержащий синовии, а также ладонные запястно-локтевую и лунно-локтевую связки. Треугольный хрящ прикрепляется к лучевой кости. Связки комплекса прикрепляются к ладонной поверхности запястных костей со стороны локтевой кости. Поэтому треугольный волокнисто-хрящевой комплекс служит местом соединения запястья с лучевой костью (Lichtman, 1988).
Чтобы упростить описание, остальные мягкотканные структуры представлены в отдельной статье на сайте, относящемся к передней поверхности кисти.
Пальпация запястья и кисти спереди (ладони)
Пальпаторное исследование начинается в положении пациента сидя. Сначала необходимо обратить внимание на места отграниченного выпота, изменения окраски кожных покровов, родимые пятна, омозолелости, потертости, открытые полости или дренажи, раны и шрамы, а также на контуры костей, симметрию мышц и складок кожи. Не следует прилагать чрезмерные усилия для определения зон болезненности или смещений. Важно использовать направленное, но щадящее давление и постоянно совершенствовать мастерство пальпации.
При глубоких знаниях топографической анатомии нет необходимости проникать через несколько слоев тканей, чтобы хорошо оценить подлежащие структуры. Помните, что если во время обследования боль у пациента усилится, он будет сопротивляться продолжению обследования, а свобода его движений может ограничиться еще больше.
Пальпацию легче всего проводить, когда пациент расслаблен. Наилучшей позицией при исследовании запястья и кисти является положение руки на специальном столике. Помните, что для успешной пальпации всех вышеописанных структур рука должна находиться в анатомическом положении. Определяя местоположение костных ориентиров, полезно также обратить внимание на области с повышенной или пониженной температурой и влажностью. Это поможет выявить области острого и хронического воспаления.
а) Костные структуры. Так как ладонь покрыта толстым слоем кожи и фасцией, костные структуры на передней поверхности пальпировать сложнее. Кости запястья более доступны и легче идентифицируются на тыльной поверхности. Их локализация описана в отдельной статье на сайте.
б) Мягкотканные структуры. Начните пальпацию с исследования ладонной поверхности. Кожа ладонной поверхности толще, чем кожа тыльной стороны, содержит множество потовых желез, но лишена волосяного покрова. Осмотрите кожные складки, идущие в продольном и поперечном направлениях. Можно заметить, что продольные складки становятся более выраженными, когда пациент противопоставляет большой палец.
Поперечные складки подчеркиваются при сгибании в пястно-фаланговых суставах. Обратите внимание на практически полное отсутствие фиброзно-жировой ткани в этой области, а также на то, как прочно кожа прикрепляется к глубокой фасции в области суставов, образуя складки, которые можно использовать для идентификации костных структур. На запястье определяются проксимальные и дистальные складки. Кроме того, обратите внимание на складку, окружающую возвышение большого пальца, на боковой поверхности ладони.
Двигаясь в дистальном направлении, можно увидеть проксимальную ладонную складку, которая начинается одновременно со складкой возвышения большого пальца, сразу проксимальнее головки второй пястной кости. Она проходит через ладонь над средней третью тел 3-5 пястных костей.
Дистальная ладонная (поперечная) складка расположена на ладонной поверхности над головками 2-5 пястных костей. Она становится более выраженной при сгибании в пястно-фаланговых суставах.
По мере продвижения в дистальном направлении можно заметить проксимальные пальцевые складки. Пястно-фаланговые суставы находятся примерно на 2 см проксимальнее этих складок.
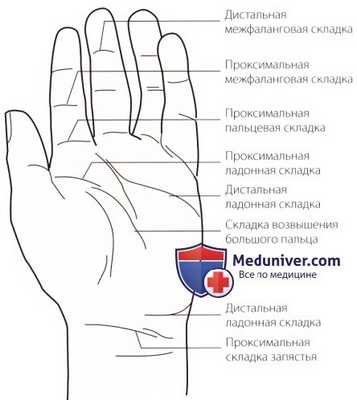
Рисунок 1. Пальпация ладонной поверхности кисти.
Проксимальные и дистальные межфаланговые складки лежат соответственно над проксимальными и дистальными межфаланговыми суставами и углубляются по мере сгибания в этих суставах (рис. 1).
Для систематизации пальпации глубоких мягких тканей, переднюю поверхность кисти можно разделить на три области: внутреннюю, среднюю и латеральную. Каждая область будет описана отдельно (от проксимальной области к дистальной).
в) Медиальный (локтевой отдел):
Рисунок 2. Пальпация локтевого сгибателя запястья. Рисунок А. Пальпация гороховидной кости.
1. Локтевой сгибатель запястья. Переместите пальцы на медиальную поверхность ладони и определите положение гороховидной кости (см. рис. А). Сухожилие локтевого сгибателя запястья пальпируется проксимальнее места его прикрепления на гороховидной кости (рис. 2). Сухожилие становится более выраженным, когда Вы оказываете сопротивление сгибанию и локтевому отклонению запястья.
Рисунок 3. Пальпация локтевой артерии. Рисунок Б. Пальпация локтевого нерва.
2. Локтевая артерия. Пульсацию локтевой артерии можно определить на медиальной стороне ладонной поверхности запястья (рис. 3). Для пальпации лучевой артерии слегка надавите на локтевую кость, сразу проксимальнее гороховидной кости. Помните о том, что давление не должно быть слишком сильным, иначе пульсация прекратится.
3. Локтевой нерв. Локтевой нерв подходит к кисти латеральнее гороховидной кости, медиальнее и кзади от локтевой артерии, и затем проходит под крючок крючковидной кости. На запястье этот нерв пропальпировать довольно сложно (нерв легко пальпируется на медиальном поверхности локтевого сустава, см. рис. Б).
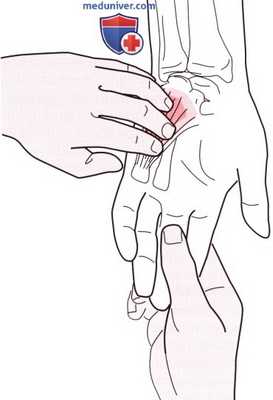
Рисунок 4. Пальпация мышц возвышения мизинца.
4. Возвышение мизинца. Положите свои пальцы на гороховидную кость и перемещайте их в дистальном направлении до тех пор, пока не достигнете дистальной ладонной складки. Здесь Вы должны почувствовать продольно ориентированные мышечные волокна возвышения мизинца (рис. 4). Возвышение состоит из короткой ладонной мышцы, мышцы отводящей мизинец, короткого сгибателя мизинца и мышцы, противопоставляющей мизинец. Эти мышцы невозможно идентифицировать при пальпации.
Исследуйте возвышение мизинца и сравните его с аналогичным возвышением другой руки. Атрофия мышц и снижение чувствительности могут указывать на сдавливание локтевого нерва в локтевом суставе, в кубитальном туннеле или в канале Гюйона. Это может быть последствием травмы или сдавливания гигромой кисти. Сила захвата при этом значительно снижается.
г) Средний отдел:
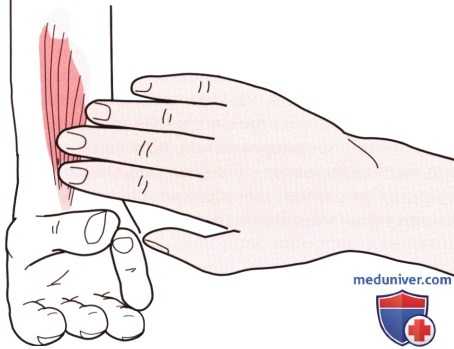
Рисунок 5. Пальпация сухожилия длинной ладонной мышцы.
1. Сухожилие длинной ладонной мышцы. Продолжайте продвигаться в латеральном направлении по передней поверхности запястья. Длинное тонкое сухожилие, расположенное по средней линии кисти, является сухожилием длинной ладонной мышцы. Его можно пропальпировать сразу проксимальнее места его прикрепления на дистальном крае передней поверхности удерживателя сгибателей кисти и ладонного апоневроза (рис. 5).
Сухожилие становится более выраженным, когда пациент сгибает запястье и сближает возвышения большого пальца и мизинца, что приводит к натяжению ладонной фасции. Длинное ладонное сухожилие отсутствует на одном или двух запястьях приблизительно у 13% людей. Однако его отсутствие не влияет на функцию кисти (Moore и Dailey, 1999). Это сухожилие может быть использовано в качестве донорского материала для двухэтапной реконструкции других сухожилий.
Пальпация этого сухожилия облегчает определение расположения срединного нерва, который проходит на запястье сразу латеральнее него.
2. Сухожилия глубокого и поверхностного сгибателей пальцев. Сухожилия глубокого и поверхностного сгибателей пальцев имеют общую оболочку, проходящую под удерживателем сухожилий мышц-сгибателей и глубже ладонного апоневроза. Затем они разделяются, покрываются синовиальной оболочкой и входят в отдельные костно-фиброзные пальцевые туннели.
Иногда можно пропальпировать отдельные сухожилия, по их ходу от ладони к пальцам. Попросите пациента согнуть и разогнуть пальцы, и Вы сможете ощутить, что сухожилие становится более выраженным при сгибании пальцев и натягиваются при их разгибании.
Если по ходу сухожилий при сгибании или разгибании отмечается щелканье, скрип, «скрежет», то это может указывать на т.н. «защелкивающийся палец». Это состояние вызывается отеком сухожилия, которое затрудняет его скольжение под блоком головки пястной кости.
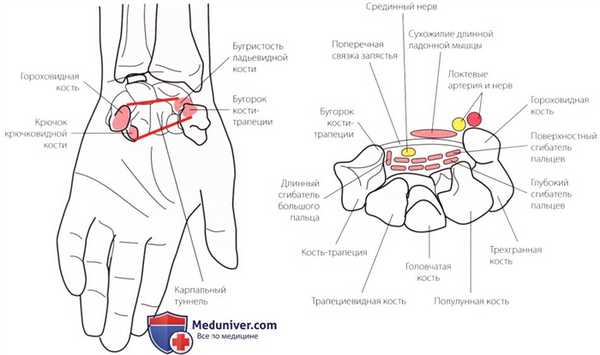
Рисунок 6. Карпальный туннель.
3. Карпальный туннель. Карпальный туннель образован удерживателем сгибателей, покрывающим кости запястья. Его основанием с медиальной стороны служат гороховидная кость и крючок крючковатой кости, а с латеральной стороны — бугорки ладьевидной и трапециевидной костей (рис. 6). Туннель содержит сухожилия сгибателей пальцев и срединный нерв. Он чрезвычайно важен с клинической точки зрения, так как в нем часто возникает компрессия срединного нерва, вызванная отеком, переломом, артритом, хронической травмой или функциональным перенапряжением. Это состояние называется синдромом карпального канала.
Диагноз компрессии срединного нерва можно подтвердить с помощью электродиагностического теста.
4. Ладонный апоневроз. Ладонный апоневроз представляет собой фасцию треугольной формы, покрывающую длинные сгибатели пальцев на ладони. Апоневроз разделен на четыре связки, которые соединены с фиброзными оболочками пальцев. Апоневроз пальпируется при сопротивлении Вашему давлению в центре ладони при разогнутых пальцах. Заметное сгибание пальцев в пястно-фаланговых суставах, вызванное фиброзом ладонной фасции указывает на контрактуру Дюпюитрена (Dupuytren).
д) Латеральный (лучевой) отдел:
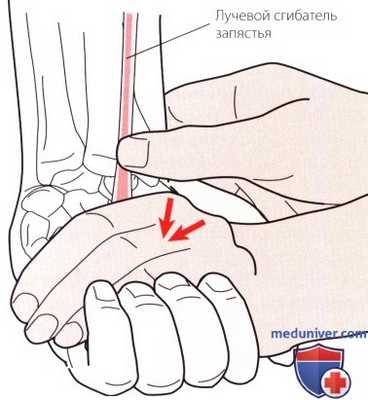
Рисунок 7. Пальпация лучевого сгибателя запястья.
1. Сухожилие лучевого сгибателя запястья. Если продолжить продвигаться в латеральном направлении от сухожилия ладонной мышцы, следующим сухожилием, которое Вы должны пропальпировать, будет сухожилие лучевого сгибателя запястья (рис. 7). Сухожилие пальпируется на уровне запястья, в месте, где оно проходит на кисть и прикрепляется на основании второй пястной кости. У некоторых людей эта мышца может отсутствовать. Сухожилие становится более выраженным при оказании сопротивления во время сгибания и лучевом отклонении запястья.
2. Лучевая артерия. Пульс на лучевой артерии можно пропальпировать над лучевой костью сразу латеральнее сухожилия лучевого сгибателя запястья. Помните, что давление не должно быть слишком сильным, иначе пульсация артерии прекратится.
3. Возвышение большого пальца. Возвышение большого пальца образовано тремя короткими мышцами большого пальца: короткой отводящей мышцей большого пальца, коротким сгибателем большого пальца, и мышцей, противопоставляющей большой палец. Возвышение большого пальца расположено у основания этого пальца и ограниченно его складкой; оно массивное, упругое и достаточно подвижное при пальпации.
Сравните обе кисти, обратив особое внимание на размер, форму и ощущения при пальпации возвышений. Помните, что возвышение большого пальца на доминирующей руке может быть значительно больше, особенно если пациент занимается таким видом спорта, как теннис или занят физическим трудом с односторонней нагрузкой правой руки. Обратите внимание на любые признаки атрофии. Мышцы иннервируются возвратными ветвями срединного нерва, которые могут поражаться при синдроме карпального канала. При прогрессировании заболевания возвышение большого пальца может практически исчезнуть.
4. Пальцы. Отметьте ориентацию фаланг. Они должны быть симметричными и прямыми как в переднезадней, так и в медиально-латеральной плоскости. При контрактуре внутренних мышц пальцы могут быть деформированы по типу «шеи лебедя», что часто наблюдается у больных ревматоидным артритом. При разрыве или расщеплении центральной части сухожилия общего разгибателя пальцев, приводящей к смещению латеральных пучков на ладонную поверхность, может возникать деформация по типу «пуговичной петли».
При ревматоидном артрите динамическое равновесие между сгибателями и разгибателями нарушается, поэтому центральной пучок не натягиваться должным образом и не препятствует миграции латеральных пучков на ладонную поверхность. При слабости внутренних мышц и гипертонусе наружных мышц может возникать характерная деформация, которую иногда называют «когтистая лапа».
Обратите внимание на наличие любых узелков. На тыльной стороне дистального отдела межфалангового сустава могут выявляться узелки Гебердена (Heberden), наличие которых указывает на остеоартрит. При ревматоидном артрите на тыльной стороне проксимального отдела межфалангового сустава определяются узелки Бушара (Bouchard).
Осмотрите богато иннервированные и васкуляризированные подушечки пальцев. Вследствие особенностей своего расположения эти области кисти особенно подвержены инфекции. Обратите внимание на зоны отечности, покраснения и повышения температуры. При подостром бактериальном эндокардите на подушечках пальцев рук могут появиться узелки Ослера (Osier).
Пальпация запястья и кисти сзади (тыла)
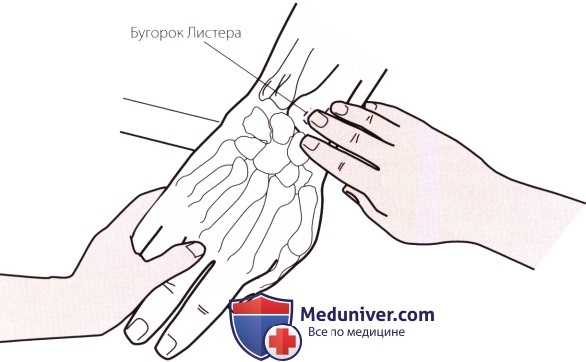
Рисунок 1. Пальпация тыльного бугорка (бугорок Листера) лучевой кости.
а) Пальпация дорсального бугорка лучевой кости (бугорка Листера). Найдите шиловидный отросток лучевой кости и переместите пальцы в медиальном направлении по задней поверхности лучевой кости приблизительно на одну треть ее длины до тех пор, пока не достигнете узкого гребня — дорсального бугорка лучевой кости (бугорок Листера). Его также можно пропальпировать, если проследовать в проксимальном направлении от точки, расположенной между указательным и средним пальцами до лучевой кости (рис. 1). Бугорок является важной анатомической структурой, поскольку его под углом 45° огибает длинный разгибатель большого пальца.
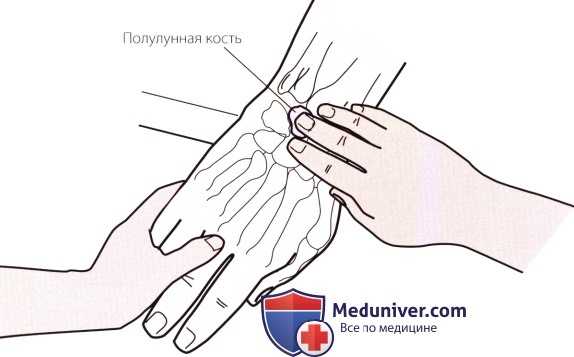
Рисунок 2. Пальпация полулунной кости.
б) Пальпация полулунной кости. Придайте запястью пациента слегка разогнутое положение. Найдите дорсальный бугорок лучевой кости и продолжайте движение с небольшим дистально-медиальным отклонением. Под указательным пальцем должно пальпироваться углубление. Согните запястье пациента, чтобы ощутить, как Ваш палец выталкивается из углубления полулунной костью (рис. 2). Переднюю поверхность этой кости можно пропальпировать, положив одновременно большой палец другой руки между возвышениями мизинца и большого пальца.
Полулунная кость чаще других костей запястья подвергается вывиху, тем не менее, при первоначальном осмотре вывих можно спутать с гигромой кисти. Болезненность и отечность в этой области могут быть вызваны аваскулярным некрозом или болезнью Кинбека (остеохондропатия полулунной кости).
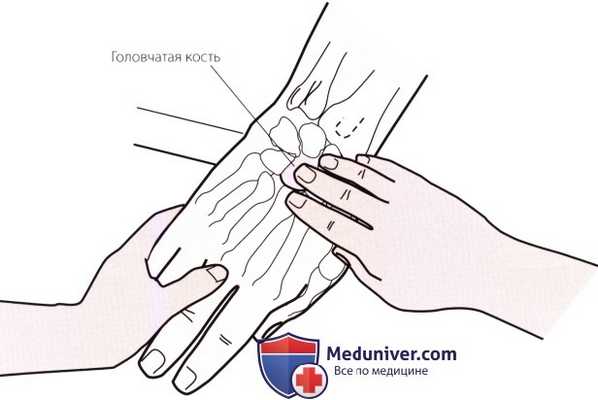
Рисунок 3. Пальпация головчатой кости.
в) Пальпация головчатой кости. После определения места расположения полулунной кости, продолжайте двигаться в дистальном направлении до тех пор, пока в пространстве между полулунной костью и основанием третьей пястной кости не пропальпируете головчатую кость (рис. 3).
Если кисть пациента находится в нейтральном положении или слегка разогнута, под пальцем можно ощутить углубление, которое представляет собой дорсальную вогнутость головчатой кости, имеющей форму полумесяца. По мере сгибания запястья пациента, головчатая кость вращается, выходит из-под полулунной кости и заполняет углубление, выталкивая Ваш палец в дорсальном направлении.
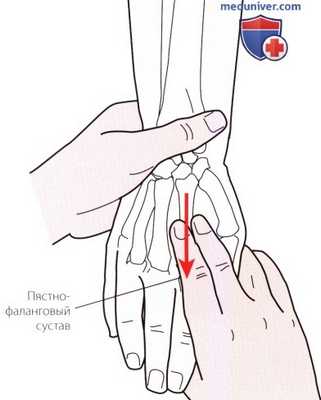
Рисунок 4. Пальпация пястных костей.
г) Пальпация пястной кости. Пястные кости легче пальпировать на тыльной стороне кисти. Выведите запястье пациента в положение пронации, положите его ладонь на свой большой палец и пропальпируйте пястные кости указательным и средним пальцами другой руки. Определите местоположение оснований со второй по пятую пястных костей сразу же дистальнее ряда костей запястья. Следуйте в дистальном направлении до достижения пястно-фаланговых суставов (рис. 4).
Можно заметить, что четвертая и пятая пястные кости более подвижны, чем вторая и третья, что объясняется их менее ригидным прикреплением на запястно-пястных суставах. Это обеспечивает стабильность латеральной половины кисти и увеличенную подвижность ее медиальной стороны, позволяя выполнять сильный захват.
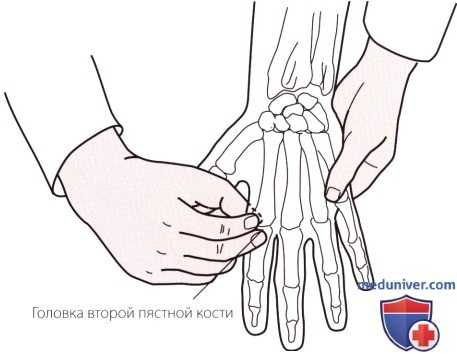
Рисунок 5. Пальпация пястно-фаланговых суставов.
д) Пальпация пястно-фалангового сустава. Продолжайте следовать от пястных костей в дистальном направлении, пока не достигнете пястно-фаланговых суставов. Суставы наиболее выражены на тыльной поверхности кисти при согнутых пальцах. В этом положении легко визуализируются и пальпируются суставные поверхности. Расположение передней поверхности пястно-фаланговых суставов может ввести Вас в заблуждение, поскольку она находится дистальнее, чем можно было бы ожидать. Помните, что суставы расположены глубоко под дистальной ладонной складкой (рис. 5).
е) Пальпация фаланги и межфалангового сустава. Три фаланги второго-пятого пальцев и две фаланги большого пальца легче визуализировать на тыльной поверхности кисти. Найдите пястно-фаланговый сустав и следуйте вдоль фаланг в дистальном направлении, останавливаясь для пальпации сначала проксимальных межфаланговых суставов, а затем дистальных межфаланговых суставов. Обратите внимание на контуры костей и симметрию суставов. Межфаланговые суставы являются типичным местом развития деформаций, вызванных остеоартритом и ревматоидным артритом.
ж) Пальпация ногтей. Ногти пальцев должны быть гладкими и равномерно окрашенными. Неровная поверхность ногтей может быть следствием травмы, авитаминоза или хронического алкоголизма. Прямая травма ногтя может вызвать кровотечение, приводящее к образованию подногтевой гематомы. Ломкие ногти с продольными шероховатостями часто наблюдаются как вторичные изменения после радиационного воздействия. Ложкообразные ногти отмечаются при синдроме Пламмера-Винсона (Plummer-Vinson), который является признаком железодефицитной анемии.
Псориаз может вызвать чешуйчатую деформацию ногтей. Врожденное отсутствие ногтей на больших пальцах характерно для больных с наследственным онихоартрозом. Это заболевание характеризуется гипоплазией надколенника, подвывихом головки лучевой кости и костным выростом на подвздошной кости.
з) Пальпация мягкотканных структур. Осмотрите кожу на тыльной поверхности кисти. Обратите внимание на то, что она натянута значительно слабее, чем кожа на ладони. Это обеспечивает большую степень подвижности пальцев при сгибании. Кожа, покрывающая межфаланговые суставы, образует выраженные поперечные складки. Сухожилия разгибателей обычно хорошо заметны на тыльной поверхности кисти, так как они не покрыты толстой фасцией, как на ладонной поверхности.
Отдельные сухожилия можно проследить по их ходу к месту дистального прикрепления на основании средних фаланг второго-пятого пальцев. При создании сопротивлении разгибанию пальцев сухожилия становятся более выраженными.
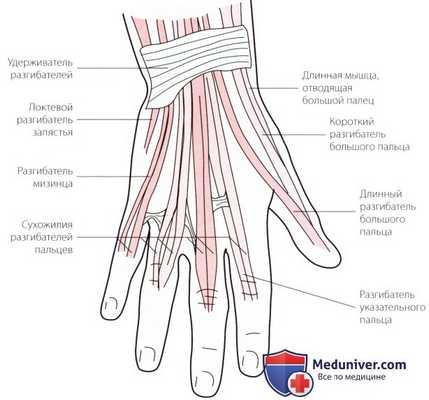
Рисунок 6. Пальпация удерживателя разгибателей.
и) Пальпация удерживателя сухожилий разгибателей. Удерживатель сухожилий разгибателей является выраженным фиброзным тяжом, расположенным на тыльной поверхности запястья. Он прикрепляется от переднего края лучевой кости до трехгранной и гороховидной костей. Глубже удерживателя сухожилий разгибателей расположены шесть туннелей для прохождения на кисть сухожилий разгибателей (рис. 6).
Чтобы облегчить пальпацию глубже расположенных мягких тканей, тыльная поверхность кисти условно разделена на шесть областей. Отделы описаны отдельно, начиная с латерального и заканчивая медиальным.
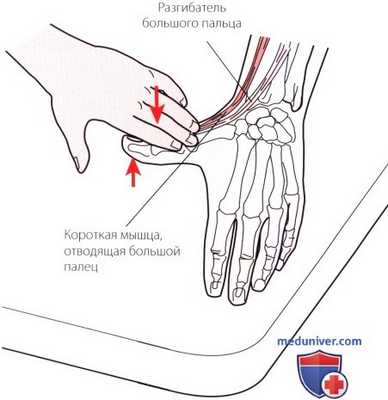
Рисунок 7. Пальпация I отдела.
1. Отдел I. В наиболее латеральном отделе проходят сухожилия длинной мышцы, отводящей большой палец, и короткого разгибателя большого пальца (рис. 7). Эти мышцы образуют лучевой край анатомической табакерки. При создании некоторого сопротивления разгибанию и отведению большого пальца сухожилия становятся более выраженными.
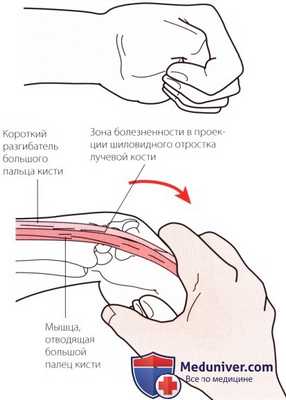
Рисунок А. Проба Финкельштейна позволяет диагностировать теносиновит сухожилий короткого разгибателя большого пальца и длинной мышцы, отводящей большой палец кисти.
Болезненность в этой области может указывать на болезнь де Кервена (de Quervaine) — стенозирующий теносиновит общего влагалища сухожилий. Дифференциальная диагностика проводится с использованием теста Финкелыптейна, который описан в этой главе в разделе, посвященном специальным методам исследования (см. рис. А).
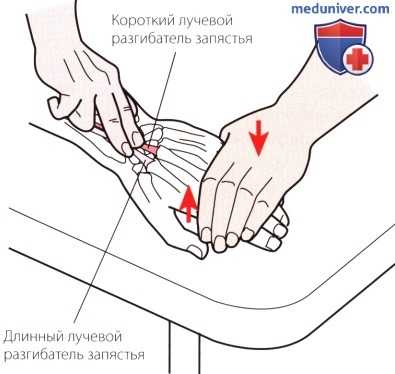
Рисунок 8. Пальпация II отдела.
2. Отдел II. В следующем отделе, который расположен латеральнее бугорка Листера, выделяются длинный и короткий лучевые разгибатели запястья (рис. 8). При создании сопротивления разгибанию запястья и его отведению в сторону лучевой кости сухожилия становятся более выраженными.
Рисунок 9. Пальпация III отдела. Рисунок Б. Длинный разгибатель большого пальца. Рисунок В. Короткий разгибатель большого пальца. Обратите внимание, что сухожилие мышцы огибает шиловидный отросток лучевой кости. В этом месте нередко развивается теносиновит, известный как синдром де Кервена.
3. Отдел III. На медиальной стороне бугорка Листера находится сухожилие длинного разгибателя большого пальца, которое огибает этот бугорок (рис. 9). Это сухожилие образует медиальный край анатомической табакерки (см. рис. Б, В).
Сухожилие проходит через бороздку лучевой кости и через удерживатель сухожилий разгибателей вокруг дорсального бугорка лучевой кости. Оно имеет значительное угловое отклонение, которое увеличивается при разгибании большого пальца. При функциональной перегрузке большого пальца сухожилие может легко раздражаться. При пальпации необходимо убедиться в его непрерывности, чтобы удостовериться в отсутствии разрыва.
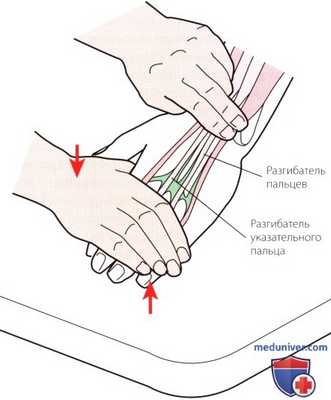
Рисунок 10. Пальпация IV отдела.
4. Отдел IV. Через этот отдел на кисть проходят сухожилия общего разгибателя пальцев и разгибателя указательного пальца (рис. 10). Сухожилия можно проследить по ходу к месту их дистальных прикреплений на основании средней и дистальной фаланг второго-пятого пальцев. Легче всего определить их месторасположение между пястными костями и пястно-фаланговыми суставами. При создании сопротивления разгибанию пальцев сухожилия становиться более выраженными. Разрыв или удлинение конечной порции сухожилия разгибателя может послужить причиной молотообразной деформации пальца.
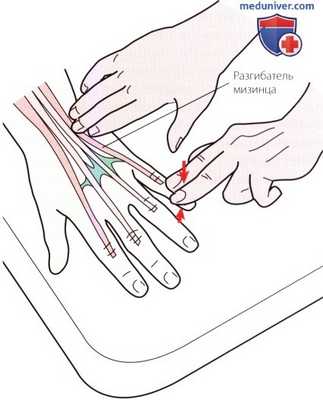
Рисунок 11. Пальпация V отдела.
5. Отдел V. По мере продвижения в медиальном направлении, в небольшом углублении, расположенном сразу латеральнее шиловидного отростка локтевой кости, можно пропальпировать сухожилие разгибателя мизинца (рис. 11). При создании сопротивления разгибанию мизинца сухожилие становиться более выраженным.
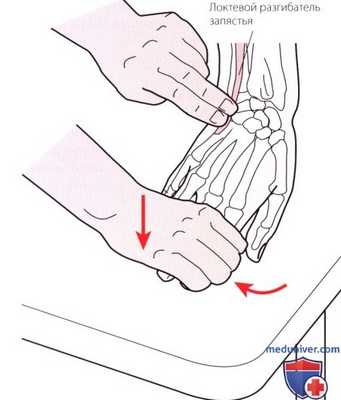
Рисунок 12. Пальпация VI отдела.
6. Отдел VI. Наиболее медиальный отдел включает сухожилие локтевого разгибателя запястья. Сухожилие можно пропальпировать в бороздке между головкой и шиловидным отростком локтевой кости, по мере его прохождения к месту дистального прикрепления на основании пятой пястной кости (рис. 12). Оно будет лучше выражено при оказании сопротивления разгибанию запястья и его отклонению в сторону локтевой кости. Сухожилие можно также пропальпировать при отклонении запястья пациента в сторону локтевой кости, которое увеличивает натяжение этого сухожилия.
Читайте также:
