Параганглиома средостения на КТ, МРТ
Добавил пользователь Валентин П. Обновлено: 14.01.2026
а) Терминология:
1. Аббревиатура:
• Гломусная тимпаническая параганглиома (ГТП)
2. Синонимы:
• Гломустимпаникум; хемодектома
3. Определение:
• Доброкачественная опухоль из гломусных телец на мысе улитки
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о КТ: объемное образование с плоским основанием на мысе улитки
о МРТ: контрастирующееся образование с плоским основанием на мысе улитки
• Локализация:
о Преимущественная локализация: мыс улитки
о Варианты расположения:
- Спереди от мыса, под улитковидным отростком
- Ниже мыса, в кармане под базальным завитком улитки
• Размер:
о От миллиметров до 2 см
о Может быть настолько маленькой, что пропускается рентгенологом, если не заострить внимание на поиске параганглиомы
• Морфология:
о Чаще всего округлое объемное образование на плоском основании
о Опухоли большего размера могут заполнять полость среднего уха
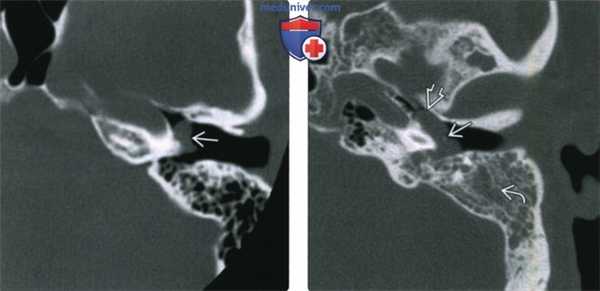
(Слева) При аксиальной КТ левой височной кости определяется дольчатое мягкотканное образование в нижних отделах мыса улитки, сопоставимое с ГТП.
(Справа) При КТ визуализируется крупное объемное образование в полости среднего уха. Опухоль приводит к выпячиванию барабанной перепонки кнаружи вокруг «пупка» (umbo) в области рукоятки молоточка. Обратите внимание на распространение в проксимальные отделы евстахиевой трубы и снижение пневматизации ячеек сосцевидного отростка из-за обструкции входа (адитус).
2. КТ при гломусной тимпанической параганглиоме:
• КТ с КУ:
о Маленькую контрастирующуюся ГТП в среднем ухе сложно идентифицировать
• КТ в костном окне:
о Характерное очаговое объемное образование с плоским основанием на мысе улитки о Маленькая ГТП:
- Может присутствовать плохо различимый мягкотканный «бугорок» на мысе улитки
- Пролабирует с мыса улитки в нижний мезотимпанум
- Может распространяться так далеко кнаружи, насколько позволяет нижняя часть барабанной перепонки (БП)
о Большая ГТП:
- Заполняет полость среднего уха, блокируя аттик, приводя к скоплению жидкости в сосцевидном отростке
- Края опухоли могут не определяться на КТ
- Дно полости среднего уха интактно (при наличии дефекта или пермеативных изменений-гломусная югулярная параганглиома)
- Большие опухоли могут приводить к «агрессивным» изменениям костей со сквозной деструкцией медиальной стенки полости среднего уха ± слуховых косточек
- Редко: поражение пневматизированных ячеек вдоль нижних отделов мыса улитки можно принять за инвазию
3. МРТ при гломусной тимпанической параганглиоме:
• Т1 ВИ:
о Образование с «мягкотканным» сигналом на мысе улитки
о Маленькая ГТП: отсутствие артефактов потока
• Т2 ВИ:
о Интенсивность сигнала в ГТП ниже по сравнению с «запертой» жидкостью
• Т1 ВИ С+:
о Очаговое контрастирующееся объемное образование на мысе улитки
о При крупных обструктивных ГТП контрастирование помогает отличить опухоль от «запертого» секрета
о Используется для определения опухолевого поражения гипотимпанума
• МРА:
о Расширенные сосуды отсутствуют
4. Ангиография:
• Артериальное кровоснабжение ГТП:
о Восходящая глоточная артерия и ее нижняя барабанная ветвь-через нижний барабанный каналец
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ в костном окне без контрастного усиления: лучший метод, если ГТП заподозрена клинически
о МРТ: при обнаружении изменений костей на КТ, подозрительных на ГТП:
- Маленькая ГТП может быть пропущена при толщине среза >4 мм
- Для подтверждения поражения гипотимпанума при ГТП
о Ангиография: нет необходимости, если диагноз ГТП очевиден на КТ
• Выбор протокола:
о МРТ С+ с толщиной среза
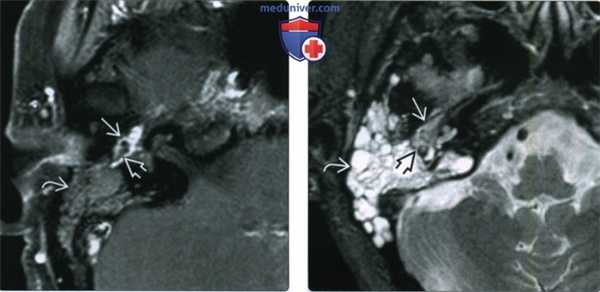
(Слева) При аксиальной МРТ Т1 ВИ С+ FS правой височной кости определяется контрастирующаяся ГТП, заполняющая среднее ухо. Обратите внимание на гипоинтенсивные слуховые косточки, погруженные в опухоль. Определяется обструкция входа в пещеру, приводящая к появлению неконтрастирующейся жидкости в ячейках сосцевидного отростка.
(Справа) При аксиальной MPT Т2 FS в среднем ухе определяется гломусная опухоль с промежуточной интенсивностью сигнала по сравнению с гиперинтенсивным содержимым в сосцевидном отростке. Обратите внимание, что задний край опухоли приводит к обструкции входа в пещеру.
в) Дифференциальная диагностика гломусной тимпанической параганглиомы:
1. Гломусная югулярная параганглиома:
• Визуализация: пермеативные изменения костей дна среднего уха (КТ), вовлечение яремного отверстия
• Клинические проявления: красно-розовое образование за ТМ ± пульсирующий шум в ухе
о Отоскопия: изменения аналогичны ГТП
2. Аберрантная внутренняя сонная артерия:
• Визуализация: вытянутая структура, пересекающая полость среднего уха, соединяющаяся с горизонтальным каменистым сегментом внутренней сонной артерии (ВСА)
о Расширение нижнего барабанного канальца
• Клинические проявления: красно-розовое объемное образование за БП ± пульсирующий шум в ухе
3. Зияние луковицы яремной вены:
• Визуализация: нарушение целостности сигмовидной пластинки (КТ):
о Выбухание луковицы яремной вены (верхненаружная часть) в полость среднего уха
• Клинические проявления: симптоматика отсутствует; синее объемное образование за задненижней частью БП
4. Врожденная холестеатома среднего уха:
• Визуализация (МРТ Т1 С+): отсутствие контрастного усиления
• Клинические проявления: белое объемное образование за интактной БП
5. Шваннома барабанного сегмента лицевого нерва:
• Визуализация: объемное образование барабанного сегмента ЧН VII на ножке
• Клинические проявления: бело-коричневое объемное образование за верхней частью БП
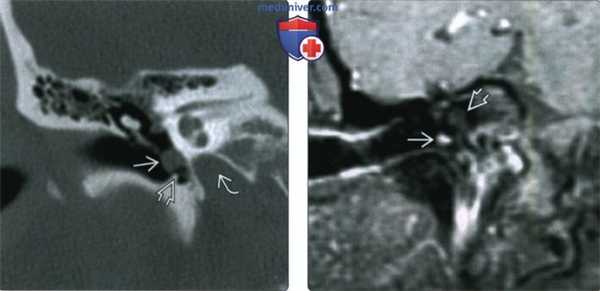
(Слева) При корональной КТ в коаном окне визуализируется маленькая ГТП, расположенная в нижних отделах мыса улитки, сразу же краниальнее и медиальнее барабанного кольца. На единавенном корональном изображении ГТП выглядит практически неотличимой от аберрантной внутренней сонной артерии (ВСА), однако в этом случае ниже улитки видна нормальная ВСА.
(Справа) При корональной МРТ Т1 ВИ С+ FS определяется ГТП в виде едва заметного фокуса накопления контраста снизу и снаружи от улитки. Без данных анамнеза рентгенолог легко может пропустить такую маленькую ГТП.
г) Патология:
1. Общая характеристика:
• Этиология:
о Возникает из гломусных (от лат. «шар») телец (параганглии), обнаруживаемых вдоль нижнего барабанного нерва (нерва Якобсона) на мысе улитки:
- Клетки-хеморецепторы из примитивного нервного гребня
о В этой области нехроматофинные (несекреторные)
• Генетика:
о Инактивирующая мутация гена SDHD в хромосоме 11, q23 может предрасполагать к формированию ГТП
• Название зависит от расположения:
о ГТП: среднее ухо
о Гломусная югулярная параганглиома: яремное отверстие→ среднее ухо
о Гломусная вагальная параганглиома: нодозный ганглий сонного пространства носоглотки
о Параганглиома каротидного тельца: бифуркация сонной артерии
2. Стадирование, классификация гломусной тимпанической параганглиомы:
• Классификация ГТП (Гласскок-Джексон):
о Тип I: маленькая опухоль, ограниченная мысом улитки
о Тип II: опухоль, полностью заполняющая полость среднего уха
о Тип III: опухоль, заполняющая среднее ухо и распространяющаяся в ячейки сосцевидного отростка
о Тип IV: опухоль, заполняющая среднее ухо, и распространяющаяся в сосцевидный отросток ± заполняющая ИСК через БП ± распространяющаяся кпереди к ВСА
3. Макроскопические и хирургические особенности:
• Красное, блестящее полиповидное образование на мысе улитки
• С фиброзной псевдокапсулой
4. Микроскопия:
• Гистопатология всех параганглиом аналогична
• Двухфазная картина: главные и поддерживающие клетки, окруженные фибромускулярной стромой
• Главные клетки располагаются компактными «гнездами» или «шарами»
• Иммуногистохимия: диффузная реакция главных клеток на хромогранин
• Электронная микроскопия: нейросекреторные гранулы
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Пульсирующее сосудистое образование за БП:
- Малый размер: передненижний квадрант БП
- Побледнение образования при пневматической отоскопии (симптом Брауна)
о Другие признаки/симптомы:
- Пульсирующий шум в ухе (90%), кондуктивная тугоухость (50%), паралич лицевого нерва (5%)
• Клинический профиль:
о Женщина 50 лет с сосудистым образованием за БП и пульсирующим шумом в ухе
2. Демография:
• Возраст:
о Диагноз: 66% между 40 и 60 годами
• Пол:
о М:Ж=1:3
• Эпидемиология:
о ГТП самая частая опухоль среднего уха
о ГТП редко имеет связь с мультицентрическими параганглиомами
3. Течение и прогноз:
• Медленно растущая неинвазивная опухоль
• Среднее время от появления симптомов до оперативного лечения-три года
• Тотальная резекция позволяет добиться окончательного излечения
4. Лечение:
• Малые ГТП:
о Удаляются посредством тимпаностомии через ИСК
• Большие ГТП:
о Часто требуют мастоидэктомии
• Предоперационная селективная эмболизация не требуется
• Стереотаксическая радиохирургия используется в случаях, когда традиционная резекция противопоказана или не является тотальной
е) Диагностическая памятка:
1. Следует учесть:
• Устанавливать первоначальный диагноз необходимо очень осторожно:
о ГТП может быть клинически неотличима от гломусной югулярной параганглиомы или аберрантной ВСА
о В случаях, когда сделано заключение о ГТП, но имеет место гломусная югулярная параганглиома, резекция не будет полной
о Попытка биопсии аберрантной ВСА при ошибочном диагнозе ГТП может быть фатальной
• При лучевом исследовании перед операцией абсолютно необходимо дифференцировать эти состояния
2. Советы по интерпретации изображений:
• Следует уточнить у лечащего врача цвет и расположение объемного образования за БП:
о Красный цвет, передненижние отделы: ГТП
о Синий цвет, задненижние отделы: зияние канала луковицы яремной вены
о Структура красного цвета, проходящая за БП: аберрантная ВСА (снизу), шваннома лицевого нерва (вверху)
Опухоли средостения
Опухоли средостения – группа разнородных в морфологическом плане новообразований, расположенных в медиастинальном пространстве грудной полости. Клиническая картина складывается из симптомов компрессии или прорастания опухоли средостения в соседние органы (болей, синдрома верхней полой вены, кашля, одышки, дисфагии) и общих проявлений (слабости, повышение температуры, потливости, похудания). Диагностика опухолей средостения включает рентгенологическое, томографическое, эндоскопическое обследование, трансторакальную пункционную или аспирационную биопсию. Лечение опухолей средостения – оперативное; при злокачественных новообразованиях дополняется лучевой и химиотерапией.
МКБ-10
Общие сведения
Опухоли и кисты средостения составляют 3-7% в структуре всех опухолевых процессов. Из них в 60-80% случаев выявляются доброкачественные опухоли средостения, а в 20-40% - злокачественные (рак средостения). Опухоли средостения возникают с одинаковой частотой у мужчин и у женщин, преимущественно в возрасте 20-40 лет, т. е. у наиболее социально-активной части населения.
Опухоли медиастинальной локализации характеризуются морфологическим разнообразием, вероятностью первичной злокачественности или малигнизации, потенциальной угрозой инвазии или компрессии жизненно важных органов средостения (дыхательных путей, магистральных сосудов и нервных стволов, пищевода), техническими сложностями хирургического удаления. Все это делает опухоли средостения одной из актуальных и наиболее сложных проблем современной торакальной хирургии и пульмонологии.
Анатомия средостения
Анатомическое пространство средостения спереди ограничено грудиной, позадигрудинной фасцией и реберными хрящами; сзади - поверхностью грудного отдела позвоночника, предпозвоночной фасцией и шейками ребер; по бокам - листками медиастинальной плевры, снизу – диафрагмой, а сверху - условной плоскостью, проходящей по верхнему краю рукоятки грудины.
В границах средостения располагаются вилочковая железа, верхние отделы верхней полой вены, дуга аорты и ее ветви, плечеголовной ствол, сонные и подключичные артерии, грудной лимфатический проток, симпатические нервы и их сплетения, ветви блуждающего нерва, фасциальные и клетчаточные образования, лимфатические узлы, пищевод, перикард, бифуркация трахеи, легочные артерии и вены и др. В средостении выделяют 3 этажа (верхний, средний, нижний) и 3 отдела (передний, средний, задний). Этажам и отделам средостения соответствует локализация новообразований, исходящих из расположенных там структур.
Классификация
Все опухоли средостения делятся на первичные (изначально возникающие в медиастинальном пространстве) и вторичные (метастазы новообразований, расположенных вне средостения).
Первичные опухоли средостения образуются из разных тканей. В соответствии с генезом среди опухолей средостения выделяют:
- неврогенные новообразования (невриномы, неврофибромы, ганглионевромы, злокачественные невриномы, параганглиомы и др.)
- мезенхимальные новообразования (липомы, фибромы, лейомиомы, гемангиомы, лимфангиомы, липосаркомы, фибросаркомы, лейомиосаркомы, ангиосаркомы)
- лимфоидные новообразования (лимфогранулематоз, ретикулосаркомы, лимфосаркомы)
- дисэмбриогенетические новообразования (тератомы, внутригрудной зоб, семиномы, хорионэпителиомы)
- опухоли вилочковой железы (доброкачественные и злокачественные тимомы).
Также в средостении встречаются так называемые псевдоопухоли (увеличенные конгломераты лимфоузлов при туберкулезе и саркоидозе Бека, аневризмы крупных сосудов и др.) и истинные кисты (целомические кисты перикарда, энтерогенные и бронхогенные кисты, эхинококковые кисты).
В верхнем средостении чаще всего обнаруживаются тимомы, лимфомы и загрудинный зоб; в переднем средостении - мезенхимальные опухоли, тимомы, лимфомы, тератомы; в среднем средостении - бронхогенные и перикардиальные кисты, лимфомы; в заднем средостении - энтерогенные кисты и неврогенные опухоли.

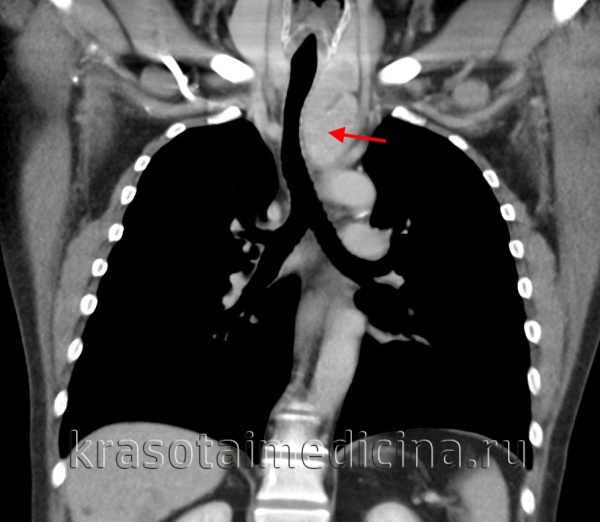
КТ ОГК. Массивное объемное образование верхнего средостения с объемным воздействием на трахею, исходящее из щитовидной железы.
Симптомы опухолей средостения
В клиническом течении опухолей средостения выделяют бессимптомный период и период выраженной симптоматики. Длительность бессимптомного течения определяется локализацией и размерами опухолей средостения, их характером (злокачественным, доброкачественным), скоростью роста, взаимоотношениями с другими органами. Бессимптомные опухоли средостения обычно становятся находкой при проведении профилактической флюорографии.
Общая симптоматика при опухолях средостения включает слабость, лихорадку, аритмии, бради- и тахикардию, похудание, артралгии, плеврит. Данные проявления в большей степени свойственны злокачественным опухолям средостения.
Болевой синдром
Наиболее ранними проявлениями как доброкачественных, так и злокачественных опухолей средостения, являются боли в грудной клетки, обусловленные сдавлением или прорастанием новообразования в нервные сплетения или нервные стволы. Боли обычно носят умеренно интенсивный характер, могут иррадиировать в шею, надплечье, межлопаточную область.
Опухоли средостения с левосторонней локализацией могут симулировать боли, напоминающие стенокардию. При сдавлении или инвазии опухолью средостения пограничного симпатического ствола нередко развивается симптом Горнера, включающий миоз, птоз верхнего века, энофтальм, ангидроз и гиперемию пораженной стороны лица. При болях в костях следует думать о наличии метастазов.
Компрессионный синдром
Компрессия венозных стволов, прежде всего, проявляется так называемым синдромом верхней полой вены (СВПВ), при котором нарушается отток венозной крови от головы и верхней половины туловища. Синдром ВПВ характеризуется тяжестью и шумом в голове, головной болью, болями в груди, одышкой, синюшностью и отечностью лица и грудной клетки, набуханием вен шеи, повышением центрального венозного давления. В случае сдавления трахеи и бронхов возникают кашель, одышка, стридорозное дыхание; возвратного гортанного нерва - дисфония; пищевода – дисфагия.
Специфические проявления
При некоторых опухолях средостения развиваются специфические симптомы. Так, при злокачественных лимфомах отмечаются ночная потливость и кожный зуд. Фибросаркомы средостения могут сопровождаться спонтанным снижением уровня глюкозы в крови (гипогликемией). Ганглионевромы и нейробластомы средостения могут продуцировать норадреналин и адреналин, что приводит к приступам артериальной гипертензии. Иногда они секретируют вазоинтестинальный полипептид, вызывающий диарею. При внутригрудном тиреотоксическом зобе развиваются симптомы тиреотоксикоза. У 50 % пациентов с тимомой выявляется миастения.
Диагностика
Многообразие клинических проявлений не всегда позволяет пульмонологам и торакальным хирургам диагностировать опухоли средостения по данным анамнеза и объективного исследования. Поэтому ведущую роль в выявлении опухолей средостения играют инструментальные методы.
- Рентгеновская диагностика. Комплексное рентгенологическое обследование в большинстве случаев позволяет четко определить локализацию, форму и размеры опухоли средостения и распространенность процесса. Обязательными исследованиями при подозрении на опухоль средостения являются рентгеноскопия грудной клетки, полипозиционная рентгенография, рентгенография пищевода. Данные рентгенологического исследования уточняются с помощью КТ грудной клетки, МРТ или МСКТ легких.

- Эндоскопическая диагностика. При опухолях средостения используются бронхоскопия, медиастиноскопия, видеоторакоскопия. При проведении бронхоскопии исключается бронхогенная локализация опухолей и прорастание опухолью средостения трахеи и крупных бронхов.
- Пункционная биопсия. Также в процессе исследований возможно выполнение транстрахеальной или трансбронхиальной биопсии опухоли средостения. В ряде случаев взятие образцов патологической ткани осуществляется посредством трансторакальной аспирационной или пункционной биопсии, проводимой под ультразвуковым или рентгенологическим контролем. При подозрении на лимфоидные опухоли средостения выполняется костномозговая пункция с исследованием миелограммы.
- Хирургическая биопсия. Предпочтительными способами получения материала для морфологического исследования являются медиастиноскопия и диагностическая торакоскопия, позволяющие осуществить биопсию под контролем зрения. В некоторых случаях возникает необходимость в проведении парастернальной торакотомии (медиастинотомии) для ревизии и биопсии средостения. При наличии увеличенных лимфоузлов в надключичной области проводят прескаленную биопсию.
Лечение опухолей средостения
В целях профилактики малигнизации и развития компрессионного синдрома все опухоли средостения должны быть удалены как можно в более ранние сроки. Для радикального удаления опухолей средостения используются торакоскопический или открытый способы. При загрудинном и двустороннем расположении опухоли в качестве оперативного доступа преимущественно используется продольная стернотомия. При односторонней локализации опухоли средостения применяется передне-боковая или боковая торакотомия.
Пациентам с тяжелым общесоматическим фоном может быть осуществлена трансторакальная ультразвуковая аспирация новообразования средостения. При злокачественном процессе в средостении производится радикальное расширенное удаление опухоли либо паллиативное удаление опухоли в целях декомпрессии органов средостения.
Вопрос о применении лучевой и химиотерапии при злокачественных опухолях средостения решается, исходя из характера, распространенности и морфологических особенностей опухолевого процесса. Лучевое и химиотерапевтическое лечение применяется как самостоятельно, так и в комбинации с оперативным лечением.
1. Новообразования средостения: принципы дифференциальной диагностики и хирургического лечения: Автореферат диссертации/ Пищик В.Г. – 2008.
Параганглиома средостения на КТ, МРТ
Лучевая диагностика параганглиомы средостения на КТ, МРТ
а) Терминология:
1. Синонимы:
• Вненадпочечниковая параганглиома
2. Определение:
• Опухоль, растущая из параганглионарных клеток симпатической или парасимпатической нервных систем
б) Лучевые признаки параганглиомы средостения:
1. Основные особенности:
• Оптимальный диагностический ориентир:
о Мягкотканное объемное образование, интенсивно контрастирующееся
• Локализация:
о Обычно расположено вдоль симпатического ствола, блуждающего нерва или в сердце
- Аортопульмональное окно, паравертебральная область
о Редко первичная опухоль расположена в просвете бронха
• Морфологические особенности:
о Объемное образование с четким ровным или дольчатым контуром
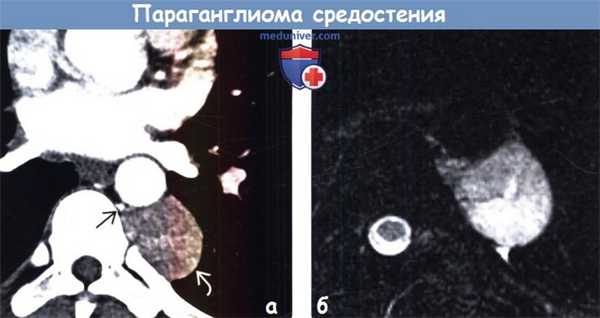
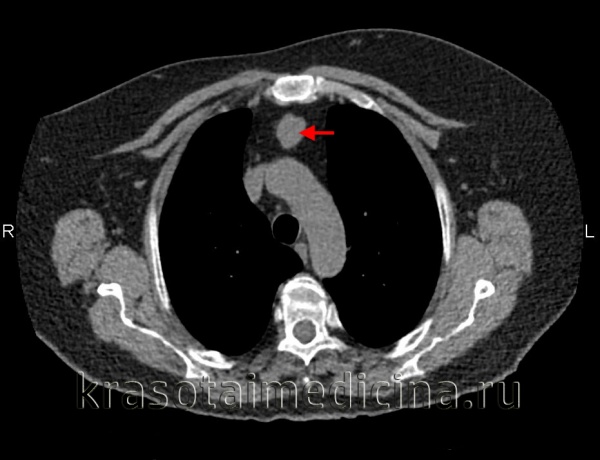
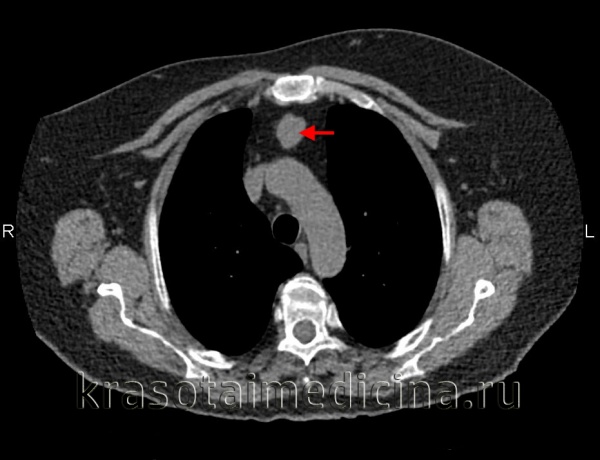
(а) У мужчины 27 лет при КТ с контрастным усилением в левой паравертебральной области определяется параганглиома, интенсивно накапливающая контрастное вещество. Параганглиомы являются гиперваскулярными опухолями, вблизи которых часто выявляются расширенные сосуды. Вследствие этого для планирования хирургического вмешательства или эмболизации может выполняться ангиография.
(б) У этого же пациента при МРТ на Т2ВИ визуализируется гиперинтенсивная зона в структуре объемного образования, что характерно для параганглиомы.
2. КТ:
• Мягкотканное объемное образование
• Интенсивно накапливает контрастное вещество
• В структуре опухоли могут визуализироваться сосуды
3. МРТ параганглиомы средостения:
• Т1ВИ:
о Относительно гиперинтенсивный сигнал с феноменом потери сигнала
• Т2ВИ:
о Сигнал обычно гиперинтенсивный по сравнению с печенью
• Т1ВИ в режиме FS с контрастным усилением:
о Интенсивное контрастирование
• МРТ облегчает обнаружение распространения в спинномозговой канал
3. Методы медицинской радиологии. ПЭТ/КТ:
о Умеренная чувствительность обнаружения параганглиом
• Опухоли, позитивные по МИБР чаще оказываются функционально активными
4. Ангиография:
• Может выполняться в целях планирования хирургического вмешательства или эмболизации
5. Рекомендации к проведению лучевых исследований:
• Оптимальный метод лучевой диагностики:
о КТ с контрастным усилением и МРТ позволяют устанавливать локализацию опухоли и определять ее протяженность
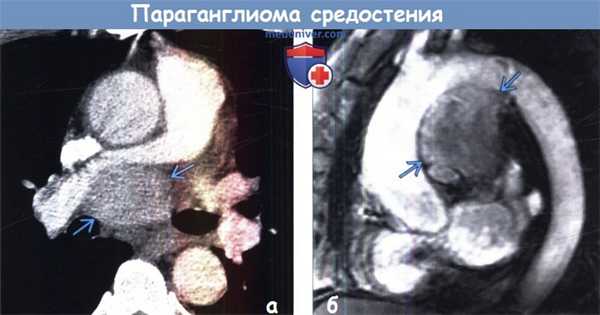
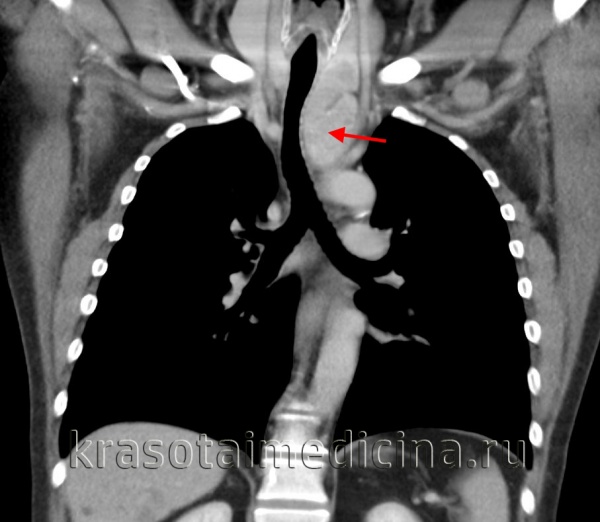
(а) У пациента с параганглиомой в средостении при КТ с контрастным усилением в области бифуркации трахеи определяется объемное образование, сдавливающее правую легочную артерию и накапливающее контрастное вещество. В грудной клетке параганглиомы чаще всего формируются вдоль симпатического ствола, блуждающего нерва или в сердце.
(б) У этого же пациента при МРА в кососагиттальной проекции визуализируется объемное образование, контрастирующееся немного гетерогенно. Интенсивное контрастирование при введении гадолиния является характерным признаком параганглиомы.
в) Дифференциальная диагностика:
1. Нейрогенные опухоли оболочки нервов:
• Нейрофибромы; могут быть множественными
• Растут в горизонтальной плоскости, форма шаровидная
• Расположены в центре межпозвонковых отверстий
2. Дупликационная или нейроэнтеральная киста:
• Жидкостная плотность при КТ; соответствующая жидкости интенсивность сигнала при МРТ
3. Боковое грудное менингоцеле:
• Жидкостная плотность
• Ограничено текальным мешком
г) Клинические аспекты:
1. Проявления:
• Наиболее частые признаки:
о Гипертензия, гиперемия кожи лица, головные боли вследствие циркуляции катехоламинов
2. Демографические данные:
• Возраст:
о В большинстве случаев выявляется на 4-ом или 5-ом десятилетиях жизни:
- Опухоли симпатического ствола обнаруживаются у пациентов немного более молодого возраста
• Пол:
о Параганглиома блуждающего нерва чаще встречается у женщин
• Эпидемиология:
о < 0,5% от всех опухолей средостения
о 1-2% от всех параганглиом
д) Диагностические пункты:
1. Следует заподозрить:
• Параганглиому при наличии интенсивно контрастирующегося объемного образования, расположенного по ходу симпатического ствола или блуждающего нерва
2. Ключевые моменты при интерпретации изображений
• Параганглиомы являются гиперваскулярными новообразованиями
Ганглионейробластома
Ганглионейробластома — злокачественная неврогенная опухоль, содержащая нейробласты и находящиеся на различных стадиях дифференцировки ганглиозные клетки. Ганглионейробластома характеризуется анорексией, похуданием, лихорадкой, симптомами избытка катехоламинов (повышение АД, потливость, гиперемия лица, тахикардия). В зависимости от локализации опухоли могут наблюдаться симптомы сдавления органов брюшной полости или средостения, очаговая неврологическая симптоматика. Диагностика ганглионейробластомы основана на визуализации опухоли при помощи УЗИ, КТ, МРТ, МСКТ и ее морфологической верификации при изучении биопсийного материала. Наиболее эффективный способ лечения ганглионейробластомы — это радикальное или расширенное удаление опухоли.
Ганглионейробластома представляет собой лишенный капсулы серо-розовый или серый опухолевый узел, имеющий очаги кровоизлияний и некротические участки. Среди опухолей симпатической нервной системы ганглионейробластома занимает второе место по частоте возникновения. Она составляет около 40% опухолей этой группы. В половине случаев ганглионейробластома располагается в забрюшинном пространстве, 40% ее локализации приходится на заднее средостение. Ганглионейробластома ЦНС является редким видом опухоли и составляет всего 0,5% наблюдений.
Ганглионейробластома является результатом злокачественной трансформации ганглионевромы и занимает промежуточное положение между этой доброкачественной опухолью и крайне злокачественной нейробластомой. На сегодняшний день неврология и медицина в целом не имеют точных сведений о причинах, приводящих к развитию ганглионейробластомы. Наиболее часто ганглионейробластома встречается у детей, преимущественно в возрастном промежутке от 4 до 10 лет. Отдельно выделяют так называемую комбинированную ганглионейробластому, имеющую строение ганглионевромы с участками из нейробластов. Такая ганглионейробластома встречается в основном среди пациентов старше 10 лет, а средний возраст заболевших составляет 20 лет.
Симптомы ганглионейробластомы
Ганглионейробластома забрюшинного пространства проявляется общими симптомами: снижением массы тела, анорексией, анемией, лихорадкой. Может наблюдаться периорбитальный отек. Поскольку ганглионейробластома сопровождается повышением в крови котехоламинов (адреналина, дофамина, норадреналина), клинически зачастую наблюдаются обусловленные их избытком симптомы: повышенное потоотделение, артериальная гипертензия, тахикардия, покраснение лица, иногда — хронический понос.
Ганглионейробластома средостения характеризуется прежде всего нарушением дыхательной функции: одышкой, кашлем, стенотическим дыханием или стридором, приступами асфиксии. Указанные симптомы чаще бывают вызваны рефлекторными механизмами и нейропатическим парезом гортани, возникающими при сдавлении опухолью блуждающего нерва или его ветвей. Они отличаются внезапным появлением и быстрым развитием клиники в течение нескольких дней. При этом опухоль может иметь небольшой размер, не вызывать смещения структур средостения и не распространяться на легкие. Если ганглионейробластома оказывает давление на верхнегрудные симпатические узлы, то в клинической картине наблюдается нарушение потоотделения, анизокория (разный размер зрачков), синдром Горнера: опущение верхнего века (птоз), расширение зрачка (миоз), энофтальм.
Ганглионейробластома головного мозга имеет клиническую картину внутримозговой опухоли с очаговыми симптомами, соответствующими ее расположению. Как правило, она метастазирует в пределах центральной нервной системы. Ганглионейробластома внемозговой локализации дает метастазы в лимфатические узлы, кости, печень и другие внутренние органы.
Диагностика ганглионейробластомы
В лабораторной диагностике ганглионейробластомы имеет значение определение содержания катехоламинов в крови и их метаболитов (ванилилминдальной кислоты и гомованилиновой кислоты) в моче.
Рентгенологическое исследование позволяет получить лишь косвенные данные за опухоль. При ее локализации в забрюшинном пространстве на обзорной рентгенографии органов брюшной полости выявляется растяжение петель кишечника и паравертебральные кальцификаты, при расположении опухоли в средостении на рентгенографии органов грудной клетки можно выявить округлую плотную тень, локальное расширение межреберных промежутков, наличие «узур» на ребрах в местах их примыкания к опухоли.
С целью визуализации ганглионейробластомы применяется МСКТ или УЗИ органов брюшной полости, КТ органов грудной клетки, пневмомедиастинография, МРТ головного мозга. Для обнаружения метастазов опухоли применяется рентгенография и сцинтиграфия скелета, УЗИ печени, пункционная биопсия лимфатического узла и пр.
Окончательно ганглионейробластома может быть диагностирована лишь при микроскопическом исследовании образца опухоли, полученного интраоперационно или в ходе биопсии. В диагностике ганглионейробластомы головного мозга может применяться стереотаксическая биопсия. При гистологическом исследовании в случае ганглионейробластомы в препарате обнаруживаются мелкие незрелые нейроциты с разной степенью дифференцировки, крупные многоядерные нейроциты с вакуолями в цитоплазме, участки некроза и мелкие кисты. Комбинированная ганглионейробластома характеризуется сходным с ганглионевромой строением, отличительной особенностью является наличие очагов, состоящих из нейробластов, которые могут иметь или не иметь признаков дифференцировки.
Ганглионейробластома нуждается в дифференцировке от других злокачественных новообразований, имеющих мелкоклеточное строение, например, от лимфомы, глиобластомы и метастатических опухолей.
Лечение ганглионейробластомы
Удаление ганглионейробластомы головного мозга производится нейрохирургами в соответствии с принципами операций при опухолях головного мозга. Оперативное вмешательство при ганглионейробластоме средостения и забрюшинного пространства производят хирурги и торакальные хирурги. При этом, если ганглионейробластома не прорастает в окружающие ткани, то осуществляется ее радикальное удаление. Однако чаще приходится выполнять расширенное удаление опухоли, включающее резекцию жировой клетчатки и регионарных лимфатических узлов. В случаях, когда ганглионейробластома не может быть удалена полностью для декомпрессии окружающих ее анатомических структур производят паллиативное удаление опухоли, т. е. ее частичную резекцию.
Хирургическое лечение ганглионейробластомы сочетают с химиотерапией препаратами винкристин и циклофосфамид. У детей более старшего возраста возможно применение лучевой терапии. В тяжелых случаях может потребоваться пересадка костного мозга.
Прогноз ганглионейробластомы
Средняя 2-летняя выживаемость пациентов с ганглионейробластомой составляет 70%. Как показали клинические наблюдения, ганглионейробластома, локализующаяся в заднем средостении, имеет более благоприятный прогноз. При ней 2-летняя выживаемость приближается к 80%, в то время как при ганглионейробластоме забрюшинной локализации она находится на уровне 60%. Пациенты с нераспространенной ганглионейробластомой и после радикальной операции живут дольше 2-х лет более, чем в 95% случаев. При распространенном характере опухоли и наличии метастазов 2-летняя выживаемость составляет лишь 50%.
1. Синонимы:
• Опухоль каротидного гломуса, glomus caroticum
• Хемодектома, нехромаффинная параганглиома
2. Определения:
• Доброкачественная сосудистая опухоль, которая происходит из каротидного синуса, расположенного у бифуркации общей сонной артерии
1. Общая характеристика:
• Лучший диагностический критерий:
о Сосудистое образование, раздвигающее наружную и внутреннюю сонные артерии
• Локализация:
о Центр опухоли находится у бифуркации общей сонной артерии
о Обычно односторонняя, двусторонняя в 5-10%
• Размер:
о Вариабелен, обычно 1-6 см
• Морфология:
о Округлое образование с дольчатой, широкой поверхностью
о Окружность, на которой опухоль охватывает внутреннюю сонную артерию, определяет хирургическую классификацию:
- Тип I: 180° и 270°
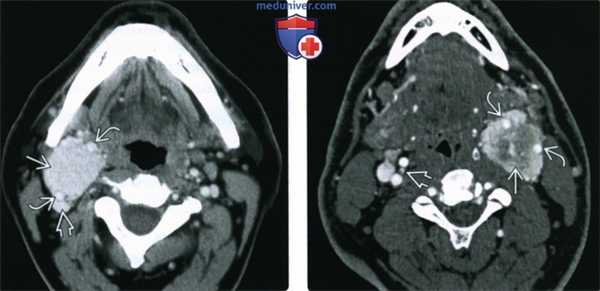
(Слева) КТ с КУ, аксиальная проекция. В области бифуркации правой общей сонной артерии расположено новообразование, равномерно накапливающее контрастное вещество. Опухоль находится между ветвями сонной артерии и смещает внутреннюю яремную вену кзади.
(Справа) КТ с КУ, ранняя артериальная фаза. Опухоль находится в области левой бифуркации и неравномерно накапливает контраст. Она частично заключает в себя сонные артерии, следовательно, относится ко II или III типу по Shamblin. В области правой бифуркации также имеется небольшая параганглиома. Вероятнее всего, заболевание имеет наследственную природу.
2. КТ при каротидной параганглиоме:
• КТ без контрастирования:
о Дольчатое образование, расположенное между наружной и внутренней сонными артериями
о Плотность равна плотности мышц
• КТ с КУ:
о Новообразование, расположенное между наружной и внутренней сонными артериями, интенсивно накапливающее контрастное вещество
о Распространяется в краниальном направлении из области бифуркации
о Быстрое накопление контраста по сравнению с опухолями нервной оболочки и другими новообразованиями
• КТ-ангиография:
о На косых сагиттальных реконструкциях в области бифуркации общей сонной артерии (Y-образной) выявляется опухоль, накапливающая контрастное вещество
3. МРТ при каротидной параганглиоме:
• Т1ВИ:
о Интенсивность сигнала равна интенсивности сигнала от мышц о Для крупных опухолей характерен признак «соли и перца»:
- «Соль»:
Является следствием кровоизлияний
Встречается редко, диагностическая значимость невелика
- «Перец»:
Точечные или извитые участки выпадения сигнала
Обычно встречается при размере опухоли > 2 см
Встречается либо на границе опухоли, либо в фиброзном матриксе ее паренхимы
• Т2ВИ:
о По сравнению с мышцей сигнал умеренно гиперинтенсивный и неоднородный по типу «соли и перца»
• Т1ВИ с КУ:
о Интенсивное, быстрое накопление контраста
о Крупные участки выпадения сигнала все еще можно визуализировать
4. УЗИ при каротидной параганглиоме:
• Гипоэхогенное образование в месте бифуркации сонной артерии
• Богатое кровоснабжение при допплерографии
• Спектр с низким сопротивлением при дуплексном сканировании
5. Ангиография:
• На ангиограммах в раннюю артериальную фазу - расщепление внутренней и наружной сонных артерий
• Длительное, интенсивное накопление контраста опухолью
• Феномен «ранней венозной фазы» из-за наличия артериовенозного сброса
• Чаще всего питается из восходящей глоточной артерии
• Угол, образованный наружной и внутренней сонными артериями, является одним из факторов операбельности:
о Если он более 90°, удалить опухоль будет несложно
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ с КУ или МРТ+ангиография в качестве предоперационного обследования
• Протокол исследования:
о В качестве предоперационной диагностики полезно использовать ангиографию:
- «Сосудистая карта» для хирурга
- Эмболизация для лучшего гемостаза
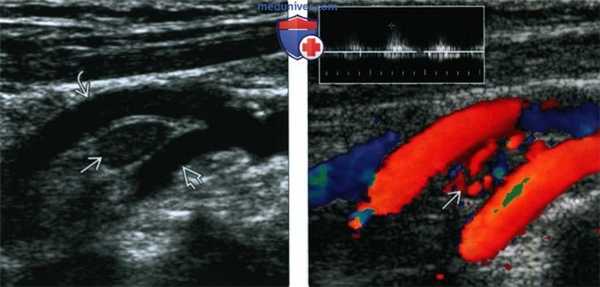
(Слева) УЗИ. В области бифуркации общей сонной артерии, между наружной и внутренней артериями, имеется гипоэхогенное образование с четкими контурами. Это небольшое образование было обнаружено случайно: пациенту выполнялась КТ по поводу травмы шеи.
(Справа) Этот же пациент, дуплексное сканирование. Очевидна сосудистая природа опухоли. Частотный анализ (на врезке) показал низкую сопротивляемость опухоли.
в) Дифференциальная диагностика каротидной параганглиомы:
1. Шваннома сонного пространства
• Клинические особенности:
о Либо спорадическая, либо ассоциированная с нейрофиброматозом 2 типа
• Визуализация:
о Веретеновидное образование сонного пространства, накапливающее контраст
о Не расширяет область бифуркации
2. Нейрофиброма сонного пространства:
• Клинические особенности:
о Либо спорадическая, либо ассоциированая с нейрофиброматозом 2 типа
• Визуализация:
о Округлое образование низкой плотности, расположенное в сонном пространстве
о Не расширяет область бифуркации
3. Вагальная параганглиома:
• Клинические особенности:
о Новообразование у заднелатеральной стенки у верхнего края ротоглотки
• Визуализация:
о Центр новообразования расположен выше, на несколько сантиметров ниже основания черепа
о Схожие участки выпадения сигнала («перец»)
4. Псевдоаневризма сонной артерии:
• Клинические особенности:
о Пульсирующее новообразование, в анамнезе травма или расслоение артерии
• Визуализация:
о Новообразование сонной артерии с неоднородным сигналом
5. Аномальная или извитая сонная артерия:
• Клинические особенности:
о Пожилые пациенты с гипертонической болезнью или атеросклерозом
• Визуализация:
о Расширенная, извитая, кальцифицированная луковица сонной артерии, расположенная атипично
6. Яремно-двубрюшный лимфатический узел:
• Клинические особенности:
о Бессимптомное «пульсирующее» образование
• Визуализация:
о Увеличенный лимфатический узел, расположенный возле сонного пространства
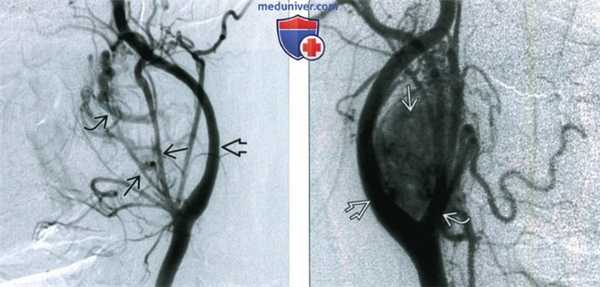
(Слева) Ангиография общей сонной артерии, боковая проекция. В артериальную фазу визуализируются крупные питающие сосуды. Также имеется артериовенозный сброс, который приводит к раннему появлению на изображении одной из увеличенных вен. Внутренняя сонная артерия смещена кзади.
(Справа) Ангиография общей сонной артерии, боковая проекция, поздняя артериальная фаза. Между наружной и внутренней сонными артериями определяется каротидная параганглиома.
1. Общая характеристика:
• Этиология:
о Возникает из телец каротидного гломуса (параганглия)
• Генетика:
о Множественные генетические мутации, как наследственные, так и спорадические:
- Ген SDH: синдромальная параганглиома:
При наличии подтипа SDHB выше риск малигнизации
- RET протоонкоген: синдром множественной эндокринной неоплазии
- VHL ген: синдром фон Гиппеля-Линдау
• Сопутствующие заболевания:
о Синдромальная параганглиома:
- Множественные параганглиомы головы и шеи
- В некоторых вариантах-феохромоцитома надпочечников
о Синдром множественной эндокринной неоплазии 2 типа:
- Медуллярный рак щитовидной железы
- Феохромоцитома
о Синдром фон Гиппеля-Ландау:
- Гемангиобластома, опухоль эндолимфатического мешка
- Опухоли и кисты почек и поджелудочной железы
2. Стадирование, классификация каротидной параганлиомы:
• Классификация Shamblin:
о Тип I: небольшой размер, легко выделяется в периадвентициальном слое
о Тип II: крупный размер, спаяная с сонными артериями и частично заключает их в себя
о Тип III: крупный размер, плотно спаяна с сонными артериями и плотно заключает их в себя
о Тип IIIb: вариант предыдущей формы; плотно спаянные опухоли меньшего размера
3. Макроскопические и хирургические особенности:
• Дольчатое образование красно-бордового цвета с фиброзной псевдокапсулой
4. Микроскопия:
• Гнездные скопления клеток
• При электронной микроскопии можно увидеть нейросекреторные гранулы
2. Демография:
• Возраст:
о Обычно на четвертом-пятом десятке лет жизни о Иногда встречается у детей
• Пол:
о Чуть чаще встречается у мужчин
о Гипоксический вариант у мужчин возникает в 8 раз чаще
• Эпидемиология:
о Встречается редко: 1-2 случая на 100000
о Каротидный гломус - наиболее частая локализация параганглиом
о 70% всех вненадпочечниковых параганглиом
3. Течение и прогноз:
• Успешность хирургического лечения зависит от типа по Shamblin:
о На ранних стадиях возможно излечение без каких-либо осложнений
о На поздних стадиях чаще поражается блуждающий и другие черепные нервы
• Малигнизируется редко (5-10%):
о На результаты гистологического исследования полагаться нельзя, диагноз подтверждается при наличии метастазов
4. Лечение:
• Оптимальный метод лечения-хирургическое удаление опухоли
• Небольшие опухоли можно просто наблюдать, регулярно прибегая к визуализации
• Предоперационная эмболизация в случае крупных опухолей
о Снижает кровопотерю и время операции
• Лучевая терапия у пациентов с противопоказаниями к хирургическому лечению
1. Следует учесть:
• Характерный внешний вид при КТ и МРТ
• Скрининг при наследственных формах:
о Наблюдение по данным МРТ:
- Начинать по окончании подросткового возраста
- Из-за лучевой нагрузки многократное выполнение КТ не рекомендуется
о Генетический скрининг членов семьи
2. Советы по интерпретации изображений:
• Характерны участки выпадения сигнала («перец»)
• При подозрении на каротидную параганглиому, всегда нужно искать множественные опухоли:
о Просмотреть область противоположной бифуркации о Верхние отделы сонного пространства (вагальная параганглиома)
о Яремное отверстие (яремная параганглиома)
3. Рекомендации по отчетности:
• Динамическое наблюдение при наследственной форме
ж) Список использованной литературы:
1. Mourad М et al: Evaluating the role of embolization and carotid artery sacrifice and reconstruction in the management of carotid body tumors. Laryngoscope. ePub, 2016
2. Griauzde J et al: Imaging of vascular lesions of the head and neck. Radiol Clin North Am. 53(1):197-213, 2015
3. Arya Set al: Carotid body tumors: objective criteria to predict the Shamblin group on MR imaging. AJNR Am J Neuroradiol. 29(7): 1349-54, 2008
Читайте также:
- Надоел презерватив? Как предохраняться мужчине без презерватива?
- Лучевая диагностика болезни накопления кальция пирофосфата дигидрата в височно-нижнечелюстном суставе (ВНЧС)
- Классификация цитологических мазков. Гистологическое исследование слизистой шейки матки.
- Гранулематоз с полиангиитом (Вегенера) носа, пазухи - лучевая диагностика
- Гиперкалиемия у онкологических больных - диагностика, лечение
