Паразитарные воспалительные миопатии. Миопатия при цистицеркозе.
Добавил пользователь Владимир З. Обновлено: 27.01.2026
Различают следующие типы идиопатических воспалительных миопатий:
- Первичный полимиозит (ПМ)
- Первичный дерматомиозит (ДМ)
- Ювенильный дерматомиозит
- Миозит, ассоциированный с другими диффузными заболеваниями соединительной ткани (перекрестный синдром)
- Миозит в сочетании со злокачественными новообразованиями
- Миозит с внутриклеточными включениями
Дерматомиозит (полимиозит) — заболевание из группы диффузных болезней соединительной ткани, характеризующееся преимущественно воспалительным процессом в поперечно-полосатой и гладкой мускулатуре с нарушением двигательной функции этих мышц. При вовлечении кожи в системный процесс используется термин «дерматомиозит», в остальных случаях используется термин «полимиозит».
Заболеваемость ПМ/ДМ колеблется от 2 до 10 человек на 1 млн. населения. Наблюдаются 2 возрастных пика заболеваемости: в 10-15 лет и в 45-55 лет. Соотношение мужчин и женщин 2:1.
Причина этих заболеваний в настоящее время остается неизвестной. Предполагается, что основную роль в развитии заболевания может играть вирусная инфекция, однако многочисленные исследования в данной области пока подтвердить эту гипотезу не смогли. Важным звеном патогенеза является также аутоиммунный процесс. В 20% всех вышеперечисленных миопатий имеется связь с онкологическим заболеванием, при этом чаще возникает именно ДМ.
Заболевание наиболее часто начинается с недомогания, общей слабости, повышения температуры тела, похудания, потери аппетита, поражения кожи с последующим прогрессирующим нарастанием слабости в проксимальных группах мышц (плечи, бедра). Заболевание может развиваться как медленно (в течение нескольких недель и месяцев), так и остро (что чаще происходит у лиц молодого возраста).
Основные клинические проявления идиопатических воспалительных миопатий:
1. Мышечная слабость проявляется в виде затруднения при причёсывании, вставании с низкого стула и кровати, посадке в транспорт, подъеме по лестнице, неуклюжей походке. Иногда возникает затруднение глотания, поперхивание, нарушение речи. У половины больных отмечаются боли в мышцах.
2. Поражение кожи:
- эритематозная (гелиотропная) сыпь, локализованная на верхних скулах, крыльях носа, в области носогубной складки, на груди и верхней части спины, в области декольте.
- эритематозные шелушащиеся высыпания над мелкими суставами кистей, реже над локтевыми и коленными суставами (симптом Готтрона).
- эритема волосистой части головы.
- кожный зуд.
- покраснение, шелушение и трещины на коже ладоней («рука механика»).
- телеангиэктазии («сосудистые звездочки» - расширения преимущественно капилляров кожи).
- фотодерматит (повышенная чувствительность к солнечным лучам).
- сетчатое ливедо.
- инфаркты и отечность околоногтевого ложа.
* у части пациентов поражение кожи может предшествовать развитию мышечной слабости (за несколько лет) – т.н. амиопатический миозит.
3. Поражение легких:
- слабость дыхательной мускулатуры может приводить в гиповентиляции, что, в свою очередь, обуславливает высокий риск развития пневмонии.
- интерстициальная болезнь легких (быстропрогрессирующий синдром фиброзирующего альвеолита, интерстициальный легочный фиброз).
4. Поражение суставов проявляется в виде симметричного неэрозивного артрита мелких суставов кистей и лучезапястных суставов, реже – коленных и локтевых.
5. Поражение сердца может прогрессировать медленно и чаще всего выявляется нарушения ритма и проводимости, реже - кардиомиопатия.
6. Поражение почек происходит очень редко (протеинурия, нефротический синдром, острая почечная недостаточность на фоне миоглобинурии).
7. Синдром Шёгрена (сухость слизистых).
8. Синдром Рейно (спастическая реакция мелких сосудов пальцев руки и ног на холод или эмоциональные нагрузки, проявляющаяся изменением цвета кожного покрова).
9. Подкожный кальциноз развивается преимущественно у детей.
Стоит отдельно выделить антисинтетазный синдром, чаще всего начинающийся остро с наличием лихорадки, симметричного неэрозивного артрита, интерстициального поражения легких, синдрома Рейно, поражения кожи по типу «руки механика». Для этого синдрома характерно выявление в крови антител к Jo-1 и других антисинтетазных антител, неполный ответ на терапию глюкокортикоидами, дебют заболевания чаще в весенний период.
Также стоит отметить миозит с включениями, который характеризуется:
- медленным развитием мышечной слабости не только в проксимальных, но и дистальных (предплечья, голени) группах мышц.
- асимметричностью поражения.
- нормальными значениями мышечных ферментов.
- отсутствие специфических антител в крови.
- плохой ответ на стандартную базисную терапию.
При лабораторном исследовании отмечается:
- увеличение содержания КФК, МВ-фракции КФК, альдолазы, ЛДГ, АЛТ, АСТ.
- повышение концентрации креатинина и мочевины (редко).
- ускорение СОЭ, повышение С-реактивного белка.
- Миоглобинурия.
- антинуклеарный фактор (50-80% пациентов).
- миозитспецифические и антисинтетазные антитела (Jo-1, PL-12, Pl-7, KJ, OJ).
- повышение уровня РФ (менее чем у 50% пациентов).
Инструментальные методы исследования:
1. Электронейромиография (ЭНМГ) важный метод для подтверждения и уточнения выраженности мышечного поражения, мониторинга эффективности терапии. Также необходим для исключения неврологической патологии.
2. МРТ и Р-спектроскопия – чувствительные методы выявления мышечного воспаления.
3. ЭКГ — нарушение ритма и проводимости.
4. Рентгенологическое исследование легких (чаще КТ с высоким разрешением) необходимо для выявления базального пневмосклероза и интерстициального легочного фиброза.
5. Рентгенологическое исследование пищевода с бариевой взвесью – для уточнения причин дисфагии.
Биопсия мышечной ткани является необходимой для подтверждения диагноза (наиболее информативная биопсия мышцы, вовлеченной в патологический процесс).
Перед постановкой диагноза ДМ/ПМ очень важным является исключение онкологического процесса (онкомаркеры, ФГДС, колоноскопия, УЗИ малого таза, маммография и т.д.).
В лечении дерматомиозита (полимиозита) препаратом выбора являются глюкокортикоиды в начальной дозе 1-2мг/кг в сутки. При этом в дальнейшем при положительной клинико-лабораторной динамике дозу медленно снижают до поддерживающей. Пульс-терапия при данном заболевании редко бывает эффективной, чаще используется при быстром прогрессировании дисфагии и развитии системных проявлений (миокардит, альфеолит).
Раннее начало лечения ассоциируется с более благоприятным прогнозом.
При недостаточной эффективности терапии глюкокортикоидами назначают цитостатики (препарат выбора при интерстициальном фиброзе легких – циклофосфан, в остальных случаях - метотрексат).
Для поддерживающей терапии используются низкие дозы аминохинолиновых препаратов.
Использование внутривенного иммуноглобулина позволяет преодолеть резистентность (неэффективность) к стандартной терапии.
Плазмаферез следует использовать преимущественно у больных с тяжелым и резистентным течением.
Для постановки диагноза дерматомиозит (полимиозит) консультация ревматолога является обязательной. При этом самолечение может привести к прогрессированию заболевания и серьезным осложнениям, угрожающим жизни.
Пройти консультацию врача-ревматолога для уточнения диагноза и определения дальнейшей тактики ведения Вы можете у нас в «Клинической ревматологической больнице №25»
Подробности о работе врача-ревматолога и процедуру обращения можно уточнить на сайте
Паразитарные воспалительные миопатии. Миопатия при цистицеркозе.
Паразитарные воспалительные миопатии. Миопатия при цистицеркозе.
Течение заболевания, прогноз и лечение паразитарных миопатий
1. Токсоплазмоз — это протозойная инфекция, вызванная Toxoplasma gondii. Заражение происходит при употреблении в цищу зараженного паразитами мяса или при контакте с фекалиями больных кошек. Также возможен трансплацентарный или трансфузионный путь передачи возбудителя. Наиболее часто токсоплазмоз встречается у больных СПИДом. Миопатия — это только один из симптомов системной инфекции. Течение заболевания подострое, прогрессирующее и клинически неотличимое от других видов воспалительных миопатии. Иногда наблюдаются лихорадка, миалгии, лимфаденопатия и боли в шее.
Уровень креатинкиназы в крови может быть повышен. На ЭМГ обнаруживаются изменения, характерные для полиомиозита. Диагноз токсоплазмоза подтверждается методами серологической диагностики. Тахизоиды в мышечной ткани могут быть выявлены при биопсии.
Точная диагностика токсоплазменного миозита важна, т. к. лечение значительно отличается от лечения других видов миозита. Препаратами выбора являются пириметамин и сульфадиазин или трисульфапиридины. Пириметамин — антагонист фолиевой кислоты, поэтому ее назначают дополнительно для уменьшения риска подавления функции костного мозга.
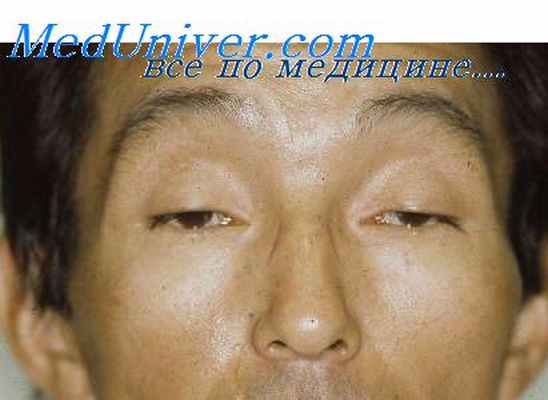
2. Цистицеркоз. Заражение цистицеркозом происходит при употреблении в пищу свинины, подвергшейся недостаточной термической обработке, или при использовании загрязненной фекалиями воды и пищи. Заболевание вызывается личиночной формой ленточного червя Taenia solium. Заболевание может развиться спустя много лет после первичного инфицирования. Возбудитель внедряется в мягкие ткани, чаще всего в скелетные мышцы, ЦНС и глаза. Пораженная мышца увеличена в размерах, в ней прощупываются болезненные узелки.
Часто отмечается эозинофилия. Для подтверждения диагноза проводится исследование кала на яйца и взрослые формы паразита, серологическое исследование цереброспинальной жидкости (ЦСЖ) и сыворотки крови для выявления специфического антигена. Однако для подтверждения инфекционной этиологии миопатии необходима биопсия мышцы с макро- и микроскопическим выявлением инкапсулированной личиночной формы, а также специфического антигена. Псевдогипертрофия мышц обусловлена множественными паразитарными включениями. Часто наблюдается кальцификация цист в мышцах.
Для борьбы со взрослыми формами паразита применяется никлозамид и антибиотик парамомицин. Празиквантел (билтрицид), используемый для лечения цистицеркоза ЦНС, неэффективен. Преднизолон назначается наряду с основными препаратами для подавления воспалительной реакции. Иногда цисты удаляют хирургическим путем. 3. Трихинеллез вызван нематодой Trichinella spiralis. Личиночные формы паразита инфильтрируют многие ткани, но наиболее часто — мышечную. Инкубационный период составляет 2—12 дней после употребления в пищу свинины, не прошедшей адекватную термическую обработку и зараженной инкапсулированными личинками.
Продромальный период часто характеризуется болью в животе, диареей, за чем следуют лихорадка, миалгии и слабость проксимальных мышечных групп. Слабость может распространяться на экстраокулярные мышцы, межреберные мышцы и диафрагму. Может также наблюдаться периорбитальный отек и птоз. Миалгии достигают пика своей выраженности на третьей неделе болезни. Иногда отмечается поражение сердечной мышцы. На ЭМГ обнаруживаются признаки, характерные для острой миопатии. У 60% больных в крови отмечается выраженная эозинофилия. Антитела к Trichinella spiralis определяются примерно через 3 недели после инфицирования. Диагноз подтверждается обнаружением личинки при биопсии мышц.
Препаратом выбора для лечения взрослой и личиночных форм паразита является альбендазол. Его назначают по 400 мг 3 раза в сутки в течение двух недель. Препарат противопоказан детям и беременным женщинам. Больным с выраженной слабостью рекомендован преднизолон в дозе 1,0—1,5 мг/кг/сут. Прогноз плохой у больных с выраженным миозитом сердечной мышцы, с энцефалитом и иммунодефицитом.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Воспалительная миопатия
Воспалительная миопатия — воспалительный процесс, возникающий преимущественно в скелетных мышцах и приводящий к их дегенеративным изменениям. Воспалительная миопатия характеризуется мышечной слабостью, болями в мышцах, резким снижением объема активных движений, развитием контрактур, уплотнением и отечностью мышц. Из методов диагностики воспалительной миопатии наиболее информативно определение уровня КФК и миоглобина, электромиография и биопсия мышц. Лечение воспалительной миопатии осуществляется высокими дозами глюкокортикостероидов с последующей поддерживающей терапией. Однако достаточно часто встречаются резистентные к кортикостероидам формы заболевания.
МКБ-10
Общие сведения
Воспалительные миопатии представляют собой целую группу заболеваний, в которую входят как системные поражение мышечной ткани, так и локальные воспалительные процессы в отдельных мышцах. Воспалительная миопатия системного характера представлена дерматомиозитом, полимиозитом, эозинофильным миозитом, миозитом с включениями, ревматической полимиалгией и миопатиями при системных заболеваниях. Примером локальной воспалительной миопатии может быть миозит глазных мышц, псевдотромбофлебит мышц голени и др. Кроме того, воспалительная миопатия может наблюдаться при некоторых инфекционных заболеваниях.
Возраст пациентов, наиболее подверженных заболеваемости, различается в зависимости от вида воспалительной миопатии. Так, полимиозит обычно возникает у лиц старше 30 лет. Дерматомиозит наблюдается как у взрослых, так и в детском возрасте. А миозит с включениями чаще встречается после 40 лет и является наиболее распространенной формой воспалительной миопатии в пожилом возрасте.
Причины возникновения воспалительной миопатии
В некоторых случаях воспалительная миопатия напрямую связана с инфекционным процессом. Агентами, вызывающими инфекционно-воспалительно поражение мышц, могут быть вирусы (краснуха, грипп, ВИЧ-инфекция, энтеровирусы и пр.), бактерии (чаще стрептококковые инфекции), паразитарные инвазии (цистицеркоз, токсоплазмоз, трихинеллез). При этом заболевание классифицируется как инфекционная воспалительная миопатия.
В тех случаях, когда прямая связь миопатии с инфекцией не прослеживается, говорят об идиопатической миопатии. К ней относятся: миозит с включениями, полимиозит, дерматомиозит, миопатии при системных заболеваниях (системной красной волчанке, склеродермии, синдроме Шегрена, системных васкулитах, ревматоидном артрите). Наиболее распространенным как в неврологии, так и в ревматологии является мнение, что идиопатическая воспалительная миопатия имеет аутоиммунный механизм развития. Однако до сих пор не выделен антиген, который запускает лежащую в ее основе аутоиммунную реакцию. В отдельных случаях воспалительная миопатия имеет семейный характер, свидетельствующий о ее генетическом происхождении.
Симптомы воспалительной миопатии
Воспалительная миопатия клинически проявляется болями в мышцах, прогрессирующей мышечной слабостью и тугоподвижностью в пораженных отделах конечностей. Болевой синдром (миалгия) возникает не только в период двигательной активности, но и при прощупывании мышц, а иногда и в состоянии полного покоя. Мышечная слабость, как правило, начинает проявляться затруднением при удерживании предметов в руках. По мере ее прогрессирования для пациента становится невозможным поднять руку или ногу, сесть, встать. Воспалительная миопатия распространенного характера часто приводит к значительному сокращению объема активных движений, которые может выполнять больной, а иногда и к полной обездвиженности.
Воспалительная миопатия протекает с отеком и уплотнением пораженных мышц. В результате воспаления в них происходят атрофические изменения, развивается миофиброз — замещение мышечных волокон на соединительнотканные, возможен кальциноз. Образующиеся мышечные контрактуры приводят к тугоподвижности суставов. Зачастую воспалительная миопатия имеет длительное ремиттирующее течение. В некоторых случаях, чаще у детей, наблюдается полное выздоровление после перенесенного острого приступа воспалительной миопатии.
Наиболее тяжело воспалительная миопатия протекает при вовлечении в воспалительный процесс мышц гортани и дыхательной мускулатуры, что ведет к развитию миопатического пареза гортани и дыхательной недостаточности. Слабость дыхательных мышц приводит к снижению легочной вентиляции и возникновению застойной пневмонии. Слабость мышц глотки является причиной дисфагии (расстройств глотания), при которой возможно попадание пищи в дыхательные пути и возникновение аспирационной пневмонии. Если воспалительная миопатия распространяется на глазодвигательные мышцы, то возникает косоглазие и опущение верхнего века. Поражение мимических мышц приводит к маскообразному выражению лица. Системная воспалительная миопатия, например, дерматомиозит и полимиозит, может сопровождаться поражением сердечной мышцы с клиникой миокардита, кардиомиопатии и сердечной недостаточности.
Полимиозит проявляется типичным для воспалительной миопатии мышечным синдромом, который захватывает мышцы проксимальных отделов конечностей, в первую очередь плечевого и тазового пояса. В большинстве случаев наблюдается также поражение внутренних органов: ЖКТ (диарея, запор, кишечная непроходимость, язва желудка с перфорацией или желудочно-кишечным кровотечением), сердца и сосудов (артериальная гипотония, аритмия, кардиомиопатия и др), легких (очаговая или долевая пневмония). В 15% случаев эта воспалительная миопатия сопровождается суставным синдромом в виде артритов суставов кисти, реже — других суставов конечностей.
Дерматомиозит имеет сходную с полимиозитом клиническую картину. Отличительной чертой является наличие кожных проявлений: эритематозных пятен, участков гипо- и гиперпигментации, очагов гиперкератоза. Возможно поражение слизистых оболочек с развитием стоматита, гингивита, конъюнктивита.
Миозит с включениями характеризуется ранним поражением мускулатуры дистальных отделов рук: сгибателей пальцев и мышц предплечья. В ногах воспалительная миопатия распространяется как на дистальные, так и на проксимальные мышечные группы. Типично поражение разгибателей стопы и четырехглавой мышцы.
Диагностика воспалительной миопатии
К диагностике воспалительной миопатии помимо неврологов могут привлекаться ревматологи, кардиологи, пульмонологи, дерматологи, иммунологи и др. специалисты. К сожалению, на сегодняшний день воспалительная миопатия не имеет четких диагностических критериев. Определенное значение имеет обнаружение в биохимическом анализе крови повышения уровня креатинфосфокиназы (КФК), а также лактатдегидрогеназы и альдолазы, что свидетельствует о повреждении мышечной ткани. Зачастую воспалительная миопатия сопровождается повышением миоглобина. Однако уровень этих показателей не коррелирует с тяжестью клинических проявлений. По этой причине единственным достоверным критерием прогрессирования миопатии могут быть лишь результате исследования мышечной силы (эргометрии) в динамике. Следует также отметить, что повышение КФК и миоглобина наблюдается далеко не при всех видах воспалительной миопатии. Например, при миозите с включениями уровень КФК и миоглобина часто находится в пределах нормы.
Важное диагностическое значение имеют данные электромиографии. При дерматомиозите и полимиозите наблюдается снижение продолжительности и амплитуды потенциалов двигательных единиц, повышенная электровозбудимость. При миозите с включениями наряду с типичными для миопатии низкоамплитудными и кратковременными потенциалами отмечаются высокоамплитудные и длительные потенциалы, характеризующие нейрогенное поражение.
Уточнить характер поражения мышц и определить его распространенность позволяет биопсия мышц. Морфологическое исследование биоптата выявляет наличие воспалительных инфильтратов, атрофические изменения и некроз мышечных волокон, их замещение соединительной тканью.
Диагностика сопутствующих поражений внутренних органов осуществляется при помощи рентгенографии легких, ЭКГ, Эхо-КГ, гастроскопии, УЗИ органов брюшной полости.
Лечение воспалительной миопатии
Общепринятым методом лечения воспалительной миопатии является терапия глюкокортикостероидами. Суточная доза преднизолона составляет 80-100 мг. При достижении клинического эффекта лечения в виде увеличения мышечной силы производят постепенное снижение суточной дозы до поддерживающего уровня — 15 мг/сут. В тяжелых случаях воспалительная миопатия лечится пульс-терапией метилпреднизолоном. Сложности применения длительного лечения глюкокортикоидами состоит в их побочных эффектах, из-за которых подобная терапия противопоказана пациентам с язвенной болезнью и язвой желудка, артериальной гипертензией, остеопорозом, катарактой и глаукомой. Отсутствие увеличения мышечной силы в течение 3 месяцев с момента начала лечения кортикостероидами говорит о стероидной резистентности воспалительной миопатии.
Альтернативными препаратами в лечении воспалительной миопатии являются цитостатики (азатиоприн, метотрексат, циклоспорин, циклофосфамид). Они применяются вместо кортикостероидов при наличии стероидной резистентности или в комбинации с ними для уменьшения дозы глюкокортикостероидов во избежание их побочных эффектов.
Поскольку системная воспалительная миопатия обычно имеет аутоиммунный характер, то в ее лечении зачастую применяется плазмаферез, позволяющий снизить количество ЦИК в крови.
Воспалительные миопатии (полимиозит, дерматомиозит). Этиология, патоморфология, патогенез, клиника, диагностика, лечение, профилактика.
Воспалительные миопатии развиваются при полимиозите и дерматомиозите, редко при других заболеваниях (паразитарных, саркоидозе).
Наиболее актуальны полимиозит и дерматомиозит. Заболевания могут быть первичными идиопатическими и вторичными: возникать как паранеопластические проявления, либо как следствие васкулита, либо, наконец, системных заболеваний.
Этиология
В некоторых случаях воспалительная миопатия напрямую связана с инфекционным процессом. Агентами, вызывающими инфекционно-воспалительно поражение мышц, могут быть вирусы (краснуха, грипп, ВИЧ-инфекция, энтеровирусы и пр.), бактерии (чаще стрептококковые инфекции), паразитарные инвазии (цистицеркоз, токсоплазмоз, трихинеллез). При этом заболевание классифицируется как инфекционная воспалительная миопатия.
В тех случаях, когда прямая связь миопатии с инфекцией не прослеживается, говорят об идиопатической миопатии. К ней относятся: миозит с включениями, полимиозит, дерматомиозит, миопатии при системных заболеваниях (системной красной волчанке, склеродермии, синдроме Шегрена, системных васкулитах,ревматоидном артрите). Наиболее распространенным как в неврологии, так и в ревматологии является мнение, что идиопатическая воспалительная миопатия имеет аутоиммунный механизм развития. Однако до сих пор не выделен антиген, который запускает лежащую в ее основе аутоиммунную реакцию. В отдельных случаях воспалительная миопатия имеет семейный характер, свидетельствующий о ее генетическом происхождении.
Патогенез
Наличие воспалительных инфильтратов при дерматомиозите, полимиозите и миозите с включениями прежде всего свидетельствует о важности аутоиммунных механизмов в патогенезе этих заболеваний.Исследования антигенов HLA показали, что у больных с дерматомиозитом и полимиозитом чаще встречается антиген HLA-DR3 в неравновесном сцеплении с HLA-В8. Тем не менее, ни при одном из этих заболеваний не удалось выявить антиген, который был бы достаточно специфичен, чтобы удовлетворять критериям аутоиммунного заболевания.
При дерматомиозите выявляется тяжелая ангиопатия внутримышечных сосудов с выраженной инфильтрацией В-лимфоцитами, а в стенке сосудов перимизия - отложения иммуноглобулинов и СЗ-компонента комплемента. Компоненты мембраноатакующего комплекса (МАК) комплемента С5b-9 могут выявляться иммуногистохимически с помощью световой и электронной микроскопии. Присутствуют также макрофаги и цитотоксические Т-лимфоциты, но в меньшей степени.
Клиника
Болезнь начинается в детском возрасте, что более характерно для дерматомиозита, и в среднем возрасте, что чаще имеет место при полимиозите и может дебютировать остро или постепенно.
В острых случаях воспалительная миопатия может проявляться лихорадкой, больные жалуются на недомогание, слабость и мышечную боль. Отмечается болезненность при пальпации мышц пояса верхних конечностей.
В случаях подострого начала основное проявление — слабость мышц пояса верхних и нижних конечностей, проксимальных отделов конечностей. В дальнейшем возможно вовлечение дистальных отделов. Развивается атрофия мышц. Характерна сохранность или лишь легкое снижение глубоких рефлексов.
Для дерматомиозита характерны кожные проявления: эритема лица в виде фигуры бабочки (нос, щеки, периорбитальная область), телеангиоэктазии или сыпь на шее, верхней половине грудной клетки, разгибательных поверхностях предплечий, бедер, вокруг суставов; нередок отек кожи и подкожно-жировой клетчатки. Возможны преходящие артралгии, поражение слизистых оболочек с развитием стоматита, гингивита, конъюнктивита.
Полимиозит проявляется типичным для воспалительной миопатии мышечным синдромом, который захватывает мышцы проксимальных отделов конечностей, в первую очередь плечевого и тазового пояса.
В большинстве случаев наблюдается также поражение внутренних органов: ЖКТ (диарея, запор, кишечная непроходимость, язва желудка с перфорацией или желудочно-кишечным кровотечением), сердца и сосудов (артериальная гипотония, аритмия, кардиомиопатия и др), легких (очаговая или долевая пневмония). В 15% случаев эта воспалительная миопатия сопровождается суставным синдромом в виде артритов суставов кисти, реже — других суставов конечностей.
При системных заболеваниях вовлекаются другие органы и системы (интерстициальная пневмония, бронхиолит, синдром Рейно, аритмия).
Диагностика
Данные биохимических анализов крови (повышение уровня креатинфосфокиназы и миоглобина), ЭМГ (спонтанная патологическая активность) и биопсии мышц (клеточные инфильтраты). Последний признак может, однако, наблюдаться и при рабдомиолизе, некоторых миодистрофиях, боковом амиотрофическом склерозе.
Лечение
Преднизолон в дозе 1,5 мг/кг в сутки в течение нескольких недель до достижения клинического эффекта. В последующем начинают постепенный переход на прием вышеуказанных доз через день, снижая дозу по 2,5 мг через день. Прием полной дозы преднизолона через день продолжается в течение 4-8 мес. В последующем дозу снижают крайне медленно, по 2,5 мг каждые 3—4 недели. Критерием для плавного снижения дозы является восстановление мышечной силы, относительное значение имеет снижение активности креатинфосфокиназы крови. В тяжелых случаях применяют пульстерапию, а именно капельные внутривенные вливания 1 г метипреда, а также плазмаферез.
Воспалительные миопатии
Выделяют идиопатические воспалительные миопатии и инфекционные миопатии.
К идиопатическим воспалительным миопатиям, предположительно имеющим аутоиммунный генез, относятся полимиозит, дерматомиозит, миозит с включениями, эозинофильный миозит, а также некоторые локальные миозиты (например, псевдотромбофлебит мышц голени, миозит глазных мышц).
К этой же группе примыкают воспалительные миопатии при системных заболеваниях (СКВ, ревматоидном артрите, ревматизме, узелковом полиартериите, саркоидозе). Причиной инфекционного поражения мышц могут быть бактерии (стрептококковый некротический миозит, газовая
гангрена), спирохеты (клещевой боррелиоз), вирусы (грипп, краснуха, энтеровирусная инфекция, ВИЧ-инфекция), паразитарные инвазии (токсоплазмоз, цистицеркоз, трихинеллез).
В МКБ-10 воспалительные миопатии кодируются в рубриках:
МЗЗ («Д ерматомполимиозит»).
72 («Другие миопатии»).
1___ I_________ 2__________ |_____________ 3_
Примечание. Полимиозит — диффузное воспаление мышц, проявляющееся прогрессирующей мышечной слабостью мышц плечевого и тазового пояса, а также проксимальных отделов конечностей. При прогрессировании болезни возникают дисфагия и дисфония, поражение сердечной мышцы (тахиаритмии, нарушение проводимости, иногда сердечная недостаточность), интерстициальный пневмонит.
Изменения на ЭМГ отражают сегментарный некроз мышц. Смерть наступает от дыхательной недостаточности, остановки кровообращения, желудочно-кишечного кровотечения. Примерно у половины выживших отмечается полное восстановление, у других заболевание спустя 2 года становится неактивным, оставляя после себя дефект той или иной выраженности. Примерно в 20% случаев полимиозит возникает в сочетании с другими аутоиммунными заболеваниями (СКВ, склеродермия, ревматоидный артрит, узелковый полиартериит и др.; см. примечание к 073.3. Миозит с включениями обычно проявляется после 50 лет мультифокальной асимметричной мышечной слабостью и атрофией. У 60% больных возникает дисфагия. Возможны спорадическая и семейная формы заболевания. Диагноз подтверждают с помощью мышечной биопсии — в множественных вокуолях базофильные вещества.
В подрубрике кодируются различные формы полимиозита (ювенильная, взрослая, идиопатическая, вторичная), а также миозит с включениями, эозинофильный полимиозит, перимиозит, эозинофильный перимиозит. При формулировании диагноза целесообразно указывать тип течения (острое, подострое, хроническое — медленно или быстро прогрессирую щее), фазу (прогрессирования, стабилизации, регресса)
72.4 Воспалительная миопатия, ОФД.
Примечание. Данная подрубрика может использоваться для кодирования случаев вторичной миопатии, например, при ВИЧ-инфекции (В23.8)
073.4* Миопатия при инфекцион- ОФД. Та же, что и в МКБ-10
ных и паразитарных заболеваниях, классифицируемых в других рубриках
073.7* Миопатия при других болез- ОФД. Вторичная миопатия (мио
нях, классифицированных в патический синдром) с указанием других рубриках основного заболевания
Примечание. В данной подрубрике кодируется воспалительная миопатия при ревматоидном артрите (М05-М06 + ), узелковом полиартериите (М30.0+), склеродермии (М34.8+), синдроме Шегрена (М35.0 + ), системной красной волчанке (М32.1+), саркоидозе (Б86.8+)
Читайте также:
