Пароксизмальная суправентрикулярная тахикардия при инфаркте миокарда ( оим, ОИМ ). Неотложная помощь при пароксизмальной суправентрикулярной тахикардии. Пароксизмальная мерцательная аритмия. Неотложная помощь при пароксизмальной мерцательной аритмии.
Добавил пользователь Евгений Кузнецов Обновлено: 24.01.2026
Пароксизмальная тахикардия (ПТ) – это приступообразное увеличение частоты сердечных сокращений свыше 100 (обычно 140-250) в минуту, с сохранением их правильного ритма, обусловленное патологической циркуляцией возбуждения по миокарду или активацией в нем патологических очагов высокого автоматизма.
В зависимости от локализации очага патологической импульсации различают две основные формы пароксизмальных тахикардий: желудочковая (вентрикулярная) и наджелудочковая (суправентрикулярная).
Клиническое течение и исходы суправентрикулярных тахикардий, по сравнению с вентрикулярными, более благоприятны. Наджелудочковые тахикардии реже ассоциируются с органическими заболеваниями сердца и дисфункцией левого желудочка. Однако такие тахикардии имеют высокую симптоматичность, которая приводит к инвалидности пациента. При наджелудочковых тахикардиях вероятны такие опасные клинические проявления, как пресинкопе и синкопе , внезапная аритмическая смерть (2-5%). Все это позволяет расценивать пароксизмальные наджелудочковые тахикардии (ПНТ) как угрожающие жизни пациента.
Минимальная продолжительность пароксизмальных тахикардий (ПТ) - 3 сердечных цикла, эти эпизоды носят название "пробежек" тахикардии. Обычная длительность приступов ПНТ - от нескольких часов до нескольких суток, такие приступы обладают способностью купироваться спонтанно. Устойчивые ПНТ, длящиеся дни либо месяцы, встречаются крайне редко.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Предсердная и предсердно-желудочковая пароксизмальные тахикардии объединяются в наджелудочковую (суправентрикулярную) форму.
Течение непрерывно рецидивирующей формы может длиться годами, вызывая аритмогенную дилатационную кардиомиопатию и недостаточность кровообращения.
Этиология и патогенез
Пароксизмальная тахикардия (ПТ) зачастую носит функциональный характер, в особенности в молодом возрасте. Как правило, непосредственной причиной, вызывающей приступы, выступают физические или психические стрессовые реакции.
ПТ также развивается и при других формах ишемической болезни сердца (стенокардии, атеросклеротическом и постинфарктном кардиосклерозе, хронической коронарной недостаточности), гипертонической болезни, врожденных и приобретенных пороках сердца, миокардите, тяжелых инфекциях. Более редко аритмия обнаруживается при тиреотоксикозе и аллергических заболеваниях.
Особое место среди факторов, способствующих развитию пароксизмальной тахикардии, занимают лекарственные препараты. К примеру, интоксикация препаратами наперстянки может вызвать тяжело протекающую ПТ, которая нередко заканчивается летальным исходом (до 65%). ПТ также может возникнуть при лечении большими дозами новокаинамида и хинидина.
Пароксизмы тахикардии возможны во время операции на сердце, при катетеризации его полостей, проведении электроимпульсной терапии. Иногда ПТ выступает предвестником фибрилляции желудочков.
Патогенез пароксизмальной тахикардии изучен недостаточно хорошо. Существует несколько теорий, объясняющих механизм развития этого вида аритмии. Наиболее распространена и обоснована теория повторного входа возбуждения (re-entry и micro re-entry).
Помимо этого, пароксизмы тахикардии могут быть вызваны наличием эктопического очага автоматизма, который генерирует импульсы с частотой, превосходящей частоту синусового ритма.
ПТ в первую очередь связана с нарушением электролитного обмена при органическом поражении миокарда: предположительно - с различным содержанием электролитов в пораженной и находящейся рядом непораженной части мышцы сердца.
Эпидемиология
Признак распространенности: Распространено
По данным Американской ассоциации кардиологов, пароксизмальная тахикардия ежегодно становится причиной смерти 300-600 тысяч человек (то есть причиной одной смерти каждую минуту). Большинство таких больных составляют лица трудоспособного возраста.
Факторы и группы риска
Экстракардиальные причины:
1. Стрессовые ситуации, интенсивная физическая и умственная нагрузки (при данных факторах ПТ может возникать у даже людей со здоровым сердцем).
2. Возникновение учащенного сердцебиения может быть связано с курением, употреблением алкоголя, острой пищи, крепкого чая и кофе.
3. Заболевания органов, при которых ПТ может развиться как осложнение:
- заболевания щитовидной железы (например, тиреотоксикоз Тиреотоксикоз - патологическое состояние, обусловленное поступлением в организм чрезмерного количества гормонов щитовидной железы и характеризующееся повышением основного обмена, нарушениями функций нервной и сердечно-сосудистой систем.
);
- заболевания легких (особенно хронические);
- заболевания почек (например, опущение почки);
- нарушение функции и заболевания желудка и кишечника.
Клиническая картина
Клинические критерии диагностики
внезапное сердцебиение, боли в области сердца, выраженная вегетативная симптоматика в виде возбуждения, тремора рук, потоотделения
Cимптомы, течение
Как правило, приступ пароксизмальной тахикардии (ПТ) имеет внезапное начало и заканчивается так же неожиданно. Больной испытывает толчок в области сердца (начальная экстрасистола), после чего начинается сильное сердцебиение. Крайне редко больные жалуются только на чувство дискомфорта в области сердца, легкое сердцебиение или вообще не испытывают неприятных ощущений. Иногда перед приступом удается зафиксировать экстрасистолию . Очень редко некоторые больные ощущают перед приближением приступа ауру - легкое головокружение, шум в голове, чувство сжатия в области сердца.
При наступлении приступа ПТ кожа и видимые слизистые оболочки становятся бледными; яремные вены иногда набухают, пульсируют синхронно артериальному пульсу; учащается дыхание; отмечается ритмичный резко учащенный пульс слабого наполнения, подсчет пульса затруднен.
В начале приступа размеры сердца не изменены или соответствуют таковым при основном заболевании.
Аускультативно выявляется маятникообразный ритм с частотой сердечных сокращений 150-160 до 200-220 в 1 минуту. При желудочковой форме пароксизмальной тахикардии частота гетеротопного ритма может быть до 130 в 1 минуту.
При учащении сердечной деятельности исчезают выслушиваемые ранее шумы, тоны сердца становятся чистыми. Вследствие недостаточного наполнения желудочков первый тон приобретает хлопающий характер, второй тон ослаблен.
Снижается систолическое давление, диастолическое остается нормальным либо несколько снижено. Артериальное давление после прекращения приступа постепенно возвращается к исходному уровню.
Желудочковая ПТ обычно развивается на фоне органического поражения сердца, а предсердная более часто сопровождается функциональными изменениями. В происхождении желудочковой ПТ важное значение имеют экстракардиальные факторы и нарушения вегетативной нервной системы.
Предсердная ПТ характеризуется тем, что в начале или в конце приступа, как правило, возникает частое и обильное мочеиспускание (до 3-4 л). Помимо этого, обычно наблюдается аура в виде легкого головокружения, чувства сжатия в области сердца, шума в голове. При желудочковой ПТ такие явления наблюдаются редко.
При предсердной ПТ массаж в области сонного синуса обычно снимает приступ, в то время как при желудочковой форме он чаще всего не влияет на ритм сердца.
Диагностика
Дифференциальный диагноз
Следует дифференцировать наджелудочковую форму пароксизмальной тахикардии и синусовую тахикардию. Начало и окончание синусовой тахикардии чаще всего протекают постепенно. Пароксизмальная тахикардия при надавливании на сонный синус может прекратиться внезапно, тогда как синусовая тахикардия замедляется постепенно.
Затруднена дифференциация пароксизмальной тахикардии и пароксизмального мерцания и трепетания предсердий.
При длительной аускультации и на ЭКГ у пациентов с мерцательной аритмией отмечается аритмия желудочковых сокращений (расстояния между R-R разные и отсутствуют зубцы Р). Однако при резко учащенной деятельности сердца сложно установить аритмию желудочков путем ощупывания пульса при аускультации. При трепетании же аритмия вообще может отсутствовать (правильная форма трепетания предсердий с блокадой 2:1). В таких случаях диагноз ставится только с использованием ЭКГ.
Дифференциация правильной формы трепетания предсердий с блокадой 2:1 и предсердной формы пароксизмальной тахикардии осуществляется с помощью синокаротидной пробы (давление на сонную артерию). У пациентов с трепетанием предсердий под влиянием данной пробы, как правило, происходит желудочковая асистолия и на ее фоне регистрируется множество предсердных волн, которые характерны для трепетания предсердий. У больных с пароксизмальной тахикардией аритмия под влиянием пробы обычно прекращается.
Осложнения
Выявлено, что при пароксизмальной тахикардии (ПТ), когда регистрируется 180 и более сокращений в 1 минуту, значительно снижается коронарный кровоток. Это может вызвать инфаркт миокарда у больных ишемической болезнью сердца.
Иногда приступ ПТ заканчивается тромбоэмболическими осложнениями. Во время закупорки предсердий Венкебаха нарушается внутрисердечная гемодинамика, в результате застоя крови в предсердиях формируются тромбы в их ушках. При восстановлении синусового ритма рыхлые тромбы ушек предсердий могут оторваться и вызвать эмболию .
Желудочковая форма ПТ является серьезным нарушением ритма, особенно при инфаркте миокарда, так как она может быть осложнена фибрилляцией желудочков. Особенно опасно увеличение ритма желудочков до 180-250 в 1 минуту - такая аритмия относится к неотложным состояниям.
Важно помнить, что после приступа ПТ возможно развитие посттахикардиального синдрома (более часто отмечается у больных коронарным атеросклерозом, иногда - у молодых пациентов без признаков органического поражения сердца). На ЭКГ появляются отрицательные зубцы Т, изредка с некоторым смещением интервалов SТ, удлиняется интервал QТ. Такие изменения ЭКГ могут наблюдаться в течение нескольких часов, дней, а иногда и недель после прекращения приступа. В этой ситуации необходимы динамическое наблюдение и дополнительные лабораторные исследования (определение ферментов), с целью исключения инфаркта миокарда, который также может выступать причиной появления ПТ.
Лечение
Вопрос о тактике лечения пациентов с пароксизмальной тахикардией должен решаться с учетом формы аритмии (предсердной, атриовентрикулярной, желудочковой), ее этиологии, частоты и длительности приступов, наличия или отсутствия осложнений во время пароксизмов (сердечной или сердечно-сосудистой недостаточности).
Прогноз
Прогностические критерии пароксизмальной тахикардии:
- форма;
- этиология;
- длительность приступов;
- наличие или отсутствие осложнений;
- состояние сократительной способности миокарда (при тяжелых поражениях сердечной мышцы существует высокий риск развития острой сердечной или сердечно-сосудистой недостаточности, фибрилляции желудочков).
Эссенциальная суправентрикулярная форма ПТ наиболее благоприятна по течению, так как большая часть больных не утрачивает своей трудоспособности на протяжении многих лет, иногда отмечаются случаи полного спонтанного излечения.
Течение суправентрикулярной тахикардии, вызванной болезнями миокарда, во многом определяется темпами развития и эффективностью терапии основного заболевания.
Самый плохой прогноз - при желудочковой форме ПТ, протекающей на фоне патологии миокарда (острого инфаркта, первичных кардиомиопатий, рецидивирующего миокардита, обширной преходящей ишемии, тяжелой миокардиодистрофии, обусловленной пороками сердца). Поражения миокарда приводят к трансформации пароксизмов тахикардии в мерцание желудочков.
Продолжительность жизни пациентов с желудочковой тахикардией, при отсутствии осложнений, составляет годы и даже десятилетия. Летальный исход при желудочковой форме ПТ, как правило, наступает у пациентов с сердечными пороками, а также у больных, которые перенесли до этого внезапную клиническую смерть и реанимацию.
Госпитализация
Показания к госпитализации:
- впервые зафиксированные нарушения ритма;
- отсутствие эффекта от медикаментозного лечения (на догоспитальном этапе применяется только одно аритмическое средство);
- появление осложнений, потребовавших проведения электроимпульсной терапии;
- часто рецидивирующие нарушения ритма.
В случае развития желудочковой пароксизмальной тахикардии пациентам чаще всего необходима экстренная госпитализация. Исключение составляют идиопатические варианты с доброкачественным течением и возможностью быстрого купирования путем введения определенного антиаритмического препарата.
Госпитализация при пароксизме суправентрикулярной тахикардии требуется в случае развития острой сердечной либо сердечно-сосудистой недостаточности.
Плановая госпитализация больным с пароксизмальной тахикардией показана при частых (более 2 раз в месяц) приступах тахикардии, с целью проведения детального обследования, определения тактики лечения и показаний к хирургическому лечению.
Профилактика
Профилактика приступов пароксизмальной тахикардии осуществляется с учетом ее формы, причины и частоты возникновения.
При редких приступах (один в несколько месяцев или лет) рекомендуется избегать физических и психических нагрузок, вести здоровый образ жизни, исключить курение и алкоголь.
При частых приступах применяют успокаивающие и устраняющие неправильный ритм лекарственные препараты.
При пароксизмальной тахикардии, связанной с заболеванием сердца, следует провести активное лечение этого заболевания.
Пароксизмальная суправентрикулярная тахикардия при инфаркте миокарда ( оим, ОИМ ). Неотложная помощь при пароксизмальной суправентрикулярной тахикардии. Пароксизмальная мерцательная аритмия. Неотложная помощь при пароксизмальной мерцательной аритмии.
Пароксизмальная суправентрикулярная тахикардия клинически проявляется выраженным сердцебиением, чувством нехватки воздуха, иногда ноющими болями в области сердца.
Неотложная помощь. Введение лидокаина противопоказано из-за неэффективности и риска учащения желудочковых сокращений. Лечение так же, как и при мерцательной аритмии, начинают с в/в капельного введения поляризующей смеси и рибоксина (200—400 мг). На фоне поляризующей смеси в/в струйно вводится нзоптин (5—10 мг); при отсутствии эффекта данную дозу рекомендуется повторить через 30 мин. Можно попытаться использовать в/в капельное введение кордарона, растворенного в поляризующей смеси из расчета 5 мг/кг (в среднем, 300 мг). При отсутствии эффекта — электроимпульсная терапия (показания — см. выше).
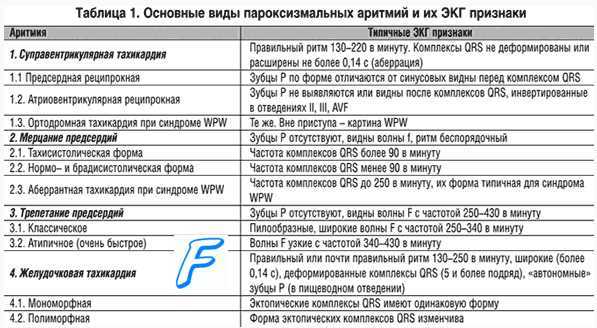
Пароксизмальная мерцательная аритмия клинически проявляется приступами сердцебиения, ощущениями перебоев в его работе, нехваткой воздуха. Больной, как правило, может указать точное время начала приступа.
Неотложная помощь. При тахисистолической форме пароксизмальной мерцательной аритмии необходимо произвести экстренное восстановление ритма, иначе в течение короткого времени у больного разовьются признаки острой сердечной недостаточности. В то же время, если у больного на фоне ОИМ появляются эпизоды нормосистолического варианта мерцательной аритмии, их целенаправленное купирование не производится. Лечение начинают с в/ в введения поляризующей смеси (скорость введения калия не должна превышать 20 ммоль/ч). Затем в/в последовательно вводятся сердечные гли-козиды короткого действия (например, р-р строфантина 0,05% — 0,5—0,7 мл), 5—10 мг изоптина, до 1000 мг рибоксина. При отсутствии эффекта можно попробовать в/в ввести 10 мл 10% раствора новокаинамида в сочетании с 0,5 мл 0,2% р-ра норадреналина, если и эти препараты не купируют пароксизм и происходит нарастание сердечной недостаточности — показана срочная электроимпульсная терапия.
Учебное видео ЭКГ при суправентрикулярной тахикардии (синусовой тахикардии, фибрилляции предсердий, трепетании предсердий)
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Нарушения ритма и проводимости, в постоянной или преходящей форме, встречаются практически у 100% больных ОИМ. Диагностика данного осложнения зависит не столько от вида ОИМ, сколько от класса следящей аппаратуры и непрерывности регистрации ЭКГ.
Нарушения ритма
На первом месте по частоте и тяжести прогноза находится желудочковая экстрасистолия (политопная, полиморфная и т. д.). Клинически данное состояние проявляется ощущением «ударов сердца», его замиранием, перебоями и т. д. Если желудочковая экстрасистолия принимает частый характер (5—6 и более экстрасистол в I мин.), или становится типа «R на Т» даже редкого характера, это является показанием к немедленному их купированию, в противном случае возможно развитие фибрилляции желудочков с летальным исходом. Препаратом выбора для лечения данной патологии является лидока-ин. Рекомендуемые дозы лидокаина: 80—120 мг в/в, затем через 30 мин. еще 80—100 мг, после этого, при необходимости, через каждый час дозу можно повторять. После купирования аритмии с профилактической целью в/м вводится 200 мг данного препарата.
При отсутствии лидокаина или при его неэффективности можно использовать другие медикаменты:
1. Новокаинамид. 10% р-р — 10,0 желательно в сочетании с 0,5 мл 0,2% р-ра норадреналина, вводится медленно, в/в, под контролем АД (табл. по 0,5 г 4 раза в сутки, внутрь).
2. Этмозин — по 100 мг 4 раза в сутки.
3. Этацизин — по 50 мг 3 раза в сутки.
4. Обзидан — 5 мг вводится в/в струйно, под контролем АД (табл. по 20 мг 4 раза в сутки).
При отсутствии эффекта от медикаментозного лечения производится электрическая дефибрилляция. Показаниями к проведению электроимпульсной терапии (методика проведения — см. главу 25) являются:
1. Появление признаков острой левожелудочковой недостаточности (отек легких !).
2. Развитие клиники аритмического шока.
3. Отсутствие эффекта от консервативного лечения в течение 3 часов.
После проведения электроимпульсной терапии назначается поддерживающая терапия обзиданом (20 мг 2 раза в сутки ), или этмози-ном (100 мг 2 раза в сутки), или этацизином (50 мг 2 раза в сутки).
Желудочковая экстрасистолия. Схема.
а Левожелудочковая экстрасистола с компенсаторной паузой (картина блокады ПНПГ).
b Правожелудочковая экстрасистола с компенсаторной паузой (картина блокады ЛНПГ).
Учебное видео ЭКГ при экстрасистолии и ее типы
Пароксизмальная тахикардия
Пароксизмальная тахикардия – вид аритмии, характеризующийся приступами сердцебиения (пароксизмами) с частотой сердечных сокращений от 140 до 220 и более в минуту, возникающих под влиянием эктопических импульсов, которые приводят к замещению нормального синусового ритма. Пароксизмы тахикардии имеют внезапное начало и окончание, различную продолжительность и, как правило, сохраненный регулярный ритм. Эктопические импульсы могут генерироваться в предсердиях, атриовентрикулярном соединении или желудочках.
МКБ-10
Общие сведения
Пароксизмальная тахикардия этиологически и патогенетически сходна с экстрасистолией, и несколько экстрасистол, следующих подряд, расцениваются как непродолжительный пароксизм тахикардии. При пароксизмальной тахикардии сердце работает неэкономно, кровообращение осуществляется неэффективно, поэтому пароксизмы тахикардии, развивающиеся на фоне кардиопатологии, приводят к недостаточности кровообращения. Пароксизмальная тахикардия в различных формах выявляется у 20-30% пациентов при длительном ЭКГ-мониторировании.
Классификация пароксизмальной тахикардии
По месту локализации патологических импульсов выделяют предсердную, предсердно-желудочковую (атриовентрикулярную) и желудочковую формы пароксизмальной тахикардии. Предсердная и предсердно-желудочковая пароксизмальные тахикардии объединяются в наджелудочковую (суправентрикулярную) форму.
По характеру течения встречаются острая (пароксизмальная), постоянно возвратная (хроническая) и непрерывно рецидивирующая формы пароксизмальной тахикардии. Течение непрерывно рецидивирующей формы может длиться годами, вызывая аритмогенную дилатационную кардиомиопатию и недостаточность кровообращения. По механизму развития различаются реципрокная (связанная с механизмом re-entry в синусовом узле), эктопическая (или очаговая), многофокусная (или многоочаговая) формы наджелудочковой пароксизмальной тахикардии.
В основе механизма развития пароксизмальной тахикардии в большинстве случаев лежит повторный вход импульса и круговая циркуляция возбуждения (реципрокный механизм re-entry). Реже пароксизм тахикардии развивается в результате наличия эктопического очага аномального автоматизма или очага постдеполяризационной триггерной активности. Вне зависимости от механизма возникновения пароксизмальной тахикардии всегда предшествует развитие экстрасистолии.
Причины пароксизмальной тахикардии
По этиологическим факторам пароксизмальная тахикардия сходна с экстрасистолией, при этом суправентрикулярная форма обычно вызывается повышением активации симпатического отдела нервной системы, а желудочковая - воспалительными, некротическими, дистрофическими или склеротическими поражениями сердечной мышцы.
При желудочковой форме пароксизмальной тахикардии очаг возникновения эктопического возбуждения располагается в желудочковых отделах проводящей системы — пучке Гиса, его ножках, а также волокнах Пуркинье. Развитие желудочковой тахикардии чаще отмечается у мужчин пожилого возраста при ИБС, инфарктах миокарда, миокардитах, гипертонической болезни, пороках сердца.
Важной предпосылкой развития пароксизмальной тахикардии служит наличие дополнительных путей проведения импульса в миокарде врожденного характера (пучка Кента между желудочками и предсердиями, обходящего атриовентрикулярный узел; волокон Махейма между желудочками и атриовентрикулярным узлом) или возникших в результате поражений миокарда (миокардита, инфаркта, кардиомиопатии). Дополнительные пути проведения импульса вызывают патологическую циркуляцию возбуждения по миокарду.
В некоторых случаях в атриовентрикулярном узле развивается, так называемая, продольная диссоциация, приводящая к нескоординированному функционированию волокон атриовентрикулярного соединения. При явлении продольной диссоциации часть волокон проводящей системы функционирует без отклонений, другая, напротив, проводит возбуждение в противоположном (ретроградном) направлении и служит основой для круговой циркуляции импульсов из предсердий в желудочки и затем по ретроградным волокнам обратно в предсердия.
В детском и подростковом возрасте иногда встречается идиопатическая (эссенциальная) пароксизмальная тахикардия, причину которой не удается достоверно установить. В основе нейрогенных форм пароксизмальной тахикардии лежит влияние психоэмоциональных факторов и повышенной симпатоадреналовой активности на развитие эктопических пароксизмов.
Симптомы пароксизмальной тахикардии
Пароксизм тахикардии всегда имеет внезапное отчетливое начало и такое же окончание, при этом его продолжительность может варьировать от нескольких суток до нескольких секунд.
Начало пароксизма пациент ощущает как толчок в области сердца, переходящий в усиленное сердцебиение. Частота сердечных сокращений во время пароксизма достигает 140-220 и более в минуту при сохраненном правильном ритме. Приступ пароксизмальной тахикардии может сопровождаться головокружением, шумом в голове, чувством сжимания сердца. Реже отмечается преходящая очаговая неврологическая симптоматика – афазия, гемипарезы. Течение пароксизма наджелудочковой тахикардии может протекать с явлениями вегетативной дисфункции: потливостью, тошнотой, метеоризмом, легким субфебрилитетом. По окончании приступа на протяжении нескольких часов отмечается полиурия с выделением большого количества светлой мочи низкой плотности (1,001-1,003).
Затянувшееся течение пароксизма тахикардии может вызывать падение артериального давления, развитие слабости и обмороков. Переносимость пароксизмальной тахикардии хуже у пациентов с кардиопатологией. Желудочковая тахикардия обычно развивается на фоне заболеваний сердца и имеет более серьезный прогноз.
Осложнения пароксизмальной тахикардии
При желудочковой форме пароксизмальной тахикардии с частотой ритма более 180 уд. в минуту может развиться мерцание желудочков. Длительный пароксизм может приводить к тяжелым осложнениям: острой сердечной недостаточности (кардиогенному шоку и отеку легких). Снижение величины сердечного выброса во время пароксизма тахикардии вызывает уменьшение коронарного кровоснабжения и ишемию сердечной мышцы (стенокардию или инфаркт миокарда). Течение пароксизмальной тахикардии приводит к прогрессированию хронической сердечной недостаточности.
Диагностика пароксизмальной тахикардии
Пароксизмальная тахикардия может быть диагностирована по типичности приступа с внезапным началом и окончанием, а также данным исследования частоты сердечных сокращений. Суправентрикулярная и желудочковая формы тахикардии различаются по степени учащения ритма. При желудочковой форме тахикардии ЧСС обычно не превышает 180 уд. в минуту, а пробы с возбуждением блуждающего нерва дают отрицательные результаты, тогда как при суправентрикулярной тахикардии ЧСС достигает 220-250 уд. в минуту, и пароксизм купируется с помощью вагусного маневра.
При регистрации ЭКГ во время приступа определяются характерные изменения формы и полярности зубца Р, а также его расположения относительно желудочкового комплекса QRS, позволяющие различить форму пароксизмальной тахикардии. Для предсердной формы типично расположение зубца Р (положительного или отрицательного) перед комплексом QRS. При пароксизме, исходящем из предсердно-желудочкового соединения, регистрируется отрицательный зубец Р, расположенный позади комплекса QRS или сливающийся с ним. Для желудочковой формы характерна деформация и расширение комплекса QRS, напоминающего желудочковые экстрасистолы; может регистрироваться обычный, неизмененный зубец Р.
Если пароксизм тахикардии не удается зафиксировать при электрокардиографии, прибегают к проведению суточного мониторирования ЭКГ, регистрирующего короткие эпизоды пароксизмальной тахикардии (от 3 до 5 желудочковых комплексов), субъективно не ощущаемые пациентами. В ряде случаев при пароксизмальной тахикардии проводится запись эндокардиальной электрокардиограммы путем внутрисердечного введения электродов. Для исключения органической патологии проводят УЗИ сердца, МРТ или МСКТ сердца.
Лечение пароксизмальной тахикардии
Вопрос о тактике лечения пациентов с пароксизмальной тахикардией решается с учетом формы аритмии (предсердной, атриовентрикулярной, желудочковой), ее этиологии, частоты и длительности приступов, наличия или отсутствия осложнений во время пароксизмов (сердечной или сердечно-сосудистой недостаточности).
Большинство случаев желудочковой пароксизмальной тахикардии требуют экстренной госпитализации. Исключение составляют идиопатические варианты с доброкачественным течением и возможностью быстрого купирования путем введения определенного антиаритмического препарата. При пароксизме суправентрикулярной тахикардии пациентов госпитализируют в отделение кардиологии в случае развития острой сердечной либо сердечно-сосудистой недостаточности.
Плановую госпитализацию пациентов с пароксизмальной тахикардией проводят при частых, > 2 раз в месяц, приступах тахикардии для проведения углубленного обследования, определения лечебной тактики и показаний к хирургическому лечению.
Возникновение приступа пароксизмальной тахикардии требует оказания неотложных мер на месте, а при первичном пароксизме или сопутствующей сердечной патологии необходим одновременный вызов скорой кардиологической службы.
Для купирования пароксизма тахикардии прибегают к проведению вагусных маневров – приемов, оказывающих механическое воздействие на блуждающий нерв. К вагусным маневрам относятся натуживание; проба Вальсальвы (попытка энергичного выдоха при закрытых носовой щели и ротовой полости); проба Ашнера (равномерное и умеренное надавливание на верхний внутренний угол глазного яблока); проба Чермака-Геринга (надавливание на область одного или обоих каротидных синусов в области сонной артерии); попытка вызвать рвотный рефлекс путем раздражения корня языка; обтирание холодной водой и др. С помощью вагусных маневров возможно купирование только приступов суправентрикулярных пароксизмов тахикардии, но не во всех случаях. Поэтому основным видом помощи при развившейся пароксизмальной тахикардии является введение препаратов противоаритмического действия.
В качестве оказания неотложной помощи показано внутривенное введение универсальных антиаритмиков, эффективных при любых формах пароксизмов: новокаинамида, пропранолоа (обзидана), аймалина (гилуритмала), хинидина, ритмодана (дизопирамида, ритмилека), этмозина, изоптина, кордарона. При длительных пароксизмах тахикардии, не купирующихся лекарственными средствами, прибегают к проведению электроимпульсной терапии.
В дальнейшем пациенты с пароксизмальной тахикардией подлежат амбулаторному наблюдению у кардиолога, определяющего объем и схему назначения антиаритмической терапии. Назначение противорецидивного антиаритмического лечения тахикардии определяется частотой и переносимостью приступов. Проведение постоянной противорецидивной терапии показано пациентам с пароксизмами тахикардии, возникающими 2 и более раз в месяц и требующими врачебной помощи для их купирования; при более редких, но затяжных пароксизмах, осложняющихся развитием острой левожелудочковой или сердечно-сосудистой недостаточности. У пациентов с частыми, короткими приступами наджелудочковой тахикардии, купирующимися самостоятельно или с помощью вагусных маневров, показания к противорецидивной терапии сомнительны.
Длительная противорецидивная терапия пароксизмальной тахикардии проводится противоаритмическими средствами (бисульфатом хинидина, дизопирамидом, морацизином, этацизином, амиодароном, верапамилом и др.), а также сердечными гликозидами (дигоксином, ланатозидом). Подбор препарата и дозировки осуществляется под электрокардиографическим контролем и контролем самочувствия пациента.
Применение β-адреноблокаторов для лечения пароксизмальной тахикардии позволяет снизить вероятность перехода желудочковой формы в мерцание желудочков. Наиболее эффективно использование β-адреноблокаторов совместно с противоаритмическими средствами, что позволяет снизить дозу каждого из препаратов без ущерба эффективности проводимой терапии. Предупреждение рецидивов суправентрикулярных пароксизмов тахикардии, уменьшение частоты, продолжительности и тяжести их течения достигается постоянным пероральным приемом сердечных гликозидов.
К хирургическому лечению прибегают при особо тяжелом течении пароксизмальной тахикардии и неэффективности противорецидивной терапии. В качестве хирургического пособия при пароксизмах тахикардии применяются деструкция (механическая, электрическая, лазерная, химическая, криогенная) дополнительных путей проведения импульса или эктопических очагов автоматизма, радиочастотная абляция (РЧА сердца), вживление электрокардиостимуляторов с запрограммированными режимами парной и “захватывающей” стимуляции либо имплантация электрических дефибрилляторов.
Прогноз при пароксизмальной тахикардии
Прогностическими критериями пароксизмальной тахикардии являются ее форма, этиология, длительность приступов, наличие или отсутствие осложнений, состояние сократительной способности миокарда (так как при тяжелых поражениях сердечной мышцы велик риск развития острой сердечно-сосудистой или сердечной недостаточности, фибрилляции желудочков).
Наиболее благоприятна по течению эссенциальная суправентрикулярная форма пароксизмальной тахикардии: большинство пациентов не утрачивают трудоспособности на протяжении многих лет, редко наблюдаются случаи полного спонтанного излечения. Течение суправентрикулярной тахикардии, обусловленной заболеваниями миокарда, во многом определяется темпами развития и эффективностью терапии основного заболевания.
Худший прогноз отмечается при желудочковой форме пароксизмальной тахикардии, развивающейся на фоне патологии миокарда (острого инфаркта, обширной преходящей ишемии, рецидивирующего миокардита, первичных кардиомиопатий, тяжелой миокардиодистрофии, обусловленной пороками сердца). Поражения миокарда способствуют трансформации пароксизмов тахикардии в мерцание желудочков.
При отсутствии осложнений выживаемость пациентов с желудочковой тахикардией составляет годы и даже десятилетия. Летальный исход при желудочковой форме пароксизмальной тахикардии, как правило, наступает у пациентов с сердечными пороками, а также больных, перенесших ранее внезапную клиническую смерть и реанимацию. Улучшает течение пароксизмальной тахикардии постоянная противорецидивная терапия и хирургическая коррекция ритма.
Профилактика пароксизмальной тахикардии
Меры профилактики эссенциальной формы пароксизмальной тахикардии, как и ее причины, неизвестны. Предупреждение развития пароксизмов тахикардии на фоне кардиопатологии требует профилактики, своевременной диагностики и терапии основного заболевания. При развившейся пароксизмальной тахикардии показано проведении вторичной профилактики: исключение провоцирующих факторов (психических и физических нагрузок, алкоголя, курения), прием седативных и антиаритмических противорецидивных препаратов, хирургическое лечение тахикардии.
Пароксизмальная тахикардия у детей
Пароксизмальная тахикардия у детей — это аритмия, которая проявляется приступообразным повышением частоты сердечных сокращений до 180-300 ударов за минуту. Заболевание характеризуется внезапными приступами сердцебиения, болями в сердце, беспокойством и предобморочным состоянием. Диагностика пароксизмальной тахикардии проводится инструментальными (мониторирование ЭКГ, эхокардиография, ЭФИ сердца) и лабораторными методами (определение маркеров повреждения миокарда, антител к элементам проводящей системы). Неотложное лечение включает вагусные пробы и кардиоверсию, для предотвращения повторных приступов назначают антиаритмические лекарства, радиочастотную абляцию.
Пароксизмальная тахикардия (ПТ) составляет до 95% всех тахиаритмий детского возраста. Частота встречаемости болезни варьирует от 1 случая на 250-25000 детей. Такой разбег объясняется сложностями клинической диагностики патологии и ее кратковременным приступообразным характером, из-за чего врач не всегда вовремя выявляет аритмию. ПТ одинаково часто встречается у мальчиков и у девочек. Актуальность проблемы в педиатрической практике обусловлена частым развитием у детей недостаточности кровообращения и аритмогенных коллапсов.
Причины
Для пароксизмальных нарушений ритма у детей характерна высокая частота (до 85%) спонтанных нарушений, которые происходят при отсутствии органических повреждений миокарда. Поэтому многие случаи тахикардий в детском возрасте носят функциональный характер и исчезают после устранения причинного фактора или по мере роста ребенка и совершенствования регуляции сердечно-сосудистой системы. Среди основных причин пароксизмальной аритмии выделяют:
- Нарушения нервной регуляции. Преобладание парасимпатических влияний в первые годы жизни и несовершенство вегетативной иннервации становятся предрасполагающими факторами пароксизмальных тахикардий.
- Психоэмоциональные причины. Нестабильность психики, склонность к ярким эмоциональным реакциям и высокий уровень невротизации — факторы, которые у большого количества детей приводят к функциональным нарушениям сердечной деятельности.
- Экстракардиальные нарушения. Этиологическими факторами аритмий выступают эндокринные и врожденные метаболические расстройства, острые и хронические инфекции.
- Органические поражения сердца. Около 15% случаев ПТ вызваны врожденными кардиомиопатиями, сердечными пороками и опухолями, а также приобретенными болезнями — миокардитами, эндокардитами.
- Отягощенный анамнез. Патологии беременности и перинатального периода — важный предрасполагающий фактор для формирования пароксизмальных тахикардий. Риск заболевания повышается, если у близких родственников есть аритмии, другие кардиологические проблемы.
Патогенез
Формирование пароксизмального учащенного сердцебиения у детей имеет 2 основных механизма: риентри (re-entry) и аномальный автоматизм. В первом случае тахикардия возникает в результате патологической круговой циркуляции импульсов по дополнительным или функциональным проводящим путям. При этом происходит многократное возбуждение одного и того же участка сердечной мышцы.
При аномальном автоматизме учащение сокращений миокарда связано с формированием дополнительных очагов возбуждения в тканях предсердий или желудочков — там, где в норме импульсы не образуются. Это вызвано наличием в сердечной мышце клеток с повышенной готовностью к деполяризации, которые могут спонтанно генерировать импульс. В итоге автоматизм синусового узла подавляется, а его функцию берут на себя эктопические очаги.
Симптомы
При пароксизмальной тахикардии частота пульса у ребенка раннего возраста повышается до 250-300 сердечных сокращений в минуту, а у старших детей — до 180-200. Приступы аритмии начинаются внезапно и продолжаются от пары секунд до нескольких дней. У грудничков и дошкольников пароксизмы чаще всего провоцируются инфекционными и соматическими заболеваниями. У школьников они в основном связаны с физическими и эмоциональными перегрузками.
У малышей приступ проявляется внезапным беспокойством, криком или плачем, одышкой. Возможна одно-двукратная рвота. При длительном пароксизме ребенок отказывается от еды, становится вялым. Пациенты-школьники могут пожаловаться на болезненность в левой половине грудной клетки, чувство стеснения в груди и затруднения дыхания. Во время приступа тахикардии у 15% больных наблюдается предобморочное состояние, иногда бывает потеря сознания.
Для пароксизмальной аритмии типична циркадность — ухудшение состояния в определенное время суток. Особенностью течения заболевания у детей среднего и старшего школьного возраста являются частые жалобы на повышенную утомляемость, упадок сил, сонливость, которые беспокоят даже в межприступный период. У подростков может быть повышенная метеочувствительность и учащение пароксизмов при смене погоды.
Приступ тахикардии — опасное состояние, которое без экстренной медицинской помощи заканчивается кардиогенным шоком, сердечно-легочной недостаточностью. ПТ может стать причиной внезапной детской смерти. При хроническом течении пароксизмальной аритмии формируются структурные кардиопатологии по типу аритмогенной или дилатационной кардиомиопатии. Продолжительные расстройства кровообращения замедляют рост и физическое развитие ребенка.
При физикальном обследовании детский кардиолог оценивает частоту пульса и ЧСС, проводит пальпацию предсердечной области, перкуссию и аускультацию сердца. На первичном приеме врач измеряет антропометрические показатели, определяет уровень физического и психического развития. Для выявления пароксизмальной тахикардии и обнаружения ее причин применяются следующие методы исследования:
- Электрокардиография. На ЭКГ обнаруживают повышение частоты предсердных зубцов и желудочковых комплексов, их деформацию, появление признаков нарушения реполяризации. Для точной диагностики редких пароксизмов и установления их циркадности рекомендовано суточное мониторирование кардиограммы.
- ЭхоКГ. Ультразвуковое исследование выполняется для визуализации структурных особенностей сердца, обнаружения возможных органических предпосылок пароксизмальной тахикардии. При эхокардиографии удается обнаружить признаки аритмогенной кардиомиопатии.
- ЭФИ сердца. Для дифференциальной диагностики в сложных случаях назначается чреспищеводное электрофизиологическое исследование, которое регистрирует даже единичные пароксизмы. Результаты ЭФИ помогают врачу классифицировать болезнь и выбрать оптимальный метод терапии.
- Определение миокардиальных маркеров. Чтобы выявить повреждение миокарда, кардиологу необходимы показатели МВ-фракции креатинфосфокиназы, тропонина, ЛДГ. Также используют анализ на антитела к антигенам проводящей системы сердца, чтобы исключить аутоиммунный характер аритмии.
- Дополнительные анализы. Клиническое и биохимическое исследование крови имеет вспомогательное значение в диагностике. При подозрении на инфекционные провоцирующие факторы проводится ИФА или ПЦР (к аденовирусам, герпесвирусам, возбудителям кори и краснухи). По показаниям делают гормональные анализы.
Лечение пароксизмальной тахикардии у детей
Консервативная терапия
При пароксизме тахикардии с нормальной гемодинамикой лечение начинается с вагусных проб для стабилизации сердечного ритма. Они включают прикладывание пузыря со льдом к голове, переворот головой вниз на 30 секунд, надавливание на корень языка. Эффективность метода достигает 50% при его проведении в первые минуты после начала приступа сердцебиения.
Для неотложного лечения пароксизма с нарушениями гемодинамики рекомендована электроимпульсная кардиоверсия, которая быстро устраняет нарушения и нормализует сердечный автоматизм. С целью купирования устойчивых форм пароксизмальной тахикардии назначается чреспищеводная электрокардиостимуляция. Для экстренного лечения применяются препараты из группы антагонистов кальция, блокаторов кальциевых каналов, транквилизаторов.
При частых приступах аритмии и клинически значимых нарушениях сердечной деятельности у детей проводят поддерживающую медикаментозную терапию. Она включает несколько групп антиаритмических лекарств, которые подбираются индивидуально. Для предупреждения осложнений схему лечения усиливают кардиометаболическими препаратами, витаминами и анаболиками.
Хирургическое лечение
При тяжелых и часто повторяющихся эпизодах пароксизмальной тахикардии рекомендована интервенционная терапия — радиочастотная катетерная абляция (РЧА). Это безопасный метод, который применяется в детской кардиологии для коррекции нарушений ритма. РЧА показана пациентам с массой тела более 15 кг. Ее эффективность составляет от 77% при предсердных тахикардиях до 97% при атриовентрикулярных реципрокных нарушениях ритма.
Прогноз и профилактика
Назначение базовой противорецидивной терапии и проведение современных хирургических методов коррекции ПТ значительно снизили смертность и риск тяжелых осложнений. Для детей без органической сердечной патологии прогноз благоприятный, а при наличии структурных нарушений миокарда могут быть рефрактерные к терапии формы пароксизмальной тахикардии. Профилактика заключается в устранении модифицируемых факторов риска.
1. Суправентрикулярные (наджелудочковые) тахикардии у детей/ И.А. Ковалев, И.А. Хамнагадаев, Л.И. Свинцова, Т.К. Кручина и др.// Педиатрическая фармакология. — 2019.
2. Особенности лечения суправентрикулярной формы пароксизмальной тахикардии в детском возрасте/ Е.В. Сечко, Е.В. Засим, В.В. Строгий, Н.И. Савьюк// Неотложная кардиология и кардиоваскулярные риски. — 2018.
3. Клинические варианты и частота возникновения суправентрикулярных тахикардий у детей/ Г.А. Новик, Д.Ф. Егоров, Т.К. Кручина// Лечащий врач. — 2011.
Читайте также:
- Зависимость от гашиша-марихуаны (гашишизм) - клиника, лечение
- Заболевания полости рта. Как лечить воспаления ротовой полости?
- Патогенез легионеллезов. Патогенез поражений легионелл. Болезнь легионеров. Клиника легионеллезов. Клинические проявления легионеллезов.
- Саркома маточной трубы - диагностика, лечение
- Идиопатическая протрузия вертлужной впадины: атлас фотографий
