Патологическая регенерация (восстановление) глазодвигательного нерва
Добавил пользователь Дмитрий К. Обновлено: 27.01.2026
Паралич глазодвигательного нерва при аневризмах сосудов. Офтальмоплегическая мигрень
Паралич глазодвигательного нерва в виде единственного симптома мало говорит в отношении топической диагностики. В первую очередь надо думать об аневризмах a. cerebri posterior или cerebelli superior, между которыми проходит нерв и которые могут его сдавить (в этом кроется и возможность возникновения «симптоматической» офтальмоплегической мигрени).
Лишь во вторую очередь надо думать о невритах глазодвигательного нерва. Последние могут быть как моносимпатическими, так и наблюдаться при полиневритах на почве ревматизма, диабета и при других заболеваниях обмена веществ, инфекционных заболеваниях и интоксикациях.
При аневризмах обычно паралич захватывает также внутриглазные мышцы и периферические симпатические волокна (зрачок средней ширины, не реагирующий или вяло реагирующий на свет). Начинается остро или медленно прогрессирует. Если паралич существует более длительное время, то часто наблюдаются признаки ненормальной регенерации.
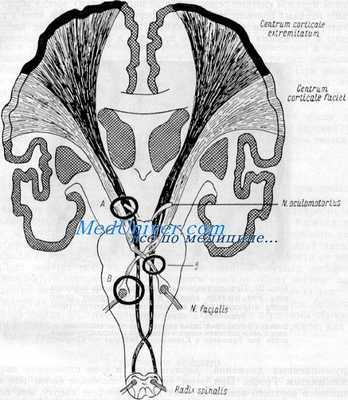
Возникновение альтернирующих гемиплегий.
А — очаг в pedunculus, вызывает hemiplegia alterna oculomotoria (паралич Вебера); B и b — очаг в мосту, вызывает hemiplegia alterna facialis; при В — с дегенеративной мышечной атрофией в области лицевого нерва, при b — без таковой (по Бингу)
Поражения глазодвигательного нерва, расположенные дальше кпереди,— будь то в стенке sinus cavernosus, в fissura orbitalis superior или в орбите,— распространяются обычно также в большей или меньшей степени на отводящий, блоковидный и тройничный нервы. Тяжелая общая симптоматология, наблюдающаяся при воспалительных тромбозах sinus cavernosus, а также при прорыве аневризмы сонной артерии в пещеристую пазуху, не оставляет места для сомнений в отношении локализации.
При обычной аневризме сонной артерии и наличии других симптомов поражение II и III ветвей тройничного нерва говорит больше об ограничении пространства в заднем отделе, в то время как поражение I ветви тройничного нерва указывает на ограничение пространства в переднем отделе sinus cavernosus. Последнее в практическом отношении невозможно отличить от еще несколько более периферичного поражения на уровне fissura orbitalis superior.
Наиболее частой причиной поражений в области верхней орбитальной щели являются опухоли, в особенности менингиоиы основной кости, обычно не сопровождающиеся болями. Экзофтальм указывает на локализацию в орбите. В виде исключения он наблюдается также при опухолях, прорастающих из полости черепа через верхнюю глазничную щель в орбиту. Могут присоединиться и симптомы со стороны зрительного нерва (скотомы, застойный сосок, более или менее резко выраженный венозный застой, первичная или вторичная атрофия).
Полезные данные для диагностики выявляются при рентгенологическом исследовании.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Патологическая регенерация (восстановление) глазодвигательного нерва
Подъядерные (инфрануклеарные) поражения глазодвигательного нерва. Синдром сильвиева водопровода, параличи Бенедикта и Вебера
Симптоматология инфрануклеарных поражений глазодвигательного нерва будет изложена последовательно, начиная от области ядра к периферии. Мы начинаем с интрамезенцефального хода нервных волокон. Для клинических целей полезно на поперечном срезе через область четверохолмия различать три этажа. В верхнем этаже (tectum) находятся сильвиев водопровод и под ним ядра глазодвигательного нерва.
При поражениях его развиваются симптомы, описанные уже выше как синдром сильвиева водопровода.
В среднем этаже (tegmentum) по соседству с волокнами глазодвигательного нерва расположены nucleus ruber, substantia nigra и lemniscus medialis. Локализирующиеся здесь поражения могут одновременно с дорзальной частью fasciculi oculomotorii захватить и эти образования, а также и pedunculus cerebelli. Так, например, при односторонней локализации поражения в среднем этаже наряду с полным параличом глазодвигательного нерва на этой стороне на противоположной стороне наблюдаются следующие экстрапирамидные симптомы: дрожание, атетоз и повышение тонуса в руке и ноге.
Сочетание паралича глазодвигательного нерва с гемитремором противоположной стороны обозначается в клинической номенклатуре как синдром Бенедикта (Benedict).
В нижнем этаже (pedunculus) волокна глазодвигательного нерва находятся в ближайшем соседстве с пирамидным путем. Возникающее здесь поражение (обусловленное, например, облитерацией a. cerebri posterior) вызывает «hemiplegia alternans superior seu oculomoloria», так называемый паралич Вебера (Weber). При этом синдроме паралич глазодвигательного нерва сочетается с параличом ноги и руки на противоположной стороне.

Частичный правосторонний паралич глазодвигательного нерва. Неполный птоз. Вследствие выключения функции внутренней прямой мышцы правое глазное яблоко отклонено кнаружи (перелом основания черепа) (по Бинту)
Так как на этом уровне к пирамидному пути еще примешаны супрануклеарные волокна лицевого и подъязычного нервов, то па стороне, противоположной поражению глазодвигательного нерва, развивается также «центральный», т. е. не дегенеративный, паралич лицевой мускулатуры и мышц языка. Чувствительность не страдает. Иногда при большей распространенности очага развиваются совместно синдромы Бенедикта и Вебера.
Поражение, локализующееся у места выхода ствола глазодвигательного нерва из ствола мозга, может захватить и проходящие в ножке мозга волокна пирамидного пути; тогда также развивается синдром Вебера. При этом синдроме, таким образом, нельзя решить, локализуется ли вызывающее его поражение внутри или вне мозгового ствола. Тетраплегия и двусторонний (часто полный) паралич глазодвигательного нерва говорят в пользу базального паралича нервов и пирамидного пути (синдром spatium interpediculare).
Синдром сильвиева водопровода, параличи Бенедикта и Вебера (как совместно с синдромом таламуса или без такового) могут также возникнуть и при облитерации отдельных ветвей a. cerebri posterior (ramus thalamo-geniculatus и идущие к среднему мозгу rami penetrantcs).
При травматических субарахноидальных и субдуральных гематомах часто наблюдается резкое расширение зрачка на стороне очага. В настоящее время предполагают, что этот мидриаз вызван сдавлением глазодвигательного нерва на основании со стороны gyrus hypoeampi в связи с давлением мозга через tentorium cerebelli.
На протяжении экстрацеребрального пути на основании черепа глазодвигательный нерв может подвергаться различным поражениям. Опухоли, люэтические (!), туберкулезные или травматические (при переломах основания черепа) менингиты могут вызвать частичные или полные параличи глазодвигательного нерва, нередко в сочетании с параличами других нервов (trochlearis, trigeminus, abducens, facialis, acusticus). Перед развитием паралича наблюдается миоз в качестве симптома раздражения.
Парез отводящего и глазодвигательного нерва
Парез глазного нерва является неврологическим заболеванием, при котором ограничиваются движения мышц органов зрения. В норме иннервация мышц органов зрения выполняется тремя парами нервов. При поражении одного или нескольких нервов работа мышц будет нарушена. Поражение каждого нерва имеет свои отличительные особенности, что облегчает диагностику заболевания. Но поражение сразу нескольких нервов затрудняет постановку правильного диагноза, это требует времени и тщательного обследования. Парез отводящего и глазодвигательного нерва должен наблюдать специалист. Очень важно обратиться к врачу сразу после появления первых симптомов. В этом случае существует больше шансов на скорейшее избавление от недуга.
В Юсуповской больнице можно пройти качественную диагностику и лечение пареза глазных нервов. На базе больницы работают отделения неврологии и реабилитации, где выполняется успешное лечение подобных заболеваний.

Что такое парез отводящего нерва?
Парез отводящего нерва левого глаза и правого глаза встречается с одинаковой частотой. В большинстве случаев заболевание поражает одну сторону, реже обе. Парез отводящего нерва можно заподозрить по характерным особенностям: у пациента наблюдаются трудности при повороте глазом в сторону пораженного нерва. Парез отводящего нерва нарушает работу прямой латеральной мышцы, и пациент не может полноценно отводить глаз в сторону. У больного возникает диплопия при взгляде прямо, которая усиливается при повороте глаза в сторону поражения. К другим симптомам пареза отводящего нерва относятся:
- вынужденное положение головы (нарушение зрения приводит к попытке адаптироваться к возникшим изменениям, что провоцирует возникновение непроизвольных положений);
- неровная походка (также связана с нарушением зрения);
- потеря ориентации;
- головокружение.
Почему возникает парез отводящего глазного нерва?
Парез отводящего глазного нерва – это следствие какого-либо заболевания в области головы, центральной нервной системы, других органов и систем. Парез отводящего глазного нерва могут вызвать:
- инфекционные и воспалительные заболевания головного мозга (энцефалит, менингит);
- инфекционные и воспалительные заболевания, такие как сифилис, дифтерия, грипп и др.;
- сильная интоксикация (алкогольными, наркотическими, химическими веществами);
- ботулизм;
- инсульт;
- инфаркт в области головы;
- отоларингологические заболевания;
- опухоли в головном мозге;
- повышенное внутричерепное давление;
- сахарный диабет (при котором происходит нарушение работы и структуры сосудов);
- рассеянный склероз.
Как проявляется парез глазодвигательного нерва?
Наиболее негативно влияющим на работу органов зрения является парез глазодвигательного нерва. Симптомы заболевания будут ярко выражены и позволят врачу заподозрить данную патологию. Глазодвигательный нерв выполняет очень важную функцию в движении глаза. Он обеспечивает работу верхней, нижней и медиальной прямых мышц, нижней косой мышцы, мышцы, отвечающей за поднятие верхнего века. Глазодвигательный нерв иннервирует сфинктер зрачка, обеспечивая его реакцию на свет (сужение и расширение). Поэтому при поражении глазодвигательного нерва выполнение множества движений глазом становиться невозможным.
У пациентов возникает двоение в глазах, зрачок не реагирует на свет, развивается птоз, возникает затруднение при открытии и закрытии глаза, сложности при движении глазом.
Редко происходит поражение только глазодвигательного нерва. Обычно состояние сопровождается нарушением работы отводящего, тройничного и бокового нервов. Патология возникает на фоне сахарного диабета, артериальной гипертензии, онкологических заболеваний головного мозга, микроинфарктов сосудов головы, инсультов.
Парез глазодвигательного нерва и отводящего нерва: лечение в Москве
Основным методом терапии пареза глазодвигательного и отводящего нерва является устранение заболевания, которое его вызвало. В Юсуповской больнице выполняют комплексное лечение данной патологии, что способствует устранению основного заболевания и его последствий. Перед назначением терапии пациент проходит тщательное обследование, которое поможет выявить основное заболевание и масштабы поражения нервов. В Юсуповской больнице диагностика выполняется с применением новейшего высокоточного оборудования, позволяющего установить причину недуга даже в самых сложных случаях. После постановки диагноза и определения состояния организма пациента врач составляет наиболее оптимальную стратегию лечения.
Комплексное лечение пареза глазодвигательного и отводящего нерва будет включать медикаментозную терапию (препараты подбираются в зависимости от вида основного заболевания) и реабилитацию. Курс физиотерапии и реабилитации проводиться в специализированном центре Юсуповской больницы, где работают опытные специалисты в сфере восстановления утраченных функций. Без курса реабилитации парез глазодвигательного и отводящего нерва может пройти в течение 2-3 месяцев после избавления от основного недуга. Курс реабилитации в Юсуповской больнице позволяет ускорить процесс восстановления утраченных функций, способствует эффективному устранению последствий заболевания, скорейшему выздоровлению пациента и возвращению к полноценной жизни.
Записаться на консультацию к неврологам, реабилитологам, физиотерапевтам и другим специалистам клиники, получить информацию о работе клиники неврологии, реабилитации, уточнить другой интересующий вопрос можно по телефону Юсуповской больницы.
При регенерации поврежденного периферического нерва (в центральной нервной системе регенерация не наблюдается) всегда образуется больше нервных волокон, чем их было первоначально. При этом у глазодвигательного нерва растущие осевые цилиндры довольно часто попадают к «ложным» мышцам, что приводит к развитию патологических содружественных движений. Характерным в этом отношении является псевдосимптом Грэфе.
При этом симптоме движение более или менее опущенного верхнего века наступает не при взгляде кверху, как обычно в норме, а при других направлениях взгляда, связанных с деятельностью одной из мышц, иннервируемых глазодвигательным нервом, например внутренней или нижней прямой мышцы.
Псевдосимптом Грэфе не следует смешивать с «истинным» симптомом Грэфе, наблюдающемся при базедовическом экзофтальме (отставание верхнего века при взгляде книзу). При одностороннем параличе подымателя верхнего века (а также при Myastenia gravis), при усиленных попытках активно поднять парализованное веко иногда наблюдается слишком резкое приподнимание века на другом глазу; то же самое наблюдается и при двустороннем птозе, выраженном резче на одном глазу, при попытках активно поднять более резко опущенное веко.
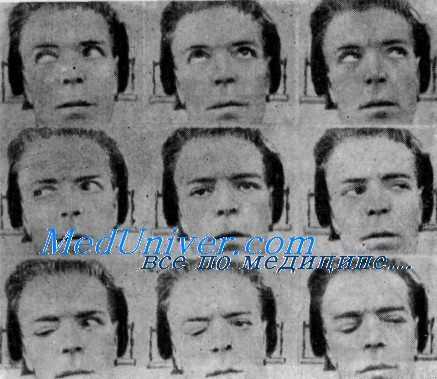
Патологическое подымание левого верхнего века при взгляде вправо и книзу, поэтому резче всего выражено при взгляде вправо — книзу (изображения в нижнем ряду слева). Больной 4 года тому назад перенес перелом основания черепа с левосторонним полным параличом глазодвигательного нерва (по Брюкнеру и Клинглеру—Bruckner u. Klingler)
Это, понятно, не является патологически содружественным движением, а представляет собой выражение симметричной иннервации подымателей обоих век и соответствует вторичному углу отклонения глаза при паралитическом косоглазии.
Интересно в связи с этим отметить, что регенерирующие «соматические» осевые цилиндры могут также врастать в существующие пути «автономных» нервов. Так, после предшествовавших параличей глазодвигательного нерва иногда наблюдается сужение или расширение зрачка, протекающее синхронно с иннервацией одной из наружных глазных мышц или с прекращением этой иннервации.
У обезьян, после перерезки, центральный отрезок диафрагмального нерва сшивался с восходящим отрезком симпатического нерва. При этом в единичных случаях удалось наблюдать расширение и сужение зрачка, наступающее одновременно со вдохом и выдохом. Это также, между прочим, является примером замещения автономных волокон соматическими.
Если подобные аномальные иннервационные сочетания в области глазодвигательного нерва не являются врожденными, то они указывают на предшествовавшее периферическое поражение нерва. При возможности исключения травмы наиболее часто причиной их являются аневризмы и во вторую очередь сдавление опухолью или воспалительные процессы.
Параллельными феноменами в области лицевого нерва после приобретенных параличей являются, например, приподнимание верхней губы при наморщивании лба, приподнимание угла рта при плотном смыкании век.
Невропатия (нейропатия) - симптомы и лечение
Что такое невропатия (нейропатия)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алексеевича Григория Васильевича, невролога со стажем в 16 лет.
Над статьей доктора Алексеевича Григория Васильевича работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Невропатия, или нейропатия (Neuropathy) — повреждение одного или нескольких нервов периферической нервной системы. К ней относятся черепные и спинальные нервы, а также нервы и сплетения вегетативной нервной системы [2] [3] . Невропатия проявляется нарушением чувствительности, болью в поражённом участке, судорогами, мышечной слабостью и затруднением движений. Выделяют две основные группы невропатий:
- мононевропатия — повреждение отдельного нерва, например срединного.
- полинейропатия — множественные повреждения нервов при диабетической полинейропатии, диффузной нейропатии, полирадикулопатии, плексопатии.

Распространённость нейропатии среди населения составляет 2-7 %. Риск развития заболевания увеличивается с возрастом: в 40 лет патология встречается в 15 % случаев [4] [5] [6] .
Повреждение периферических нервов может вызывать множество причин. Даже после комплексного обследования выявить их удаётся не всегда. К основным факторам, приводящим к заболеванию, относят:
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы невропатии
Несмотря на то, что нейропатию вызывают различные причины, основные симптомы заболевания схожи [9] [14] [15] [16] [17] :
- Двигательные нарушения, слабость мышц. Пациент с трудом выполняет действия, связанные с мелкой моторикой, например застёгивание пуговиц. Возникают проблемы с ходьбой — больной может упасть из-за слабости мышц стопы.
- Сенсорные нарушения — онемение, повышенная тактильная чувствительность, резкая стреляющая боль, подобная удару электрическим током.
- Снижение и выпадение сухожильных рефлексов. Появляются трудности при выполнении повседневных действий, таких как надевание одежды, перемещение предметов.
- Расстройства сердечно-сосудистой системы. Выражается в нестабильности артериального давления и его снижении при резком вставании, проявляется головокружением и потемнением в глазах .
- Расстройства желудочно-кишечного тракта — запоры и кишечная непроходимость, вызванные ухудшением тонуса мышц кишечника.
- Боли в кистях и стопах.
- Нарушение равновесия и координации движений.
- Повышенная потливость.
- Задержка мочеиспускания.
- Сексуальная дисфункция.
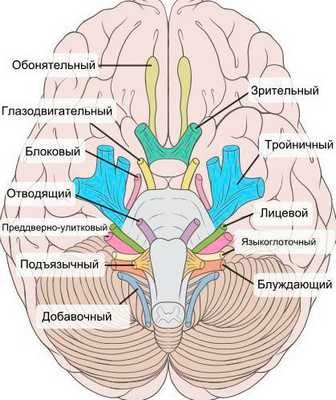
При нейропатии могут поражаться не только нервы конечностей, но и черепно-мозговые нервы:
- невропатия зрительного нерва (оптическая нейропатия) приводит к нечёткости, затуманенности зрения, нарушению цветового восприятия, слепоте;
- поражение глазодвигательного нерва проявляется опущением верхнего века и параличом глазных мышц;
- патология отводящего нерва вызывает сходящееся косоглазие, опущение верхнего века, двоение в глазах;
- лицевого нерва — паралич мимических мышц;
- преддверно-улиткового (слухового нерва) — потерю слуха;
- языкоглоточного нерва — нарушение подвижности языка;
- гортанного нерва — дыхательную недостаточность [15] .
На начальных стадиях двигательные расстройства могут не проявляться. Но в дальнейшем нейропатия значительно ограничивает физическую активность пациента [5] [7] [16] [17] .
Для повреждения периферической нервной системы характерны основные синдромы:
- Поражение переднего корешка спинного мозга — приводит к ослаблению или параличу мышц. Возможны судороги и подёргивания.
- Поражение заднего корешка спинного мозга — проявляется повышенной тактильной чувствительностью, жжением, нарушением спинальных рефлексов, болью в области поражения.
- Поражение межпозвоночного узла — вызывает жжение, покалывание, снижение болевого порога, интенсивные жгучие боли, обострение герпесвирусной инфекции.
- Поражение спинального нерва — приводит к расстройствам чувствительности и двигательным нарушениям.
- Поражение сплетения периферических нервов — вызывает боль, но менее интенсивную, чем при повреждении корешков [16] .
Патогенез невропатии
К нейропатии могут приводить нарушения обмена веществ и иммунной системы, генетические факторы, инфекционное и токсическое воздействие [1] .
Развитие заболевания при обменных нарушениях, например при сахарном диабете, вызвано чрезмерным накоплением глюкозы в клетке. Гипергликемия приводит к отложению в нервных клетках продукта обмена — сорбитола. Избыток сорбитола нарушает функции клеток периферических нервов. При этом уменьшается выработка мио-инозитола — соединения, влияющего на передачу сигналов в мозге и защиту нервных клеток от повреждения. Всё это приводит к ухудшению регенеративных способностей нервной ткани и снижению её проводимости [9] .
В развитии нейропатии важная роль принадлежит митохондриям (органеллам, обеспечивающих клетку энергией) . Они повреждаются при гипергликемии и приёме противоопухолевых препаратов: паклитаксела, бортезомиба, оксалиплатина. Эти лекарства влияют и на другие внутриклеточные структуры (например микротрубочки, поддерживающие форму клетки ), негативно воздействуют на клеточные процессы и в результате активируют запрограммированную гибель нейронов [9] [15] [18] . Схожие нарушения возникают и у ВИЧ-инфицированных пациентов, принимающих антиретровирусные препараты [9] [15] .
Классификация и стадии развития невропатии
Попытки систематизировать различные виды нейропатии предпринимались многократно как отечественными, так и зарубежными авторами. Но ни одна из классификаций не удовлетворяет всем потребностям клиницистов. Это связано с тем, что к развитию заболевания приводит множество сложных и до конца не изученных факторов [16] .
По одной из классификаций, нейропатии разделяют на следующие группы: [19]
I. Мононевропатии (поражение одного нерва).
- Травматические мононевропатии — возникают при травмах, ранениях, электротравмах, химических повреждениях.
- Туннельные синдромы — это ущемление нерва при длительном сдавлении и травматизации в костно-мышечных каналах. К ним относятся: синдром карпального канала (сдавление нерва в области запястья), пронаторный синдром (поражение нерва в плече), синдром кубитального канала (в локте), синдром тарзального канала (сдавление большеберцового нерва), синдром ложа Гийона (сдавление глубокой ветви локтевого нерва) и др.
II. Множественные нейропатии (поражение нескольких отдельных нервов).
- Моторная мультифокальная нейропатия с блоками проведения — аутоиммунное заболевание, проявляющееся слабостью мышц стоп и кистей.
- Моторно-сенсорная невропатия с блоками проведения — вызывает поражение не только моторных, но и сенсорных волокон.
- Множественная невропатия при васкулитах.
III. Полиневропатии (множественные поражения нервной ткани).
1. Наследственные полиневропатии: Шарко — Мари — Тута, синдром Руси — Леви, Дежерина — Сотта и др.
2. Приобретённые полиневропатии.
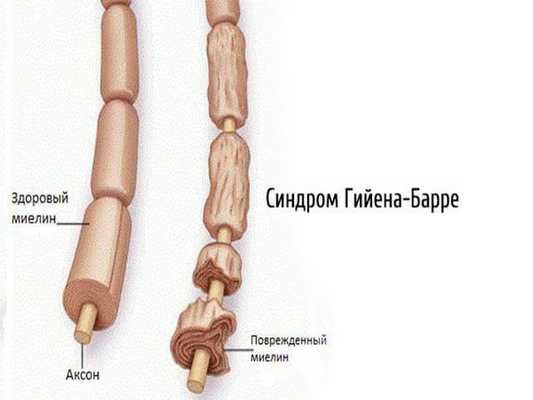
2.1. Аутоиммунные полиневропатии — возникают при сбое в работе иммунной системы (синдром Гийена — Барре, синдром Миллера — Фишера, хроническая воспалительная демиелинизирующая полинейропатия, парапротеинемические полиневропатии, паранеопластические полинейропатии).
2.2. Метаболические полинейропатии — диабетическая, уремическая, печёночная, при системных заболеваниях. Наиболее часто встречается диабетическая нейропатия.
2.2 Вызванные дефицитом витаминов В1, В6, В12.
2.3 Токсические полинейропатии — вызванная алкоголем, лекарствами, отравлением тяжёлыми металлами. Препараты, способные приводить к нейропатии:
- — крайне нейротоксичное средство. Развитие острой нейропатии возникает в 90 % случаев, а хронической — в 50 %. Приём оксалиплатина приводит к жжению, покалыванию, онемению рук, ног и области вокруг рта.
- Таксен (Палитаксел,Доцетаксел) — вызывает нарушение чувствительности, слабость и боль в мышцах, возможны редкие вегетативные симптомы.
- Препараты на основе алкалоидов барвинка (Винбластин, Винорелбин, Виндезин, Винкристин) — нарушают функции мочевого пузыря и кишечника, влияют на чувствительность в руках и ногах, ухудшают мелкую моторику, приводят к мышечной слабости и резкому снижению артериального давления.
- Бортезомиб — нарушает чувствительность, приводит к боли и вегетативным симптомам.
- Иммуномодулирующие препараты (Талидомид) — провоцирует сенсорные нарушения, преимущественно в нижних конечностях, лёгкие двигательные, желудочно-кишечные и сердечно-сосудистые расстройства [15][16][18] .
2.4 Инфекционно-токсические — после гриппа, кори, дифтерии, мононуклеоза, поствакцинальные, при ВИЧ-инфекции, лепре.
IV. Поражения сплетений (шейного, верхнего плечевого, нижнего плечевого, пояснично-крестцового).
V. Вертеброгенные поражения нервных корешков (радикулиты).
Несмотря на многообразие причин, вызывающих полинейропатии, по участкам поражения их можно разделить на два вида:
- Аксональные — вовлечены нервы с наиболее длинными отростками (аксонами), к ним относится большинство токсических полинейропатий, аксональный тип наследственной моторно-сенсорной полинейропатии. Характеризуются мышечными атрофиями.
- Демиелинизирующие — вызваны разрушением миелиновой оболочки, окружающей отростки нервных клеток. Проявляются выпадением сухожильных рефлексов, развитием мышечной слабости без мышечных атрофий [19] .
Осложнения невропатии
Зачастую нейропатия уже является осложнением какого-либо заболевания, например сахарного диабета. У некоторых пациентов, страдающих диабетом, может развиваться диабетическая амиотрофия — асимметричное поражение проксимальных (близких к туловищу) отделов ног с развитием болей и слабости в мышцах [16] [17] [19] .
Если лечение не начато вовремя, нейропатия стремительно прогрессирует. В результате снижается тонус мускулатуры, наступает атрофия мышц и инвалидность. На фоне мышечной слабости случаются падения и травмы. Пациенты утрачивают способность ходить и обслуживать себя. Иногда последствиями полинейропатии становятся полный паралич конечностей или дыхательная недостаточность.
Диагностика невропатии
Неврологи используют различные шкалы для оценки тяжести нейропатии. Универсального опросника, соответствующего всем потребностям клиницистов, не существует. Это связано с различным прогнозом, проявлениями и причинами нейропатии [21] .
Во время обследования оценивают проводимость нерва, учитывая временную динамику [17] . Для диагностики применяют следующие методы:
- Электромиография (ЭМГ) — регистрация электрической активности в мышце при её сокращении. Позволяет определить характер двигательных расстройств, уточняет степень разрушения нерва и выявляет заболевание до появления симптомов. ЭМГ позволяет провести дифференциальную диагностику невропатии с миастенией, миотонией, миоплегией, полимиозитом [16][17] .
- Электронейромиография (ЭНМГ) — оценивает прохождение импульса по нервному волокну. ЭНМГ поможет не только выявить расположение поражённых участков, но и определить момент начала патологического процесса [17] .
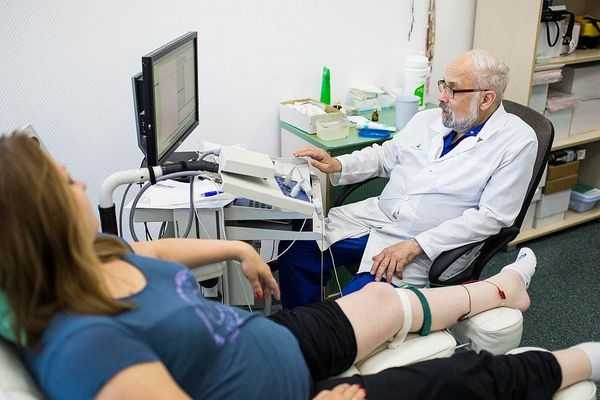
- УЗИ — распространённый метод визуализации периферических нервов. Ультразвук поможет выявить нарушения, которые незаметны при электродиагностике. Оценивается изменение диаметра нерва, непрерывность и ухудшение звукопроводимости. УЗИ позволяет обнаружить опухоли периферических нервов, травматические невромы, разрывы, воспаление, демиелинизирующие процессы.
- МРТ — визуализирует нервы и структуру мягких тканей, выявляет злокачественные опухоли и предоставляет информацию о мышечной атрофии и поражении нервов. МРТ выявляет повреждение нерва в областях, которые трудно исследовать при помощи электродиагностики или ультразвука.
Согласно статистике, УЗИ выявляет мононевропатии или плечевые плексопатии чаще, чем МРТ [20] .
Лечение невропатии
Выбор методов лечения нейропатии зависит от вызвавших её причин:
- Метаболические нейропатии, в частности диабетическую нейропатию лечат препаратами альфа-липоевой кислоты. Перспективный препарат для терапии диабетических невропатий — канитин. Однако основное лечение при сахарном диабете заключается в контроле уровня глюкозы [6] .
- При комплексной терапии применяют препараты с витаминами. Высокие дозы принимают не более месяца.
- При возникновении болевого синдрома используют противосудорожные препараты, трициклические антидепрессанты. Их противоболевое действие связано с блокированием болевого импульса в головном мозге и устранением болевой «памяти». К физическим методам воздействия относят магнитотерапию, лазеротерапию, электрофорез с прозерином, элетростимуляцию ослабленных мышц, иглотерапию [17][16] .
- Для лечения хронической демиелинизирующей полирадикулониейропатии применяют иммуносупрессивные препараты. Иногда при терапии на первый план выходит уменьшение боли.
- При синдроме Гийена — Барре необходима госпитализация в многопрофильную больницу с отделением реанимации и интенсивной терапии, в тяжёлых случаях — вентиляция лёгких, мониторинг ЭКГ и артериального давления, введение гепарина для предупреждения тромбоза глубоких вен и лёгочной эмболии. При выраженных болях вводят опиоидные анальгетики, антиконвульсанты, проводят лечебную физкультуру, организуют рациональное (зондовое) питание. Патогенетическая терапия включает использование плазмафереза, введение иммуноглобулинов, кортикостероидную терапию. При синдроме Гийена — Барре иммунотерапия ускоряет выздоровление, но не влияет на окончательный прогноз [16][17] .
- Для достижения долгосрочной ремиссии при системном васкулите, не связанном с вирусами, применяют кортикостероиды и циклофосфамид. Продолжительность терапии кортикостероидами может быть более двух лет [1][17] .
- Лечение нейропатий, вызванных приёмом противоопухолевых препаратов, является сложной задачей. Общепризнанной профилактической или лечебной стратегии до сих пор не существует [15][18] .
Прогноз. Профилактика
Невропатия зачастую развивается достаточно медленно. Пациенты сообщают о неврологических проявлениях врачу спустя годы после её формирования. О симптомах симметричной полинейропатии лечащий врач узнаёт в среднем через 39 месяцев. В таком случае лечение может быть запоздалым, а повреждение нерва необратимым [5] .
При синдроме Гийена — Барре прогноз ухудшают пожилой возраст, быстрое развитие заболевания, потеря аксонов. Восстановление может занять несколько месяцев и быть неполным. Приблизительно у 15 % пациентов с синдромом Гийена — Барре сохраняются остаточные параличи [16] [17] .
Васкулитная нейропатия развивается с разной скоростью. Заболевание может протекать как в прогрессирующей хронической форме, так и в рецидивирующей с длительными периодами ремиссии.
Прогноз при сахарном диабете зависит от поддержания оптимального уровня сахара в крови. Приверженность лечению позволяют замедлить развитие нейропатии.
Прогноз после травмы периферической нервной системы плохой. При повреждении эндоневральной трубки (внешнего слоя соединительной ткани, окружающей периферические нервы) пациенты редко восстанавливаются полностью [17] .
После терапии противоопухолевыми средствами нейропатия может сохраняться несколько лет [18] . Обратимость патологии остаётся под вопросом, особенно при приёме противораковых препаратов на основе платины и таксанов. Для уменьшения тяжести симптомов онкологи могут снизить дозировку или прекратить применение нейротоксических противоопухолевых препаратов [15] [18] .
Не все нейропатии можно предотвратить. Однако часть нарушений возможно избежать или отсрочить их появление на несколько лет. Это в первую очередь относится к эндокринным нейропатиям, например диабетической, и нейропатии, вызванной дефицитом витаминов в организме.
Читайте также:
