Вентиляция сердечно-легочного препарата. Подключение сердечно-легочного препарата
Добавил пользователь Валентин П. Обновлено: 21.01.2026
Вентиляция сердечно-легочного препарата. Подключение сердечно-легочного препарата
Выбор оптимальных параметров вентиляции изолированных легких воздухом до подключения: 50 мл/мин. на кг веса животного перед операцией при частоте 5—6 циклов в 1 минуту и во время биологической перфузии: 1 литр на кг веса реципиента, 12—20 циклов в минуту при давлении на вдохе 15— 20, на выдохе 0—10 см водного столба — обеспечивали необходимые сроки функционирования препарата без нарушения его гемодинамики.
Анализируя причины остановки сердца препарата, следует отметить, что для стабильного автономного функционирования сердца и легких имела значение тщательность и надежность гемостаза мелких кровеносных сосудов после выделения препарата. Уменьшение объема циркулирующей крови при автономной работе препарата приводило к понижению сократительной способности и необходимости восполнения недостающей крови.
Подключение сердечно-легочного препарата реципиенту производили специально созданными для этой цели магистралями. Артериальные и венозные магистрали до канюлирования препарата и реципиента, заполненные гепаринизированным физиологическим раствором, находились внутри контейнера при температуре 36±1° градусов Цельсия.
Магистрали притока венозной крови к сердечно-легочному препарату представляли собой две силиконовые, хлорвиниловые трубки длиной 120 см. с внутренним диаметром 4 мм и наружным 6 мм. Общий внутренний диаметр магистралей притока составлял 8»мм. Отток артериализированной крови Из препарата происходил по магистрали в 120 см с внутренним диаметром 4 мм, наружным 6 мм. Сочетание одной магистрали оттока из сердечно-легочного препарата при двух притоках к препарату объяснялось необходимостью создания повышенного сопротивления току крови на выдохе изолированного сердца.
Для соединения нескольких трубок между собой применяли переходники, выполненные из нержавеющей стали со шлифованной внутренней поверхностью и конусными насечками снаружи для фиксации трубок.
Применение магистралей постоянной длины и диаметра создавало равноценные гемодинамические условия во временных точках отдельного опыта и во всех экспериментах в целом.
Свободное расположение и длина магистралей позволяли легко изменять градиент высоты между препаратом и реципиентом.
Для удобства введения в кровеносный сосуд силиконовую канюлю магистрали смазывали вазелиновым маслом. Определенное воздействие на гемодинамику препарата оказывает также и последовательность снятия зажимов с магистралей притока и оттока: сначала вводили магистрали, заполненные физиологическим раствором с гепарином в периферические бедренные вены, а затем в яремную вену реципиента.
Только после вытеснения физиологического раствора кровью реципиента магистраль притока к препарату перекрывали, и введя через верхнюю полую вену до уровня правого предсердия препарата, фиксировали лигатурой в просвете сосуда. Магистраль, введенную в яремную вену, освобождали кровью реципиента от физиологического раствора и фиксировали лигатурой в просвете аорты или плечеголовнои артерии препарата.
После этого одновременно открывали доступ венозной крови к сердечно-легочному препарату и отток от него артериализованной крови к реципиенту. Такая последовательность необходима во избежание перепада давления в правых и левых половинах изолированного сердца.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Биологический насос-оксигенатор. Модель морфий-барбитурового наркоза
В последние годы значительно возрос интерес исследователей к проблеме экстракорпорального подключения изолированных органов с целью временного выведения больного из экстремального состояния (Л. К. Богуш с соавт., 1969; А. А. Вишневский с соавт., 1970, 1972; Б. В. Петровский с соавт. 1970; Ю. М. Лопухин с соавт., 1970).
Нами, Н. И. Герасименко с сотрудниками, 1970—1973 гг. изучается в эксперименте возможность применения сердечно-легочного препарата для лечения различных форм кислородной недостаточности. Предложенный метод является, по существу, биологическим вариантом вспомогательного кровообращения (А. А. Приймак с соавт. 1972).
Успешное проведение биологической перфузии сердечно-легочным препаратом с функционирующим сердцем для лечения гиповентиляционной гипоксии во многом зависит от сократительных возможностей миокарда препарата. Поэтому в настоящей работе мы сочли необходимым остановиться на условиях, которые оказывают влияние на гемодинамику биологического насоса-оксигенатора.
Прежде всего необходимо отметить некоторые особенности подготовки животного — донора препарата и реципиента. Для уменьшения угнетающего влияния на гемодинамику изолированного сердца для вводного наркоза донора вводили гексенал от 10 до 15 мт на 1 кг веса животного. Прамедикация пипольфеном уменьшала чувствительность сердца препарата к механической травме.
Модель морфий-барбитурового наркоза реципиента на уровне частичного угнетения дыхательного и сосудодвигательного центров была выбрана для того, чтобы показать возможность выведения из состояния глубокой гипоксемии и ги-перкапнии с метаболическими нарушениями путем длительной вспомогательной перфузии биологическим насосом-оксигенатором. Эта модель вызывает снижение частоты и минутного объема дыхания и нарушения гемодинамики реципиента.
Кроме этого следует отметить угнетающее действие тио-пентала натрия на функциональную способность изолированного сердца подключенного препарата.
Отмечено, что на гемодинамику препарата на этапе его изолирования оказывает влияние определенная последовательность перевязки сосудов большого круга кровообращения. Лигирование и перевязку сосудов производили в следующей последовательности: после торакотомии перевязывали внутренние грудные артерии, затем одновременно пересекали непарную вену и подключичную артерию, следующим этапом одновременно лигировали и пересекали нисходящую аорту и нижнюю полую вену.
В ряде экспериментов в центральную культю аорты вводили канюлю, системы Робичека, стабилизирующую объем и давление циркулирующей в сердечно-легочном препарате крови. Последними пересекали верхнюю полую вену и плечеголовную артерию, тем самым сохраняли кровообращение в голове животного до последнего момента. Несоблюдение этого вызывало переполнение или недостаточное наполнение кровью полостей сердца, что, в конечном итоге, приводило к остановке сердца.
При выделении препарата необходимо стремиться к минимальной травматизации (Г. И. Косицкий с соавт. 1968; Н. М. Амосов с соавт. 1969). Для предупреждения этого после введения ранорасширителя дополнительно анестезировали 2% раствором новокаина переднее средостение, парааортальную клетчатку, блуждающие и диафрагмальные нервные стволы, вводили анестетик под перикард.
Тканевая форма кислородной недостаточности. Энергетическая недостаточность
Как уже указывалось на нашем сайте, диагностика и лечение тканевой формы кислородной недостаточности наиболее трудна и допускает различные толкования, что вызывает необходимость разработки классификации, позволяющей четко определять причины развития этой патологии и, следовательно, найти возможности для патогенетически оправданного лечения.
Большое количество предложенных различных классификаций кислородной недостаточности основано в значительной мере на этиологии страдания или определении количества кислорода на различных уровнях его транспорта в организме. Тем не менее, все эти виды классификаций мало отражают нарушения усвоения кислорода на уровне тканей и клетки.
Поэтому в настоящее время представляется необходимым использовать достижения биохимии, гистохимии, электронной микроскопии и других дисциплин и проследить дальнейшую судьбу кислорода на уровне тканей и клетки с тем, чтобы классификация кислородной недостаточности при нарушениях метаболизма и тканевого дыхания позволяла отразить всю сложность этих процессов.
Известно, что результатом нормального функционирования внутриклеточных систем является образование макроэргических соединений — в оптимальном варианте — аденозинтрифосфорной кислоты (АТФ), дальнейшее превращение которой позволяет за счет освободившейся энергии осуществлять химическую, структурную и осмотическую функцию клетки.
В то же время для образования АТФ необходимо в конечном итоге наличие кислорода, неорганического фосфора и энергии для вовлечения неорганического фосфора и кислорода в органическое соединение, для чего организм использует ионы водорода и электроны, получаемые при аэробном, анаэробном дыхании или превращении глюкозы по пути пентоз.
Поэтому нам представляется целесообразным введение термина «энергетическая недостаточность» для обозначения метаболических нарушений и кислородной недостаточности у больных туберкулезом легких или иной патологией, вызывающей сходную картину.
Энергетическая недостаточность может быть обусловлена тремя основными факторами:
1) кислородной недостаточностью, имеющей подвиды в соответствии с международной классификацией (см. выше);
2) субстратной недостаточностью, которая может быть алиментарной, т. е. зависеть от характера питания, патологии желудочно-кишечного тракта; циркуляторной, т.е. возникать при нарушениях доставки субстратов от системы пищеварения к тканям и, наконец, ферментной — при недостатке тех или иных ферментов, участвующих в метаболизме белков, жиров и углеводов;
3) водородно-электронной недостаточностью, являющейся третьей причиной, обуславливающей энергетическую недостаточность, и зависящей от производства водородных ионов и электронов на уровне цикла Кребса, гликолиза, пути пентоз или нарушения транспорта водородных ионов или электронов на уровне дыхательных ферментов: пиридивнуклеотидов, флавопротеидов и цитохромов.
Четкое определение причины, вызывающей развитие энергетической недостаточности в настоящее время, возможно при использовании современной аппаратуры, имеющейся в нашем распоряжении.
Изучаемые нами вопросы, включая организацию лаборатории диагностики и лечения гипоксических состояний и разработку методов лечения кислородной недостаточности в зависимости от формы и степени, имеющихся у данного больного, а также в соответствии с классификацией энергетической недостаточности, позволит оказать помощь большому контингенту больных туберкулезом легких.
Сердечно-легочная реанимация - когда, как и что нужно делать
При внезапной остановке сердца и прекращении дыхания нарушается жизнедеятельность организма, развивается состояние клинической смерти. Этот терминальный период составляет 3-5 минут, но он обратим при своевременном выявлении. Экстренная помощь и начало реанимационных мероприятий позволяют восстановить дыхание, кровообращение, сердцебиение и оксигенацию организма. Соблюдение порядка проведения сердечно-легочной реанимации (СЛР) значительно увеличивает шансы спасения каждого пациента. Во внебольничных условиях при оказании помощи решающее значение имеет скорость начала действий после наступления клинической смерти.
Первая помощь заключается в проверке сознания, дыхания, вызове экстренных служб, выполнения сердечно-легочной реанимации, состоящей из непрямого массажа и искусственной вентиляции легких.
Внезапная остановка сердца на улице: что делать до приезда скорой?

Реанимационные мероприятия проводят после констатации состояния клинической смерти, основные признаки которой: отсутствующее дыхание и сердцебиение, бессознательное состояние, расширение зрачков, отсутствие реакции на внешние раздражители. Для достоверного определения тяжести обстановки необходимо определить такие показатели пострадавшего:
- проверить пульс на сонных артериях шеи под челюстным углом — при снижении давления менее 60-50 мм рт. ст. пульс на лучевой артерии внутренней поверхности кисти не определяется;
- осмотреть грудную клетку, проверить наличие самостоятельных дыхательных движений;
- приблизиться к лицу пострадавшего для проверки дыхания, определения вдоха и выдоха (оценка движения воздуха);
- обратить внимание на цвет кожи — синюшность и резкая бледность появляется при прекращении дыхания;
- проверить сознание — отсутствие реакции на раздражители свидетельствует о коме.
Сердечно-легочную реанимацию по новым стандартам проводят лишь в двух случаях. Приступать к выполнению комплекса СЛР следует только после определения пульса и дыхания.
При отчетливом определении пульса на протяжении 10-15 сек и нарушенном атональном дыхании с эпизодами судорожных вздохов требуется искусственное дыхание. Для этого на протяжении минуты необходимо совершать 10-12 вдохов «рот в рот» или «рот в нос». Ожидая скорую помощь, нужно измерять пульс каждую минуту, при его отсутствии показана СЛР.
При несостоятельности самостоятельного дыхания и пульса показан комплекс реанимационных мероприятий строго по алгоритму.
Проверка сознания осуществляется по такому принципу:
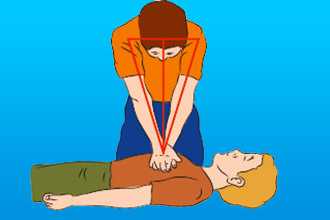
- Громко обратитесь к пострадавшему. Спросите, что случилось, как он себя чувствует.
- Если ответа не последовало, задействуйте болевые раздражители. Ущипните за верхний край трапециевидной мышцы или надавите на основание носа.
- Если реакция не последовала (речь, подергивания, попытки защититься рукой) – сознание отсутствует, можно переходить к следующему этапу.
Проверка дыхания:
- Запрокиньте голову назад (держа ее за затылок и подбородок) и отройте рот. Осмотрите его на предмет инородных тел. Если они там есть – удалите их.
- Наклонитесь к лицу и в течение 10 сек. проверяйте дыхание. Вы должны ощутить его щекой, услышать и увидеть движения грудной клетки. В норме достаточно определить 2-3 вдоха.
- Если дыхания нет или ощущается только 1 вдох (что можно считать его отсутствием), можно предполагать прекращение жизненно важной функции.
В подобном случае необходимо вызвать скорую помощь и начать выполнять реанимационные мероприятия при остановке сердца и дыхания.
Этапы сердечно-легочной реанимации по новым стандартам
Крайне важно соблюдать правильный порядок проведения реанимационных мероприятий. Согласно последним медицинским протоколам, для спасения пострадавшего необходимо придерживаться алгоритма «АВС»:
- А — обеспечить проходимость дыхательных путей для оксигенации, устранить перекрытие просвета глотки и трахеи;
- В — выполнить дыхание методом «рот в рот» или «рот в нос»;
- С — восстановить кровообращение методом непрямого массажа.
Техника и порядок проведения непрямого массажа сердца и искусственной вентиляции легких
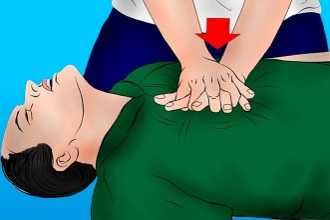
- Важно соблюдать безопасность, перед началом СЛР необходимо уложить человека на жесткую, устойчивую и твердую поверхность или на пол.
- После этого наклонить голову набок, приоткрыть рот и убедиться, что просвет дыхательных путей не перекрыт. При обнаружении непроходимости — очистить дыхательные пути подручными средствами (платком или салфеткой).
- Для эффективного искусственного дыхания произвести прием Сафара — запрокинуть голову назад, выдвинуть челюсть вперед и кверху, приоткрыть рот одним движением.
- При признаках перелома позвоночника в области шеи только выдвинуть челюсть.
- Комплекс реанимации начинается с 30 компрессионных сжатий грудины, которые выполняет один человек ритмично без перерывов.
- Для этого необходимо поместить правую руку с упором ладони на нижнюю часть грудины по центру, поверх правой руки приложить левую и сплести пальцы.
- Для выполнения массажа сердца руки должны быть прямыми, не согнутыми в локтевых суставах.
- Выполняют 100-120 нажатий в минуту с ритмичной компрессией грудины на 5-6 см вглубь, до полного расширения грудной клетки после сжатия.
- После 30 компрессионных сжатий совершают 2 выдоха в полость рта или носа пострадавшего на протяжении 1 секунды.
- При проведении дыхания методом «рот в рот» необходимо сжать ноздри пальцами перед совершением выдоха.
- Во время двух выдохов следует смотреть на грудную клетку: расправление и поднятие свидетельствуют о правильном выполнении.
- Если грудная клетка не поднимается и не опускается, необходимо проверить, проходимы ли дыхательные пути, возможно понадобится повторить прием Сафара.
- При СЛР нужно обязательно проверять пульс каждые 2 минуты. Реанимируют без остановок до 30- 40 минут.
Критерии эффективности мероприятий
При своевременном начале помощи повышается шанс на спасение человека. Для этого важно четко соблюдать правила проведения сердечно-легочной реанимации. Об эффективном выполнении комплекса СЛР свидетельствует:
- появление пульса на сонных артериях — дабы убедиться, что пульс сохраняется, массаж сердца можно прекратить на 3-5 секунд;
- возвращение реакции зрачков на световой раздражитель — сужение свидетельствует об обогащении оксигенированной кровью головного мозга;
- появление самостоятельного дыхания с полноценным устойчивым вдохом и выдохом, без эпизодов судорожных вдохов с последующим прекращением (апноэ);
- исчезновение синюшности кожи лица, губ, кистей;
После восстановления сердцебиения и дыхания реанимационный комплекс прекращают выполнять, однако пострадавший должен находиться в поле зрения реаниматора до приезда врача
Частые ошибки в оказании помощи
Следует помнить, что неправильно оказанная доврачебная помощь нередко наносит больше вреда, чем ее отсутствие. Следующие ошибочные рекомендации и мифы часто встречаются в интернете (правило четырех «НЕ») :

- Не проверяйте дыхание с помощью зеркальца или перышка — вы тратите время на его поиск, вам может помешать влажность на улице, а при использовании перышка ветер может помешать достоверности результата. В такой ситуации вы ошибочно посчитаете мертвого человека живым.
- Не проверяйте зрачковый рефлекс – это нужно уметь делать правильно и никак не с помощью обычного фонарика. Если человек жив, слишком яркий свет при отдельных заболеваниях может повредить сетчатку. Наконец, существуют неврологические нарушения, при которых этот рефлекс не будет работать у особы с сохраненными витальными функциями.
- Не стоит делать прекардиальный удар. Для этого нужна соответствующая практика, к тому же такой способ не доказан с точки зрения эффективности, а в некоторых случаях может принести еще больший вред.
- Не делайте ИВЛ без защиты (без пленки-клапана) незнакомых людям – высокий риск передачи инфекции. Если во время проведения искусственной вентиляции грудная клетка не подымается, стоит предположить, что воздух проходит в желудок, или же дыхательные пути закупорены. В первом случае ограничьтесь НМС, во втором – очистите рот или примените прием Геймлиха.
Неотложная помощь медицинской бригады: какой алгоритм действий?
Для оказания неотложной помощи при внезапной остановке сердца на выезд приезжает специальная кардиологическая бригада, чья задача – проведение расширенных реанимационных мероприятий и немедленная доставка пациента в больницу. Она работает по протоколу, включающему такую последовательность действий:
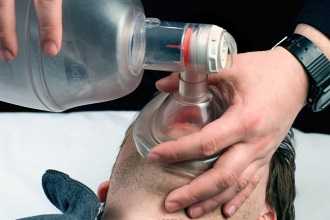
- Проверка жизненных показателей и постановка диагноза. Для этого применяют более широкий арсенал оборудования, в том числе электрокардиограф. Необходимо исключить другие причины клинической смерти, такие как кровотечение или блокада.
- Возобновление проводимости верхних дыхательных путей. Для максимально эффективного обеспечения кислорода делают их интубацию.
- Реанимационные мероприятия проводят по тому же алгоритму, что указан выше, но для ИВЛ используют дыхательные маски, мешок Амбу или аппарат искусственной вентиляции.
- При наличии мерцательной тахикардии или фибрилляции желудочков на ЭКГ поднимают вопрос о применении дефибрилляции.
- Производят медикаментозную поддержку путем внутривенного или внутрисердечного введения таких препаратов как «Адреналин» (1 мл 0,1% в 19 мл раствора NaCl 0,9%) и «Кордарон» (при наличии аритмий, 300 мг в/в).
Выводы
Жизнь пациента с остановкой сердца во многом зависит от тех действий, которые будут предпринимать окружающие. Своевременно и качественно оказанная домедицинская помощь значительно повышает шансы на выживание и дальнейшее восстановление высшей нервной деятельности.
Принципы догоспитальной реанимации очень просты, их может сделать практически каждый человек. Врачебную помощь оказывают с использованием большего арсенала средств и препаратов.
Для подготовки материала использовались следующие источники информации.
Легочное сердце: причины возникновения и прогноз пациента
Легочное сердце (ЛС) – гипертрофия правого желудочка, возникшая в результате болезней самих легких (нарушение функции, структуры). Исключение представляют случаи, когда первичной причиной есть болезни левой половины сердца или врожденные пороки, а ЛС – вторичное явление. Выделяют: острое, подострое, хроническое. За научными данными частота заболевания 5-10% от всей сердечно-сосудистой патологии.
Что такое легочное сердце?
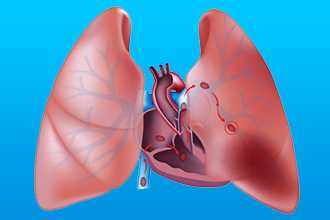
ЛC – синдром, в который входит легочная недостаточность и перегруженность правого желудочка (ПЖ), что заканчивается декомпенсацией сердца. Среди причин выделяют повреждение ткани легких, сосудов или заболеваниями, что нарушают экскурсию грудной клетки.
Существуют 2 стадии развития:
- ЛС ещё нет, есть только легочная недостаточность.
- Сочетание недостаточности кровообращения (НК) и дисфункции дыхательной системы.
В основе патогенеза лежит увеличение сопротивления сосудов легких и подъем давления в легочной артерии (ЛА), вследствие чего возникает перегруженность малого круга кровообращения, а в результате увеличиваются правые отделы сердца. Цепочка подобных преобразований приводит к гипоксии и ацидозу.
Степени легочной гипертензии в мм.рт.ст.:
- І – 25 – 50.
- ІІ – 51 – 75.
- ІІІ – 76 – 110.
- ІV > 110.
Причины
Классификация
- закупорка ЛА (тромб, жировая, газовая, опухоль);
- пневмоторакс;
- сужение сосудов.
- бронхиальная астма (БА);
- пневмония.
- повторные тромбоэмболии;
- нодозный периартериит;
- лимфогенный канцироматоз легких;
- БА;
- ботулизм;
- полиомиелит;
- миастения.
- артерииты;
- повторные эмболии;
- удаление легкого или его части.
- эмфизема;
- бронхоэктазы;
- пневмокониоз;
- муковисцидоз;
- системная красная волчанка
- дерматомиозит;
- БА;
- ХОЗЛ;
- диффузный пневмосклероз;
- фиброз, гранулематоз;
- поликистоз легких.
- поражение позвоночника и деформирование грудной клетки;
- синдром Пиквика.
Типичные жалобы пациента
Клинические особенности: течение болезни
Жалобы:
При осмотре больного:
- Диффузный «тёплый» цианоз.
- Раздувание вен шеи (особенно на вдохе).
- Утолщение окончаний фаланг и ногтей («барабанные палочки» и «часовые стёкла»).
- Звук при перкуссии легких: коробочный. Аускультация: дыхание жесткое с удлиненным выдохом, рассеянные сухие и влажные хрипы.
- Выслушивание сердца: акцент ІІ тона над ЛА с систолическим или диастолическим шумом, ритм галопа возле мечевидного отростка. Наблюдается расширение границы вправо при перкусии.
- Отеки, асцит, гепатомегалия, анасарка.
Как точно диагностировать стадию и тип процесса?
Постановкой диагноза, а в дальнейшем и лечением ХЛС, занимаются совместно кардиолог и пульмонолог.
Классификация хронического легочного сердца (представленная выше) помогает определить тип процесса:
- васкулярный;
- бронхолегочный;
- торакодиафрагмальный.
- доклиническая – определяется лишь при дополнительном обследовании и характеризуется перегрузкой ПЖ и кратковременной легочной гипертензией;
- компенсации – гипертрофированный ПЖ и пульмональная гипертензия, но признаков НК нет;
- декомпенсации – наблюдаются проявления НК.
Дополнительная диагностика:
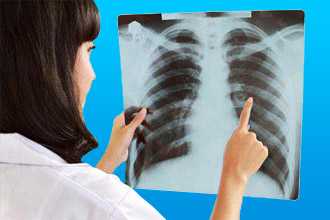
- рентгенография: увеличение ЛА, правых отделов сердца и корня легкого, купол диафрагмы стоит высоко на стороне поражения;
- ЭКГ: гипертрофия правого предсердья и желудочка;
- спирометрия: определяет наличие недостаточности дыхания и помогает установить её тип со степенью;
- эхокардиография: увеличенные правых отделы сердца и повышенное давление в ЛА;
- ангиография легочных сосудов: наличие ТЭЛА.
Лечение и медикаментозная поддержка пациента
Основные принципы терапии согласно протоколу:
- Лечение основного заболевания.
- Улучшение оксигенации.
- Улучшение функции левого желудочка путём увеличения его сократительной способности и уменьшения резистентности легочной артерии.
- Лечение проявлений сердечной недостаточности.
Показания к оксигенотерапии:
- Ра О2 55-59 mm Hg, Sa O2 ≤ 89 %.
- ЭКГ-признаки: наличи расширенного плоского зубца Р (pulmonale).
- Гематокрит > 55%.
- Наличие сердечной недостаточности.
Цель лечения:
Список обязательных назначений
Антибиотикотерапия при ХОЗЛ:

- В период обострения полузащищенные пенициллины (амоксиклав, аугментин), макролиды (кларитромицин, ровамицин).
- Цефалоспорины ІІ-ІV поколений (цефтриаксон, цефатоксим, цефапим).
- Фторхинолоны ІІІ-ІV поколений (левофлоксацин, гатифлоксацин).
Диуретики:
- В случае задержки жидкости: фуросемид – 20 – 80 — 120 мг/д, торасемид – 10 — 20 мг в сутки, диакарб – 200 – 300 мг на день.
- Калийсохраняющий диуретик: верошпирон – 50 мг 2 раза на день.
Теофилины:
- Пролонгированного действия: теопек, теодур, теотард (снижают давление в легочной артерии, имеют положительный инотропный эффект, расширяют бронхи).
Бета-2-агонисты:
- Короткого действия: сальбутамол, вентолин.
- Длительного действия: сальметерол, формотерол.
- Действие как у теофилинов.
Вазодилататоры:
- Антагонисты кальция: нифедипин – 40-60 мг в сутки, дилтиазем – 120-180 мг на день.
- Нитраты: нитроглицерин, молсидомин.
- Уменьшают давление в легочной артерии.
Ингибиторы АПФ:
Кардиопротекторы:
- Триметазидин – 35 мг 2 раза в сутки.
- АТФ – 10-20 мг в сутки.
Иногда при наличии сопутствующей левожелудочковой недостаточности или тахисистолической формы фибрилляции предсердий применяют небольшие дозы сердечных гликозидов (дигоксин — 0,25 мг на день).
Антикоагулянты и антиагреганты:
- Фраксипарин – 0,6 п/ш.
- Аспирин – 75-150 мг в сутки.
- Клопидогрель – 75 мг в день.
Лечение состояний субкомпенсации и декомпенсации хронического легочного сердца — весьма затруднительный процесс для врача и пациента. Поэтому нужно концентрироваться на терапии основного заболевания, а также профилактике тромбоэмболий на поликлиническом этапе, дабы не допускать осложнений. Прогноз зависит от множества факторов: причины, типа и стадии, степени легочной недостаточности, а так же лечебного процесса.
Читайте также:
- Лабораторная диагностика гипопротромбинемии - анализы
- Водно-солевой обмен при предменструальном синдроме. Гипокалиемия при ПМС
- Мостомозжечковое пространство. Образования мостоможечкового пространства
- Периимплантит: причины, симптомы и лечение
- Дифференциация эпидемиологической экосистемы. Структура эпидемического процесса.
