Переломы плюсневых костей у танцоров. Переломы костей предплюсны у артистов балета
Добавил пользователь Владимир З. Обновлено: 30.01.2026
Переломы фаланг пальцев стопы у артистов балета. Тендовагиниты сухожилий, ганглии стопы, вросший ноготь
Переломы фаланг пальцев стопы нередки у артистов балета и заслуживают внимания из-за длительной нетрудоспособности.
Механизм перелома — глубокое приземление после прыжка и удар ногой о пол или станок.
В момент травмы возникает резкая боль, появляется припухлость в результате кровоподтека. Диагноз уточняется путем рентгенологического обследования. Выявлять симптом крепитации у артистов балета не следует, ибо это вызывает смещение отломков и наносится дополнительная травма мягким тканям, окружающим отломки. Чаще наблюдается перелом фаланги V пальца стопы.
Лечение заключается в фиксации лейкопластырной. повязкой, редко гипсовой, на 2—3 нед. Трудоспособность при переломах фаланг стопы у артистов балета нарушается в среднем на 4—5 нед.
В связи со специфическими нагрузками у артистов балета часто наблюдаются заболевания стопы, которые составляют 25% всех ортопедических заболеваний.
Наиболее частые заболевания — это дистрофические изменения, связанные со статическими деформациями, ранним старением костно-суставной системы стопы. Физико-химические свойства различных связок и сухожилий в возрастные периоды не одинаковы. Так, пяточное сухожилие достигает максимума прочности к 21—25 годам, когда оно выдерживает нагрузку до 533 кг у мужчин и до 370 кг у женщин.
Нарушение трофики (питания) под влиянием больших и чрезмерных нагрузок создают благоприятные условия для микротравм как мягких тканей стопы, так и ее костной основы.
У артистов балета возникают хронические тендовагиниты сухожилий стопы на почве многократных микротравм или перегрузок. Чаще страдает тыльная группа сухожилий, реже сухожилия подошвенной поверхности. Возникновению этого заболевания способствует наличие очага хронической инфекции в организме — тонзиллит, кариес зубов, хронические воспаления половой сферы и др.
Во время танцев на пуантах появляются боли по тыльной или подошвенной поверхности стопы, невозможность вытянуть стопу. По ходу сухожилий отмечается припухлость и резкая болезненность их. Иногда эта боль сопровождается характерным хрустом по ходу сухожилий во время движения стопой (крепитирующий тендовагинит). В далеко зашедших случаях можно видеть утолщения сухожилий в виде «колбаски», в которых содержится жидкость. Самостоятельного лечения не следует применять, нужно обратиться к врачу для проведения раннего квалифицированного лечения без опасности его рецидива.
Ганглии (кистовидные образования, располагающиеся по ходу сухожилий) образуются у артистов балета вследствие хронической микротравматизации и перегрузки сухожилий. Чаще они располагаются на тыльной поверхности стопы в виде округлой формы безболезненных образований, тугоэластической консистенции. Содержимым этих кист является светлая желеобразная жидкость.
Лечение ганглий — пункция их с удалением жидкости и введением в полость гидрокортизона.
Вросший ноготь. Танцы на пальцах и полупальцах требуют от артистов балета тщательного ухода за ногтями стоп. Ногтевые пластинки у них должны быть па уровне мягкой части концевой фаланги или несколько длиннее для того, чтобы предупредить травматнзацию мягких тканей пальцев стопы при вставании на пальцы.
Вросший ноготь чаще всего возникает на большом пальце. Причинами его появления служат давление узкой обуви и неправильный уход за ногтями. Ногтевая пластинка растет неправильно в глубь бокового валика. Возникает резкая болезненность, образуются грануляции (избыток тканей от раздражения ногтевой пластинкой), присоединяется воспалительный процесс, гнойное отделяемое.
Лечение вросшего ногтя проводится в зависимости от стадии развития этого заболевания: в начальной стадии, когда еще нет воспалительных явлений, следует осторожно вырезать вросшую часть ногтевой пластинки, в дальнейшем по мере ее роста необходимо под нее вкладывать мелкие ватные шарики (с просяное зерно), по которым ногтевая пластинка будет расти и выходить из бокового мягкого валика.
В случаях воспалительных явлений с гнойным отделяемым прежде всего следует его ликвидировать теплыми ваннами и раствором перманганата калия, а затем провести операцию по удалению половины ногтевой пластинки в той части, которая вросла. После этого накладывается повязка с мазью Вишневского.
Перелом плюсневой кости стопы

В ортопедической практике перелом плюсневой кости стопы достаточно распространен: на плюсневые кости приходится 35% переломов стопы. Около 80% из них протекают без смещения и считаются неосложненными. У взрослых и детей старше 5 лет преимущественно диагностируют повреждение пятой и третьей плюсневых костей. На травматизацию со смещением приходится 35%. Терапевтические мероприятия зависят от характеристик травмы, осложнений, сопутствующих заболеваний. Лечение проводят ортопеды. Особое место занимает реабилитация после перелома, без помощи врача человек может получить инвалидность. Восстановительную программу составляют индивидуально для каждого пациента.
Рассказывает специалист ЦМРТ
Дата публикации: 25 Июня 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины переломов плюсневых костей стопы
В зависимости от патогенетического фактора различают переломы:
Травматические. Острые повреждения вызваны падением на стопу тяжелых предметов, скручиванием ее переднего отдела (чаще возникает перелом основания пятой плюсневой кости) и пр. На открытые повреждения приходится 10%.
Патологические. Ряд факторов — остеопороз, остеомиелит, опухолевый процесс, прием лекарств, генетические аномалии, несбалансированное питание с дефицитом минералов и витаминов — способствуют ослаблению костной ткани. Для получения перелома достаточно незначительного усилия.
Стрессовые. С воздействием постоянного травматического фактора низкой/умеренной интенсивности на стопы сталкиваются военные, вынужденные много маршировать, артисты балета, спортсмены. Вторая и третья плюсневые кости стопы фиксированы; первая, четвертая и пятая — относительно подвижны. Поэтому перелом 4 плюсневой кости стопы встречается часто. Во время ходьбы и танцев основная нагрузка приходится на вторую и третью плюсневые кости, поэтому риск усталостных переломов указанных структур выше.
Нейропатические. Перелом плюсневой кости (чаще - пятой) обнаруживают у пациентов с осложненным сахарным диабетом. При полинейропатии изменяется чувствительность в ногах, и человек не в состоянии контролировать силу воздействия по причине утраты чувствительности.
Симптомы перелома плюсневой кости стопы
Клинические признаки коррелируют с типом повреждения. Закрытый перелом костей плюсны проявляется:
- болью
- припухлостью
- усилением болезненности при пальпации над тыльной поверхностью ступни
- гематомой
Перелом первой плюсневой кости можно заподозрить при отеке большого пальца нижней конечности, его отклонения от привычной анатомической оси.
Признаки открытой травмы — выступание костных структур из раны во внешнюю среду, кровотечение, нестерпимая боль.
Стрессовые переломы не сопровождаются яркой симптоматикой. Первоначально тупые, ноющие боли в стопе возникают в момент двигательной активности, в дальнейшем присутствуют и в покое. У некоторых видна деформация ступни, вызванная тягой внутренних мышц.
У пациентов с нейропатией болевые ощущения снижены, на прием к ортопеду люди приходят с жалобами на изменение внешнего вида стопы.
Диагностика
Выбор способов обследования имеет решающее значение для правильного ведения больного и предотвращения осложнений. В зависимости от клинической картины пациенту может быть выполнены:
Рентгенография — базовое исследование, которое выполняют при травме стопы. Информации часто недостаточно. Стрессовый перелом на ранней стадии не визуализируется на обычных рентгенограммах или присутствует незначительная периостальная реакция, которую легко пропустить. Исследование показывает перелом костей плюсны, но не подходит для диагностики повреждений мягких тканей и связок.
Компьютерное сканирование предоставляет больше информации о патологии. Показания включают подозрение на стрессовый перелом при неоднозначных данных рентгенографии. КТ демонстрирует отрывные, оскольчатые повреждения и все патологии костной ткани.
Магнитно-резонансная томография — наиболее информативный способ исследования при сложной травме ступни с вовлечением мягких тканей и разрывом/растяжением связок. Снимок МРТ показывает отек костного мозга раньше, чем КТ. Магнитно-резонансная томография — лучший способ визуализации стрессовых переломов стопы, подходит для дифференциации последних и синовита, дегенеративных изменений. Оптимальный вариант для получения полной картины составляющих стопы — предплюсны, плюсны, пальцевых фаланг, твердых и мягкотканных структур — сочетание магнитно-резонансной томографии и компьютерного сканирования.
Ультразвуковое исследование в травматологии нашло применение благодаря доступности, простоте использования, но в качестве единственного способа диагностики УЗИ неприменимо.
К какому врачу обратиться
Первоначально лечением всех переломов занимается ортопед-травматолог, при патологических формах обоснована консультация остеопоролога, эндокринолога. Важно при сохраняющейся боли в течение 6 недель после травмы провести повторную диагностику.
Переломы плюсневых костей

Плюсневые кости входят в группу мелких трубчатых костей скелета человека. Переломы плюсневых костей являются наиболее распространенным переломами костей стопы. А именно переломы основания пятой плюсневой кости, происходящие в результате инверсии стопы. Локализация перелома должна быть тщательно проанализирована врачом, так как лечение различных по локализации и характеру переломов достаточно сильно разнятся.
Виды переломов плюсневых костей стопы
Есть два основных типа переломов плюсневых:
- Травматические переломы - в связи с острой (внезапной) травмы к среднего и переднего отдела стопы.
- Стресс переломы - из-за чрезмерной длительной нагрузки или повторяющихся незначительных травм на фоне абсолютно нормальных плюсневых костей.
Так же переломы плюсневой кости стопы классифицируются по локализации, характеру перелома и наличию смещения:
- Переломы основания, тела или подголовчатые переломы плюсневых косте;
- Переломы плюсневой кости со смещением или без смещения;
- Переломы косые, поперечные, винтообразные, оскольчатые.
Распространенность
Переломы плюсневых костей составляют от 5% до 6% от всех переломов костей скелета. Они в равной степени распространено среди мужчин и женщин планеты.
Чтобы понять механизм переломов плюсневых костей, вероятно, лучше начать с краткого объяснения анатомии стопы.
Стопа человека состоит из 26 костей:
- 5 плюсневых костей. Это трубчатые кости, которые расположены между костями предплюсны и фалангами пальцев. Функционально плюсневые кости играют важную роль в движении, выполняя роль рычага при движениях стопы (шаги, бег, прыжки).
- 14 фаланг пальцев. Первый палец состоит из двух фаланг, остальные пальцы – из трех.
- 3 клиновидные кости. Расположены между ладьевидной костью и первыми тремя плюсневыми костями.
- Кубовидная кость
- Ладьевидная кость
- Таранная кость
- Пяточная кость
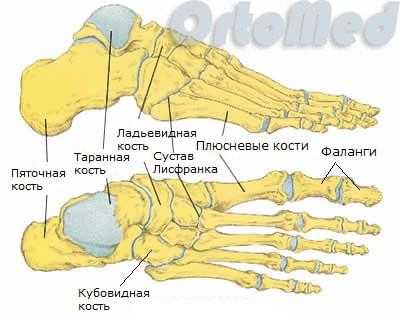
Все вместе кости стопы образуют очень сложный механизм, который компенсирует колоссальные нагрузки в течение дня и помогает гасить удары при каждом шаге.
Причины переломов плюсневых костей
Основные причины переломов плюсневых костей стопы это:
- Интенсивные и продолжительные спортивные нагрузки
- Остеопороз (ослабление кости)
- Падение тяжелого предмета на стопу,
- Автодорожная травма
- Падение с высоты (прыжок)
Симптомы переломов
- Боль, которая развивается постепенно, увеличивается при нагрузках
- Отек стопы
- Подкожное кровоизлияние (синяк)
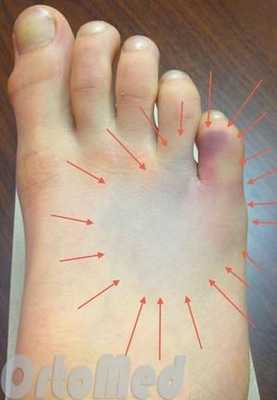
Пациенты с такими симптомами, как правило, испытывают внезапное начало острой, напряженной боли после травмы. Иногда пациент может слышать хруст или щелчок в момент травмы. Боль заставляет пациента хромать. Пациенты с переломом плюсневых костей также сопровождает отек, который нарастает в течение дня и уменьшается ночью. При тяжелых переломах плюсневых костей со смещением очевидной деформации может быть и незаметно.
Диагностика переломов плюсневых костей
Для более детального понимания проблемы, врач выясняет у пациента механизм травмы включая силу, место приложения и направление удара.
Стресс переломы обычно связаны с увеличением интенсивности или продолжительности повторяющихся движений, таких как бег, бальные танцы и др.
Осмотр: Тщательный осмотр и изучение всей стопы и голеностопного сустава имеет решающее значение в выявлении сочетанных повреждений. Деформация, отек и кровоизлияние визуализируются без труда.
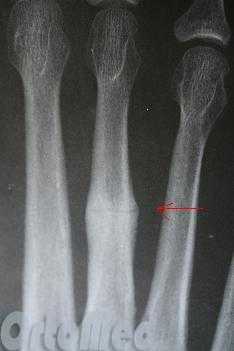
Рентгенограмм в 2-х проекциях обычно достаточно, чтобы диагностировать перелом. Но при стресс-переломах без смещения, иногда, их невозможно определить даже очень опытному врачу.
В таких случаях назначаются контрольные рентгенограммы через 10-14 дней, когда происходит резорбция костной ткани в месте перелома. Так же стресс переломы трудно увидеть на рентгеновских снимках, пока они не начали срастаться и не начала образовываться костная мозоль. Как раз её очень хорошо видно на рентгенограммах. Компьютерная томография или МРТ могут быть необходимы для исключения стресс перелома и других патологий стопы.
Первая помощь при переломах плюсневых костей
- Ограничение нагрузок и движений. Важно, ограничить движения и нагрузки на стопу, чтобы предотвратить дальнейшее повреждение.
- Холод местно. Использование льда поможет замедлить или уменьшить отек и обеспечить ощущение онемения, которое облегчит боль. Лед имеет смысл прикладывать к месту травмы в течение первых 48 часов после травмы. Никогда не держите лед более чем 20 минут за один раз, чтобы предотвратить отморожение. Перерыв 1,5 часа перед повторной экспозицией льда, это позволяет тканям вернуться к нормальной температуре и трофике, повторять по мере необходимости. Можно завернуть любой замороженный продукт в полотенце и приложить к месту повреждения. Лед должен быть применен как можно скорее после травмы. (Не кладите лед прямо на кожу. Кроме того, нельзя оставлять лед во время сна, и держать его более 30 минут. Это может вызвать отморожение).
- Эластичное бинтование. Нужно забинтовать ногу эластичным бинтом. Но забинтовать правильно, не слишком туго. Если пальцы стали холодными, появилось онемение, значит бинтование слишком тугое. Эластичный бинт ограничит отек и ограничит движения в суставе. Спать можно без бинта. Но передвигаться обязательно забинтовав ногу эластичным бинтом.
- Возвышенное положение. Придайте поврежденной ноге возвышенное положение, например, положив ногу на подушку лежа на диване или кровати. Если Вы сидите, можно положить ногу на стул, это уменьшит отек и боль.
Исключаются: нагревание поврежденной зоны в течение первой недели, растирание алкоголем и массаж, который может усугубить отек. Например, исключить горячие ванны, сауны. Тепло имеет противоположный эффект по сравнению со льдом. То есть, это стимулирует кровоток.
Важно ограничить нагрузку при ходьбе (не опираться полностью на стопу), пока повреждение не будет диагностировано доктором.
Лечение переломов плюсневых костей стопы
Консервативное лечение плесневой кости
Тактика лечения будет зависеть от локализации перелома и его тяжести.
Цель любого лечения переломов плюсневой кости - помочь пациенту вернуться к полноценной жизни. Соблюдение рекомендаций врача поможет быстрейшему восстановлению функции стопы и предотвращению дальнейших проблем в будущем.
Мы убеждены, что при переломах без смещения взрослым пациентам накладывать гипс нет необходимости, так как это доставляет много неудобств, и они в состоянии понять, что нужно ограничить нагрузку, для скорейшего сращения перелома. Смещения костных отломков не происходит без нагрузки. Но нашим юным пациентам трудно объяснить, что на ногу нельзя наступать или ходить только с опорой на пятку. Поэтому детей мы гипсуем.
Как правило при травматических переломах рекомендуют ходить только с опорой на пятку либо вовсе без опоры, передвигаясь с костылями.
При стресс-переломах рекомендуется ходить с частичной нагрузкой на стопу, но обязательно в индивидуальных ортопедических стельках, которые «разгружают» поврежденный участок.
Если перелом плюсневой кости с незначительным смещение, выполняется попытка репозиции и фиксация гипсовой лонгетой.
Если перелом сопровождается значительным смещением костных отломков (более чем на половину ширины плюсневой кости) решается вопрос об операции.
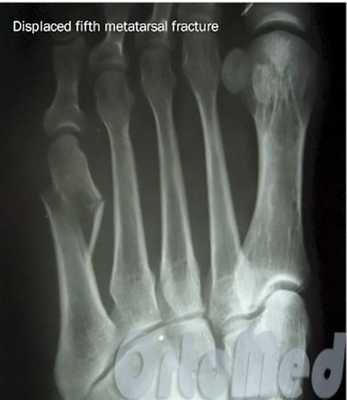
Операция при переломе плюсневой кости
Показанием к операции при переломе является смещение отломков плюсневой кости больше чем на половину ширины кости.
Чрескожная фиксация спицами
Была популярна на протяжении многих лет и продолжает оставаться одним из самых популярных методов в международном масштабе.
Сначала врач закрыто устраняет смещение отломков, затем через отломки в определенных (учитывая характер перелома) направлениях просверливаются спицы.
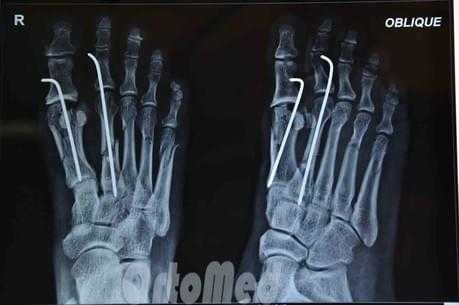
Плюсы: малая травматичность, быстрота, легкость, дешевизна, отсутствие разреза и как следствие послеоперационного рубца.
Минусы: концы спиц остаются над кожей, для того чтобы спицу можно было удалить после срастания перелома; риск инфицирования раны и проникновение инфекции в область перелома; длительное ношение гипсовой повязки 1 месяц; неудобства в повседневной жизни.
Открытая репозиция перелома
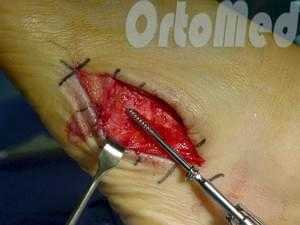
Открытая репозиция при переломе плюсневой кости стопы, накостный остеосинтез пластиной и винтами. Операция включает в себя хирургический разрез, доступ к сломанной плюсневой кости аккуратно отводя сухожилия, сосуды и нервы, мобилизацию костных отломков, устранение смещения и фиксация в правильном положении.
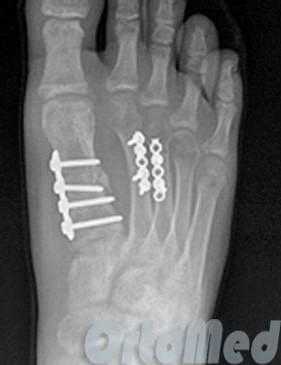
Гипсовая иммобилизация не проводится, так как металлоконструкция, фиксирует отломки.
Разрешается ходьба с опорой на пяточную область в течение месяца.
Реабилитация после перелома плюсневой кости
Как только перелом плюсневой кости срастется и уменьшится боль, врач позволит дозированно наступать на стопу, постепенно увеличивать нагрузку.
Не занимайтесь самолечением!
Определиться с диагнозом и назначить правильное лечение может только врач. Если у Вас возникли вопросы, можете позвонить по телефону или задать вопрос по электронной почте.
Переломы плюсневых костей у танцоров. Переломы костей предплюсны у артистов балета
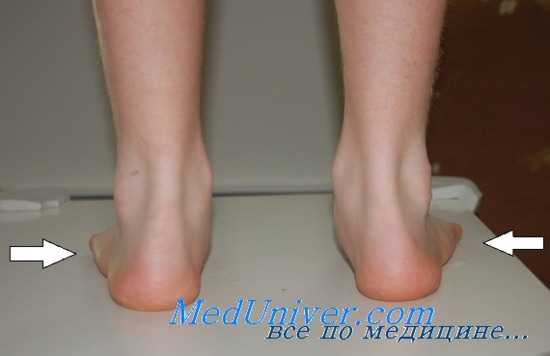
Переломы плюсневых костей встречаются значительно реже у исполнителей народного — сценического танца, так как их обувь имеет твердую подошву и боковую поддержку, чего нет у исполнителей классического танца. Чаще повреждается V плюсневая кость, поскольку ее компактное вещество тонкое и она почти не участвует в нагрузке при танцах на пуантах — приземление происходит на I, II и III плюсневые кости, т. е. на медиальный край стопы.
Механизм травмы — приземление после прыжка на латеральный край стопы, подворачивание стопы, реже встречается удар каблуком партнера или удар о выступающие части декораций и т. д.
Клинически выявляется припухлость по латеральному краю стопы, резкая болезненность при пальпации плюсневой кости, положительный симптом Якобсона (резкая боль при надавливании на подошвенную поверхность головки поврежденной плюсневой кости). Рентгенологически уточняется вид перелома и степень смещения отломков.
Первая помощь — хлорэтиловое орошение или ново-каиновая блокада, фиксация эластичным бинтом и направление в травматологическое учреждение.
Лечение зависит от вида перелома: при отсутствии смещения отломков кости накладывается гипсовая повязка типа «сапожок» на 5—6 нед. При наличии смещения отломков необходимо добиваться точного анатомического их сопоставления, особенно при переломах I, II и III плюсневых костей, поскольку нарушение оси нагрузки для балерины или танцовщика ведет к невозможности приступать к танцам.

У учащихся хореографического училища в период повышенных нагрузок могут наблюдаться изолированные отрывы наружного бугорка основания V плюсневой кости. Перелом происходит при быстром сокращении мышцы во время резкого исполнения какого-либо элемента танца или подворачивания стопы внутрь.
Лечение этих переломов заключается в наложении гипсовой лонгеты или повязки с нерезким пальгусным положением стопы на 2—3 нед. При снятии гипсовой повязки назначается массаж, лечебная гимнастика, электростимуляция мышц голени и стопы. Лечение считают законченным при полном восстановлении балетной формы, что необходимо для предупреждения новых повреждений.
Переломы костей предплюсны встречаются не часто, но протекают тяжело. Наблюдается перелом таранной, ладьевидной костей.
Механизм перелома таранной кости — это чаще всего приземление после высокого прыжка на расслабленные ноги и подворачивание стопы внутрь.
В момент травмы возникает резкая боль, хруст. В течение нескольких минут развивается отек голеностопного сустава. Движения в нем резко ограничиваются и болезненны. Рентгенологическое обследование уточняет характер и место перелома, чаще возникает перелом со смещением отломков.
Первая помощь — орошение хлорэтилом, холод, фиксация эластичным бинтом и направление в травматологическое учреждение. Под местной анестезией проводится сопоставление отломков при их смещении, накладывается гипсовая повязка до коленного сустава на 9 нед. После снятия повязки проводится весь комплекс восстановительного лечения. Трудоспособность обычно нарушается на 16—18 нед. Но и после начала трудовой деятельности артист балета должен находиться на диспансерном наблюдении в связи с тем, что в дальнейшем образуется деформирующий артроз голеностопного сустава.
Два раза в год профилактически проводится комплекс восстановительного лечения — массаж, теплые ванны, грязевые аппликации, введение кислорода в голеностопный сустав с артепороном, санаторно-курортное лечение в летний период.
Физическая культура танцоров. Повреждения стопы у артистов балета
В оздоровительных целях физические упражнения применялись в глубокой древности. Они применялись для укрепления здоровья мужчин, создания красивых пропорций тела.
Кроме того, у лиц физического труда, особенно с однообразными производственными процессами, гимнастика способствует отвлечению организма от однообразных движений, которые вызывают утомление организма.
Гигиеническая гимнастика проводится утром после сна. Основное назначение гимнастики тонизирующее: улучшение деятельности сердечно-сосудистой системы, органов дыхания и повышения обмена веществ и подготовка к последующим физическим нагрузкам. Длительность ее составляет 20 мин, лучше если она проводится с музыкальным сопровождением.
Для артистов балета в процессе их профессиональной деятельности, особенно при исполнении дуэтного танца, современного танца, важное значение имеет сила и выносливость мышц спины и живота.
Выносливость мышц живота определяется по секундомеру в положении лежа на спине и поднятии одновременно обеих ног под углом 30°. Время, в течение которого учащийся или артист балета удерживает ноги в этом положении, определяет выносливость мышц живота. В среднем это время у хорошо тренированных лиц равно 3 мин и более. Исследования показали, что у учащихся хореографических училищ выносливость мышц живота снижена и равна 15—45 с, а у артистов балета— 1 мин. Это явно недостаточно.
Повреждения стопы у артистов балета
Артисты балета должны знать основные повреждения и заболевания опорно-двигательного аппарата, которые могут встретиться в их повседневной деятельности, а также знать тактику поведения при возникновении заболевания или травмы, при оказании первой доврачебной помощи. Большие осложнения могут возникнуть, когда артист балета занимается самолечением или своевременно не обращается к врачу при возникновении болезненности в том или другом отделе опорно-двигательного аппарата. Даже мелкие травмы и перегрузки, накапливаясь, могут вызвать патологические изменения тканей, которые в дальнейшем являются препятствием для полного излечения.
Разрывы и ущемления капсульно-связочного аппарата межфаланговых и плюснефаланговых суставов стопы являются специфической травмой, обусловленной особенностями их трудовой деятельности. Наибольшее количество этих травм наблюдается у мужчин-танцовщиков в связи с наличием у них мягкой обуви и значительных силовых приемов во время танцев.
Механизм этих травм — подворачивание пальца в подошвенную сторону при неудачном приземлении после прыжка, приземление на концевую фалангу пальца, а не на головки плюсневых костей, резкое тыльное переразгибание пальца во время приземления на колено, удар пальцем стопы о рейку сцены, декорации или партнера. Причинами травмы следует считать усталость, грубое приземление, несогласованность действий партнеров и неудовлетворительное состояние планшета сцены.
Диагностика этих повреждений не представляет трудности. Во время травмы возникает резкая боль, нарушение функции пальца, рефлекторная контрактура, появляется отек и часто гемартроз сустава. Гемартроз определяется в виде тестоватой припухлости на тыльной поверхности плюснефалангового сустава, так как на этом месте капсула сустава тонкая и не укреплена связками, а также на тыльной поверхности межфалаигового сустава и с подошвенной стороны. Осевая нагрузка на палец безболезненная в отличие от перелома фаланг или плюсневой кости, когда осевая нагрузка вызывает резкую боль. На рентгенограмме костной патологии не обнаруживается.
Первую помощь оказывают на месте путем орошения хлорэтилом или новокаиновой блокады для снятия болей. После этого сустав пальца фиксируют лейкопластырной лентой продольно с укреплением ее круговыми полосками. В первые сутки рекомендуется холод в виде пузыря со льдом. Со 2—3-го дня можно применять теплые ванны (температура 35°С), полуспиртовые компрессы. Затем применяются физиотерапевтические процедуры— УВЧ, парафино-озокеритовые аппликации, легкая лечебная гимнастика. Среднее пребывание на больничном листе у танцовщиков 8—10, у балерин—11—14 дней.
Читайте также:
- Гомеостатические механизмы при гиперосмотической гипергидратации. Синдром Кона. Гиперосмотическая гипергидратация.
- Кровообращение новорожденного. Как течет кровь у новорожденного?
- Защелкивающийся палец. Стенозирующий лигаментит кольцевидной связки пальца
- Строение и функции протеогликанов
- Теория эпидемиологии. Специфика эпидемиологии инфекционных болезней.
