Пересадка роговицы
Добавил пользователь Владимир З. Обновлено: 27.01.2026
Заболевания роговицы встречаются у 25% пациентов, обращающихся к офтальмологу. Роговица это прозрачная оболочка глаза 10- 12 мм в диаметре, которая как часовое стекло покрывает окрашенную структуру глаза, называемую радужкой.
Снижение прозрачности роговицы, приводящее к потере зрения, может быть обусловлено многими причинами: ожоги и травмы глаз, кератиты и язвы роговицы, первичные и вторичные дистрофии роговицы, кератоконус и кератоглобус. Эти повреждения и заболевания роговицы нуждаются в хирургическом лечении.
ЛЕЧЕНИЕ
В хирургическом лечении заболеваний роговицы можно выделить два основных направления: кератопластика (пересадка роговицы), когда поврежденная роговица заменяется здоровой донорской роговичной тканью, и кератопротезирование - пересадка искусственной роговицы.
МНТК "Микрохирургии глаза" обладает самым большим опытом в России по проведению кератопластик: за 30 лет работы проведено свыше 16500 операций пересадки донорской роговицы. В МНТК «Микрохирургия глаза» работает самый большой и современный Глазной Банк в России с новейшим медико-технологическим обеспечением. Комплекс является единственным лечебным учреждением в России, где широко используют метод кератопротезирования, применяя собственные модели кератопротезов.
Операция кератопластика проводится пациентам при наличии кератоконуса, дистрофий роговицы, помутнений роговицы и т.д.
| Кератопластика | Общее время лечения одного глаза - 14-21 день (предоперационное обследование 2-3 дня, на 4-й день – операция (сроки операции зависят от наличия донорского материала), послеоперационное долечивание – 10 дней) |
|---|
Для лечения бельм роговицы осуществляется операция кератопротезирования.
| Кератопротезирование | Общее время лечения одного глаза (один этап)- 5 дней (1-ый этап укрепление бельма и имплантации опоры элементов, предоперационное обследование 2дня, на 2-3-й день - операция, послеоперационное наблюдение - 1-2 дней; 2-й этап имплантации кератопротеза (через 3-4 месяца после 1-го этапа). Срок проведения операции как на 1-м этапе. |
|---|
Операции кератопластики и кератопротезирования проводятся стационарно и обычно занимают от 30 минут до 1 часа. В операционной с вами будут находиться хирург, его ассистент, операционная медсестра, анестезиолог и медсестра-анестезистка. Современные методы анестезии, используемые в МНТК «Микрохирургия глаза», позволяют полностью исключить болевые ощущения.
Операции проводят высококлассные хирурги отдела трансплантационной и оптико-реконструктивной хирургии переднего отрезка глазного яблока с использованием самого современного оборудования лучших мировых производителей.
В последние годы в МНТК «Микрохирургия глаза» стали широко использоваться новые технологии хирургического лечения дистрофии роговицы и кератоконуса на ранних стадиях заболевания.
- Глубокая передняя послойная кератопластика, которая позволяет сохранить собственный здоровый эндотелий и избежать вскрытия глазного яблока (разгерметизации), уменьшить операционные и послеоперационные осложнения и риск отторжения трансплантата.
- Задняя послойная эндотелиальная кератопластика, предназначенная для лечения дистрофии роговицы, позволяет свести к минимуму порцию донорской ткани, что уменьшает риск отторжения и сохраняет большую часть собственной роговицы.
- Реконструкция переднего отрезка глазного яблока с имплантацией искусственной радужки на базе сквозной кератопластики в случаях тяжелой травмы роговицы в сочетании с потерей хрусталика и радужки.
- Альтернативой сквозной кератопластики при начальных и развитых стадиях кератоконуса является интростромальная кератопластика с имплантацией сегментов. Операция проводится на ранних стадиях кератоконуса, обладает ортопедической функцией, укрепляя истончённую зону, улучшает остроту зрения, останавливает прогрессирование кератоконуса.
- Перекрёстное связывание роговичного коллагена (кросслинкинг) замедляет или останавливает прогрессирование кератоконуса на основе биохимической ремодуляции роговицы.
Совершенствование микрохирургической техники и инструментария, появление новой совершенной аппаратуры, новые подходы к пред- и послеоперационной терапии расширили диапазон хирургических вмешательств на роговице и обеспечили большой процент благоприятных исходов и высоких результатов.
СОВРЕМЕННЫЕ МЕТОДЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ КЕРАТОКОНУСА
КЕРАТОКОНУС
Кератоконус – это прогрессирующее дистрофическое заболевание роговицы, обусловленное рядом генетических и приобретенных факторов, характеризующееся прогрессирующим истончением роговицы с выпячиванием ее центральных отделов, формированием миопической рефракции и нерегулярного астигматизма.
Этиология кератоконуса и других видов кератоэктазий в настоящее время неизвестна. Активное прогрессирование кератоконуса происходит в 20% случаев и, как правило, начинается в пубертатный период. Прогрессирование заболевания приводит к значительному снижению остроты зрения и неэффективности способов ее коррекции.
Постановка диагноза особенно в начальных стадиях заболевания весьма затруднительна. Наиболее информативное исследование на сегодняшний момент при диагностики этого грозного заболевания на ряду с общепринятыми методами исследования является выполнение сканирующего кератотопографа PENTACAM (OCULUS, Германия), позволяющего оценить как переднюю так и самое важное заднюю поверхность роговой оболочки – так как именно там происходят начальные изменения анатомо-топографических характеристик при начальных стадиях (рис. 1).
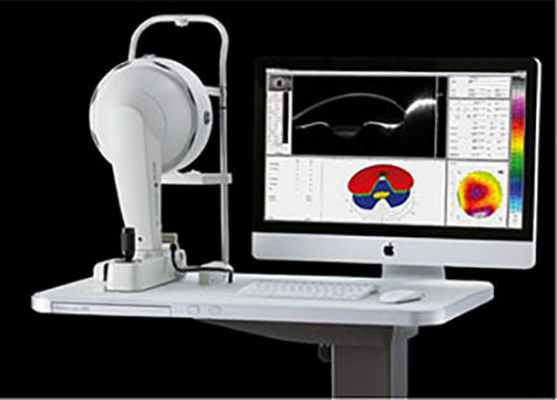
Рис. 1. Сканирующий кератотопограф PENTACAM (OCULUS, Германия).
Лечение кератоконуса
В зависимости от стадии заболевания и некоторых важных анатомо-топографических характеристик офтальмохирург –на основе многолетнего опыта и последних научных разработок МНТК Микрохирургии глаза предложит оптимальный метод лечения. Существуют три основных метода лечения кератоконуса:
1. Кросслинкинг роговичного коллагена (рис.2)
Идея использования консервативного метода лечения кератоконуса родилась в Германии у группы исследователей Дрезденского технического университета. T. Seiler и G. Wollensak взяли за основу принцип фотополимеризации, уже давно используемый в стоматологии («световая пломба»). В результате серии работ разработана наиболее эффективная и безопасная техника кросслинкинга роговичного коллагена, основанная на эффекте фотополимеризации стромальных волокон под воздействием фотомедиатора (раствор рибофлавина) и низких доз ультрафиолетового излучения твердотельного источника Данная методика позволяет остановить прогрессирование кератоконуса и избежать сквозной пересадки роговицы.
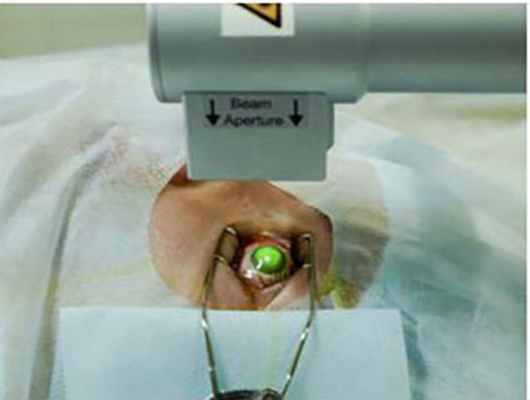
Рис. 2. Кросслинкинг роговичного коллагена
Показания:
- Кератоконус I-II стадии.
- Кератоэктазия после рефракционных эксимерлазерных вмешательств.
- Краевая дегенерация роговицы
- Кератомаляции различного генеза - таяние роговицы (cornea melting), как правило, в ходе аутоиммунных процессов.
- Кератоглобус.
- Буллезная кератопатия I-II стадии.
- Имеются обнадеживающие данные в использовании кросслинкинга в лечении кератитов и язв роговицы.
Противопоказания:
- Непереносимость Рибофлавина (Витамин В2).
- Если толщина роговицы хотя бы в одном измерении менее 400 мкм.
- Возраст менее 15 лет
- Низкая острота зрения с коррекцией при кератоконусе, несмотря на достаточную толщину.
- Наличие рубцов роговицы.
- Наличие аллергического конъюнктивита.
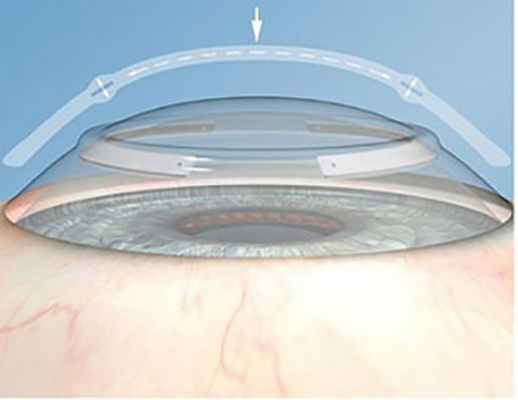
2. Имплантация интрастромальных роговичных сегментов
В нашей практике используются отечественные ИРС, изготовленные в ООО Научно-экспериментальное производство «Микрохирургия глаза» из полиметилметакрилата, представляющие собой сегмент с дугой протяжённостью 160 °(90, 120, 160, 210°), основанием 0,6 мм, высотой 150 – 450 мкм, внутренним диаметром 5,0 мм и наружным 6,2 мм, с поперечным сечением в форме полусферы (рис.3).
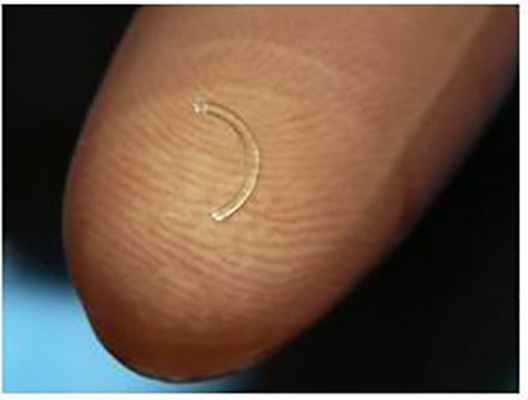
Рис. 3. Интрастромальный роговичный сегмент
Коррекция кератоконуса и сложного миопического астигматизма высокой степени.
Предварительно в роговице формируются роговичный туннель, через который вводятся роговичный сегмент, что приводит к уплощению центральной зоны роговицы. Не маловажным аспектом этой операции являеться ее реверсивность –т.е. возможность замены или удаления сегмента, если зрение изменится с возрастом. Это возможно потому, что не повреждается центр роговицы и не удаляется роговичная ткань. На следующий день после операции глаз пациента абсолютно спокоен и после непродолжительной реабилитации пациент может преступать к повседневным зрительным нагрузкам (рис. 4 Следует отметить, что имплантация интрастромальных сегментом не влияет на косметику больного и позволяет ему пользоваться мягкими контактными линзами. В зависимости от показаний возможна комбинация кросслинкинга и интростромальной имплантации роговичных сегментов.
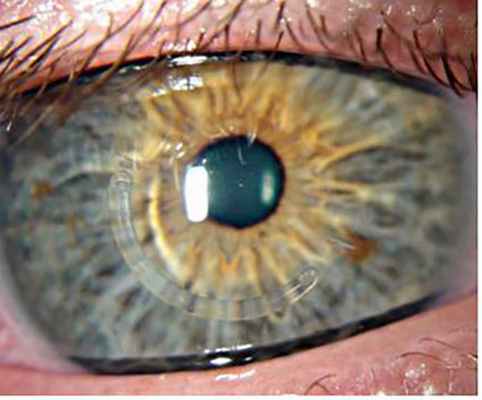
Рис. 4. Глаз пациента на следующий день после имплантации роговичного сегмента
3.Кератопластика
В последнее время методом выбора хирургического лечения кератэктазий в далекозашедших стадиях заболевания нередко становится передняя глубокая послойная кератопластика, в ходе которой осуществляется отслаивание стромы роговицы от Десцеметовой мембраны. При этом повышение остроты зрения сопоставимо с таковым после сквозной кератопластики. Преимуществами передней глубокой послойной перед сквозной кератопластикой являются: сохранность эндотелия роговицы реципиента, что снижает риск отторжения трансплантата; уменьшение риска развития катаракты в послеоперационном периоде, вследствие назначения укороченного курса стероидной терапии; снижение требований к донорскому трансплантату, так как качество его эндотелия в этом случае не играет такой существенной роли, как при сквозной кератопластике.
Необходимо отметить, что, наилучшие результаты возможно получить при проведении кератопластики – как сквозной, так и передней глубокой послойной с применением фемто-лазерного сопровождения, что обеспечивает идеальную точность реза и непревзойденную сопоставимость выкроенного донорского трансплантата и ложа реципиента, ведущее к значительному повышению зрительных функций пациентов.
Таким образом, в настоящее время в арсенале квалифицированного офтальмохирурга имеется широкий спектр хирургических методов лечения кератоконуса. Однако необходимо отметить, что наиболее эффективным считается лечение на ранних стадиях кератэктатического процесса, что возможно при своевременной правильной диагностике кератэктатического процесса.
Наиболее эффективными современными методами ранней диагностики кератэктатического процесса являются: компьютерная кератотопография, оптическая когерентная томография, конфокальная сканирующая микроскопия, иммерсионная конфокальная микроскопия, анализ элевационных карт.
Наш институт оснащен самой совершенной аппаратурой для ранней диагностики кератоконуса, что позволяет выявлять кератоконус, даже на самых ранних стадиях развития, в 100% случаев.
Необходимо также отметить, что обилие различных методов лечения кератоконуса ставит перед оперирующим хирургом задачу выбора наиболее эффективного метода лечения каждого конкретного пациента.
Ведущим специалистом нашего института д.м.н. Измайловой Светланой Борисовной на основании всестороннего анализа результатов лечения пациентов с кератоконусом разработан алгоритм хирургического лечения кератоконуса, позволяющий систематизировать подходы к лечению кератоконуса и дифференцированно выбирать наиболее оптимальный и эффективный метод лечения в зависимости от стадии заболевания. Таким образом, в МНТК «Микрохирургия глаза» представлен весь спектр современных лечебно-диагностических технологий, позволяющий осуществлять патогенетически ориентированное лечение каждому пациенту с кератоконусом на любой стадии – от начального до острого. Мы можем помочь каждому!
Наши специалисты:
Малюгин Б.Э. – д.м.н., профессор. Выполняет операции по механической и фемтолазерной имплантации роговичных сегментов, различные виды кератопластик, включая послойные. Владеет технологиями интраокулярной коррекции остаточной миопии и астигматизма у пациентов со стабилизированным кератоконусом.
Измайлова С. Б. – д.м.н. Выполняет имплантацию роговичных сегментов, в том числе с фемто-сопровождением, УФ-кросслинкинг, сквозные и послойные кератопластики – механические и с фемто-лазерным сопровождением. Владеет технологиями интраокулярной коррекции остаточной миопии и астигматизма у пациентов со стабилизированным кератоконусом.
Костенев С.В. – д.м.н. Выполняет имплантацию роговичных сегментов с фемто-лазерным сопровождением и УФ-кросслинкинг. Проводит ФРК для коррекции остаточных аметропий.
Ковшун Е.В. – к.м.н. Специализируется на лечении далекозашедших стадий кератоконуса методами сквозной и послойной кератопластик, выполняет имплантацию роговичных сегментов и УФ-кросслинкинг.
Волкова О.С. – к.м.н. Выполняет имплантацию роговичных сегментов, в том числе с фемто-лазерным сопровождением, сквозную кератопластику.
Головин А.В. – к.м.н. Выполняет фемто-лазерную имплантацию роговичных сегментов.
Паштаев А.Н. – к.м.н. Выполняет фемто-лазерную имплантацию роговичных сегментов.
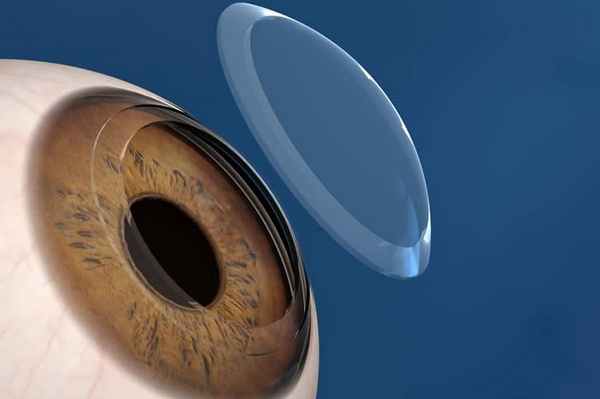
Кератопластика (пересадка роговицы)
Кератопластика - хирургическое вмешательство, в результате которого происходит замещение всей толщины роговицы, либо её отдельных слоёв на донорскую роговицу (трансплантат).
Существует кератопластика сквозная (когда происходит замена всей толщи роговицы, всех её слоёв) и селективная кератопластика (это замена определённых слоёв роговой оболочки глаза пациента – передних или задних)
Сквозная кератопластика
Показания:
- Рубцы роговицы после различных травм
- Помутнения роговицы после перенесённых кератитов и язв роговицы различной этологии
- Язва роговицы с угрозой перфорации
- Наследственные дистрофии роговицы
- Вторичные дистрофии роговицы (после хирургических вмешательств, травм)
- Бельмо роговицы
- Далекозашедшая стадия кератэктазий (кератоконус, прозрачная краевая дегенерация, кератоглобус)
Далее донорская роговица фиксируется с помощью узловых и/или обвивного роговичного шва.
Снятие шва выполняется на сроке 9-15 месяцев после операции.
Глубокая передняя послойная кератопластика
Показания:
- Далекозашедшая стадия кератоконуса
- Поверхностные рубцы и помутнения роговицы
Аналогично со сквозной кератопластикой, выкраивается поврежденный диск роговицы пациента определенного диаметра, замещается донорским трансплантатом и фиксируется роговичным швом.
Преимуществами передней глубокой послойной кератопластики являются снижение риска отторжения трансплантата, снижение риска интра- и послеоперационных осложнений.
Эндотелиальная кератопластика
Показания:
- Дистрофии роговицы наследственные с повреждением задних слоёв
- Вторичные эндотелиальные дистрофии роговицы
- Эндотелиальная декомпенсация роговичного трансплантата после кератопластики
Задняя послойная кератопластика представляет собой замену поврежденного слоя эндотелиальных клеток на тонкий диск донорской роговицы.
На первом этапе операции происходит удаление у пациента эндотелиального слоя и Десцеметовой мембраны через небольшой разрез роговицы.
Далее из подготовленного донорского материала выкраивают трансплантат, представляющий собой тонкий диск роговичной ткани – эндотелий (слой эндотелиальных клеток), Десцеметова мембрана и небольшой слой стромы роговицы.
После имплантации трансплантата в переднюю камеру глаза, он фиксируется с помощью воздуха или газо-воздушной смеси. При завершении операции накладывают всего несколько узловых швов на роговичный разрез.
Сроки снятия роговичных швов – 3-5 месяцев.
Преимуществами выполнения задней послойной кератопластики являются:
- более быстрая зрительная реабилитация пациента
- достижение более высокой остроты зрения
- минимальный индуцированный послеоперационный астигматизм
- снижение риска отторжения роговичного трансплантата
- снижение риска интра- и послеоперационных осложнений по сравнению со сквозной пересадкой роговицы.
Такой вид хирургического лечения приковывал внимание роговичных хирургов, и благодаря развитию технологий и приобретению опыта трансплантация Десцеметовой мембраны стала эффективным и наиболее физиологичным методом лечения эндотелиальных дисфункций.
Учитывая, что донорский трансплантат не содержит стромального роговичного слоя, происходит достижение максимальной потенциальной остроты зрения у пациента, более быстрой зрительной реабилитации и еще более низкого процента отторжения трансплантата.
В нашей клинике каждому пациенту выполняется полная диагностика с использованием новейшего современного оборудования, после чего индивидуально определяется тактика дальнейшего хирургического лечения.
Лазерная кератопластика роговицы глаза

Кератоконус может привести к серьёзному ухудшению зрения. Из-за конусовидной формы роговицы лучи.
До сих пор точно не выяснено, что же является причиной возникновения этого заболевания. Отмечают.
Центр глазной хирургии проводит эффективную терапию заболеваний глаз согласно инновационным методикам.
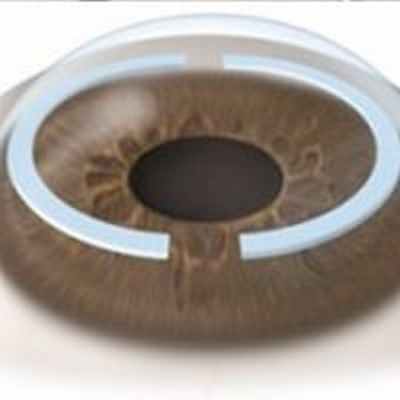
Имплантация стромальных колец и роговичных сегментов в толщу роговицы — современный и надежный метод.
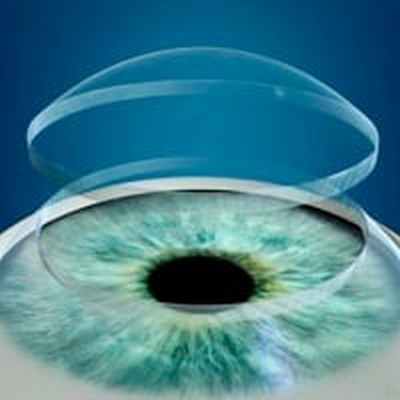
Пересадка роговицы (сквозная кератопластика) — микрохирургическая операция, в ходе которой поврежденный.
Наши преимущества
Соответствие международным стандартам ISO 9001:2015.
Сегодня это самая эффективная операция по коррекции зрения.
Пожизненная гарантия на качество проведенных операций.
Внедряются новые технологии и методики, приносящие стабильно успешный результат.
Акции и Скидки
* Предоставляемые скидки не суммируются


Пересадка роговицы (сквозная кератопластика) — микрохирургическая операция, в ходе которой поврежденный участок роговицы пациента заменяется донорским трансплантатом. Пересадка позволяет значительно улучшить зрение при заболеваниях, поражающих роговицу, и восстановить повреждения, полученные при травмах глаза.
Обычно операцию проводят под общей анестезией. Роговица является относительно простой тканью и не содержит кровеносных сосудов, поэтому в подавляющем большинстве случаев донорский участок прекрасно приживается. На ранней стадии приживления назначается антимикробная терапия, закапываются глюкокортикоиды для предотвращения возможной реакции отторжения.
К патологиям роговицы, требующим проведения кератопластики, относятся:
Кератоконус
- Различного рода бельма роговицы — ожоговые и дистрофические;
- Врожденные и приобретенные дистрофии роговицы;
- Рубцы роговицы, после травм, операций и воспалений;
- Травматические дефекты роговицы.
Подготовка к хирургическому вмешательству начинается с проведения полного обследования зрительной системы, которое позволяет врачам выявить заболевание на самых ранних стадиях, определить показания к проведению операции, а также спрогнозировать ее результат.
В ходе операции хирург формирует роговичный лоскут и отделяет поврежденную часть роговицы. На ее место имплантируется «Трансплантант роговичный», который точно соответствует размерам сформированного ранее лоскута. При помощи специально шовного материала он присоединяется к периферической части роговицы пациента. После окончания операции на глаз пациента накладывается повязка или специальная защитная контактная линза.
Кератопластика выполняется амбулаторно, под наркозом или под местной (парабульбарной) анестезией при помощи современных препаратов, которые не оказывают нагрузку на сердечно-сосудистую систему и хорошо переносятся пациентами разного возраста. После операции и осмотра врача, пациент возвращается домой, что, безусловно, способствует максимально комфортному восстановлению.
Реабилитационный период после кератопластики длится до года, в связи с особенностями строения роговицы. Снятие швов обычно происходит через 6-12 месяцев после операции.
Стоимость услуг
| Лечение с рибофлавином заболеваний роговицы (кросслинкинг) | 27000 |
| Фемтосекундная имплантация стромальных роговичных полуколец | 75000 |
| Расходные материалы: | |
| 1 полукольцо | 22000 |
| 2 полукольца | 42000 |
| Кератопластика (включая предоплату за расходные материалы за 1 глаз 100.000) | 190000 |
| Кератопластика с применением фемтосекундного лазера (включая предоплату за расходные материалы за 1 глаз 100.000) | 215000 |
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Кератопластика (пересадка роговицы глаза)
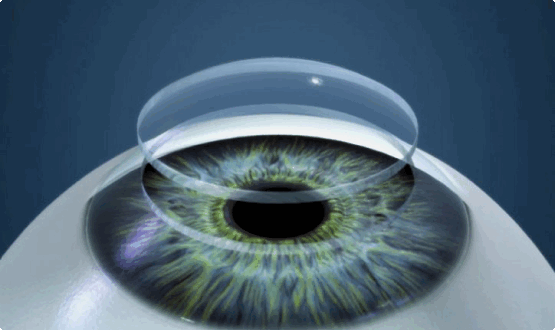
Кератопластика (операция по пересадке роговицы глаза) — это хирургическое вмешательство, производимое при помощи высокоточной медицинской аппаратуры.
Во время ее проведения измененная из-за болезни или образования рубцов роговица заменяется донорским органом или кератопротезом.
При помощи такой операции можно заменить все клетки роговицы глаза, или же только поврежденные и частично восстановить зрение.
Кератопластика относится к разряду микрохирургических операций в области офтальмологии.
Роговица представляет собой прозрачную клеточную ткань, расположенную перед радужной оболочкой и зрачком. Этот орган отвечает за проникновение в него лучей света. Роговая оболочка состоит из нескольких слоев:
- эпителиального слоя,
- боуменовой мембраны, которая отделяет эпителий от стромы.
Последняя — средний слой, обеспечивающий оптические преломляющие свойства роговицы. Десцеметова мембрана служит разделяющей полосой между стромой и эндотелиальным слоем.
Роговая оболочка подвержена различным воздействиям. На нее оказывают влияние внешние факторы: химикаты, травмы и многое другое.

- Травмы, имеющие разный характер. Неглубокие повреждения не наносят серьезного вреда роговице, она способна к скорому самостоятельному восстановлению. Однако, если травмированы области, находящиеся глубоко в ее тканях, образовываются рубцы, которые не исчезают самостоятельно. В этом случае требуется кератопластика;
- Аллергические реакции. Роговица особенно сильно восприимчива к действию цветочной пыльцы и других аллергенов — пыли, шерсти животных и т. д.;
- Кератиты — инфекционные и неинфекционные. Первая группа заболеваний может возникнуть из-за постоянного ношения контактных линз, вторая — из-за попадания в глазное яблоко вирусов или бактерий;
- Синдром сухого глаза, вызванный недостатком слезной жидкости. Болезнь проявляет себя сильным жжением, а также покраснением глаз;
- Дистрофические изменения, к которым относят решетчатую и эпителиально-эндотелиальную дистрофию, а также синдромы Стивена-Джонсона и Фукса.
Перед назначением операции врач в обязательном порядке устанавливает точные причины изменений в роговой оболочке. Если она не сможет восстановиться естественным путем, назначается процедура кератопластики.
Кератопластику назначают в следующих случаях:
- кератоконус: форма оболочки меняется, представляя собой образование в виде конуса;
- кератоглобус — значительное выпячивание роговицы;
- помутнение роговой оболочки, возникающее из-за травмы, ожога или воспаления;
- образование рубцов вследствие утолщения тканей;
- буллезные образования, вызванные отеком и поражением слоя эпителия;
- дистрофия тканей роговицы — развивается по разным причинам.
Нередко кератопластику рекомендуют провести в косметических целях. Помутневшая роговица не украшает человека. Глаз выглядит бесцветным и не живым.
Противопоказания к офтальмологическому вмешательству тоже есть. Обычно его не проводят, если высока вероятность отторжения органа донора или протеза.
Также к противопоказаниям относится образование васкуляризованных бельм — сросшихся кровеносных сосудов.
В этом случае роговица удаляется полностью, а на ее место пришивается новый донорский орган. Эта методика считается наиболее подходящей при многих заболеваниях роговой оболочки. Для пересадки подходит ткань, толщина которой составляет 500–600 микрон. Офтальмолог работает со столь тонким материалом вручную, при помощи тонкой нити, сделанной из нейлона. Рекомендуется прошивать два раза.
После того как ткань станет новой роговицей, швы снимают. Достоинства этого метода в том, что не применяются материалы, которые должны разлагаться длительный период времени, затрудняя заживление и вызывая воспалительные процессы.
Выполняющаяся по технологии Dalk
Пересаживают часть органа, оставляя десцеметовую мембрану и эндотелий. Этот тип операционного вмешательства назначается после травм и ДТП, если эндотелий не поврежден. Эти манипуляции относятся к разряду наиболее сложных и трудоемких.
Выполняющаяся по технологии Dmek
Пересадке подлежит мембрана, а также эндотелий. Обычно Dmek применяют при генетических нарушениях, различных дистрофиях, например, дистрофии Фукса.
Другая классификация определяет кератопластику как сквозную, послойную и кератопротезирование. Послойная обычно выполняется двумя способами: передним ламеллярным и задним, эндотелиальным. Кератопротезирование предполагает применение донорских клеток и искусственного протеза, который выполнен из ригидного пластикового сырья. Эта методика часто применяется при отторжении донорского органа.
В последнее время широкое применение нашла лазерная методика. В профессиональном кругу окулистов она считается прорывной, так как лазер относится к высокоточным инструментам. Он со стопроцентной точностью делает разрез и также точно пришивает новые клеточные ткани. Лазер практически не оставляет шрамов, что служит еще одним плюсом.
Главный врач «Клиники доктора Шиловой»
Руководитель группы "Клиник доктора Шиловой", клинический эксперт компании "Carl Zeiss" по хирургии катаракты.
Иллюстрация хода операции по кератопластике
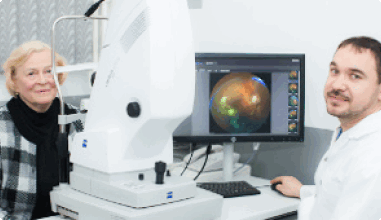
Обследование перед операцией: анализы и подготовка
Перед проведением медицинских манипуляций пациенту проводят полное офтальмологическое обследование. Для этого применяются новейшие методы, кроме общего осмотра в кабинете окулиста. Врач отправляет больного на биопсию, чтобы сделать соскоб с участков, где образовались наросты. Больной предварительно направляется на кератоскопию, которая проводится при помощи современного видеооборудования, а также пахиметрию, чтобы оценить роговичный слой глаза.
Исследования на совместимость донорского материала и организма человека не проводятся. Это обусловлено строением самой роговицы.
Во время операции
Кератопластика проводится под местной анестезией. Пациент находится в горизонтальном положении, его голова прочно фиксируется. Глаза предварительно обрабатываются специальным раствором, а затем накладывается и пришивается трансплантат.
Параллельно с основной задачей трансплантации часто выполняют другие функции. К примеру, удаляют катаракту, чтобы заменить ее на специальную линзу, одновременно проводят другие манипуляции. Таким образом, кератопластика позволяет решить сразу несколько проблем со зрением. Главное, чтобы был поставлен точный диагноз и вмешательство проводил опытный хирург.
После окончания операции пациент не видит прооперированным глазом в течение 5—10 дней. Затем зрение постепенно восстанавливается. Сначала глаз реагирует на уровень освещения, а затем начинает различать предметы и их оттенки. Первый день после операции обязательно нужно носить повязку.
Послеоперационный период: реабилитация
Пациенту рекомендуется следовать определенным правилам поведения, чтобы донорский орган прижился. После трансплантации больной находится в стационаре почти две недели. При подозрении на осложнения врач продлевает срок пребывания.
Швы снимают через год после вмешательства. В течение этого времени следует аккуратно относиться к своим глазам.
Врач назначает капли, снимающие воспаление. Их нужно применять согласно инструкции. В течение 60 дней после операции запрещено посещать бани. В период реабилитации необходимо носить корригирующие очки, которые прописывают при проблемах со зрением для его корректировки.
Окулисты советуют стараться оберегать глаза от травм и других воздействий. Рекомендуют спать на том боку, со стороны которого не находится прооперированный глаз. Дополнительно следует избегать активных физических нагрузок, поднятия тяжестей, занятий в спортивном зале. Темные очки помогут избежать влияния яркого света, который оказывает негативное воздействие на прооперированную роговицу.
Следует избегать мест большого скопления людей во избежание попадания в глаза инфекции. Дома поддерживают постоянную чистоту и порядок, так как пыль, попавшая в глаза, негативно сказывается на заживлении швов.
Обычно адаптация новой роговицы к организму человека происходит быстро, хотя процесс зависит от его индивидуальных особенностей. При малейших недомоганиях, которые выражаются болью, жжением или краснотой глаз, следует прийти к врачу.
Нередко пациенты жалуются на пелену перед глазами. Им четко не видны контуры предметов. Офтальмологи поясняют, что это нормальное явление. После операции глаз отекает, что в скором времени пройдет, и зрение восстановится.
Трансплантация призвана решить несколько важных проблем. В первую очередь улучшить зрение, предотвратив наступление слепоты. Операция проводится для того, чтобы остановить или полностью вылечить болезнь глаз. После трансплантации состояние роговицы значительно улучшается, она становится прозрачной, теряет мутность.
Проведение кератопластики, которая известна в мире как безопасная и эффективная операция, лучше доверить представителям профессионального медицинского сообщества. Специалисты «Клиники доктора Шиловой» работают согласно методикам известного медицинского объединения Германии Carl Zeiss. Оно славится инновационными подходами к офтальмологическим вмешательствам и новейшим оборудованием, которое применяется на этапах диагностики и операции.
Операцию по пересадке роговицы начали выполнять в РДКБ
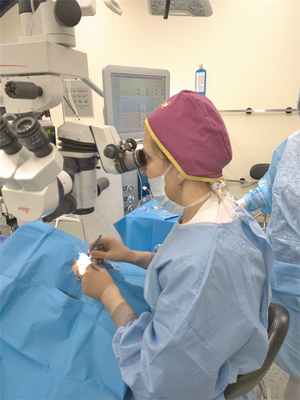
Хирургические операции по замене поврежденных участков роговицы пациента донорским трансплантатом (кератопластика) начали проводить в офтальмологическом отделении РДКБ РНИМУ им. Н.И. Пирогова. По словам врачей отделения, в 2020 и 2021 годах кератопластику уже выполняли в единичных случаях юным пациентам клиники, но сейчас благодаря помощи и участию администрации больницы проведены организационные мероприятия (закупка оборудования, расходных материалов) для увеличения количества кератопластических операций, что позволит оказывать помощь значительно большему количеству детей с заболеваниями офтальмологического профиля.
Врач-офтальмолог отделения Кузнецова Юлия Дмитриевна рассказала, в каких случаях применяется кератопластика, а также об особенностях ее проведения у детей.
«Заболевания роговицы, в том числе ее помутнения у детей — патология, на долю которой приходится от 4 до 10% всех случаев детской слепоты и слабовидения. Пересадка поврежденного участка донорским трансплантатом позволяет значительно улучшить зрение при заболеваниях, поражающих роговицу, и восстановить повреждения, полученные при травмах глаза.
Кератопластика у детей — сложная и многогранная проблема, имеющая ряд особенностей по сравнению с этой операцией у взрослых пациентов. Среди них — сложность общения с малолетним пациентом, особая пластичность тканей детского глаза, тяжелый, как правило, сочетанный характер патологии, предрасположенность к бурным воспалительным реакциям. Практика пересадок роговицы у детей постоянно совершенствуется и находит все большее применение при тяжелых патологиях роговицы, существенно снижающих зрительные функции.
В случаях, когда патологические изменения присутствуют во всех слоях роговицы, проводится сквозная кератопластика — операция, при которой заменяются все слои поврежденной ткани. А в случаях патологии, затрагивающей отдельные слои, проводят послойную переднюю или заднюю кератопластику. Послойные методики являются более сложными и трудоемкими, но вместе с тем обеспечивают пациенту лучший прогноз на благоприятный исход операции.
Кератопластические операции проводятся с оптической целью (для улучшения остроты зрения), а также с трофической (питание тканей) и лечебной целью.
Кератопластика у детей применяется, как при врожденных заболеваниях: врожденные помутнения роговицы различной этиологии, аномалия Петерса, склерокорнеа, стафиломы роговицы, сочетание врожденной глаукомы и помутнения роговицы, наследственная эндотелиальная дистрофия роговицы, так и при приобретенных заболеваниях: помутнения и рубцы роговицы поствоспалительные, а также после травм и операций, язва роговицы инфекционного генеза или на фоне нейротрофического кератита, кератоконус, помутнения роговицы у детей с осложненным течением ретинопатиии недоношенных и другие.
Детская трансплантология — это особый раздел офтальмохирургии, который отличается как сложностью самой патологии, так и своеобразием подходов к её лечению. Изолированные помутнения роговицы у детей встречаются редко, и также редко одной только кератопластикой удается восстановить прозрачность оптической среды глаза. Чаще всего необходима одномоментная реконструкция всего переднего отрезка глаза: рассечение синехий, пластика радужки с формированием зрачка, экстракция катаракты, витрэктомия.
Исход пересадки роговицы у детей зависит от возраста и наличия сопутствующей патологии. Лучшие результаты были получены у детей, прооперированных в более старшем возрасте, после 8 лет. Однако при врожденной патологии очень важно, по возможности, в как можно более раннем возрасте восстановить прозрачность сред. Формирование зрительного анализатора происходит в раннем возрасте, и при длительной зрительной депривации (отсутствии доступа света на сетчатку) развивается выраженная необратимая амблиопия (очень низкое зрение, часто с отсутствием центрального зрения). Операции по пересадке роговицы при врожденной и приобретенной патологии в раннем возрасте пока находятся на этапе изучения и разработки, но за ними будущее.
В Москве и других городах России кератопластические операции детям проводят преимущественно на базе специализированных офтальмологических центров (в частности, в Межотраслевом научно-техническом комплексе «Микрохирургия глаза» имени акад. С.Н. Федорова и в Национальном медицинском исследовательском центре имени Гельмгольца). Но в отличие от специализированных глазных клиник, многопрофильная структура РДКБ позволяет проводить этот вид операций детям младшего возраста и детям с тяжелой сопутствующей общей патологией».
Также возможно записаться на консультацию к офтальмологу в поликлинику РДКБ, взяв направление — форму 057-у из поликлиники по месту жительства. Хирург, проводящий данный вид операций, проводит совместный осмотр с врачом поликлиники по средам.
Читайте также:
