Первичная нейробластома шеи - лучевая диагностика
Добавил пользователь Владимир З. Обновлено: 09.01.2026
Нейробластома является злокачественным заболеванием симпатической нервной системы и самой частой экстракраниальной солидной опухолью детского возраста. Нейробластомы относятся к эмбриональным опухолям, поэтому их развитие связано с ранним детским возрастом. Около 1/3 детей (до 38% среди всех опухолей) заболевают на первом году жизни, с убыванием частоты в последующие годы. 90% пациентов заболевают в возрасте до 4 лет. В 70% случаев уже при установлении первичного диагноза выявляются отдалённые метастазы. Половое преобладание не наблюдается.
Нейробластомы могут развиваться везде там, где расположена симпатическая ткань: забрюшинно в надпочечнике - до 32%, внеорганно паравеертебрально - 28%, в средостении – 15%, в области таза – 5,6%, на шее – 2%, неустановленные зоны первичного развития опухоли – до 17%. Отмечаются метастазы в региональные и отдалённые лимфоузлы, в костный мозг, кости, печень или почку, в кожу, в ЦНС, лёгкие и т.д.
Категория пациентов: дети до 15 лет с верифицированным диагнозом и/или с клиническими проявлениями заболевания.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Топографическая стадия анализируются с данными молекулярно-генетических и лабораторных методов исследования и определяется группа риска.
Локализованная опухоль, находящаяся в области первоначального развития; новообразование полностью удалено с или без микроскопических признаков его остатков; микроскопический подтвержденное отсутствие поражения лимфатических узлов по обе стороны позвоночника.
Односторонняя опухоль с удалением большей её части; микроскопический – поражения лимфатических узлов нет с обеих сторон.
Опухоль распространяется на противоположную сторону с или без метастатического поражения регионарных лимфатических узлов; односторонняя опухоль с метастазами в противолежащих лимфатических узлов; срединная опухоль с метастазами в лимфатических узлах с обеих сторон.
T1-3; любая N, М1 – есть отдаленные метастазы. Диссеминированная опухоль с метастазами в отдалённых лимфатических узлах, костях скелета, лёгких и др. органах.
Локализованная первичная опухоль, определяется в стадии I- II с метастазами в печень, кожу и /или костный мозг.
TNM классификация (1987):
T1, Т2 – единичная опухоль размером 5 см и менее в наибольшем измерении;
- единичная опухоль более 5 см, но менее 10 см;
Ганглионеврома (относится по своей природе к доброкачественным опухолям, состоит из зрелых ганглионарных клеток).
В зависимости от клеточного состава различают три разновидности: симпатогониома, симптобластома, ганглионейробластома.
Диагностика
Диагностические критерии
Наличие клинических симптомов заболевания и данных инструментальных методов исследования (УЗИ, КТ органов брюшной полости и забрюшинного пространства, грудной клетки.) При возможности - цитологическая верификация диагноза и определение катехоламинов.
Клиническое течение
Первоначальные симптомы нейробластомы не имеют специфичности и могут имитировать различные педиатрические заболевания. Растущая инфильтрирующая опухоль, располагающаяся на шее, в грудной клетке, брюшной и тазовых полостях, может, прорастая и сдавливая окружающие её структуры, давать соответствующий симптомокомплекс. При локализации в области головы и шеи первыми симптомами могут быть появление пальпируемых опухолевых узлов. Развиваясь в грудной клетке, опухоль может стать причиной нарушения дыхания, дисфагии, сдавления вен.
Первым сигналом наличия опухоли в брюшной полости может быть наличие в ней пальпируемых опухолевых масс, в то время новообразования таза могут проявляться нарушением акта дефекации и мочеиспускания. Опухоли симпатического ствола проявляют тенденцию прорастать через позвоночные отверстия интраспинально и вызывать неврологические симптомы, вплоть до паралича. Пациенты с метастатическими нейробластомами в момент постановки диагноза часто имеют боли по локализации, в костях – верхних и нижних конечностях, летучего характера, ухудшение общего состояния, лихорадку или кровоизлияния, ретробульбарная инфильтрация вызывает типичные периорбитальные экхимозы (очковые гематомы - симптом «очков»).
Жалобы зависят от локализации первичной опухоли – односторонние пальпируемые опухолевые массы, миоз, птоз, энофтальм (синдром Горнера), вторичные опухоли орбиты с периорбитальными кровоизлияниями, экзофтальм, экхимозы, отек век и конъюнктивы, анорексия, рвота, боли в животе, пальпируемая опухолевая масса в брюшной полости, нарушение функции органов малого таза, параплегии, увеличение лимфоузлов, боли в костях и т.д.
При сборе анамнеза болезни у ребенка обратить внимание на течение беременности у матери, наличие в анамнезе у родственников наследственных синдромов, пороков развития, частоту прерывания беременности, особенно на ранних сроках, или рождение мертворожденных с уродствами.
Врачебный осмотр - выявление наличия опухолевых образований при осмотре-пальпации, врожденных аномалий, измерение АД, веса, роста.
- поиск метастазов - проводится Х-графия, КТ, сцинтиграфия скелета (с 4-х лет), КТ ПЭТ по показаниям, ИГХ.
Показания для консультации специалистов: по показаниям и локализации опухолевого процесса (окулист, нейрохирург, невропатолог и т.д.).
Дифференциальный диагноз:
- нейрофиброматоз;
- болезнь Гиршпрунга;
- все проявления паранеопластического синдрома и т.д.
3. Общий анализ крови, общий анализ мочи, биохимический анализ крови (общий белок, билирубин, мочевина, глюкоза, тимоловая проба).
6. КТ или МРТ локализации первичной опухоли, костей черепа, лицевого скелета, грудной клетки, брюшной полости, малого таза.
Лабораторные исследования.
Инструментальные исследования:
1. Рентгенография пораженной зоны в 2х проекциях.
3. КТ, (МРТ), с изображением подозрительных регионов.
4. Поиск метастазов - проводится Х-графия, КТ, сцинтиграфия скелета (с 4-х лет), КТ ПЭТ, ИГХ.
5. Цитологическое или гистологическое подтверждение диагноза (биопсия).
6. Аспирация и трепанбиопсия костного мозга для исключения поражения костного мозга.
Лабораторная диагностика
Лабораторные исследования:
- ОАК (развернутый);
- ОАМ;
- определение уровня катехоламинов, нейроспицифической энолазы, ферритина, креатинина, остаточного азота.
Лечение
Цели лечения: целью любой стандартизованной терапии должна быть гарантия достаточного локального и системного контроля; для этого служит ХТ, хирургия и облучение. Продолжительность проведения конкретной терапевтической программы зависит от размера опухоли, её распространенности, гистологии, локализации, возраста и связанной с этим резектабельности опухоли, группы риска, прогностических факторов.
Тактика лечения (рекомендованная Институтом детской онкологии ОНЦ РАМН; SIOP (Ммеждународное общество детских онкологов); POG (Pediatric Oncology Group); Европейскаой группой по исследованию нейробластом)
Для лечения нейробластом применяют комбинированный, комплексный методы. На первом этапе, если возможно, проводится оперативное удаление опухоли. При невозможности хирургического этапа из-за большого размера лечения начинается с ХТ. Наиболее эффективные химиопрепараты: винкристин, циклофосфамид, доксорубицин, этопозид, препараты платины.
винкристин - 0,05 мг/кг; этопозид - 4 мг/кг; доксорубицин - 1,25 мг/кг; цисплатин - 1,5 мг/кг, циклофосфамид - 10 мг/кг; карбоплатин - 6 мг/кг.
Интервалы между курсами 3 недели.
Детям в возрасте 0-6 мес. химиотерапия проводится по жизненным показаниям методом дробного введения цитостатиков, в специализированных отделениях и при наличии палаты интенсивной терапии и реанимации новорожденных.
Для стадии I достаточно одного оперативного удаления опухоли и до 4-х циклов химиотерапии по VAC схеме (но больные в 1 стадии заболевания выявляются крайнее редко), в более продвинутых стадиях обязательно применение ХТ, ЛТ. Общая длительность лечения заболевания в зависимости от его стадии составляет до двух лет.
После достижения эффекта от предоперационного химиолучевого лечения, а иногда и полных ремиссий выполняется второй этап лечения – хирургический. Затем проводится лучевая терапия и химиотерапия с консолидирующей целью препаратами аналогичными в дооперационном периоде.
Для лечения опухоли применяется комбинированная ХТ. Общепринятым является использование алкилирующих агентов (ифосфамид), антрациклинов (докорубицин), этопозид, препараты платины и винкаалкалоидов (винкристин) в комбинациях.
комбинации препаратов – /винкристин + циклофосфамид + доксорубицин + цисплатин/; /винкристин +циклофосфамид + доксорубицин/; /этопозид+карбоплатин/.
При больших размерах опухоли в предоперационном периоде, при возможности и курабельности, проводится химиотерапия или облучение.
У больных нейробластомой старше 1 года, с плохим прогнозом заболевания (стадия IV, стадия III заболевания, неблагоприятный гистологический вариант; стадия II заболевания в случае первично нелеченной опухоли) используется интенсивная полихимиотерапия.
Схема индукционной полихимиотерапии, состоящей двух курсов или 5 циклов химиотерапии (первый курс включает в себя 1, 2 и 3 циклы химиотерапии, второй курс 4 и 5 циклы химиотерапии):
Цисплатин 60 мг/м 2 (при весе ребенка
Доксорубицин 30 мг/м 2 (при весе ребенка
Этопозид 100 мг/м 2 (при весе ребенка
Циклофосфамид 900 мг/м 2 (при весе ребенка
После 4-х курсов индукционной химиотерапии на 17-й недели лечения планируется оперативное удаление, как остаточной первичной опухоли, так и/или метастазов. Лучевая терапия проводится на 19-20 неделях в СОД на первичный очаг не менее 15 гр, на отдаленные метастазы - в области костей скелета – не менее 21 гр.
Первичная нейробластома шеи - лучевая диагностика
КТ, МРТ при метастатической нейробластоме головы и шеи
а) Терминология:
1. Аббревиатуры:
• Нейробластома (НБЛ), нейробластная опухоль (НБО)
2. Определение:
• Злокачественная опухоль симпатической нервной системы, возникающая из клеток производных нервного гребня эмбриона
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Объемное периорбитальное костное образование со спикулами, приводящее к проптозу у ребенка с симптомом «очков»
• Локализация:
о Метастазы в костях черепа практически всегда экстрадуральные и располагаются в костях свода:
- Свод и основание черепа, глазницы
о Метастазы в головном мозге редки; но в связи с улучшением протоколов лечения происходит ↑ частоты (IV стадия):
- У 64% пациентов из группы высокого риска ЦНС единственное место рецидива НБЛ
- ЦНС может становиться «прибежищем» для НБЛ
- Большинство паренхиматозных метастазов НБЛ супратенториальные и геморрагические
- Возможно также поражение оболочек мозга и желудочков
• Морфология:
о Вытянутое или серповидное образование, повторяющие контуры кости
о Обычно плохо отграниченное
• Классические лучевые признаки: периостит костей черепа и глазниц, спикулы («волосы, вставшие дыбом») ± деструкция костей
2. Рентгенография при метастатической нейробластоме:
• Расширение венечного шва, периостальная реакция
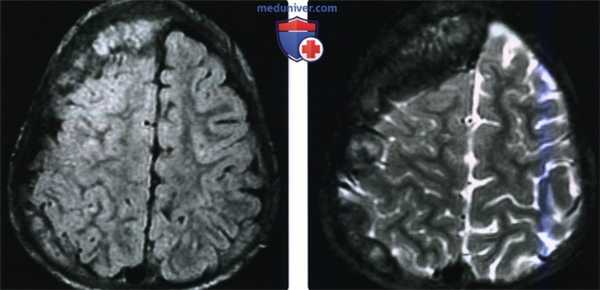
(Слева) При аксиальной МРТ FLAIR у пациента с экстрадуральной метастатической нейробластомой визуализируется опухоль с неоднородным сигналом. Несмотря на объемное воздействие опухоли, выраженное в значительной степени, со стороны вещества мозга, прилежащего к ней, определяются лишь легкие реактивные изменения.
(Справа) При аксиальной МРТ Т2 ВИ у этого же пациента визуализируется метастатическая нейробластома с сигналом неравномерной интенсивности (в том числе гипоинтенсивным). Гипоинтенсивный сигнал на Т2 ВИ типичен для опухолей с высокой целлюлярностью и высоким ядерно-цитоплазматическим отношением.
3. КТ при метастатической нейробластоме:
• КТ без КУ:
о Лучший метод для выявления периостальной реакции-тонких спикул, отходящих от костей черепа, крыльев клиновидной кости
о Мягкотканное образование, обычно изо- или гиперденсное по сравнению с головным мозгом:
- Может имитировать эпи- или субдуральную гематому
о Может распространяться в глазницу (за пределами мышечной воронки), в окружающие пространства, не распространяясь кпереди от глазничной перегородки
о Может прорастать через внутреннюю и наружную замыка-тельную пластинку костей черепа
о Метастазы могут быть двухсторонними
• КТ с КУ:
о Интракраниальные дуральные метастазы накапливают контраст
о Редко: метастазы в веществе мозга с кольцевидным контрастным усилением
5. Сцинтиграфия:
• Остеосцинтиграфия:
о МИБГ (метайодбензилгуанидин):
- Аналог катехоламина
- Меченый I-131 или I-123
- Опухоли нервного гребня интенсивно накапливают МИБГ: нейробластома, ганглионейробластома, ганглионеврома, карциноид, медуллярный рак щитовидной железы
- Специфичность для НБО 99%
- До 30% НБО не МИБГ (+):
В 50% рецидив опухоли может быть пропущен
- Не позволяет дифференцировать инфильтрацию костного мозга и вторичное поражение костей
о Тс-99m МДФ (метилендифосфонат):
- Повышенное накопление обусловлено метаболизмом кальция в опухоли и неспецифично для нервного гребня
- Чувствительность для метастазов в костях 74%
- Позволяет отличить «костномозговое» и «костное» заболевание
- Остеосцинтиграфия необходима для дифференциальной диагностики заболевания на 4 и 4S стадии у детей о Пентетреотид (In-111):
- Аналог соматостатина
- Неспецифичен для НБО; не превосходит МИБГ
• ПЭТ:
о ПЭТ с ФДГ обладает высокой чувствительностью и специфичностью в диагностике рецидива опухоли (в небольшом количестве случаев) и позволяет идентифицировать рецидив в случае отрицательного результата остеосцинтиграфии с МИБГ, обусловленного дедифференцировкой
6. Рекомендации по визуализации:
• Лучший метод диагностики:
о КТ/МРТ для оценки первичной опухоли
о Остеосцинтиграфия с МИБГ и МДФ, меченым технецием-99m
о КТ головного мозга/глазниц, если при сцинтиграфии обнаружены метастазы
• Выбор протокола:
о MPT С+ FS в дополнение к КТ
в) Дифференциальная диагностика метастатической нейробластомы:
1. Лейкоз:
• Объемные образования твердой оболочки мозга или костей свода черепа
• Чаще обнаруживаются опухоли в веществе мозга
• На МРТ структура менее неоднородна
2. Лангергансоклеточный гистиоцитоз:
• Литические изменения костей без периостальной реакции
• Часто сочетается с несахарным диабетом
3. Экстрааксиальная гематома:
• Суб- или эпидуральная
• Нужно предполагать заболевание, проявляющееся кровотечениями, или насилие над ребенком
4. Саркома Юинга:
• Менее чем в 1 % случаев поражает череп
• Агрессивная деструкция костей
• Периостальная реакция, спикулы
5. Остеосаркома:
• Первичная в своде черепа встречается редко
6. Рабдомиосаркома:
• Самая частая злокачественная опухоль мягких тканей глазницы у детей
• Реже бывает двухсторонней, может прорастать в ткани спереди от глазничной перегородки
7. Большая бета талассемия:
• Классическое поражение свода черепа: «волосы, стоящие дыбом»
• Изменения не носят местный или деструктивный характер, как при нейробластоме

(Слева) При корональной сцинтиграмме с МИБГ, меченым йодом-123, определяются участки фиксации радиофармпрепарата в области глазниц, соотносящиеся с метастазами нейробластомы. Обратите внимание на большой участок гиперфиксации МИБГ в правой половине живота (первичная опухоль). Несмотря на то, что остеосцинтиграфия с МИБГ является высокоспецифичным методом диагностики нейробластных опухолей, до 30% первичных нейробластом и до 50% рецидивных нейробластных опухолей не фиксируют МИБГ.
(Справа) При корональной МРТ Т1ВИ С+ у ребенка с нейробластомой в диплоическом пространстве визуализируется образование с выбухающими краями. В опухоли можно выделить субпериостальный и эпидуральный компонент.
г) Патология:
1. Общая характеристика:
• Этиология:
о Возникает из патологически созревающих клеток-предшественников нервного гребня
о Первичные опухоли возникают в области симпатических ганглиев
о Известные причинные факторы отсутствуют
• Генетические нарушения:
о Множественные локусы генов, мутации которых связаны с НБЛ: 1р, 4р, 2р, 12р, 16р, 17q:
- Важный маркер-онкоген MYCN9 (2 хромосома)
- 35%: делеция короткого плеча 1 хромосомы
о В 1-2% случаев-врожденная
• Сопутствующие патологические изменения:
о Редко сочетается с синдромом Беквита-Видемана, нейрофиброматозом 1 типа
о Иногда может сочетаться с нейрокристопатическими синдромами:
- Болезнью Гирцшпрунга, врожденным центральным гиповентиляционным синдромом, синдромом ДиДжорджи
2. Стадирование, классификация метастатической нейробластомы:
• Метастазы в костях свода черепа означают IV стадию заболевания
• Международная Система Стадирования Нейробластомы:
о Стадия I: ограничена первичным органом
о Стадия IIА: односторонняя опухоль без поражения лимфоузлов (ЛУ)
о Стадия IIB: односторонняя опухоль с односторонними позитивными ЛУ
о Стадия III: контрлатеральное распространение
о Стадия IV: отдаленные метастазы
о Стадия IV-S:
3. Макроскопические и хирургические особенности:
• Мягкие узелки серовато-коричневого цвета
• Инфильтративные или ограниченные, без капсулы
• Некроз, кровоизлияния, обызвествления (варьируют)
4. Микроскопия:
• Недифференцированные округлые голубые клетки с малым количеством цитоплазмы и гиперхромными ядрами
• Могут образовывать розетки Гомера Райта
• Ганглионейробластома: вкрапления зрелых ганглионарных клеток:
о В различных областях одной и той же опухоли могут быть выявлены ганглионейробластома или НБЛ
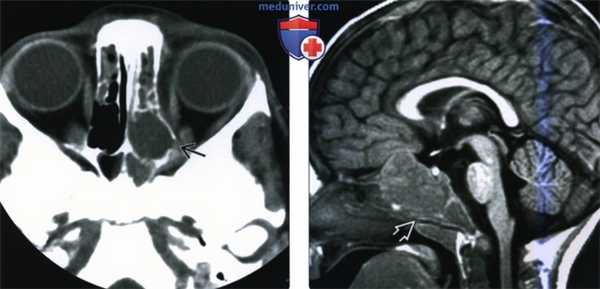
(Слева) При аксиальной КТ без КУ, выполненной ребенку с нейробластомой, визуализируется объемное образование в решетчатой кости. Определяется также небольшой участок эрозии костной ткани, наличие которого позволяет сделать вывод о метастазе нейробластомы.
(Справа) При сагиттальной МРТ Т1ВИ у двухлетнего ребенка с нейробластомой IV стадии в центре основания черепа визуализируется крупное объемное образование неоднородной структуры, минимально накапливающее контраст и оказывающее выраженное воздействие на скат. Лучевые признаки идентичны таковым для других злокачественных опухолей. Нейробластома чаще всего метастазирует в кости свода черепа или глазницы.
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Симптом «очков» (периорбитальный экхимоз)
о Пальпируемые объемные образования свода черепа
• Другие признаки/симптомы:
о Пальпируемое объемное образование в животе или рядом с позвоночником
о Метастазы в костях свода черепа редко бывают изолированными
• Клинический профиль:
о Изменения со стороны органа зрения: 20-55% случаев:
- Проптоз, симптом «очков» (50%: с обеих сторон)
- Симптом Горнера
- Опсоклонус, миокпонус, атаксия:
Миокпоническая энцефалопатия новорожденных
Паранеопластический синдром (не метастатический)
До 2-4% пациентов с НБЛ; прогноз более благоприятный
о Повышение уровня вазоактивных интестинальных пептидов:
- До 7% пациентов с НБО
- Диарея, гипокалиемия, ахлоргидрия
о Увеличение концентрации гомованилиновой и ванилминдальной кислоты в моче (>90%)
3. Течение и прогноз:
• На I, II и IV-S стадии трехлетняя бессобытийная выживаемость (БСВ) 75-90%
• На III стадии: 1 года трехлетняя БСВ (50%)
• IV стадия: 1 года (15%)
• Индикаторы неблагоприятного прогноза: делеция 1 р, транспокация 17q, амплификация MYCN
• Индикаторы благоприятного прогноза: ограниченность заболевания, стадия IV-S, уменьшение амплификации MYCN
4. Лечение:
• Хирургическое (резекция) + химиотерапия, облучение
• Трансплантация костного мозга
• На стадии IV-S возможен спонтанный регресс
е) Диагностическая памятка:
1. Следует учесть:
• Лучевые исследования живота для обнаружения первичной опухоли
2. Советы по интерпретации изображений:
• КТ без КУ позволяет обнаружить костные спикулы, исключив лангергансоклеточный гистиоцитоз из дифференциального ряда
ж) Список использованной литературы:
1. Nabavizadeh SA et al: Imaging findings of patients with metastatic neuroblastoma to the brain. Acad Radiol. 21(3):329-37, 2014
2. Wiens AL et al: The pathological spectrum of solid CNS metastases in the pediatric population. J Neurosurg Pediatr. 14(2): 129-35, 2014
Сто оттенков лучевой диагностики: у каждого вида рака — свой «золотой стандарт» исследования
8 ноября — День рентгенолога. В этот день, в 1895 году, немецкий физик Вильгельм Конрад Рентген, проводя очередной эксперимент, открыл рентгеновское излучение. Сегодня это самый доступный и распространенный метод диагностики в мире.
Ни один метод лучевой диагностики не является универсальным, каждый имеет свои преимущества и недостатки, поэтому в реальной клинической практике врачи применяют все возможности медицинской визуализации, обсуждая в рамках мультидисциплинарной команды оптимальный алгоритм обследования пациента. С помощью Сергея Сергеевича Багненко, доктора медицинских наук, профессора, заведующего научным отделением диагностической и интервенционной радиологии НМИЦ онкологии им. Н.Н. Петрова, разбираемся, какие лучевые исследования нужно делать при конкретных онкопатологиях.

Методы лучевого исследования
Принято считать, что всего существует пять методов лучевой диагностики. В целом, деление базируется на видах лучевого воздействия, которое применяется в том или ином случае.
Рентгеновский метод — рентгеновское излучение, ультразвуковое (УЗИ) – ультразвуковые волны, МРТ – электромагнитные колебания, радионуклидный метод (позитронно-эмиссионная томография — ПЭТ, одно-фотонная эмиссионная томография – ОФЭКТ) — гамма и другие виды ионизирующего воздействия. Исключение – компьютерная томография (КТ). Данный вариант лучевой визуализации в своей основе предполагает рентгеновское излучение, и должен был бы относиться к рентгеновскому, однако его появление настолько расширило возможности классической рентгенодиагностики, что в свое время было принято решение вынести КТ в самостоятельный метод.
По большому счету, задачи, которые они выполняют, следующие:
Рентгенодиагностика — оценка состояния костей и органов грудной клетки, как правило, в рамках первичной диагностики, а также желудочно-кишечного тракта, желчных протоков и сосудов, если речь идет о рентген-контрастных методиках.
УЗИ — первичная диагностика практически любой онкопатологии, а также экспертная оценка при злокачественных поражениях щитовидной и паращитовидных желез, наружных половых органах, опухолях мягких тканей, имеющих поверхностное расположение, в том числе патологии молочных желез.
КТ — анализ состояния грудной клетки, скелета и органов живота в рамках предоперационного планирования (инвазия сосудов, поражение лимфатических узлов и пр.)
МРТ — головной, спинной мозг, молочные железы, связки и мышцы, органы малого таза и другие мягкотканные структуры.
Радионуклидный метод — решение отдельных вопросов дифференциальной диагностики (доброкачественный/злокачественный процесс и др.), оценка функционального состояния органов, а также стадирование онкологического заболевания (визуализация отдаленных метастазов и пр.).
Независимо от конкретного варианта лучевой диагностики, нативное исследование (без применения контрастных веществ) изредка может быть оправдано, однако в подавляющем большинстве случаев, особенно, если речь идет об онкопатологии, применение контрастных препаратов является обязательным.
Виды рака и методы лучевой диагностики
Рассмотрим лучевую диагностику по отдельным анатомическим локализациям.
Головной мозг
Основной метод оценки непосредственно вещества головного мозга (в том числе первичных опухолей и метастазов) — МРТ с применением контрастного усиления.
Вопросы стадирования (поиск отдаленных метастазов) лучше всего решаются с помощью ПЭТ, в том числе с метионином.
Компьютерная томография используется как дополнительный метод в случае, если требуется оценка состояния костных структур, а также при наличии абсолютных противопоказаний к МРТ исследованию (наличие металла в теле — например, кардиостимулятора, ферромагнитных инородных металлических соединений: пластины, протезы, импланты и т.п.)
Первичный метод диагностики опухолей шеи — УЗИ.
Экспертная оценка – МРТ с контрастом.
КТ используется, когда необходимо оценить процесс разрушения (деструкции) костной ткани, требуется детальный анализ состояния гортани, а также есть показания к выполнению исследования сосудов (КТ-ангиография).
Радионуклидная диагностика – определение наличия онкологического процесса как такового, а также стадирование заболевания (применяются различные фармпрепараты: 18F-дезоксиглюкоза, метионин и пр.).
Щитовидная железа
Основной метод диагностики опухолевого процесса в щитовидной и паращитовидных железах — УЗИ. Отсутствие лучевой нагрузки, высокая разрешающая способность, а также доступность оборудования являются очевидными достоинствами эхографии. Особенно справедлив данный тезис, если речь идет об УЗИ с контрастным усилением и применением эластографии. Так называемое, мультипараметрическое УЗИ, то есть вариант исследования с включением в процедуру максимально количества различных методик, является наиболее перспективным вариантом реализации сонографической диагностики, особенно при злокачественной патологии.
Радионуклидная диагностика (к примеру, ПЭТ с 18F-DOPA) информативна в рамках подтверждения злокачественного характера имеющегося процесса, а также для выявления отдаленных метастазов.
Грудная клетка
С момента своего открытия (ровно 101 год назад) и по сей день рентгенодиагностика сохраняет свою актуальность (прежде всего, как метод первичной визуализации) в рамках оценки состояния легких и костной ткани. Однако «золотым стандартом» в данных областях заслужено стала КТ, базирующаяся на рентгеновском излучении, но существенно расширившая возможности классической рентгенографии. Компьютерная томография позволяет детально проанализировать состояние органов грудной клетки, оценить стадию и распространенность патологического процесса, вовлечение сосудов и других тканей, ответ на проводимую терапию.
У пациентов с острой патологией (например, реанимационных больных) может быть оправдано применение УЗИ (плевриты и др.).
МРТ эффективно для диагностики нейрогенных образований, которые располагаются в заднем средостении, а также как дополнительный метод диагностики при стадировании других опухолей средостения, например, рака пищевода.
Молочная железа
В настоящее время основными методами исследования молочных желез являются: маммография, УЗИ и МРТ. Все они обладают очевидными достоинствами и активно конкурируют между собой. Классическим вариантом визуализации (широкодоступным и понятным подавляющему большинству специалистов) является рентгеновская маммография.
УЗИ – неинвазивный метод, не предполагающий лучевую нагрузку, обладающий чрезвычайно высокими характеристиками в плане разрешающей способности изображений. Многие учреждения именно сонографический вариант диагностики рассматривают как «золотой стандарт», однако «операторозависимость» (когда два разных специалиста могут по-разному трактовать увиденное), а также невозможность оценить результаты другим специалистом (альтернативное мнение), ограничивают «зону ответственности» ультразвуковой диагностики.
МРТ решает большинство рассматриваемых вопросов, также не предполагает лучевой нагрузки, но имеет определенные ограничения в плане доступности и стоимости процедуры.
Печень
Первичная диагностика – УЗИ.
Экспертная оценка — КТ/МРТ с динамическим контрастированием.
КТ – доступнее, необременительна для пациента (само сканирование происходит за считанные секунды/минуты), позволяет в ходе одного визита исследовать в том числе легкие (что часто требуется в рамках онкоскриннинга).Это более простой, а потому более стандартизированный метод, который позволяет детально оценить состояние сосудов, что крайне важно при предоперационном планировании. Независимо от того, в каком центре проводится исследование, качество собранных данных будет, как правило, на достаточном уровне.
МРТ дает максимум информации в плане выявления и дифференциальной диагностики очаговой патологии печени, особенно если сканирование проводится с гепатотропными контрастными препаратами. Не предполагает лучевой нагрузки (то есть безвредно), а потому может выполняться многократно, в том числе беременным и детям. Однако многое зависит от того, в каком конкретно центре выполнено исследование (аппарато- и операторозависимость), занимает больше времени (сложности при обследовании пожилых, ослабленных пациентов), имеет ограничения в плане исследования легких (МРТ легких обычно не проводится и для их анализа приходится совершить визит в КТ отделение), имеет абсолютные противопоказания (например, металл в теле), уступает КТ в отношении предоперационной оценки.
Поджелудочная железа
По большому счету ситуация аналогична применяемым методам лучевой диагностики печени, однако есть некоторые нюансы. Так, из-за центрального расположения органа в теле визуализация при УЗИ может быть затруднена (тучные пациенты, при метеоризме — вздутие кишечника). Локальные обызвествления значительно лучше выявляются при КТ.
МРТ эффективнее для дифференциальной диагностики выявленных изменений.
Почки
Основные методы диагностики опухоли почки — КТ, МРТ и радионуклидный. Только в совокупности эти три составляющие могут дать врачам-онкологам полную информацию о состоянии органов. Традиционное УЗИ активно применяется для первичной оценки зоны интереса. Большие перспективы связывают с внедрением в клиническую практику УЗИ с контрастным усилением, однако по ряду технических моментов доступность данной методики сейчас ограничена.
Малый таз
«Золотым стандартом» оценки состояния органов малого таза, независимо от пола пациента, считают МРТ. И женские и мужские внутренние половые органы лучше всего оценивать с помощью МРТ с динамическим контрастированием. Впрочем, существуют ситуации, когда КТ может дать ценную дополнительную информацию.
Суставы и кости
В онкологической практике основными методами диагностики опухолей костно-мышечной системы являются МРТ и КТ.
Определенный приоритет имеет МРТ, однако, если требуется детальная оценка структуры кости или речь идет о параметрах деструкции, без КТ не обойтись.
Также в НИМЦ онкологии им. Петрова используется SLOT-рентгенография костей, когда с помощью специальной методики вся конечность, позвоночник или весь скелет целиком визуализируются на одном рентгеновском изображении. Этот метод позволяет точно определить параметры опухоли и соотнести ее с размером кости, что чрезвычайно важно хирургам при планировании вмешательства, подбора протеза или изготовления импланта.
Сосуды
Определенную информацию о состоянии некоторых сосудов можно получить при допплерографическом УЗИ, однако в онкологической практике чаще требуется более детальная информация и приходится прибегать к ангиографическим методикам.
Наиболее информативны – артериография на фоне плоскодетекторной компьютерной томографии (ПДКТ-артериография) и селективная цифровая субтракционная ангиография (ЦСА).
В 2021 году в НМИЦ онкологии им. Н.Н. Петрова в рентгеноперационной отделения рентгенохирургических методов диагностики и лечения был установлен современный ангиографический комплекс Artis Zee Flor (Siemens), позволяющий выполнять весь спектр диагностических и лечебных вмешательств, применяемых в интервенционной онкологии (в том числе с использованием ПДКТ-артериографии, ЦСА, внутрисосудистой и чрескожной 3D навигации). Однако основным недостатком данных методов визуализации является их инвазивность, требующая госпитализации пациентов для проведения вмешательства с соблюдением строгих правил асептики и антисептики.
Поэтому в рутинной практике чаще прибегают к менее инвазивным КТ-ангиографии и неинвазивной МР-ангиографии. Эти варианты визуализации позволяют проследить ход сосудов, выявить наличие тромбов, оценить наличие и степень опухолевой инвазии. КТ быстрее и обеспечивает более высокое пространственное разрешение изображений. Если применение йодсодержащих контрастов противопоказано (аллергические реакции, почечная недостаточность), выполняют магнитно-резонансное исследование. Современные технологии позволяют проводить сканирование с ЭКГ синхронизацией (требуется при изучении сосудов сердца), а также выполнять бесконтрастную МР-ангиографию (без введения контрастных препаратов в сосудистое русло).
Спинной мозг
Основной метод диагностики опухолей в спинном мозге — МРТ с контрастом. Он позволяет определить локализацию патологического процесса (интрамедуллярный или экстрамедуллярный, то есть находящийся в структуре спинного мозга или вне его), оценить его распространённость, вовлечение соседних структур. Если есть противопоказания к МРТ, а также, когда нужно детально разобраться с состоянием расположенных рядом позвонков, проводят КТ.
Пациенту важно помнить, что любые обследования, их последовательность и объем должен назначить врач-онколог. В подавляющем большинстве случаев диагностика нужна не сама по себе, а для планирования лечения, которое будет проводить соответствующий врач. Поэтому «назначенные» самостоятельно процедуры без предварительной консультации со специалистом могут быть абсолютно не информативны, то есть бесполезны, а с учетом возможной лучевой нагрузки даже вредны.


Автор:
Ирина Фигурина
специалист по связям с общественностью НМИЦ онкологии им. Н. Н. Петрова
Оренбургский государственный университет, факультет филологии
Что вам необходимо сделать
Если вы хотите узнать побольше о бесплатных возможностях ФБГУ НМИЦ онкологии им. Н.Н. Петрова Минздрава России, получить очную или заочную консультацию по диагностике и лечению, записаться на приём, ознакомьтесь с информацией на официальном сайте.
Если вы хотите общаться с нами через социальные сети, обратите внимание на аккаунты в ВКонтакте и Одноклассники.
Нейробластома
Нейробластома – эмбриональная опухоль, возникающая в процессе внутриутробного или раннего постнатального периода жизни из стволовых нервных клеток – нейробластов.
Впервые описание этой опухоли, названной впоследствии «детской глиомой», дал Рудольф Людвиг Карл Вирхов в 1864 году. Позднее в 1891 году немецким ученым патоморфологом Феликсом Маршандом был определен источник опухоли – клетки симпатической нервной системы и надпочечники. Симпатическая нервная система – это часть автономной (вегетативной) нервной системы. Она контролирует непроизвольную работу внутренних органов человека, например, работу сердца, кишечника, мочевого пузыря, процесс кровообращения.
Эпидемиология
Нейробластома составляет около 7-8% от всех злокачественных новообразований в детском и подростковом возрасте. Это наиболее часто возникающий вид детских новообразований после опухолей кроветворной и центральной нервной системы. Примерно 40% случаев заболевания встречается на первом году жизни, с возрастом количество случаев уменьшается. Средний возраст на момент диагностирования составляет 19 месяцев.
Причины и риски
Причины появления опухоли до конца не изучены. Нейробластома возникает в том случае, когда нормальные нейробласты не созревают в нервные клетки. Вместо этого они продолжают бесконтрольно расти и делиться. Предполагают, что эти несозревшие (эмбриональные) нервные клетки начинают мутировать еще до рождения ребенка, когда начинают меняться хромосомы и/или происходит сбой в регулировании работы генов. Как подтверждают актуальные исследования, у большинства детей болезнь не является наследственной̆. Только около 1% случаев нейробластомы имеют наследственную основу, чаще всего, вследствие мутаций в гене, который̆ называется ALK (или ген киназы анапластической лимфомы), либо в гене PHOX2B. На сегодняшний̆ день нет клинических исследований, доказывающих, что внешние факторы (окружающая среда, вредные условия работы родителей ребенка, прием каких-либо медикаментов, курение и употребление алкоголя во время беременности) могут стать причиной болезни.
Клиническая картина при нейробластоме
Нейробластома может возникать в любой анатомической области, где располагается симпатическая нервная система: надпочечники, шейный, грудной и брюшной симпатический отделы, параганглии.
Самой частой локализацией нейробластомы является забрюшинное пространство (одинаково часто опухоль диагностируется в надпочечниках и паравертебральных забрюшинных ганглиях). У 15% детей нейробластома локализуется в заднем средостении. Реже опухоль возникает в области таза (6%) и шеи (2%) (рис. 1).
Рис. 1. Локализация нейробластомы
При ранних стадиях заболевания у многих детей может не быть никаких симптомов. Опухоль у них находят случайно, например, при плановом УЗИ обследовании младенцев при диспансеризации. Как правило, жалобы у детей появляются тогда, когда опухоль уже успела сильно вырасти и давит на соседние органы, нарушая их работу, или когда опухоль дала метастазы.
Среди общих симптомов заболевания можно выделить следующие: потеря веса, слабость, костные и суставные боли, некупируемая диарея.
Большинство проявлений болезни и их выраженность зависят от расположения опухоли и ее взаимосвязи с соседними органами и тканями. Так, для пациентов в возрасте до 2-х лет при забрюшинной локализации характерно увеличение размеров живота, лихорадка и потеря веса. Нейробластома забрюшинного пространства пальпируется через переднюю брюшную стенку в виде бугристого, несмещаемого опухолевого узла (рис. 2). У детей старшего возраста заболевание может манифестировать болевым синдромом, обусловленным метастатическим поражением костей, респираторными нарушениями, увеличением размеров живота, появлением запоров. У пациентов с большими забрюшинными опухолями можно обнаружить развитую сеть подкожных вен, развернутые края грудной клетки.
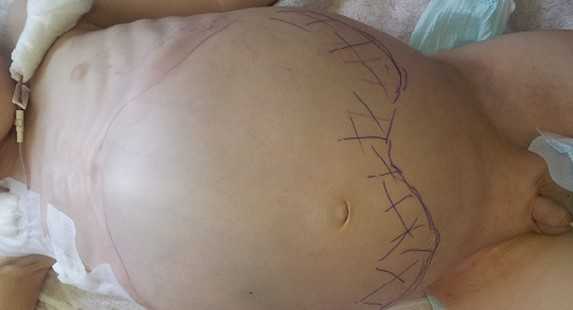
Рис. 2. Нейробластома забрюшинного пространства
Локализация опухоли в шейно-грудном отделе симпатического отдела позвоночника вызывает синдром Горнера (сужение зрачка, разные размеры зрачков, покраснение и/или опущение верхнего века и небольшое поднятие нижнего). Другими изменениями в области глаз могут быть кровоизлияния в кожу или слизистую оболочку, «синяки» на веках и под глазами. На поздней стадии болезни иногда появляются черные круги вокруг глаз (гематома в виде очков) (рис. 3).
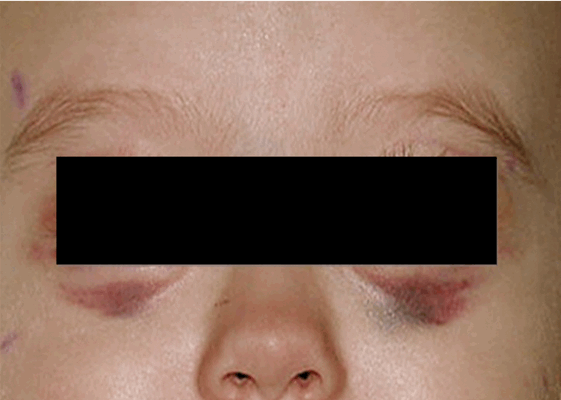
Рис. 3.1. Симптом «очков»
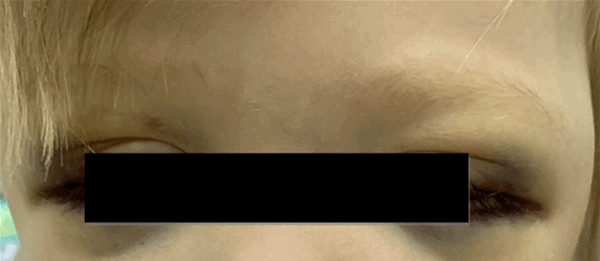
Рис. 3.2. Симптом «очков» при метастазах в орбиту
Поражение заднего средостения может стать причиной сухого кашля, дыхательных расстройств, деформации грудной клетки, частого срыгивания. При локализации опухоли в полости таза отмечают нарушение функции тазовых органов (периодическое недержание мочи, нарушение акта дефекации), отёки нижних конечностей.
При распространении опухоли в позвоночный канал и сдавлении ею спинного мозга могут развиваться слабость в ногах, неустойивость походки, параличи нижних конечностей, а также дисфункции органов малого таза (задержка мочеиспускания или непроизвольное мочеиспускание, запоры).
Редко, примерно в 2-4% всех случаев, у детей встречается ассоциированный с нейробластомой церебеллярный синдром («опсоклонус-миоклонус» или энцефалопатия Кинсбурна), характеризующийся некоординированными, нерегулярными движениями туловища и конечностей, миоклонусом и хаотичными движениями глазных яблок.
Нейробластома ‒ гормонопродуцирующая опухоль, способная к секреции физиологически активных веществ – катехоламинов ‒ адреналина, норадреналина и дофамина. В моче, как правило, повышено выведение их метаболитов ‒ ванилилминдальной и гомованилиновой кислот. В 95% случаев гормональная активность нейробластомы тем больше, чем выше степень её злокачественности. Эффекты секретируемых гормонов вызывают специфические клинические симптомы нейробластомы ‒ резкое повышение артериального давления, диарею (вызывается секрецией вазоактивного интестинального полипептида), потливость, эмоциональную лабильность, периодическое повышение температуры.
Нейробластома метастазирует чаще всего в костный мозг, кости, в отдаленные лимфатические узлы, печень или кожу, редко — в головной мозг или легкие. Признаки отдалённых метастазов можно обнаружить в виде экзофтальма, кровоизлияний в орбиты, опухолевых узлов на голове.
Среди особенностей течения нейробластомы можно выделить следующие:
- Регрессия – способность опухоли к спонтанному или индуцированному минимальной полихимиотерапией или лучевой терапией уменьшению (инволюции). Как правило, это происходит у детей до 1 года с IVS стадией заболевания.
- Реверсия – способность опухоли трансформироваться из более злокачественных форм в доброкачественные ганглионевромы (спонтанно или индуцированно).
- В некоторых случаях опухолевый процесс имеет обратную направленность: склонность к агрессивному течению и быстрому метастазированию.
Гистологическая классификация
Существующая гистологическая классификация нейробластомы INPC-Shimada основана на степени зрелости (дифференцировки) опухолевой ткани и выделяет 4 категории (от недифференцированных до зрелых форм):
1) нейробластома, бедная шванновской стромой: недифференцированная, низкодифференцированная, дифференцированная;
2) нодулярная ганглионейробластома;
Стадии заболевания
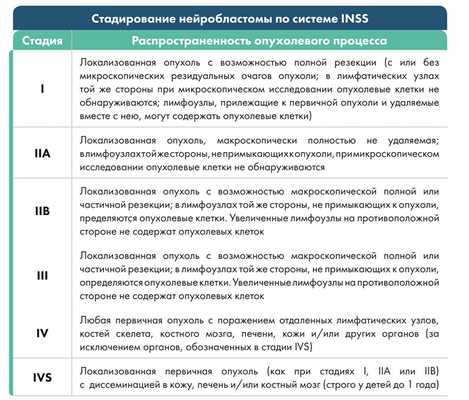
Существует несколько систем стадирования нейробластомы. Наиболее точной является модифицированная система, разработанная Международным противораковым союзом (INSS) (табл. 1).
Диагностика нейробластомы
Лабораторные методы
В клиническом анализе крови при поражении костного мозга может наблюдаться снижение показателей крови: анемия, лейконейтропения, тромбоцитопения.
В сыворотке крови также можно определить специфические для нейробластомы маркеры: нейрон-специфическую енолазу (НСЕ), уровень метаболитов катехоламинов, лактатдегидрогеназу (ЛДГ) и ферритин.
Простым в выполнении специализированным тестом при диагностировании нейробластомы является определение уровня ванилилминдальной и гомованилиновой кислот в анализе мочи. Их также называют «тестом на оценку метаболитов катехоламинов в моче». Данный анализ может проводиться при сборе мочи ребенка в течение суток или в однократной порции мочи.
Перед началом специфической терапии всегда проводится верификация диагноза; диагноз нейробластомы ставится при гистологическом исследовании биоптата первичной опухоли или метастазов, или при сочетании наличия опухолевых клеток в костном мозге и повышенного уровня суточной экскреции катехоламинов.
Молекулярно-генетическое исследование
Для установления степени злокачественности нейробластомы выполняется ряд генетических исследований: мутация MYCN, делеция хромосом 1р или 11q . Наличие данных мутаций является неблагоприятным фактором прогноза заболевания.
Инструментальные методы
Ультразвуковое исследование
Ультразвуковой метод исследования позволяет выявить наличие опухоли и ее расположение по отношению к внутренним органам. УЗИ позволяет оценить степень местного и отдаленного распространения злокачественного процесса и выявляет метастатическое поражение печени и лимфатических узлов (рис. 4).
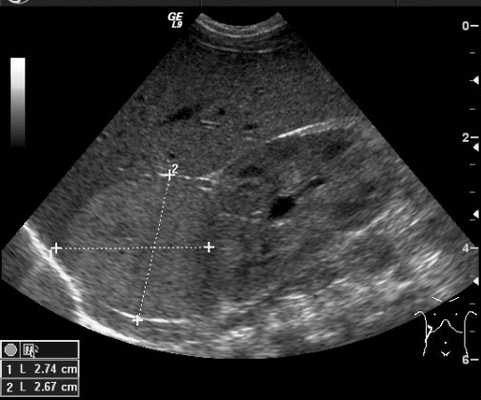
Рис. 4. УЗИ образования правого надпочечника
Компьютерная томография брюшной полости и забрюшинного пространства
Компьютерная томография более детально дает информацию об анатомическом отношении опухоли к окружающим тканям и органам, позволяет оценить структуру опухоли (рис. 5).

Рис. 5. КТ нейрогенного образования забрюшинного пространства справа
Магнитно-резонансная томография органов брюшной полости, забрюшинного пространства и позвоночника
МРТ органов брюшной полости и забрюшинного пространства ‒ это безопасный и высокоинформативный метод исследования, который позволяет не только уточнить локализацию опухоли, точные размеры новообразования и соотношение его с окружающими тканями, но и выявить метастатические очаги в печени и брюшной полости. Также МРТ дает возможность оценить состояние костных структур и мягких тканей позвоночного столба и позвоночного канала (рис. 6).
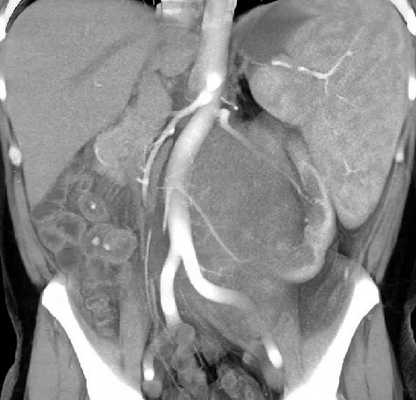
Рис. 6. МРТ нейрогенного образования забрюшинного пространства слева
Радиоизотопные исследования
Одним из наиболее информативных специфических методов топической диагностики нейробластом является сцинтиграфия с метайодбензилгуанидином (МЙБГ), меченным 123I. МЙБГ по своей химической структуре сходен с катехоламинами в организме. Это вещество концентрируется в тех опухолях, которые вырабатывают катехоламины. МЙБГ метят радиоактивным изотопом йода (например, 123I) в безопасной для жизни дозе, и готовый препарат внутривенно вводят в кровоток. Накапливаясь в клетках опухоли, он дает излучение. Эти сигналы регистрирует специальная камера и переводит их в изображение. Таким образом, метод позволяет выявить не только первичную опухоль, но и наличие регионарных и отдаленных метастазов (рис. 7).

Рис. 7. Сцинтиграфия с метайодбензилгуанидином (визуализируется первичная паравертебральная опухоль с метастазами в кости черепа)
Остеосцинтиграфия – метод сканирования костей скелета с помощью внутривенного введения радиофармпрепарата. Радиофармпрепарат накапливается участками, пораженными опухолевыми клетками в костях, что видно на снимках, выполняемых гамма-камерой. Таким образом, данный метод исследования позволяет выявить возможные метастазы костей скелета.
Исследование костного мозга (миелограмма и трепанобиопсия) используется для уточнения наличия поражения опухолевыми клетками костного мозга.
Лечение нейробластомы
Учитывая разнообразные сценарии развития исхода заболевания (от спонтанной регрессии до летального исхода от прогрессирования), в терапии нейробластомы предлагаются риск-адаптированные принципы. Стратификация пациентов проводится согласно факторам риска до начала лечения (как правило, это клинические и молекулярно-генетические данные) и на основании ответа опухоли во время лечения (response-adapted). При выделении групп риска перед началом лечения используются следующие прогностические критерии: стадия заболевания, возраст на момент диагностики, результаты молекулярно-генетических данных — амплификация MYCN и делеция короткого плеча 1р (рис. 8).
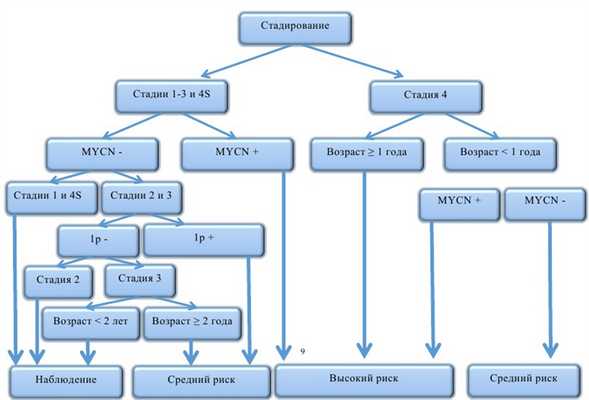
Рис. 8. Стратификация пациентов на группы риска согласно наличию факторов неблагоприятного прогноза
Неоадъювантная (предоперационая) полихимиотерапия
- Необходимость проведения полихимиотерапии определяется стадией заболевания и наличием или отсутствием неблагоприятных клинических и биологических факторов (n-myc амплификация, делеции короткого плеча 1р).
- Полихимиотерапия позволяет уменьшить размеры первичной опухоли, чтобы сделать хирургическое вмешательство более безопасным и радикальным.
- Базовыми препаратами для лечения нейробластомы являются винкристин, циклофосфамид, антрациклины, ифосфамид, препараты платины, этопозид.
Особенности хирургического лечения
- При локализованных стадиях заболевания лечение может ограничиться полным удалением опухоли.
- При III-IV стадиях заболевания оперативный этап проводится после проведения предоперационной (неоадъювантной) полихимиотерапии, которая направлена на сокращение размеров опухоли с целью последующего радикального удаления образования.
- В тех случаях, когда полное удаление опухоли невозможно, в послеоперационном периоде лечение дополняется лучевой терапией.
Адъювантная (постоперационная) полихимиотерапия
Лекарственное лечение необходимо начать через 5-7 дней после оперативного вмешательства. При отсутствии показаний для проведения 2-й линии полихимиотерапии в схемах лечения используются те же базовые препараты, как и при неоадъювантной терапии.
Лучевая терапия
- Лучевая терапия используется для уничтожения любых опухолевых клеток, которые невозможно удалить хирургическим путем и/или которые не были разрушены посредством предыдущих терапий.
- При нерадикальном характере операции с наличием активной остаточной опухоли проводится облучение остаточной опухолевой ткани, вовлеченных в процесс лимфатических узлов и зон связи опухоли с окружающими органами и тканями.
- Облучение осуществляется ежедневно, начиная с 5-7-го дня после операции.
- По показаниям проводится облучение метастатических очагов (с лечебной, иногда с противоболевой целью).
В случае наличия неблагоприятных прогностических факторов, в частности выявления в опухоли мутации MYCN онкогена, рекомендовано проведение высокодозной полихимиотерапии с аутологичной трансплантацией гемопоэтических стволовых клеток.
Для больных с высоким риском развития рецидива (распространенные стадии заболевания с наличием неблагоприятных молекулярно-генетических маркеров) рекомендовано проведение «поддерживающей» дифференцирующей терапии 13-цис-ретиноевой кислотой и пассивной иммунотерапией антиGD2 моноклональными антителами.
Иммунотерапия
Иммунотерапия – новый метод лечения нейробластомы, который используется для уничтожения раковых клеток. Дисиалоганглиозид GD2 – молекула- антиген, экспрессируемая клетками нейробластомы, это делает ее идеальной мишенью для иммунотерапии антителами: антитело действует против этой молекулы. Клетки иммунной системы могут способствовать гибели клеток нейробластомы.
В НМИЦ онкологии им. Н.Н. Петрова проводятся все этапы лечения, включая минимально-инвазивные операции (лапаро- и торакоскопические), тандемную трансплантацию и пассивную иммунотерапию.
Интенсифицируя терапию у детей с нейробластомой группы высокого риска (с включением тандемной высокодозной полихимиотерапии в консолидацию и пассивной иммунотерапии в постконсолидацию) удалось повысить результаты выживаемости на 20%.
Рекомендации после лечения
- После успешного лечения нейробластомы ребенку необходимо проходить врачебный контроль, который может включать осмотр и консультацию детского онколога, анализ крови на онкомаркеры (ЛДГ, НСЕ), анализ мочи на метаболиты катехоламинов, УЗИ и КТ/МРТ, сцинтиграфию с МЙБГ и другие исследования.
- Детский онколог проводит осмотр 1 раз в 1,5-2 мес в течение первого года после окончания лечения, 1 раз в 3 мес ‒ в течение 2-го года, 1 раз в 6 мес ‒ на протяжении следующих 2 лет, в дальнейшем ‒ 1 раз в год.
- С учета больных не снимают.
СПИСОК ЛИТЕРАТУРЫ
Авторы:

- Изможерова Рина Игоревна;
- Сенчуров Евгений Михайлович;
- Михайлова Елена Андреевна;
- Иванова Светлана Вячеславовна;
- Фасеева Наталья Дмитриевна;
- Борокшинова Ксения Михайловна;
- Жук Ирина Николаевна.

Под научной редакцией:
Кулева С.А.
Заведующий детским онкологическим отделением, врач-детский онколог, ведущий научный сотрудник, профессор, доктор медицинских наук, главный внештатный детский специалист-онколог Комитета по здравоохранению Санкт-Петербурга
Читайте также:
- Лучевые изменения печени при наследственной геморрагической телеангиэктазии
- Воздействие извести, кальция карбида, соды, никели, скипидара на кожу
- Гортань как голосовой инструмент. Хрящи и полость гортани
- Лучевая диагностика аплазии и гипоплазии поднижнечелюстной железы
- Как наладить отношения с начальником? Любимица шефа
