Питуитрин и коронарная недостаточность. Некроз миокарда под действием вазопрессина
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Также коронарная недостаточность сердца может протекать в:
- абсолютной форме (кровоток по коронарным сосудам резко ограничен);
- относительной форме (потребность миокарда в кислороде значительно повышается, но ограничения коронарного кровотока отсутствуют).
Причины коронарной недостаточности
Коронарная недостаточность может возникнуть в результате двух причин, приводящих к нарушению нормального движения крови по артериям:
- Тонус артерий изменяется.
- Просвет артерий уменьшается.
Изменение тонуса артерий
Спазм сосудистой стенки и уменьшение тонуса артерий могут являться следствием повышенного выброса адреналина. Так, например, при сильном стрессе, который многие описывают фразой «сердце сжалось в груди», наблюдается временная нехватка кислорода. Она легко компенсируется повышенной частотой сердечных сокращений. В результате кровоток возрастает, приток кислорода значительно увеличивается, настроение и самочувствие человека могут даже на время улучшиться.
В кратковременной стрессовой ситуации нет ничего страшного. Напротив, она может рассматриваться в качестве тренировки, позволяющей уменьшить чувствительность коронарных сосудов к спазму (профилактика ишемической болезни сердца).
Однако, если стресс затягивается, наступает фаза декомпенсации. Это значит, что клетки мышечной ткани расходуют весь запас энергии. Сердце начинает биться медленнее, уровень углекислого газа повышается, а тонус артерий снижается. Замедляется и кровоток в коронарных артериях.
Как результат, обмен в сердечной мышце нарушается. Отдельные ее части могут даже омертветь (некроз). Образовавшиеся некротические очаги известны под распространенным названием «инфаркт миокарда».
Уменьшение просвета артерий
Просвет коронарных артерий уменьшается по причине нарушения нормального состояния их внутренней оболочки или из-за перекрытия кровотока образовавшимся тромбом (атеросклеротическая бляшка, кровяной сгусток). Возникновению патологии способствуют следующие факторы:
- курение (из-за интоксикационного воздействия на организм табачного дыма клетки внутреннего слоя артерий изменяются, и риск повышенного тромбообразования увеличивается);
- употребление большого количества жирной пищи (чревато нехваткой белков, изменением баланса микроэлементов и витаминов, нарушением процессов метаболизма);
- стресс (из-за повышенного адреналинового фона возникает длительный артериальный спазм);
- низкая физическая активность (приводит к венозному застою, ухудшению поступления кислорода к тканям, снижению силы сердечных сокращений).
Симптомы хронической и острой коронарной недостаточности сердца
Среди главных признаков синдрома коронарной недостаточности:
- учащенное сердцебиение;
- бледность кожных покровов, появление капель пота на лбу;
- сильная боль за грудиной, имеющая приступообразный характер; , возникающая по непонятным причинам;
- боль в области груди;
- приступы стенокардии/тахикардии;
- сухой кашель.
Симптоматика усугубляется после выполнения физической работы, переедания, подъема по лестнице, эмоциональных переживаний (паника, испуг). Также она может обостряться в стадии покоя.
У некоторых больных коронарной недостаточностью возникают:
- тошнота;
- рвота;
- частые позывы к мочеиспусканию; .
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика коронарной сердечной недостаточности
В большинстве случаев уже при визуальном осмотре больного врач может заподозрить развитие острой коронарной недостаточности. Но для подтверждения диагноза необходимо не только учесть совокупность клинических признаков, обусловленных коронарной недостаточностью, но и провести диагностическое обследование, которое включает в себя:
- Общий анализ крови (главный показатель – повышенное число эритроцитов, свидетельствующее о наличии в организме воспалительного процесса).
- Биохимический анализ крови (позволяет понять причину заболевания).
- Анализ крови на свертываемость (изучается консистенция кровотока, склонность к тромбообразованию).
- Коронарографию (главный диагностический метод, направленный на оценку состояния коронарных артерий). , УЗИ грудной клетки (позволяют определить наличие у пациента других возможных болезней сердечно-сосудистой системы и установить причину коронарной недостаточности). (дает возможность судить об исправности сократительной функции миокарда и работе сердца).
- Компьютерную томографию (направлена на выявление стеноза венечных артерий, разных по размеру атеросклеротических бляшек). (позволяет делать снимки в разных плоскостях, измерять артериальный кровоток, изучать наполнение желудочков и предсердий).
Лечение коронарной недостаточности
До приезда бригады скорой медицинской помощи больному необходимо оказать первую помощь:
- Дать таблетку "Нитроглицерина" под язык. Данный препарат быстро всасывается в кровь и путем воздействия на мышечную стенку артерий снимает спазм коронарных артерий. Как результат, кровоток на некоторое время восстанавливается.
Если нужно, каждые 5-10 минут до приезда врачей можно рассасывать по 1 таблетке. При этом необходимо знать, что интенсивный прием "Нитроглицерина" может привести к развитию синдрома мозгового обкрадывания, который проявляется сужением зрачков, потемнением в глазах, головокружением и рвотой. Эти симптомы быстро проходят самостоятельно, но при их возникновении больному лучше лежать. - Дать разжевать таблетку "Аспирина" (160-325 мг). Ацетилсалициловая кислота снижает свертываемость крови, благодаря чему уменьшается риск увеличения размеров тромбов, образовавшихся в коронарных артериях.
- Открыть окна, обеспечить приток свежего воздуха. Если у пациента хроническая коронарная недостаточность, можно заранее приобрести кислородный баллон и во время приступов использовать его. При этом кислород из баллона нужно подавать через увлажненную марлю – в чистом виде он пересушивает слизистые оболочки.
Пациентов с коронарной сердечной недостаточностью обязательно госпитализируют, так как риск внезапной смерти при данном заболевании всегда высок.
Лечение коронарной недостаточности в условиях стационара
Во время лечения острой коронарной недостаточности в больнице обычно проводятся:
- Тромболитическая терапия (больному вводятся препараты, способные растворить имеющиеся кровяные сгустки и предотвратить образование новых).
- Стентирование и ангиопластика. Через бедренную артерию в коронарную артерию вводится специальный катетер. На его конце раздувается баллончик, который расширяет артериальный просвет. После осуществляется установка протеза (стента), по внешнему виду напоминающего металлическую пружинку. Стент укрепляет стенку коронарного сосуда.
- Коронарное шунтирование. Используя аппарат искусственного кровообращения, в условиях работающего сердца либо при его остановке формируются шунты – обходные пути вокруг пораженной зоны венечных артерий. По ним достаточно быстро воссоздается нормальный кровоток в сердечной мышце.
- Ротационная аблация. С помощью специального медицинского микробура – ротаблатора – кардиолог удаляет кальцинированные бляшки. Аппарат вращается со скоростью 180 тысяч об/мин. На его конце зафиксирован эллипсовидный наконечник. После введения в артерию он размалывает бляшку на крошечные фрагменты и освобождает, таким образом, путь кровотоку. После процедуры ротационной аблации рекомендуется провести стентирование.
- Прямая коронарная атерэктомия. Во время операции используется цилиндрический прибор с боковым «окошком», находящимся на конце катетера. Он подводится под бляшку и срезает ее ротационным ножом с последующим удалением.
Лечение хронической коронарной недостаточности
При лечении хронической формы коронарной недостаточности, если состояние больного резко ухудшится, могут использоваться все вышеописанные методы и операции. При хорошем самочувствии пациента обычно проводятся процедуры:
- нацеленные на минимизацию негативного воздействия факторов риска;
- стабилизирующие основную болезнь, которая привела к коронарной недостаточности (гипертония, сахарный диабет, атеросклероз);
- обеспечивающие профилактику приступов стенокардии.
Опасность коронарной недостаточности
Коронарная недостаточность может привести к двум угрожающим жизни состояниям:
Учитывая симптомы заболевания, врачи могут определить, насколько высок риск внезапной коронарной смерти (наступает в течение шести часов с момента начала сердечного приступа).
Высокий риск летального исхода – если присутствует любой из следующих признаков:
- Приступ стенокардии длится больше 20 минут.
- Развился отек легких (больной постоянно стоит, тяжело дышит, выделяется пенистая розовая мокрота).
- На ЭКГ снижен или увеличен подъем сегмента ST более 1 мм над изолинией.
- Стенокардия, пониженное давление в артериях.
- По лабораторным анализам – вираж уровня маркеров некроза (отмирания) миокарда.
Средний риск внезапной смерти при коронарной недостаточности ставится, если наблюдает любой из симптомов:
- Приступ длится меньше 20 минут.
- Стенокардия покоя – менее 20, прекратилась после рассасывания "Нитроглицерина".
- Ночью постоянно возникают приступы загрудинной боли.
- Возраст больного – старше 65 лет.
- Тяжелая стенокардия, первые симптомы которой проявились в течение последних двух недель.
- На ЭКГ зубцы Q более 3 мм, динамические изменения зубца Т до показателя нормы, снижение сегмента ST в покое.
Низкий риск внезапной смерти можно предположить при следующей симптоматике:
- Приступы возникают даже после несложной физической работы.
- В последнее время приступы стали более частыми и тяжелыми.
- Стенокардия впервые появилась от двух недель до двух месяцев назад.
- На ЭКГ отсутствуют новые изменения (по сравнению с результатами, которые были получены ранее) либо наблюдается нормальная для возраста больного кривая.
Группа риска по развитию сердечной коронарной недостаточности
Наиболее часто сердечная коронарная недостаточность диагностируется у людей:
- с наследственной предрасположенностью;
- с ожирением;
- которые много курят;
- у которых повышен уровень холестерина в крови;
- болеющих сахарным диабетом;
- занимающихся сидячей работой, ведущих малоподвижный образ жизни;
- болеющих артериальной гипертензией.
При сочетании нескольких факторов риска вероятность образования тромбов значительно повышается. Это значит, что исключить на 100% в будущем у больного наступление внезапной коронарной смерти нельзя.
Профилактика коронарной недостаточности сердца
Чтобы минимизировать риск возникновения коронарной сердечной недостаточности, необходимо:
- Сбалансированно питаться.
- Следить за весом.
- Отказаться от курения, спиртных напитков.
- Избегать стрессовых ситуаций.
- Регулярно выполнять физические упражнения.
- Сдавать анализы и проходить ЭКГ каждый год.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Питуитрин и коронарная недостаточность. Некроз миокарда под действием вазопрессина
Определенную роль в развитии спазма коронарных артерий за последнее время стали придавать питуитрину. В эксперименте при систематическом введении питуитрина удается воспроизвести коронарную недостаточность А. В. Тонких с соавторами доказала, что под влиянием сильных раздражителей в организме усиленно вырабатывается вазопрессин, который вызывает спазм коронарных артерий и развитие коронарной недостаточности. В. В. Фролькис и У. А. Кузьминская (1965) описывают изменения ЭКГ, типичные для недостаточности коронарного кровообращения, которые наблюдаются при систематическом введении кроликам питуитрина.
Выяснилось, что старые животные более чувствительны к введению питуитрина, чем молодые, и ЭКГ-признаки коронарной недостаточности при введении питуитрина у них отчетливее выражены. Действие питуитрина не ограничивается только провоцированием спазма коронарных артерий, он также влияет на энергетические обменные процессы в миокарде.
Нарушается как функция тканевого дыхания, так и способность миокарда к ресинтезу макроэргичсских фосфатных соединений. По данным В. В. Фролькис и У. Л. Кузьминской, вследствие воздействия питуитрина содержание АТФ в миокарде уменьшается. Интенсивность окислительного фосфорилирования прогрессивно уменьшается по мере нарастания коронарной недостаточности.
Очаговый некроз миокарда может быть вызван у кошек путем введения им вазопрессина (Selye, 1961).
Объяснение, данное Selye, несомненно, представляет интерес. Он считает, что гормоны, даже если они сами по себе не вызывают повреждения миокарда, могут создавать такие условия, когда обычные непатогенные факторы, например NaCl, приводят к патологическим изменениям. Введение животным кортикостероидов и NaCl вызывает у них тромбоз коронарных артерий с развитием инфаркта миокарда.
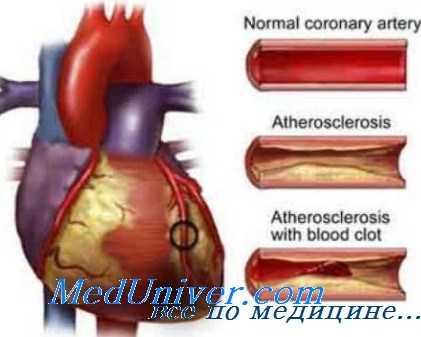
Вполне вероятно, что и катехоламины и вазопрессин играют определенную роль в развитии коронарной недостаточности и начинают усиленно вырабатываться под влиянием импульсов, посылаемых центральным нейро-эндокринным аппаратом.
Повседневная клиническая практика, безусловно, свидетельствует о ведущей роли эмоциональных факторов в развитии как приступов стенокардии, так и инфаркта миокарда. Эмоциональное возбуждение приводит в действие весь сложный нейро-эндокринный аппарат, который и осуществляет свое воздействие на сердечно-сосудистую систему.
Учитывая все вышеизложенное, представляется вполне целесообразным при лечении больных коронарным атеросклерозом, помимо обычной терапии, применять также лечение, направленное на восстановление нарушенных гормональных взаимоотношений. Можно рекомендовать лечение эстрогенами, принимая во внимание их благотворное влияние как на обменные процессы, так и на сосудистую стенку. Что касается лечения тиреоидпыми гормонами, то на основании литературных данных большинство из предложенных до настоящего времени препаратов, оказывая нормализующее действие на обмен липидов, все же не гарантирует от усиления приступов стенокардии и учащения тахикардии.
Поэтому имеющиеся в настоящее время препараты мало пригодны для широкого употребления (Jain и Pick, 1966). Вполне оправдана также терапия, направленная на нормализацию функции центрального гипоталамо-гипофизарного аппарата путем применения транквилизаторов, в частности аминазина, триаксезина и других препаратов, оказывающих регулирующее действие на гипоталамические центры, нормализуя вегетативные реакции. При сочетании коронарного атеросклероза с гипертонической болезнью вполне показана терапия препаратами раувольфии, оказывающими такое же нормализующее действие на гипоталамическую область. При наличии повторных приступов стенокардии показана блокада симпатических ганглиев.
Лериш (1961) указывал, что блокада симпатических ганглиев выключает сосудосуживающие нервы и тем самым способствует временному расширению коронарных сосудов. Возможно, что эффект от блокады не ограничивается только воздействием на вазомоторные реакции, но влияет также и на содержание катехоламинов. Имеются указания, что при удалении звездчатого узла снижается содержание норадреналина.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Устранение гормональных влияний на миокард. Нарушение обмена как причина сердечной недостаточности
В нашей клинике Н. М. Давыдовский применял блокаду симпатических ганглиев ганглероном у 140 больных коронарным атеросклерозом с повторными тяжелыми приступами стенокардии. У всех больных были ЭКГ-признаки коронарной недостаточности, а у 72 больных были признаки перенесенного инфаркта миокарда. В результате проведенного курса блокад непосредственный отличный эффект (полная ликвидация приступов стенокардии) наблюдался в 40,7% случаев, хороший результат (значительное урежение и ослабление приступов) наблюдался в 33,6%, улучшение состояния — в 23,6% и только в 2,1% улучшения не наступило. В ряде случаев хороший эффект сохраняется в течение года (у 55 больных) и в течение 1,5 лет — у 38 больных. Метод блокад симпатических ганглиев, несомненно, является весьма перспективным и должен получить более широкое практическое применение.
Принимая во внимание повышение функции адреналовой системы и повышенное выделение катехоламинов при приступах стенокардии и инфаркте миокарда, в последнее время стали применять блокаду адренергических бета-ренепторов. По наблюдениям В. Л. Дашицина (1966), блокада р-рецепторов сердечной мышцы индеролом уменьшает гипоксию миокарда и оказывает благоприятный эффект при коронарной недостаточности.
Для улучшения клеточного метаболизма и восстановления электролитного градиента по обе стороны клеточной мембраны в миокарде применяется также терапия калием, который, по мнению Селье, как бы охраняет миокард от повреждающих воздействий.
Учитывая часто наблюдаемые у больных коронарным атеросклерозом нарушения углеводного обмена, необходимо более широко применять специальные пробы, позволяющие выявить эти нарушения (сахарная кривая, проба на толерантность к глюкозе и инсулину). Своевременное выявление у этих больных состояния предиабета или скрытого диабета позволит рациональными диетическими и лечебными мероприятиями предотвратить дальнейшее прогрессирование нарушений углеводного обмена.
Нарушение обмена как причина сердечной недостаточности
Клинические проявления сердечной недостаточности и методы ее лечения хорошо знакомы практическим врачам, а между тем механизмы ее развития и биохимические нарушения, лежащие в ее основе, изучены еще далеко не достаточно.
Г. Ф. Ланг давно высказывал предположение, что в основе развития сердечной недостаточности всегда лежат нарушения обменных процессов в сердечной мышце — дистрофия миокарда, которая развивается вследствие длительного и чрезмерного напряжения сердечной мышцы или недостаточного ее кровоснабжения, однако, в чем заключаются эти нарушения биохимических процессов, до последнего времени оставалось неясным. Только за последние годы благодаря применению новых гистохимических, биохимических, электронномикроскопических методик экспериментаторам удалось получить много весьма ценных данных, позволяющих до некоторой степени понять более тонкие механизмы, лежащие в основе физиологической деятельности сердца и тех нарушений, которые наблюдаются при развитии его недостаточности.
Была установлена ведущая роль митохондрий клеток миокарда в процессе выработки энергий, используемой мышечными клетками для осуществления сократительной функции.
С помощью ультрамикроскопии и цитохимических методик найдено, что в митохондриях происходят основные процессы окисления и фосфорилирования, необходимые для ресинтеза аденозинтрифосфорной кислоты и креатининфосфата (АТФ и КФ). Известно, что интенсивность обмена макроэргических фосфорных соединений находится под контролем вегетативной нервной системы и ее медиаторов. По данным М. Е. Райскиной, раздражение вагуса или введение ацетилхолина вызывают увеличение содержания АТФ и КФ в миокарде вследствие замедления обмена этих соединений.
Процессы фосфорилирования контролируются и регулируются гормонами коры надпочечников, которые оказывают выраженное влияние на активность многих ферментов, в особенности сульфгидрильной (SH) группы, и тем самым влияют на все обменные процессы. Регулирующее действие гормонов на обменные процессы в миокарде осуществляется путем изменений транспорта и проникновения через клеточные мембраны определенных метаболитов. Ведущим фактором, обусловливающим энергию сердечных сокращений, являются макроэргические фосфорные соединения АТФ и КФ, которые, взаимодействуя с сократительными белками, способствуют превращению химической энергии в механическую.
Сократительная функция миокарда осуществляется путем синтеза в период систолы контрактильного белка из актина и миозина при участии богатых энергией фосфорных соединений. Образовавшийся сократительный белок актомизин вновь распадается на составные части в период расслабления сердечной мышцы.
В настоящее время широко изучается влияние экстракардиальных нервов на контрактильную функцию миокарда и обмен макроэргических фосфорных соединений. Установлено, что симпатикус оказывает возбуждающее влияние на все функции миокарда, тогда как вагус тормозит и подавляет функциональную активность сердечной мышцы. Возбуждающее действие симпатикуса, осуществляемое через катехоламины, проявляется в повышении проницаемости мембраны мышечных клеток для ионов натрия и калия. Во время сокращения миокарда натрий входит внутрь клетки, вызывая деполяризацию клетки, а калий покидает клетку.
- Вернуться в оглавление раздела "Физиология человека."
Адренергические причины стенокардии и инфаркта миокарда. Влияние адреналина на коагуляцию
Гормональные влияния могут проявляться и в отношении таких осложнений атеросклероза, как стенокардия и инфаркт миокарда. Многие авторы находят повышение адренергических веществ в крови у больных со стенокардией (А. А. Дубинский и А. Е. Пащенко, 1958). Raab высказал предположение, что приступы стенокардии, вызванные физическим напряжением, действием холода или эмоциональным возбуждением, обусловлены внезапным повышением выделения адреналина, который оказывает гипоксическое действие на сердечную мышцу.
Это предположение базировалось на наблюдениях автора, установившего значительное повышение содержания катехоламинов в крови при приступах стенокардии напряжения, что может привести даже к тромбированию сосудов. Выраженный спазм сосудов повреждает эндотелий сосудистой стенки в связи с ишемией, что способствует прилипанию тромбоцитов к поврежденной поверхности и их агглютинации. Усиление процесса свертывания крови под влиянием адреналина было установлено также Adelson с соавт. (1961).
Спазм коронарных артерий, несомненно, играет главенствующую роль при их тромбозе, так как, помимо сужения просвета сосуда и замедления вследствие этого тока крови, спазм сосудов провоцирует также и рефлекторные изменения в свертывающей и антисвертывающей системе крови, а также в функциональном состоянии тромбоцитов.
Как показали наблюдения, проведенные в пашей клинике ассистентом Л. П. Ермиловым (1960), у больных с частыми приступами стенокардии наблюдается повышение содержания в крови прокоагулянтов и понижение антикоагулянтов. Такое состояние свертывающей системы крови можно расценивать как угрожающее в отношении тромбообразования.
Эти данные были подтверждены также и в работе аспиранта Л. Л. Гущиной (1966), которая изучала функциональные свойства тромбоцитов у больных с приступами стенокардии и нашла повышение коагулябилыюсти пластинок непосредственно после болевого приступа — повышение агглютинабильности, адгезивности пластинок, их вязкого метаморфоза. Наблюдения Л. А. Гущиной стоят в соответствии с интересными данными McKay (1965), который установил влияние адреналина на функциональное состояние тромбоцитов. Приведенные им наблюдения с меченными по Р32 тромбоцитами показали, что под влиянием адреналина срок жизни этих клеток сокращается и резко повышается их разрушаемость, что свидетельствует о состоянии гиперкоагулябильности.
Усиливающее действие адреналина на процесс свертывания крови заключается также в его действии на сосудистый эндотелий, что способствует прилипанию пластинок.
Адренергическим воздействиям придается большое значение и в развитии инфаркта миокарда, который, согласно теории Селье, представляет собой пример тяжелой стрессовой ситуации, в особенности в первый период реакции «бедствия». Forssman (1954) и многие другие авторы считают, что эта реакция обусловлена внезапным поступлением в кровь больших количеств катехоламипов. Проявлениями этой гиперадреналемии считаются гипергликемия, глюкозурия, повышенный лейкоцитоз и анэозинемия.
За последние годы появилось много описаний случаев развития некроза миокарда не в результате тромбоза коронарных артерий, а вследствие повреждения миокарда с развитием его некроза. Считается, что примерно в 15—20% случаев погибших от инфаркта миокарда на секции не находят тромбоза коронарных артерий. Возможно, что повреждающим фактором в этих случаях являются катехоламины, вызывающие гипоксию сердечной мышцы.
Острая коронарная недостаточность
Острая коронарная недостаточность
Острая коронарная недостаточность – патология сердечно-сосудистой системы, при которой нарушается кровоснабжение сердечной мышцы, вследствие чего миокард не получает необходимый объем питательных веществ и кислорода. Насыщение органа этими компонентами осуществляется по коронарным артериям – они окружают сердечную мышцу в форму короны, отсюда и получили свое название.
В случае, когда изменения происходят постепенно, речь идет о хронической форме сердечной недостаточности. При стремительно развивающемся нарушении говорят о том, что развился синдром острой коронарной недостаточности. Такое состояние опасно для жизни, так как в процессе изменений происходит накопление продуктов окисления, что чревато сбоями в работе миокарда, разрывом сосудов, гибелью тканей, остановкой сердца. Таким образом, основная причина, по которой развивается инфаркт – острая коронарная недостаточность.
К сожалению, на сегодняшний день в полной мере патология не изучена, поэтому даже при оказанной медицинской помощи существуют риски летального исхода.
Факторы риска, какой бывает?
Выделяют ряд факторов, которые могут спровоцировать нарушение работы артерий:
- возрастной фактор (для мужчин – старше 45 лет, для женщин – старше 55 лет);
- гипертония;
- высокая концентрация холестерина в крови;
- курение;
- гиподинамия;
- неправильное питание;
- избыточная масса тела;
- сахарный диабет;
- стрессы;
- наследственная предрасположенность.
Приступ может развиться под воздействием психоэмоциональных или физических нагрузок, либо на фоне отсутствия выраженных причин. В связи с этим выделяют 2 типа коронарного синдрома острой фазы:
- стенокардия напряжения
- стенокардия покоя.
В момент высоких физических нагрузок потребность сердечной мышцы в кровоснабжении резко возрастает. В стрессовых состояниях организм реагирует выбросом адреналина и кортизола. Под воздействием этих веществ происходит сужение коронарных артерий.
Острая сердечная коронарная недостаточность классифицируется следующим образом:
- стабильная стенокардия;
- нестабильная стенокардия;
- инфаркт миокарда.
При стабильной стенокардии приступ купируется приемом нитратов либо прекращением физической нагрузки, спровоцировавшей его.
При нестабильной стенокардии речь идет о более серьезном нарушении. Это предынфарктное состояние, которое опасно риском гибели тканей миокарда и смертью.
Нестабильную стенокардию необходимо рассмотреть отдельно. Существует следующая классификация этого состояния:
Причины
Однозначно определить причины, по которым развивается острая коронарная недостаточность, сложно. Однако зачастую она сопровождает такие заболевания как:
- ишемическая болезнь сердца;
- пороки сердца;
- подагра;
- травмирование, отек головного мозга;
- панкреатит;
- бактериальный эндокардит;
- сифилитический аортит и т.п.
В качестве причин могут быть названы следующие:
- эмболия;
- повышенная свертываемость крови;
- нехватка таких микроэлементов как магний и калий;
- перегрев;
- заболевания инфекционной природы, сопровождающиеся заражением крови;
- тяжелые интоксикации;
- попадание воздуха в коронарную артерию.
Наиболее частая причина острой коронарной недостаточности – спазм, а также тромботический или атеросклеротический стеноз. Иногда ухудшение кровотока может произойти из-за инородного тела.
Симптомы
Когда развивается острая коронарная недостаточность, симптомы не ограничиваются болью, хотя сильные жгучие боли в грудной клетке, иррадирующие в левую руку и под лопатку, являются основным признаком патологии. Состояние пациента сопровождается страхом, паникой, иногда на фоне этого возникает агрессия. Боли длительные и могут продолжаться около часа.
Наблюдаются внешние изменения: посинение губ и кожных покровов. Вследствие ухудшения кровоснабжения пациенты жалуются на холод. О начальных признаках инфаркта миокарда можно говорить уже по прошествии 20 минут после начала приступа.
Приступ зачастую развивается в момент высоких физических нагрузок либо стресса. Рефлекторно пациент пытается занять более удобное положение, однако к ощутимым изменениям это не приводит. Из-за недостаточности питания тканей мозга кислородом наблюдается помутнение и потеря сознания. Острая коронарная недостаточность характеризуется быстрой потерей сознания. Нередко гибель человека констатируется уже через 10 минут, а проведение реанимационных мероприятий становится бессмысленным.
К другим признакам, которыми сопровождается острая коронарная недостаточность, относятся:
- ;
- гипергидроз;
- тошнота, рвота;
- быстрое и аритмичное сердцебиение.
Диагностика
С целью постановки диагноза проводятся следующие исследования:
- Электрокардиограмма. Плюсом метода является то, что делать ЭКГ можно и на дому. Как правило, регистрация электрических импульсов отражает изменения, которыми характеризуется острая коронарная недостаточность сердца, и в очень редких случаях никаких нарушений не фиксируется.
- УЗИ. Используется для определения подвижности отдельных зон миокарда, выявления нарушений тока крови, выявления кровяных сгустков в полостях миокарда. . Метод, который позволяет не только с высокой точностью определить состояние сосудов, но и при необходимости провести удаление тромба и восстановить нормальный ток крови.
- Сцинтиграфия. Основана на введении в кровоток специфического вещества, движение которого по сосуду можно отследить. С помощь метода специалист определяет как кровь движется по сосудам, обнаруживает очаги ухудшения кровотока.
- Анализ крови. При повреждении клеток сердца происходит выброс в кровь тропонина и креатининфосфокиназы – маркеров некроза. Их обнаружение позволяет с точностью говорить об инфаркте миокарда.
Лечение на разных стадиях
Приступ необходимо купировать сразу же. При возникновении острой боли в сердце следует вызвать скорую помощь. До вмешательства специалистов необходимо следовать следующей инструкции:
- Прекратить активность. В состоянии покоя интенсивность работы сердечной мышцы снижается, как и ее потребность в кислороде. Следовательно, такими действиями можно добиться частичного восстановления коронарного кровоснабжения.
- Прием медикаментозных препаратов. Под руками должен быть валидол, нитроглицерин.
Внутрь принимают 1 таблетку нитроглицерина (0, 0005 г) либо 3 капли 1% раствора нитроглицерина растворяют на кубике сахара. При отсутствии нитроглицерина либо имеющихся противопоказаниях к его использованию применяют валидол. Этот препарат характеризуется более мягким сосудорасширяющим действием. Желательно провести ингаляцию кислородом, а также приложить к нижним конечностям грелку.
Специалисты при определении оптимальной схемы лечении учитываются следующие факторы:
- возраст;
- наличие факторов риска (никотиновая зависимость, повышенный холестерин, гипертония, диабет);
- изменения на ЭКГ;
- результаты анализа крови.
Хирургическое вмешательство
Для восстановления кровотока в коронарных артериях применяют ангиопластику и стентирование. Ангиопластика заключается в расширении кровяного русла сосуда при помощи специального баллона. После этого устанавливают стент – металлический протез, который будет удерживать сосуд в открытом состоянии.
Еще один вид операций, проведение которых актуально в данном случае – шунтирование. Процедура заключается в замене пораженного участка сосуда сосудом, взятым из грудной клетки либо конечности. В ходе операции создается обходной путь для тока крови.
Медикаментозное лечение
Острая коронарная недостаточность предполагает применение лекарственных средств, действие которых ориентировано на:
- снижение рисков развития инфаркта миокарда, стенокардии, инсульта, сердечной недостаточности;
- облегчение имеющейся симптоматики;
- улучшение качества жизни.
Когда диагностирована острая коронарная недостаточность, лечение проводится на основе следующих групп лекарственных препаратов:
- обезболивающие препараты наркотического действия;
- антиагреганты – препараты, снижающие активность тромбоцитов и препятствующие формированию тромба (аспирин);
- антикоагулянты – медикаменты, направленные на предупреждение свертываемости крови;
- ингибиторы АПФ – предназначены для расширения сосудов, уменьшения артериального давления, снижения нагрузки на сердце.
- блокираторы рецепторов ангиотензина – могут применяться вместо ингибиторов АПФ.
- бета-блокаторы – препараты, действие которых направлено на замедление сердечного ритма, понижение давления, снижение риска инфаркта.
- статины – снижают концентрацию в крови холестерина, соответственно, снижая риски развития инфаркта и инсульта. Одновременно с этим стабилизируется состояние атеросклеротических бляшек, снижается вероятность их разрыва.
- нитраты – направлены на улучшение сердечного кровоснабжения, расширение коронарных артерий.
Прогноз
Профилактика
К профилактике относятся следующие меры:
- отказ от никотиновой зависимости;
- здоровое питание – насыщение меню фруктами и овощами;
- обеспечение достаточных физических нагрузок;
- контроль массы тела;
- отказ от злоупотребления алкогольными напитками;
- контроль стрессовых ситуаций.
Заболевания сердечно-сосудистой системы должны протекать под наблюдением специалиста. Острая коронарная недостаточность требует неотложного вызова бригады скорой помощи, от лечения отказываться не допускается. При отсутствии своевременной помощи существует высокая вероятность летального исхода.
Читайте также:
