Подход к лечению паразитарных инфекций
Добавил пользователь Alex Обновлено: 29.01.2026
Не секрет, что паразиты распространены повсеместно. Эти «квартиранты» не привередливы в месте жительства и «с удовольствием» заселяют организм как животных, так и человека. В «новой квартире» такие жильцы ведут себя крайне тихо, не привлекая особого внимания. А последствия их проживания могут стать поводом для оперативного вмешательства. Как заподозрить заражение гельминтозом? И как подтвердить предположение?
Какие бывают
Гельминты разделяют на 3 основных группы:
- сосальщики (трематоды),
- ленточные
- круглые (нематоды).
Наиболее значимыми в России гельминтозами первой группы являются фасциоллез (печеночный сосальщик), описторхоз (кошачья двуустка), клонорхоз (китайская двуустка). Из второй чаще всего встречаются – дифиллоботриоз (широкий лентец), тениаринхоз (бычий цепень), тениоз (свиной цепень), эхино- и альвеолококкоз. А представители третьей группы «известны» аскаридозом, энтеробиозом и трихинеллезом.
«Где» можно заразиться
География гельминтозов крайне разнообразна и имеет еще и территориальную привязку.
Сосальщики
Риск заразиться фасциоллезом (печеночный сосальщик) возрастает при употреблении в пищу:
- недостаточно обработанных водяных растений (водорослей и др.),
- печени скота
- и воды из открытых водоемов.
Описторхоз (кошачий сосальщик) и клонорхоз (китайская двуустка) «обитают» в рыбе, а парагонизмоз «переносят» раки.
Риск инвазии в первую очередь связан с продуктами, импортируемых из эндемичных по трематодозам стран - «представителей» Восточной Азии (Китай, Корея, Япония и др.) и Южной Америки. Но также встречается в тех регионах России, где широко развит рыболовный промысел.
Ленточные черви
Еще одним «рыбным» гельминтозом является дифиллоботриоз. Заражение происходит при употреблении в пищу плохо просоленной, провяленной или прокопченной рыбы, сырого рыбного фарша и свежепосоленной икры.
Источники бычьего и свиного цепня – очевидны.
Эхинококкоз возникает при употреблении немытых огородных культур, овощей и фруктов, а альвеолококкоз – дикорастущих ягод и трав, или воды из открытых водоемов.
Круглые черви
Аскаридоз и энтеробиоз – распространены повсеместно, а источником заражения могут стать:
- немытые овощи и фрукты,
- предметы обихода;
- «грязные руки».
А заражение трихинеллезом возможно только при употреблении в пищу мяса кабанов, свиней, медведей и тюленей, чаще в форме сала, бекона, грудинки и колбас.
Какие могут быть симптомы
Большинство из перечисленных гельминтов паразитируют в кишечнике или печени «хозяина». Однако в зависимости от представителя и формы существования (яйцо, личинка, взрослая особь) способны поражать и многие другие органы.
«Под удар» могут попасть легкие, головной мозг, скелетные мышцы и даже сердце. А первые симптомы зависят от локализации паразита.
Заселяя кишечник, гельминты потребляют питательные вещества, витамины и минералы, что неизбежно приводит к:
- желудочно-кишечным расстройствам (хронические нарушения стула, «бурление» в животе, повышенное газообразование и вздутие),
- общим симптомам истощения и интоксикации (слабость, утомляемость, ухудшение состояния кожи, волос и ногтей, частые головные боли, раздражительность),
- анемии,
- аллергическим реакциям неясного происхождения.
Эхино- и альвеококки, а также различного рода сосальщики чаще всего поражают печень, провоцируя:
- тошноту,
- диарею,
- вздутие
- и тяжесть в правом подреберье (особенно после приема жирной пищи),
- а в тяжелых случаях – пожелтение кожи и слизистых (признаки гепатита и холецистита).
Альвеококк – нередко проникает и в легкие, сопровождаясь частыми бронхолегочными заболеваниями, изнуряющим кашлем и приступами одышки, подобными бронхиальной астме.
«Классической» локализацией трихинелл являются скелетные мышцы. Заболевание чаще всего начинается с подъема температуры и гриппоподобных симптомов, к которым позднее добавляются боли в икроножных, жевательных и поясничных мышцах.
Продукты жизнедеятельности гельминтов, независимо от места их «обитания» в организме, пагубно влияют на состояние центральной нервной системы. Бессонница, повышенная раздражительность, снижение памяти и внимания – «закономерный» результат такого воздействия. А некоторые из видов червей способны проникать непосредственно в головной мозг.
Как выявить
Диагностика гельминтозов сегодня представляет серьезную мировую проблему. Отсутствие каких бы то ни было специфических признаков практически не позволяет предположить инвазию на ранней стадии, а частота стертой симптоматики – еще больше усугубляет ситуацию.
Обоснования для полноценного обследования на паразитов в отечественных клинических рекомендациях представлены крайне скудно. И наличие гельминтов нередко становится случайной находкой во время УЗИ или КТ по поводу другого заболевания.
В такой ситуации ответственность за свое «безгельминтное» здоровье ложится на самого пациента. А проверить себя на наличие паразитов можно с помощью сразу нескольких лабораторных методов:
1.Традиционный анализ кала на яйца глист
Данное исследование обладает достаточно низкой информативностью и чувствительностью, ввиду особенностей жизненного цикла паразитов и методики проведения; и все более теряет актуальность в современной медицине.
Метод позволяет выявлять даже минимальное количество яиц паразитов в материале, что выгодно отличает его от традиционной формы анализа.
Однако стоит отметить, что для выявления энтеробиоза анализ все же не подходит. А для большей информативности, тест рекомендуется сдавать трижды, с интервалом в 3-5 дней.
3.Кровь на антитела к паразитам
Отследить сложный цикл роста и размножения паразитов нередко не удается даже самыми современными методами диагностики кала. Тогда как иммунитет, в большинстве случаев, все же реагирует на инвазию возбудителя.
Присутствие антител класса G к тому или иному виду гельминтов свидетельствует о контакте организма с паразитом. Что, чаще всего, подтверждает наличие гельминтоза (даже в «спящей» форме), но не может подтвердить или опровергнуть активность паразита на настоящий момент времени.
Пройти обследование можно как по отдельности к каждому из интересующих возбудителей, так и в формате комплекса «Диагностика паразитарных заболеваний».
А совместное «применение» анализов кала и крови значительно повышает их диагностическую ценность.
Особенности лечения паразитарных заболеваний
Для цитирования: Кочергина Е.А., Корюкина И.П., Зубов Е.В. Особенности лечения паразитарных заболеваний. РМЖ. 2004;13:815.
На современном этапе паразитарные заболевания признаны общегосударственной проблемой. Это связано с их повсеместным распространением и отрицательным воздействиям на здоровье населения, приводящим к значительным экономическим потерям [1]. Особенно это касается детского населения, так как среди заболевших они составляют более 80%. Цифры заболеваемости гельминтозами сопоставимы с показателями заболеваемости ОРВИ и гриппом вместе взятыми. Сегодня, когда известны механизмы основных патогенетических реакций при паразитарных заболеваниях, можно сказать, что они являются причиной тяжелых аллергических проявлений, вызывают патологию органов пищеварения и органов дыхания, оказывают сенсибилизирующее и иммунодепрессивное влияние, чем обеспечивают благоприятный фон для возникновения соматической и инфекционной патологии [2]. Наиболее общее патологическое воздействие всех гельминтов – аллергизация организма и подавление иммунного ответа. Гельминты, их части, продукты их жизнедеятельности являются аллергенами, вызывают воспалительные изменения, оказывают иммуносупрессивное действие и всегда индуцируют интенсивную продукцию Ig E–антител. Все это поддерживает или инициирует хронические аллергические заболевания, такие как крапивница, атопический дерматит, бронхиальная астма. Конечно, гельминтозы нельзя отнести к истинно аллергическим заболеваниям, но надо помнить, что это болезни, в патогенезе которых аллергия участвует, как обязательный компонент основного патологического процесса [2]. Наличие паразитарного заболевания у ребенка приводит к подавлению неспецифической резистентности организма, что ведет к учащению острых респираторных и инфекционных заболеваний, удлинению и утяжелению их течения. Достоверно доказано снижение выработки защитных антител при вакцинации дифтерии у инвазированных. Ухудшается формирование иммунитета при ревакцинации кори и столбняка у больных с паразитарным заболеванием. Также у детей с гельминтозом чаще регистрируется ложный вираж туберкулиновых проб. Иммунная система всегда реагирует на действие паразитарного антигена, и длительное хроническое течение инвазии вызывает ее истощение. Снижение Т–лимфоцитов у больного приводит к развитию таких осложнений, как бактериально–вирусные и аллергические. Поэтому в докладе ВОЗ (1977) среди причин, способных вызвать вторичное иммунодефицитное состояние (ВИД), на первое место были вынесены протозойные и глистные болезни. Хроническое течение гельминтоза всегда сопровождается обменными нарушениями в виде снижения содержания белка в печени, обмена жиров и углеводов, гипоксии в органах, уменьшения концентрации витаминов, микроэлементов, фолиевой кислоты, что может вызвать необратимые изменения в органах. Поэтому очень важным при установлении окончательного диагноза паразитарного заболевания является выбор тактики ведения больного и адекватного лечения. Лечение паразитарных заболеваний на современном этапе остается нерешенной проблемой, особенно это касается тканевых гельминтозов, таких как токсокароз, эхинококкоз, стронгилоидоз и др. Применение существующих сегодня антигельминтных препаратов (в основном это производные мебендазола) не всегда эффективно. Это связано с их низкой кишечной абсорбцией – до10%, быстрым развитием резистентности при повторных и длительных курсах терапии, формированием при реинвазиях более тяжелых форм, которые ведут к значительным иммунологическим сдвигам [4]. Сегодня в России появился новый антигельминтный препарат широкого спектра действия – Немозол ( а л ьбе н д а зол ). Системное действие Немозола связано с его активным метаболитом – сульфоксидом альбендазола, который образуется в печени. Немозол активен в отношении разных видов паразитов. Препарат ингибирует полимеризацию бета–глобулина, что приводит к нарушению образования цитоплазматических микротубул клеток гельминта. Экспериментальные данные свидетельствуют о том, что Немозол действует не только на взрослых кишечных особей, а также на их яйца и личинки [5]. Высокая терапевтическая активность Немозола обусловлена тем, что он имеет наибольшую среди антигельминтных препаратов биодоступность – до 30%. Широко использовать препарат в детском городскомгельминтологическом центре города Перми мы начали с сентября 2003 года. Эффективность Немозола оценивали по степени излечения больных детей и степени снижения яиц в кале – эти методы считаются стандартами ВОЗ (WHO, 1999). Хорошая эффективность Немозола выявлена при лечении токсокароза. В Перми регистрируется высокий уровень заболеваемости токсокарозом – 47,68 на 100 тыс. детского населения, Пермская область занимает восьмое место в Российской Федерации по данной нозологии. Это инвазия часто встречается у детей до 5 лет и характеризуется полиморфной клинической картиной, с развитием тяжелых осложнений со стороны легких, кожи, печени. Легочные поражения встречаются у 50% больных в виде бронхитов с бронхообструктивным синдромом, пневмоний, атопической бронхиальной астмы. В клинике превалирует сухой приступообразный кашель, чаще ночью, лихорадка, слабость, потливость, инспираторная одышка. Известны случаи тяжелых токсокарозных эозинофильных пневмоний с летальным исходом. Изменения со стороны сердечно–сосудистой системы при токсокарозе имеют, как правило, аллергическую этиологию. Миграция личинок способствует также манифестации вирусной инфекции с развитием тяжелых миокардитов. Описаны случаи обнаружения на аутопсии личинок Toxocara canis в миокарде и некротических гранулематозных очагов с эозинофильной инфильтрацией. К классическим признакам сердечного заболевания присоединяются гиперэозинофилия, острая лихорадка и симптомы поражения соединительной ткани. Абдоминальный синдром встречается у 80% больных токсокарозом детей и проявляется вздутием, болями в животе, тошнотой, иногда рвотой, диареей. Гепатомегалия регистрируется у 65% больных. Развитие глазного токсокароза возникает при низкой степени инвазии и низком иммунном ответе, что и позволяет личинкам беспрепятственно проникать к глазному яблоку. Часто заболевание регистрируется у детей старше 12 лет, чаще поражаются лица мужского пола. Практически всегда идет изолированное поражение только одного глаза, чаще левого. Больные жалуются на снижение остроты зрения до полной слепоты. В процесс могут вовлекаться сетчатка, хрусталик, стекловидное тело. Заболевание имитирует ретинобластому, болезнь Коатса, дегенерацию макулярного пятна. Может поражаться параорбитальная клетчатка, с отеком и гиперемией век, отеком щеки и лимфоаденитом; также имеет место диплопия и экзофтальм, процесс носит рецидивирующий характер. По нашим данным, почти у 40% больных токсокарозом детей после лечения отмечаются рецидивы. Даже в период ремиссии у таких больных сохраняется лимфоаденопатия, увеличение печени, кожный синдром. Идущие процессы сенсибилизации вызывают нарушение функции органов и тканей, что ведет к снижению физического и умственного развития ребенка. В течение нескольких лет мы применяли возможные схемы и различные препараты для лечения токсокароза, оценивая их эффективность. Анализ историй болезни 224 детей с токсокарозом показал высокую терапевтическую активность Немозола по отношению к личинкам токсокары. Терапевтическую эффективность препаратов оценивали по регрессу клинических проявлений,прогрессивному снижению уровня эозинофилии, снижению титру специфических антител до уровня 1:400 и ниже. Больные токсокарозом получали Немозол в дозировке 15 мг/кг в сутки в течение 10–14 дней. Существенным положительным моментом было отсутствие побочных эффектов и хорошая переносимость Немозола при длительных курсах терапии. Значительный терапевтический эффект мы получили при лечении стронгилоидоза – инвазии, которая в последнее время стала часто регистрироваться в Пермской области. В клинике у наших больных чаще преобладал кишечный вариант течения инвазии. Больные жаловались на изжогу, вздутие живота, боли в животе после еды, похудание, тошноту, рвоту, понос. Интенсивная инвазия стронгилоиодоза может протекать по типу язвенной болезни, язвенного колита, энтерита, острого живота. С января по май 2004 года в детском городском гельминтологическом центре мы пролечили 8 больных со стронгилоидозом (4 больных из семейного очага, 3 поступили повторно после безуспешного лечения мебендазолом). Больные получали Немозол по 400 мг ежедневно в течение 3–х дней. Контрольные анализы через 1 и 3 месяца показали эффективность препарата в 100% случаях. Учитывая спектр существующих сегодня в России антигельминтных препаратов, альтернативы Немозолу при лечении стронгилоидоза нет. Высокая паразитоцидная активность Немозола отмечена нами и при лечении других нематодозов: аскаридоз – 100% (n=14), энтеробиоз – 96,4% (n=82), трихинеллез – 100% (n=9), где n – количество пролеченных. Причем при аскаридозе и энтеробиозе эффект достигался после однократного приема препарата. Анализируя полученные нами данные, считаем, что наиболее перспективным Немозол показал себя при mixt–инвазиях, когда у больного выявляется сочетанная инвазия из 2 и более паразитов. Немозол давал положительные результаты и в случаях, когда у больных с гельминтозом выявлялся лямблиоз. В настоящее время имеется достаточное количество препаратов для специфического лечения лямблиоза. При выборе препарата для лечения лямблиоза необходимо помнить, что в последние годы появилось большое количество штаммов паразитов, устойчивых к длительно применявшимся ранее метронидазолу и фуразолидону. Сегодня широкое распространение в лечении лямблиоза у людей пробрели ингибиторы тубулина бензимедазольного ряда (албендазол). Эти препараты значительно безопаснее и удобны для массового применения [6]. Стандартная дозировка Немозола, применяемая нами в лечении лямблиоза (400 мг в сутки в течение 5 дней) приводила к 86% излечению от сочетанного паразитарного заболевания. При стойкой эозинофилии, длящейся несколько месяцев, при невозможности по тем или иным причинам идентифицировать возбудителя и установить диагноз, многие авторы предлагают проводить эмпирическую терапию антигельминтиками широкого спектра действия. В этих случаях быстрый терапевтический эффект является косвенным подтверждением диагноза. Учитывая возможности Немозола, считаем его идеальным препаратом для проведения терапии ex juvantibus [3]. З а к люч е н и е. Опыт применения Немозола в детском городском гельминтологическом центре г. Перми составил более 300 больных с различными видами паразитарных заболеваний. Полученные нами данные свидетельствуют о том, что Немозол – высокоэффективный препарат широкого спектра действия и может использоваться в педиатрии для лечения паразитарных заболеваний. Немозол является препаратом выбора при таких тяжелых тканевых гельминтозах, как эхинококкоз, токсокароз, нейроцистицеркоз, высоко эффективен при лечении сочетанных паразитозов и протозоозов. Не имеет возрастных ограничений, выпускается в удобной лекарственной форме в виде таблеток и суспензии. Существенным преимуществом применения Немозола, особенно у детей, является не только высокая противопаразитарная активность, но и практически полное отсутствие побочных эффектов и хорошая переносимость.
Литература 1. Онищенко Г.Г. Заболеваемость паразитарными болезнями в Российской федерации и основные направления деятельности по ее стабилизации // Медицинская паразитология. – 2002. № 4. С 3–10. 2. Астафьев Б.А. Иммунологические проявления и осложнения гельминтозов. – М., 1987. – 124с. 3. Лысенко А.Я., Владимова М.Г., Кондрашин А.В. // Клиническая паразитология. Женева, 2002, с 65 – 66. 4. Озерецковская Н.Н. Подходы отечественной школы паразитологов – иммунологов к терапии паразитарных болезней // Медицинская паразитология. – 1998. – № 2. – С. 12–15. 5. J. Horton Treatment of parasitic diseases // Parasitology 2000, Cambridge University Press. – S 113–132. 6. Авдюхина Т.И., Константинова Т.Н., Кучеря Т.В. Лямблиоз // учебное пособие. – Москва, 2003, с 16 –17.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Диагностика, лечение и профилактика паразитарных заболеваний
Категории МКБ: Амебиаз (A06), Анкилостомоз (B76.0), Аскаридоз (B77), Дикроцелиоз (B66.2), Дифиллоботриоз (B70.0), Другие инвазии, вызванные цестодами (B71), Инвазия, вызванная taenia saginata (B68.1), Инвазия, вызванная taenia solium (B68.0), Некатороз (B76.1), Описторхоз (B66.0), Стронгилоидоз неуточненный (B78.9), Токсоплазмоз (B58), Трихинеллез (B75), Трихуроз (B79), Фасциолез (B66.3), Цистицеркоз (B69), Энтеробиоз (B80)
Общая информация
Краткое описание
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ КЫРГЫЗСКОЙ РЕСПУБЛИКИ
ДЕПАРТАМЕНТ ПРОФИЛАКТИКИ ЗАБОЛЕВАНИЙ И ГОСУДАРСТВЕННОГО САНИТАРНО-ЭПИДЕМИОЛОГИЧЕСКОГО НАДЗОРА
КЫРГЫЗСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ ИНСТИТУТ ПЕРЕПОДГОТОВКИ И ПОВЫШЕНИЯ КВАЛИФИКАЦИИ
КЫРГЫЗСКО-РОССИЙСКИЙ СЛАВЯНСКИЙ УНИВЕРСИТЕТ им. Б.Н.ЕЛЬЦИНА
ДИАГНОСТИКА, ЛЕЧЕНИЕ И ПРОФИЛАКТИКА ПАРАЗИТАРНЫХ ЗАБОЛЕВАНИЙ
Клинические протоколы
Клинические протоколы (КП) по диагностике, профилактике и лечению паразитарных заболеваний приняты Экспертным советом по оценке качества клинических руководств/протоколов от 15.12.2017 г. и утверждены приказом Министерства здравоохранения Кыргызской Республики (МЗ КР) № 42 от 18 января 2017 г.
Клиническая проблема
Кишечные гельминтозы, протозоозы и тканевые паразитозы
Название документа
Диагностика, профилактика и лечение паразитарных заболеваний
Этапы оказания помощи
1-3 уровни медицинской помощи
Клинические протоколы применимы
к пациентам с кишечными гельминтозами, протозоозами и тканевыми паразитозами.
Целевые группы
Врачи-инфекционисты, семейные врачи, педиатры, аллергологи, окулисты, пульмонологи, эпидемиологи, паразитологи, лабораторные специалисты, организаторы здравоохранения, специалисты Фонда обязательного медицинского страхования (ФОМС), ординаторы, аспиранты, студенты и др.
Планируемая дата обновления
Проведение следующего пересмотра КП планируется в 2020 г., либо раньше, по мере появления новых ключевых доказательств по лабораторной, клинической диагностике и/или лечению паразитарных болезней.
Цель пересмотра данного клинического протокола
Данные КП были созданы на основе пересмотра Клинического протокола «Диагностика, профилактика и лечение паразитарных заболеваний», утвержденного приказом МЗ КР № 343 от 14. 06. 2013 года. Необходимость пересмотра указанного протокола возникла из-за необходимости включения обоснованных рекомендаций Всемирной организации здравоохранения (ВОЗ, 2016) по профилактическому лечению от круглых червей (нематодов) у всех членов семьи в эпидемиологически неблагополучных регионах (область, район, село). Беременным женщинам, проживающим в этих регионах, профилактическое лечение круглых червей назначается в 3 триместре, если предполагаемый риск от паразитоза для матери и плода превышает риск побочных эффектов противопаразитарного лечения для плода.
В связи с тем, что новая стратегия по противорецидивной, консервативной терапии эхинококкоза и альвеококкоза находится на стадии разработки, клинические протоколы лечения данных личиночных гельминтозов исключены из данного сборника протоколов. После рассмотрения экспертным советом и утверждения МЗ КР, они будут изданы как дополнение к данному сборнику. В процессе апробации и рецензирования клинического протокола были получены комментарии и рекомендации, которые были учтены при его доработке.
Ожидаемый результат от внедрения данного клинического протокола
Внедрение в практическое здравоохранение профилактического лечения круглых червей – нематодов у всех членов семьи, включая беременных женщин с 3 триместра в эпидемиологически неблагополучных регионах (область, район, село), обеспечит оздоровление от нематодозов всей семьи и предупреждению риска постоянного перекрестного инвазирования членов семьи друг от друга, а также от других членов сообщества (в детских садах, школах, коллективах и тд). Лечение женщин во время беременности приведет к оздоровлению будущей мамы и снижению риска передачи инвазии детям грудного и раннего возраста.
Введение
Гельминтные инвазии в основном бывают двух типов: передаваемые через воду и передаваемые через почву ‒ геогельминты. Последние принадлежат к двум группам: нематодам (круглые черви) и платигельминтам (плоские черви) и живут в кишечнике человека, ежедневно выделяя тысячи яиц, которые попадают в почву с фекалиями инфицированных людей. При этом, яйца проглатываются детьми, которые берут грязные пальцы в рот после игр на земле (контакт с почвой); вместе с овощами, если овощи, не моются, не очищаются и не готовятся надлежащим образом; с водой из загрязненных источников и т. д. 1 .
После развития зрелых гельминтов в организме человека, они могут вызвать нарушение переваривания жиров, снижение абсорбции витаминов (особенно витамина А), временную непереносимость лактозы, снижение гемоглобина и железа, подавление аппетита и иммунной реакции, оказывают воздействие на рост, вес и познавательные функции инфицированных детей. Некоторые нематоды, в частности Trichuris trichiura, присасываются в слизистую оболочку кишечника и питаются кровью. Они выделяют антикоагулянты, вследствие чего повреждения кровоточат, что в итоге вызывает железодефицитную анемию.
Таким образом, паразиты могут быть опасными как для здоровья каждого человека, так и для всего сообщества в целом, в связи с чем большинство стран мира осуществляют различные программы, рекомендованные ВОЗ по профилактике и лечению паразитозов среди населения, особенно среди групп риска 1
Стратегия ВОЗ по борьбе с геогельминтами 1
ВОЗ рекомендует проводить ПЛ раз в год в случае, если распространенность гельминтозов, передаваемых через почву превышает 20% и дважды в год в случае, если этот показатель в сообществе превышает 50%.
Данная стратегия преследует глобальную цель – профилактическое лечение (ПЛ), по меньшей мере, 75% всех детей школьного возраста, подвергающихся риску заболевания геогельминтами. Направлена на профилактику и установление контроля над заболеваемостью геогельминтами путем проведения периодического ПЛ населения без предварительного индивидуального диагностического исследования всех людей из групп риска (дети дошкольного возраста, дети школьного возраста, включая подростков, а также беременные женщины со 2-го триместра) в эндемичных районах. Освобождение организма от гельминтов, путем ПЛ приводит к улучшению аппетита, что может способствовать увеличению роста и прибавки веса, также снижает заболеваемость и бремя болезни, вызванное наличием паразитов.
Важно отметить, что прием препаратов, используемых для ПЛ, детьми в возрасте до 12-месячного возраста не рекомендуется, так как безопасность и эффективность этих препаратов у детей данной возрастной группы не были подтверждены.
Профилактическое лечение однократной дозой альбендазола (400 мг) или мебендазола (500 мг) рекомендуется для беременных женщин после первого триместра, проживающих в районах, где распространенность нематодозов и/или трихоцефалеза составляет 20% или более (40% и более среди беременных женщин) и где анемия является серьезной проблемой общественного здравоохранения (условная рекомендация, среднее качество доказательств) 2 или в качестве лечения инфицированных беременных женщин в неэндемичных районах 3 .
Рекомендуемые ВОЗ лекарственные средства: альбендазол (400 мг) и мебендазол (500 мг) — эффективны, недороги и просты для распространения немедицинским персоналом (например, учителями). Они прошли экстенсивное тестирование на безопасность и использовались среди миллионов людей, при этом наблюдалось лишь незначительное количество умеренных побочных эффектов.
Современные подходы к лечению чесотки
Для цитирования: Новосёлов В.С., Румянцева Е.Е. Современные подходы к лечению чесотки. РМЖ. 2003;17:990.
ММА имени И.М. Сеченова
Ч есотка является самым распространенным паразитарным заболеванием кожи. Однако в России высокие цифры официальной статистики по заболеваемости населения чесоткой не отражают реального состояния проблемы, поскольку при обращении больных к специалистам общелечебной сети, частнопрактикующим врачам, а также при самолечении, имеются случаи недоучета пациентов, страдающих этим недугом. Диагностические ошибки (как следствие недостаточного уровня лабораторной диагностики), нежелание в ряде случаев проводить противоэпидемические мероприятия в очагах чесотки, приводят к тому, что врачи прибегают к разного рода ухищрениям – ставят диагноз «аллергический дерматит», «крапивница», «укусы насекомых», а лечение проводят противочесоточными препаратами [1].
Росту заболеваемости чесоткой способствуют такие привычные социальные явления наших дней, как миграция населения, множество беженцев, несоблюдение личной гигиены определенной частью населения, раннее начало половой жизни и другие. Социальные факторы усугубляют такие особенности чесотки, как контагиозность инкубационного периода и более частая встречаемость атипичных форм заболевания [2].
Чесотка (или, исходя из видового названия возбудителя, scabies) вызывается чесоточным клещом Sarcoptes scabiei. В ветеринарии подобные заболевания называются саркоптозом – по родовому названию возбудителя. По аналогии, патологический процесс, возникающий у человека при попадании чесоточных клещей от животных, называется псевдосаркоптозом.
Чесоточный клещ
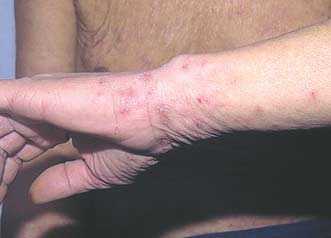
Высыпания при чесотке в области запястий
Чесоточные ходы в межпальцевом промежутке
Чесоточный зудень относится к постоянным (облигатным) паразитам, характерной чертой которых является передача только от человека к человеку. Тип паразитизма определяет особенности клиники и эпидемиологии заболевания, тактики диагностики и лечения. Большую часть жизни клещи проводят в коже хозяина и лишь во время короткого периода расселения ведут эктопаразитический образ жизни на поверхности кожи. S. scabiei паразитирует в поверхностных слоях кожи, но при осложненном течении может поражать и более глубокие ее слои [1,3].
Жизненный цикл клеща представлен двумя периодами: репродуктивным и метаморфическим. Репродуктивный цикл клеща следующий: яйцо, имеющее овальную форму, откладывается самкой в чесоточном ходе, в котором затем вылупляются личинки. Чесоточный ход может сохраняться до 1,5 месяцев и служить источником заражения. Метаморфический период определяется появлением личинки, которая через ход проникает в кожные покровы и после линьки превращается в протонимфу, затем в телеонимфу, которая, в свою очередь, становится взрослой особью в папулах, везикулах, на кожных покровах.
Инвазионными стадиями развития чесоточного клеща являются только молодые самки и личинки. Именно в этих стадиях клещ может переходить с хозяина на другого человека и некоторое время существовать во внешней среде. При этом длительность его жизни при комнатной температуре 22°С и 35% влажности составляет около 4 дней. При температуре 60°С клещи погибают в течение 1 ч, а при кипячении и температуре ниже 0°С – практически сразу. Причем домовая пыль, деревянные поверхности, а также натуральные ткани являются наиболее благоприятными средами обитания S.scabiei вне хозяина. Пары сернистого ангидрида убивают чесоточного клеща за 2–3 мин. Следует также отметить, что яйца клещей более устойчивы к различным акарицидным средствам [2,4].
Заражение чесоткой в 95% происходит при передаче клеща от больного человека здоровому (причем в половине случаев – при половом контакте) или опосредованно (через предметы, которыми пользовался больной). Достаточная редкость непрямого пути заражения объясняется довольно слабой жизнестойкостью клеща во внешней среде, чаще возбудитель передается при общем пользовании постельными принадлежностями, мочалками, игрушками, письменными принадлежностями. Заражение может также произойти в душевых, банях, гостиницах, поездах и других общественных местах при условии нарушения санитарного режима [5].
Инкубационный период при чесотке в случае заражения самками практически отсутствует, так как внедрившаяся самка обычно практически сразу начинает прогрызать ход и откладывать яйца, при заражении личинками он составляет около 2 недель, что соответствует времени метаморфоза клещей [5].
Зуд, усиливающийся в вечернее время, является первым и основным субъективным симптомом болезни, а также фактором, подавляющим численность популяции и поддерживающим ее на определенном уровне без летального исхода. Его интенсивность чаще всего нарастает по мере увеличения продолжительности заболевания. Она зависит от численности паразита и индивидуальных особенностей организма. К последним относятся: состояние нервной системы (степень раздражения нервных окончаний паразитом при движении) и сенсибилизация организма к клещу и продуктам его жизнедеятельности (фекалии, оральный секрет, изливаемый при прогрызании хода, секрет желез яйцевода).
Распределение чесоточных ходов по кожному покрову не случайно и определяется скоростью регенерации эпидермиса, строением и термическим режимом кожи. Участки кожи (кисти, запястья и стопы), где располагаются чесоточные ходы, имеют пониженную температуру, минимальный или отсутствующий волосяной покров и максимальную толщину рогового слоя эпидермиса. Последний фактор позволяет вылупиться личинкам из всех яиц, а не отторгнуться вместе с роговыми чешуйками [5,6].
Следует отметить, что высыпания у грудных детей часто захватывают такие участки кожного покрова, которые исключительно редко поражаются у взрослых: лицо и голова, подошвы и ладони. Причем иногда явления чесотки на лице и голове «замаскированы» картиной острой мокнущей экземы, торпидной к терапии. У детей первых месяцев жизни чесотка вначале нередко может производить впечатление детской крапивницы, так как на коже спины, ягодиц и лица имеется большое количество расчесанных и покрытых кровянистыми корочками волдырей. У детей чесотка может осложняться тяжелой пиодермией и сепсисом, вплоть до смерти больного [1].
У школьников осложнения пиогенного характера часто маскируют чесотку под клиническую картину детской почесухи, острой экземы или пиодермии [1].
Диагностическим клиническим критерием постановки диагноза является наличие чесоточных ходов, папул, везикул. Наиболее типичные поражения в виде ходов, серозных корок, папул, везикул появляются в области кистей, локтевых суставов, животе, ягодицах, молочных железах, бедрах. Также встречаются стертые формы чесотки, которые приводят к ошибочной диагностике и часто расцениваются, как аллергодерматоз.
Клиническая картина чесотки представляет собой не только вышеописанные высыпания – возможно появление эрозий, гемморагических корок, экскориаций, эритематозно–инфильтративных пятен. При осложнении кожных изменений вторичной инфекцией возникают импетигинозные элементы, пустулы, гнойные корки. Осложнением заболевания является образование постскабиозной лимфоплазии, как реактивной гиперплазии лимфоидной ткани.
Выделяют отдельные формы чесотки: узелковую (постскабиозная лимфоплазия кожи), чесотку у детей, норвежскую, псевдочесотку [6].
Диагноз чесотки устанавливается на основании клинических проявлений, эпидемиологических данных и результатов лабораторных исследований. Известны методы извлечения клеща иглой, тонких срезов, послойного соскоба, щелочного препарирования кожи. Экспресс– диагностика чесотки проводится с применением 40% водного раствора молочной кислоты. Реже диагноз ставится на основании положительного эффекта при лечении ex juvantibus одним из противочесоточных препаратов (табл. 1) [2,3,6,7,10].
В настоящее время для лечения чесотки применяется достаточно большое количество препаратов и схем. В таблице 2 представлены лекарственные средства, наиболее часто используемые в дерматологической практике, с оценкой их эффективности.
В любом случае перед началом терапии целесообразно принять горячий душ, пользуясь мочалкой и мылом, с целью механического удаления с поверхности кожи клещей, секрета сальных желез, а также для разрыхления поверхностного слоя эпидермиса, что, в свою очередь, облегчает проникновение противоскабиозных препаратов. Однако водные процедуры противопоказаны при наличии явлений вторичной пиодермии.
Бензилбензоат, эмульсия (20% – для взрослых, 10% – для детей). Для ее приготовления в 780 мл теплой кипяченой воды растворяют 20 г зеленого мыла (при его отсутствии – хозяйственного мыла или шампуня) и добавляют 200 мл бензилбензоата. Суспензию хранят в темном месте при комнатной температуре не более 7 дней с момента приготовления. Больной или медработник, проводящий втирания, перед началом лечения моет руки теплой водой с мылом. Эмульсию перед употреблением тщательно взбалтывают, а затем втирают руками во весь кожный покров, кроме головы, лица и шеи. Начинают с одновременного втирания препарата в кожу обеих кистей, затем втирают в левую и правую верхние конечности, потом в кожу туловища (грудь, живот, спина, ягодицы, половые органы), и, наконец, в кожу нижних конечностей до пальцев стоп и подошв. Ежедневно проводят два последовательных втирания в течение 10 мин с 10–минутным перерывом (для обсыхания кожи) 2 дня подряд. После обработки меняют нательное и постельное белье. После каждого мытья руки дополнительно обрабатывают. На третий день больной должен вымыться и вновь поменять белье [8].
Для лечения детей до 3 лет применяют 10% раствор, который готовят путем разбавления 20% суспензии равным объемом кипяченой воды. Детям препарат рекомендуется слегка втирать в кожу волосистой части головы и лица, но так, чтобы он не попал в глаза, что вызывает сильное жжение (для этого можно после процедуры надеть ребенку варежки).
При распространенных или осложненных формах заболевания, когда в процессе лечения врач отмечает появление свежих высыпаний на коже, а больной жалуется на продолжающийся зуд в вечернее и ночное время, рекомендуется удлинить курс лечения до трех дней или назначить повторный двухдневный курс через три дня после окончания первого.
Бензилбензоат, входящий в состав водно–мыльной суспензии, обладает не только антипаразитарным действием, хорошо проникает в кожу, но и имеет мягкий анестезирующий эффект. Он успешно применяется для ускоренного лечения, что особенно важно при неблагоприятной эпидемической обстановке. Недостатком данного препарата является сильное местное раздражающее действие, что может вызвать болезненность при нанесении его на кожу [2,8].
Обработка по методу Демьяновича, которую проводят двумя растворами: №1 (60% раствор тиосульфата натрия) и №2 (6% раствор хлористоводородной кислоты), ранее часто применялась в дерматологической практике. Данный метод рекомендуется при нераспространенной чесотке, в других случаях его лучше комбинировать с последующим трехдневным втиранием серной мази. Метод основан на акарицидном действии серы и сернистого ангидрида, выделяющихся при взаимодействии гипосульфита натрия и соляной кислоты. Среди недостатков можно отметить: трудоемкость, низкую эффективность при применении в амбулаторных условиях, а также часто возникающие медикаментозные дерматиты [2].
Мази, содержащие серу или деготь (мазь Вилькинсона, 20–30 % серная мазь), втирают в течение 10 мин в кожу всего тела, за исключением лица и волосистой части головы. Особенно энергично надо втирать мазь в местах излюбленной локализации высыпаний (кисти, запястья, локти, живот). Втирания производят пять дней подряд (лучше на ночь). Через день после последнего втирания мази моются с мылом, меняют нательное и постельное белье, верхнюю одежду. В области с более нежной кожей (половые органы, околососковая область, пахово–бедренные и другие складки) во избежание раздражения мазь втирают осторожнее. Сера, помимо противочесоточного, обладает также кератолитическим действием, что обеспечивает лучший доступ препарата к возбудителю. При осложнении пиодермией следует в первую очередь купировать эти явления с помощью антибиотиков, сульфаниламидов или дезинфицирующих мазей. В случае резко выраженной экзематизации назначают антигистаминные препараты и кортикостероиды местно. Среди недостатков данного способа лечения выделяют: длительность применения, неприятный запах, загрязнение белья, частое развитие осложнений. Эти мази обычно не назначают лицам с нежной кожей (особенно детям), а также больным с экземой [9].
Лосьон линдана 1% наносят однократно на всю поверхность кожи и оставляют на 6 часов, затем смывают. Наиболее удобен линдан в виде порошка в условиях жаркого климата (15,0–20,0 г порошка втирают в кожу 2–3 раза в день, через сутки принимают душ и меняют белье). Препарат может быть использован также в виде 1% крема, шампуня или 1–2% мази. Обычно достаточно однократной обработки человека с экспозицией в 12–24 часа для полного излечения. Линдан обладает высокой эффективностью и низкой себестоимостью, но в связи с достаточной токсичностью его применение категорически запрещено у детей (особенно до 2 лет), беременных, больных с множественными расчесами, больных, страдающих экземой, атопическим дерматитом, так как он может вызвать обострение заболеваний. Токсичность линдана связана с его способностью проникать через гематоэнцефалический барьер и накапливаться во всех жировых тканях, преимущественно в белом веществе мозга, сохраняясь там в течение 2 недель, что может служить причиной необратимых умственных расстройств, вплоть до эпилептических припадков и шизофрении. Описаны также случаи апластической анемии после лечения данным препаратом [8].
В последнее время, в связи с длительным его применением, появились случаи так называемой линдан–устойчивой чесотки, когда даже многократная обработка этим препаратом в течение продолжительного времени не приводит к выздоровлению.
Кротамион применяют в виде 10% крема, лосьона или мази. Втирают после мытья 2 раза в день с суточным интервалом или 4 раза с интервалом 12 часов в течение 2 суток. Препарат характеризуется низким уровнем скабицидной активности и, следовательно, необходимостью ежедневных обработок в течение нескольких (до пяти) дней. В литературе описаны как тяжелые побочные эффекты, так и случаи резистентности клещей к препарату.
Перметрин является эффективным и безопасным препаратом для лечения чесотки. После однократной обработки на ночь процент излечившихся составляет 89–98%. Препарат оставляют на 8–12 часов (на ночь), после чего следует вымыться с мылом и надеть чистое белье. Процедуру можно повторить в период от 7 до 10 дней, если остается живой возбудитель.
Раствор эсдепалетрина и пиперонила бутоксида наносят в вечернее время (18–19 часов) на кожные покровы пациента от шейной области до подошв (сначала на кожу туловища, затем конечностей). В первую очередь обрабатывают зараженного, а потом и других членов семьи. Аэрозоль позволяет наносить раствор на всю поверхность кожи и обеспечивает проникновение действующих веществ в кожу и чесоточные ходы. Через 12 часов после экспозиции препарата необходимо тщательно вымыться. Препарат применяется во всех возрастных группах и не имеет противопоказаний. При необходимости возможно повторное использование препарата через 10–12 дней после первичной обработки. Эффективность данного средства составляет 80–91%, причем даже в случае излечения зуд и другие симптомы могут сохраняться еще 8–10 дней.
Перед применением препарата необходимо вылечить проявления вторичного инфицирования (импетиго) или экзематизации. При лечении детей и новорожденных во время распыления препарата необходимо закрыть им рот и нос салфеткой, а в случае смены пеленок – обработать заново всю зону ягодиц.
Успех лечения чесотки зависит не только от грамотного применения скабицидных средств у больного и окружающих его лиц, но и от проведения санитарной обработки вещей, одежды и помещений.
Белье больных, подлежащее кипячению, кипятят, тщательно проглаживают или проветривают на воздухе в течение 5 дней, а на морозе в течение 1 дня.
Контроль излеченности проводится через 3 дня после окончания лечения, а затем каждые 10 дней в течение 1,5 мес [9].
Успех лечения определяется как самим препаратом, так и его концентрацией, выбор которых зависит от возраста больного, наличия беременности, степени развития процесса, наличия осложнений и их тяжести. Важную роль играет правильное применение препарата. Втирать любое средство нужно только руками, лучше в вечернее время. Это связано с ночной активностью возбудителя и с тем, что 6–8 часов сна достаточно для гибели активных стадий чесоточного клеща. На местах с более нежной кожей следует ограничивать интенсивность втирания, а во избежание возникновения дерматита проводить их по направлению роста пушковых волос.
Для предупреждения лекарственного дерматита и фиксации зуда (по механизму условного рефлекса) рекомендуется с первых дней противочесоточного лечения назначать гипосенсибилизирующие и антигистаминные средства.
1. Иванов О.Л. Кожные и венерические болезни: Справочник.– М.: Медицина, 1997, с. 237–240.
2. Корсунская И.М., Тамразова О.Б. Современные подходы к лечению чесотки. // Сonsilium medicum. – 2003. – т.5. – №3. – с. 148–149.
3. Кубанова А.А., Соколова Т.В., Ланге А.Б. Чесотка. Методические рекомендации для врачей. М., 1992.
4. Скрипкин Ю.К. Кожные и венерические болезни, руководство. М., Медицина, 1995, с. 456 – 483.
5. Скрипкин Ю.К., Федоров С.М., Селисский Г.Д. // Вестн. дерматол., 1997, с. 22 – 25.
6. Павлов С.Т. Кожные и венерические болезни, справочник. Медицина, 1969, с.142 – 153.
7. Соколова Т.В., Федоровская Р.Ф., Ланге А.Б. Чесотка. М.: Медицина, 1989.
8. Соколова Т.В. Чесотка и крысиный клещевой дерматит. Новое в этиологии, эпидемиологии, клинике, диагностике и лечении // Дисс. д–ра мед. наук в форме науч. доклада. М., 1992.
9. Соколова Т.В. Чесотка. Новое в этиологии, эпидемиологии, клинике, диагностике, лечении и профилактике (лекция). // Рос. журн. кожн. и вен. болезней, N 1, 2001, с. 27–39.
10. Фицпатрик Т, Джонсон Р, Вулф М, Сюрмонд Д. Дерматология. Атлас–справочник. М.: Практика, 1999, с. 850–856.
Паразитарные заболевания. Как заподозрить и диагностировать?
Паразитарные заболевания – широко распространенная, разнообразная группа болезней, вызываемых гельминтами и простейшими, которые проходят жизненный цикл в организме человека, питаясь и размножаясь за счёт «хозяина» и вызывая поражение различных органов и систем. Учитывая воздействие на весь организм в целом, заподозрить и распознать их довольно сложно.
Как происходит заражение?
До попадания в организм человека, гельминты и простейшие проходят цикл развития в других средах или живых организмах.
- В почве при определённых условиях температуры и влажности сохраняются яйца и личинки аскарид, стронгилоид, анкилостом Человек заражается при попадании зараженной почвы через грязные руки, воду, непромытые фрукты и овощи, непосредственно с землёй.
- В живых организмах проходят циклы развития следующие гельминты: описторхи (кошачья двуустка), клонорхи, трихинеллы, токсокары, эхинококки, свиной и бычий цепень. До достижения зрелости, чтобы паразитировать в человеке, возможна смена одного или двух промежуточных хозяев. Это моллюски, ракообразные, рыба, насекомые. Употребление термически недостаточно обработанной рыбы и мяса, сырой воды приводит к заражению.
Ещё один путь заражения - при непосредственном контакте людей через рукопожатия, общие предметы гигиены и быта или путем самозаражения. Речь идёт о контагиозных гельминтах: энтеробиоз, стронгилоидоз, цистицеркоз, лямблиоз.
Как можно заподозрить паразитарное заболевание?
Проявления могут быть разнообразными, течение от легкого до тяжёлого. Редко возникают типичные признаки, выдающие конкретного возбудителя. Зачастую признаков нет, или они маскируются под другие заболевания, или исчезают по мере окончания одного цикла развития паразита и начала другого. Например, личинки аскарид сначала попадают в лёгкие человека, где дозревают и мигрируют в кишечник. Ребёнка может беспокоить недолгий кашель (похоже на простуду), не настораживающий родителя.
Тем не менее, обычно выделяют острую и хроническую фазы течения паразитарного заболевания.
Острые проявления возникают вследствие общего воздействия на организм:
- Влияния токсинов – повышение температуры до 37 – 37,5 градусов, слабость, головные боли, снижение настроения и работоспособности, нарушения сна;
- Аллергических реакций – кожный зуд, крапивница, бронхоспазм, одышка, реже отёк Квинке;
- Активации иммунной системы– боли в мышцах и суставах; увеличение лимфоузлов, печени и селезенки
- Механического воздействия – если посмотреть под микроскопом, у каждого гельминта можно увидеть приспособления для закрепления в организме, травмирующие слизистую: зубья, крючья, присоски. В результате возникают боли в животе, частый стул, диспепсия.
Хроническая фаза характеризуется поражением определённых органов и систем. Чаще всего страдает кишечник, длительное механическое воздействие приводит к его воспалению, нарушениям всасывания и переваривания пищи. Развивается анемия, недостаток витаминов и микроэлементов, а у маленьких детей отмечается задержка роста и набора веса. Могут поражаться желчный пузырь и желчевыводящие пути (лямблиоз); сердечно-сосудистая система, лёгкие, нервная система (чаще трихинеллез); лёгкие и печень (эхинококкоз) и так далее. При длительном течении подавляется иммунитет и присоединяются вторичные инфекции.
Итак, мы имеем множество путей заражения, механизмов развития и проявлений паразитарных болезней. Получается, что каждый второй человек имеет риск заболеть, так? Но иногда гельминты могут не задержаться в организме: погибнуть и выйти, или пройти «мимоходом», не начав паразитировать (именно поэтому обнаружение «червяка» в кале не доказывает факт наличия заболевания). Многое зависит от стадии гельминта, его инвазивных свойств и иммунной системы человека. Более подвержены развитию гельминтозов дети до 5 лет, активно познающие мир «на язык» и люди с хроническими заболеваниями и ослабленным иммунитетом.
Если Вы обнаружили любой из перечисленных признаков, сдайте клинический анализ крови с лейкоцитарной формулой. Повышение эозинофилов до 7-10% и более станет ещё одним подозрительным критерием.
Как выявить паразитарное заболевание?
- , предпочтительнее обогащающий метод – PARASEP Определяет яйца всех видов гельминтов и простейших, обитающих в кишечнике
Критерием активности заболевания является обнаружение яиц! Это означает прохождение цикла развития гельминта в организме, его паразитирования и размножения. В основном это кишечные гельминтозы, когда человек – окончательный хозяин, «постоянное место жительства» паразита, а яйца необходимы для дальнейшего распространения и начала следующего цикла.
Следует обратить внимание на следующие моменты:
- У каждого гельминта свой цикл развития, поэтому однократного исследования недостаточно. При отрицательном результате рекомендовано трехкратное исследование с интервалом 3-7 дней
- Есть такие формы гельминтозов, когда человек является промежуточным хозяином (носителем личинок гельминтов) или «биологическим тупиком», когда личинки перепутали хозяина и не смогут дальше развиться вообще. В таких случаях яйца никогда не появятся в кале, заболевание можно выявить только определив антитела (см. ниже)
- – выявляет только яйца остриц в перианальных складках. Самки остриц откладывают яйца, выходя из кишечника исключительно в ночное время, когда человек расслаблен. Поэтому исследование проводится строго после сна ДО ПОДМЫВАНИЯ! – высокоточный метод выявления лямблий. Для лучшего обнаружения рекомендовано перед исследованием придерживаться желчегонной диеты.
- Исследование антител к гельминтам (иммуноглобулинов) направлены на оценку иммунной системы к возбудителям. В основном определяются самые стойкие иммуноглобулины - класса G (IgG), отражающие факт заражения, но не позволяющие понять есть гельминт в организме сейчас или нет, поскольку IgG сохраняются в организме достаточно долго в «архиве памяти».
На что нужно обратить внимание?
- Наличие проявлений и одновременное обнаружение IgG могут свидетельствовать о хронической фазе гельминтоза
- В сомнительных случаях рекомендовано повторное исследование IgG через 2 недели. Нарастание уровня антител в 2 раза и более говорит об активности гельминта
- При трихинеллезе, эхинококкозе, цистицеркозе определение антител – единственный возможный метод лабораторной диагностики, поскольку человек – промежуточный хозяин для данных гельминтов.
Для Вашего удобства сформирован комплекс «Диагностика паразитарных заболеваний», включающий клинический анализ крови, общий IgE (аллергическая составляющая) и определение антител к наиболее часто встречающимся гельминтам и простейшим.
Читайте также:
