Подостро-хронический дистальный тубулярный синдром. Заболевания с повреждением клубочков почек.
Добавил пользователь Alex Обновлено: 27.01.2026
Понятие "тубулоинтерстициальные нефропатии" ( в широком смысле слова включает в себя воспалительные, метаболические или токсические заболевания почек, протекающие в отличие от гломерулярных (клубочковых) болезней с первичным и преимущественным поражением канальцев и межуточной ткани почек. В более узком смысле слова термин "тубулоинтерстициальные нефропатии" чаще используют для обозначения метаболических и токсических поражений без четкого воспалительного компонента, применяя к воспалительным, иммуновоспалительным поражениям канальцев и интерстиция термин "тубулоинтерстициальный нефрит" или, что равнозначно, "интерстициальный нефрит". Помимо тубулоинтерстициальных нефропатий как самостоятельных нозологических форм может быть выделен тубулоинтерстициальный компонент при ряде клубочковых поражений почек, в том числе и при хроническом гломерулонефрите.
Термин "интерстициальный нефрит" (ИН) существует с середины ХIХ века, но на протяжении полутора веков включал в себя различные понятия. Термин "хронический интерстициальный нефрит" долгое время соответствовал современному пониманию поражения почек при гипертонической болезни - нефроангиосклерозу, первичной сморщенной почке, т.е. обозначал те типы патологии почек, в основе которых лежит поражение сосудов; в эту группу затем стали включать и вторично сморщенную почку, хронический нефрит гипертонического типа. ИН противопоставляли канальцевый, паренхиматозный нефрит с отечным синдромом (соответствовавший современному нефриту с нефротическим синдромом). Параллельно в первой половине ХХ века существовал термин "тубулоинтерстициальный нефрит" для обозначения острой почечной недостаточности (ОПН).
ИН, соответствующий современному толкованию данного понятия, был впервые описан в 1898 г. Каунсильменом у больных, перенесших дифтерию и скарлатину. Однако очень долго ИН отождествлялся исключительно с пиелонефритом и являлся прерогативой изучения урологов. И в настоящее время ИН остается плохо известным широкому кругу врачей, что связано, во-первых, с относительной редкостью заболевания, а во-вторых, с неспецифичностью большинства симптомов. О плохом знании врачами этой патологии говорит тот факт, что среди наблюдавшихся нами 22 больных с острым ИН 20 поступили с другими диагнозами: 12 с диагнозом хронического гломерулонефрита, 3 - острого гломерулонефрита, 2 - пиелонефрита, 3 - системной красной волчанки. Вместе с тем ИН - это в большинстве случаев заболевание с установленной этиологией, перспективное в плане лечения и профилактики.
Современная волна интереса к тубулоинтерстициальным поражениям связана как с возможностями лечения и профилактики (явно большими, чем при гломерулярных заболеваниях), так и с учащением вообще ятрогенной патологии, а также с предположением о ведущей роли интерстиция и канальцев в прогрессировании заболеваний почек.
Клиническая картина
В клинической картине тубулоинтерстициальных нефропатий важное место занимают канальцевые расстройства с преимущественным поражением того или иного отдела нефрона. Напомним, что основной функцией канальцевого аппарата, включающего в себя проксимальный каналец, петлю Генле, дистальный каналец и собирательные трубочки, является поддержание гомеостаза. В канальцах происходят процесс концентрирования мочи (всасывание воды и натрия), реабсорбция части профильтровавшихся в клубочке органических и неорганических веществ, а также секреция в просвет канальца веществ из крови или образующихся в клетках канальцев. При поражении канальцев характерны следующие симптомы: полиурия, снижение относительной плотности мочи, почечная глюкозурия, почечный несахарный диабет, почечный канальцевый ацидоз, гипо- или гиперкалиемия, гипоурикемия, канальцевая протеинурия.
По течению различают острые и хронические ИН.
Острые ИН характеризуются острым началом с лихорадкой, гематурией, полиурией, часто с ОПН, иногда с болями в пояснице. В зависимости от этиологии острые ИН могут быть лекарственными, вирусными, бактериальными, паразитарными, иммунными.
К развитию лекарственного острого ИН могут приводить многие препараты, чаще всего антибиотики из группы пенициллина (пенициллин, ампициллин, оксациллин, метициллин), цефалоспорины, тетрациклины, противотуберкулезные (рифампицин, этамбутол) и др., а также нестероидные противовоспалительные препараты; особенно часто острый ИН развивается после лечения метициллином. Впрочем, случаи острого ИН описаны после лечения и многими другими препаратами, в том числе сульфаниламидами (первые описания острого лекарственного ИН), ацикловиром, диуретиками, аллопуринолом, циметидином, фенилином и даже китайскими лечебными травами.
Наиболее признана иммунная концепция патогенеза лекарственного острого ИН, в пользу которой говорит обнаружение в 1/3 почечных биопсий мононуклеарно-клеточных инфильтратов с неказеозными гранулемами в интерстиции, возникновение реакции гиперчувствительности замедленного типа после внутрикожной пробы с повреждающим лекарством, преобладание Т-лимфоцитов среди клеток инфильтрата. Иммунофлюоресцентные исследования в некоторых случаях острого ИН выявляют депозиты иммуноглобулинов и комплемента в интерстиции и на тубулярной базальной мембране, реже - линейное отложение IgG.
Клинические признаки острого лекарственного ИН разнообразны и неспецифичны, иногда к мысли об этом заболевании могут привести симптомы распространенной аллергии. В некоторых случаях первым клиническим признаком лекарственного острого ИН бывает повторная волна лихорадки после успешного лечения инфекции антибиотиками, часто в сочетании с эозинофилией, кожными высыпаниями. Характерна гематурия, протеинурия обычно умеренная, редко превышает 2 г/сут, отмечается снижение скорости клубочковой фильтрации, повышение уровня креатинина; олигурия редка, чаще отмечается полиурия. ОПН - один из основных и наиболее постоянных признаков острого ИН - выявляется одновременно с мочевым синдромом. В наших наблюдениях ОПН разной степени выраженности диагностирована у 18 из 19 больных острым лекарственным ИН, заболевание у всех носило неолигурический характер. Существенным диагностическим признаком является снижение канальцевых функций. В первую очередь следует обращать внимание на выраженное снижение относительной плотности мочи. Описаны почечный несахарный диабет, почечный канальцевый ацидоз, гипонатриемия из-за потери натрия и гиперкалиемия вследствие нарушения экскреции калия при метициллиновом ИН. С рифампицином связывают такие канальцевые расстройства, как повышение экскреции калия и мочевой кислоты с соответствующим снижением уровня этих веществ в крови, глюкозурию. Тетрациклины с истекшим сроком годности, а также гентамицин могут вызывать синдром Фанкони - комплексную канальцевую дисфункцию.
Из лабораторных показателей характерны анемия, повышение СОЭ, гиперпротеинемия, гипергаммаглобулинемия.
В диагностическом плане имеют значение другие (внепочечные) признаки аллергической реакции: лихорадка, кожные высыпания, артралгии, лекарственный гепатит и др. Правда, классическая триада - лихорадка, кожные высыпания и артралгии - встречается лишь в 15 - 20% случаев. Все наши 19 больных с острым лекарственным ИН имели те или иные внепочечные проявления заболевания, наиболее частым из которых была лихорадка, наблюдавшаяся у 2/3 больных, затем - кожный синдром, гораздо более редкими были артралгии. У всех пациентов отмечалось резкое повышение СОЭ - до 40 - 60 мм/ч, более чем у половины - анемия, у трети - гиперпротеинемия, у подавляющего большинства - гипергаммаглобулинемия.
Критерии диагностики острого лекарственного ИН:
- временнЗя связь с приемом лекарств;
- умеренный мочевой синдром с протеинурией, не превышающей 2 г/сут, преобладание эритроцитов в осадке мочи;
- неолигурическая ОПН разной степени выраженности, не сопровождающаяся гиперкалиемией и артериальной гипертонией;
-большая частота разнообразных канальцевых расстройств, среди которых в 100% случаев встречается концентрационный дефект;
- белковые сдвиги в виде увеличения СОЭ, гиперпротеинемии и гипергаммаглобулинемии;
- анемия;
- внепочечные проявления в виде лихорадки, кожного синдрома, а также поражения печени.
Лечение состоит в первую очередь из немедленной отмены лекарственного препарата, приведшего к поражению почек. При отсутствии эффекта через 2 - 3 дня назначают глюкокортикоиды (60 - 80 мг преднизолона в сутки); при ОПН проводят гемодиализ.
Острые лекарственные ИН обычно имеют циклическое течение. При достаточно быстром установлении диагноза после отмены аллергизирующего препарата обычно наступает выздоровление; случаи хронизации редки, хотя период обратного развития может быть очень продолжительным. Лишь в запущенных случаях с длительным беспорядочным лечением (обычно антибиотиками, назначаемыми из-за персистирующей лихорадки) острый лекарственный ИН может принимать хроническое течение.
Лекарственный острый ИН с ОПН может развиваться и при хроническом гломерунефрите, и не только после применения антибиотиков, но иногда и после применения фуросемида, фенилина, аллопуринола и др.
Среди вирусных острых ИН наибольшее значение имеет геморрагическая (дальневосточная) лихорадка с почечным синдромом (ГЛПС). Болезнь впервые описана на Дальнем Востоке в 30-х годах нашего столетия. Заражение происходит от инфицированных грызунов. В 1978 г. в Южной Корее выделен специфический антиген в криостатных срезах легочной ткани полевых мышей, а затем и сам вирус, названный Хантаан по имени реки, в долине которой были отловлены инфицированные вирусом грызуны. В настоящее время вирус ГЛПС выделен у 55 видов животных, являющихся его носителями. Наиболее инфицированы вирусом несколько видов полевых мышей, серая и черная крысы. Однако антитела к вирусу выявлены и у таких животных, как морские свинки, собаки, цыплята и свиньи.
В России природные очаги отмечены на Дальнем Востоке, в Башкирии, на Урале. Описаны вспышки ГЛПС в Северном Китае, Южной Корее, Японии, Венгрии, Скандинавских странах. Отдельные случаи диагностируются в странах Центральной Европы. Недавно мы наблюдали больного, заразившегося в Московской области.
Заболевание чаще возникает весной и осенью. Болезнь начинается лихорадкой, недомоганием, затем появляются кровоизлияния в слизистые и подкожные, тромбоцитопения, с 5-7-го дня развивается мочевой синдром и олигурическая ОПН с выраженными электролитными сдвигами и гиперволемией. Могут наблюдаться поражение желудочно-кишечного тракта, органов дыхания, сердечно-сосудистой системы, тяжелая интоксикация. Однако, как правило, именно тяжесть почечной патологии определяет прогноз болезни.
Морфологически характерны ИН и множественные кровоизлияния в почках, особенно в лоханках. Кровоизлияния обнаруживаются также под плеврой, эпикардом, капсулой селезенки и т.д. Обсуждается роль в патогенезе прямого нефротоксического действия вируса, нарушений микроциркуляторного русла, ДВС-синдрома.
Лечение направлено на борьбу с интоксикацией и проявлениями ОПН. В настоящее время начинают применять противовирусную терапию (рибовирин, специфический иммуноглобулин).
Бактериальный острый ИН полностью соответствует острому пиелонефриту.
Среди паразитарных острых ИН основное значение имеет поражение почек при лептоспирозе. Клиническая картина болезни характеризуется тяжелой интоксикацией, головной болью, лихорадкой, тахикардией. На 3-4-й день болезни, часто одновременно с желтухой и гепатолиенальным синдромом, появляются признаки поражения почек: протеинурия, эритроцит- и лейкоцитурия, олигурическая ОПН. Может наступить смерть от уремии.
Хронические ИН
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Подостро-хронический дистальный тубулярный синдром. Заболевания с повреждением клубочков почек.
Подостро-хронический дистальный тубулярный синдром характеризуется следующими особенностями.
1. Нарушением реабсорбции воды, что клинически проявляется никтурией и недостаточной концентрационной способностью. В некоторых случаях имеется не изостенурия, а еще большее снижение удельного веса (до 1005—1010). Первым признаком является избыточное выделение мочи при пробе с разведением.
2. Недостаточной реабсорбцией электролитов, причем практически функции дистальных и проксимальных канальцев часто не могут быть строго разграничены. По-видимому, наиболее частым результатом этого является гипокалиемия, но находят и гиперкалиемию (как следствие сниженного почечного кровотока!). Равным образом наблюдается как сниженное, так и повышенное содержание в сыворотке натрия и хлора.
3. Нарушением кислотно-щелочного равновесия: рН крови падает ниже 7,38, щелочной резерв крови снижается, рН мочи приближается к рН крови. Наблюдается также алкалоз (так называемый гипокалиемический алкалоз).
Стойкий алкалоз при гипокалиемии можно объяснить тем, что клетки беднеют калием, а это ведет к замещению калия натрием и водородом из внеклеточного пространства с последующим алкалозом
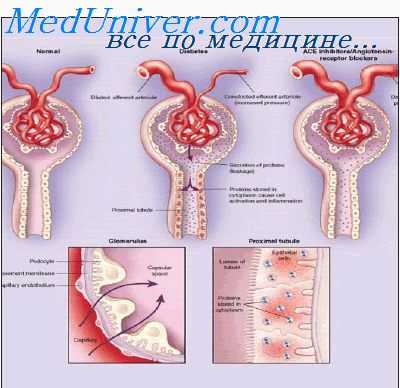
В более поздних стадиях в результате резко уменьшенного почечного кровотока повышается остаточный азот, развивается почечная анемия и обнаруживается тенденция к повышению артериального давления
Подостро-хронический дистальный тубулярный синдром наблюдается как при межуточных формах нефрита (Spiihler и Zollinger), так и при восходящих пиелонефритах. У детей он встречается при семейном ювенильном нефронофтизе (Fanconi).
Если имеется изолированное нарушение реабсорбции электролитов, то могут возникать состояния недостаточности натрия и хлора (осложнения при восходящем пиелонефрите или почечной гипокалиемии).
При почечном синдроме вследствие гибели паренхимы и при постренальном синдроме поражаются все отделы; характерных явлений при этом не находят, но, как правило, преобладает нарушение функции клубочков.
Отдельные клинические картины заболевания почек, при которых повреждения первично локализуются в преднефронных областях (нефросклерозы).
Заболевания почек с преимущественным повреждением функции клубочков отражены на приводимой схеме.
Приведенная схема характеризует 4 большие группы заболеваний почек.
Три главных клинических симптома — гематурия, повышение артериального давления и протеинурия — позволяют довольно легко, отнести большое число случаев к соответствующим заболеваниям. Однако мы должны отдавать себе отчет в том, что эти симптомы дают только диагностические указания, в действительности же отношения сложнее.
Гломерулонефрозы протекают моносимптомно, с отеками (протеинурия), но без гематурии и гипертонии.
При очаговых нефритах ведущим симптомом является гематурия.
При диффузных гломерулонефритах имеются все три главных симптома: гематурия, отеки, гипертония.
Гломерулосклерозы характеризуются повышением артериального давления и протеинурией.
1. Гломерулосклерозы. Гломерулосклероз при синдроме Киммелстил — Вильсона обусловлен отложениями гиалина в капиллярных петлях клубочка. Клинически он обязательно проявляется протеинурией и в большинстве случаев также наклонностью к отекам. В тяжелых случаях биохимические изменения крови напоминают таковые при нефротическом синдроме. При исследовании глазного дна обнаруживают картину диабетической и ангиоспастическои ретинопатии, что является причиной значительного снижения остроты зрения, причем основные симптомы мало зависят от тяжести диабета. Гипертония обычно следует за ретинопатией и протеинурией.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Поражения канальцев почек. Обессоливающий нефрит.
Отравление сулемой вызывает клиническую картину с бесспорно преимущественным тубул ярным нефрозом. При этом заболевании находят и соответствующий патологоанатомический субстрат. Хотя теоретически вследствие повреждения главным образом функции канальцев, которая состоит в реабсорбции воды и электролитов из первичной мочи, можно было бы ожидать наступления полиурии, однако при отравлении сулемой на первый план выступает анурия. Предполагается, что при этом тяжелом поражении канальцев первичная моча диффундирует через некротизированные канальцы в интерстициальную ткань, приводя к нарушению функции клубочков вследствие прямого их давления.
В сыворотке крови остаточный азот повышен, хлориды крови уменьшены, но не всегда в повышенном количестве выделяются с мочой; они, очевидно, перемещаются в ткани.
При хроническом отравлении ртутью, как это имеет место при длительном применении ртутных диуретиков у сердечных больных с отеками, возникновение кефротического симптомокомплекса с массивной протеинурией указывает скорее на ненормальную проницаемость в смысле гломерулонефроза. Но, вероятно, в процессе участвуют также и канальцы. В таких случаях на аутопсии в почках химическими методами можно выявить большие количества ртути (Zollinger).
О так называемом остром и хроническом межуточном нефрите, при котором тубулярныи синдром играет важную, но не решающую роль.
Обессоливающий нефрит (salt losing nephritis) — почти всегда наиболее выступающее вторичное проявление при хронических почечных заболеваниях (преимущественно при пиелонефрите). Вследствие большой потери натрия с мочой (из-за неспособности поврежденных канальцев к реабсорбции) возникает гипонатриемия. Речь идет, как правило, о лицах молодого возраста или не старше 40—50 лет, причем почечный анамнез часто отсутствует и на первый план выступает резкая общая слабость, падение артериального давления, обезвоживание.
Патологические элементы в моче незначительны, но при биохимическом исследовании обнаруживается большое количество натрия, а терапевтически эти больные очень хорошо реагируют на прибавление к пище поваренной соли. Иногда значительно повышенный остаточный азот снижается в короткий срок. Эти явления часто не распознаются и при назначении больному, по поводу выявленного у него заболевания почек, диеты, бедной поваренной солью, еще более усугубляются.
Поведение калия при указанных состояниях может быть различным Описана как гипокалиемия, так и гиперкалиемия (Read). Потеря калия почками известна также при некоторых заболеваниях без повреждения почек.
При синдроме Конна (альдостеронизм на почве синдрома коры надпочечников) доказаны влияния гормональных веществ коры надпочечников на канальцы. Предполагают, что такие функциональные связи между надпочечниками и почечными канальцами имеются и без наличия синдрома Конна и могут привести к гипокалиемии вследствие потери калия через почки без одновременной гипертонии, но с алкалозом (гипокалиемический алкалоз). Описан также синдром потери натрия без лежащего в основе его почечного заболевания (например, у больных с опухолями средостения — Schwartz и сотрудники).
Могут поражаться также преимущественно только отдельные части канальцев, так что возникают избирательные функциональные нарушения.
а) Фанкони описал у детей нарушение реабсорбции фосфатов в проксимальных отделах канальцев, что приводит к гипофосфатемии, остеопорозу и нарушению новообразования кости. Одновременно возникает почечный диабет и аминоацидурия.
б) При неспособности дистальных отделов канальцев выводить кислые валентности возникает картина почечного ацидоза без повреждения клубочков, без или с нефрокальцинозом и нефролитиазом [синдром Лайтууда — Олбрайта (Lightwood — Albright)].
в) Оксалоз, вероятно, также первично обусловлен повреждением периферических отделов канальцев. Следствием этого является выпадение щавелевой кислоты в виде кальциевых солей в тканях, особенно в почках в месте выделения и окисления щавелевой кислоты (Simko). Этот синдром можно заподозрить клинически, если имеется нефрокальциноз (выявляемый рентгенологически), часто образуются оксалатно-кальциевые камни и в костном мозгу можно найти оксалатно-кальциевые кристаллы. В поздних стадиях — значительное нарушение функции почек и вторичный гиперпаратиреоидизм (Zollinger и Rosenmund).
Почечный тубулярный ацидоз ( Ацидоз почечных канальцев , Почечный канальцевый ацидоз )
Почечный тубулярный ацидоз – это разновидность тубулопатии, которая сопровождается дисбалансом электролитов из-за сбоя экскреции ионов водорода (I), нарушением обратного всасывания бикарбонатов (II), аномальной продукцией альдостерона или взаимодействия с ним (IV). Тип III встречается казуистически редко. Течение может быть бессимптомным или с проявлениями электролитных расстройств: слабостью, тошнотой, костными деформациями. Диагностика почечной ацидемии базируется на измерениях рН мочи и электролитов, данных генетических анализов, УЗИ. Лечение предполагает восстановление кислотно-щелочного баланса: ощелачивающие средства, устранение гипо- гиперкалиемии и пр.
МКБ-10
N25.8 Другие нарушения, обусловленные дисфункцией почечных канальцев. Почечно-канальцевый ацидоз БДУ.
Общие сведения
Почечный канальцевый ацидоз (RTA, тубулярный, трубчатый, ацидоз почечных канальцев) определяется нефрологами как синдром, при котором нарушается выведение ионов водорода или реабсорбция фильтрованного бикарбоната, что приводит к хроническому метаболическому нарушению гомеостаза с гипохлоремией. Наиболее распространенным вариантом является генерализованный тип заболевания, второе место занимает поражение дистальных канальцев нефронов, форма с патологией проксимальных канальцев встречается реже. Точный уровень заболеваемости отследить сложно, поскольку латентные формы часто не распознаются. Наследственные почечные тубулопатии встречаются реже приобретенных.
Причины
Основная причина патологии – утрата способности почек подкислять мочу. Существует множество состояний, которые вызывают ацидоз почечных канальцев, при одних заболеваниях поражаются дистальные отделы, при других – проксимальные, иногда патология носит сочетанный характер или вызывается рядом нарушений, связанных с альдостероном. Характерными причинами для каждого типа являются:
- Первый (классический). При врожденных состояниях кислотно-щелочное равновесие изменяют мутации генов ATP6V1B1, ATP6V0A4 S1C4A, что инициирует дистальный почечный тубулярный ацидоз (синдром или болезнь Батлера-Олбрайта). Вторичная форма становится результатом приема лекарств, трансплантации почек и некоторых заболеваний (серповидноклеточной анемии, системной красной волчанки, синдрома Шегрена). Медуллярная губчатая почка, цирроз и хроническая обструктивная уропатия также рассматриваются как потенциальные триггеры.
- Второй (проксимальный). Проксимальный почечный канальцевый ацидоз сопровождает синдром Фанкони, нефропатию на фоне множественной миеломы, как осложнение развивается при длительном приеме ацетазоламида, сульфонамидов, ифосфамида, тетрациклина. Реже имеет другую этиологию: дефицит витамина Д, хроническую гипокальциемию с вторичным гиперпаратиреозом, ряд наследственных патологий: непереносимость фруктозы, окулоцереброренальный синдром, цистиноз.
- Четвертый (обобщенный, генерализованный). Почечный тубулярный ацидоз обусловлен дефицитом альдостерона или нарушением его взаимодействия с рецепторами. Как первопричину нарушения рассматривают прием калийсохраняющих диуретиков, циклоспорина, гепарина, других препаратов. Из нефрологических заболеваний тубулопатию провоцируют ХБП, хронический интерстициальный нефрит, ВИЧ-инфекция с поражением почек, в урологии – все ситуации, связанные с обструкцией мочевыводящих путей. Тубулярный почечный ацидоз (IV) вызывает аутоиммунная дисфункция (СКВ), серповидноклеточная анемия, диабет.
К утяжеляющим факторам относят диарею, отравление солями тяжелых металлов, оперативные вмешательства на органах ЖКТ с установлением дренажей, которые выводят основания вместе с жидким содержимым или секретом (например, поджелудочной железы). Длительная диарея и увеличение объема стула приводят к дополнительной потере бикарбонатов. Прием некоторых лекарственных препаратов – кальция хлорида, магния сульфата, холестирамина нарушают гомеостаз, в сочетании с почечной патологией усугубляют состояние.
Патогенез
При первом типе имеет место сбой секреции или всасывания ионов водорода в дистальных канальцах, что вызывает высокую кислотность крови с гиперхлоремией. При этом нарушается способность почек поддерживать нормальный градиент концентрации водородных ионов между кровью и тубулярной жидкостью. Гипотетически это может быть связано с уменьшением активности клеток, секретирующих ионы водорода, дефектом энергетического механизма, дефицитом систем транспортировки, патологическими изменениями А и Р-клеток нефрона, ответственных за выработку Н+. Гиперкальциурия, сниженная экскреция цитратов приводит к нефролитиазу.
При II типе присутствует дисфункция проксимальных трубочек с нарушением процессов реабсорбции бикарбонатов, НСО3-, но ацидогенетическая функция дистальных структур нефрона остается сохранной. Патогенез проксимального тубулярного ацидоза объясняют дефицитом или полным отсутствием карбоангидразы И-(С), снижением активности карбоангидразы 1-(В) крови и/или митохондриальной НСО3-АТФ-азы в мембранах эпителия проксимальных канальцев. Механизмы развития остеомаляции и остеопении (в том числе, рахита у детей) включают гиперкальциурию, гиперфосфатурию, дисметаболизм витамина Д.
Тип IV инициирует дефицит альдостерона или невосприимчивость к нему дистальных канальцев. Характерен дисбаланс электролитов: натрия, калия, хлора и гидрокарбоната. Гипокалиемия способствует уменьшению секреции аммиака, приводя к метаболической ацидемии. Это расстройство – наиболее распространенный вариант почечной дистальной тубулопатии – имеет вторичный или спорадический характер по отношению к нарушению оси ренин-альдостерон-ренальной системы.
Классификация
- Первый (тубулярный классический, дистальный). Заболевание вызвано уменьшением выработки молекул водорода дистальными канальцами, повышением экскреции HCO3- . Часто сопровождается нефрокальцинозом, камнеобразованием. Выделяют врожденный (аутосомно-доминантный, аутосомно-рецессивный с тугоухостью, аутосомно-рецессивный без нарушения слуха) и приобретенный варианты.
- Второй (тубулярный проксимальный). Возникает из-за патологии проксимального отдела почечных трубок. Ацидемия менее выражена из-за сохранности дистальных интеркалированных клеток, вырабатывающих кислоту. Основной особенностью синдрома является деминерализация костной ткани (остеомаляция, рахит) из-за истощения фосфатного обмена. Различают аутосомно-рецессивный, аутосомно-доминантный, спорадический (транзиторный детский и персистирующий взрослый) почечный ацидоз.
- Третий (тубулярный ювенильный). Представляет собой сочетание классического и второго типа почечной ацидемии. Аутосомно-рецессивная патология, связанная с генетической мутацией. Регистрируется крайне редко. Тубулопатию поддерживает унаследованный дефицит углекислой ангидразы 2.
- Четвертый (тубулярный гиперкалиемический). Вызван дефицитом или резистентностью к альдостерону. Сопутствующая гиперкалиемия приводит к патологическим процессам в миокарде. Почечная функция не нарушена или страдает незначительно. Состояние встречается преимущественно у взрослых, в большинстве наблюдений имеет вторичный характер.
Симптомы
Симптомы вариативны, связаны с причинными факторами. При первичном генетически обусловленном дистальном почечном тубулярном ацидозе до появления развернутых клинических проявлений у детей обнаруживается бледность кожных покровов, мышечная гипотония, полиурия и, как следствие, полидипсия. В ряде случаев наследственную патологию сопровождает тугоухость, глазные аномалии. Температура тела незначительно повышена, есть склонность к запорам. Иногда единственным симптомом становится отставание в физическом развитии от сверстников.
В тяжелых случаях без лечения примерно по достижении 2-летнего возраста происходит деформация костей скелета. К 3-4 годам, если патология не диагностирована, и ребенок не получает лечения, прогрессирует задержка роста и интеллектуальных способностей. Кости нижних конечностей Х-образно искривляются, грудная клетка приобретает бочкообразную форму, голова выглядит непропорционально большой. Патологические переломы, костные боли, снижение мышечного тонуса свидетельствуют о прогрессировании патологического процесса.
Реакциями со стороны нервной системы при длительно существующих обменных нарушениях являются раздражительность, агрессивность. Типично раннее наступление пубертата. На фоне развившегося нефрокальциноза присоединяются рецидивирующие инфекции мочевыводящих путей, которые проявляются резями при учащенном мочеиспускании, поясничными болями, повышением температуры. Нефролитиаз и самостоятельное отхождение конкрементов сопровождаются почечной коликой, тошнотой, рвотой.
Проксимальный тип тубулярного почечного ацидоза имеет схожую симптоматику, но рахитоподобные изменения развиваются раньше, а нефрокальциноз выявляется значительно реже. Для второго варианта тубулопатии характерно более тяжелое течение, без лечения патология может прогрессировать до ацидемической комы. Типичен эксикоз (обезвоживание) с обмороками, резким цианозом, одышкой. Изменению подвергается волосяной покров: волосы колючие, жесткие, при соответствующей терапии становятся мягче. Иногда патологическое состояние проходит самостоятельно без какого-либо лечения к 3-10 годам.
У взрослых электролитные расстройства протекают бессимптомно или порождают более мягкую симптоматику. Гипокалиемия вызывает мышечную слабость, снижение рефлексов, параличи. Проявления со стороны опорно-двигательного аппарата включают остеомаляцию, боли. Подобные признаки более типичны для проксимального почечного ацидоза, но могут определяться и при дисфункции дистальных канальцев. Четвертый тип чаще бессимптомный, диагностируется при выявлении незначительной ацидемии. Существует риск нарушений сердечного ритма, особенно если состояние сопровождается выраженной гиперкалиемией.
Осложнения
Без надлежащего лечения хроническая кислотность крови осложняется задержкой роста, нефролитиазом, переломами. У пациентов наблюдают рецидивирующий пиелонефрит, нефрокальциноз, постепенную утрату почечной функции вплоть до терминальной стадии ХПН. Основным последствием дистальной тубулопатии является гипокалиемия, которая сопровождается аритмией, нередко становящейся причиной летального исхода. У детей отсутствие терапии ведет к тяжелым деформациям костей, задержке психического развития. Выраженная гиперкалиемия (IV) осложняется перепадами АД, бронхоспазмом, кишечными коликами.
Диагностика
Ведущая роль в диагностике принадлежит лабораторным анализам. Инструментальные исследования назначаются для определения основной патологии при вторичном почечном тубулярном ацидозе. При наличии в роду наследственных заболеваний необходима консультация генетика, при признаках обструктивной нефропатии требуется осмотр уролога. У детей с наследственными формами, сопровождающимися врожденной глухотой, в обследовании принимает участие сурдолог. Алгоритм диагностики индивидуален, результаты анализов и инструментальных методов вариативны.
Инструментальная диагностика включает УЗИ почек и мочевого пузыря, КТ и МРТ для исключения обструктивных уропатий, нефролитиаза. При тубулярном ацидозе (I) на сонограммах всегда определяется патология почек, для проксимального типа она нехарактерна. На рентгенограммах у детей визуализируются рахитические изменения скелета, поражение трубчатых костей голеней, кистей. Минеральную плотность костной ткани определяют с помощью денситометрии. Деминерализация костей без явного рахита или остеомаляции сопутствует 1 и 4 типам, витамин Д-ассоциированный рахит, остеомаляция характерны для 2 варианта.
Дифференциальную диагностику проводят между возможными типами нарушения кислотно-щелочного равновесия, почечными патологиями иного генеза. Синдром Фанкони имеет схожие проявления с проксимальным и дистальным тубулярным ацидозом. Генетически обусловленные формы дистального почечного ацидоза различают с псевдогипоальдостеронизмом, первичной гипероксалатурией, нефрокальцинозом иного генеза. Иногда требуется дифференциация с почечной недостаточностью, сахарным диабетом, салицилатной нефропатией.
Лечение почечного тубулярного ацидоза
Лечение направлено на коррекцию дисбаланса электролитов (калия, кальция, фосфатов), предотвращение осложнений, коррелирует с типом патологии. Операции выполняют только для исправления тяжелых деформаций костей. Основным мероприятием остается назначение ощелачивающей терапии, без лечения при тубулярном почечном ацидозе у детей замедляется рост, страдает умственное развитие. Щелочные агенты помогают достичь относительно нормальной концентрации бикарбонатов плазмы, скорректировать нарушения.
Медикаментозная терапия
Лечение классического почечного тубулярного ацидоза необходимо для поддержки роста у детей, ликвидации костных изменений, профилактики накопления интерстициальной тканью кальция. Назначают бикарбонат натрия, калия-натрия гидроген цитрат. При остеопатии используют активные метаболиты витамина Д3, что требует осторожности из-за риска развития гиперкальциурии. Терапия проксимального варианта включает пероральное введение цитрата калия. При резистентности в схему добавляют гидрохлортиазид. При ювенильном варианте применяют цитрат натрия или цитрат калия. Дозы подбирают индивидуально.
Основное лечение четвертого варианта направлено на восполнение или замещение альдостерона. Пациентам рекомендуют исключить из питания продукты, богатые калием. Дополнительно вводят NaCl на фоне мониторинга К крови, альдостерона, ренина плазмы. Необходимо прекратить прием лекарств, поддерживающих гиперкалиемию, осуществлять лечение основной патологии (ЗГТ минералокортикоидами). Назначают диуретики (фуросемид, гидрохлортиазид). При отсутствии ответа на лечение используют флудрокортизон, бикарбонат натрия для компенсации ацидемии и усиления экскреции К.
Прогноз и профилактика
Своевременно начатое лечение улучшает исход для всех случаев. При дистальной тубулопатии прием препаратов до присоединения нефрокальциноза благоприятно влияет на прогноз. Проксимальная транзиторная форма с возрастом может купироваться самостоятельно, но подщелачивающая терапия обеспечивает нормальный рост и препятствует деминерализации, рахиту, у взрослых лечение предотвращает развитие остеомаляции. Прогноз почечного ацидоза (IV) определяется тяжестью основного заболевания. За пациентами наблюдают, контролируют электролиты крови каждые 12 недель, проводят УЗИ почек 1 раз в 6 месяцев.
Меры профилактики для врожденной патологии отсутствуют, при отягощенном семейном анамнезе показана консультация генетика. Важно своевременное лечение урологических и нефрологических заболеваний, которые могут приводить к тяжелым формам тубулопатий. Особого наблюдения требуют пациенты с почечным канальцевым ацидозом на фоне уремии (почечная недостаточность с нарушением скорости клубочковой фильтрации, высоким уровнем креатинина, мочевины). Больные, получающие адекватное лечение, обычно не имеют выраженных симптомов, многие из них могут вести нормальную жизнь.
1. Федеральные клинические рекомендации по оказанию медицинской помощи детям с тубулопатиями/ Баранов А.А. – 2015.
2. Ренальный тубулярный ацидоз (обзор литературы)/ Вашурина Т.В., Сергеева Т.В.// Нефрология и диализ – 2003 - №2.
Интерстициальный нефрит ( Тубулоинтерстициальный нефрит )
Интерстициальный нефрит — это острое или хроническое негнойное воспаление стромы и канальцев почек, обусловленное гиперергической иммунной реакцией. Проявляется болями в пояснице, нарушением диуреза (олигоанурией, полиурией), интоксикационным синдромом. Диагностируется с помощью общего и биохимического анализов мочи, крови, УЗИ почек, определения β2-микроглобулина, гистологического исследования биоптата. Схема лечения сочетает детоксикацию при отравлениях, этиопатогенетическую терапию основного заболевания с назначением иммуносупрессоров, антигистаминных средств, антикоагулянтов, антиагрегантов. В тяжелых случаях требуется проведение ЗПТ, трансплантация почки.
Особенностью интерстициального нефрита является вовлечение в патологический процесс межуточной ткани, тубулярных структур, кровеносных и лимфатических сосудов без распространения на чашечно-лоханочную систему и грубой гнойной деструкции органа. Поскольку ведущую роль в патогенезе расстройства играет тубулярная дисфункция, в настоящее время заболевание принято называть тубулоинтерстициальным нефритом (ТИН).
По данным масштабных популяционных исследований, острые варианты интерстициального воспаления составляют до 15-25% всех случаев острого повреждения почек. Распространенность хронических форм заболевания по результатам пункционной нефробиопсии колеблется от 1,8 до 12%. Патология может развиться в любом возрасте, однако чаще наблюдется у 20-50-летних пациентов.
Поражение ренального канальцевого аппарата и межуточной ткани имеет полиэтиологическую основу, при этом роль отдельных повреждающих факторов отличается в зависимости от характера течения процесса. Основными причинами острого негнойного интерстициального воспаления почек, по наблюдениям специалистов в сфере урологии и нефрологии, являются:
- Прием нефротоксичных препаратов. Более 75% случаев острого тубулоинтерстициального нефрита развивается у чувствительных пациентов после приема антибиотиков, сульфаниламидов, НПВС, реже — тиазидных диуретиков, противовирусных средств, анальгетиков, барбитуратов, иммунодепрессантов.
- Аналогичный эффект могут вызывать вакцины и сыворотки.
- Системные процессы. У 10-15% больных патологические изменения в интерстициальной ткани и канальцах ассоциированы с аутоиммунными болезнями (синдромом Шегрена, СКВ), саркоидозом, лимфопролиферативными заболеваниями. В эту группу причин также входят случаи метаболических нарушений (гиперурикемии, оксалатемии) и острых токсических нефропатий.
- Инфекционные агенты. Хотя воспаление носит негнойный характер, у 5-10% пациентов оно возникает на фоне или после перенесенного инфекционного процесса. Интерстициальные формы нефрита могут осложнить течение бруцеллеза, иерсиниоза, цитомегаловирусной инфекции, лептоспироза, риккетсиоза, шистоматоза, токсоплазмоза, других инфекций, сепсиса.
- Неустановленные факторы. До 10% случаев внезапно развившегося нефрита с поражением интерстиция, канальцев имеют неуточненную этиологию и считаются идиопатическими. У части пациентов острая почечная патология сочетается с клиникой воспаления сосудистой оболочки глаз (синдром тубулоинтерстициального нефрита с увеитом).
Как и острые формы заболевания, хронический тубулоинтерстициальный нефрит может сформироваться на фоне длительного приема нефротоксичных лекарственных средств (в первую очередь НПВС, цитостатиков, солей лития), отравления ядами (солями кадмия, свинца). Патология часто возникает у пациентов с метаболическими расстройствами (подагрой, цистинозом, повышенными уровнями оксалатов, кальция в крови), аллергическими и аутоиммунными болезнями.
Хронический ТИН осложняет течение туберкулеза, заболеваний крови (серповидно-клеточной анемии, синдрома отложения легких цепей). У больных с аутосомно-доминантной тубулоинтерстициальной болезнью негнойный нефрит имеет наследственную основу. При длительной постренальной обструкции мочевыводящих путей (везикоуретеральном рефлюксе, аденоме предстательной железы, мочеточниково-влагалищных свищах и т. п.), атеросклерозе ренальной артерии, гломерулопатиях хроническое интерстициальное воспаление является вторичным.
Механизм развития интерстициального нефрита зависит от характера, интенсивности действия повреждающего фактора. Зачастую воспаление имеет аутоиммунную основу и провоцируется осаждением циркулирующих в крови иммунных комплексов (при лимфопролиферативных процессах, системной красной волчанке, приеме нестероидных противовоспалительных средств) или антител к базальной мембране канальцев (при интоксикации антибиотиками, отторжении трансплантата).
При хронизации процесса важную роль играет патологическая активация макрофагов и T-лимфоцитов, вызывающих протеолиз тубулярных базальных мембран и усиливающих перекисное окисление с образованием свободных радикалов. Иногда канальцевый эпителий повреждается в результате селективной кумуляции и прямого разрушающего действия нефротоксичного вещества, реабсорбируемого из первичной мочи.
Локальное выделение медиаторов воспаления в ответ на действие повреждающего фактора вызывает отек интерстиция и спазм сосудов, который усугубляется их механическим сдавлением. Возникающая ишемия почечной ткани потенцирует дистрофические изменения в клетках, снижает их функциональность, в части случаев провоцирует развитие папиллярного некроза и массивную гематурию.
Из-за повышения давления в канальцах и снижения эффективного плазмотока вторично нарушается фильтрующая способность гломерулярного аппарата, что приводит к почечной недостаточности и увеличению уровня сывороточного креатинина. На фоне отека межуточной ткани и повреждения канальцевого эпителия снижается реабсорбция воды, усиливается мочевыделение.
При остром течении нефрита постепенное уменьшение отека интерстициального вещества сопровождается восстановлением ренального плазмотока, нормализацией скорости клубочковой фильтрации и эффективности канальцевой реабсорбции. Длительное присутствие повреждающих агентов в сочетании со стойкой ишемией стромы на фоне нарушений кровотока влечет за собой необратимые изменения эпителия и замещение функциональной ткани соединительнотканными волокнами.
Склеротические процессы усиливаются за счет стимуляции пролиферации фибробластов и коллагеногенеза активированными лимфоцитами. Существенную роль в возникновении гиперергической воспалительной реакции играет наследственная предрасположенность.
При систематизации клинических форм интерстициального нефрита принимают в расчет такие факторы, как наличие предшествующей патологии, остроту возникновения симптоматики, развернутость клинической картины. Если острое межуточное воспаление развивается у ранее здоровых пациентов с интактными почками, процесс считается первичным. При вторичном тубулоинтерстициальном нефрите почечная патология осложняет течение подагры, сахарного диабета, лейкемии и других хронических болезней. Для прогнозирования исхода заболевания и выбора оптимальной терапевтической тактики важно учитывать характер течения воспалительного процесса. Урологи и нефрологи различают две формы интерстициального воспаления:
- Острый нефрит. Возникает внезапно. Сопровождается значительными морфологическими изменениями стромы, канальцев, зачастую – обратимыми. Гломерулы обычно не повреждаются. Протекает бурно с выраженной клинической симптоматикой тубулярного поражения и вторичного нарушения клубочковой фильтрации. Часто наблюдается быстрое двухстороннее снижение или полное прекращение функции почек. Острые формы межуточного нефрита служат причиной 10-25% острой почечной недостаточности. Несмотря на серьезный прогноз, своевременное назначение адекватной терапии позволяет восстановить функциональные возможности органа.
- Хронический нефрит. Морфологические изменения развиваются постепенно, преобладают процессы фиброзирования интерстициальной ткани, атрофии канальцевого аппарата с его замещением соединительной тканью и исходом в нефросклероз. Возможна вторичная гломерулопатия. Симптоматика нарастает медленно, при выраженных склеротических процессах является необратимой. У 20-40% пациентов с хронической почечной недостаточностью нарушение фильтрующей функции почек вызвано именно тубулоинтерстициальным нефритом. Прогноз заболевания серьезный, при возникновении ХПН необходимо проведение ЗПТ и пересадка почки.
При остром воспалении оправдано выделение нескольких вариантов заболевания с разной выраженностью симптомов. Для развернутой формы нефрита характерна классическая клиническая картина. Отличительной особенностью тяжелого воспаления является ОПН с анурией, требующая срочного проведения заместительной почечной терапии. При благоприятно протекающем абортивном воспалении отсутствует олигоанурия, преобладает полиурия, концентрационная функция восстанавливается за 1,5-2 месяца. При развитии интерстициального очагового нефрита симптоматика стертая, превалирует нарушение реабсорбции мочи.
Симптомы интерстициального нефрита
Признаки заболевания неспецифичны, сходны с проявлениями других видов нефрологической патологии. Клиника зависит от особенностей развития воспалительного процесса. При остром нефрите и обострении хронического воспаления наблюдаются нарушения общего состояния — головная боль, ознобы, лихорадка до 39-40° С, нарастающая слабость, утомляемость. Возможно повышение артериального давления. В моче появляется кровь.
Пациент жалуется на сильные боли в пояснице, количество мочи резко уменьшается вплоть до анурии, которая впоследствии сменяется полиурией. При прогредиентном заболевании больного беспокоят тупые боли в области поясницы, незначительное снижение объема суточной мочи, папулезная сыпь. Иногда наблюдается субфебрилитет. О возможном снижении фильтрационной способности органа при хроническом варианте нефрита свидетельствует появление симптомов уремической интоксикации — тошноты, рвоты, кожного зуда, сонливости.
При отсутствии адекватной терапии острый интерстициальный нефрит зачастую переходит в хроническую форму. Изменения в почечном интерстиции со временем приводят к снижению количества функционирующих нефронов. Следствием этого является развитие хронической почечной недостаточности, инвалидизирующей пациента и требующей проведения заместительной терапии. Воспалительный процесс может вызвать активацию ренин-ангиотензин-альдостероновой системы, стимулировать повышенный синтез вазоконстрикторных веществ, что проявляется стойкой артериальной гипертензией, рефрактерной к медикаментозной терапии. Нарушение синтеза эритропоэтинов при хронических нефритах интерстициального типа становится причиной тяжелых анемий.
В связи с неспецифичностью клинической симптоматики при постановке диагноза интерстициального нефрита важно исключить другие причины острой или хронической нефропатии. Как правило, окончательная диагностика заболевания проводится на основании результатов гистологического исследования с учетом вероятных повреждающих факторов. Рекомендованными методами лабораторно-инструментального обследования являются:
- Общий анализ мочи. Характерна протеинурия — от небольшой и умеренной (суточное выделение с мочой 0,5-2 г белка) до нефротической (более 3,5 г белка /сут). У большинства больных определяется эритроцитурия, лейкоцитурия с наличием эозинофилов и лимфоцитов в моче. Возможна цилиндрурия. В анализе отсутствуют бактерии. Плотность мочи зависит от формы и стадии нефрита.
- УЗИ почек. Для острого интерстициального процесса типичны нормальные или несколько увеличенные размеры почек, повышение кортикальной эхогенности. При хроническом нефрите органы уменьшены, эхогенность усилена, у некоторых пациентов отмечается деформация контура. Исследование дополняют УЗДГ почек, выявляющим нарушение ренальной гемодинамики.
- Биохимический анализ крови. Результаты показательны при возникновении почечной недостаточности. Характерными признаками нарушения гломерулярной фильтрации служат повышение сывороточных уровней креатинина, мочевой кислоты, азота. Соответствующие изменения выявляются при проведении нефрологического комплекса и подтверждаются пробой Реберга.
- Бета-2-микроглобулин. Специфическим маркером нарушения реабсорбции в тубулярном аппарате является повышение экскреции β2-микроглобулина с мочой и снижение его уровня в крови. При межуточном нефрите сывороточная концентрация белка, определенная иммунохемилюминесцентным методом, не превышает 670 нг/мл, а его содержание в моче составляет более 300 мг/л.
- Пункционная биопсия почек. При остром процессе исследование биоптата позволяет обнаружить отек интерстиция, его инфильтрацию эозинофилами, плазмоцитами, мононуклеарные инфильтраты в перитубулярном пространстве, вакуолизацию канальцевого эпителия. О хроническом нефрите свидетельствует лимфоцитарная инфильтрация, атрофия канальцев и склероз стромы.
При хроническом интерстициальном воспалении наблюдается значительное снижение уровня эритроцитов и гемоглобина в общем анализе крови, при остром варианте нефрита возможна эозинофилия. Соответственно тяжести нарушений могут изменяться показатели электролитного баланса крови: увеличиваться или уменьшаться содержание калия, снижаться концентрации кальция, магния, натрия. При подозрении на возможную связь нефрита с системными заболеваниями дополнительно назначают анализы на выявление волчаночного антикоагулянта, антител к ds-ДНК, рибосомам, гистонам и другим нуклеарным компонентам. Часто определяется повышение уровней иммуноглобулинов — IgG, IgM, IgE.
Дифференциальная диагностика проводится между различными патологическими состояниями, которые осложняются интерстициальным воспалением. Заболевание также дифференцируют с острым, хроническим и быстропрогрессирующим гломерулонефритом, пиелонефритом, мочекаменной болезнью, опухолями почек. Кроме уролога и нефролога больным с подозрением на интерстициальный иммуновоспалительный процесс могут быть показаны консультации ревматолога, аллерголога-иммунолога, токсиколога, инфекциониста, фтизиатра, онколога, онкогематолога.
Лечение интерстициального нефрита
План ведения пациента определяется клинической формой и этиологическим фактором нефрологической патологии. Больных с симптоматикой острого межуточного нефрита экстренно госпитализируют в палату интенсивной терапии урологического или реанимационного отделения. При хроническом течении воспаления рекомендована плановая госпитализация в нефрологический стационар.
Основными терапевтическими задачами являются прекращение поступления и вывод из организма химического вещества, спровоцировавшего токсическое повреждение или гиперергическую иммуновоспалительную реакцию, десенсибилизация, детоксикация, стабилизация основного заболевания при вторичных формах нефрита, коррекция метаболических расстройств. С учетом стадии и течения болезни назначаются:
- Этиопатогенетическая терапия основного заболевания. Устранение причины, вызвавшей тубулоинтерстициальное воспаление, при отсутствии необратимых изменений канальцев и стромы позволяет быстрее нормализовать реабсорбционную и фильтрующую функции. При острых процессах, спровоцированных токсическими воздействиями, эффективны антидоты, энтеросорбенты, методы экстракорпоральной детоксикации. Грамотное лечение системных процессов направлено на предупреждение раннего развития ХПН.
- Иммуносупрессоры. При неэффективности детоксикационной терапии интерстициального медикаментозного нефрита, идиопатических формах заболевания, аутоиммунных болезнях часто применяют кортикостероиды в комбинации с антигистаминными средствами. Глюкокортикостероиды уменьшают отек межуточного вещества, ослабляют активность иммунного воспаления, противогистаминные препараты снижают выраженность гиперергического ответ. При дальнейшем нарастании симптоматики назначают цитостатики.
- Симптоматическое лечение. Поскольку острая почечная дисфункция зачастую сопровождается метаболическими расстройствами, пациентам с тубулоинтерстициальным нефритом показана интенсивная инфузионная терапия. Обычно под контролем диуреза вводят коллоидные, кристаллоидные растворы, препараты кальция. При аутоиммунных заболеваниях рекомендован прием антикоагулянтов, антиагрегантов.
- Для купирования возможной артериальной гипертензии используют блокаторы рецепторов ангиотензина.
При нарастании почечной недостаточности для предотвращения тяжелых уремических расстройств проводится заместительная терапия (перитонеальный диализ, гемодиализ, гемофильтрация, гемодиафильтрация). Больным с исходом хронического воспаления в выраженные склеротические изменения интерстициального вещества, атрофию канальцев и гломерул требуется трансплантация почки.
При ранней диагностике и назначении адекватной этиотропной терапии полное выздоровление наступает более чем у 50% больных. Прогноз при интерстициальном нефрите благоприятный, если у пациента сохраняются нормальные показатели скорости гломерулярной фильтрации. Для предупреждения развития заболевания необходимо своевременное лечение инфекционных болезней почек, системных поражений соединительной ткани, ограничение приема нефротоксических препаратов (НПВС, антибиотиков из группы тетрациклина, петлевых диуретиков).
Меры индивидуальной профилактики нефрита включают употребление достаточного количества жидкости, отказ от самостоятельного приема лекарственных препаратов, прохождение регулярных медицинских осмотров, особенно при работе с производственными ядами.
1. Острый интерстициальный нефрит: значение морфологического диагноза/ Чуб О.И., Павленко Н.В., Мордовец Е.М.// Почки. – 2015 - №4 (14).
2. Клинические рекомендации по диагностике и лечению хронического тубулоинтерстициального нефрита. – 2017.
4. Острый тубулоинтерстициальный нефрит: проблемы диагностики/ Елисеева Л.И., Баранникова Е.И., Куринная В.П., Щербинина И.Г.// Нефрология и диализ – 2002 – Т.4, №2.
Читайте также:
- Нагноение плечевого сустава (гнойный артрит плечевого сустава) - диагностика, лечение
- Визуализирующие исследования мочевыводящих путей
- Внематочная (эктопическая) беременность. Распространенность и причины
- Периферический вестибулярный нистагм. Причины вертикального нистагма
- Очаговые инфекции как причина лихорадки. Лихорадка при дисбактериозе
