Показания для центральной панкреатэктомии с панкреатикогастростомией
Добавил пользователь Morpheus Обновлено: 23.01.2026
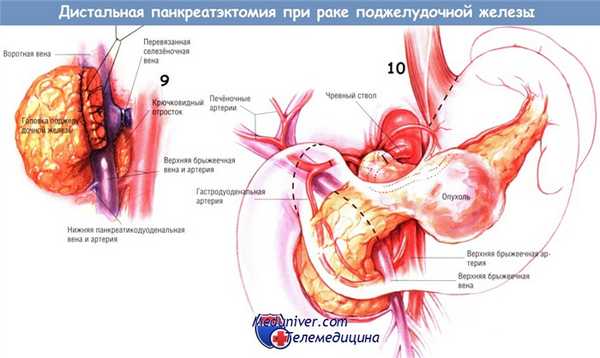
Органы брюшной полости больного можно исследовать либо через срединную лапаротомию, либо через поперечный двусторонний подрёберный доступ. После вхождения в брюшную полость хирург проводит тщательную ревизию брюшной полости для исключения патологии с иной локализацией. Доступ в малый сальник обеспечивают отделением сальника от поперечной ободочной кишки. Патологические изменения в шейке и/или проксимальной части поджелудочной железы обнаружить легко.
Остальную часть железы необходимо тщательно исследовать через малый сальник. Для этого необходимо мобилизовать шейку, тело и хвост поджелудочной железы по нижнему её краю. Также необходимо мобилизовать двенадцатиперстную кишку по Кохеру и пропальпировать справа головку, шейку и крючковидный отросток. Когда хирург убедится, что имеет дело с небольшой доброкачественной или злокачественной опухолью, такой, как опухоль из островковых клеток, он может выполнить центральную панкреатэктомию.
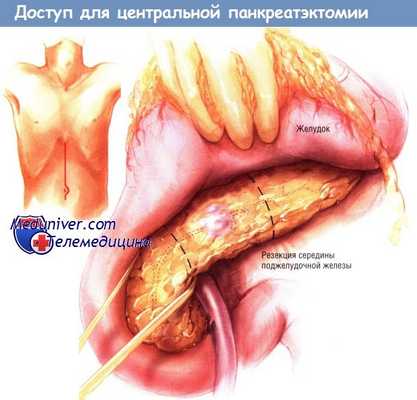
После рассечения брюшины по нижней границе железы мобилизуют нижний край шейки и проксимальной части тела поджелудочной железы. Найти верхнюю брыжеечную вену нетрудно. Осторожно отделяют её переднюю поверхность от заднего отдела шейки поджелудочной железы. Затем путём рассечения брюшинной складки мобилизуют верхний край железы вдоль её шейки. Находят воротную вену и отделяют её от задней поверхности шейки поджелудочной железы, одновременно соединяя отпрепарированное пространство с каналом, образовавшимся при диссекции верхней брыжеечной вены. Шейку поджелудочной железы обводят петлёй из малого дренажа Пенроуза.
Затем центральную часть железы отводят кпереди и находят селезёночную вену. Последнюю осторожно отделяют от нижней поверхности шейки и проксимальной части тела поджелудочной железы. При этом необходимо тщательно отпрепарировать, дважды перевязать и пересечь несколько малых венозных ветвей. Селезёночная артерия часто лежит отдельно от шейки и проксимальной части тела поджелудочной железы. В этом случае нет необходимости в препарировании. Однако если она связана с шейкой и телом железы, её необходимо отделить от них. В этом случае потребуется дважды перевязать и пересечь между лигатурами несколько небольших артериальных ветвей.
Проксимальную культю поджелудочной железы следует прошить через край в два слоя синтетическими рассасывающимися нитями № 3/0. Первый слой состоит из частично перекрывающих друг друга горизонтальных матрацных швов, а второй слой — из восьмиобразных швов. Следует постараться и найти панкреатический проток в проксимальной культе поджелудочной железы, поскольку его лигирование матрацным швом уменьшит вероятность возникновения наружного панкреатического свища.
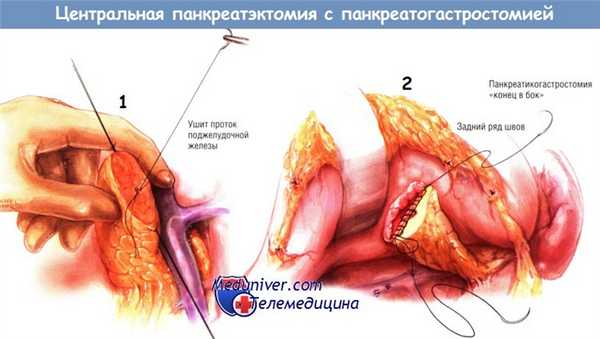
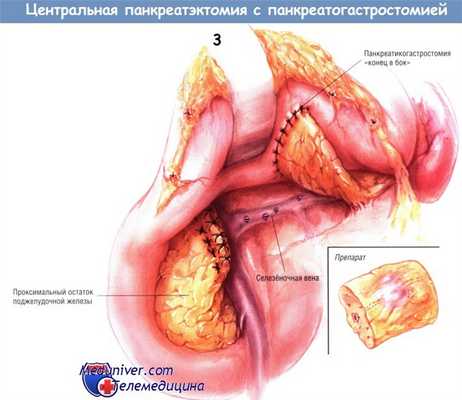
Панкреатикогастростомию «конец в бок» выполняют между дистальной культей железы и задней стенкой желудка. Анастомоз делают двухслойным: наружный ряд одиночных узловых швов выполняют шёлковыми нитями № 3/0, а внутренний непрерывный шов — рассасывающимися синтетическими нитями № 3/0. Расширять панкреатический проток не обязательно. В любом случае проток инкорпорируют во внутренний непрерывный шов синтетической рассасывающейся нитью № 3/0. Если проток нормального калибра, его захватывают чаще всего двумя (максимум тремя) стежками как по его верхнему, так и по нижнему краю. Дилатированный проток захватывают большим количеством стежков внутреннего шва анастомоза.
Сначала накладывают одиночные узловые швы наружного слоя по левой латеральной стенке анастомоза. После этого выполняют гастротомию необходимой длины. Затем накладывают внутренний непрерывный обвивной шов вниз по левой латеральной стороне соустья синтетической рассасывающейся нитью № 3/0, продолжающийся по его правой латеральной стороне. Анастомоз завершают созданием наружного слоя одиночных узловых швов шёлком № 3/0 по его правой латеральной границе.
После этой операции больные особенно подвержены развитию наружных панкреатических свищей, идущих по каналам от дренажей. Причина этого в том, что обе культи железы состоят из нормальной мягкой ткани органа. Обычно при центральной резекции железы мы применяем три закрытых аспирационных дренажных системы из силиконового пластика. Две трубки оставляем с каждой стороны от панкреатикогастроанастомоза, а третью трубку подводим к проксимальной культе поджелудочной железы. Центральная резекция позволяет сохранить максимальный объём паренхимы железы у больных, которым не показано радикальное удаление железы, а также удаление больших объёмов забрюшинных тканей и лимфатических узлов, прилегающих к железе.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Показания для центральной панкреатэктомии с панкреатикогастростомией
Используют верхнюю срединную лапаротомию. После лапаротомии проводят поиск признаков диссеминации опухоли. Если нет метастазов в печень или диссеминации по брюшине, опухоль обнажают, отсекая сальник от поперечной ободочной кишки. Когда опухоль будет открыта в полости малого сальника, её можно будет захватить рукой и проверить её подвижность.
Нередко такие опухоли растут по направлению к шейке поджелудочной железы. Поэтому необходимо обнажить верхнюю брыжеечную и воротную вены, чтобы убедиться в том, что опухоль не врастает в эти структуры.
Мобилизуют нижний край шейки поджелудочной железы, находят верхнюю брыжеечную вену. Последнюю осторожно отделяют тупым путём от задней поверхности шейки поджелудочной железы. Воротную вену находят путём препарирования циркулярной площадки вокруг верхней границы шейки поджелудочной железы. После её идентификации области диссекции воротной вены и верхней брыжеечной вены соединяют и проводят за шейкой железы малый дренаж Пенроуза.
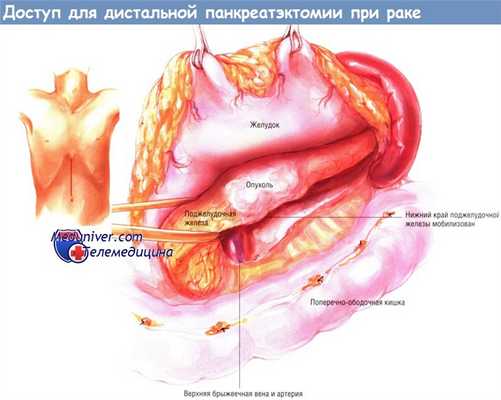
Вслед за этим хирург должен убедиться, что опухоль не поражает чревный ствол и печёночную артерию. Необходимо выделить короткий сегмент селезёночной артерии около места его отхождения от чревного ствола на расстоянии, позволяющем перевязать и пересечь его. После того, как станет ясно, что эти структуры не поражены опухолью, операцию продолжают.
Отсечение сальника от поперечной ободочной кишки продолжают по направлению к селезёночному углу толстой кишки вплоть до полной его мобилизации. Селезёночный левый угол толстой кишки оттягивают книзу. В этот момент сальник рассекают спереди от ворот селезёнки между зажимами Келли и перевязывают шёлком № 2/0.
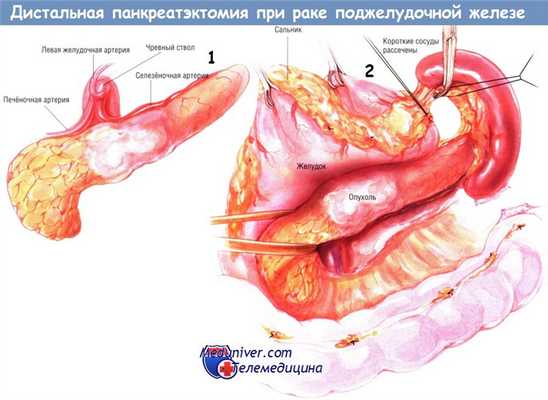
Затем селезёнку мобилизуют из забрюшинного пространства путём рассечения брюшинных связок с латеральной и задней поверхностями селезёнки. Обычно это можно сделать без большой кровопотери. Во время диссекции и мобилизации хвоста железы хирург должен убедиться в том, что левый надпочечник, прилегающий к хвосту поджелудочной железы, не повреждён. Кровотечение из левого надпочечника иногда трудно остановить.
При врастании опухоли в селезёночную вену, приводящем к её тромбозу и спленомегалии, либо при больших размерах опухоли хирургу может понадобиться найти селезёночную артерию около её отхождения от чревного ствола и перевязать её до начала мобилизации селезёнки и хвоста поджелудочной железы. Хирург должен быть абсолютно уверен в том, что он перевязывает именно селезёночную, а не печёночную артерию. Идентификация селезёночной артерии может быть трудна, поскольку очень часто она уходит за поджелудочную железу сразу же после отхождения от чревного ствола, и единственная крупная артерия над верхним краем поджелудочной железы — печёночная артерия.
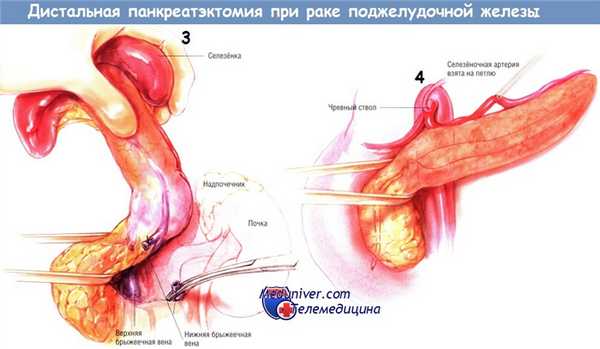
Селезёнку, хвост и тело поджелудочной железы продолжают мобилизовать. Если обнаруживают, что нижняя брыжеечная вена проходит через опухоль по направлению к селезёночной вене, её можно пересечь между зажимами и перевязать шёлком № 2/0. Если же нижнюю брыжеечную вену можно сохранить без особых трудностей, это следует сделать, хотя при необходимости её можно перевязать без последствий. Когда хвост и тело поджелудочной железы будут мобилизованы до шейки, следует перевязать и пересечь селезёночную артерию — если это не было сделано ранее.
Напомним вновь о необходимости нахождения печёночной артерии в том месте, где она отходит от чревного ствола, до начала тройного лигирования и пересечения селезёночной артерии.
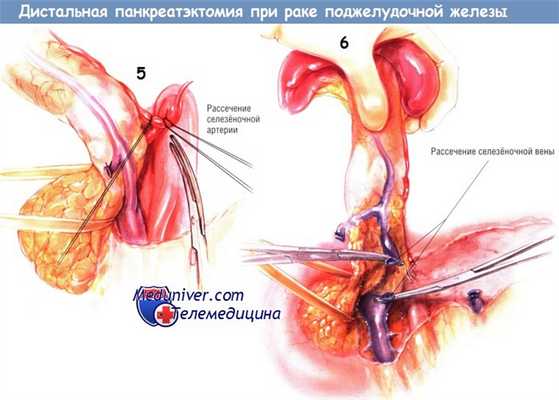
В проксимальной культе железы следует найти панкреатический проток. После дистальной панкреатэктомии кожные панкреатические свищи возникают гораздо чаще, чем после операции Уиппла. Вероятность образования свища может быть минимальной, если панкреатический проток будет найден и перевязан нитью.
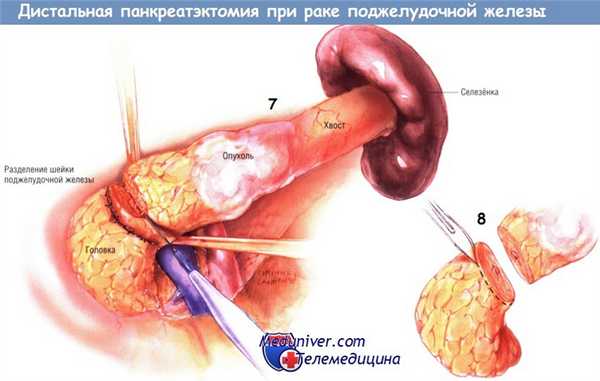
Культю поджелудочной железы закрывают двумя рядами одиночных узловых швов из синтетических рассасывающихся нитей № 3/0. Первый ряд — перекрывающие горизонтальные матрацные швы, а второй ряд — восьмиобразные швы. К культе поджелудочной железы подводят две дренажные трубки из силиконового пластика, подключённые к закрытой аспирационной системе. Специфическую лимфаденэктомию во время дистальной панкреатэктомии, как правило, не выполняют. Однако вместе с опухолью удаляют большой объём прилежащих тканей, особенно из забрюшинного пространства, чтобы быть уверенным в отсутствии раковой ткани по тыльной границе резекции.
Иногда дистальную панкреатэктомию можно выполнить даже при врастании опухоли в чревный ствол. Если хороший кровоток в печёночной артерии обеспечен гастродуоденальными артериями через коллатерали с верхней брыжеечной артерией, тогда резекция возможна. О коллатеральном кровообращении может свидетельствовать предоперационная ангиограмма либо операционные находки: сохранение пульса на печёночной артерии дистальнее гастродуоденальной артерии после пережатия чревного ствола. Резекция включает дистальную панкреатэктомию, спленэктомию, удаление чревного ствола и проксимальной части печёночной артерии.
Видео техники лапароскопической дистальной панкреатэктомии
Острый панкреатит с госпитализацией
Воспаление поджелудочной железы называется панкреатитом, острым или хроническим.

Поджелудочная железа — орган небольших размеров, но она играет большую роль, как в пищеварении, так и в гормональной регуляции.
Панкреатический сок содержит ферменты, необходимые для переваривания жиров и белков. Он поступает в кишку, где смешивается с желчью.
Отдельные группы клеток поджелудочной железы, называемые островками Лангерганса, вырабатывают инсулин, который необходим для утилизации глюкозы крови. При нарушении их работы развивается сахарный диабет.
Таким образом, воспаление поджелудочной железы представляет опасность как для пищеварительной, так и для эндокринной системы организма.
Острый панкреатит требует срочной госпитализации и экстренного лечения. В противном случае он может привести к инвалидности или даже смерти человека. Поэтому важно знать признаки, при которых нужно немедленно вызвать скорую помощь.
Большое значение имеет то, как быстро начнется хирургическое лечение. Счет может идти на часы или даже на минуты.
Врачи отделения реанимации и интенсивной терапии, хирургического отделения международной клиники Медика24 имеют большой опыт оказания экстренной помощи и срочного лечения острого панкреатита.
Госпитализация в нашу клинику возможна обычной каретой скорой помощи или реанимобилем, в зависимости от состояния больного.
Консервативное и хирургическое лечение острого панкреатита в нашей клинике позволяет купировать осложнения или избежать их.
Почему возникает болезнь?
Острый панкреатит занимает третье место среди болезней ЖКТ, требующих экстренной госпитализации и неотложного хирургического лечения (после аппендицита и холецистита). Этим заболеванием чаще страдают мужчины.
Он имеет два пика заболеваемости. Первый приходится на 40 лет, второй — на 70 лет. Первый связан с употреблением алкоголя, второй (билиарный) — с желчекаменной болезнью.
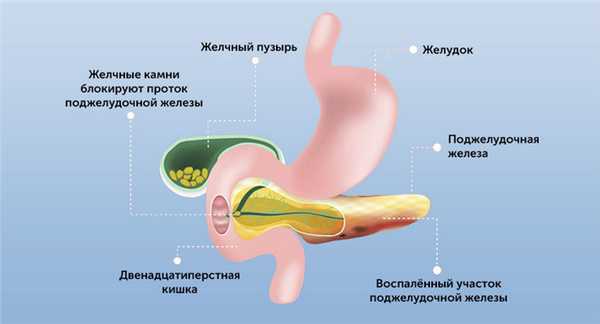
Непосредственные причины развития острого панкреатита бывают разными, но суть заболевания во всех случаях одна — это самопереваривание поджелудочной железы.
Этот орган вырабатывает сильные ферменты, которые выводятся в кишку в «недозревшем» виде. В кишке и тонком кишечнике они дозревают, входят в полную силу и активно переваривают жиры и белки.
Это защитный механизм, созданный природой для сохранения поджелудочной железы. В силу разных факторов он блокируется.
Это может быть ранняя активизация и преждевременное созревание ферментов, когда они становятся агрессивными до того, как покинут место своего образования.
Или это может быть блокировка панкреатического сока при желчекаменной болезни, дискинезии желчевыводящих путей (билиарный панкреатит). В этом случае желчь поступает в кишку в виде резких выбросов. Это может стать причиной обратного заброса панкреатического сока и самопереваривания поджелудочной железы.
Застой или ранняя активация ферментов приводит к тому, что поджелудочная железа начинает переваривать сама себя.
Самопереваривание поджелудочной железы вызывает воспаление, некроз тканей и разрушение островков Лангерганса (это может стать причиной развития сахарного диабета).
До тех пор, пока воспалительный процесс развивается без присоединения инфекции, он остается асептическим. С присоединением инфекции ситуация резко усугубляется. Заболевание переходит в гнойную форму.
Причины и факторы развития панкреатита
- Неправильное питание. Поджелудочная железа относится к пищеварительной системе, поэтому чувствительна к неправильному питанию. Злоупотребление острой, жирной, жареной пищей вызывает повышенную выработку желчи и панкреатических ферментов. Усиленное поступление желчи в кишку становится причиной обратного заброса ферментов в поджелудочную железу, развивается билиарный панкреатит.
- Злоупотребление алкоголем.
- Желчекаменная болезнь, калькулезный холецистит. Выход протока поджелудочной железы находится прямо напротив фатерова сосочка — выхода общего желчного протока (холедоха). Это напрямую связывает билиарный панкреатит с заболеваниями желчевыводящих путей.
- Травмы. Воспаление поджелудочной железы может развиться на фоне травмы или повреждения (например, вследствие хирургического вмешательства).
- Вирусные или бактериальные инфекции. Воспалительный процесс может быть спровоцирован бактериальной инфекцией (кампилобактериями, микоплазмой, др.) или вирусами (Коксаки, гепатита, свинки, др.).
- Прием лекарственных препаратов. Поджелудочная железа чувствительна к приему гормональных препаратов (кортикостероидов, эстрогенов), а также ряда других лекарственных средств.
- Гастрит, гастродуоденит. Повышенная концентрация соляной кислоты в желудке стимулирует выработку ферментов поджелудочной железы и может спровоцировать их раннее созревание с развитием воспалительного процесса. Воспаление желудка (гастрит) зачастую сочетается с дуоденитом — воспалением кишки, из которой оно может распространиться на поджелудочную железу.
- Гельминтоз. Гельминты — это паразиты, которые выделяют в процессе жизнедеятельности токсины, способные спровоцировать воспаление.
- Эндокринные заболевания. Поскольку поджелудочная железа относится не только к пищеварительной, но также к эндокринной системе, ее воспаление бывает вызвано гормональными сбоями.
В 40% случаев острый панкреатит бывает связан с алкоголизмом, в 20% случаев — с болезнями желчевыводящих путей (желчекаменной болезнью, холециститом), в остальных 40% случаев — с другими причинами.
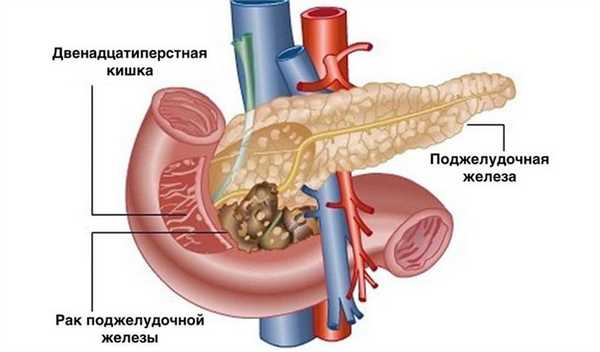
Рак поджелудочной железы операция
Резекцией называют операцию, во время которой удаляют часть органа. Наиболее распространенное показание для таких вмешательств на поджелудочной железе — злокачественные новообразования. Такие операции сложны, несут относительно высокие риски и могут быть выполнены не во всех клиниках.
В этой статье мы поговорим о том, какие бывают виды резекции поджелудочной железы, какими осложнениями они могут сопровождаться, и каковы риски.
Блиц-опрос онколога - хирурга Константина Юрьевича Рябова
Не меньше 20 лет. Как стать хорошим каратистом — 3 года на удар, 3 года на блок, 3 на стойку. . Мы добавим еще 3 года на падение. и практически удвоим!
Главное в прогнозе выживаемости после ПДР, это собственно стандартное международно принятое выполнение самого вмешательства с детальным соблюдением техники и технологии. Именно такого, которое было бы проведено, будь пациент в США или в Германии. Единственным объективно измеряемым показателем будет ранняя послеоперационная летальность, равная 1%.
В настоящее время авторская методика проведения ПДР при раке поджелудочной железы — бессмысленное занятие. Варианты операции многократно описаны, вместе с прогнозами выживаемости при различных видах рака. Алгоритмы просто нужно знать. Изобретатель велосипеда — это тот, кто мало что знает и не хочет учиться.
Немного нарушу коллегиальную деонтологию. При всем уважении к коллегам, одни в силу научного характера учреждения, вторые в силу желания выделить себя в ряду коллег, У нас стандартная международная школа, основанная на суммарном опыте десятков тысяч операций. Такого количества ГПДР и ПДР не выполнено нигде.
Поджелудочная железа находится в зоне крайне рыхлой клетчатки, и при этом обильно кровоснабжается, и от нее идет обильный лимфоотток. Поэтому рак поджелудочной железы крайне быстро метастазирует в окружающие ткани, по ходу кровеносных и лимфатических сосудов. Почему ее надо сделать первой? Без удаления первичного очага подавить рост опухоли практически не возможно. Сохранение первичного очага снизит выживаемость пациентов до «0».
Немного об анатомии поджелудочной железы
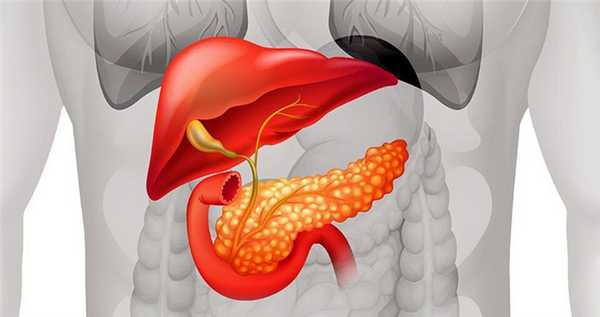
Поджелудочная железа — орган длиной примерно 15 см, внешне она напоминает грушу. В ней выделяют три части: головку, тело и хвост. Поджелудочная железа находится в верхней части живота позади желудка. Она расположена ретроперитонеально, то есть покрыта брюшиной только с одной стороны. Головку органа охватывает двенадцатиперстная кишка.
Поджелудочная железа состоит из двух типов тканей, каждая из которых выполняет свои функции:
- Экзокринная ткань вырабатывает сок с ферментами, который поступает через проток в двенадцатиперстную кишку и участвует в пищеварении.
- Эндокринная ткань расположена в толще органа в виде небольших островков, она вырабатывает инсулин и некоторые другие гормоны.
В 95% случаев злокачественные опухоли поджелудочной железы развиваются из экзокринных клеток. Чаще всего встречаются протоковые аденокарциномы. Они очень агрессивны, быстро прорастают в соседние ткани, дают метастазы. Лечить их очень сложно, единственный шанс на избавление от рака — хирургическое удаление опухоли, если оно возможно.
Гастропанкреатодуоденальная резекция при раке поджелудочной железы: делать или не делать?
Стоит ли делать операцию? Приведет она к продлению жизни? Или диагноз рак поджелудочной — это приговор, и делать ничего не нужно. Какие осложнения развиваются после операции? Насколько увеличится ожидаемая продолжительность жизни после операции на поджелудочной железе?
Делать или не делать ПДР / ГПДР? Почему такой вопрос существует в голове у пациентов с раком поджелудочной железы? К сожалению, в нашей стране низкое качество хирургической помощи у данной конкретной категории больных. Деградация хирургических школ в большинстве академических учебных учреждений нашей страны приводит к высокой интра- и послеоперационной смертности, а также к неудовлетворительным отдалённым результатам операции. Это очень часто служит основанием для отказа лечащих врачей-онкологов от радикальных вмешательств при раке поджелудочной железы. Аналогичных взглядов придерживаются врачи-смежники — эндокринологи, эндоскописты, просто хирурги. На это наслаивается разнобой в зарубежной и отечественной научной прессе в отношении прогноза выживаемости больных с раком поджелудочной железы после радикальной операции.
Почему? Критерии диагноза, классификация опухолей поджелудочной железы, стадирование отличаются в Японии, США и западной Европе.
Объективная реальность такова: в лучших больницах мира стандартная панкреатодуоденальная резекция дает 1% смертность, то есть из 100 прооперированных пациентов погибает один во время операции. В обычных городских больницах, где хирурги не имеют потока операций, и фактически «тренируются» в большой онкохирургии, интраоперационная летальность при ГДПР может достигать 12,5%.
Самые тяжелые для восприятия пациентами и их родственниками данные — результаты выживаемости больных с раком поджелудочной железы после радикальной операции. В среднем, год после операции проживает, по различным данным, от 30 до 70% пациентов; средняя продолжительность предстоящей жизни после ГПДР составляет, по отечественным данным, 12 — 15,5 мес.; пятилетняя выживаемость даже после операций в лучших мировых центрах и комбинированной терапии не превышает 3,5–15,7%. Поэтому, делать операцию или нет — выбор за Вами!
В чем залог успешных операций?
Итак, раз нужно делать операцию панкреатодуоденальную резекцию при раке поджелудочной железы, то как и где ее сделать?
Во-вторых. Рак поджелудочной железы в силу специфики пораженного органа практически сразу поражает микрометастазами всю окружающую поджелудочную железу соединительную ткань, клетки опухоли формирую микрометастазы вдоль сосудисто-нервных пучков по ходу лимфатических сосудов, в ближайших лимфоузлах, в парааортальных лимфоузлах, в стеках воротной и селезеночной вен. Микрометастазы формируются даже при небольших — от 0,4 до 3,5 см одиночных первичных опухолевых очагах РПЖ.
То есть, фактически, даже при 1-й стадии РПЖ микрометастазы поражают большинство лимфоузлов, не удаляемых при стандартной технике ГПДР, а именно регионарные и околопанкреатические лимфоузлы, а также лимфоузлы юкстарегионарного коллектора.
В то же время окончательное решение об объеме ПДР принимают интраоперационно, во время визуального осмотра органов брюшной полости при исключении отдалённых метастазов и местной распространённости процесса. В остальных случаях ситуация расценивается как неоперабельная (нерезектабельная), поскольку считается, что опухолевая инфильтрация забрюшинной клетчатки, включая нервные сплетения и поражение метастазами регионарных лимфатических узлов, делает операцию технически невозможной. Поэтому мы в ходе проведения операции стараемся при любых обстоятельствах выполнить максимально большой объем резекции с резекцией регионарных лимфатических узлов, а также в ряде случаев с сосудистой резекцией, что собственно и повышает выживаемость наших пациентов.
По нашему опыту, наилучшая 5-летняя выживаемость после расширенной ГПДР наблюдается при небольших опухолях головки поджелудочной железы (протоковая аденокарцинома), без визуально определяемой при операции инвазии брыжеечных сосудов, лимфоузлов юкстарегионарного коллектора и отдаленных метастазов.
Позвоните врачу сейчас!
В-третьих. У большинства больных с раком головки поджелудочной железы не выявлены метастазы в лимфоузлы вокруг хвоста поджелудочной железы, а также метастазы в воротах селезенки, клетчатку средостения. Интересно, что, как правило, не выявляется опухолевого поражения в дистальном направлении по ходу протока поджелудочной железы.
Поэтому важно учитывать в объеме операции характер поражения. В идеале, и гистологический вариант опухоли, поскольку именно он определяет выживаемость пациентов. Так, стандартная ПДР при протоковой аденокарциноме головки панкреаса дает идеальные ближайшие результаты (интра — и послеоперационная летальность 0-5%), неудовлетворенные отдаленные результаты (медиана продолжительности жизни после операции 10-18 месяцев, 5-летней выживаемости нет). В то же время операция при цистаденокарциноме головки поджелудочной железы дает показатель 5-летней выживаемости до 60-78%. Поэтому мы используем не классическую операцию Уиппла, предложенную еще в начале 20 века, а различные ее вариации с частичным сохранением некоторых органов, если это возможно.
В-четвертых. Поскольку в международной клинике Медика24 проводится расширенная ГПДР, то нами чаще всего единым комплексом резецируется головка и тело поджелудочной железы, пилорический отдел желудка вместе с малым сальником и правой половиной большого сальника, 12-перстная кишка, желчный пузырь, дистальная часть общего печеночного протока и полностью общий желчный проток. В удаляемые единым комплексом ткани входят прилежащие соединительная ткань, лимфатические сосуды и узлы, нервные сплетения, фасциально-клетчаточные футляры всех крупных сосудов в области операции. Кроме того, при наличии подозрений на опухолевую инвазию верхней брыжеечной вены, воротной вены, последние резецируются. Кроме того, осуществляется скелетизация всех крупных артерий и вен.
В-пятых. Наши собственные данные и данные японских и американских коллег свидетельствуют, что реальная 5-летняя выживаемость более 15%, а в пределе, при нейроэндокринных опухолях — 85% достигается при максимально расширенной ГПДР, с последующим тщательным гистологическим исследованием всего операционного комплекса, при которой не выявлены, или выявлены одиночные метастазы в лимфоузлы юкстарегионарного коллектора. Однако, большой объем операции сталкивается с другой проблемой — переносимости расширенной ГПДР. Чем шире объем ГПДР, тем выше частота осложнений — послеоперационной диареи, несостоятельности панкреатикоеюноанастомоза. Удивительно, но длящаяся несколько месяцев после операции диарея косвенно свидетельствует об объеме операции и прогнозирует положительный отдаленный результат расширенной ГПДР.
В-шестых. В России, поскольку при экзокринном РПЖ наиболее часто выполняется стандартная ГПДР, то большинство пациентов умирает в первый год после операции вне зависимости от распространенности опухолевого процесса, 3 года переживают единичные больные. Важно знать, что данные приводимые в большинстве даже научных работ основаны на так называемых таблицах дожития, которые завышают пятилетнюю выживаемость по сравнению с прямыми данными почти в четыре раза; мы же имея опыт наблюдения за сотнями пациентов, начиная с 1996 года, используем только прямые данные наблюдений. Подавляющее большинство пациентов при этом умирает от прогрессирования рака поджелудочной железы из-за развития локальных рецидивов без метастазов в печень после стандартной ГПДР.
Именно поэтому в 2008 г. моя научная группа впервые в России выполнила операцию экстирпацию культи поджелудочной железы при рецидиве рака поджелудочной железы после ранее выполненной панкреато-дуоденальной резекции (внесена в реестр операций в Германии). Данное вмешательство позволяет продлить жизнь пациентам еще на 12-24 месяца, даже при рецидиве РПЖ.
Основные виды операций при раке поджелудочной железы
В клинической практике выделяют основные радикальные операции при РПЖ, в том числе стандартную ПДР (операцию Уиппла), гастропанкреатодуоденальную резекцию, расширенную ГПДР, панкреатэктомию, дистальные комбинированные резекции ПЖ, расширенную тотальную панкреатодуоденэктомию. Все эти операции крайне сложны технически, поскольку требования к квалификации хирурга включают умение не только определить во время операции объем резекции, выполнить ее, но и провести в определенной последовательности серию восстановительных манипуляций — панкреатоеюностомию, билиодигестивный анастомоз, гастроеюностомию и межкишечный анастомоз. Именно поэтому в составе бригады обычно 4-5 хирургов, а средняя продолжительность операции составляет около 6-8 часов.
Операция Уиппла (панкреатодуоденальная резекция)
Панкреатодуоденальная резекция — самая распространенная операция при раке поджелудочной железы, развившемся из экзокринных клеток. Хирург удаляет головку поджелудочной железы (иногда вместе с телом), часть тонкой кишки, желчный проток, желчный пузырь, регионарные лимфатические узлы, иногда — часть желудка. Такой большой объем вмешательства помогает с максимальной вероятностью удалить всю опухолевую ткань и снизить риск рецидива.
Оставшиеся части кишечника и желудка соединяют, к тонкой кишке подшивают поджелудочную железу и оставшуюся часть желчного протока. Таким образом, после операции желчь и пищеварительный сок продолжают поступать в кишку.
Классически операцию Уиппла выполняют через большой разрез, который проходит по середине живота. Но в некоторых клиниках оснащение и навыки врачей позволяют проводить вмешательство лапароскопически.
Какое лечение эффективно при раке поджелудочной железы?
Рак поджелудочной железы относится к онкологическим заболеваниям, с которыми сложно бороться, и которые характеризуются относительно низкой выживаемостью. В течение 5 лет с момента установления диагноза в живых остаются лишь 9% больных. Рак поджелудочной железы нередко диагностируют в запущенной стадии, потому что не существует эффективного рекомендованного скрининга, злокачественная опухоль может долго не вызывать симптомов.
Тем не менее, пациенту можно помочь, даже если заболевание диагностировано на поздней стадии. В случаях, когда невозможно добиться ремиссии, врачи могут продлить жизнь пациента и избавить его от мучительных симптомов. Эффективное лечение можно получить в международной клинике Медика24.
Позаботьтесь о себе, запишитесь на консультацию сейчас
Хирургическое лечение
Хирургическое удаление опухоли — самый эффективный метод лечения рака поджелудочной железы. Это единственная реальная возможность достичь ремиссии. К сожалению, на момент постановки диагноза только у одного из пяти пациентов опухоль не успела распространиться за пределы поджелудочной железы, и лишь у некоторых из них рак можно полностью удалить. Обычно это узлы в головке органа: через неё проходит желчный проток, при его сдавлении развивается механическая желтуха, и эта симптоматика помогает рано диагностировать опухоль.
Операцию проводят, если хирург уверен, что он сможет удалить рак полностью. Циторедуктивные вмешательства, направленные на частичное удаление как можно большего количества опухолевой ткани, не проводятся, так как нет доказательств того, что они помогают продлевать жизнь пациентов.
При раке головки поджелудочной железы чаще всего выполняют операцию Уиппла. Во время нее удаляют головку органа, иногда вместе с телом, и часть окружающих органов: тонкой кишки, желчного протока, ближайшие лимфатические узлы, желчный пузырь, иногда часть желудка.
Операция Уиппла — сложное вмешательство, оно сопровождается риском тяжелых осложнений. Восстановительный период может продолжаться от нескольких недель до нескольких месяцев. Иногда противопоказанием к такой операции становится плохое общее здоровье пациента. Статистика показывает, что смертность от осложнений операции Уиппла в неспециализированных клиниках составляет около 15%, а в специализированных медицинских центрах — 5%.
При резектабельном раке хвоста поджелудочной железы проводят дистальную панкреатэктомию: удаляют хвост поджелудочной железы, иногда вместе с телом, и селезенку.
В редких случаях встречаются ситуации, когда злокачественная опухоль распространилась по всей поджелудочной железе, но все еще является операбельной. При этом может быть выполнена тотальная панкреатэктомия: поджелудочную железу удаляют полностью, вместе с ней — желчный пузырь, часть желудка и тонкой кишки.

Паллиативные операции
Во время паллиативных операций не удаляют рак, их цель — избавить больного от симптомов, вызванных злокачественной опухолью. При раке головки поджелудочной железы нередко развивается механическая желтуха — состояние, вызванное сдавлением желчного протока и нарушением оттока желчи. У больного окрашиваются в желтый цвет кожа, слизистые оболочки и белки глаз, беспокоит кожный зуд, ухудшается общее состояние, прогноз.
- Дренирование. Во время эндоскопической ретроградной холангиопанкреатографии (РХПГ) или чрескожной чреспеченочной холангиографии в желчные протоки устанавливают дренажную трубку. По ней желчь может оттекать наружу, в просвет двенадцатиперстной кишки или сразу в обоих направлениях. Это достаточно эффективно, но не очень удобно: дренажная трубка постоянно мешается, может случайно сместиться, выпасть.
- Стентирование — более современное решение. Эндоскопически, с помощью катетера, заведенного в желчные протоки из двенадцатиперстной кишки, в заблокированном участке устанавливают стент — трубку с сетчатой стенкой из полимера или металла. Он расширяет просвет протока и обеспечивает свободный отток желчи. Стентирование — быстрая и относительно безопасная процедура, ее выполняют без разрезов.
- Шунтирование — операция, во время которой хирург создает обходной путь для оттока желчи. По сравнению со стентированием, хирургическое вмешательство несет более высокий риск осложнений, его могут перенести не все больные. Но иногда оно позволяет более эффективно, надолго восстановить отток желчи. Во время операции можно перерезать нервы, которых беспокоят мучительные боли.
Насколько эффективна химиотерапия при раке поджелудочной железы?
Химиопрепараты довольно часто применяют при злокачественных опухолях поджелудочной железы. Они могут быть назначены с разными целями:
- Адъювантная химиотерапия проводится до операции, чтобы уменьшить объем опухоли.
- Неоадъювантная химиотерапия проводится после операции, чтобы снизить риск рецидива.
- Химиотерапия как основной метод лечения применяется при неоперабельных опухолях. Цель лечения в таком случае — не достичь ремиссии, а как можно дольше держать болезнь под контролем.
Чаще всего применяют такие химиопрепараты, как гемцитабин (Гемзар), оксалиплатин (Элоксатин), иринотекан (Камптозар), , цисплатин, капецитабин (Кселода). Обычно назначают комбинации из двух препаратов с разными механизмами действия, это помогает повысить эффективность лечения. Ослабленным пациентам назначают только один препарат риска серьезных побочных эффектов.
Эффективность лучевой терапии
Лучевую терапию при раке поджелудочной железы зачастую применяют вместе с химиопрепаратами. Такое лечение называется химиолучевой терапией. Ее назначают после операции, при неоперабельном раке.
Если опухоль находится в пограничном состоянии между резектабельной и нерезектабельной, после курса неоадъювантной лучевой терапии ее размеры могут уменьшиться так, что ее получится удалить хирургическим путем.
Также лучевую терапию при раке поджелудочной железы применяют в качестве симптоматического лечения, например, если беспокоят мучительные боли, и пациенту противопоказано хирургическое вмешательство.
Таргетная терапия
Принципиальное отличие таргетных препаратов от традиционных химиопрепаратов в том, что они не атакуют все подряд быстро размножающиеся клетки, а действуют более целенаправленно. Каждый таргетный препарат имеет определенную , которая помогает раковым клеткам быстро размножаться, сохранять жизнеспособность, «маскироваться» от иммунной системы. Благодаря этим особенностям, таргетная терапия может быть эффективна, когда химиопрепараты не помогают, и вызывает менее серьезные побочные эффекты.
На поверхности раковых клеток в поджелудочной железе нередко увеличено количество молекул EGFR. Активируясь, он заставляет клетки быстро размножаться. Его можно заблокировать с помощью таргетного препарата эрлотиниб (Тарцева). Его часто назначают в сочетании с химиопрепаратом гемцитабином. Эффективность этой комбинации различается у разных онкологических больных.
Помогает ли иммунотерапия при раке поджелудочной железы?
Иммунная система человека должна не только атаковать чужеродные агенты, но и знать, когда пора остановиться, чтобы не навредить собственным тканям организма. Для этого в ней есть специальные сигнальные молекулы, подавляющие активность иммунных клеток. При раке эти молекулы начинают мешать. Они не дают иммунитету эффективно распознавать и уничтожать опухолевые клетки. Существуют препараты, которые могут заблокировать эти молекулы, они называются ингибиторами контрольных точек.
При раке поджелудочной железы ингибиторы контрольных точек могут быть полезны для пациентов, у которых выявлены определенные генетические отклонения: высокий уровень микросателлитной нестабильности, мутации в генах восстановления несоответствия (MMR).
В международной клинике Медика24 при многих типах рака можно пройти исследование, которое помогает выявить мишени для лекарственных препаратов, имеющиеся в раковых клетках пациента, и назначить оптимальную, персонализированную терапию.
Читайте также:
- Отравление налидиксовой кислотой (NegGram) и его побочные эффекты
- Идиопатическая гиперсомния центрального происхождения. Парасомнии.
- Синдром Лемье — Нимех: синдром Шарко-Мари-Тута, нефрит и глухота
- Врожденное укорочение бедренной кости. Расщепление кистей и стоп плода
- Влияние ртути на глаза - офтальмо-меркуриализм
