Показания для левосторонней гемигепатэктомии
Добавил пользователь Евгений Кузнецов Обновлено: 27.01.2026
В клинике госпитальной хирургии ГБОУ ВПО Кировской ГМА Минсоцздравразвития на базе 1 ХО Кировской областной больницы в период с 1994 по 2011 год наблюдались 91 пациентов с очаговыми заболеваниями печени, ассоциированными с циррозом. С целью профилактики и лечения, а также снижения тяжести проявлений острой послеоперационной печеночной недостаточности (ОППН) разработан алгоритм интраоперационной и послеоперационной терапии, основанной на внутрипортальном введении гепатопротекторов и мембраностабилизаторов в максимальных терапевтических дозах. Всего радикально оперированы 33 пациента (36,26%), в том числе 8, которым проводилась внутрипортальная терапия (исследуемая группа). Злокачественный генез очагового поражения диагностирован у 27 (81,7%), доброкачественный - у 6 (18,2%). Цирроз печени класса А по Child – Pugh являлся фоновым процессом у 25 (75,7%), класс В у – 8 (24,2%). Резекции в объеме гемигепатэктомии и более выполнены у 12 (36,2%) пациентов, сегментарные резекции у 21 (63,6%). Оценку эффективности применения данного алгоритма производили по следующим динамическим показателям: улучшения белок – синтетической функции, уменьшения холестаза и снижение тяжести печеночной энцефалопатии. В результате применения внутрипортальной терапии в исследуемой группе достигнуто достоверное улучшение показателей биохимических проявлений ОППН, частота развития тяжелой печеночной недостаточности после гемирезекций снижена на 42,8%. Летальность снижена с 24% до 12,5%.
2. Вишневский В. А., Федоров В. Д., Подколзин А. В. Функционально-морфологические изменения печени после ее резекции // Хирургия. 1993. № 3. - С. 62-67.
3. Вишневский В. А., Вилявин М. Ю., Подколзин А. В. Динамика объема печени после её резекции // Хирургия. 1995. № 2. - С. 29-32.
4. Вишневский В. А., Назаренко Н. А., Икрамов Р. З., Тарасюк Т. И. Пути улучшения результатов обширных резекций печени //Анналы хирургической гепатологии. 2005. Т.10. № 1. - С. 12-17.
5. Гальперин Э. И., Семендяева М. М., Неклюдова Е. А. Недостаточность печени. - М.: Медицина, 1978. - 328 с.
6. Малов А. А. Овчинников В. А. Рентгенанатомическое обоснование использования правой желудочно-сальниковой вены для внутрипортальных инфузий при лечении бактериальных абсцессов печени // Нижегородский медицинский журнал. 2002. № 4. - С. 41-43.
7. Пасечник И. Н., Кутепов Д. Е. Печеночная недостаточность - современные методы лечения. - М.: Медицинское информационное агентство, 2009. - 234 с.
8. Патютко Ю. И. Хирургическое лечение злокачественных опухолей печени. - М.: Практическая медицина, 2005. - 312 с.
9. Федоров В. Д., Вишневский В. А., Назаренко Н. А., Икрамов Р. З., Козырин И. А. Основные осложнения обширных резекций печени и пути их предупреждения // Бюллетень сибирской медицины. 2007. № 3. - С.16-21.
1. Vishnevsky V. A., Zhao A. V. Operacii na pecheni [Operations on the liver]. M.: Miklosh, 2003, P. 250.
2. Vishnevsky V. A, Fedorov V. D., Podkolzin B. V. Funktsionalno-morfologicheskie izmeneniya pecheni posle rezektsii [Functional and morphological changes after liver resection] // Surgery 1993. № 3. P 62-67.
3. Vishnevsky V. A, Vilyavin M. U., Podkolzin B., Dynamika obema pecheni posle resektsii [Dynamics volume of the liver after resection] // Surgery. 1995. № 2. P. 29-32.
4. Vishnevsky V. A., Nazarenko N. A., Ikramov R. Z., Tarasyuk T. I., Puti uluchsheniya resultatov obshirnykh rezektsii pecheni [The ways to improve the results of extensive resections of the liver] // Annals of Surgical Hepatology. 2005. Vol. 10. № 1. P. 12-17.
5. Galperin, E. I., Semendiayeva M. M., Neklyudova E. A., Nedostatochnost pecheni [Liver failure]. М.: Medicine, 1978. P. 328.
6. Malov A. A., Ovchinnikov V. A., Rentgeno- anatomiche skoe obosnovanie ispolzovaniya pravoy zheludochno-salnikovoy veny dlya vnutriportalnykh infuziy pri lechenii bacterialnykh abstsessov pecheni [X - ray anatomical support to the use of the right gastro-omental vein for the intraportalinfusion the treatment of bacterial abscesses of the liver] // Medical Journal of Nizhny Novgorod. 2002. № 4. P. 41-43.
7. Pasechnik I. N., Kutepov D. E. Pechenochnaya nedostatochnost - sovremennye metodi lecheniya [Liver failure. Modern methods of treatment]. M.: Medical News Agency, 2009, P. 234.
8. Patyutko U. I. Chirurgicheskoe lechenie zlokachestvennykh opukholey pecheni [Surgical treatment of malignant tumors of the liver] // Moscow, the practical medicine. 2005. P. 312.
9. Fedorov V. D., Vishnevsky V. A., Nazarenko N. A., Ikramov R. Z., Kozyrin I. A., Osnovnye oslozhneniya obshyrnykh resekchiy pecheni i puti ich preduprezhdeniya [The main complication of extensive resections of the liver and the ways of prevent of them] // Bulletin of the Siberia medicine. № 3. 2007. P. 16-21.
Введение. Острая послеоперационная печеночная недостаточность (ОППН) является одним из основных и грозных осложнений при резекции печени, пораженной цирротическим процессом [1, 2, 3, 4]. Среди причин летальных исходов она занимает первое место, оставаясь до настоящего времени одной из сложнейших и нерешенных проблем хирургической гепатологии [3, 4].
Э. И. Гальперин определяет печеночную недостаточность как несоответствие между потребностями организма и возможностями печени в удовлетворении этих потребностей [5]. Кутепов Д. Е. (2004) вносит уточнение в общее понятие и термин ОППН обозначает декомпенсацию функции печени, которая проявляется возникновением желтухи, коагулопатии и печеночной энцефалопатии (ПЭ), нередко переходящей в коматозное состояние [7].
В резекционной хирургии цирротически измененной печени развитие ОППН, как правило, связывают с несоответствием потребностей организма и возможностями остающейся после резекции части печени, функциональная способность которой исходно резко снижена [8, 9]. Именно это несоответствие ограничивает показания к радикальным операциям и, особенно, к резекциям печени в объеме гемигепатэктомии и более. Поскольку потребность в трансплантации печени значительно превышает возможности её проведения, перед хирургами остро встает проблема расширения показаний к резекциям печени на фоне цирроза. Одним из путей решения этой проблемы является интра- и послеоперационная защита печеночной ткани с целью профилактики развития тяжелой прогрессирующей ОППН.
Цель работы. Расширение показаний к радикальным операциям и улучшение результатов хирургического лечения больных с очаговыми поражениями печени, ассоциированными с циррозом.
Материал и методы. В клинике госпитальной хирургии ГБОУ ВПО Кировской ГМА Минсоцздравразвития на базе 1 ХО Кировской областной клинической больницы в период с 1994 по 2011 годы наблюдался 91 пациент с очаговыми заболеваниями печени, ассоциированными с циррозом: женщин - 39 (42,8 %), мужчин - 52 (57,14 %) в возрасте от 11 до 83 лет. Средний возраст больных составил 57,6±17,7лет.
Всего радикально оперированы 33 пациента (36,26 %). С целью профилактики и лечения, а также снижения тяжести проявлений ОППН разработан алгоритм интраоперационной и послеоперационной терапии, основанный на внутрипортальном введении гепатопротекторов и мембраностабилизаторов в максимальных терапевтических дозах.
Двадцать пять пациентов оперированы без использования разработанного алгоритма (контрольная группа), восьми больным во время и после операции проводилась внутрипортальная инфузия гепатопротекторов (исследуемая группа). Обе группы сопоставимы между собой.
Очаговые поражения в исследуемых группах были представлены следующими нозологическими формами: доброкачественные образования - 6 больных (18,2 %), злокачественные опухоли - 27 (81,8 %), в том числе: первичный рак - 26 (78,8 %), метастатическое поражение - 1 (3,03 %). Резекции печени в объеме гемигепатэктомии и более выполнены у 12 (36,3 %) пациентов (исследуемая группа - 2, контрольная - 10): правосторонняя гемигепатэктомия у - 8, расширенная правосторонняя гемигепатэктомия - у 3, левосторонняя гемигепатэктомия - у 1. Экономные резекции печени были выполнены у 21 (63,6 %) больного (исследуемая группа - 6, контрольная - 15): трисегментэктомия (5,6,7S) у - 9, кавальная левосторонняя лобэктомия у - 7, сегментэктомии и атипичные резекции у - 5. Цирроз класса Апо Child-Pugh являлся фоновым процессом у 25 (75,7 %) пациентов, класса В - у 8 (24,2 %). Резекции печени больным с циррозом класса С по Сhild-Pugh не выполняли, так как считаем эту стадию абсолютным противопоказанием к операции.
Производили изучение исходного функционального статуса печени, пораженной диффузным процессом и динамику изменений клинико-лабораторных показателей в послеоперационном периоде. Обработка данных производилась общепринятыми статистическими методами. При оценке результатов использовался критерий Х 2 и точный критерий Фишера. Уровень статической значимости устанавливался прир
В таблице 1 представлен исходный функциональный статус печени и диаметр воротной вены.
Производящими факторами и основными маркерами развития послеоперационной печеночной недостаточности являлись показатели холестаза и печеночно-клеточная недостаточность (белоксинтетическая функция). Так как печеночная недостаточность после резекции печени развивается вследствие недостаточного объема остающейся паренхимы печени, индикаторы синдрома цитолиза (АСТ, АЛТ) не расценивали в качестве проявлений послеоперационной печеночной недостаточности.
Таблица 1. Исходный функциональный статус печени в исследуемых группах
Контрольная группа (n=23)
Альбумин (г/л.) (N=35-53)
Тромбоциты (х10 9 /л) (N=180-320)
Биллирубин (мкмоль/л.) (N<20,5)
вены по УЗИ (мм) (N<14мм)
Пациентам исследуемой группы (n = 8) после мобилизации печени и определения окончательного объема удаляемой и остающейся части паренхимы производили бужирование и катетеризацию пупочной вены подключичным катетером обычного диаметра (СН 10-1,0мм) для внутрипортальной инфузии. До начала и по ходу разделения паренхимы печени производили введение изотонического раствора глюкозы и 1,5 % раствора реамберина со скоростью не более 2,5-3,0 мл/мин через инфузомат. После окончания интраоперационной инфузии катетер выводился на переднюю брюшную стенку и фиксировался к коже обычным способом для последующей послеоперационной внутрипортальной терапии по следующей схеме: гептрал - 400 мг на 200,0 мл 0,9 % раствора NaCl и дексаметазон 4 мг. Терапия проводилась 1 раз в сутки, медиана времени введения - 110 минут, длительность лечения 5-6 суток (среднее время «работы» катетера). По окончании лечения катетер удаляли.
Для оценки тяжести ОППН пользовались классификацией печеночной недостаточности, предложенной Гальпериным Э. И. (1978). Степень тяжести гепатопатии оценивали согласно критериям Шиманко Ш. И. и Лужникова Е. А. (1974).
Степень тяжести послеоперационной печеночной энцефалопатии оценивалась в соответствии с критериями Брайтон (1992) [7]. В послеоперационном периоде все пациенты консультированы неврологом на 1-е, 5-е и 14-е сутки. Для определения процесса восстановления когнитивных функций использовали тест связи чисел, разработанный Соnn HO (1977) [7]. Дополнительно перед инфузией измерялось внутрипортальное давление аппаратом Вальдмана через катетеризированную пупочную вену.
Результаты. Оценку эффективности применения внутрипортальной инфузии гепатопротекторов проводили по следующим показателям: 1. Динамика улучшения белок - синтетической функции печени. 2. Динамика уменьшения уровня холестаза. 3. Динамика уменьшения тяжести печеночной энцефалопатии.
Ниже приведена динамика изменений синдромахолестаза (ЩФ) и печеночно-клеточной недостаточности (уровень альбумина сыворотки крови) у пациентов, оперированных по поводу первичного рака в объеме трисегментэктомии и более на фоне цирроза класса А по Child-Pugh. Контрольная группа (n=10), исследуемая (n=7). Результаты приведены в диаграммах 1 и 2.
Динамика изменения уровня щелочной фосфатазы (ЩФ) в сыворотке крови оперированных больных представлена в диаграмме 2.
Представленные диаграммы демонстрируют более плавное и менее выраженное снижение уровня альбумина крови в исследуемой группе, а также меньшее повышение уровня ЩФ сыворотки крови в исследуемой группе по сравнению с контрольной.
При исследовании степени тяжести послеоперационной печеночной недостаточности оценивались клинико-лабораторные показатели гепатопатии в группах больных после резекции печени различного объема. В контрольной группе (n=25) печеночная недостаточность средней степени тяжести выявлена у 11 (44 %) больных после малых (сегмент- и бисегментэктомии) и атипичных резекций, с более гладким течением при наличии крупноузлового цирроза. В исследуемой группе печеночная недостаточность после малых резекций не зафиксирована, даже при наличии мелкоузлового цирроза. При выполнении трисегментэктомий и гемигепатэктомий в контрольной группе у всех больных наблюдалась печеночная недостаточность тяжелой степени, сопровождавшаяся печеночной энцефалопатией (ПЭ) 1-2 стадии по Брайтон, из них у 6 (24 %) пациентов отмечено постепенное прогрессирование печеночной недостаточности до крайне тяжелой, с присоединением почечной недостаточности, сердечно-сосудистых нарушений, прекомой и комой. В исследуемой группе у 4 (57,14 %) больных зафиксирована печеночная недостаточность тяжелой степени, сопровождавшаяся у 3(75 %) больных ПЭ 1-2стадии.
Внутрипортальнаяинфузия привела к снижению тяжести печеночной энцефалопатии в исследуемой группе и улучшению когнитивных функций головного мозга больных по сравнению с пациентами контрольной группы.
В диаграмме № 3 представлена динамика регресса печеночной энцефалопатии в группах больных по времени выполнения теста связи чисел по Соnn HO после трисегментэктомии и более на фоне цирроза класса А по Child-Pugh.
При изучении динамики изменения портального давления в исследуемых группах достоверных различий выявлено не было. Исходное давление, измеренное до начала резекции, равнялось в среднем 292,66 ± 79,77 мм вод. ст., 1-е сутки после резекции - 365,058± 60,2 мм вод. ст. При сопутствующем крупноузловом «мягком» циррозе с меньшим количеством фиброзной ткани к 5-м суткам послеоперационного периода отмечалось постепенное снижение внутрипортального давления до уровня 304,28 ± 36,16 мм вод. ст. При наличии мелкогоузлового «плотного» цирроза снижение портального давления было незначительным и уровень его составил в среднем 345,68 ± 58,15 мм вод. ст. (p< 0,05).
Осложнения в послеоперационном периоде отмечены в исследуемой группе у 5 (62,5 %) больных, в контрольной группе у 18 (72%). В исследуемой группе они представлены: тяжелая печеночная недостаточность - 4 (50 %), реактивный плеврит - 3 (37,5 %), нагноение послеоперационной раны - 1 (12,5 %), в контрольной группе тяжелая печеночная недостаточность - 14 (56 %), реактивный плеврит - 15 (60 %), стойкие желчные свищи - 3 (12 %), пневмония - 4 (16 %), нагноение послеоперационной раны - 3 (12 %). Причиной летальных исходов в обеих группах являлась прогрессирующая печеночная недостаточность. В контрольной группе умерло 6 (24 %) пациентов, в исследуемой группе умер 1 (12,5 %) пациент.
При анализе послеоперационного периода у пациентов после резекции компрометированной печени можно отметить следующие особенности его течения: стопроцентное развитие послеоперационной печеночной недостаточности разной степени тяжести с четкой прямой корреляционной зависимостью от объема резекции, тяжесть данного осложнения более выражена при злокачественном поражении, так как удаляется не только очаг (функционально неактивный), но и функционирующая часть печени. Принципы радикализма требуют удаления паренхимы печени, отступая минимум 2 см от очага.
Ассоциация очагового поражения с мелкоочаговым циррозом («плотный» цирроз с выраженным фиброзом) является абсолютным противопоказанием к обширным резекциям печени, не продлевающим продолжительность жизни и значительно увеличивающим летальность. Пациентам этой группы показаны сегментарные резекции печени, либо химическая абляция (введение в очаг 95 % спирта). Перспективным вмешательством можно считать радиочастотную абляцию.
Внутрипортальное введение гепатопротекторов и мембраностабилизаторов достоверно снижает биохимические показатели основных проявлений печеночной недостаточности - синдромов холестаза и печеночно-клеточной недостаточности, а также приводит к более быстрому восстановлению когнитивных функций головного мозга пациентов, тем самым уменьшая тяжесть проявлений печеночной энцефалопатии.
Таким образом, использование внутрипортальной гепатопротективной и мембраностабилизирующей терапии приводит к уменьшению частоты печеночной недостаточности после малых резекций (на 44 %). Частота развития тяжелой ОППН после гемирезекций печени снижена на 42,8 %. Удалось снизить летальность с 24 % до 12,5 %.
Выводы. Исходя из вышеизложенного, можно сделать следующие выводы:
RU2464941C1 - Способ левосторонней гемигепатэктомии - Google Patents
Links
- Espacenet
- Global Dossier
- Discuss
- 210000004185 Liver Anatomy 0.000 claims abstract description 38
- 210000002989 Hepatic Veins Anatomy 0.000 claims abstract description 18
- 210000001631 Vena Cava, Inferior Anatomy 0.000 claims abstract description 17
- 210000003462 Veins Anatomy 0.000 claims abstract description 14
- 230000002440 hepatic Effects 0.000 claims abstract description 10
- 210000003041 Ligaments Anatomy 0.000 claims abstract description 5
- 210000001847 Jaw Anatomy 0.000 claims description 4
- 230000005641 tunneling Effects 0.000 claims description 3
- 230000001483 mobilizing Effects 0.000 claims 1
- 238000001356 surgical procedure Methods 0.000 abstract description 4
- 238000002224 dissection Methods 0.000 abstract description 3
- 239000003814 drug Substances 0.000 abstract description 3
- 230000037227 Blood Loss Effects 0.000 abstract description 2
- 206010022114 Injury Diseases 0.000 abstract description 2
- 230000000694 effects Effects 0.000 abstract 1
- 239000000126 substance Substances 0.000 abstract 1
- 210000001953 Common Bile Duct Anatomy 0.000 description 3
- 210000000232 Gallbladder Anatomy 0.000 description 3
- 238000002955 isolation Methods 0.000 description 3
- 238000000034 method Methods 0.000 description 3
- 238000002271 resection Methods 0.000 description 3
- 210000001519 tissues Anatomy 0.000 description 3
- 210000003459 Hepatic Duct, Common Anatomy 0.000 description 2
- 210000004303 Peritoneum Anatomy 0.000 description 2
- 210000003281 Pleural Cavity Anatomy 0.000 description 2
- 210000003240 Portal Vein Anatomy 0.000 description 2
- 206010057765 Procedural complication Diseases 0.000 description 2
- 231100001004 fissure Toxicity 0.000 description 2
- 210000003815 Abdominal Wall Anatomy 0.000 description 1
- 230000036826 Excretion Effects 0.000 description 1
- 210000002767 Hepatic Artery Anatomy 0.000 description 1
- 210000003734 Kidney Anatomy 0.000 description 1
- 206010027476 Metastasis Diseases 0.000 description 1
- 206010028980 Neoplasm Diseases 0.000 description 1
- 210000002747 Omentum Anatomy 0.000 description 1
- 210000000779 Thoracic Wall Anatomy 0.000 description 1
- 230000015572 biosynthetic process Effects 0.000 description 1
- 201000003961 cecum cancer Diseases 0.000 description 1
- 238000002512 chemotherapy Methods 0.000 description 1
- 238000003745 diagnosis Methods 0.000 description 1
- 201000010099 disease Diseases 0.000 description 1
- 238000006073 displacement reaction Methods 0.000 description 1
- 229940079593 drugs Drugs 0.000 description 1
- 230000029142 excretion Effects 0.000 description 1
- 238000005755 formation reaction Methods 0.000 description 1
- 238000007453 hemicolectomy Methods 0.000 description 1
- 230000000642 iatrogenic Effects 0.000 description 1
- 230000003601 intercostal Effects 0.000 description 1
- 230000003902 lesions Effects 0.000 description 1
- 230000000771 oncological Effects 0.000 description 1
- 230000002980 postoperative Effects 0.000 description 1
- 238000002360 preparation method Methods 0.000 description 1
- 230000008929 regeneration Effects 0.000 description 1
- 238000011069 regeneration method Methods 0.000 description 1
- 238000000926 separation method Methods 0.000 description 1
- 230000017105 transposition Effects 0.000 description 1
- 230000002792 vascular Effects 0.000 description 1
Images
Abstract
Изобретение относится к хирургии и может быть применимо для левосторонней гемигепатэктомии. Проводят мобилизацию левой доли печени путем пересечения серповидной, треугольной и венечной связок. Туннелируют предкавальное пространство непосредственно вдоль передней стенки печеночного отдела нижней полой вены: делают ход длиной 4 см, направленный сверху вниз и кнаружи под углом 30° по отношению к левой печеночной вене, направленный от латеральной полуокружности этой вены к латеральной полуокружности нижней полой вены, дистальнее места впадения средней печеночной вены. В сделанный ход вводят бранши зажима Микулича в сомкнутом положении, разводят их и между ними фиксируют держалку. Выводят бранши из созданного хода, протягивая за собой держалку, при помощи которой осуществляют тракцию печени на 3 см вверх, что приводит к обнажению печеночного отдела нижней полой вены и мелких вен, которые последовательно лигируют. Далее осуществляют разрез паренхимы печени и перевязывают у места впадения левую печеночную вену. Способ позволяет уменьшить кровопотерю, уменьшить травматичность. 1 пр., 3 ил.
Description
На сегодняшний день отмечается рост разнообразных, в том числе и онкологических поражений печени. В этих ситуациях нередко требуется выполнение левосторонней резекции печени. В современной хирургии по-прежнему вопросы техники оперативных вмешательств на печени остаются открытыми, особенно при заболеваниях ее левой доли. Несмотря на арсенал многочисленных способов выполнения левосторонних резекций печени показатели интраоперационных осложнений и летальности у этих пациентов остаются высокими. Данный факт диктует необходимость усовершенствования методик исполнений левосторонней резекции печени. Прототипом способа авторы предлагают способ левосторонней резекции печени. Операцию начинают с мобилизации правой половины печени. Для этого печень отводят вниз и влево, натягивающиеся при этом правую треугольную и венечную связки рассекают. Следующим этапом операции является пересечение печеночно-почечной связки. Печень приподнимают кверху, а почку оттесняют кзади. Внебрюшинную часть печени выделяют тупо. Нижнюю полую вену выделяют и подводят под нее провизорные лигатуры. Затем приступают к основному этапу операции - выделению и перевязке глиссоновых элементов в воротах печени. Печень осторожно, но достаточно далеко перемещают в плевральную полость. При этом становятся более доступными элементы ворот печени. При гемигепатэктомии обычно удается раздельная перевязка сосудов и печеночного протока. Брюшину над воротами печени рассекают в поперечном направлении. Для правильной ориентировки вначале следует выделить общий желчный и печеночный протоки. Общий желчный проток выделяют со всех сторон, обводят вокруг него тонкую резиновую трубку и оттягивают вперед и кнаружи. Затем переходят к самой ответственной части этого этапа операции - выделению и перевязке левого ствола воротной вены. Сосуды пережимаются и наблюдают за изменением цвета печени. При воротах закрытого типа прибегают к упомянутому выше приему Gans: после рассечения воротной пластинки растягивают доли печени в противоположном направлении. От экстракапсулярного выделения ножки и прошивания ее через ткань печени лучше воздержаться, так как различные варианты отхождения сосудов лучше распознаются при раздельной их перевязке. К наиболее частым вариантам относится трифуркация, проксимальное смещение правой латеральной вены и транспозиция справа налево правой парамедианной вены. После перевязки и пересечения сосудов левой половины печень перемещают кверху и влево, в результате чего становится видной нижняя полая вена. Покрывающий ее брюшинный покров рассекают. Короткие печеночные вены, вступающие в ткань печени, перевязывают и пересекают. Изолирование и перевязка левой верхней печеночной вены относится к трудным моментам операции, так как внепеченочная часть вены коротка, а сосуд широкий и лигатура с него может легко соскочить. Перевязываются также дорсальная, средняя и нижняя левые печеночные вены. Затем рассечение печени по ходу срединной щели. Для этого необходимо отсепаровывать желчный пузырь. Посредине ямки желчного пузыря печень рассекают на небольшую глубину, затем вскрытие фиссуры производят тупым путем (рукояткой скальпеля) до развилки сагиттальной вены. Ветви, идущие к ней от удаляемой части, перевязывают. Следуя по ходу сагиттальной вены, продолжают разделение ткани печени по фиссуре, причем сагиттальная вена остается в толще оставшейся части печени. Подходя к задней поверхности печени, необходимо ориентироваться так, чтобы не повредить нижнюю полую вену; отсекать печень следует над правым краем нижней полой вены. Последний этап операции - закрытие раны печени. Обычно для этого используют большой сальник, а также желчный пузырь, если он остался неудаленным. Зашивают диафрагму. Вставляют резиновые дренажи: один к культе печени, второй - в плевральную полость через дополнительный прокол в девятом - десятом межреберье по средней подмышечной линии. Рану грудной и брюшной стенки зашивают послойно (Ю.М.Дедерер. М.: Медицина, 1975., 200 с. Стр.52-56.).
Гемигепатэктомия

Гемигепатэктомия – сложнейшая операция по удалению анатомически обособленной половины самой большой железы в организме человека, а именно – печени. Этот орган участвует во многих процессах жизнеобеспечения, в частности, регулирует обмен и накапливает углеводы, белки, гормоны, витамины и минеральные вещества, очищает организм от ядов и токсинов, участвует в процессе пищеварения и кроветворения у плода. Также она служит как резервуар для крови. Поэтому удаление доли печени проводится лишь в случаях, когда консервативные методы не были эффективны или патология органа представляет угрозу для жизни.
Методы резекции печени
Отдельные нервные окончания и кровеносные сосуды, которые подходят к печени, позволяют разделить ее на 5 секторов и 8 сегментов. Благодаря этому, а также наличию отдельных желчевыводящих протоков, есть возможность проводить операции по удалению одного или нескольких сегментов, не нарушая функционирование органа. Наиболее распространенным методом при разнообразных патологических изменениях печени является резекция, однако на сегодняшний день, в зависимости от необходимого объема вмешательства, существуют разные техники выполнения.
Так, разделяют две основные категории операций – это анатомическая или периферическая, которые еще называют типичной и атипичной резекцией. В первом случае учитывается структура железы, во втором – анатомическое строение роли не играет, поскольку удаление происходит у краев печени. Важной при проведении типичного оперативного вмешательства является перевязка магистральных сосудов и протоков в воротах печени, поэтому атипичные операции считаются менее сложными.
К первой группе операций относится так называемая сегментэктомия, когда делается резекция лишь одного сегмента, и секциоэктомия – она делается при необходимости удалить несколько сегментов. Если удаляется полностью левая или правая доля органа – это гемигепатэктомия, которая бывает также расширенной, когда вместе с одной половиной дополнительно вырезается сегмент другой.
Ко второй группе причисляют клиновидную, краевую, плоскостную и поперечную резекции, что зависит от того, возле какой поверхности или края расположена проблема.
Устранение патологии возможно и другими способами, не только при помощи скальпеля. Это:
- Лапароскопия с использованием радиочастотной абляции, когда паренхима иссекается с помощью радиочастотного излучения.
- Химиоэмболизация проводится при обнаружении злокачественного образования на ранней стадии. Суть метода заключается в введении химиопрепарата непосредственно в тот кровеносный сосуд, который снабжает проблемный сегмент, что позволяет убить клетки опухоли. При этом отток лекарств из секции блокируется.
- Алкоголизация предусматривает введение этанола с помощью шприца в нужный сегмент, что приводит к деструкции опасных клеток.
Показания для проведения гемигепатэктомии
Такое оперативное вмешательство является очень сложным, поэтому для проведения гемигепатэктомии нужны серьезные показания и тщательное обследование. Обязательными являются общий и биохимический анализ крови, а также на ВИЧ и СПИД, коагуло- и липидограммы, печеночные пробы и онкологические маркеры в крови, а также анализы на наличие вирусной природы В и С.
К тому же врач может назначить рентген органов грудной клетки, УЗИ, КТ или МРТ печени, ЭКГ. Вдобавок при наличии новообразований на органе проводят тонкоигольную биопсию, а для исследования сосудистого русла вводят контрастное вещество.
Проводить резекцию печени путем гемигепатэктомии необходимо при злокачественных опухолях и метастазах от новообразований в других органах, например, при раке желудка, матки, почек или простаты. Некоторые доброкачественные опухоли также являются показанием для оперативного вмешательства.
Аварии и бытовые травмы, когда повреждение печени сопровождается нарушением анатомической целостности тканей, требуют немедленного проведения гемигепатэктомии.
Также удаление части железы проводится при абсцессах, которые связаны с размножением инфекции или септическим поражением, поликистозе, аномальных развитиях органа и при необходимости трансплантации рассекаемой части печени.
Особенности право- и левосторонней гемигепатэктомии
Левосторонняя гемигепатэктомия технически считается более простой, поскольку большая по объему и более доступная доля печени остается. После мобилизации печени для начала также перевязывают левые ветви артерии, воротной вены и протоков в воротах печени. Только после этого этапа переходят к печеночным венам.
Важно не перевязать основной ствол средней печеночной вены, поскольку ее протоки снабжают правую половину печени. Последующий этап проводится так же, как и при правосторонней гемигепатэктомии.
В ходе правосторонней гемигепатэктомии удаляют с 5 по 8 сегменты печени, для чего орган перемещают в плевральную полость и перевязывают сосуды и печеночный проток. Когда становится видна стенка воротной вены, выделяют ее правый ствол и пережимают. После наблюдения за изменением цвета печени сосуды перевязывают и рассекают.
Далее находят нижнюю полую вену и разделяют ее брюшинный покров. Перевязываются правые печеночные вены, и печень разделяется по ходу срединной щели. Желчный пузырь отделяют в сторону оставшейся доли железы. Орган продолжают рассекать по фиссуре и перевязывают оставшиеся вены. После резекции органа закрывают рану, для чего используют большой сальник или желчный пузырь.
Последствия данного оперативного вмешательства
Во время операции, а также после процедуры гемигепатэктомии, часто возникают осложнения, которые несут риск для жизни пациента. Так, бывает сложно или невозможно остановить внутреннее кровотечение, а также разрыв печеночных вен, если во время процедуры туда попал воздух. Не исключена остановка сердца из-за применения анестезии.
В послеоперационный период возможны разнообразные воспаления внутренних органов, например, желчного пузыря и его протоков, а также формирования абсцесса. Ненадлежащий уход и обработка раны могут привести к ее нагноению. Кроме того, часто наблюдаются у больных нарушения работы желудочно-кишечного тракта, что проявляется в неустойчивом стуле, вздутии и болевых ощущениях.
Гемигепатэктомия в Москве
Найдено 20 клиник в Москве с услугой «гемигепатэктомия». Количество проверенных отзывов о клиниках - 0. Средняя цена на услугу «гемигепатэктомия» - по запросу (от по запросу до по запросу ).
Гемигепатэктомия – хирургическое вмешательство по резекции печени с удалением пораженной доли. В ходе процедуры иссекаются части печени, вовлеченные в патологический процесс.
Операция является наименее травматичной, поскольку в ходе нее сохраняется функциональность тканей печени, не подлежащих удалению. Процедура назначается при тяжелых поражениях органа, включая онкологические патологии. В ряде случаев ее выполняют для удаления доброкачественных опухолей, кист и других новообразований.
В клинической практике различают три варианта процедуры:
- Левосторонняя гемигепатэктомия – иссечение 1-4 сегментов органа. Предполагает перевязку и пересечение треугольной и серповидной связок. Производится методом верхней срединной лапаротомии;
- Правосторонняя гемигепатэктомия – иссечение 5-7 сегментов органа. Предполагает частичную резекцию печени с выделением и перевязкой круглой и серповидной связок. Выполняется через дугообразный надрез в правом подреберье;
- Расширенная гемигепатэктомия – иссечение 4-8 сегментов органа. Предполагает иссечение более половины печени. Данный вид вмешательства выполняется при обширных поражениях органа, когда выполнение других видов гемигепатэктомии нецелесообразно с точки зрения эффективности.
После операции, выполненной в любом варианте, врач устанавливает дренажную систему, которая ускоряет процесс восстановления и препятствует развитию осложнений.
- Общий наркоз.
- Разрез кожи и отслоение тканей согласно разновидности гемигепатэктомии (левосторонняя или правосторонняя гемигепатэктомия).
- Мобилизация правой или левой половины печени (сегментов, подлежащих иссечению).
- Перевязка и пересечение фиксирующих (треугольной, круглой и серповидной) связок.
- Выделение и перевязка глиссоновых элементов в воротах печени.
- Выделение и перевязка печеночных вен (левая печеночная вена, средняя печеночная вена, нижняя полая вена).
- Лигирование портальной вены и печеночной артерии.
- Деление печени (печень рассекают по контуру срединной щели).
- Изъятие резецированных тканей.
- Обработка раневой поверхности с наложением викриловых швов.
- Введение дренажной системы.
- Ушивание раны.
Во избежание распространенных осложнений операции и обширных кровопотерь, пациент должен пройти всестороннюю предоперационную диагностику.
Гемигепатэктомия также может называться:
гепатолобэктомия, резекция печени
Дата обновления: 06.08.2022
- первичный рак печени;
- метастатический рак печени (метастазирование из других органов и систем);
- доброкачественные опухоли (включая аденомы);
- эхинококкоз и альвеококкоз;
- гемангиомы;
- тяжелые механические травмы печени;
- локальные уплотнения паренхимы печени.
- при аллергических реакциях на анестезию;
- при сахарном диабете;
- если больной принимает лекарственные средства, которые разжижают кровь или обладают противовоспалительным действием;
- при тяжелых состояниях пациента;
- если у больного выраженные нарушения функционирования гепатолиенальной системы.
Клиники
По вашему запросу найдено мало клиник
Мы рекомендуем вам обратиться в лучшие клиники и центры Москвы, представленные ниже. Или позвоните нам по телефону 8 (495) 185-01-01, и оператор подберёт для вас врача и запишет на приём. МедЦентрСервис на Беляево
многопрофильный медицинский центр
Первичная стоимость приёма - высокая
г. Москва, ул. Миклухо-Маклая, д. 43
многопрофильный медицинский центр
Первичная стоимость приёма - низкая
г. Москва, ул. Школьная, д. 11/3
Первичная стоимость приёма - высокая
г. Москва, ул. Главмосстроя, д. 7
многопрофильный медицинский центр
Первичная стоимость приёма - высокая
г. Москва, ул. 1-я Тверская-Ямская, д. 29, стр. 1
многопрофильный медицинский центр
Первичная стоимость приёма - высокая
г. Москва, ул. Новомарьинская, д. 32
Первичная стоимость приёма - высокая
г. Москва, ул. Авиамоторная, д. 41Б
Первичная стоимость приёма - высокая
г. Москва, ул. Полярная, д. 32
многопрофильный медицинский центр
Первичная стоимость приёма - высокая
г. Москва, ул. Партизанская, д. 41
многопрофильный медицинский центр
Первичная стоимость приёма - низкая
г. Москва, Люберцы, м-н Городок Б, ул. 3-е Почтовое Отделение, д. 102
многопрофильный медицинский центр
Первичная стоимость приёма - высокая
г. Москва, ул. Героев Панфиловцев, д. 18, корп. 2
многопрофильный медицинский центр
Первичная стоимость приёма - высокая
г. Москва, ул. Проспект Мира, д. 39, стр. 1
многопрофильный медицинский центр
Первичная стоимость приёма - высокая
г. Москва, ул. 1-й Нагатинский пр-д, д. 11, корп. 1
многопрофильный медицинский центр
Первичная стоимость приёма - высокая
г. Москва, ул. Усачева, д. 33, стр. 4
многопрофильный медицинский центр
Первичная стоимость приёма - низкая
г. Москва, 1-й Колобовский пер., д. 4
многопрофильный медицинский центр
Первичная стоимость приёма - низкая
г. Москва, ул. Люблинская, д. 104
многопрофильный медицинский центр
Первичная стоимость приёма - высокая
г. Москва, Плетешковский пер., д. 12
многопрофильный медицинский центр
Первичная стоимость приёма - высокая
г. Москва, ул. Каширское ш., д. 74, стр. 1
Первичная стоимость приёма - высокая
г. Москва, ул. Лазурная, д. 7
многопрофильный медицинский центр
Первичная стоимость приёма - высокая
г. Москва, пер. Подсосенский, д. 20А
многопрофильный медицинский центр
Первичная стоимость приёма - высокая
г. Москва, ул. Щукинская, д. 2
Проверенные отзывы пациентов об услуге Гемигепатэктомия
Популярные вопросы
При выборе клиники лучше всего руководствоваться рейтингом и количеством отзывов о клинике. Для этого отсортируйте найденные клиники (20) по рейтингу или отзывам.
Все отзывы на СберЗдоровье собраны и проверены нашими специалистами, они отражают реальный опыт взаимодействия клиники и пациента. Именно поэтому им можно доверять.
Для поиска наиболее выгодных вариантов проведения услуги отсортируйте найденные клиники (20) по стоимости.
Обратите внимание! Информация на странице представлена для ознакомления. Для назначения лечения обратитесь к врачу.
Показания для левосторонней гемигепатэктомии
Первичные опухоли печени у детей составляют от 1 до 4% от всех злокачественных новообразований, встречающихся в онкопедиатрии. В настоящее время отмечается значительный рост числа детей, страдающих первичными опухолями печени. С июля по ноябрь 2008 года в НИИ детской онкологии и гематологии им. Н.Н. Блохина РАМН выполнено: 4 лапароскопические правосторонние гемигепатэктомии, 5 лапароскопическиих сегментэктомий II и III, лапароскопическая сегметэктомия V-VI. Выполнение диагностических видеохирургических операций должно являться стандартом во всех хирургических детских клиниках, а эндохирургическое выполнение больших по объему вмешательств целесообразно в крупных научных центрах, где накоплен большой опыт оперативных вмешательств открытым способом.
Ключевые слова: опухоли печени, гепатобластома, лапароскопия, лапароскопическая гемигепатэктомия, дети.
Cмертность детей от злокачественных новообразований во всем мире вышла на второе место, уступая лишь смертности от несчастных случаев. Это обстоятельство вынуждает искать пути улучшения эффективности лечения у детей с онкопатологией. За последние годы появилось много работ, посвященных детской онкологии. Однако явно недостаточно внимания уделяется опухолевым новообразованиям печени [5; 6, 8, 9, 11]. Первичные опухоли печени у детей составляют от 1 до 4% от всех злокачественных новообразований детского возраста [5, 6, 9, 11, 12]. В настоящее время отмечается значительный рост числа детей, страдающих первичными опухолями печени. Рост заболеваемости может быть обусловлен как ухудшением экологической обстановки [17, 18], так и усовершенствованием методов диагностики, позволяющих выявлять поражение печени, что приводит к росту количества обращений больных в специализированные учреждения [1–5]. Применение цитостатиков при гепатобластоме у детей позволило добиться значительной регрессии опухоли до 80%, что в свою очередь дало возможность более широкого применения хирургического лечения [13–16]. При резекциях печени все шире применяется специальная хирургическая техника: ультразвуковые хирургические установки, аппараты для струйной диссекции печени, плазменные и лазерные скальпели [7]. Разрабатываются новые технические средства и оперативные приемы, использование которых может привести к снижению интраоперационной кровопотери, количества послеоперационных осложнений и ранней активизации ребенка. Однако применение лапароскопической техники при опухолях печени у детей в большинстве случаев ограничивается биопсиями, и лишь единичные авторы описывают выполнение лапароскопического иссечения кист и коагуляционной обработки гемангиом [7, 15]. Благодаря усовершенствованию электрохирургических инструментов и сшивающих аппаратов появилась возможность расширить показания к выполнению лапароскопических вмешательств на печени. В связи с этим, развитие как открытой хирургической техники, так и видеохирургии вышло на новый этап своего развития.
Выполнение сначала лапароскопических резекций печени, а затем и гемигепатэктомий у взрослых позволили применить накопленный опыт в детской онкологии.
Нужно отметить, что в связи внедрением этого метода в детскую онкохирургию перед детским анестезиологом встает целый ряд серьезных проблем, связанных с поддержанием жизненных функций организма во время продолжительного оперативного вмешательства. Особенностью анестезиологического обеспечения лапароскопии является, прежде всего, наличие пневмоперитонеума. Повышенное внутрибрюшное давление и, как следствие, ограничение подвижности диафрагмы приводят к снижению растяжимости легочной ткани. Возникают микроателектазы, уменьшается функциональная остаточная емкость легких, появляются и прогрессируют вентиляционно-перфузионные нарушения, растет легочное шунтирование, гипоксемия, развиваются гиповентиляция, гиперкапния и дыхательный ацидоз. Все эти факторы существенно влияют на организм ребенка вследствие физиологических особенностей всасывания СО 2 через брюшину, маленького объема и резервов вентиляции легких. В этой связи, эндотрахеальная анестезия с ИВЛ в режиме гипервентиляции и увеличение минутного объема вентиляции на 30% позволяют избежать подобных нарушений.
16 июля 2008 года в НИИ детской онкологии и гематологии им. Н.Н. Блохина РАМН (НИИ ДОГ) впервые в России выполнена лапароскопическая гемигепатэктомия. На июль 2009 лапароскопически выполнено:
Приводим данные о третьей лапароскопической правосторонней гемигепатэктомии, поскольку столкнулись с интраоперационным осложнением в виде травмы нижней полой вены.
Больной Д. На 24 мес. жизни у ребенка отмечены носовые кровотечения и подъемы температуры тела до 38 ° С, при обследовании по месту жительства обнаружена опухоль печени, направлен в НИИ ДОГ. После дополнительного обследования: УЗИ, КТ-ангиографии, чрескожной пункции установлен диагноз: «гепатобластома с поражением VII-VIII сегментов». Опухоль имеет неправильную форму, занимает всю правую долю, размеры 11?10?9 см, смещает и оттесняет НПВ и аорту, сдавливает верхний полюс правой почки. АФП – 248 000 МЕ/мл.
Через 3 нед. от окончания ПХТ (2.06.2008) выполнена лапароскопическая правосторонняя гемигепатэктомия.
Обезболивание: сбалансированная многокомпонентная эндотрахеальная анестезия с эпидуральной анальгезией. Индукция анестезии обеспечивалось Cевофлураном до 7 V % . Эпидуральный катетер установлен после интубации трахеи на уровне Th X– XI краниально перед хирургическим вмешательством. Миоплегия Нимбексом™. Эпидуральный компонент: однократное введение 2 %-ного р-ра Лидокаина в дозе 4 мг/кг с дальнейшей постоянной эпидуральной инфузией 1%-ного р-ра Лидокаина в дозе 40 мкг/кг/мин. Поддержание анестезии Севофлураном™ 1,5–2 %. Важным этапом анестезии являлось обеспечение адекватной вентиляции легких: ДО 130,0-150,0 мл; ЧД 23-26’. Мониторинг газов артериальной крови: рН 7,36–7,30; Р CO 2 37,7-42 мм рт. ст., РО 2 302-156 мм рт. ст., при значениях Р пиковое 20-28 см вод. ст., SaO2 – 100%, ET CO 2 31-42 см вод. ст.
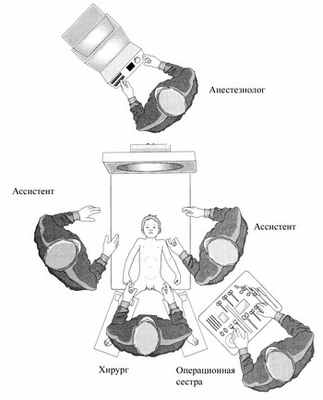
Положение на операционном столе (рис. 2): на спине с разведенными в стороны ногами, без валика. Хирург располагался между ног пациента, два ассистента – справа и слева от него. Давление СО 2, искусственно создаваемое в брюшной полости, варьировало от 8 до 12 мм рт. ст.
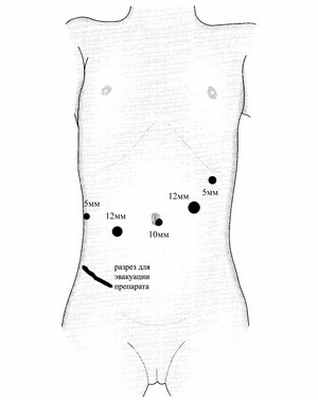
Установлено 5 портов (рис. 3): 10 мм – параумбиликально, 12 мм – в эпигастральной области по среднеключичной линии справа, 5 мм – в правом подреберье по средней подмышечной линии, 5 мм – в левом подреберье по передней подмышечной линии, 12 мм – в эпигастральной области по среднеключичной линии слева.
Ревизия: диссеминации не выявлено, в правой доле печени, занимая VII и VIII сегменты, определялась опухоль до 5 см в диаметре. Были выделены, клипированы и пересечены пузырный проток и артерия желчного пузыря, выполнена холецистэктомия (рис. 4a). Ультразвуковым скальпелем и эндоскопическим лигирующим и пересекающим инструментом LigaSure к энергетической платформе «Force Triad» диаметр 10 мм, длинна 32 см рассечены серповидная и правая треугольная связки печени (рис. 4 b–4c); рассечена париетальная брюшина над НПВ (рис. 4d); выполнена коагуляция коротких печеночных вен (рис. 4e). Намечена линия резекции паренхимы от медиального края дна желчного пузыря до места впадения правой печеночной вены в НПВ (рис. 4 f). Рассечена печеночно-двенадцатиперстной связка, на печеночную ножку наложена страховочная лигатура (рис. 4 g). Фиссуральное рассечение паренхимы печени (рис. 4h). Необходимо отметить, что эндоскопическая рукоятка LigaSure ? 10 мм позволяла коагулировать отдельные сосуды и диффузно кровящую паренхиму, осуществляя надежный гемостаз. Правая ветвь воротной вены пересечена интрапаренхиматозном. Правая печеночная вена была выделена отдельно, прошита и пересечена аппаратом ENDO GIA 30 (высота скрепок 2,5 мм; рис. 4i). При дальнейшей ревизии отмечен дефект в нижней полой вене размером около 2 мм в ? (рис. 4 j) . Последний ушит атравматичной нитью 5.0 эндоскопически (рис. 4 k) , кровопотеря составила не более 100 мл. Резецированная правая доля погружена в контейнер EndoCatch и эвакуирована через разрез 5 см в правой подвздошной области. Поверхность резекции надежно укрыта гемостатической сеткой "Surgesel" (рис. 4m). В ложе удаленной доли оставлен дренаж.
.
Читайте также:
