Показания для модифицированной операции Брострома при латеральной нестабильности голеностопного сустава
Добавил пользователь Валентин П. Обновлено: 30.01.2026
Показания для модифицированной операции Брострома при латеральной нестабильности голеностопного сустава
а) Показания:
- Клинически выраженная хроническая латеральная нестабильность голеностопного сустава, характеризующаяся повторяющимися травмами сустава
- Ограничение физической активности
- Неэффективность адекватно подобранной программы реабилитации
б) Обследование и лучевая диагностика:
- Оцените форму стопы: половарусная стопа с варусной деформацией заднего отдела или вальгусной установкой переднего отдела является предрасполагающим фактором для повторных травм сустава
- Оцените силу малоберцовых мышц и необходимость в назначении соответствующих физиотерапевтических мероприятий, направленных на укрепление этих мышц
- Оцените болезненность в области голеностопного и подтаранного суставов, малоберцовых сухожилий, возможный вывих этих сухожилий
- Оцените объем движений в подтаранном суставе (у пациентов с тарзальными коалициями отмечается более высокая частота нестабильности голеностопного сустава)
- Тест на генерализованную гипермобильность связок (положительными признаками считаются пассивное тыльное сгибание в пятом пястно-фаланговом суставе до 90°, возможность коснуться первым пальцем кисти ладонной поверхности предплечья и переразгибание в локтевом или коленном суставе более 0°; рис. 1)
- Выполните тесты переднего выдвижного ящика и наклона таранной кости (с рентгенологическим документированием или без него; рис. 2)
- Выполните рентгенографию с нагрузкой голеностопного сустава в прямой, боковой и косой проекциях. Рентгенография заднего отдела стопы в проекции по Saltzman поможет выявить варусную установку пяточной кости
- Если клинический диагноз сомнителен, возможна сравнительная стресс-рентгенография обоих голеностопных суставов. Обычно это выполняется под контролем флюороскопии в операционной в условиях анестезии и помогает оценить, какие именно связки требуют реконструкции (рис. 3)
- Магнитно-резонансная томография (МРТ) показана при подозрении на сопутствующее поражение малоберцовых сухожилий, внутрисуставную патологию голеностопного или подтаранного суставов
- МРТ в изолированном виде не позволяет поставить диагноз нестабильности голеностопного сустава. У многих пациентов обнаруживаемые на МРТ изменения связок могут быть следствием перенесенных ранее травм, но это вовсе не означает, что у пациента есть клинически выраженная нестабильность
Рисунок 1 Рисунок 2 Рисунок 3
Нюансы при выборе показаний:
• При выполнении теста переднего выдвижного ящика таранная кость ротируется в вилке голеностопного сустава вокруг медиальной оси, расположенной в области интактного дельтовидного связочного комплекса (за исключением тех редких случаев, когда имеет место в т.ч. недостаточность дельтовидной связки), Эту ротацию таранной кости проще всего увидеть, если исследующий сидит напротив пациента, а пациент сидит на высокой кушетке. Для исследования левого голеностопного сустава исследующий использует правую руку, а для исследования правого голеностопного сустава — левую руку
Ошибки при выборе показаний:
• Нестабильность голеностопного сустава нередко является частью триады, включающей кроме нее тендинопатию малоберцовых сухожилий и внутрисуставную патологию. При лечении таких пациентов это необходимо учитывать. Изолированная нестабильность голеностопного сустава, проявляющаяся повторяющимися травмами, обычно не является причиной хронического болевого синдрома, тогда как тендинопатия, латеральный импинджмент и остеохондральные повреждения могут быть такими причинами
• У пациентов с варусной деформацией пяточной кости одновременно с операцией Брострома показана закрывающаяся клиновидная остеотомия пяточной кости по Дуайеру. Варусная деформация переднего отдела стопы более 10° также требует одновременной коррекции, однако встречается реже
• Непосредственно перед реконструкцией связок может быть выполнена короткая артроскопическая ревизия голеностопного сустава. Более длительное артроскопическое вмешательство приводит к избыточной экстравазации жидкости. В таких случаях реконструкцию следует перенести на следующий день
• Непатологическая передняя связочная недостаточность голеностопного сустава встречается достаточно часто, варусная недостаточность — редко
• Не следует пользоваться каким-либо количественными оценками стресс-тестов при выборе показаний к операции
• Если у пациента имеется легкая недостаточность связочного аппарата, это не означает, что его жалобы связаны именно с ней. Всегда сравнивайте оба сустава и исключайте другую патологию
Спорные моменты:
• Физиотерапия обычно назначается пациентам с нестабильностью голеностопного сустава, стремящимся избежать операции. Если функция малоберцовых мышц не страдает, физиотерапия вряд ли будет более или менее эффективна
• Пациентам с генерализованной гипермобильностью связок наряду с реконструкцией Брострома показана аугментация внутренней шиной (Internal Brace, Arthrex, Naples, FL), аллосухожилием полусухожильной мышцы или порцией сухожилия короткой малоберцовой мышцы
• Пациентам с высоким ИМТ также может быть показана аугментация
• Оценка роли аугментации связок в ускорении возвращения к занятиям спортом
• Для реконструкции Брострома могут использоваться шовные якори, однако доказательств их превосходства по сравнению с простым гофрированием связок нет
• Эффективность аугментации связок лоскутом из удерживателя разгибателей также не доказана
• Альтернативой открытой операции может быть артроскопическая реконструкция
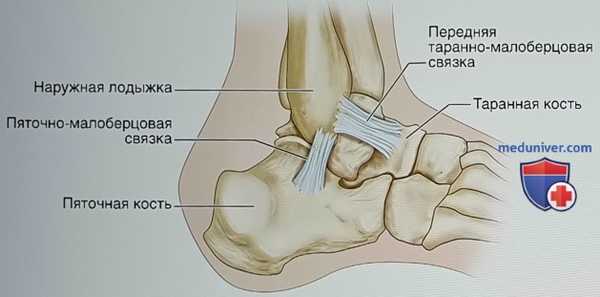
Рисунок 4
в) Хирургическая анатомия:
- Передняя таранно-малоберцовая связка (ПТМС) начинается на 1-1,5 см проксимальнее верхушки наружной лодыжки и прикрепляется к наружной поверхности тела таранной кости позади суставной поверхности (рис. 4):
• Эта связка не является самостоятельной структурой, она представляет собой утолщение капсулы сустава
- Пяточно-малоберцовая связка (ПМС) — это дискретная внесуставная структура (см, рис. 4):
• Она начинается под ПТМС и следует к пяточной кости, прикрепляясь на 15 мм дистальнее подтаранного сустава
• Связка следует косо назад и в подошвенном направлении, образуя с ПТМС угол от 90 до 135°
Нюансы анатомии:
• При выполнении доступа или ушивании раны существует риск повреждения латеральной ветви поверхностного малоберцового нерва
• Если имеется требующая хирургической коррекции патология малоберцовых су-хожилий, используется продольный доступ, Следующий косо над наружной лодыжкой в направлении сзади наперед
• Варусная деформация пяточной кости корригируется остеотомией Дуайера. При этом лучше использовать два отдельных доступа, кроме случаев, когда необходимо вмешательство на малоберцовых сухожилиях. В таких случаях используется один длинный доступ вдоль заднего края футляра малоберцовых сухожилий, изгибающийся дистальнее верхушки лодыжки кпереди
Операция Брострома
Повреждение связок составляют около 85% от всех повреждений голеностопного сустава, а из них 80 % составляют наружно-супинационный механизм травмы. Повреждение связок голеностопного сустава составляют от 14 до 21 % от всех спортивных травм, около 40% у баскетболистов, 25 % у футболистов. У женщин эти повреждения встречаются чаще, чем у мужчин, при аналогичных нагрузках.
Часто, при неадекватном лечении острых повреждений связок голеностопного сустава, развивается хроническая наружная нестабильность. Для более детального обсуждения для начала рассмотрим анатомию связок этой области.
Наружные статические стабилизаторы голеностопного сустава состоят из трех связок. Передняя таранно-малоберцовая связка- 2-2,5 мм толщиной, 15-20мм длиной и 6-8мм шириной, начинается сзади от переднего края наружной лодыжки и прикрепляется к шейке таранной кости, где она сливается с передне-наружной капсулой сустава. Это самая слабая и часто повреждающаяся связка из наружных связок. Функция связки состоит в удерживания таранной кости от передне-наружного подвывиха.
Пяточно-малоберцовая связка 20-25 мм длиной, 6-8 мм толщиной, 3-4 мм шириной намного крепче, чем таранно-малоберцовая связка. Она начинается от верхушки наружной лодыжки продолжается глубже малоберцовых сухожилий, и прикрепляется к наружной поверхности пяточной кости. Это единственная из наружных связок, которая экстракапсулярная.
Задняя таранно-малоберцовая связка около 30 мм длиной, 5 мм шириной, и 5-8 мм толщиной самая мощная из латеральных связок. Она начинается от пальцевого вдавления наружной лодыжки и идет кзади и прикрепляется к заднему отделу таранной кости.
Чаще всего повреждается передняя таранно-малоберцовая связка, в результате чего развивается хроническая наружная нестабильность голеностопного сустава.
При хронической латеральной нестабильности голеностопного сустава передняя таранно-малоберцовая связка ослабленная, неэффективная для стабилизации голеностопного сустава. В анамнезе у пациентов обычно имеет место периодически растяжение связок в течение 2-х лет, имеется нестабильность таранной кости на рентгеновских снимках.
Диагностика достаточно легкая, и ставится на основании клинических и рентгенологических данных
При этом наблюдается положительный варус-тест, и на рентгенограммах подвывих таранной кости.
Предложено множество вариантов хирургического лечения наружной нестабильности голеностопного сустава, в том числе анатомическое восстановление связок, пересадка малоберцовых сухожилий, статическая стабилизация с помощью сухожильных трансплантатов и т.д.
Из наиболее распространённых операций анатомического восстановления наружной группы связок (в большей степени передней таранно-малоберцовой связки) можно считать операция Брострума, которая доказала свою эффективность и малотравматичность, достаточно широко применяется за рубежом.
Для доступа к наружному отделу голеностопного сустава разрез идет от верхушки наружной лодыжки, имея незначительную кривизну.
Когда связка идентифицируется, она иссекается на уровне сустава, по контурам переднего отдела наружной лодыжки. Надкостница, покрывающая кость, отделяется проксимально. Далее оценивается состояние капсулы с таранно-малоберцовой связкой, нежизнеспособные и дегенеративные ткани иссекаются, остается лоскут, который прикреплен к малоберцовой кости.
При классической операции Брострума, далее этот лоскут трансоссально сшивается к переднему отделу наружной лодыжки.
В последнее время был предложен вариант артроскопической операции, который известен как «ArthroBrostrum». При этой технике предполагается артроскопический доступ к наружному отделу сустава, чистится место прикрепления передней таранно-малоберцовой связки, вкручивается анкерный винт, и перкутанно связка сшивается и прикрепляется к наружной лодыжке.
В отделении травматологии и ортопедии Волынской больницы освоены и применяются на практике оба вида данного оперативного вмешательства, позволяющие эффективно решить проблему наружной нестабильности голеностопного сустава.
Хроническая нестабильность голеностопного сустава
Растяжение связок голеностопного сустава является распространенной спортивной травмой, и у 20% пациентов с острым растяжением связок голеностопа в последующем развивается его хроническая нестабильность. Ежегодно в США регистрируется 2 миллиона растяжений латеральных связок голеностопного сустава, включая повреждение передней таранно-малоберцовой связки, пяточно-малоберцовой связки и/или задней таранно-малоберцовой связки. В литературе освещается высокий уровень стойкой утраты трудоспособности и рецедивирования.
После острого растяжения связок голеностопного сустава обычно возникают сложности с постуральным контролем, проприоцепцией, временем реакции мышц и мышечной силой, что может привести к хронической нестабильности голеностопного сустава (ХНГС). Неспособность выполнять прыжки и приземления в течение 2 недель после растяжения латеральных связок голеностопа, слабый динамический постуральный контроль и низкий результат при оценке функции через 6 месяцев после первого эпизода свидетельствуют от высокой вероятности развития ХНГС. Хроническая нестабильность включает в себя механическую нестабильность (движения превышают нормальные физиологические пределы) и функциональную нестабильность (субъективные ощущения нестабильности, связанные с сенсомоторным или нервно-мышечным дефицитом).
Клиническая картина
В анамнезе пациентов с ХНГС имеются повторяющиеся в прошлом растяжения связок голеностопного сустава или более серьезные инверсионные травмы. Поэтому они принимают особые меры предосторожности во время ношения тяжестей, напряженной деятельности и ходьбы по неровной поверхности.
ХНГС характеризуется рядом нарушений, которые могут быть оценены по множеству сенсомоторных показателей. Очевидно, что при ХНГС присутствуют осознанное восприятие афферентной соматосенсорной информации, рефлекторные реакции и дефицит эфферентного моторного контроля. Специфическое происхождение этих нарушений, локализованных в связках голеностопного сустава или на спинальном или супраспинальном уровнях контроля движений, еще предстоит полностью выяснить. Ясно, что при нестабильности голеностопного сустава изменяются как обратные, так и прямые механизмы двигательного контроля.
Про растяжение синдесмоза голеностопного сустава читайте здесь.
Главными выявленными причинами ХНГС являются: снижение проприоцептивных способностей из-за потери механорецепторов и снижение силы мышц, осуществляющих инверсию и эверсию стопы. Когда происходит растяжение латеральных связок голеностопного сустава, повреждение касается не только структурной целостности связок, но и различных механорецепторов в суставных капсулах, связках и сухожилиях, расположенных вокруг голеностопного комплекса. В совокупности эти рецепторы обеспечивают обратную связь относительно давления и напряжения в суставах, в конечном счете обеспечивая ощущение движения и положения сустава. Посредством афферентных нервных волокон эта информация интегрируется вместе с данными визуальной и вестибулярной системам в сложную систему контроля, которая регулирует постуру и координацию. Когда афферентный вход изменяется после травмы, могут быть изменены соответствующие корректирующие мышечные сокращения. Таким образом, травмирование механорецепторов, окружающих голеностопный сустав при латеральном растяжении, может способствовать развитию функциональных нарушений и его хронической нестабильности.
Проприоцепция
Проприоцепция описывается как часть сенсорной информации, собранной в центральной нервной системе от механорецепторов, находящихся в суставной капсуле, связках, мышцах, сухожилиях и коже. Травма связочных тканей, содержащих механорецепторы, может привести к проприоцептивному дефициту и, следовательно, развитию ХНГС.
Слабость мышц
Помимо сенсомоторных нарушений, исследователи предполагают, что слабость малоберцовых мышц также связана с нестабильностью голеностопного сустава. Недостаток эверсионной силы снижает способность соответствующих мышц противостоять инверсии и возвращать стопу в нейтральное положение и, таким образом, предотвращать инверсионное растяжение связок. У пациентов, страдающих ХНГС, была выявлена неконцентрическая, а эксцентрическая слабость мышц, осуществляющих эверсию стопы. Другие исследователи выявили дефицит концентрической инверсионной силы у пациентов с ХНГС. Они привели два объяснения причин возникновения слабости мышц-инверторов. Во-первых, это может быть результатом селективного рефлекторного торможения способности инверторов лодыжки начать движение в направлении начальной травмы. Второй причиной может быть глубокая дисфункция малоберцового нерва, являющаяся следствием его перерастяжения. Еще одна теория, которую рассматривали исследователи, заключается в том, что пул моторных нейронов, связанных с мышцами-инверторами, стал менее возбудимым по отношению к латеральному растяжению голеностопного сустава, в то время как пул моторных нейронов, связанный с мышцами-эверторами, не так сильно затронут.
Предикторы ХНГС
Doherty считает, что комбинация теста баланса SEBT и теста на оценку способностей стопы и голеностопного сустава (FAAM) может предсказать вероятность возникновения ХНГС.
- Тест баланса SEBT (особенно заднелатеральное направление) обладает очень значимой предикторной способностью в отношении ХНСГ.
- FAAM-тест (особенно активность в подшкале повседневной жизни) может использоваться как объективная оценка восстановления после острого латерального растяжения. Низкий результат по итогам опросника, особенно в сочетании с дефицитом движения в заднелатеральном направлении по тесту баланса SEBT свидетельствует о высоком риске возникновения ХНГС.
Диагностика
Механическая нестабильность голеностопного сустава связана со слабостью связок, в то время как функциональная нестабильность голеностопного сустава связана с дефицитом постурального контроля, нейромышечными нарушениями, слабостью мышц и уменьшением проприоцепции. Критерии диагностики ХНГС недавно были обновлены Международной ассоциацией голеностопного сустава, и могут включать семь подгрупп, в том числе комбинацию механической нестабильности, частоту вывихов и ощущение нестабильности.
При физическом осмотре необходимо регистрировать движение заднего отдела стопы и проверять силу малоберцовых мышц. Необходимо протестировать связки на наличие признаков слабости. Должны быть проведены тесты на стабильность, такие как тест на выявление симптома переднего выдвижного ящика и тест наклона таранной кости. У пациентов с ХНГС проприоцепция часто бывает ненормальной; 86% пациентов с растяжением голеностопного сустава III степени имеют повреждение малоберцового нерва, а у 83% наблюдаются повреждение большеберцового нерва. Для тестирования проприоцепции можно использовать модифицированный тест Ромберга: пациент стоит на здоровой ноге с открытыми глазами, а затем с закрытыми глазами, и это повторяется с поврежденной ногой.
Также для диагностики ХНГС следует выполнить МРТ. При этом о повреждении связок будут свидетельствовать отек, разрыв волокон, волнистость связки или отсутствие визуализации. Голеностопный сустав должен находиться в нейтральном положении или в положении небольшого подошвенного сгибания, чтобы помочь распрямить переднюю таранно-малоберцовую связку и пяточную малоберцовую связку. Ограничениями МРТ являются стоимость, время, доступность, двигательный артефакт и неспособность точно предсказать развитие ХНГС.
Итоговые показатели
Отчет пациента
- Функциональная шкала оценки нижних конечностей.
- Индекс функции стопы.
- Тест на оценку способностей стопы и голеностопного сустава.
- Инструмент для измерения нестабильности голеностопного сустава Камберланда.
Объективные тесты
Лечение
Для выбора правильного лечения крайне важно разграничить функциональную и анатомическую нестабильность. В отличие от острого растяжения связок голеностопа, лечение ХНГС может потребовать хирургического вмешательства. Перед проведением любой хирургической процедуры настоятельно рекомендуется использовать все возможности консервативного лечения. На этапе реабилитации следует проводить нервно-мышечную и проприоцептивную тренировки, а также применять ортопедические изделия, если это необходимо.
Друзья, совсем скоро состоится семинар «Нижние конечности, диагностика и терапия, анализ ходьбы и бега». Узнать подробнее…
Поскольку исследования продемонстрировали, что повторяющиеся травмы голеностопного сустава вызывают нейросенсорные, проприоцептивные и механические нарушения, то помимо укрепляющих упражнений показаны упражнения, улучшающие проприоцепцию, баланс и функциональную способность.
Консервативное лечение
Тренировка баланса
Проблемы, обнаруженные у пациентов с ХНГС, заключаются в нарушении постурального контроля и осознания положения суставов, а также в повышенной нестабильности. Считается, что в основе этих проблем лежат изменения в функционировании сенсорно-моторной системы. Тренировка баланса — важная часть современных протоколов реабилитации при ХНГС. Было определено влияние тренировок с целью улучшения баланса на сенсомоторный дефицит, характерный для ХНГС. Сюда относятся постуральный контроль, динамический баланс, ощущение положения суставов и сегментарные спинальные рефлексы. Выполнение теста баланса SEBT предлагался в качестве отличного реабилитационного упражнения для тренировки баланса при ХНГС.
Прогрессирующая нагрузка
Было показано, что изокинетическое укрепление мышц оказывает положительное влияние на функциональную способность, мышечную силу и проприоцепцию голеностопного сустава.
Ортезирование
Docherty рекомендует использовать ортезы у лиц с ХНГС для занятия спортом, сопровождающимся повышенным риском. При этом следует учитывать индивидуальные потребности, такие как риск зависимости, вероятность ненадлежащего использования, стоимость и т.д.
Хирургическое вмешательство
Когда консервативные методы не оказывают должного эффекта, следует рассмотреть возможности хирургического вмешательства. Поврежденные связки восстанавливаются путем применения сухожильных трансплантатов или местных тканей. Среди хирургических методов-процедура Брострема, которая в первую очередь восстанавливает поврежденные связки. Удлинение при первичном восстановлении за счет перемещения сухожилия защищает повреждение и добавляет стабильности. Артроскопия также эффективна в диагностике и лечении ХНГС.
Сопутствующие повреждения
ХНГС часто ассоциируется с поражениями, возникающими из-за сопутствующих факторов. Они не обязательно возникают при ХНГС, а если и возникают, то не одномоментно. Сопутствующими поражениями, которые могут сопровождать ХНГС, являются комплексный региональный болевой синдром, невропраксия, синдром пазухи предплюсны, нарушения со стороны связочного аппарата, такие как малоберцовая тендинопатия, смещение или подвывих, импинджмент-синдром, переломы, такие как перелом переднего отростка пяточной кости, малоберцовой кости и латерального отростка таранной кости, суставной мыши и остеохондральное поражение купола таранной кости или дистального отдела большеберцовой кости.
Синдром пазухи предплюсны
Синдром пазухи предплюсны — обычное явление среди баскетболистов и волейболистов, танцоров и людей с избыточным весом. Он также часто встречается у пациентов с плоскостопием и гиперпронационными деформациями. Данное состояние включает боль и чувствительность в пазухе предплюсны, т.е. в области латеральной части заднего отдела стопы. Оно может возникнуть в результате единичного или множественных растяжений голеностопного сустава. Синдром диагностируется методом исключения, хотя МРТ может выявить признаки воспаления. Синдром пазухи предплюсны лечится первичным восстановлением связок, увеличением за счет сухожилий или обоими способами.
Остеохондральные дефекты
Остеохондральные дефекты — это повреждения таранной кости. Они могут включать вздутие хрящевых слоев и внутрикостные кистовидные поражения или даже переломы костных слоев и хрящей. Остеохондральные дефекты могут быть результатом травматического повреждения или повторяющихся травм. Клинически наблюдается отечность, нестабильность голеностопного сустава и продолжительная боль. Точный механизм изучен не до конца. Лечение оперативное в зависимости от природы, размера и локализации поражений.
Тендинопатия малоберцовых мышц
Тендинопатия малоберцовых мышц — это хроническое воспаление сухожилия малоберцовых мышц, которое приводит к слабости активных стабилизаторов голеностопного сустава. Это происходит, когда человек выполняет повторяющиеся действия, которые раздражают сухожилие в течение длительного периода времени. Кроме того, неправильная тренировка и ношение плохой обуви могут вызвать тендинопатию малоберцовых мышц. Люди, которые имеют варусную установку заднего отдела стопы, более склонны к развитию данного состояния. В большинстве случаев заболевание лечится консервативно, однако набирают популярность хирургическое лечение открытым способом или посредством эндоскопии.
Нестабильность подтаранного сустава
Нестабильность подтаранного сустава — это заболевание, этиология которого еще неизвестна. Диагностика затруднена. Оно может иметь симптомы ХНГС. Клинически, у пациентов с нестабильностью подтаранного сустава наблюдается увеличенная внутренняя ротация. Заболевание лечится с помощью переноса сухожилия или тенодеза, например, процедуры Chrisman–Snook или альтернативно с помощью анатомической реконструкции связок.
Факторы риска хронической нестабильности голеностопного сустава
Хроническая нестабильность голеностопного сустава (ХНГС) является следствием острого растяжения латеральных связок голеностопного сустава. По оценкам исследователей, около 40% людей, у которых периодически возникает растяжение этих связок, развивают ХНГС. Данное состояние характеризуется отеком, снижением силы, нестабильностью сустава и нарушением баланса в течение более чем 6 месяцев после первоначальной травмы.
ХНГС характеризуется множеством признаков, включая слабость связок, проприоцептивный дефицит и ограничения активности, которые влияют на выполнение таких видов деятельности, как ходьба или прыжки, а также профессиональными и спортивными ограничениями. Это может влиять на качество жизни, заставить людей прекратить заниматься физической деятельностью и привести к посттравматическому остеоартриту голеностопного сустава. Эти сопутствующие проблемы могут сохраняться десятилетиями. Согласно статистике, до 72% людей не могут вернуться к своему первоначальному уровню функции, а у 85% людей с диагнозом ХНГС развиваются проблемы в контралатеральном голеностопном суставе.
В литературе используются две широко признанные подгруппы ХНГС: функциональная нестабильность и механическая нестабильность.
Лица с функциональной нестабильностью характеризуются рецидивирующими растяжениями структур голеностопного сустава и ощущением нестабильности. При осмотре их голеностоп может демонстрировать нормальную подвижность и отсутствие слабости связок. Другими словами, это будет человек с такими симптомами как слабость и боль, с ощущением, что поврежденная нога менее функциональна, чем другая. Постоянное ощущение нестабильности может быть объяснено множеством факторов, такими как мышечная слабость, паттерны рекрутирования мышц, снижение амплитуды движений голеностопного сустава, дефицит баланса и нарушение сенсомоторных функций и проприоцепции.
Механическая нестабильность определяется как патологическая слабость связок вокруг голеностопного сустава. Это состояние характеризуется наличием слабости связок, которая возникает у 30% пациентов после первоначального растяжения голеностопного сустава.
Друзья, 24-25 апреля в Санкт-Петербурге в рамках проекта RehabTeam состоится семинар Георгия Темичева «Голеностопный сустав и стопа (Блок 3)». Узнать подробнее…
У большинства таких пациентов наблюдается сочетание механической и функциональной нестабильности. В литературе широко обсуждается вопрос о дифференциации обоих типов нестабильности на основе симптомов и результатов физического обследования. Нарушения постуральной стабильности были обнаружены в группе с диагнозом «функциональная слабость» независимо от наличия или отсутствия механической слабости. В другом исследовании изучалось время реакции малоберцовой мышцы после инверсионного растяжения и сообщалось о более длительном времени у лиц только с функциональной нестабильностью.
Возникновение ХНГС
Meeuwiss и соавт. описали травму связок как некую отправную точку, которая запускает серию последующих событий. На этот процесс влияет взаимодействие внутренних и внешних факторов риска. Внутренние факторы, такие как пожилой возраст, плохой нервно-мышечный контроль, предшествующая травма и т.д., могут взаимодействовать с внешними факторами во время спортивных мероприятий или простой повседневной деятельности, и, таким образом, предрасполагать человека или спортсмена к травме. Наличие достаточного нервно-мышечного контроля, гибкости и силы защитит этого человека от получения травмы. С другой стороны, если эти факторы отсутствуют, человек может быть более склонен к травме. Если это произойдет, то взаимодействие внутренних и внешних факторов снова определит вероятность выздоровления или повторной травмы. Понимание этого процесса имеет большое значение для выявления факторов риска и разработки программ реабилитации.
Механизм развития ХНГС после острого растяжения связок голеностопного сустава был исследован с целью выявления факторов риска и их роли в прогнозировании выздоровления. Недавняя серия исследований была проведена Doherty и соавт. для измерения специфических нарушений и функциональных ограничений в течение двух недель, шести месяцев и одного года после первой травмы голеностопа. Их анализ показал ряд сенсомоторных нарушений, которые могут быть проверены клиницистами для прогнозирования развития ХНГС. Однако вопрос о том, существовали ли эти дефициты изначально или развились как следствие травмы, до сих пор не имеет ответа.
Сенсомоторный дефицит
Повреждение связочной структуры вследствие травмы имеет не только анатомические проявления. Это довольно широкий спектр симптомов и ограничений. Предполагается, что структурные дефекты, такие как изменение прочности связок на растяжение, вызывают нарушение афферентно-эфферентной связи, что приводит к проблемам центрального контроля, которые проявляются периферически.
В своем исследовании Doherty проводил оценку участников (серия тестов для анализа кинематики и кинетики нижней конечности с использованием системы захвата движения), находящихся на острой стадии заболевания. Для оценки статического постурального контроля использовался тест на стояние на одной ноге. Для оценки динамического постурального контроля использовался тест движения я по траектории звезды (оценивались максимальные моменты сгибания/разгибания бедра-колена-голеностопа и расстояния движения в трех направлениях — переднем, заднебоковом и заднемедиальном). Также выполнялся анализ прыжков и ходьбы. Участники заполняли опросники (инструмент для измерения нестабильности голеностопного сустава Камберланда, оценка функции стопы и голеностопного сустава).
Затем эти мероприятия были повторены через шесть месяцев и через год после того, как участники были стратифицированы на две группы: группа ХНГС и пациенты, страдающие от растяжения связок голеностопного сустава, классифицированные посредством инструмента Камберланда.
Согласно результатам этих исследований, острое растяжение связок голеностопного сустава и хроническая нестабильность голеностопного сустава были связаны со следующими дефицитами:
- Дефицит статического постурального контроля.
- Дефицит динамического постурального контроля.
- Дефицит ходьбы.
- Дефицит во время выполнения прыжковых задач.
Дефицит статического контроля
Это состояние проявляется как связь между движением бедра в сагиттальной плоскости и движением голеностопа во фронтальной плоскости, что предполагает развитие стратегии тазобедренного сустава как следствие травмы. Это открытие является новым в отношении острой травмы голеностопа, но ранее сообщалось о его роли при хронической стадии. Тест стояния на одной ноге проводился с открытыми и закрытыми глазами и продемонстрировал, что участники полагались на стратегию доминирования бедра вместо стратегии доминирования голеностопа для поддержания постурального контроля. Это привело к увеличению амплитуды движений в тазобедренном суставе. Таким образом, после острой травмы человеку трудно использовать различные компоненты кинетической цепи по отдельности, и они становятся «заблокированными» для обеспечения стабильности. Исследователи также упомянули, что они не были уверены, был ли у этих людей этот «блокирующий» паттерн до травмы.
Дефицит динамического контроля
Участники демонстрировали снижение момента сгибания бедра и колена и дорсифлексии голеностопного сустава во всех направлениях во время проведения теста движения по траектории звезды, но расстояния досягаемости были уменьшены только в заднебоковом и заднемедиальном направлениях. Интересно, что дефицит, выявленный во время проведения данного теста, был отмечен на двусторонней основе, что подчеркивает гипотезу о том, что острая травма голеностопа характеризуется не столько периферическими симптомами, но, скорее, имеет и центральные проявления. Эти симптомы наблюдались через две недели, 6 месяцев и один год после травмы. Динамический постуральный дефицит также отмечен в более позднем исследовании Simpson и его коллег.
Нарушение паттерна ходьбы
Во время выполнения анализа ходьбы у индивидов наблюдалось снижение тенденции к отталкиванию, проявляющееся в уменьшении разгибания бедра и увеличении смещения голеностопа во фронтальной плоскости.
Прыжки
Во время прыжков сообщалось о двустороннем увеличении сгибания бедра непосредственно перед начальным контактом (подготовка к приземлению), уменьшении момента сгибания бедра после начального контакта, жесткости бедра и двустороннем увеличении моментов разгибания во время приземления, а также асимметрии между конечностями. Выраженая асимметрия отражает тенденцию к разгрузке поврежденной конечности и смещению нагрузки на неповрежденную сторону, что может объяснить высокую восприимчивость в отношении контралатеральной травмы.
Предикторы хронической нестабильности
Основываясь на исследованиях Doherty и соавт., клиницисты могут предсказать развитие ХНГС в острой и подострой фазах после первого растяжения лодыжки, если присутствуют следующие факторы:
- Неспособность выполнить прыжковые задачи в течение 2-х недель после травмы. Это позволяет успешно прогнозировать развитие ХНГС на 67.6%. Сообщенная чувствительность и специфичность этих тестов составили 83.3 и 55.3 % соответственно.
- Более слабый динамический контроль во время выполнения теста движения по траектории звезды (сгибание бедра и колена в заднебоковом и заднемедиальном направлениях) через 6 месяцев после травмы позволяет прогнозировать ХНГС на 84.8% с более высокой чувствительностью и специфичностью (75 и 91% соответственно).
- Более плохая функция по опроснику измерения функции стопы и голеностопного сустава.
Стратегии профилактики
Профилактика ХНГС важна, потому что это состояние распространено среди спортсменов и менее активных людей и может привести к серьезным ограничениям и повлиять на их работоспособность. Стратегии профилактики, которые будут обсуждаться здесь, основаны на четырех основных принципах:
- Оценка всех суставов, вовлеченных в травму.
- Стратегии коррекции гипермобильности.
- Устранение гипомобильности.
- Защита здоровых структур.
Механизм травмы голеностопного сустава приводит к нарушению целостности связочных структур, препятствующих чрезмерной инверсии и супинации (капсула голеностопного сустава и латеральные связки, поддерживающие голеностопный, подтаранный, дистальный и проксимальный большеберцово-малоберцовые суставы). Вследствие этого развивается либо гипомобильность, либо гипермобильность одного или нескольких из этих суставов.
Гипермобильность
Слабость связок или механическая нестабильность характеризуются повышенной подвижностью суставов, что приводит к нарушению биомеханики сустава при физиологических движениях. Основная причина повышенной слабости после растяжения или разрыва связок заключается в том, что процесс заживления был недостаточно оптимален с точки зрения требуемого напряжения, что привело к изменению проприоцептивного входа от тканей, которые находятся в неоптимальном напряжении и вызывают потребность в компенсаторных двигательных паттернах.
Выделяют две важные связки подтаранного сустава: цервикальная и межкостная таранно-пяточные связки. Считается, что эти две связки повреждаются при растяжении связок голеностопного сустава, и остаточная связочная слабость после травмы может быть обусловлена повреждением этих структур. Поскольку их функция заключается в ограничении пронации и супинации стопы, то ранняя нагрузка на поврежденные цервикальную и межкостную таранно-пяточные связки может нарушить процесс восстановления и привести к заживлению связок в удлиненном положении. Поэтому многие клиницисты после травмы голеностопного сустава рекомендуют ограничивать пронацию стопы ортопедическим устройством, чтобы обеспечить восстановление тканей при более оптимальной длине.
Гипомобильность
Обратная ситуация возникает при гипомобильности и после травмы связок может привести к нестабильности сустава, изменяя кинетическую цепь нижней конечности. Как физиологическая, так и вспомогательная гипомобильности вызывают изменения в паттернах движения, что приводит к аномальной нагрузке и нарушению проприоцептивного входа. Гипомобильность может наблюдаться в подтаранном, голеностопном, дистальном и проксимальном большеберцово-малоберцовых суставах. Поскольку после растяжения связок голеностопного сустава наиболее часто встречается ограничение тыльного сгибания стопы, многие реабилитационные подходы предполагают сочетание мобилизаций с движением и упражнений, ориентированных на увеличение амплитуды дорсифлексии голеностопного сустава. Это может быть связано со скованностью икроножной и комбаловидной мышц и/или капсулярной адгезией. Вспомогательное движение может быть ограничено, но физиологическое движение может быть скомпенсировано за счет соседних структур. Например, при ограничении дорсифлексии стопы может возникнуть паттерн «вертикальной хромоты», что позволяет переносить пораженную конечность вперед во время ходьбы.
Подвывих или неправильное положение таранной кости также может быть причиной гипомобильности, которая определяется Meadows как «биомеханическая проблема с фиксацией сустава на одном конце амплитуды движений». Это происходит в результате чрезмерной инверсии, приводящей к переднему смещению таранной кости. Если оставаться в этом положении, то передняя таранно-малоберцовая связка заживет в вытянутом положении и потеряет механическую прочность, сдерживающую переднее смещение таранной кости. Последствием этого будет ограниченное заднее скольжение, что приведет к ограничению дорсифлексии.
Как гипо, так и гипермобильность должны быть выявлены и оценены у пациентов после растяжения латеральных связок, а также у тех, кто склонен к развитию ХНГС. Стратегии устранения обоих состояний должны быть интегрированы в программу реабилитации.
Состояние функции не обязательно отражает оптимальное заживление структур голеностопного сустава после травмы. Поэтому лечение не должно ускоряться реабилитационной командой. Мониторинг нагрузки на пораженные структуры и наблюдение за признаками воспаления помогает предотвратить перегрузку и аномальный стресс тканей.
Чтобы предотвратить последующее возникновение ХНГС, в реабилитации должны быть приняты стратегии, ориентированные на улучшение биомеханики и стабильности сустава с последующим постепенным увеличением нагрузки. Реабилитационная программа, направленная на устранение последствий травмы голеностопного сустава, может дать многообещающие результаты в отношении профилактики ХНГС.
а) Положение пациента:
- Пациент укладывается в положение на боку
- Операция выполняется в условиях бедренно-седалищной или подколенной регионарной анестезии
- На уровне голени или бедра накладывается турникет
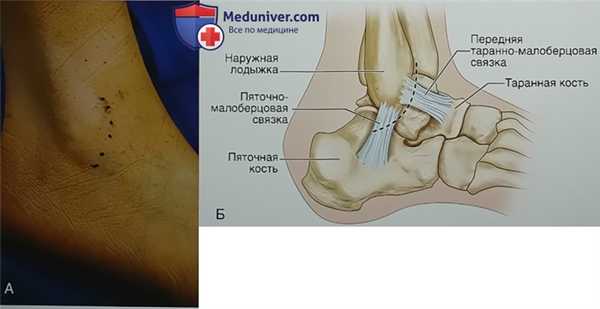
Рисунок 5
б) Порты и доступы:
- Выполняется дугообразный разрез кожи на 1 см кпереди от наружной лодыжки (рис. 5)
в) Техника операции:

Рисунок 6
1 этап:
- Удерживатель разгибателей отделяется от капсулы сустава:
• Нередко его бывает сложно выделить в виде отдельного слоя. Проще всего его изолировать на уровне 2 см выше верхушки наружной лодыжки (рис. 6)
• Прошейте и возьмите край удерживателя на держалку
Нюансы 1 этапа операции:
• Аугментация шва связки с использованием лоскута из удерживателя разгибателей является ключевой частью классической модифицированной восстановительной операции. Если связки могут быть истончены и значительно изменены, то мощный удерживатель есть практически всегда и в одном и том же месте. Начните выделение удерживателя с малоберцовой кости дистальнее уровня голеностопного сустава. Плоскость между ним и подлежащей капсулой сустава проще всего обнаружить именно в этой зоне. В этом случае может помочь использование налобной лупы
• Запаса мягких тканей для выполнения операции Брострома бывает достаточно практически всегда, за исключением, разве что, случаев, когда операции в этой области уже проводилась. Скомпрометированные связки требуют аугментации с помощью внутренней шины (Arthrex)
• Также внутренняя шина используется у пациентов с синдромом генерализированной гипермобильности связок
Ошибки 1 этапа операции:
• Если разрез капсулы сделать слишком проксимального или дистально (ближе к малоберцовой или таранной кости), тканей для гофрирования/дупликатуры связки окажется недостаточно. В таких случаях понадобится использование шовных якорей, что увеличивает продолжительность и стоимость операции. Разрез следует располагать точно по центру связки
• Если планируется использование внутренней шины у пациента с гипермобильностью, ему перед операцией необходимо объяснить, что результатом операции может стать некоторое ограничение подвижности голеностопного и подтаранного суставов
Рисунок 7 Рисунок 8 Рисунок 9 Рисунок 10 Рисунок 11
2 этап:
- Кпереди от верхушки наружной лодыжки вскройте на протяжении 2 см футляр малоберцовых сухожилий. Осмотрите сухожилия (рис. 7)
- На уровне голеностопного сустава в 3-5 мм кпереди от наружной лодыжки проколите капсулу сустава узким скальпелем:
• Со стороны наружной лодыжки оставляйте достаточный запас ткани для дальнейшего шва (рис. 8)
• Нет необходимости отделять капсулу от лодыжки, в противном случае придется ее фиксировать швами или шовными якорями
- Проведите небольшой зажим под капсулой и ПТМС и выведете его над малоберцовыми сухожилиями (рис. 9). Рассеките капсулу и ПТМС (рис. 10)
- ПТМС обычно удается обнаружить как хорошо заметное утолщение капсулы (рис. 11)
Нюансы 2 этапа операции:
• Если имеет место отрыв ПМС от пяточной кости, возможна ее рефиксация с помощью небольшого шовного якоря. Кортикальная кость в точке введения якоря предварительно освежается низкоскоростным 3-мм бором
Рисунок 12 Рисунок 13
Рисунок 14
4 этап:
- Прошейте ПТМС/капсулу несколькими швами PDS2-0. Обычно требуется 3-4 таких шва
- Швы накладываются таким образом, чтобы края разреза связки сшивались внахлест, при этом дистальный лоскут располагался глубже
- Концы нитей также возьмите на зажимы (рис. 14)
Рисунок 15 Рисунок 16
5 этап:
- Подложите под голень стопку свернутых стерильных простыней, чтобы пятка свободно висела и не оказывала влияния на зону шва
- Ассистент удерживает стопу в положении эверсии, голеностопный сустав в нейтральном положении или легком тыльном сгибании. Нити последовательно связываются, начиная с ПМС
- Удерживатель разгибателей плотно укладывается над область шва и подшивается к фасции и надкостнице наружной поверхности лодыжки викрилом № 0 или 2-0 (рис. 15)
- Турникет распускается. Выполняется тщательный гемостаз, и рана послойно ушивается (рис. 16). Голеностопный сустав фиксируется короткой глубокой трехсторонней шиной
Нюансы 5 этапа операции:
• Внутренняя шина формируется поверхностней ПТМС/капсулы сустава, но под удерживателем разгибателей
Рисунок 17 Рисунок 18 Рисунок 19 Рисунок 20 Рисунок 21 Рисунок 22 Рисунок 23 Рисунок 24
Читайте также:
