Поражение глаз при ботулизме и бруцеллезе
Добавил пользователь Дмитрий К. Обновлено: 20.01.2026
Бруцеллез - зоонозная инфекция, характеризующаяся полиорганными патологиями и склонностью к хронизации. Значимым патогенетическим компонентом бруцеллеза является аллергическая реактивность. Передача бруцелл происходит в основном пищевым и водным путем, наиболее часто через молоко и мясо зараженных животных. У скотоводов может реализоваться воздушный и контактный путь передачи бруцеллеза. Диагноз устанавливается при выявлении возбудителя в крови, пунктате лимфатического узла или цереброспинальной жидкости. Серологическая диагностика может считаться достоверной при положительном результате сразу нескольких различных способов: ИФА, РЛА, РНГА, РИФ, РСК и др.
Общие сведения
Бруцеллез - зоонозная инфекция, характеризующаяся полиорганными патологиями и склонностью к хронизации. Значимым патогенетическим компонентом бруцеллеза является аллергическая реактивность. Бруцеллез классифицируют по характеру течения, различая острую (продолжительность до полутора месяцев), подострую (не более четырех месяцев), хроническую (более четырех месяцев) и резидуальную (отдаленные последствия) формы.
Причины бруцеллеза
Бруцеллез вызывается неподвижными полиморфными грамотрицательными микроорганизмами рода Brucella. Вид бруцелл, вызывающих инфекцию, оказывает влияние на тяжесть течения, наиболее тяжело протекает бруцеллез, обусловленный заражением Brucella melitensis. Бруцеллы высокоинвазивны, размножаются внутри клеток организма хозяина, но способны сохранять активность и вне клетки. В окружающей среде устойчивы, сохраняются в воде более двух месяцев, три месяца – в сыром мясе (30 дней - в засоленном), около двух месяцев - в брынзе и до четырех – в шерсти животных. Губительно для бруцелл кипячение, нагревание до 60 °С убивает их через 30 минут.
Резервуаром бруцеллеза являются животные, источником заражения для человека преимущественно являются козы, овцы, коровы и свиньи. В некоторых случаях возможна передача от лошадей, верблюдов, некоторых других животных. Выделение возбудителя больными животными происходит с испражнениями (кал, моча), молоком, амниотической жидкостью. Передача инфекции осуществляется преимущественно фекально-оральным механизмом, чаще всего пищевым и водным путем, в некоторых случаях возможна реализация контактно-бытового (при внедрении возбудителя через микротравмы кожи и слизистых оболочек) и аэрогенного (при вдыхании инфицированной пыли) пути.
Значительную эпидемиологическую опасность представляют собой молоко, полученное от больных животных и молочные продукты (брынза, кумыс, сыры), мясо, изделия из животного сырья (шерсть, кожа). Животные загрязняют испражнениями почву, воду, корм, что также может способствовать заражению человека непищевым путем. Контактно-бытовой и воздушно-пылевой пути реализуются при уходе за животными и обработке животного сырья.
При бруцеллезе у беременных существует вероятность внутриутробной передачи инфекции, кроме того, возможна постнатальная передача при лактации. Люди обладают высокой восприимчивостью к бруцеллезу, после перенесения инфекции в течение 6-9 месяцев сохраняется иммунитет. Повторное инфицирование бруцеллами отмечается в 2-7% случаев.
Симптомы бруцеллеза
Инкубационный период бруцеллеза в среднем составляет 1-4 недели, но при формировании латентного носительства удлиняется до 2-3 месяцев. Острый бруцеллез обычно развивается быстро, у пожилых лиц начало может быть постепенным (в этом случае больные отмечают продромальные явления в виде общего недомогания, бессонницы, разбитости, артралгий и миалгий с постепенным нарастанием интоксикации на протяжении нескольких дней). Температура тела резко поднимается до высоких цифр, потрясающий озноб чередуется с проливным потом, развивается интоксикация, чаще всего умеренная, несмотря на выраженную температурную реакцию.
Лихорадочный период чаще всего составляет несколько дней, иногда затягиваясь до 3 недель или месяца. Больные отмечают расстройства сна, аппетита, головные боли, эмоциональную лабильность. На пике температурной кривой отмечается гиперемия и отечность лица и шеи на фоне общего побледнения. Выявляется умеренная полилимфоаденопатия – лимфатические узлы, преимущественно шейные и подмышечные, несколько увеличены в размерах и умеренно болезненные на ощупь. При острой форме также могут отмечаться более характерные для подострого течения бруцеллеза фиброзиты и целлюлиты – плотные болезненные образования по ходу сухожилий и мышц размером с горошину (иногда достигают размеров мелкого куриного яйца).
Подострый бруцеллез
Для подострой формы бруцеллеза характерно чередование рецидивов лихорадки с периодами нормальной температуры. Лихорадочные периоды могу быть различной продолжительности, повышение температуры колебаться в пределах от субфебрилитета до крайне высоких значений (в том числе в течение суток). Лихорадка имеет направленный характер. Повышение температуры сопровождается интоксикационными признаками: болью в мышцах и суставах, парестезиями (ощущения покалывания, «мурашек» в различных частях тела) общей слабостью, снижением аппетита и нарушением сердечного ритма (на высоте лихорадки имеет место относительная брадикардия – несоответствие частоты ритма температуре тела). При нормальной температуре может отмечаться учащение пульса. Сердечные тоны приглушены. Больные испытывают жажду, жалуются на сухость во рту, нередки запоры.
Данная форма заболевания часто сопровождается фиброзами и целлюлитами. При тяжелом течении возможно развитие инфекционно-токсического шока, осложнения в виде воспаления оболочек сердца (перикардит). Подострая форма бруцеллеза сопровождается проявлениями аллергии – высыпаниями, дерматитом, сосудистыми реакциями и т.п.). Первым делом обычно страдает суставной аппарат: развиваются реактивные полиартриты, бурситы и тендовагиниты. Для мужчин характерно поражение яичек и их придатков, у женщин возможны нарушения менструаций, эндометриты. Бруцеллез при беременности может способствовать ее преждевременному прерыванию.
Хронический бруцеллез
Протекает волнообразно, с проявлением симптоматики полиорганных поражений. При этом общеинтоксикационный синдром (лихорадка и интоксикация) обычно выражены умерено, температура редко превышает субфебрильные значения. Промежутки между обострениями заболевания могут продолжаться 1-2 месяца. В случае формирования нового инфекционного очага внутри организма происходит ухудшение общего состояния. Симптоматика хронического бруцеллеза зависит от преимущественного поражения той или иной функциональной системы возбудителем и выраженности аллергического компонента.
Часто развиваются воспаления суставов (артриты) и окружающих тканей, соединительнотканные патологии (фиброзы, целлюлит) в области поясницы и крестца, локтевых суставов. Иногда развивается спондилит, значительно ухудшающий состояние больных ввиду интенсивных болей и ограничения в движении. Суставы часто подвергаются деструкции и деформации.
Нередки у больных бруцеллезом невриты (в том числе воспаления зрительного и слухового нерва) и радикулиты, воспаления нервных сплетений, парестезии. Длительное течение заболевания способствует развитию реактивного невроза. При хроническом бруцеллезе также характерны аллергические воспаления половых желез и расстройства фертильности (бесплодие у женщин, импотенция у мужчин). Длительность заболевания может составлять 2-3 года и увеличиваться при повторном инфицировании.
Резидуальный бруцеллез
Резидуальный бруцеллез – отсроченные последствия инфекции – связан с формированием патологической реактивности. Ввиду перестройки иммунологической структуры организма возможны специфические реакции организма – субфебрильная температура тела, психологические девиации, патологии суставов, соединительнотканных образований.
Кроме того, бруцеллез может оставлять после себя серьезные дегенеративные изменения фиброзной ткани, в особенности значимые в области нервных стволов и сплетений – высока вероятность развития контрактур, возникновения неврологической симптоматики (парезы, нейропатии). Длительное течение заболевания способствует формированию стойких функциональных нарушений со стороны опорно-двигательных структур ввиду необратимой деструкции суставных тканей и связочного аппарата (анкилоз и спондилез, контрактуры, мышечные атрофии). Нередко такие последствия бруцеллеза являются показанием к хирургической коррекции.
Диагностика
Бактериологическая диагностика производится в условиях специализированных лабораторий, оборудованных для работы с возбудителями особо опасных инфекций. Бруцеллы выделяют из крови, ликвора, пунктатов лимфоузлов, производя бакпосев биологического материала на питательных средах. Ввиду значительных трудозатрат выделение возбудителя редко производят в диагностических целях, достаточным для подтверждения диагноза является определение антигенов к бруцеллам в крови пациента и серологических тестов.
Антигены выявляются с помощью ИФА, РКА, РЛА и РАГА. Исследованию подвергается обычно сыворотка крови, но возможно обнаружение антигенов и в спинномозговой жидкости. Определение антител осуществляют при помощи РА, РНГА, РСК, РИФ, а также реакции Райта и теста на взаимодействие бруцелл с сывороткой больного. Достаточным для диагностирования считается положительный результат не менее чем в 3-4 различных серологических тестах. Начиная с 20-25 дня болезни и в течение длительного периода (несколько лет) после выздоровления отмечается положительная реакция на кожную пробу Бюрне (подкожное введение бруцеллина).
Лечение бруцеллеза
Амбулаторное лечение показано при легком течении инфекции. В случае тяжелого течения и угрозы осложнений производят госпитализацию. На период лихорадки больным показан постельный режим. Этиотропная терапия подразумевает назначение антибиотиков различных групп, один из препаратов обязательно должен обладать способностью проникновения сквозь клеточную стенку. Эффективно применение следующих антибиотиковых пар: рифампицин с доксициклином или офлоксацином, доксициклин со стрептомицином. В случае развития рецидива назначают повторный курс антибиотикотерапии.
В дополнение к базовой терапии назначают патогенетические и симптоматические средства: дезинтоксикационную терапию (в зависимости от тяжести интоксикации), иммуностимулирующие средства (экстракт тимуса крупного рогатого скота, пентоксил), новокаиновые блокады при спондилите и интенсивном радикулите, противовоспалительные средства (нестероидные препараты и кортикостероиды в зависимости от течения и суставных проявлений).
Ранее в комплексной терапии бруцеллеза применяли лечебную вакцину, но в настоящее время от этой практики отказываются ввиду выраженного подавления иммунитета и способности вакцины провоцировать аутоиммунные процессы. Во время ремиссий больным рекомендовано санаторно-курортное лечение, физиотерапевтическое воздействие (УВЧ, кварц, радоновые ванны и др.) и лечебная физкультура.
Прогноз и профилактика
Обычно бруцеллез не становится причиной смерти больных, прогноз, как правило, благоприятен. В случаях длительного течения и развития стойких деструктивных дефектов суставного аппарата возможно ограничение трудоспособности.
В комплекс профилактических мер, направленных на снижение заболеваемости бруцеллезом людей включается ветеринарный контроль за состоянием здоровья сельскохозяйственных животных, а также санитарно-гигиеническое нормирование условий производства, хранение и транспортировки пищевых продуктов, ежегодные профилактические обследования работников сельского хозяйства.
Сельскохозяйственный скот подлежит плановой вакцинации, Также специфическая профилактика с помощью прививок живой бруцеллезной вакциной показана лицам, непосредственно работающим с животными. К средствам индивидуальной профилактики также относится спецодежда для работы с животным сырьем, строгое следование правилам личной гигиены.
Ботулизм
Ботулизм является острой пищевой токсикоинфекцией, развивающейся в результате попадания в организм человека ботулотоксина. Заражение происходит алиментарным путем, наиболее часто при употреблении в пищу содержащих споры ботулизма консервов. Ботулизм характеризуется поражением нервной системы в результате блокирования ботулотоксином ацетилхолиновых рецепторов нервных волокон, проявляется в виде мышечных параличей и парезов. Основная опасность ботулизма состоит в развитии таких осложнений, как острая дыхательная недостаточность и нарушения сердечного ритма. Диагностика ботулизма строится в основном на данных анамнеза заболевания и результатах неврологического осмотра.
МКБ-10
Ботулизм является острой пищевой токсикоинфекцией, развивающейся в результате попадания в организм человека ботулотоксина. Ботулизм характеризуется поражением нервной системы в результате блокирования ботулотоксином ацетилхолиновых рецепторов нервных волокон, проявляется в виде мышечных параличей и парезов.
Характеристика возбудителя
Ботулотоксин вырабатывает бактерия Clostridium botulinum – грамположительная спорообразующая палочка, облигатный анаэроб. Неблагоприятные условия внешней среды переживает в виде спор. Споры клостридий могут сохраняться в высушенном состоянии многие годы и десятилетия, развиваясь в вегетативные формы при попадании в оптимальные для жизнедеятельности условия: температура 35 С, отсутствие доступа кислорода. Кипячение убивает вегетативные формы возбудителя через пять минут, температуру в 80 С бактерии выдерживают в течение получаса. Споры могут сохранять жизнеспособность в кипящей воде более получаса и инактивируются только в автоклаве. Ботулотоксин легко разрушается во время кипячения, но способен хорошо сохраняться в рассолах, консервах и пищевых продуктах, богатых различными специями. При этом наличие ботулотоксина не изменяет вкуса продуктов. Ботулотоксин относится к наиболее сильным ядовитым биологическим веществам.
Резервуаром и источником клостридий ботулизма является почва, а также дикие и некоторые домашние (свиньи, лошади) животные, птицы (преимущественно водоплавающие), грызуны. Животным-носителям клостридии обычно не вредят, выделение возбудителя происходит с калом, бактерии попадают в почву и воду, корм животных. Обсеменение объектов окружающей среды клостридиями также возможно при разложении трупов больных ботулизмом животных и птиц.
Заболевание передается по фекально-оральному механизму пищевым путем. Чаще всего причиной ботулизма становится употребление консервированных в домашних условиях загрязненных спорами возбудителя продуктов: овощей, грибов, мясных изделий и соленой рыбы. Обязательным условием для размножения клостридий в продуктах и накопления ботулотоксина является отсутствие доступа воздуха (плотно закрытые консервы). В некоторых случаях вероятно заражение спорами ран и гнойников, что способствует развитию раневого ботулизма. Ботулотоксин может всасываться в кровь, как из пищеварительной системы, так и со слизистых оболочек дыхательный путей, глаз.
У людей отмечается высокая восприимчивость к ботулизму, даже небольшие дозы токсина способствуют развертыванию клинической картины, однако чаще всего концентрация его недостаточна для формирования антитоксической иммунной реакции. При отравлении ботулотоксином из консервированных продуктов нередки случаи семейного поражения. В настоящее время случаи заболевания становятся более частыми ввиду распространения домашнего консервирования. Чаще всего ботулизмом заболевают лица из возрастной группы 20-25 лет.
Симптомы ботулизма
Инкубационный период ботулизма редко превышает сутки, чаще всего, составляя несколько часов (4-6). Однако иногда может затягиваться до недели и 10 дней. Поэтому наблюдение за всеми людьми, употреблявшими одну пищу с больным, продолжается до 10 суток. В начальном периоде заболевания может отмечаться неспецифическая продромальная симптоматика. В зависимости от преимущественного синдрома различают гастроэнтерологический, глазной варианты, а также - клиническую форму в виде острой дыхательной недостаточности.
Гастроэнтерологический вариант встречается наиболее часто и протекает по типу пищевой токсикоинфекции, с болью в эпигастрии, тошнотой и рвотой, диареей. Выраженность энтеральной симптоматики умеренная, однако, отмечается несоответствующая общей потере жидкости сухость кожи, а также нередко больные жалуются на расстройство проглатывания пищи («ком в горле»).
Начальный период ботулизма, протекающий по глазному варианту, характеризуется расстройствами зрения: затуманивание, мельтешение «мушек», потеря четкости и снижение остроты зрения. Иногда возникает острая дальнозоркость. Самым опасным по течению вариантом начального периода ботулизма является острая дыхательная недостаточность (внезапно развивающаяся и прогрессирующая одышка, распространяющийся цианоз, нарушения сердечного ритма). Она развивается крайне быстро и грозит летальным исходом спустя 3-4 часа.
Клиническая картина ботулизма в разгар заболевания достаточно специфична и характеризуется развитием парезов и параличей различных групп мышц. У больных отмечается симметричная офтальмоплегия (зрачок стабильно расширен, имеет место косоглазие, обычно сходящееся, вертикальный нистагм, опущение века). Дисфагия (расстройство глотания) связана с прогрессирующим парезом мышц глотки. Если первоначально больные испытывают дискомфорт и затруднения глотания твердой пищи, то с развитием заболевания становится невозможным и проглатывание жидкости.
Нарушения речи развивается, проходя последовательно четыре стадии. Сначала изменяется тембр голоса, возникает осиплость в результате недостаточной влажности слизистой голосовых связок. В дальнейшем ввиду пареза мышц языка появляется дизартрия («каша во рту»), голос становится гнусавым (парез мышц небной занавески) и исчезает полностью после развития пареза голосовых связок. В результате расстройства иннервации мышц гортани утрачивается кашлевой толчок. Больные могут задохнуться при попадании в дыхательные пути слизи и жидкости.
Ботулотоксин способствует параличам и парезам мимической мускулатуры, вызывая асимметрию лица, дисмимию. В целом отмечается общая слабость, неустойчивость походки. Ввиду пареза кишечной мускулатуры развиваются запоры. Лихорадка для ботулизма не характерна, в редких случаях возможен субфебрилитет. Состояние сердечной деятельности характеризуется учащением пульса, некоторым повышением периферического артериального давления. Расстройства чувствительности, потеря сознания не характерны.
Осложнения ботулизма
Самое опасное осложнение ботулизма – развитие острой дыхательной недостаточности, остановка дыхания вследствие паралича дыхательной мускулатуры или асфиксия дыхательных путей. Такие осложнения могут привести к летальному исходу. Ввиду развития застойных явлений в легких, ботулизм может спровоцировать вторичную пневмонию. В настоящее время есть данные о вероятности осложнения инфекции миокардитом.
Диагностика ботулизма
В связи с развитием неврологической симптоматики больной бутулизмом нуждается в осмотре невролога. Специфическая лабораторная диагностика ботулизма на ранних сроках развития инфекции не разработана. Основанием для постановки диагноза служит клиническая картина и данные эпидемиологического анамнеза. Токсин выделяют и идентифицируют с помощью биологической пробы на лабораторных животных. В разгар заболевания возможно определить присутствие токсина в крови с помощью HGUF с антительным диагностикумом.
Антигены возбудителей выявляются с помощью иммунофлуоресцентного анализа (ИФА), а также - РИА и ПЦР. Выделение возбудителя путем посева каловых масс не несет значимой диагностической информации, поскольку может иметь место развитие из спор вегетативной формы клостридий в кишечнике здорового человека.
Лечение ботулизма
При подозрении на ботулизм производится обязательная госпитализация в отделение с возможностью подключения аппарата ИВЛ, с целью предупреждения и своевременной помощи в случае развития опасных для жизни осложнений. Первейшим лечебным мероприятием, производимым в первые сутки заболевания, является промывание желудка при помощи толстого зонда.
Ботулотоксин, циркулирующий в крови пациентов, нейтрализуют с помощью разового введения поливалентных противоботулинических сывороток по методу Безредки (после осуществления десенсибилизации организма). В случае, если однократное введение сыворотки не было достаточно эффективным и спустя 12-24 часа у пациента отмечается прогрессирование нейрологической симптоматики, введение сыворотки повторяют.
Довольно эффективно введение противоботулинической человеческой плазмы, однако этот препарат довольно редок ввиду малого срока хранения (не более 4-6 месяцев). В настоящее время в лечении ботулизма находит применение противоботулинический иммуноглобулин. В комплекс мероприятий этиотропной терапии включаются антибиотики, назначаемые с целью подавления вероятного развития вегетативных форм возбудителя, а также тиаминпирофосфат и АТФ. Положительный эффект оказывает гипербарическая оксигенация.
В остальном лечение назначают исходя из тяжести течения и симптоматики. В случае формирования острой дыхательной недостаточности больных переводят на искусственную вентиляцию легких. Кормление больных в случае формирования стойкой дисфагии производят жидкой пищей через тонкий зонд, либо переводят на парентеральное питание. В период выздоровления хороший эффект в плане скорейшего восстановления функций мышечной системы имеет физиотерапия.
Прогноз при ботулизме
Прогноз при высокой дозе полученного токсина и отсутствии своевременной медицинской помощи может быть крайне неблагоприятным, летальность таких случаев достигает 30-60%. Применение этиотропного лечения и методов интенсивной терапии при развитии грозных осложнений значительно снижают риск летального исхода (до 3-4%). В случае своевременного лечения заболевание заканчивается выздоровлением с полным восстановлением функций через несколько месяцев.
Профилактика ботулизма
Профилактические меры против ботулизма подразумевают строгое следование санитарно-гигиеническим нормам при изготовлении консервов, стерилизации посуды для заготовления продуктов длительного хранения. Рыбные и мясные продукты должны консервироваться исключительно в свежем и тщательно очищенном от частиц почвы виде. Консервация перезрелых плодов недопустима. Консервирование в домашних условиях должно осуществляться в строгом соответствии с рецептурой при достаточной концентрации соли и кислоты в открытой для доступа кислорода посуде.
Поражение глаз при ботулизме и бруцеллезе
Вирусные заболевания глаз и их диагностика
Вирусные поражения глаз хорошо известны как офтальмологам, так и инфекционистам [Майчук Ю. Ф., Агеев В. Д.]. Аденовирусы и энтеровирусы вызывают заразные болезни, протекающие по типу эпидемических вспышек. Нередко эти больные получают лечение в инфекционных стационарах. Герпетическая инфекция относится к хроническим рецидивирующим заболеваниям, являющимся основной причиной понижения зрения и слепоты. Большинство вирусных заболеваний глаз имеют четко очерченную клиническую картину, позволяющую уже на основании анализа эпидемиологических данных и осмотра установить предварительный диагноз.
В клиническом плане условно выделяют три группы вирусных инфекций глаз:
• вирусные инфекции с преобладанием глазной симптоматики: герпесвирусная инфекция глаз, аденовирусные конъюнктивиты, кератоконъюнктивиты, эпидемический геморрагический конъюнктивит и др.;
• системные заболевания, при которых поражения глаз могут быть выражены: ветряная оспа, корь, краснуха, эпидемический паротит и др.;
• тяжелые системные заболевания вирусной природы, при которых изменения глаз легкие, не угрожающие зрению, исчезающие по мере улучшения общего состояния: заболевания, вызываемые вирусами ECHO, вирусами Коксаки, полиомиелита, тогавирусами и др.
Характер инфекционной патологии глаз за последние десятилетия существенно изменился. Благодаря разработке и применению новых антибиотиков и химиопрепаратов легче поддаются лечению бактериальные офтальмоинфекции, но при этом значительно и повсеместно участились вирусные поражения органа зрения [Агеев В. Д., Крумгольц В. Ф., Финогеев Ю. П.] . Среди вирусов центральное место в настоящее время принадлежит вирусам группы герпеса.
Возникновение офтальмологических симптомов при инфекционных заболеваниях происходит [Золотарева М. М. и др.]:
• в случае первичного заражения органа зрения (дифтерия, туберкулез конъюнктивы, твердый шанкр века, рожа, глазожелезистая форма туляремии, вирусные конъюнктивиты и др.);
• вследствие ослабления резистентности организма после перенесенных заболеваний (гриппа и др.) и активизации дремлющей инфекции (туберкулеза, малярии, бруцеллеза и др.);
• как результат уже развившейся в глазу инфекции, метастатическим путем, а также в случаях интоксикаций;
• в результате инвазионных поражений, приводящих к возникновению офтальмологических симптомов (офтальмогельминтозы, офтальмомикозы, офтальмомиазы);
• вследствие комбинации перечисленных факторов.
Дифференциальная диагностика инфекционных болезней на основании синдромального принципа с выделением очерченного признака является ведущей. Некоторые органные изменения, в том числе и поражение органа зрения, нередко входят в комплекс специфических признаков и синдромов. Однако диагностический алгоритм строится всегда на основании всех имеющихся признаков.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
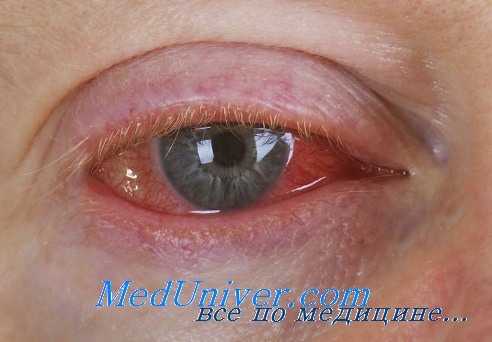
Ботулизм — острая инфекционная болезнь, вызываемая ботулотоксином, характеризующаяся парезами и параличами поперечно-полосатой и гладкой мускулатуры.
Ботулотоксин продуцируется микроорганизмами Clostridium botulinum — облигатно-анаэробными, спорообразующими, грамположительными, подвижными, палочковидными бактериями. Споры овальной формы, располагаются субтерминально и придают палочкам вид ракетки. Они очень устойчивы, их убивает только автоклавирование при 120 С в течение 20 мин. В анаэробных условиях споры прорастают и клостридии размножаются с образованием нейротоксина, который по антигенным свойствам подразделяется на 7 серологических типов — от А до G. Токсин разрушается при 100° С через 10 мин.
Резервуаром и источником возбудителя является почва, ил рек и озер. При раневом ботулизме токсин образуется в зараженных клостридиями ранах.
После всасывания из тонкой кишки или раны токсин связывается с пресинаптической мембраной мотонейронов и разрушает факторы, необходимые для секреции ацетилхолина, что прекращает поступление нервных импульсов от мотонейронов к мышечным волокнам, приводит к расслаблению последних и развитию вялых параличей.
Заболевание начинается с появления сухости во рту и нарушения зрения, что обусловливается поражением глазодвигательных, блоковых и отводящих нервов. Развивается выраженное расширение зрачков со снижением или отсутствием реакции на свет и паралич аккомодации. Больной не может читать мелкий, а в тяжелых случаях и крупный шрифт. Нарушается движение глазных яблок, развивается птоз, появляется двоение предметов перед глазами, особенно при взгляде в сторону. Одновременно или несколько позже вследствие поражения лицевого нерва лицо больного становится амимичным, маскообразным. Он не может оскалить зубы, нахмурить брови. По мере прогрессирова-ния болезни нарушается глотание и артикуляция.
Диагноз подтверждается обнаружением ботулотоксина в сыворотке крови, промывных водах желудка, кале больного и пищевых продуктах биопробой на белых мышах с реакцией нейтрализации антитоксическими сыворотками.
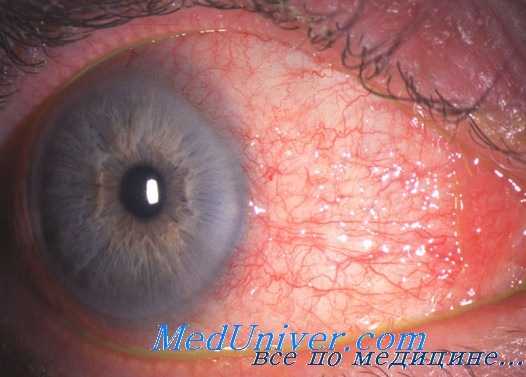
Поражение глаз при бруцеллезе
Бруцеллез — зоонозная бактериальная инфекционная болезнь, передающаяся людям от домашних животных, характеризующаяся поражением опорно-двигательного аппарата, других органов и систем организма, склонная к хроническому течению.
Возбудителями болезни у человека являются 4 вида бруцелл: В. melitensis, В. abortus, В. suis и В. canis. Это мелкие аэробные неподвижные грамотрицательные палочки, не образующие капсулу и споры, факультативные внутриклеточные паразиты. В молоке при температуре холодильника сохраняются 10—16 дней, в брынзе — 2 мес, в почве — более 2 мес. На питательных средах растут медленно, чувствительны к тетрациклинам, стрептомицину, рифампицину, эритромицину.
Резервуаром и источником инфекции является мелкий и крупный рогатый скот. Заражение человека происходит пищевым путем при употреблении сырого молока и овечьей брынзы, контактным путем при попадании на поврежденную кожу или слизистые оболочки околоплодной жидкости животных и воздушно-пылевым путем от контаминированных возбудителем навоза, подстилки, земли. В большинстве случаев это профессиональное заболевание.
Воротами инфекции являются слизистые оболочки и микротравмы кожи, откуда возбудитель по лимфатическим путям достигает лимфатических узлов и затем попадает в кровь и разносится по всему организму. Локализация возбудителя сопровождается образованием в различных органах специфических гранулем и развитием гиперчувствительности замедленного типа. В связи со способностью к внутриклеточному паразитированию бруцеллы длительно персистируют в макрофагах, приводя к развитию хронического рецидивирующего заболевания.
Очаговые изменения характерны для хронического бруцеллеза. При этом наиболее часто поражается опорно-двигательный аппарат. У некоторых больных выявляются изменения глаз. Наблюдаются увеиты, хориоретиниты, кератиты, атрофия зрительного нерва.
В большинстве случаев диагноз подтверждается серологическими исследованиями, из которых наиболее информативной является реакция агглютинации (реакция Райта).
Болезнь Лайма (клещевой боррелиоз) - симптомы и лечение
Что такое болезнь Лайма (клещевой боррелиоз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Болезнь Лайма (иксодовый клещевой боррелиоз) — опасное инфекционное трансмиссивное заболевание острого или хронического течения, вызываемое бактериями рода Borrelia, которые поражают кожу, суставы, сердце и нервную систему. Клинически характеризуется полиморфизмом проявлений и без лечения приводит к стойкому нарушению жизнедеятельности и инвалидизации человека.
Возбудитель боррелиоза
род — Borrelia (тип Спирохет)
виды — более 10, из них наиболее этиологически значимые Borrelia burgdorferi (наиболее распространён), Borrelia azelii, Borrelia garinii.
Грамм-отрицательны. Культивируются в видоизменённой среде Kelly (селективная среда BSK-KS). Любит жидкие многокомпонентные среды. Жгутиконосцы. Небольшого диаметра, что позволяет им обходить большинство бытовых бактериальных фильтров. Borrelia burgdorferi состоит из плазмоцилиндра, покрытого клеточной мембраной, имеющей в составе термостабильный ЛПС. Температурный оптимум — 33-37°С. Сходствует со штопорообразной извитой спиралью. Вид завитков неравномерный, вращательные движения медленные.
Группы антигенов: поверхностные Osp A, Osp B, Osp С (обуславливают различия штаммов). Этиологические агенты генетически гетерогенны (то есть комплекс Borrelia burgdorferi sensu lato — вызывает группу этиологически самостоятельных иксодовых боррелиозов).
Хорошо красятся анилиновыми красителями. Неплохо выдерживают низкие температуры. Фенол, формалин, спирт и другие обеззараживающие вещества, а также ультрафиолетовое излучение вызывают быструю гибель. Является внутриклеточным паразитом. [2] [3] [5]
Эпидемиология
Природно-очаговое заболевание. Источник инфекции — различные животные (олени, грызуны, волки, домашние и дикие собаки, еноты, овцы, птицы, крупный и мелкий рогатый скот и другие). Переносчики — иксодовые клещи (таёжный и лесной): Ixodes demine (США), Ixodes ricinus и Ixodes persulcatus (Россия и Европа).

Род Ixodes — это темно-коричневый клещ с твёрдым, чуть больше булавочной головки телом, похож на корочку на ссадине или кусочек грязи. В тканях животных возбудитель присутствует в очень небольшом количестве (сложно обнаружить). Исходя из географии заболевания боррелии расселяются с мигрирующими птицами, прикрепившись к ним. Возможен симбиоз нескольких видов боррелий в одном клеще. Возбудитель передаётся среди клещей трансовариальным способом, то есть от самки к потомству. Живут клещи до 2 лет, часто находятся на кустарниках не выше одного метра от земли. Перезимовать способны только самки, самцы погибают после спаривания. В эндемичных районах заражённость клещей достигает 70%, в остальных регионах — от 10%. Высокая частота инфицированности клеща не является постулатом высокой заболеваемости людей после укуса, так как лишь у немногих клещей боррелии находятся в слюнных железах. Сосание крови осуществляется длительное время и боррелии поступают в ткани не сразу, поэтому ранее удаление клеща существенно снижает риск передачи.
Заразен ли боррелиоз
Механизмы передачи инфекции:
- трансмиссивный (инокуляция — при укусе; очень редка контаминация — при втирании остатков клеща в рану);
- вертикальный (трансплацентарно — от матери к плоду);
- алиментарный путь (через молоко больного животного).
Между людьми боррелиоз не распространяется (исключая вертикальный механизм). Через грудное молоко, слюну и половые жидкости боррелиоз не передаётся.
Распространённость
География распространения достаточно широкая: США, Прибалтика, лесная Европа, Северо-Запад и Центр России, Предуралье, Урал, Западная Сибирь, Дальний Восток.
Сезонность весенне-летняя и осенняя (то есть во время тепла, когда клещи активны). Иммунитет нестерильный. Повторные заболевания возможны через 5-7 лет. [1] [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы болезни Лайма
Инкубационный период в различных источниках колеблется от 1 до 50 дней (в практической деятельности следует придерживаться срока 1-30 дней).
Синдромы заболевания:
- общей инфекционной интоксикации;
- эритемы (покраснение кожи);
- артрита;
- регионарной лимфаденопатии (увеличение лимфоузлов);
- поражения нервной системы;
- поражения сердечно-сосудистой системы;
- гепатолиенальный (увеличение печени и селезёнки).
Периоды развития заболевания имеют достаточно условный характер, в основном ограничены лишь временными рамками:
- ранний (локализованная и диссеминированная стадии);
- поздний;
- резидуальный.
Локализованная стадия раннего периода
Начинается остро или подостро с невысокой лихорадки (субфебрильная температура тела — 37,1-38°C), головной боли, слабости, дискомфорта в мышцах и суставах. Редко бывает тошнота и рвота. Катар (воспаление) верхних дыхательных путей возникает очень редко, иногда бывает регионарная лимфаденопатия, гепатолиенальный синдром.
Самым ярким признаком данной фазы болезни (однако не всегда!) является выход на поверхности кожи мигрирующей кольцевидной эритемы (патогномоничный признак заболевания). Вначале в месте локализации укуса клеща возникает первичный аффект (покраснение 2-4 мм красноватого цвета), затем появляется пятно или папула интенсивного розово-красного цвета, в продолжении нескольких суток распространяющаяся во все стороны на много сантиметров в диаметре. Края пятна становятся чётко очерченными, ярко-красными, чуть возвышающимися над уровнем неизменённой кожи. Чаще в центре пятно медленно бледнеет, становится цианотичным (синеет), и образование приобретает характерный вид кольцевидной эритемы овальной или округлой формы.
![Эритема [8]](/pimg3/porazhenie-glaz-pri-1BFF0A4.jpeg)
В месте локализации эритемы не исключается зуд, слабая болезненность. При отсутствии антибиотикотерапии эритема визуализируется в течение нескольких дней, при их отсутствии может держаться до двух месяцев и более. В исходе — слабая непродолжительная пигментация, шелушение. У части больных появляется несколько эритем меньшего диаметра (обычно в более поздний период).
Диссеминированная стадия раннего периода
Эта стадия начинается на 4-6 неделе болезни (при отсутствии профилактической и лечебной терапии предшествующего периода). В этот период происходит угасание предшествующей симптоматики (синдрома общей инфекционной интоксикации, лихорадки и эритемы). Выявляются неврологические нарушения:
- мягкотекущий энцефалит,
- мононевропатии,
- серозные менингиты,
- энцефаломиелит с радикулоневритическими реакциями,
- лимфоцитарный менингорадикулоневрит, характеризующийся болями в месте укуса, сильными корешковыми болями с нарушением чувствительности и двигательной функции шейного и грудного отделов спинного мозга — так называемый синдром Бэннуорта, включающий триаду: корешковые боли, периферический парез (чаще лицевого и отводящего нервов) и лимфоцитарную клеточную реакцию с содержанием клеток от 10 до 1200 в мм3) при выполнении люмбальной пункции.
Возможно поражение сердечно-сосудистой системы — кардиалгии, сердцебиения, повышение артериального давления, миокардиты, AV-блокады (нарушения передачи нервного импульса в проводящей системе сердца).
Иногда бывают поражения кожи (уртикарные и другие высыпания). Может наблюдаться боррелиозная лимфоцитома (доброкачественный лимфаденоз кожи) — синюшно-красный кожный инфильтрат с лимфоретикулярной пролиферацией, преимущественно располагающийся на мочке уха или соске груди. Редко возникают поражения глаз в виде конъюнктивита, хориоидита, ирита.
![Боррелиозная лимфоцитома [9]](/pimg3/porazhenie-glaz-pri-867AB7B.jpeg)
Не исключаются лёгкие гепатиты, нарушение работы почек.
Поражения суставов в виде реактивного артрита (в основном крупные суставы) в виде болей и ограничения подвижности, без внешних изменений, длительностью от недели до трёх месяцев. При отсутствии лечения болезнь Лайма переходит в хроническую форму.
Поздний период лаймборрелиоза
Начинается спустя 1-3 месяца после раннего и более. Напоминает астеноневротический синдром: слабость, повышенная утомляемость, снижение мнестических функций (памяти и интеллекта), краниалгия (головная боль), нарушения сна, повышенная нервная возбудимость или депрессия, боли в мышцах. Присуще поражение опорно-двигательного аппарата (вначале мигрирующие артралгии без явного воспаления), затем доброкачественные повторяющиеся артриты с воспалением и медленным переходом в хроническое прогрессирующее течение (с необратимым изменением структуры суставов — краевые и кортикальные узуры (эрозии), остеофиты, склероз). Могут быть дерматиты, склеродермия, парапарезы, невриты, расстройства памяти. Характерным поражением является атрофический акродерматит — постепенное появление цианотично-красных пятен на разгибательных поверхностях конечностей, узелки, инфильтраты, иногда кожа приобретает вид «папиросной бумаги».
![Атрофический акродерматит [10]](/pimg3/porazhenie-glaz-pri-E6F3AEA.jpeg)
Описана реинфекция — «свежая» ползучая эритема, врождённый боррелиоз Лайма.
Боррелиоз у беременных
Заражение женщины во время беременности (и до неё при отсутствии лечения) повышает риск гибели плода и выкидыша. Возможно внутриутробное поражение плода с развитием энцефалита и кардита, однако величина риска этого остаётся неясна.
Отличия боррелиоза у детей
Болезнь Лайма у детей чаще всего развивается в возрасте от 3 до 10 лет. При этом часто появляется мигрирующая эритема (покраснение кожи), расположенная в верхней половине тела. Интоксикация, как правило, сильнее, чем у взрослых. Могут увеличиваться лимфатические узлы возле места укуса клеща. Без лечения до 20 % случаев болезни Лайма переходит в хроническую форму.
Дифференциальный диагноз:
- в первую фазу — лихорадочные состояния с экзантемой, клещевой энцефалит, рожистое воспаление, эризипелоид, целлюлит;
- во вторую стадию — серозные менингиты другой этиологии, клещевой энцефалит, ревмокардит;
- в третью стадию — ревматизм и сходные заболевания, ревматоидный артрит, болезнь Рейтера. [3][6]
Отличия от клещевого энцефалита
При клещевом энцефалите присутствует выраженная лихорадка, общемозговая и неврологическая симптоматика, при боррелиозе — поражения кожи, суставов и сердца.
Патогенез болезни Лайма
В случае прогрессирования боррелиоза (отсутствия лечения) происходит дальнейшее размножение боррелий, расширение спектра антител к антигенам спирохет и их длительная выработка (хронизация инфекции). Появляются циркулирующие иммунные комплексы, усиление продукции T-хелперов, лимфоплазматические инфильтраты (уплотнения ткани) в органах.
Ведущую роль в патогенезе артритов несут липополисахариды, стимулирующие синтез ИЛ-1 клетками моноцитарно-макрофагального ряда, Т- и В-лимфоцитов, простагландинов и коллагеназы синовиальной тканью (то есть происходит активация воспаления в полости суставов). Циркулирующие иммунные комплексы накапливаются в органах, привлекают нейтрофилы, которые вырабатывают медиаторы воспаления, вызывая воспалительные и дистрофические изменения в тканях. Возбудитель может сохраняться в организме десятилетия, поддерживая иммунопатологический процесс. [2] [3] [6]
Классификация и стадии развития болезни Лайма
1. По форме:
- манифестная;
- латентная (симптомы отсутствуют, только лабораторные изменения);
2. По течению:
- острое (до трёх месяцев)
- подострое (от трёх до шести месяцев);
- хроническое (более шести месяцев) — непрерывное и рецидивирующее.
3. По периодам:
- ранний (острая и диссеминированная стадии);
- поздний;
- резидуальные явления.
4. По клиническим признакам (при остром и подостром течении):
5. По преимущественному поражению какой-либо системы:
- нервной системы;
- опорно-двигательного аппарата;
- кожных покровов;
- сердечно-сосудистой системы;
- комбинированные.
6. По степени тяжести:
Осложнения болезни Лайма
Осложнения не характерны, но существуют резидуальные (остаточные) явления заболевания — стойкие, необратимые изменения органического характера (кожи, суставов, сердца, нервной системы при отсутствии явного воспалительного процесса и зачастую самого возбудителя). Они возникают не во время разгара болезни, а спустя длительное время (годы) и снижают работоспособность человека, вплоть до инвалидности. К ним относятся деформирующие артриты с органическими изменениями суставов, истончение кожи, нарушение мнестических функций, памяти, снижение работоспособности.
Диагностика болезни Лайма
К какому врачу обращаться при подозрении на боррелиоз
При укусе клеща и подозрении на клещевой боррелиоз необходимо обратиться к инфекционисту.
Какие исследования может назначить врач
- общеклинический анализ крови с лейкоцитарной формулой (нейтрофильный лейкоцитоз, повышение СОЭ);
- биохимический анализ крови (повышение островоспалительных белков, РФ, сиаловых кислот);
- серологические тесты (ИФА классов IgM и IgG, при сомнительных данных выполнение иммуноблоттинга. ПЦР крови, синовиальной жидкости, ликвора).
- МРТ ГМ (признаки атрофии коры головного мозга, дилатации желудочковой системы, воспалительные изменения, арахноидит).
В практической деятельности следует подходить к диагностике комплексно, учитывая совокупность данных, а не только результаты одного вида исследований. Например, в случаях, когда у пациентов при регулярных исследованиях неоднократно выявляются изолированные повышенные титры IgM (даже при подтверждении иммуноблоттингом) при отсутствии IgG, то это следует расценивать как ложноположительный результат. Причинами этого явления могут быть системные аутоиммунные заболевания, онкология, иные инфекционные заболевания, туберкулёз и другие, зачастую причины остаются невыясненными. [1] [4]
Через какое время после укуса клеща сдавать анализ на боррелиоз
Анализы следует сдавать сразу после укуса клеща и повторно три недели спустя.
Лечение болезни Лайма
Может проводиться как в инфекционном отделении больницы (при тяжёлом процессе), так и в амбулаторных условиях.
Показана диета № 15 по Певзнеру (общий стол). Режим отделения.
Медикаментозное лечение. Антибактериальная терапия
Наиболее важным и эффективным является применение этиотропной терапии (устраняющей причину) в как можно более ранние сроки от момента укуса клеща. Является достаточно дискутабельным вопрос о применении антибактериальной терапии в ранние сроки (до пяти дней от момента укуса) у необследованных лиц (или до момента получения результатов обследования клеща). Однако с практической точки зрения, учитывая возможность полиэтиологического характера возможного заражения человека (клещевой боррелиоз, моноцитарный эрлихиоз, гранулоцитарный анаплазмоз и другое) и серьёзные прогнозы при развитии системного клещевого боррелиоза, данное превентивное (профилактическое) лечение вполне обосновано. Применяются препараты широкого спектра действия, например, тетрациклинового, цефалоспоринового и пенициллинового рядов.
При развитии поздних стадий системного клещевого боррелиоза эффективность антибиотикотерапии существенно снижается (однако показания сохраняются), так как основное значение приобретают процессы аутоиммунных поражений при малоинтенсивном инфекционном процессе. Курсы лечения длительные (до одного месяца и более), в совокупности с препаратами улучшения доставки антибиотиков в ткани, десенсибилизирующей, противовоспалительной, антиоксидантной терапией.
В случае развития гипериммунного аутопроцесса (патологически усиленного иммунитета) назначаются средства, снижающие реактивность иммунной системы.
После перенесённого заболевания устанавливается диспансерное наблюдение за человеком до двух лет с периодическими осмотрами и серологическим обследованием. [1] [5]
Пробиотики
При лечение антибактериальными препаратами следует принимать пробиотические средства.
Дезинтоксикационная терапия
Выраженная интоксикация при болезни Лайма встречается редко, поэтому дезинтоксикационная терапия обычно не требуется.
Симптоматическое лечение
Для уменьшения симптомов боррелиоза могут применяться нестероидные противовоспалительные средства и противоаллергические препараты.
Общеукрепляющая терапия и физиотерапия
При лечении хронических форм боррелиоза можно применять средства общеукрепляющей терапии: витамины и иммуностимуляторы. Также могут назначаться физиотерапевтические процедуры: электрофорез, УФ-облучение, магнитотерапия, УВЧ, парафиновые аппликации, массаж, ЛФК. Эти методы популярны в России, однако исследований, подтверждающих их эффективность при восстановлении после болезни Лайма, недостаточно.
Прогноз. Профилактика
Неспецифическая профилактика — использование защитной плотной одежды при посещении лесопарковой зоны, отпугивающих клещей репеллентов, периодические осмотры кожных покровов (раз в два часа). Централизованная обработка лесных и парковых угодий акарицидными средствами. При обнаружении присосавшегося клеща незамедлительно обратиться в травматологическое отделение для удаления клеща и отправки его на обследование и параллельно обратиться к врачу-инфекционисту для наблюдения, обследования и получения рекомендаций по профилактической терапии.
Специфическая — профилактическое использование антибиотиков в ранние сроки после укуса клеща по назначению врача. [4] [5]
Создаётся ли иммунитет после перенесённого боррелиоза
Повторно заболеть можно через 5-7 лет, в некоторых случаях раньше.
Существует ли прививка от боррелиоза
Вакцины от болезни Лайма сейчас нет. Компании Valneva, Pfizer и MassBiologics разработали вакцины-кандидаты, которые проходят клинические испытания [7] .
Читайте также:
