Поражение глаз при шистосомозе и энтеровирусной инфекции
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Поражение глаз при ценурозе, цистоцеркозе
Ценуроз — редко встречающееся заболевание человека, вызываемое личиночной формой гельминтов рода Multiceps, половозрелые формы которого паразитируют у собак (окончательный хозяин). Промежуточный хозяин — овцы, реже крупный рогатый скот, лошадь, антилопа, некоторые обезьяны, грызуны. Предположительно, человек заражается при проглатывании яиц, из которых выходят личинки, мигрирующие в мышцы, подкожную жировую клетчатку, глаза, а в тропических странах — преимущественно в головной мозг.
Поражение глаз при ценурозе обнаруживается редко. Как правило, отмечаются:
• конъюнктива — киста, конъюнктивит;
• стекловидное тело — киста, помутнение, тяжи;
• сетчатка и сосудистая оболочка — отслойка, отек, хориоре-тинит, субретинальная киста;
• передняя камера — помутнение влаги, гипопион, киста;
• другие — инфильтрация, преципитаты. Мигрирующая личинка может попасть в любую часть глаза, вызывая соответствующие нарушения.
У детей при ценурозе поражается преимущественно конъюнктива, в старшем возрасте — глазное яблоко. При формировании под конъюнктивой кисты появляется отек века и выраженный конъюнктивит. При проникновении паразита в глазное яблоко образуются кисты в стекловидном теле с выраженным иритом, иридоциклитом, грубыми помутнениями в стекловидном теле и отслойкой сетчатки, в исходе — вторичная глаукома и потеря зрения. При субретинальной и хориоидальной локализации кисты выраженная реакция со стороны глаза не развивается.
Распознавание ценуроза затруднено. Окончательный диагноз позволяет установить исследование удаленного узла или содержимого удаленной из глаза кисты.
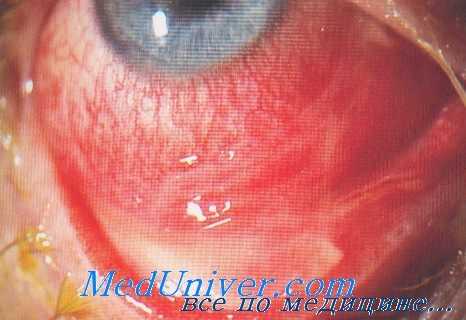
Поражение глаз при цистоцеркозе
Цистицеркоз — паразитарная болезнь, вызванная инвазией тканей личиночной стадией цепня вооруженного, характеризующаяся преимущественным поражением центральной нервной системы и глаз.
Возбудителями цистицеркоза являются личинки ленточного гельминта цепня вооруженного, Taenia solium — Cysticercus cellulosae. Яйца цепня вооруженного очень устойчивы к воздействию неблагоприятных факторов внешней среды и сохраняют жизнеспособность в течение нескольких месяцев.
Источником возбудителя цистицеркоза является человек, пораженный тениозом, который со своими экскрементами выделяет во внешнюю среду яйца цепня. Заражение человека происходит при употреблении пищи или воды, загрязненной фекалиями. Возможно самозаражение больного тениозом при обратной перистальтике из кишечника в желудок с попаданием в него яиц цепня. Тениоз распространен повсеместно.
При попадании в желудок оболочки яиц цепня разрушаются и из них выходят зародыши, вооруженные тремя парами крючьев. С помощью литических ферментов и крючьев они перфорируют стенку желудка и кишки, попадают в кровеносную систему и разносятся по всему организму, оседая преимущественно в подкожной клетчатке, мышцах, головном мозге, глазах и др. В тканях они в течение 60—70 дней растут и превращаются в зрелые личинки цистицерки, сохраняющие жизнеспособность в течение нескольких лет, после чего происходит их кальцификация.
Внутриглазные поражения при цистицеркозе наиболее часто встречаются под сетчатой оболочкой глаза. По мере своего роста и увеличения цистицерки вызывают отслойку сетчатки, а иногда перфорируют ее и проникают в стекловидное тело, из которого в дальнейшем попадают в переднюю камеру глаза. У больного нарушается зрение, нередко вплоть до слепоты. При офтальмоскопии паразит выявляется в виде серовато-белой везикулы до 20 мм в диаметре.
Глазные проявления при цистицеркозе разнообразны:
• веки — цистицерк под кожей век, отек и воспаление;
• конъюнктива — цистицерк под конъюнктивой;
• наружные мышцы глаза — парез, тенонит;
• стекловидное тело — цистицерк, кровоизлияния, помутнения, преретинальный цистицерк;
• зрительный нерв — неврит, папиллит, атрофия;
• глазное дно — эндофтальмит, панофтальмит, атрофия;
• другие — цистицерк в передней камере, ирит, иридоциклит, гипопион, вторичная глаукома, боли в глазу, потеря зрения, цистицерк в глазнице.
Распознавание цистицерка при внутриглазном расположении обычно не представляет трудности. Если среды прозрачны, то цистицерк хорошо виден при биомикроскопии или офтальмоскопии как прозрачное кистозное образование с легкой жемчужной окраской, совершающее характерные перистальтические волнообразные движения, усиливающиеся при освещении прибором. Если головка цистицерка еще в пузыре, то она определяется как интенсивно белое пятно в центральной части.
В случае помутнения сред глаза наиболее эффективна ультразвуковая диагностика. Эозинофилия в крови является косвенным признаком. Иммунологические тесты при цистицеркозе глаза неспецифичны.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Поражение глаз при шистосомозе и энтеровирусной инфекции
Поражение глаз при трипаносомозе, трихинеллезе
Поражение органа зрения при трипаносомозах представлено:
• веки — выраженный отек, уртикарная сыпь, симптом Романьи;
• конъюнктива — гиперемия, отделяемое;
• роговица — стромальный кератит, диффузный сосудистый кератит, стойкое помутнение роговицы;
• сосудистая оболочка — ирит, иридоциклит, увеит;
• другие — лимфаденит, отек лица, изменение на глазном дне, соответственно поражению центральной нервной системы.
Наиболее характерно поражение глаз при американском трипаносомозе (болезни Шагаса). Связано это с тем, что чаще всего укус клопа приходится на край века спящего человека. При проникновении трипаносом через слизистую оболочку глаза развивается односторонний острый конъюнктивит с выраженным отеком век и отеком лица — симптом Романьи, а позднее — дакриоцистит. Отмечается увеличение регионарных лимфатических узлов.
При африканском трипаносомозе вскоре после заражения могут появиться уртикарная сыпь на коже век и отек век. Околоушная слюнная железа соответствующей стороны увеличена.
В более позднем периоде развивается односторонний или двусторонний стромальный диффузный кератит с новообразованием сосудов. В тяжелых случаях изъязвление приводит к стойкому и интенсивному рубцеванию роговицы. Ирит и иридоциклит могут развиться и без кератита. Обычно поражается один глаз, воспалительный процесс непродолжительный и стихает без заметных остаточных явлений.
При развитии менингоэнцефалита и других поражений центральной нервной системы можно обнаружить соответствующие изменения на глазном дне.
При постановке диагноза учитывают эпидемиологические и клинические данные. Могут быть использованы серологические реакции — РСК и РНИФ.
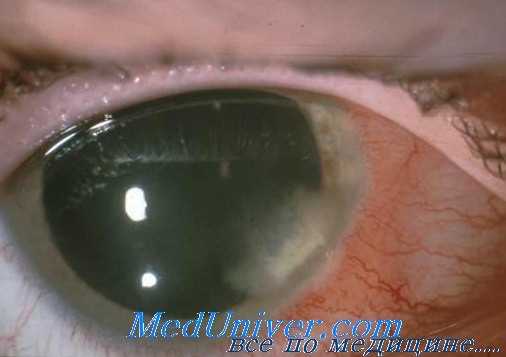
Поражение глаз при трихинеллезе
Трихинеллез — острая паразитарная болезнь, характеризующаяся лихорадкой, периорбитальным отеком, мышечными болями и эозинофилией.
Возбудителями трихинеллеза являются 5 видов тканевых нематод — трихинелл. Их инвазивная стадия — заключенная в фиброзную капсулу личинка, располагающаяся между мышечными волокнами зараженных свиней и диких плотоядных животных. При попадании в желудочно-кишечный тракт она освобождается из капсулы и зарывается в слизистую оболочку, где быстро превращается во взрослого гельминта. После спаривания в просвете кишки самки вновь внедряются в слизистую оболочку и начинают выделять личинок, которые проникают в сосудистое русло и оседают в поперечно-полосатой мускулатуре, преимущественно языка, диафрагмы, глазодвигательных мышц, где инцистируются.
Заражение человека трихинеллами происходит при употреблении непроверенной свинины подворного убоя, реже мяса диких животных (кабан, медведь, барсук). Заболевание возникает преимущественно вспышками, чаще семейными. В России неблагополучным по трихинеллезу является Краснодарский край.
Трихинеллез начинается с повышения температуры, иногда до 39—40° С, отека верхних век и лица. Через 1—3 дня появляются боли в мышцах, сначала нижних конечностей, затем в мышцах рук, глаз, челюсти, языка, глотки и других.
У трети больных трихинеллезом выявляется патология глаз в виде двусторонних болей в глазницах и нарушения движения глазных яблок. Кроме того, обнаруживаются нарушения зрения, светобоязнь, диплопия, кровоизлияния на конъюнктивах и сетчатой оболочке. Со временем эти патологические изменения проходят, стойких поражений не наблюдается.
Лихорадка при трихинеллезе сохраняется в течение нескольких дней, затем постепенно снижается. Со второй недели болезни в крови развивается эозинофилия, достигающая максимума (20-50% и более) на 3—4-й неделе.
Диагноз трихинеллеза устанавливается на основании анамнестических данных, характерной клинической картины и основных признаков поражения органа зрения:
• веки — выраженный двусторонний отек;
• конъюнктива — выраженный отек, хемоз, гиперемия, кровоизлияния диффузные и точечные, серозное отделяемое;
• наружные мышцы — паралич, парез, диплопия;
• глазное яблоко — боли при движении, ограничение подвижности, экзофтальм;
• радужка — передний увеит, мидриаз, замедленная реакция зрачка;
• сетчатка — геморрагии в макулярной области, отек, очаги экссудации;
• зрительный нерв — отек, гиперемия диска зрительного нерва, неврит.
• другие — сниженная аккомодация и конвергенция, диплопия, выпадение в поле зрения, вторичная глаукома, потеря зрения. Определенную помощь могут оказать серологические реакции для обнаружения специфических антител и кожная проба. Исследование биоптата из пораженной мышцы в последние годы широкого применения не находит.
Шистосомоз
Шистосомоз - гельминтное заболевание, вызываемое кровяными сосальщиками-шистосомами; протекающее с токсико-аллергическими реакциями, поражением ЖКТ или мочеполовых органов. Острый период шистосомоза характеризуется лихорадкой, папулезными высыпаниями и зудом кожных покровов; в хроническую стадию может развиваться цистит, пиелонефрит, гидронефроз, кольпит, простатит, эпидидимит либо колит, гепатоспленомегалия, асцит. Диагностируется шистосомоз благодаря обнаружению яиц гельминтов в образцах мочи или кала, проведению цистоскопии, урографии. Для лечения шистосомоза используются противогельминтные средства; по показаниям проводится хирургическое лечение.
Общие сведения
Шистосомоз (бильгарциоз) – трематодозы, вызываемые гельминтами рода Schistosoma и включающие мочеполовой, кишечный и японский шистосомозы. Гельминтоз широко распространен в странах Азии, Африки, Латинской Америки. По статистике ВОЗ, шистосомозами страдает 300 млн. человек; ежегодно от этого заболевания и его осложнений погибает 500 тыс. жителей эндемичных стран. Мужчины заражаются шистосомозом в 5 раз чаще женщин. Хроническое течение шистосомоза приводит к инвалидизации трудоспособного населения, а у детей вызывает анемию, замедление физического и умственного развития. Ввиду специфики заболевания, изучением шистосомоза, кроме инфекционных болезней, занимается урология и гастроэнтерология.
Причины шистосомоза
Кровяные сосальщики, вызывающие шистосомозы, принадлежат к классу Trematoda, роду Schistosoma. Это плоские раздельнополые гельминты длиной 4-20 мм, шириной 0,25 мм. На теле гельминта имеются 2 присоски - ротовая и брюшная, расположенные близко друг к другу. Самки шистосом длиннее и тоньше самцов. На теле самца имеется продольный желобок (гинекоформный канал), с помощью которого он удерживает самку. Яйца шистосом имеют диаметр 0,1 мм, овальную форму и большой шип на одном из полюсов. В организме человека могут паразитировать несколько видов шистосом: S.haematobium (возбудитель мочеполового шистосомоза), S.mansoni (возбудитель кишечного шистосомоза), S.japonicum (возбудитель японского шистосомоза) и др.
Окончательным хозяином половозрелых шистосом и резервуаром инфекции является человек и млекопитающие. В их организме шистосомы паразитируют в мелких венах толстого кишечника, брюшной полости, малого таза, матки, мочевого пузыря. Гельминты питаются кровью, а также частично адсорбируют через кутикулу питательные вещества. Отложенные шистосомами яйца мигрируют в мочевой пузырь или кишечник, где дозревают и откуда выводятся с мочой и калом из организма. При попадании в пресноводные водоемы из яйца выходит личиночная форма гельминта – мирацидий, дальнейшее развитие которого требует присутствия промежуточного хозяина – пресноводных моллюсков. Внедрившись в тело моллюска, мирацидии находятся в нем 4-8 недель; за это время они претерпевают цикл бесполого размножения, в результате которого образуются хвостатые личинки шистосом – церкарии.
Инвазионные личинки вновь выходят в воду, откуда могут проникнуть в организм человека через неповрежденные кожные покровы или слизистые оболочки. Заражение человека шистосомозом может происходить во время купания, забора воды, стирки белья, полива земли, религиозных обрядов и пр. С помощью выделяемых литических ферментов и активного движения личинки внедряются в капилляры кожи, венулы, достигают правых отделов сердца и легочных капилляров. Через 5 дней от начала миграции метацеркарии достигают портальной вены и ее печеночных ветвей, а еще через 3 недели окончательно оседают в дуоденальных, мезентериальных венозных сплетениях, сосудах мочевого пузыря. Спустя 2,5-3 месяца личинки превращаются в половозрелых шистосом и начинают откладывать яйца. Особенностью паразитирования возбудителей шистосомоза является способность яиц проникать через сосудистую стенку, выходить в окружающие ткани и просвет полых органов (кишечника и мочевого пузыря) и уже оттуда выделяться во внешнюю среду.
В период миграционной фазы личинок проявления шистосомоза связаны с разрушением мелких кровеносных сосудов, геморрагическими реакциями. Отложение яиц в подслизистом, слизистом или мышечном слое мочевого пузыря и стенках мочеточника вызывает специфический воспалительный процесс с образованием шистосомозных гранулем и язв, развитием фиброза и сморщивания мочевого пузыря, обызвествлением яиц. Длительное наличие язвенных дефектов может привести к развитию рака мочевого пузыря. Кишечный шистосомоз сопровождается шистосомозным колитом с исходом в склероз стенки кишки; возможно развитие шистосомозного аппендицита.
Симптомы шистосомоза
В течении мочеполового шистосомоза выделяют острую, хроническую стадии и стадию исхода. Острый период заболевания по времени совпадает с фазой миграции личинки по кровяному руслу. На ранней стадии шистосомоза пациентов беспокоят аллергические реакции по типу крапивницы, локальный отек кожи. Возможно появление кашля, кровохарканья, гепатоспленомегалии, лимфаденопатии. Общетоксические симптомы включают лихорадку, озноб, потливость, боль в мышцах и суставах, головную боль.
Спустя несколько месяцев после инвазии шистосомоз переходит в хроническую форму, которая может иметь легкое, среднетяжелое и тяжелое течение. При легкой форме шистосомоза самочувствие не нарушается, работоспособность сохраняется, дизурические расстройства незначительны. Шистосомоз средней тяжести протекает с отчетливо выраженной дизурией, терминальной (иногда тотальной) гематурией, увеличением печени и селезенки, развитием анемии. Тяжелое течение шистосомоза сопровождается частыми обострениями цистита, пиелонефрита, образованием камней в мочеточниках и мочевом пузыре. Возможно развитие кольпита, вагинального кровотечения у женщин, эпидидимита и простатита у мужчин. Поздними осложнениями шистосомоза являются бесплодие, стриктуры мочеточника, гидронефроз, цирроз печени, ХПН. Тяжелые формы инвазии приводят к потере больными трудоспособности и могут закончиться летально.
Ранняя фаза кишечного шистосомоза протекает с теми же клиническими признаками, что и его мочеполовая форма (лихорадка, недомогание, артралгии и миалгии и т. д.). Характерны плохой аппетит, боли в области живота ноющего или схваткообразного характера, тенезмы, диарея с примесью крови, чередующаяся с запорами. В поздней стадии развивается увеличение печени, портальная гипертензия, асцит, желудочно-кишечные кровотечения, легочная гипертензия и легочное сердце. Клиника японского шистосомоза напоминает кишечную форму (аллергия, колит, гепатит, цирроз печени), однако симптомы выражены значительнее.
Диагностика шистосомоза
Основные диагностические данные получают при сборе эпидемиологического анамнеза, анализе клинических проявлений, проведении лабораторных и инструментальных исследований. Кроме инфекционистов, в диагностике шистосомоза могут быть задействованы урологи и гастроэнтерологи. Настороженность специалистов должен вызывать факт пребывания пациента в эндемическом очаге, сочетание токсико-аллергических симптомов с дизурией, гематурией, колитом.
Решающая роль в диагностике шистосомоза принадлежит обнаружению яиц шистосом при исследовании мочи и кала. Стандартными методиками для выявления мочеполового шистосомоза являются методы отстаивания, центрифугирования или фильтрации мочи; кишечного - методы Като, Ритчи, осаждения. В общем анализе мочи выявляется гематурия, протеинурия, лейкоцитурия. Информативно проведение цистоскопии, во время которой удается обнаружить шистосомозные гранулемы и язвы, полипоидные разрастания, скопления яиц шистосом, а также провести биопсию патологически измененного участка мочевого пузыря. Обзорная и экскреторная урография позволяют увидеть очаги обызвествления в стенке мочевого пузыря или мочеточника, камни в почках, стриктуры мочеточников, гидронефротическую трансформацию почки и пр. При кишечном шистосомозе дополнительно может выполняться лапароскопия, биопсия печени.
Для предварительной диагностики шистосомоза используются иммунологические тесты - РСК, РНГА, ИФА. При массовых обследованиях населения в эндемических районах проводятся внутрикожные аллергопробы с шистосомозным антигеном. Мочеполовой шистосомоз требует дифференциации с мочекаменной болезнью, туберкулезом мочевого пузыря; кишечный шистосомоз – с амебиазом, брюшным тифом, дизентерией, раком толстой кишки.
Лечение и профилактика шистосомоза
Медикаментозная терапия шистосомоза эффективна в ранних стадиях, при отсутствии осложнений; в последних случаях нередко приходится прибегать к хирургическому лечению. При всех формах шистосомоза могут быть использованы антигельминтные средства: празиквантел, тинидазол, метрифонат. Успешность проведенной терапии оценивается на основании повторных гельминтологических исследований и серологических реакций. Хирургическая тактика обычно требуется при осложнениях мочеполового шистосомоза и может включать в себя операции на мочеточниках (при развитии стриктуры), удаление камней из мочевого пузыря и почек.
При своевременном назначении специфической терапии прогноз неосложненного шистосомоза благоприятный. Длительное хроническое течение гельминтоза может привести к инвалидности и гибели пациента от развившихся осложнений. Комплекс мер по профилактике шистосомоза включает обработку водоемов с целью уничтожения брюхоногих моллюсков, активную санитарно-просветительную работу, своевременное выявление и лечение больных. Населению эндемичных очагов рекомендуется кипятить или фильтровать воду для питья и хозяйственных нужд, использовать защитную одежду (резиновые перчатки и сапоги) при контакте с водой.
Энтеровирусные инфекции
Энтеровирусные инфекции - это группа инфекционных заболеваний, развивающихся при поражении человека вирусами рода Enterovirus, характеризующаяся многообразием клинических проявлений. Заражение энтеровирусами может произойти пищевым путем, реже - аэрозольным. Характерны высокая температура, недомогание, диарея, полиморфные кожные высыпания. Энтеровирусные инфекции могут протекать в виде герпангины, миалгии, вирусного менингита. К редким формам относятся энтеровирусный панкреатит, нефрит, энцефалит, перикардит и поражение глаз. Диагностика основана на выявлении возбудителя в биологических средах. Лечение в основном симптоматическое.
МКБ-10
Термином "энтеровирусные инфекции" обозначают различные заболевания, вызываемые энтеровирусами Коксаки и ECHO и протекающие с поражение слизистых оболочек, кожи, мышц, нервной системы. Восприимчивость всеобщая, однако массовые вспышки обычно регистрируются в детских коллективах. Большинство детей переносит хотя бы один эпизод энтеровирусной инфекции в возрасте до 5 лет. В разных регионах процентное соотношение здоровых носителей колеблется в пределах 17-46%.
Причины
Инактивация энтеровирусов происходит при нагревании до 50°С, при высушивании, действии ультрафиолета, дезинфекции раствором формальдегида (0,3%), хлорсодержащими средствами. Резервуаром и источником энтеровирусных инфекций является больной человек или носитель. Заразность отмечается на протяжении недель и месяцев, пик выделения возбудителя приходится на первые дни клинических проявлений. Энтеровирусы передаются с помощью фекально-орального механизма пищевым путем.
Чаще всего заражение происходит при употреблении в пищу загрязненных вирусами овощей. Вирусы попадают на овощи и фрукты при удобрении необеззараженными сточными водами. Некоторые энтеровирусы выделяются с секретом слизистых оболочек дыхательных путей, что может способствовать реализации аэрозольного механизма передачи. Отмечаются случаи заражения контактно-бытовым путем (загрязненные руки, предметы быта, личной гигиены). В случае заражения энтеровирусной инфекцией беременной женщины возможна вертикальная передача возбудителя ребенку. Естественная восприимчивость человека к энтеровирусам высокая, иммунитет обычно типоспецифический, в редких случаях может отмечаться перекрестный.
Классификация
В связи с полиморфизмом клинической симптоматики единая классификация энтеровирусов отсутствует. В нашей стране применяют классифицирование по формам заболевания: типичным и атипичным. К типичным формам течения энтеровирусной инфекции относят герпангину, эпидемическую миалгию, экзантему, асептический серозный менингит.
Кроме того, заболевание может протекать в катаральной, энцефалической, спинальной (полиомиелитоподобной) форме. К атипичным формам также относится энтеровирусный увеит, нефрит, панкреатит, энцефаломиокардит новорожденных, инаппарантную и малую формы, микст-инфекции.
Симптомы энтеровирусных инфекций
Инкубационный период энтеровирусных инфекций может продолжаться 2-7 дней. Клиника заболевания настолько разнообразна, что можно предположить присутствие нескольких различных патологий. Самые распространенные признаки: интоксикация, повышение температуры, катаральная и абдоминальная симптоматика, полиморфная экзантема.
При остром начале лихорадка может быстро нарастать и достигать 39-40 градусов, после чего сохраняться на протяжении нескольких дней, сопровождается симптомами общей интоксикации (слабость, головная боль, миалгии, возможна рвота и тошнота центрального генеза). Может отмечаться энтеритная диарея. Лихорадка может протекать волнообразно, в особенности при рецидивирующем течении инфекции. При внешнем осмотре отмечают гиперемию лица, инъекции склер, на слизистой ротоглотки отмечают умеренное покраснение, на задней стенке глотки – зернистость. Могут отмечаться разнообразные высыпания.
Энтеровирусная ангина
Для энтеровирусной герпангины характерна гиперемированность миндалин и небных дужек, возникающая на фоне общей лихорадочной реакции. Вскоре на пораженной слизистой зева образуются герпетоподобные пузырьки, которые лопаются и образуют участки эрозий, покрытые сероватым налетом и имеющие гиперемированный ободок по краю. Пузырьки и эрозии склонны к распространению и слиянию. В течение последующих дней элементы энантемы постепенно заживают. Герпангина нередко сочетается с серозным менингитом.
Эпидемическая миалгия
Эпидемическая миалгия, которую так же называют плевродинией, болезнью Сюльвеста-Финсена и борнхольской болезнью, проявляется, помимо общих признаков инфекции, приступами мышечных болей (являющихся симптомом миозита). Болезненность отмечается в мышцах груди, живота и конечностей. Болевой симптом при энтеровирусном поражении довольно разнообразен по течению. При развитии миозита грудной мускулатуры возможны затруднения дыхания, боль в мышцах брюшной стенки иногда имитирует клинику «острого живота». Как правило, боли длятся около 2-3 дней, после чего стихают. Могут отмечаться случаи рецидива миалгий.
Энтеровирусный менингит
Вирусный менингит представляет собой наиболее распространенную и тяжелую форму энтеровирусной инфекции. Как и всякое воспаление мозговой оболочки, характеризуется положительными менингеальными симптомами: ригидность затылочных мышц, симптомы Брудзинского и Кернига. Пациенты обычно апатичны, вялы, может отмечаться повышенная чувствительность к свету, звукам. Иногда отмечают судороги, психоэмоциональное возбуждение, сознание, как правило, сохранено. Менингеальная симптоматика и повышенная температура тела сохраняется обычно не более 4-7 дней.
Энтеровирусная экзантема
Может как проявляться самостоятельным преимущественным симптомокомплексом, так и сопровождать другие формы энтеровирусных инфекций (серозный менингит, герпангину). Сыпь появляется на 2-3 день лихорадки и интоксикации, локализуется преимущественно на лице, туловище, конечностях, стопах. Сыпь полиморфна, может напоминать экзантему при кори, скарлатине или краснухе, быть розеолезной, пятнисто-папулезной, петехиальной. Часто экзантема сопровождается энантемой в ротовой полости. Могут отмечаться симптомы конъюнктивита, менингизм.
Энтеровирусная лихорадка
Энтеровирусная инфекция может протекать без каких-либо местных проявлений, единственным симптомом при этом является лихорадка и общая интоксикация. Такую форму еще называют малой болезнью, либо летним гриппом. По типу гриппозного поражения также протекает катаральная (респираторная) форма энтеровирусной инфекции. Лихорадка сопровождается сухим кашлем, саднением в горле и умеренной гиперемией зева, ринитом с серозно-слизистым отделяемым.
Энцефаломиокардит новорожденных
Наиболее тяжело протекает энцефаломиокардит новорожденных. Лихорадка может как присутствовать (обычно имеет двухволновый характер), так и отсутствовать. Отмечается общая выраженная слабость, вялость, сонливость, анорексия, рвота. Кожные покровы цианотичны, одышка, тахикардия. При перкуссии сердца отмечается расширение его границ, при аускультации слышны глухие аритмичные тоны, систолический шум. Печень увеличена, отмечаются отеки. При энцефаломиокардите высока вероятность развития судорожного синдрома, комы. Довольно сложно поддается дифференциальной диагностике с паралитической формой полиомиелита энтеровирусный миелит. Основное отличие – более легкое и кратковременное течение, нередко последующее восстановление двигательной функции.
Энтеровирусная диарея
Вирусный гастроэнтерит характеризуется многократной энтеритной диареей на фоне субфебрилитета, реже – лихорадки. Отмечается боль в животе (преимущественно в правой подвздошной области) со вздутием, может отмечаться рвота. Нередко энтеритная симптоматика сочетается с катаральными явлениями. Может обнаруживаться гепатолиенальный синдром. Заболевание обычно продолжается от нескольких дней до двух недель.
Вирусный конъюнктивит
Для энтеровирусного геморрагического конъюнктивита характерное острое, внезапное начало, отмечается боль в глазах, слезоточивость, светобоязнь. При осмотре конъюнктива гиперемирована, отмечаются многочисленные кровоизлияния, серозные или серозно-гнойные обильные выделения, веки выражено отечны. Первоначально поражается один глаз, позднее заболевание распространяется на второй.
Помимо вышеназванных форм, энтеровирусная инфекция может проявляться в виде энцефалита, безжелтушного гепатита, лимфаденитов различных групп лимфоузлов, поражать сердечную сумку (перикардит), брыжейку кишечника, провоцировать развитие других заболеваний.
Осложнения
Энтеровирусная инфекция, протекающая в форме менингита, менингоэнцефалита, энцефаломиокардита новорожденных, может осложниться отеком мозга, эпилептоидными припадками, психическими расстройствами. Тяжело протекающая инфекция может способствовать развитию пневмонии, острой дыхательной недостаточности.
Диагностика
Выделение возбудителя из крови, секрета слизистой носоглотки, ликвора или испражнений и вирусологическое исследование возможно, но в широкой клинической практике применяется редко ввиду сложности, длительности и малой диагностической ценности, поскольку выявление и идентификация энтеровируса не всегда является доказательством того, что именно этот возбудитель является этиологической причиной заболевания (в связи с высокой частотой бессимптомного носительства энтеровирусов среди населения).
Основной методикой специфической диагностики энтеровирусов является выявление 4-кратного и большего нарастания титра антител к возбудителю в парных сыворотках. Антитела выявляют с помощью РСК и РТГА.
Лечение энтеровирусных инфекций
Этиотропное лечение для энтеровирусных инфекций не разработано, терапия включает применение дезинтоксикационной терапии и симптоматических средств по показаниям. Тяжелая форма инфекции с поражением нервной системы является показанием к назначению кортикостероидных препаратов и мочегонных средств для коррекции водно-электролитного и кислотно-щелочного баланса. При развитии угрожающих жизни состояний может потребоваться интенсивная терапия и реанимационные меры.
Для стабилизации сосудистого тонуса и улучшения реологических характеристик крови назначают винпоцетин, пентоксифиллин активно применяют витаминотерапию. В зависимости от симптоматики назначают анальгетики, седативные препараты. Развитие вторичной бактериальной инфекции является показанием к назначению курса антибиотикотерапии в соответствии с чувствительностью бактерий к препаратам.
Прогноз и профилактика
Энтеровирусные инфекции преимущественно протекают легко, либо в среднетяжелой форме, выздоровление наступает в сроки от нескольких дней, до 2-3 недель. Прогноз ухудшается в случае тяжелого течения, развития осложнений. Некоторые осложнения энтеровирусной инфекции (в основном со стороны нервной системы) могут закончиться летальным исходом, либо оставить после себя неустранимые функциональные нарушения.
Общая профилактика энтеровирусных инфекций включает мероприятия по контролю над загрязненностью объектов окружающей среды канализационными отходами, соблюдением санитарно-гигиенических требований при обезвреживании сточных вод, предоставлением населению пищевых продуктов должной степени эпидемической безопасности.
Индивидуальная профилактика заключается в строгом следовании правилам личной гигиены, необходимой обработке пищевых продуктов. Специфических мер профилактики энтеровирусных инфекций не разработано. Детям до 3 лет, имевшим контакт с больным, назначается интерферон и иммуноглобулин интраназально на 7 дней. В очаге инфекции производится комплекс дезинфицирующих мероприятий.
Поражения глаз при шистосомозах разнообразны и зависят от формы и стадии процесса. Наиболее часто наблюдается поражение конъюнктивы (гранулема, конъюнктивит, псевдохалязион, абсцесс, сосочки, полипы, ксероз).
Конъюнктивальные поражения обычно односторонние, обычно чаще у мужчин. Могут наблюдаться на различных участках слизистой оболочки нижнего века и полулунной складки, в сводах, на тарзальной или бульбарной конъюнктиве. Поражение тарзальной слизистой оболочки может сопровождаться выраженной инфильтрацией с образованием гранулем, псевдохалязиона и даже абсцесса. Конъюнктивальные поражения могут сопровождаться папиллярной реакцией и образованием полипов.
При попадании яиц шистосом в глазницу развиваются псевдоопухолевые образования, а в случаев проникновения в центральную артерию сетчатки — амблиопия. Поражение кожи век протекает с выраженным отеком, но после выздоровления в большинстве случаев разрешается без образования гранулем.
Редко при шистосомозах наблюдается попадание гельминта в переднюю камеру, гифема, передний увеит, ретинит, атрофия зрительного нерва, ретробульбарная гематома.
Шистосомные хориоидиты выглядят в типичном случае светло-желтыми узелками в хориоидее, чаще в парамакулярной области, обычно на обоих глазах.
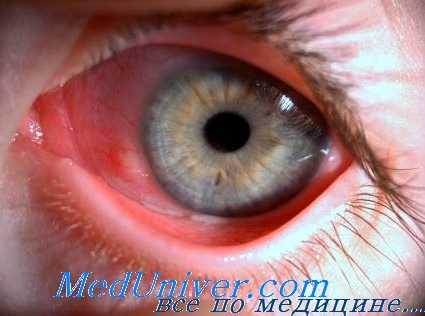
Поражение глаз при энтеровирусной инфекции
Возбудителями энтеровирусной инфекции являются небольшие безоболочечные РНК-вирусы, насчитывающие более 70 серотипов. Свое название они получили из-за способности размножаться в желудочно-кишечном тракте, откуда могут быть выделены в течение 2 мес после заражения. Энтеровирусы обладают тропизмом к эпителиальным клеткам, нервной и мышечной тканям. Некоторые серотипы энтеровирусов связаны с определенными клиническими формами инфекции, но возможно сочетание нескольких форм. Так энтеровирус 70 является возбудителем острого геморрагического конъюнктивита.
При остром геморрагическом конъюнктивите инкубационный период составляет 8—48 ч. Заболевание начинается остро с поражения одного глаза с последующим вовлечением через несколько часов второго. Отмечается чувство жжения, ощущение инородного тела, светобоязнь, слезотечение. Некоторых больных беспокоят недомогание, головная боль, повышение температуры тела. При осмотре наблюдается припухлость век, гиперемия и отек конъюнктив, серозное отделяемое и отличительный признак заболевания — кровоизлияния в конъюнктиву. Вначале они петехиальные, но быстро становятся сливными. Может быть точечное поражение роговицы. Часто определяется увеличение лимфатических узлов перед ушной раковиной. Выздоровление наступает через 7-10 дней.
Диагноз острого геморрагического конъюнктивита устанавливается на основании характерной клинической картины. Выделение вируса и серологическое исследование сложны и трудоемки и используются для подтверждения более серьезных клинических форм инфекции.
Читайте также:
