Поражение глаз свинцом - офтальмосатурнизм
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Поражение глаз свинцом - офтальмосатурнизм
Поражение глаз металлическим свинцом. Свинец — распространенный промышленный яд политропного действия, способный поражать жизненно важные органы и системы, главным образом нервную и сосудистую. Интоксикация может наступить при добыче, обработке и использовании свинца. Не исключена возможность поражения им в быту.
Токсичность свинца зависит от характера его соединений, растворимости этих соединений в биологических средах, способа поступления свинца в организм, дозировки, интенсивности и длительности действия. Более чувствительны к свинцу дети. Различают острые и хронические отравления.
Для хронической интоксикации свинцом характерны астеновегетативный синдром, свинцовая энцефалопатия, поражение периферической нервной системы, анемический синдром со специфическим поражением крови, изменение паренхиматозных органов, нарушение гемодинамики, свинцовая кайма по краю десен, серо-землистый цвет кожных покровов.

Поражение глаз свинцом было известно в глубокой древности. Изменения в органе зрения возникают при общей интоксикации организма. Могут поражаться все отделы глаза. Функциональные расстройства проявляются рано, в субклинической стадии. В настоящее время поражение глаз свинцом встречается редко, протекает преимущественно в виде легких форм, характеризуется в основном функциональными расстройствами [Атчабаров Б. А., Grant W. M.].
При остром отравлении свинцом может развиться транзиторная амблиопия — амавроз центрального происхождения, при хроническом поражаются зрительные пути, развиваются параличи, парезы глазных мышц. P. Durlay в 1834 г. впервые описал клиническую картину свинцового амавроза, указав, что на глазах одного и того же больного амавроз может проявляться неодинаково, возникать внезапно, вслед за приступами колик, сопровождаться судорогами и параличами, рецидивировать.
Чаще всего он наблюдается у детей [Каплан И.]. Внезапной слепоте предшествуют медленно развивающиеся циркуляторные сосудистые расстройства. Подтверждением являются случаи наличия при амаврозе изменений на дне глаза в виде гиперемии дисков зрительных нервов и чрезмерного кровенаполнения сосудов сетчатки. Однако чаще амавроз протекает без видимых изменений на дне глаза, достигает максимума в первые часы, может длиться несколько дней, реже — до 2 мес. Расстройство зрения выражается в появлении тумана, двоении, выпадении части поля зрения либо концентрическом сужении его до полной потери зрения.
S. Franssean в 1835 г. обнаружил при свинцовой интоксикации характерную триаду симптомов: амавроз, параличи и немоту. Амавроз вызывается анемией и отеком мозга.
W. M. Grant считает, что свинцовый амавроз протекает аналогично табачно-алкогольной амблиопии, встречается редко, имеет значение индивидуальная чувствительность к синицу. Амавроз может служить единственным проявлением свинцовой интоксикации. Прогноз благоприятный: при исключении влияния свинца зрение восстанавливается.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Поражение сетчатки и сосудов глаза свинцом
Для хронической свинцовой интоксикации особенно характерны поражения сосудов глаза. На глазном дне нередко отмечаются спазм и апгиосклероз ретинальных сосудов. Артериальная гипертензия может сопровождаться гипертензионной ретинопатией с выраженным ангиосклерозом сосудов сетчатки [Фастовец Л. Д.]. В тяжелых случаях развиваются ретинопатии с атеросклерозом, облитерирующим эндартериитом и периартритом с кровоизлияниями в сетчатку, стекловидное тело и под конъюнктиву [Рыбакова Р. Н., Кульжавов З. К., и др.].
W. Grant считает, что изменения в сетчатке могут проявляться в виде белых пятен, окружающих макуляриую область. При тяжелом сатурнизме может наступить сморщивание почек с появлением белка в моче. Характерные изменения сетчатки ранее именовались белковым ретинитом. Однако следует признать справедливым замечание Э. Загоры, согласно которому при сатурнизме изменения в сетчатке не имеют отношения к истинному белковому ретиниту и их следует расценивать как почечный ретинит.
D. Imre, наблюдая 197 рабочих в условиях высокой концентрации свинца в воздухе помещений, выявил у 21,3% увеличение глии на поверхности диска зрительного нерва. В контрольной группе такие изменения наблюдались только у 8,6%. Пролиферацию периваскулярпой глии автор объясняет отложением свинца в стенках сосудов сетчатки. Н. Д. Мельникова (19(54) при динамическом наблюдении лиц, занятых па производстве свинца, обнаружила циркуляторные изменения в сосудах сетчатой оболочки — апгиоспазм и повышение давления в центральной артерии сетчатки, повышение сетчаточно-плечевого коэффициента, что свидетельствовало о региональной артериальной гипертеизии ретинальных сосудов. Сосудистые дистрофии общего и регионарного характера часто были проявлением патологического процесса, развившегося под действием свинца.
С. Дыбов и соавт., основываясь на данных профосмотров рабочих свинцового производства, также пришли к заключению, что по сравнению с поражениями зрительного нерва изменения в сосудах сетчатки встречаются чаще, хотя и не являются специфическими. Поражения сосудов в основном характеризуются склеротическим характером изменений — усилением рефлекса стенок их, неравномерностью калибра, наличием симптомов Гунна и Гвиста, сужением просвета.
При биомикроскопии выявлены изменения в сосудах переднего отдела глаза (спастико-атонические изменения их, микроаневризмы). Частота и характер этих изменений зависели от степени интоксикации и продолжительности контакта со свинцом.
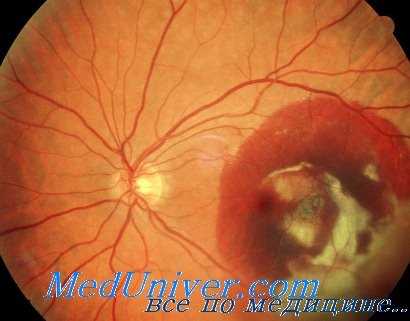
По И. Ф. Гогиной у лиц, контактирующих со свинцом, наиболее частыми нарушениями гемомикроциркуляции были дилатация и полнокровие венул (69,9%), спазм артериол (67,4%). В 60,4% случаев диагностирован отек сетчатки вследствие стаза крови в основном в зоне капиллярного кровотока — перипапиллярно и парамакулярно. Резкая извитость и неравномерность калибра сосудов сетчатки наблюдались у 45,8% обследованных. Методом флюоресцентной ангиографии сосудов глазного дпа были выявлены гиперфлюоресценция парамакулярной области и дилатация венул.
В микрососудах бульбарной конъюнктивы превалировали замедление тока крови — стаз (74,4%), спазм артериол (72,2%), дилатация венул (71,8%), извитость капилляров (38,8%) (рис. 63). У лиц с более тяжелой свинцовой интоксикацией диагностированы полный гемостаз с локальным периваскулярным отеком (18,9%), единичные микроаневризмы сосудов (7,8%) и микротромбоз (2,8%).
Результаты исследования микроциркуляции в сосудах конъюнктивы и сетчатки указывают на идентичность расстройств, состоящих в основном в реологических (гиперагрегация эритроцитов, стаз крови) и вазомоторных нарушениях микроциркуляции (спастико-атоническое состояние микрооосудов), что обусловило периваскулярный отек и ишемию.
Электронно-микроскопические исследования бульбарной конъюнктивы у больных и сосудистой оболочки у экспериментальных животных свидетельствовали о наличии при свинцовой интоксикации изменений микроциркуляции в виде нарушения микроструктуры сосудов глаза, их проницаемости и реологии, т. е. основной функции — транскапиллярного обмена, что в дальнейшем приводило к дистрофическим изменениям.
Л. А. Винц у лиц, занятых в производстве свинца, наблюдал макулярные дистрофии, частота которых возрастала соответственно повышению концентрации свинца в воздухе, длительности контакта и наличию профессиональной патологии. Дистрофия чаще наблюдалась у женщин, несмотря на более благоприятные условия труда.
Развитие макулярных дистрофий объясняется повышенной чувствительностью к свинцу колбочкового аппарата глаза, как местной сосудистой патологии, так и общими сосудистыми расстройствами, наступающими в результате токсического действия свинца. М. Grant считает, что первыми признаками свинцовой интоксикации могут быть парезы или параличи глазных мышц.
Э. Загора отметил поражение отводящего нерва. Б. А. Атчабаров при обследовании 2170 лиц, длительное время пребывавших в контакте со свинцом, выявил птоз у 1%, диплопию — у 1,1%, парез наружной и внутренней прямых мышц глаза — у 0,7% из них. Кроме того, наблюдались горизонтальные и ротаторные нистагмоидные подергивания глазных яблок при их крайнем отведении, изменения величины и формы зрачков и скорости зрачковых реакции. В случае тяжелого отравления свинцом могут поражаться все мышцы глаза, может развиваться офтальмоплегия. М. Нейдинг и П. Фельдман при осмотре 427 рабочих полиграфического производства у 9% выявили расстройство зрачковых реакций.
Свинцовый неврит зрительного нерва
Поражения зрительного нерва наблюдаются чаще амавроза. Они могут проявляться в виде застойного диска, неврита зрительного нерва воспалительного характера с изменениями на дне глаза и в виде ретробульбарного неврита.
Застойный диск при свинцовой интоксикации объясняется повышением внутричерепного давления, вызванного циркуляторными сосудистыми расстройствами, однако не исключается и непосредственное влияние свинца на нервную ткань, чаще наблюдается у детей и сопровождается расстройством двигательных мышц глаза, парезом аккомодации и косоглазием, нарушением цветового зрения и появлением центральной скотомы.
Высокая острота зрения сохраняется длительное время, однако описаны случаи исхода в атрофию зрительного нерва с полной потерей зрения [Гаевич Е. и др., Janhort G.].
Поражение зрительного нерва при свинцовой интоксикации проявляется редко. Единичные случаи наблюдали И. И. Меркулов, С. Ф. Кальфа, Н. Л. Неруш, Г. Р. Гемке и соавт., Г. Р. Дамбите, М. Collier, М. Gralen, В. Bogoradzki.
В наблюдениях С. Ф. Беловой внезапно развившийся неврит, сопровождающийся косоглазием, слабостью конвергенции, вялой реакцией зрачков, концентрическим сужением поля зрения, побледнением диска и резким сужением артерий сетчатки, был единственным симптомом свинцовой интоксикации. W. Schuttmann и соавт. также считают, что неврит зрительного нерва может быть моносимптомом свинцовой интоксикации.

При профосмотрах лиц, находившихся в контакте со свинцом различное время, неврит зрительного нерва наблюдался в 1—4,4% случаев. Г. А. Атчабаров и Р. Б. Рысакова первичные поражения зрительного нерва диагностировали у 14,7%, сосудистые поражения сетчатки — у 3,2% лиц, длительно подвергавшихся воздействию свинца.
При поражении зрительного нерва характер изменений на дне глаза и функциональные расстройства зависят от локализации повреждения. На дне глаза могут наблюдаться воспалительные изменения в виде неврита, нейроретинита и вторичной атрофии зрительных нервов. В более редких случаях, несмотря на понижение остроты зрения н снижение поля зрения, глазное дно может быть в норме [Трон Е. Ж.].
Наиболее типичен ретробульбарный неврит, часто сопровождающийся центральной скотомой. При нем редко наблюдаются гиперемия дисков и геморрагии. Появление гемианопсии расценивается как проявление центрального поражения. Гемианопсии чаще наблюдались после перенесенного амавроза. Исходом ретробульбарного неврита может быть выздоровление. Однако описаны случаи атрофии зрительного нерва в результате токсического влияния свинца.
Л. Л. Винц при профосмотре рабочих свинцового производства выявил нерезко выраженные изменения зрительного нерва, частота которых зависела от концентрации свинца в окружающей среде и срока действия его. Чаще изменения в диске зрительного нерва наблюдались у лиц, пораженных свинцом. Наиболее характерными были завуалированность физиологической экскавации, гиперемия диска и стушеванность его границ.
При своевременном проведении профилактических и лечебных мероприятий изменения в дисках исчезали, острота и поле зрения восстанавливались до нормы. По мнению Л. С. Новохатского, обнаруженные Л. А. Винцем изменения свидетельствуют о наличии хронического, нерезко выраженного дистрофического процесса в зрительном нерве, обусловленного свинцовой интоксикацией.
Токсическое поражение зрительного нерва
Токсическое поражение зрительного нерва – это патологическое состояние, которое развивается вследствие воздействия токсинов эндогенного или экзогенного происхождения. Наиболее распространенными симптомами являются снижение остроты зрения, «туман» перед глазами, появление центральных скотом, головная боль. Диагностика включает в себя проведение офтальмоскопии, визометрии, периметрии, КТ. Тактика лечения на I стадии – дезинтоксикационная терапия, на II стадии – дегидратация, противовоспалительные средства, на III стадии – спазмолитики, на IV стадии – физиотерапия, иммуномодуляторы, поливитаминные комплексы. При частичной атрофии проводится электростимуляция.
Общие сведения
Токсическое поражение зрительного нерва – это острая или хроническая патология в офтальмологии, которая развивается при действии токсинов, обладающих тропностью к оптическим нервным волокнам. Данное заболевание наиболее часто встречается в молодой и средней возрастных группах. Лица мужского и женского пола болеют с одинаковой частотой. Согласно статистическим данным, распространенность патологии выше в индустриально развитых регионах. Разработка новых ядохимикатов, используемых в различных отраслях промышленного и сельскохозяйственного производства, химии и фармакологии влечет за собой прирост случаев развития заболевания. Данное поражение в 19% случаев приводит к атрофии оптических нервных волокон с последующей полной утратой зрения и инвалидизацией пациентов.
Причины
Наиболее распространенной причиной токсического поражения зрительного нерва является воздействие таких экзогенных токсинов, как спирты (этиловый, метиловый), никотин, производственные яды и ядохимикаты. Из химических соединений, используемых в фармацевтической и химической сфере, отрицательное влияние на оптические нервные волокна оказывают препараты йода, трихлорметан, дисульфид углерода, свинец. Также данная патология встречается в сельскохозяйственной сфере при работе с пестицидами и мышьяком. Воздействие токсинов этих групп оказывает отрицательное влияние на папилломакулярные волокна, что приводит к выпадению небольших участков поля зрения.
Развитие патологии также может потенцировать передозировка медикаментов или активная аспирация паров пероксида водорода. Склонностью к токсическому поражению зрительного нерва обладают лекарственные средства, используемые в анестезиологии (морфин, опиаты, барбитураты). Бесконтрольный прием сульфаниламидов, салицилатов, антигельминтных препаратов, антибактериальных средств для лечения туберкулеза приводит к поражению дистальных отделов оптического нерва по типу периневрита. Реже заболевание возникает в результате влияния эндогенных токсических веществ, которые синтезируются при патологическом течении беременности или гельминтозе. В группу риска развития данной патологии входят курящие, злоупотребляющие спиртными напитками, а также работники фармацевтической, сельскохозяйственной и других промышленных сфер деятельности.
Симптомы
Токсическое поражение зрительного нерва проявляется клинической картиной острого или хронического бинокулярного ретробульбарного неврита. В зависимости от длительности и интенсивности воздействия токсинов развивается нейропатия или атрофия зрительного нерва. При остром течении заболевания пациенты предъявляют жалобы на внезапное снижение остроты зрения, которое возникает спустя некоторое время после появления общих симптомов патологии. Легкий вариант течения сопровождается самопроизвольным восстановлением зрительных функций спустя 25-30 дней. Тяжелое течение может привести к слепоте, при которой отмечается отсутствие движений зрачков, нарушение фиксации взгляда. Симптомом данной патологии является появление центральных скотом. Также возникают головная боль, диспепсические расстройства, нарушение мочеиспускания, одышка. Возможно развитие судорожного или шокового состояния.
При хроническом течении токсического поражения зрительного нерва острота зрения снижается незначительно. Зачастую больные отмечают появление «тумана» или «пелены» перед глазами после действия триггера. Периферическое зрение нарушается умерено и при устранении этиологического фактора самостоятельно восстанавливается. Больные отмечают улучшение зрительных функций после длительного перерыва в контакте с токсинами. Как правило, самочувствие пациентов не нарушено. Реже больные отмечают развитие парестезий, головной боли, одышки и диспепсических проявлений.
Диагностика
Диагноз токсическое поражение зрительного нерва устанавливается на основе анамнестических данных, изучения реакции зрачков на свет, офтальмоскопии, визометрии, периметрии, компьютерной томографии (КТ). У большинства пациентов удается подтвердить взаимосвязь между развитием симптоматики и контактом с токсинами. Методом офтальмоскопии можно определить стадию заболевания. На I стадии визуализируется незначительная гиперемия диска зрительного нерва (ДЗН) и инъекция сосудов. На II стадии присоединяется отек оптических волокон. III стадия характеризуется выраженной ишемией. IV стадия рассматривается, как терминальная, проявляется дегенеративными и атрофическими изменениями нервных волокон.
При остром течении заболевания реакция на зрачков на свет вялая. Проведение визиометрии указывает на снижение остроты зрения. Метод офтальмоскопии позволяет визуализировать отечность ДЗН. При полной утрате зрения определяются белый цвет ДЗН, спазм сосудов. Методом периметрии удается установить концентрически суженные поля зрения и вывить центральные скотомы. При хронической форме заболевания наблюдается умеренное снижение остроты зрения (0,2-0,3). Офтальмоскопически подтверждается восковидный оттенок ДЗН, выраженный спазм артериол. Проведение периметрии указывает на концентрическое сужение зрительного поля. На КТ визуализируются мелкоочаговые атрофические изменения диска зрительного нерва.
Лечение
Тактика лечения токсического поражения зрительного нерва зависит от стадии и особенностей течения заболевания. На I стадии пациентам показано проведение дезинтоксикационной терапии. Интенсивная дегидратация и назначение противовоспалительных средств рекомендовано на II стадии. На III стадии целесообразно введение спазмолитиков. При развитии IV стадии, помимо сосудорасширяющих средств, в комплекс лечебных мероприятий следует включить иммуномодуляторы, поливитаминные комплексы и физиотерапевтические методы лечения (магнитотерапия, физиоэлектротерапия в комбинации с электролазерной терапией).
При остром течении показано локальное введение циклоплегических или циклотонических мидриатиков в виде ретробульбарных инъекций. Также необходимо провести промывание желудка, очищение кишечника. Если пациент находится в тяжелом состоянии, осуществляется интенсивная оральная регидратация и инфузионная терапия сбалансированными солевыми растворами. При хронической форме заболевания необходима элиминационная терапия, заключающаяся в полном исключении контакта пациента с этиологическим фактором. Медикаментозное лечение при отсутствии атрофических изменений сводится к назначению ноотропов, ангиопротекторов и витаминов группы В.
Признаки атрофии являются показанием к назначению физиотерапевтических методов лечения и ангиопротекторов. При появлении частичных атрофических изменений требуется электростимуляция. В ходе хирургического вмешательства специальный электрод подводят к оптическим нервным волокнам. При этом в поверхностную височную артерию вводят катетер для проведения инфузионной терапии антикоагулянтами, глюкокортикостероидами и ангиопротекторами.
Прогноз и профилактика
Специфической профилактики токсического поражения зрительного нерва не разработано. Неспецифические превентивные меры включают в себя соблюдение техники безопасности при работе с токсинами, ношение специальных средств для защиты глаз, коррекцию дозы принимаемых лекарственных средств. Все пациенты подлежат диспансерному наблюдению у офтальмолога с обязательным проведением 2 раза в год офтальмоскопии и визометрии. Также рекомендовано с профилактической целью принимать витамины группы В и поливитаминные комплексы.
Прогноз для жизни и работоспособности зависит от степени тяжести заболевания. При отсутствии атрофии течение патологии прогностически благоприятно. Средний срок нетрудоспособности составляет 1-1,5 месяца. Выраженные атрофические изменения приводят к слепоте, что является основанием для присвоения группы инвалидности.
Механические повреждения глаз
Механические повреждения глаз включают ранения и тупые травмы глазного яблока, его придаточного аппарата и костного ложа. Механические повреждения могут сопровождаться кровоизлияниями в мягкие ткани и структуры глаза, подкожной эмфиземой, выпадением внутриглазных оболочек, воспалением, снижением зрения, размозжением глаза. Диагностика механических повреждений глаз основывается на данных осмотра пострадавшего офтальмохирургом, нейрохирургом, отоларингологом, челюстно-лицевым хирургом; рентгенографии орбиты, биомикроскопии, офтальмоскопии, ультразвуковой эхографии и биометрии, пробы с флюоресцеином и др. Способ лечения механических повреждений глаз зависит от характера и объема травмы, а также развившихся осложнений.
Ввиду своего поверхностного расположения на лице, глаза чрезвычайно уязвимы к различного рода повреждениям – механическим травмам, ожогам, внедрению инородных тел и пр. Механические повреждения глаз довольно часто влекут за собой осложнения инвалидизирующего характера: ослабление зрения или слепоту, функциональную гибель глазного яблока.
Тяжелые травмы глаз чаще случаются у мужчин (90%), чем у женщин (10%). Около 60% повреждений органа зрения получают взрослые в возрасте до 40 лет; 22% травмированных составляют дети до 16 лет. По статистике, среди травм органа зрения первое место занимают инородные тела глаза; второе - ушибы, контузии глаза и тупые травмы; третье – ожоги глаз.
Классификация
В офтальмологии механические повреждения глаз классифицируются по механизму возникновения, локализации, степени тяжести. По механизму травмирующего действия различают ранения, тупые травмы глаза (контузии, сотрясения). В свою очередь, ранения глаза могут быть непроникающими, проникающими и сквозными; неинфицированными и инфицированными; с внедрением или без внедрения инородного тела; с выпадением и без выпадения оболочек глаза.
По локализации повреждений выделяют травмы защитного аппарата глаза (век, орбиты, слезного аппарата), глазного яблока, сочетанные повреждения придатков и внутренних структур глаза, комбинированные механические повреждения глаз и других областей лица.
Степень механических повреждений глаз зависит от вида травмирующего объекта, а также силы и скорости воздействия. По тяжести глазной травмы выделяют:
- легкие повреждения, обусловленные попаданием инородных тел на конъюнктиву или поверхность роговицы, ожогами I—II ст., несквозными ранениями и гематомами век, временной офтальмией и др.
- повреждения средней тяжести, характеризующиеся явлениями резко выраженного конъюнктивита и помутнениями роговицы; разрывом или частичным отрывом века; ожогами век и глазного яблока II—IIIA ст.; непрободным ранением глазного яблока.
- тяжелые повреждения, сопровождающиеся прободным ранением глазного яблока; ранениями век со значительными дефектами ткани; контузией глазного яблока с повреждением более 50% его поверхности; снижением зрения вследствие разрыва внутренних оболочек, травмы хрусталика, отслойки сетчатки, кровоизлияний в полость глаза; повреждением костей глазницы и экзофтальмом; ожогами IIIБ—IV ст.
По обстоятельствам и условиям возникновения механических повреждений глаз различают промышленный, сельскохозяйственный, бытовой, детский и военный травматизм.
Поверхностные травмы глаза часто происходят при повреждениях век, конъюнктивы или роговой оболочки ногтем, контактной линзой, частями одежды, ветками деревьев.
Тупые механические повреждения глаз могут возникать при ударе по глазному яблоку или лицевому скелету объемным предметом (кулаком, мячом, палкой, камнем и др.), при падении на твердый предмет. Тупые травмы нередко сопровождаются кровоизлияниями в ткани век и глаза, переломами стенок орбиты, контузией глаза. Тупые механические повреждения глаз часто сочетаются с закрытой черепно-мозговой травмой.
Проникающие ранения глаз обусловлены механическим повреждением век или глазного яблока острыми предметами (канцелярскими и столовыми приборами, деревянными, металлическими или стеклянными осколками, проволокой и т. д.). При осколочных ранениях нередко отмечается внедрение инородного тела внутрь глаза.
Тупые травмы глаза
Субъективные ощущения при механических повреждениях глаз не всегда соответствуют реальной тяжести травмы, поэтому при любых глазных травмах необходима консультация офтальмолога. Тупые травмы глаза сопровождаются различного рода кровоизлияниями: гематомами век, ретробульбарными гематомами, субконъюнктивальными геморрагиями, гифемой, кровоизлияниями в радужку, гемофтальмом, преретинальными, ретинальными, субретинальными и субхориоидальными кровоизлияниями.
При контузии радужки может развиться травматический мидриаз, обусловленный парезом сфинктера. При этом утрачивается реакция зрачка на свет, отмечается увеличение диаметра зрачка до 7-10 мм. Субъективно ощущается светобоязнь, понижение остроты зрения. При парезе цилиарной мышцы развивается расстройство аккомодации. Сильные механические удары могут привести к частичному или полному отрыву радужки (иридодиализу), повреждению сосудов радужной оболочки и развитию гифемы – скоплению крови в передней камере глаза.
Механическое повреждение глаза с травмирующим воздействием на хрусталик, как правило, сопровождается его помутнениями различной степени выраженности. При сохранности капсулы хрусталика происходит развитие субкапсулярной катаракты. В случае травмы связочного аппарата, удерживающего хрусталик, может возникнуть сублюксация (подвывих) хрусталика, который приводит к расстройству аккомодации и развитию хрусталикового астигматизма. При тяжелых травмах хрусталика происходит его люксация (вывих) в переднюю камеру, стекловидное тело, под конъюнктиву. Если сместившийся хрусталик затрудняет отток водянистой влаги из передней камеры глаза, может развиться вторичная факотопическая глаукома.
При кровоизлияниях в стекловидное тело (гемофтальме) в дальнейшем может возникать тракционная отслойка сетчатки, атрофия зрительного нерва. Нередко следствием тупого механического повреждения глаза служат разрывы сетчатки. Достаточно часто контузионные травмы глаза приводят к субконъюнктивальным разрывам склеры, для которых характерны гемофтальм, гипотония глазного яблока, отеки век и конъюнктивы, птоз, экзофтальм. В постконтузионном периоде нередко возникают ириты и иридоциклиты.
Ранения глазного яблока
При непроникающих ранениях глазного яблока целостность роговой и склеральной оболочек глаза не нарушается. При этом чаще всего происходит поверхностное повреждение эпителия роговицы, что создает условия для инфицирования – развития травматического кератита, эрозии роговицы. Субъективно непроникающие механические повреждения сопровождаются резкой болью в глазу, слезотечением, светобоязнью. Глубокое проникновение инородных тел в роговичные слои может приводить к рубцеванию и образованию бельма.
К признакам проникающего ранения роговицы и склеры относят: зияющую рану, в которую выпадают радужка, цилиарное или стекловидное тела; наличие отверстия в радужке, наличие внутриглазного инородного тела, гипотонию, гифему, гемофтальм, изменение формы зрачка, помутнение хрусталика, понижение остроты зрения различной степени.
Проникающие механические повреждения глаз опасны не только сами по себе, но и их осложнениями: развитием иридоциклита, нейроретинита, увеита, эндофтальмита, панофтальмита, внутричерепных осложнений и др. Нередко при проникающих ранениях развивается симпатическая офтальмия, характеризующаяся вялотекущим серозным иридоциклитом или невритом зрительного нерва неповрежденного глаза. Симптоматическая офтальмия может развиваться в ближайшем после ранения периоде или спустя месяцы и годы после него. Патология проявляется внезапным снижением остроты зрения здорового глаза, светобоязнью и слезотечением, глубокой конъюнктивальной инъекцией. Симптоматическая офтальмия протекает с рецидивами воспаления и, несмотря на лечение, в половине случаев заканчивается слепотой.
Повреждения орбиты
Травмы орбиты могут сопровождаться повреждением сухожилия верхней косой мышцы, что приводит к косоглазию и диплопии. При переломах стенок глазницы со смещением отломков может увеличиваться либо уменьшаться емкость орбиты, в связи с чем развивается западение (эндофтальм) или выпячивание (экзофтальм) глазного яблока. Травмы орбиты сопровождаются подкожной эмфиземой и крепитацией, затуманиванием зрения, болью, ограничением подвижности глазного яблока. Обычно встречаются тяжелые сочетанные (орбитокраниальные, орбито-синуальные) травмы.
Механические повреждения орбиты и глаза часто заканчиваются внезапной и необратимой слепотой вследствие обширных кровоизлияний в глазное яблоко, разрыва зрительного нерва, разрывов внутренних оболочек и размозжения глаза. Повреждения орбиты опасны развитием вторичной инфекции (флегмоны орбиты), менингита, тромбоза кавернозного синуса, внедрением инородных тел в придаточные пазухи носа.
Распознавание характера и степени тяжести механических повреждений глаз производится с учетом анамнеза, клинической картины травмы и дополнительных исследований. При любых травмах глаза необходимо проведение обзорной рентгенографии орбиты в 2-х проекциях для исключения наличия костных повреждений и внедрения инородного тела.
Обязательным диагностическим этапом при механических повреждениях является осмотр структур глаза с помощью различных методов (офтальмоскопии, биомикроскопии, гониоскопии, диафаноскопии), измерение внутриглазного давления. При выпячивании глазного яблока проводится экзофтальмометрия. При различных нарушениях (глазодвигательных, рефракционных) исследуется состояние конвергенции и рефракции, определяется запас и объем аккомодации. Для выявления повреждений роговицы применяется флюоресцеиновая инстилляционная проба.
Для уточнения характера посттравматических изменений на глазном дне выполняется флюоресцентная ангиография сетчатки. Электрофизиологические исследования (электроокулография, электроретинография, зрительные вызванные потенциалы) в сопоставлении с клиникой и данными ангиографии позволяют судить о состоянии сетчатки и зрительного нерва.
С целью выявления отслойки сетчатки при механических повреждениях глаз, оценки ее локализации, величины и распространенности проводится УЗИ глаза в А и В режимах. С помощью ультразвуковой биометрии глаза судят об изменении размеров глазного яблока и соответственно - о постконтузионной гипертензии или гипотоническом синдроме.
Пациенты с механическими повреждениями глаз должны быть проконсультированы хирургом-офтальмологом, неврологом, нейрохирургом, отоларингологом, челюстно-лицевым хирургом. Дополнительно может потребоваться проведение рентгенографии или КТ черепа и придаточных пазух.
Многообразие факторов возникновения механических повреждений глаза, а также различная степень тяжести травмы определяют дифференцированную тактику в каждом конкретном случае.
При травмах век с нарушением целостности кожных покровов производится первичная хирургическая обработка раны, при необходимости - иссечение размозженных тканей по краям раны и наложение швов.
Поверхностные механические повреждения глаз, как правило, лечатся консервативно с помощью инстилляций антисептических и антибактериальных капель, закладывания мазей. При внедрении осколков производится струйное промывание конъюнктивальной полости, механическое удаление инородных тел с конъюнктивы или роговицы.
При тупых механических повреждениях глаз рекомендуется покой, наложение защитной бинокулярной повязки, инстилляции атропина или пилокарпина под контролем внутриглазного давления. С целью скорейшего рассасывания кровоизлияний могут назначаться аутогемотерапия, электрофорез с йодистым калием, субконъюнктивальные инъекции дионина. Для профилактики инфекционных осложнений назначаются сульфаниламиды и антибиотики.
По показаниям осуществляется хирургическое лечение (экстракция вывихнутого хрусталика с последующей имплантаций ИОЛ в афакичный глаз, наложение швов на склеру, витрэктомия при гемофтальме, энуклеация атрофированного глазного яблока и др.). При необходимости в отсроченном периоде производятся реконструктивные операции: рассечение синехий, пластика радужки, реконструкция переднего отрезка глаза, восстановление иридохрусталиковой диафрагмы.
При постконтузионных отслойках сетчатки осуществляются различные хирургические вмешательства: склеропластика, баллонирование, лазерная коагуляция, введение силикона и др. При развитии посттравматической катаракты обязательно ее удаление одним из принятых методов.
В случае атрофии зрительного нерва производится медикаментозная и аппаратная терапия, направленная на стимуляцию сохранившихся нервных волокон (ультразвуковая терапия, электро- и фонофорез лекарственных веществ, микроволновая терапия, гипербарическая оксигенация, лазеро-, электро- и магнитостимуляция). При факогенной глаукоме требуется проведение антиглаукоматозного хирургического вмешательства.
Хирургическое лечение травм орбиты осуществляется совместно с отоларингологами, нейрохирургами, хирургами-стоматологами.
Неблагоприятными исходами механических повреждений глаз могут быть образование бельма, травматической катаракты, развитие факогенной глаукомы или гипотонии, отслойка сетчатки, сморщивание глазного яблока, снижение зрения и слепота. Прогноз механических повреждений глаз зависит от характера, локализации и тяжести ранения, инфекционных осложнений, своевременности оказания первой помощи и качества последующего лечения.
Профилактика механических повреждений глаза требует соблюдения техники безопасности на производстве, осторожности в быту при обращении с травмоопасными предметами.
Читайте также:
- Причины выпадения (пролапса) и обследование при нем
- Осложнения перитонеовенозного шунта. Послеоперационное ведение больных с перитонеовенозным шунтом.
- Противоопухолевые средства - классификация цитостатиков
- Показания и противопоказания межтелового спондилодеза поясничного отдела позвоночника
- Влияние алкилирующих агентов на плод беременной
