Поражение зрительного нерва при фиброзной дисплазии и остеопетрозе
Добавил пользователь Владимир З. Обновлено: 28.01.2026
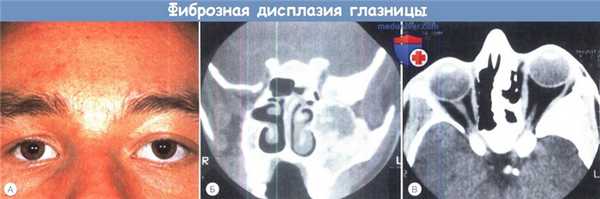
Фиброзная дисплазия глазницы у ребенка (fibrous dysplasia, FD)
Фиброзная дисплазия (fibrous dysplasia, FD) редкое заболевание, при котором происходит замещение нормальной костной ткани фиброзной клеточной стромой с островками незрелой костной ткани и остеоида, которые не организуются по линиям нагрузки в ламеллярную костную ткань. Фиброзная дисплазия описана у младенцев, но чаще она манифестирует в детском возрасте; в начале болезни клиническая картина не выражена, процесс может протекать бессимптомно до достижения взрослого возраста.
Во втором или третьем десятилетии жизни, когда завершается «созревание кости», прогресс заболевания обычно замедляется, хотя иногда рост продолжается даже до четвертого десятилетия жизни. Важно дифференцировать фиброзную дисплазию от менингиомы и остеосаркомы.
Фиброзная дисплазия может быть ограничена одной костной зоной (монооссальная форма), или, гораздо реже, поражать несколько костей (полиоссальная форма). Полиоссальная форма фиброзной дисплазии, сопровождающаяся пигментацией кожи и эндокринными нарушениями, называется синдромом McCune-Albright.3 Фиброзная дисплазия — ненаследственное заболевание, вызываемое возникающими в постзиготный период миссенс-мутациями. Они нарушают нормальную дифференцировку мезенхимальных клеток-предшественников в остеобласты, что приводит к интенсивной пролиферации аномально дифференцированных клеток-предшественников остеобластов и обширному разрастанию фиброзной ткани. Существуют тесты для определения мутации GSα в периферической крови.
а) Симптомы и клиника фиброзной дисплазии глазницы. Три четверти пациентов с фиброзной дисплазией глазницы страдают монооссальной формой, поражающей несколько соседних костей, но при этом изменения обычно односторонние. Черепно-лицевая зона поражается у 20% пациентов, чаще других поражаются лобная, клиновидная и решетчатая кости. Обычно пальпируется безболезненная плотная припухлость, нарушающая форму кости; патологические изменения глазницы сопровождаются симптомами объемного образования. Клинические проявления зависят от того, какая стенка глазницы поражена в наибольшей степени, чаще всего это верхняя стенка, изменения которой вызывают экзофтальм и смещение глазного яблока и глазницы книзу.
Поражение слезной ямки симулирует опухоль слезной железы. Изменения верхней челюсти вызывают смещение глазного яблока вверх, при поражении носослезного протока развивается персистирующее слезотечение. Поражение клиновидной кости вызывает сдавление зрительного нерва вследствие сужения канала зрительного нерва или развития мукоцеле клиновидной пазухи. Изредка поражение турецкого седла может вызвать сдавление хиазмы. Другие редко встречающиеся офтальмологические осложнения включают в себя парезы черепных нервов, невралгию тройничного нерва, повышение внутричерепного давления и отек диска зрительного нерва. Обширные краниофациальные изменения вызывают тяжелые косметические дефекты.
Могут возникать боли, локальная или диффузная ипсилатеральная цефалгия. Нередко развиваются нарушения зрения. Злокачественное перерождение в остеосаркому, фибросаркому, хондросаркому и гигантоклеточную саркому происходит в 0,5% случаев, после проведенной лучевой терапии этот показатель возрастает до 15%. Малигнизация сопровождается ускорением прогрессирования, усилением болей и инфильтрацией окружающих структур.
Основным рентгенографическим признаком фиброзной дисплазии является расширение кости. Поражение может быть:
а) склеротическим, гомогенно затененным по типу матового стекла,
б) лизирующимся, более светлым или
в) смешанным, с чередующимися зонами просветления и повышенной плотности.
Чаще всего в глазнице развивается дисплазия по склеротическому типу, не вызывающая затруднений при диагностике. Основные рентгенологические дифференциальные диагнозы включают в себя гистиоцитоз-Х, гиперостотическую менингиому, болезнь Педжета (все они редко встречаются у детей), и некоторые опухоли кости. Отмечается корреляция между интенсивностью T1- и Т2-сигналов при МРТ и клинической и тканевой активностью опухоли. Иногда в стенке глазницы формируются огромные кистозные новообразования. Они содержат кровь и некротический детрит и могут ошибочно приниматься за аневризматические кисты кости. Поражение прилегающих пазух может симулировать мукоцеле.
Наилучшим методом оценки объема поражения черепа и глазницы является компьютерная томография (КТ), по возможности, в комбинации с МРТ. Канал зрительного нерва и хиазму необходимо оценивать на предмет компрессии.
(А) Этот 16-летний юноша обратился к врачу с жалобами на прогрессирующую деформацию лица и снижение остроты зрения левого глаза до 20/40.
Была диагностирована вторичная компрессионная нейрооптикопатия на фоне фиброзной дисплазии.
(Б) КТ-томограммы того же пациента; выявлена кистозная фиброзная дисплазия с поражением верхушки глазницы.
(В) КТ-томограмма в осевой проекции, определяется поражение зрительного нерва. Была выполнена хирургическая декомпрессия.
б) Лечение фиброной дисплазии глазницы у ребенка. Фиброзная дисплазия — это обычно доброкачественный и самоограничивающийся процесс. Однако невозможно предсказать окончательный объем и сроки остановки роста новообразования. Пока не произошло спонтанной остановки роста лечение направлено на профилактику осложнений, особенно компрессии зрительного нерва, и устранение косметических дефектов.
При наличии даже небольших сомнений относительно диагноза, наилучшей тактикой является наблюдение с повторными лучевыми исследованиями. Если имеется лизирующееся или кистозное новообразование стенки глазницы, для подтверждения диагноза требуется выполнение биопсии. После проведения лучевой терапии опухоли внеглазничной локализации высок риск озлокачествления, поэтому ионизирующее излучение не применяется.
Хирургическое лечение показано при косметических дефектах, некупируемых болях или компрессии зрительного нерва. Поскольку диспластичная кость может быть хорошо васкуляризована, рекомендуется перед операцией выполнить перекрестную пробу на совместимость крови. Резекция диспластичной кости вокруг канала зрительного нерва при начальной компрессионной нейрооптикопатии может привести к восстановлению нарушенных зрительных функций. Также могут оказаться эффективными стероиды. При выполнении декомпрессии с целью защиты нерва необходимо использовать костные кусачки, а не высокоскоростной трепан (так как последний вызывает нагревание тканей).
Выполнение декомпрессии канала зрительного нерва с профилактической целью не показано, рекомендуется консервативный подход, декомпрессия канала зрительного нерва является операцией резерва для пациентов с прогрессирующим или внезапным ухудшением функции зрения.
(А, Б) Фиброзная дисплазия. При КТ выявляется поражение клиновидной кости. Каналы зрительных нервов сужены.
(В, Г) Тот же пациент: имеется хроническая компрессионная нейрооптикопатия с атрофией зрительного нерва левого глаза.
Этот пациент обратился к врачу в возрасте 12 лет с жалобами на ухудшение зрения; в течение двух последующих лет ухудшения не произошло,
отмечается минимальная резидуальная симптоматика; лечения не получал. (А) У этого 22-летнего пациента на фоне медленно прогрессирующей с детства асимметрии лица внезапно развился правосторонний экзофтальм.
(Б) При КТ выявляется уровень жидкости внутри костной диспластичной кисты — признак кровоизлияния.
Диагноз: фиброзная дисплазия.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Фиброзная дисплазия ( Болезнь Лихтенштейна , Болезнь Лихтенштейна-Брайцова , Болезнь Лихтенштейна-Яффе )
Фиброзная дисплазия – это поражение кости, при котором участок нормальной костной ткани замещается соединительной тканью с включением костных трабекул. Относится к категории опухолеподобных заболеваний, может быть локальной или распространенной, поражать одну или несколько костей. Проявляется болями, деформацией, укорочением или удлинением сегмента и патологическими переломами. Диагноз выставляется на основании рентгенографии, МРТ, КТ и других исследований. Лечение обычно хирургическое – резекция пораженного участка кости с замещением дефекта.
МКБ-10
Общие сведения
Фиброзная дисплазия (болезнь Лихтенштейна, болезнь Лихтенштейна-Яффе или болезнь Лихтенштейна-Брайцова) – системное поражение скелета. Симптомы обычно выявляются еще в детстве, но возможно и позднее начало. В литературе описаны случаи, когда монооссальная фиброзная дисплазия впервые диагностировалась у людей пенсионного возраста. Женщины болеют чаще мужчин. Возможно перерождение в доброкачественную опухоль; озлокачествление наблюдается редко.
Заболевание впервые было описано в первой половине 20 века. В 1927 году российский хирург Брайцов сделал доклад о клинических, микроскопических и рентгенологических признаках очагового фиброзного перерождения кости. В 1937 году Олбрайт описал многоочаговую фиброзную дисплазию, сочетающуюся с эндокринными нарушениями и характерными изменениями кожи. В том же году Альбрехтом была описана многоочаговая дисплазия в сочетании с преждевременным половым созреванием и нечеткой кожной пигментацией. Чуть позже Яффе и Лихтенштейн исследовали одноочаговые поражения и опубликовали выводы о причинах их возникновения.
Причины
Фиброзная дисплазия относится к категории опухолеподобных заболеваний, но не является истинной опухолью костей. Возникает вследствие неправильного развития остеогенной мезенхимы (ткани, из которой в последующем образуется кость). Причины развития не ясны, не исключена генетическая предрасположенность.
Классификация
В травматологии и ортопедии выделяют две основные формы фиброзной дисплазии: монооссальную (с поражением одной кости) и полиоссальную (с поражением нескольких костей, обычно расположенных на одной стороне тела). Полиоссальная форма развивается в детском возрасте и может сочетаться с эндокринными нарушениями и меланозом кожи (синдром Олбрайта). Монооссальная форма может манифестировать в любом возрасте, эндокринопатий и пигментации кожи у пациентов не наблюдается. Российские специалисты используют клиническую классификацию Зацепина, включающую следующие формы заболевания:
- Внутрикостная форма. Может быть монооссальной или полиоссальной. В кости образуются единичные или множественные очаги фиброзной ткани, в ряде случаев наблюдается перерождение кости на всем протяжении, однако структура коркового слоя сохранена, поэтому деформации отсутствуют.
- Тотальное поражение кости. Страдают все элементы, включая кортикальный слой и область костномозгового канала. Из-за тотального поражения постепенно формируются деформации, часто возникают усталостные переломы. Обычно наблюдается полиоссальное поражение длинных трубчатых костей.
- Опухолевая форма. Сопровождается разрастанием очагов фиброзной ткани, которые иногда достигают значительных размеров. Выявляется редко.
- Синдром Олбрайта. Проявляется полиоссальным или практически генерализованным поражением костей в сочетании с эндокринными расстройствами, преждевременным половым созреванием у девочек, нарушением пропорций тела, очаговой пигментацией кожи, тяжелыми деформациями конечностей и костей туловища. Сопровождается прогрессирующими нарушениями со стороны различных органов и систем.
- Фиброзно-хрящевая дисплазия. Появляется преимущественным перерождением хряща, нередко наблюдается трансформация в хондросаркому.
- Обызвествляющая фиброма. Особая форма фиброзной дисплазии, встречается очень редко, обычно поражает большеберцовую кость.
Симптомы фиброзной дисплазии
Выраженные врожденные деформации обычно отсутствуют. При полиоссальной форме первые симптомы появляются в детстве. Поражение костей сопровождается эндокринопатиями, пигментацией кожи и нарушением деятельности сердечно-сосудистой системы. Проявления болезни достаточно разнообразны, наиболее постоянными признаками являются незначительные боли (обычно в бедрах) и прогрессирующие деформации. Иногда болезнь диагностируется только при возникновении патологического перелома.
Обычно при полиоссальной форме наблюдается поражение трубчатых костей: большеберцовой, бедренной, малоберцовой, плечевой, лучевой и локтевой. Из плоских костей чаще страдают кости таза, кости черепа, позвоночник, ребра и лопатка. Нередко выявляется поражение костей кистей и стоп, при этом кости запястья остаются интактными. Степень деформации зависит от локализации очагов фиброзной дисплазии. При возникновении процесса в трубчатых костях верхних конечностей обычно наблюдается только их булавовидное расширение. При поражении фаланг пальцы укорачиваются, выглядят «обрубленными».
Кости нижних конечностей искривляются под тяжестью тела, возникают характерные деформации. Особенно резко деформируется бедренная кость, в половине случаев выявляется ее укорочение. Из-за прогрессирующего искривления проксимальных отделов кость приобретает форму бумеранга (пастушьего посоха, хоккейной клюшки), большой вертел «сдвигается» вверх, иногда достигая уровня тазовых костей. Шейка бедра деформируется, возникает хромота. Укорочение бедра может составлять от 1 до 10 см.
При формировании очага в малоберцовой кости деформация конечности отсутствует, при поражении большеберцовой кости может наблюдаться саблевидное искривление голени или замедление роста кости в длину. Укорочение обычно менее выражено, чем при очаге в бедренной кости. Фиброзная дисплазия подвздошной и седалищной костей вызывает деформацию тазового кольца. Это, в свою очередь, негативно влияет на позвоночник, провоцируя нарушения осанки, сколиоз или кифоз. Ситуация усугубляется, если процесс одновременно поражает бедро и кости таза, поскольку в подобных случаях ось тела еще больше нарушается, а нагрузка на позвоночник – увеличивается.
Монооссальная форма протекает более благоприятно, внекостные патологические проявления отсутствуют. Выраженность и характер деформаций сильно варьируют в зависимости от локализации, размера очага и особенностей поражения (тотальное или внутрикостное). Могут наблюдаться боли, хромота и повышенная утомляемость после нагрузки пораженного сегмента. Как и при полиоссальной форме, возможны патологические переломы.
Диагностика
Диагноз выставляется ортопедом-травматологом на основании клинической картины и данных рентгенологического исследования. На начальном этапе на рентгеновских снимках в области диафиза или метафиза пораженной кости выявляются зоны, по виду напоминающие матовое стекло. Затем пораженный участок приобретает характерный крапчатый вид: очаги уплотнения чередуются с участками просветления. Хорошо видна деформация.
При обнаружении одиночного очага необходимо исключить множественное поражение костей, которое на начальных стадиях может протекать бессимптомно, поэтому больных направляют на денситометрию. При наличии подозрительных участков выполняют рентгенографию, при необходимости используют КТ кости.
Следует учитывать, что фиброзная дисплазия, особенно монооссальная, может представлять значительные трудности в процессе диагностики. При нерезко выраженной клинической симптоматике нередко требуется длительное динамическое наблюдение. Для исключения других заболеваний и оценки состояния различных органов и систем могут потребоваться консультации фтизиатра, онколога и терапевта. В отдельных случаях показан осмотр кардиолога, эндокринолога или иных специалистов.
Лечение фиброзной дисплазии
Лечение преимущественно хирургическое – полная сегментарная резекция пораженного участка кости в пределах здоровых тканей и замещение дефекта костным трансплантатом. При патологическом переломе накладывают аппарат Илизарова. При множественных поражениях проводят профилактические мероприятия, направленные на предотвращение деформаций и патологических переломов.
Прогноз и профилактика
Прогноз для жизни благоприятный. В отсутствие лечения, особенно при полиоссальной форме, могут возникать грубые калечащие деформации. Иногда очаги дисплазии перерождаются в доброкачественные опухоли (гигантоклеточную опухоль или неоссифицирующую фиброму). У взрослых описано несколько случаев злокачественного перерождения в остеогенную саркому. Специфическая профилактика отсутствует из-за неясной этиологии заболевания.
2. Фиброзная дисплазия. Клинические рекомендации / Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР) - 2016
Поражение зрительного нерва при фиброзной дисплазии и остеопетрозе
Фиброзная дисплазия — доброкачественное, но медленно прогрессирующее заболевание, при котором нормальная трабекулярная ткань кости замещается незрелой грубоволокнистой костной и фиброзной тканью. Заболевание не наследственное, его патогенез изучен плохо. В большинстве случаев формируется один очаг поражения — «моностотическая фиброзная дисплазия». Поражение костей лица и черепа может вызывать выраженные деформация и ухудшение зрения.
Нарушения зрения могут развиваться вследствие стеноза костного канала и компрессии зрительного нерва. Однако возможно, более важную роль играют другие механизмы, такие как кистозная дегенерация диспластической кости переднего отростка клиновидной кости, ишемия сетчатки, экзофтальм, вызывающий тракцию зрительного нерва, и формирование мукоцеле придаточных пазух носа.
Предпринимались попытки хирургической декомпрессии канала зрительного нерва, стабилизации состояния может способствовать прием бисфосфонатов. Не следует применять лучевую терапию, поскольку она связана с повышенным риском малигнизации.
Остеопетроз — редкое аутосомно-рецессивное заболевание, характеризующееся чрезмерной минерализацией и затвердеванием костей. У экспериментальных животных и больных людей болезнь связана с утратой CIC-t хлоридных каналов. Поражение костей основания черепа вызывает нейропатию черепных нервов. При остеопетрозе описано два механизма развития нейропатии.
Во-первых, вследствие нарушения венозного оттока повышается внутричерепное давление, в таких случаях может оказаться эффективной фенестрация оболочек зрительного нерва. Во-вторых, вследствие стеноза костного канала развивается компрессия зрительного нерва. В этом случае требуется хирургическая декомпрессия.
В некоторых случаях остеопетроза развивается первичная дегенерация сетчатки, для дифференциальной диагностики необходимо электрофизиологическое исследование.
Следует сказать, что после трансплантации костного мозга было отмечено расширение канала зрительного нерва.
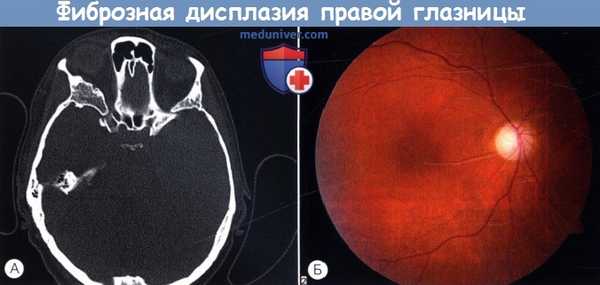
Пациент с фиброзной дисплазией и поражением правой глазницы.
Правый диск зрительного нерва бледный, артериолы сужены. Острота зрения в течение пяти лет оставалась стабильной и составляла 6/60.
При КТ выявляются диспластические изменения кости, захватывающие канал зрительного нерва и передний наклоненный отросток.
- Вернуться в содержание раздела "офтальмология" на сайте
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Гипоплазия зрительного нерва
Гипоплазия зрительного нерва – врожденная аномалия, характеризующаяся уменьшением количества аксонов в структуре пораженного нерва. Клиническая симптоматика представлена снижением остроты зрения, нистагмом, косоглазием, повышенной утомляемостью. Диагностика основывается на проведении прямой офтальмоскопии, электроретинографии, КТ головы, визометрии, гистологического и микроскопического исследования. Пациентам показана электростимуляция зрительного нерва, лазерная плеоптика, компенсация депривации, а также симптоматическая терапия страбизма и нистагма.
Гипоплазия зрительного нерва впервые была описана британским офтальмологом В. Ньюменом в 1864 году. Заболевание диагностируют у 50% детей с диагнозом фетального алкогольного синдрома. Согласно статистическим данным, в возрасте от 5 до 15 лет 5,9% от всех случаев слепоты обусловлены этой аномалией развития глаза. Около 90% детей с этой патологией страдают страбизмом или нистагмом. У 46-53% больных помимо недоразвития оптических волокон диагностируют агенезию мозолистого тела и прозрачной перегородки. У 12-45% пациентов удается выявить ряд мальформаций центральной нервной системы. Заболевание с одинаковой частотой встречается среди лиц мужского и женского пола.
Причины гипоплазии зрительного нерва
Иногда при недоразвитии оптических волокон обнаруживается мутация гена РАХ6 в локусе 11р13, которая обычно сочетается с помутнением хрусталика и аниридией. Установлен аутосомно-доминантный тип наследования. К пусковым факторам относятся:
- Воздействие тератогенных факторов. Экспериментальным путем было доказано, что прием спиртных напитков, потребление наркотических средств (кокаин) и курение в период беременности достоверно повышает вероятность возникновения заболевания.
- Метаболические расстройства. Патологию часто диагностируют у детей, рожденных от матерей с сахарным диабетом 1 типа, гипотиреозом в анамнезе.
- Влияние лекарственных средств. Поражение оптических нервных волокон у плода вызывает прием матерью фенобарбитала, антидепрессантов, хинина во время беременности.
- Внутриутробные инфекции. Развитие болезни часто провоцирует инфицирование плода цитомегаловирусом, герпетической инфекцией.
Патогенез
Патогенетический механизм напрямую связан с нарушением деления ганглиозных клеток внутренней оболочки глаза на 4-6 неделе эмбриогенеза. Амакриновые и горизонтальные клетки не поражаются. Согласно другой патогенетической теории, заболевание вызвано феноменом аксональной регрессии на 16-31 гестационной неделе. При сочетании болезни с другими аномалиями развития головного мозга ведущая роль в формировании дефектов отводится ретроградной дегенерации, обусловленной преобладанием энцефалокластических процессов. Нарушение дифференциации структур полушарий и оптических волокон зачастую связано с патологией регуляторных процессов. Механическая теория базируется на компрессии зрительного пути злокачественным новообразованием, организовавшимся экссудатом, сгустками крови.
Симптомы гипоплазии зрительного нерва
В случае тяжелого течения первые клинические проявления родители наблюдают уже в период новорожденности. У детей рано развивается косоглазие, нистагм, нарушение ориентации в пространстве. В старшем возрасте пациенты предъявляют жалобы на двоение перед глазами, головокружение, затруднения при фиксации взгляда, которые проявляются мелкоразмашистыми движениями. Симптоматика усиливается при волнении, усталости, в стрессовых ситуациях. При длительной концентрации взгляда возникает головная боль, затуманивание зрения, повышенная утомляемость. Нарушение остроты зрения варьирует от незначительного снижения до полной слепоты.
Патология может иметь одно- или двухсторонний характер. При односторонней или асимметричной форме нарушается бинокулярное зрение. При закрытии больного глаза симптомы исчезают. Часто дети пытаются ограничить участие пораженного глазного яблока в акте зрения. С целью компенсировать зрительную дисфункцию пациенты наклоняют голову под углом наиболее четкого видения. Для двухсторонней формы характерна девиация глаза, которая проявляется постоянным отклонением глазных яблок в определенную сторону. При этом создается впечатление, что человек всегда смотрит в одном направлении. У большинства пациентов выявляется афферентный зрачковый дефект. Из-за несимметричного положения радужной оболочки и зрачка часто наблюдаются затруднения адаптации в социуме.
Осложнения
Гипоплазия зрительного нерва часто осложняется выраженным снижением зрения вплоть по амавроза. Пациенты с данной патологией в анамнезе более склонны к присоединению инфекционных и воспалительных заболеваний глаз (пан- и эндофтальм, склерит), что связано с нарушением регионального кровоснабжения и трофики. Как правило, вторичное вовлечение в патологический процесс сетчатой оболочки и увеального тракта ведет к развитию ретинита, переднего и заднего увеита. При сопутствующем поражении оптических трактов возникает гемианопсия. Заболевание нередко сочетается со злокачественными новообразованиями головного мозга (супраселлярные опухоли, тератома).
Для постановки диагноза применяют физикальный осмотр и специальное офтальмологическое обследование. При наличии патологии у родителей или близких родственников на 16 неделе внутриутробного развития осуществляют генетический скрининг. В постнатальном периоде диагностика базируется на проведении:
Дополнительно показан расчет отношения расстояния между ДЗН и макулой к диаметру диска, который в норме составляет менее 3. Дифференциальная диагностика проводится с аплазией и атрофией оптического нерва. Характерные офтальмоскопические признаки атрофии – восковый оттенок ДЗН, экскавация его поверхности, сужение и уменьшение числа сосудов сетчатки. При аплазии определяется полное отсутствие диска зрительного нерва на фоне слабо выраженной пигментации внутренней оболочки глазного яблока. Макула не подлежит дифференциации. Визуализируются только сосуды хориоидеи.
Лечение гипоплазии зрительного нерва
Терапия результативна только при раннем проведении лечебных мероприятий. Это связано с тем, что в на первом году жизни пре- и постгеникулярные пути, латеральное коленчатое тело и корковые центры находятся на стадии формирования. Лечение включает в себя:
- Чрескожную электростимуляцию зрительного нерва. Эффективность метода напрямую зависит от исходной остроты зрения. Электростимуляция назначается курсами. В среднем проводится от 3 до 5 курсов.
- Компенсацию глазной депривации. Для компенсации этого явления ребёнку проводят очковую и контактную коррекцию остроты зрения. Профилактика развития амблиопии предполагает использование дозированной окклюзии лучше видящего глаза.
- Лазерную плеоптику. Методика основывается на применении лазерного излучения низкой интенсивности, которое позволяет улучшить микроциркуляцию и метаболические процессы в окружающих тканях, повышает активность ДНК, РНК и ферментов, благотворно влияет на энергетический потенциал клеток и трофические процессы.
Симптоматическая терапия базируется на хирургическом лечении нистагма и страбизма. Оперативные способы коррекции косоглазия используются в возрасте до 5 лет. В зависимости от типа страбизма назначают операции, которые ослабляют или усиливают функции глазодвигательных мышц. Цель лечения при нистагме – формирование позиции относительного покоя путем восстановления физиологического положения мышц. По индивидуальным показаниям осуществляют инъекции ботокса в глазничную полость для уменьшения амплитуды мелкоразмашистых движений глазных яблок. Дополнительно проводят коррекцию нейроэндокринных нарушений (неонатальная гипогликемия, пангипопитуитаризм, вторичный гипотиреоз).
Прогноз определяется степенью выраженности гипоплазии. Незначительный дефект строения зрительного нерва может долгое время оставаться незамеченным. Своевременно начатое лечение приводит к положительным результатам. Специфическая профилактика этой аномалии развития не разработана. Неспецифические превентивные меры сводятся к предупреждению воздействия тератогенных факторов (спиртные напитки, наркотические средства, ионизирующее излучение). При высоком риске возникновения болезни показано проведение перинатальной диагностики и специфической терапии с периода новорожденности.
Септооптическая дисплазия
Септооптическая дисплазия – врожденное заболевание, относящееся к порокам прозэнцефалической группы, характеризуется аномалиями развития зрительного нерва, гипофиза и прозрачной перегородки. Симптомами этого состояния являются нистагм и другие зрительные нарушения, признаки эндокринных расстройств (задержка роста и полового созревания), возможно развитие умственной отсталости. Диагностика септооптической дисплазии производится на основании данных общего осмотра больного, офтальмологических исследований, компьютерной и магнитно-резонансной томографии головного мозга, а также молекулярно-генетических анализов. Специфическое лечение не разработано, симптоматические мероприятия включают в себя коррекцию зрения и заместительную гормональную терапию при эндокринных расстройствах.
Септооптическая дисплазия (синдром де Морсье) – врожденное нарушение развития головного мозга и зрительного аппарата различной (в том числе и генетической) природы. Причинами этого состояния, помимо генетических мутаций, могут выступать инфекции матери во время вынашивания ребенка, молодой возраст родителей, сосудистые нарушения у женщины. Название «септооптическая дисплазия» ввел французский педиатр Де Морсье, который в 1956 году составил наиболее обширное и полное описание этого состояния. В настоящий момент под синдромом Де Морсье врачи-генетики подразумевают только наследственную форму септооптической дисплазии. На сегодняшний день общая встречаемость этого заболевания (как приобретенных, так и наследственных форм) составляет примерно 1 случай на 10 000 новорожденных, мальчики и девочки поражаются с одинаковой частотой. Выраженность септооптической дисплазии может значительно отличаться у разных больных – от практически полного отсутствия симптомов до тяжелых нарушений, осложненных ДЦП, отставанием в физическом и умственном развитии.
Причины септооптической дисплазии
Септооптическая дисплазия наследственного характера развивается по причине мутаций в гене HESX1, расположенного на 3-й хромосоме. Этот ген принадлежит к обширному классу гомеобоксных генов, принимающих активное участие в регуляции процессов эмбриогенеза. В частности, HESX1 регулирует эмбриональное развитие структур головного мозга (прозрачной перегородки, гипофиза, хиазмы, зрительного нерва), поэтому его мутации приводят к развитию септооптической дисплазии. Кроме этого, доказано участие данного гена в регуляции осевой и двухсторонне-симметричной структуры тела. На сегодняшний день выявлено четыре типа миссенс-мутаций гена HESX1, наличие которых обуславливает появление признаков септооптической дисплазии, все они наследуются по аутосомно-рецессивному типу.
Выраженность симптомов заболевания может существенно различаться – от незначительных зрительных нарушений (миопии, косоглазия) до яркой клинической картины со слепотой, гипопитуитаризмом и тяжелой умственной отсталостью. Исследователи пока не нашли взаимосвязи между типом мутации HESX1 и тяжестью симптомов септооптической дисплазии. Возможно, развитие этого заболевания является результатом совокупного влияния как внутренних (генетических), так и внешних факторов. Также остается неясным то обстоятельство, что у детей молодых матерей (в возрасте менее 23 лет) септооптическая дисплазия возникает чаще, а ее наследственная разновидность протекает намного тяжелее.
Патогенез септооптической дисплазии заключается в нарушении процесса дифференцировки эмбриональных тканей в области зачатков гипофиза, хиазмы, мозолистого тела и других структур мозга. По этой причине данное заболевание в тяжелых случаях может сопровождаться другими неврологическими симптомами – детским церебральным параличом, умственной отсталостью. Практически всегда при септооптической дисплазии выявляются те или иные нарушения зрения и эндокринные расстройства, обусловленные пороками развития гипофиза. Из-за этого возможно возникновение вторичных патологий, вызванных аномальной функцией желез внутренней секреции.
Симптомы септооптической дисплазии
Возраст появления симптомов септооптической дисплазии сильно варьирует у разных больных, в тяжелых случаях диагноз может быть поставлен в первые дни и месяцы жизни, при стертой форме заболевания – лишь в младшем или даже старшем детском возрасте. Обычно первым проявлением патологии становится развитие горизонтального нистагма, обусловленное гипоплазией зрительного нерва. Еще раньше при осмотре ребенка могут определяться признаки эндокринной недостаточности гипофиза: гипогликемия, уменьшенный размер половых органов, аномальная желтуха. В редких случаях в первые месяцы жизни при септооптической дисплазии возникают судорожные припадки, длительное сохранение транзиторных рефлексов и другие неврологические нарушения.
По мере роста ребенка, страдающего септооптической дисплазией, может выявляться отставание как в физическом, так и в интеллектуальном развитии. Патологии зрения нарастают, нередко случаются эпилептические припадки. У таких больных обычно раньше, чем у сверстников, начинается процесс полового созревания, обусловленный эндокринными расстройствами. Однако в ряде случаев эндокринные нарушения могут быть выражены довольно слабо или совсем отсутствовать. Такая же ситуация и с задержкой психического развитием больных септооптической дисплазией – она колеблется от нормального интеллекта до глубокой умственной отсталости. Последняя может указывать на наличие сопутствующих пороков развития головного мозга – голопрозэнцефалии, гипоплазии мозолистого тела. Непостоянство симптомов и различная степень их выраженности значительно осложняет диагностику септооптической дисплазии.
Диагностика и лечение септооптической дисплазии
Для определения септооптической дисплазии используются результаты общего осмотра больного, неврологические и офтальмологические исследования, магнитно-резонансная и компьютерная томография, молекулярно-генетические анализы. При осмотре может обнаруживаться отставание в физическом развитии (у детей раннего возраста), раннее наступление полового созревания (у подростков), признаки множественной гормональной недостаточности. Офтальмологическое обследование может выявить нистагм и признаки гипоплазии зрительного нерва – уменьшение размеров диска зрительного нерва, ослабление всех пиков на ЭРГ, полную слепоту. Однако по клинической картине диагностировать септооптическую дисплазию достаточно проблематично, поскольку это состояние характеризуется значительной вариабельностью симптомов.
На магнитно-резонансной томографии определяется отсутствие или выраженное недоразвитие прозрачной перегородки, аплазия или гипоплазия зрительного нерва, в ряде случаев – недоразвитие мозолистого тела. Выявляются нарушения в формировании гипофиза, в особенно тяжелых случаях септооптической дисплазии могут обнаруживаться другие пороки центральной нервной системы, например, голопрозэнцефалия. Биохимический анализ крови позволяет подтвердить наличие недостаточности гормона роста (соматотропина) и других гормонов гипофиза. Молекулярно-генетическая диагностика осуществляется врачом-генетиком, производится прямое секвенирование гена HESX1 с целью подтверждения мутаций. Отсутствие генетических дефектов не является поводом для исключения септооптической дисплазии, так как заболевание может возникать вследствие причин ненаследственного характера. «Золотым стандартом» в диагностике этого состояния являются данные МРТ и КТ.
Специфического лечения септооптической дисплазии не существует, применяют симптоматические и паллиативные лечебные мероприятия. При наличии эндокринных нарушений назначают заместительную терапию, схема которой зависит от характера гормональной дисфункции, что определяется в рамках анализа крови. В большинстве случаев септооптической дисплазии нарушения зрения практически не поддаются коррекции. Симптоматическая терапия включает в себя применение противосудорожных препаратов (при эпилептических припадках) и ноотропных средств, работу детских психологов с больным ребенком при умственной отсталости.
Прогноз и профилактика септооптической дисплазии
Прогноз септооптической дисплазии чаще всего неопределенный из-за сильной вариабельности проявлений заболевания. При наличии тяжелой гипоплазии зрительных нервов, гипофиза, прозрачной перегородки существует крайне высокий риск летального исхода в раннем детстве из-за многочисленных нарушений. Аналогично ухудшают прогноз септооптической дисплазии сопутствующие патологии – детский церебральный паралич, голопрозэнцефалия. Во многих случаях заболевание протекает достаточно благоприятно – симптомы ограничиваются незначительными нарушениями зрения, иногда наличием слабо выраженной умственной отсталости, повышенным риском судорожных припадков. Профилактика септооптической дисплазии возможна только в отношении форм заболевания, обусловленных ненаследственными причинами – инфекционными болезнями матери, ее молодым (юным) возрастом, сосудистыми нарушениями во время беременности.
Читайте также:
- Объективное исследование селезенки. Топография (расположение) селезенки
- Клиническая микробиология. Задачи клинической микробиологии.
- Предраковые изменения шейки матки. Дисплазия шейки матки.
- Синдром психической зависимости от алкоголя. Психический комфорт в опьянении
- Симптомы варикоза вен пищевода и его лечение
