Повязки в отоларингологии. Техника
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Техника анестезии ЛОР-органов. Основы обезболевания
Рассмотрим общие принципы местной аппликационной и инфильтрационной анестезии применительно к различным отделам ЛОР-органов, что несомненно поможет практическому врачу в каждом конкретном случае заболевания комбинировать эти методы при манипуляциях и операциях.
Ухо — вливание 3—4 капель анестетика в наружный слуховой проход и нагнетание его в барабанную полость неоднократным надавливанием на козелок (при полипах и грануляциях в барабанной полости). Для более полной анестезии целесообразно добавить ретроаурикулярную инфильтрационную анестезию. С этой целью анестетик вводят в середину заушной складки и иглу продвигают за струей анестетика к середине костного края наружного слухового прохода, а затем к шипу Генле. Такая анестезия хорошо обезболивает верхние отделы наружного слухового прохода и барабанную перепонку. Для анестезии нижних отделов наружного слухового прохода из срединного вкола иглу продвигают книзу, инфильтрируя ткани в области нижнего костного края наружного слухового прохода.
Таким же способом проводят заушную блокаду, добавляя в анестетик какой-либо антибиотик, чаще всего пенициллин. Делается это при остром среднем отите со значительным болевым синдромом или при наружном с распространением процесса на заушную область.
Если манипуляция будет проводиться в области наружного слухового прохода, то инфильтрационную анестезию осуществляют непосредственно через его кожу.
Ротоглотку анестезируют путем пульверизации анестетика. Обычно такого обезболивания бывает достаточно при удалении инородных тел, доброкачественных опухолей, гранул на задней стенке ротоглотки, биопсии и т.д.
Пульверизацией пользуются и при анестезии гортаноглотки, одновременно добавляя местную анестезию валекул, гортанной поверхности надгортанника, гортанных желудочков и верхнего отдела пищевода, смазывая их ватничком на гортанном зонде. При операциях на голосовых складках анестетик путем вливания наносят на голосовые складки в момент продолжительной фонации.
Чтобы снять кашлевой рефлекс, который мешает при ведении эндоларингеальных операций, в момент вдоха в трахею вливают 1—2 мл раствора анестетика (новокаин, лидокаин, пиромекаин).

С целью обезболивания носоглотки смоченные анестетиком ватнички, накрученные на носовые зонды, вводят в нижние носовые ходы и продвигают до задней стенки глотки, оставляя их там на 1—2 минуты. После этого ватничком, накрученным на гортанный зонд и смоченным в анестетике, несколько раз смазывают носоглотку через рот, заводя зонд за мягкое нёбо.
Иногда поверхностной анестезии недостаточно, тогда добавляют инфильтрационную. Для этого лучше всего использовать тонкую иглу с тупым срезом и вводить анестетик как бы внутрислизисто. Хорошо помогает такая анестезия при вскрытии абсцессов, с целью блокады при фарингитах, когда анестетик вместе с алоэ, гидрокортизоном и т.д. вводят под слизистую оболочку задней стенки глотки (чаще всего при субатрофических процессах).
Если необходимо провести инфильтрационную анестезию носоглотки, то анестетик вводят под слизистую оболочку ее свода при помощи длинной изогнутой иглы. Срез иглы должен быть направлен в сторону задней стенки глотки. Определенное облегчение при острых воспалительных процессах в глотке приносит анестезия кожи в области углов нижней челюсти (места проекции нёбных миндалин) в виде лимонной корочки.
Эффективна инфильтрационная анестезия в виде лимонной корочки в области гортани при воспалительных процессах в ней, сопровождающихся значительным болевым синдромом.
Выключение верхнегортанного нерва возможно путем введения анестетика в область дна грушевидного синуса. Ориентиром служит верхний край щитовидного хряща и верхний его рог. Вводится около 1 мл вещества. Игла не полностью извлекается и продвигается к нижнезаднему краю щитовидного и заднему краю перстневидного хряща соответствующей стороны, куда также вводится 1—1,5 мл анестетика. Затем проводят такую же анестезию с другой стороны.
Полость носа анестезируется распылением из пульверизатора, затем в носовые ходы вводятся зондики с накрученными на них ватничками, смоченными в анестетике. Вначале 1—2 раза смазывают нижний носовой ход на всем его протяжении, затем носовую перегородку во всех ее отделах и, наконец, верхний и нижний края нижней и средней носовых раковин, средний носовой ход, верхний край средней носовой раковины, верхний носовой ход и верхнюю носовую раковину. Зонд продвигают до свода носоглотки. Если для анестезии применяется пиромекаин и в особенности кокаин, то слизистая оболочка носовых раковин резко сокращается. Это нежелательно при гипертрофических процессах, так как затрудняет ориентировку при резекции раковин. Поэтому в таких случаях весьма показано введение тримекаина, лидокаина и новокаина в толщу раковин.
Хорошие результаты достигаются от введения анестетика в область agger nasi — бугорка, расположенного перед передним концом средней носовой раковины. Инфильтрационную анестезию полости носа проводят иглами с длинными срезами после выполнения аппликационной анестезии слизистой оболочки.
Инфильтрационную анестезию носовой перегородки осуществляют длинной иглой, продвигая ее медленно за анестетиком. Обезболивание носовой перегородки — весьма сложная задача, так как слизистая оболочка непосредственно прилежит к надхрящнице и надкостнице. Эта задача облегчается, если вводить анестезирующий раствор в слой между хрящом и надхрящницей. Обезболивание наружного носа осуществляется инфильтрационной анестезией. Ее целесообразно применять, например, при выполнении репозиции костей носа. Вкол иглы проводят в области переносицы, и далее, под напором анестетика иглу продвигают по спинке носа, затем иглу не полностью извлекают и продвигают ее вначале вдоль одного ската носа, затем — другого.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Повязки в отоларингологии. Техника
Методы обезболивания в отоларингологии. Препараты
Для качественного и безболезненного выполнения хирургических вмешательств оториноларинголог должен владеть методиками местной анестезии, так как в поликлинических условиях этот вид обезболивания доминирующий. В качестве анестезирующих средств чаще всего используют (5 или 1—3%) раствор гидрохлорида кокаина. Кокаин парализует чувствительные нервные волокна, снимая болевые, тактильные и температурные ощущения, хорошо суживает сосуды.
Применяют для аппликационной анестезии. Анестезия наступает через 3—5 минут после нанесения на слизистые оболочки и продолжается до 20 минут. Токсичен. Высшая разовая доза для взрослых — 0,03 г. Добавление 1%-ного кофеина усиливает анестезию, 0,1% раствора адреналина увеличивает ее длительность.
Дикаин, как и кокаин, применяется для аппликационной анестезии ЛОР-органов, используется в виде 1—3% растворов, не суживает сосудов. Анестезия от его воздействия глубже, продолжительностью до 30 минут. Дикаин токсичнее кокаина в 2 раза. При его применении значительно чаще, чем при использовании кокаина, возникают коллаптоидные состояния. Высшая доза дикаина для взрослых — 0,09 г, т.е. 3 мл 3% раствора однократно.
Новокаин в виде 10—20% раствора применяется для поверхностной анестезии слизистых оболочек и в виде 0,25—1% растворов для инфильтрационной анестезии. В 10 раз менее ядовит, чем кокаин. Высшая разовая доза 0,25 г.

Ксикаин (лидокаин, лигнокаин) — сильнее новокаина, менее его токсичен. Для аппликационной и инфильтрационной анестезии используют 2—10% и 0,5—2% растворы соответственно.
Министерством здравоохранения изданы «Методические указания о замене кокаина и дикаина пиромекаином и тримекаином». Связано это с тем, что по силе действия указанные препараты превосходят кокаин и дикаин, но значительно менее токсичны. Целесообразно применять при поверхностной анестезии 2% раствор пиромекаина и 5% раствор тримекаина с целью полной замены кокаина и дикаина. В ЛОР-практике, особенно поликлинической, рекомендуется инфильтрационная анестезия 0,5% и 1% раствором тримекаина. Эти вещества, в отличие от кокаина, дикаина и новокаина, значительно реже вызывают аллергические реакции и оказывают воздействие на слизистые оболочки продолжительное время без побочных явлений. Максимальная разовая доза пиромекаина 1 г, тримекаина — не более 2 г.
В отдельных случаях при анестезии можно использовать 10% раствор димедрола, который обладает определенным анестезирующим действием на слизистые оболочки.
Симптомы отравления препаратами данной группы почти одинаковы и отличаются лишь степенью выраженности. Первым признаком являются возбуждение и говорливость, затем присоединяется подергивание мышц, появляются шум в ушах и некоторое снижение слуха, головокружение, головная боль, тошнота, бледность лица, расширение зрачков, сухость во рту и глотке, холодный пот, слабый и частый пульс, падение периферического артериального давления, потеря сознания и т.д.
В таких случаях необходимо немедленно прекратить поступление анестетика в организм и попытаться частично удалить его. Достигается это путем смывания препарата содовыми растворами или водой с активированным углем. Внутривенно вводится 10 см3 10% раствора хлорида кальция, под кожу — кофеин, кордиамин, супрастин или пипольфен, внутривенно 40% раствор глюкозы (антидот кокаина), барбитураты, адреналин, мезатон, гидрокортизон. Промывают желудок.
Передняя тампонада носа
Передняя тампонада - очень частая процедура у многих отоларингологов, среди прочих тампонад она встречается в 90% случаях. Эта процедура выполняется по методу Микулича. При этой методике используется коленчатый пинцет, марлевая турунда длинной около метра. Помимо этого используют индиферентную мазь, к примеру, вазелин. Также турунды пропитывают гемостатическим препаратом, для остановки обильного кровотечения.
Показания к применению
- Обильное кровотечение из носовой полости с повреждением поверхностных тканей;
- Кровотечение с повреждением поверхностных сосудов;
- Кровотечение из передней камеры носовой полости.
Техника выполнения
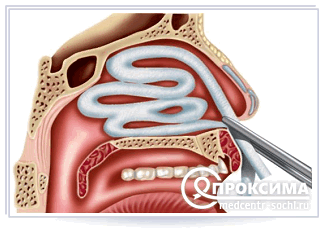
Турунду держит медсестра так, что один край остается свободным для манипуляции. Именно с этого края врач будет засовывать турунду в нос пациента. Для того чтобы турунда правильно лежала в носовой полости ее нужно правильно поделить, для поэтапного засовывания в нос. Делится она на маленькие турунды. Первый турунд должен быть около 7 см. Так как у взрослого человека расстояние до задней стенки глотки приблизительно 5 см и плюс 2 см для кончика, за который можно будет в дальнейшем извлечь турунду.
Итак, врач засовывает первый турунд в ноздрю, при этом оставляет кончик, который должен выглядывать из ноздри. Затем вставляет турунды один за одним. Длина каждого такого турунда 5 см. Таким образом, вся марлевая турунда размером 60-70 см оказывается в ноздре.
Нужно отметить, что сама турунда смазывается гемостатическим гелем и также обрабатывается смазочным препаратом. Независимо от того, идет кровь с одной ноздри или с двух, тампонировать нужно обе ноздри.
После того как обе ноздри затампонировали, нужно поверх наложить марлевую пращевидную повязку. Нижний край повязки заводят сверху уха, а верхний край наоборот – снизу уха, на затылочной части головы повязку связывают.
После того как провели процедуру пациента отпускают домой. Через 24-48 часов повязку снимают, а турунды вытаскивают. Вытаскивать их нужно не полностью! Сначала вытаскивают сантиметров 7, через день вытаскивают еще сантиметров 10. Через несколько дней турунды извлекают полностью.
Особенности выполнения передней тампонады носа
Данная процедура направлена на остановку носового кровотечения (или эпистаксиса) посредством введения в полость носа пропитанных специальными средствами марлевых тампонов – это позволяет предотвратить серьезную кровопотерю и развитие других угрожающих жизни пациента состояний. Переднюю тампонаду применяют довольно часто, ведь кровотечения из носовой полости – это наиболее часто встречающийся тип излияний крови, причинами которого могут быть:
У женщин могут возникать конкоментирующие (протекающие вместе с ежемесячным кровотечением) и викарные (заменяющие менструации) носовые кровотечения. Каким бы явлением не было оно спровоцировано, его необходимо остановить немедленно. В противном случае может развиться серьезное осложнение – массивная кровопотеря, вызывающая нарушение кровообращения и жизнедеятельности всего человеческого организма. Это патологическое состояние сопровождается:
- снижением параметров кровяного давления;
- бледностью кожных покровов;
- появлением холодного липкого пота;
- уменьшением объема циркулирующей крови;
- снижением показателей гемоглобина и гематокрита, а также численности красных кровяных телец;
- депонированием крови в отдельных сосудистых регионах.
Продолжение кровопотери приводит к гибели пациента.

Почти в 80% случаев кровотечения происходят из зоны Киссельбаха – сплетения сосудов, которая располагается в передних отделах носовой перегородки. Небольшая кровопотеря (около 100-150 мл) не сопровождается значительным ухудшением общего состояния пациента. Однако дети или лица с лабильной нервной системой могут испытывать паническую атаку либо потерять сознание. При усилении кровотечения наблюдается общая слабость, головокружение, появление звона и шума в ушах, «мушек» перед глазами, тахикардия, одышка, гипотония. При кровопотере более 1 литра может развиться геморрагический шок, характеризующийся:
- обмороком;
- выраженным увеличением частоты сокращений сердечной мышцы;
- резким падением артериального давления.
В практике врачей-отоларингологов часто встречается эпистаксис – пациенты обращаются за медицинской помощью, когда не в состоянии самостоятельно решить эту проблему. Для большинства из них носовое кровотечение не представляет серьезную угрозу, однако оно несет опасность для пожилых лиц и пациентов с тяжелыми патологиями, так как может привести к значительной потере крови и резкому снижению артериального давления. В этих случаях заниматься самолечением опасно для здоровья!
Чтобы остановить кровотечение из носа необходимо обратиться за помощью квалифицированных специалистов. Существуют различные способы тампонады носа, но обычно применяют петлевую технику по методике Микулича, в ходе которой марлевую турунду пропитывают гемо-статической пастой, может использоваться индиферентная мазь (вазелиновая, левомеколевая и пр.). Для того, чтобы достичь обезболивающего эффекта, слизистые покровы смазываются анестезирующими растворами – Лидокаином, Дикаином и пр. Петлевую тампонаду осуществляют от переднего отдела носовой полости до внутреннего отверстия – хоаны. Марлевую турунду укладывают «гармошкой» до полного заполнения полости, из которой изливается кровь. Для удаления тампона, его предварительно пропитывают 3-х % раствором перекиси водорода. При возобновлении кровотечения турунду оставляют на 7 дней, в течение которых ее пропитывают аминокапроновой кислотой и раствором с антибактериальным средством.
В тех случаях, если тампонада носа была выполнена неправильно либо медицинскую манипуляцию провели несвоевременно, может возникнуть ряд осложнений:
Важно помнить, что самостоятельное выполнение тампонады или проведение данной процедуры неопытным врачом может привести к серьезным последствиям! Квалифицированную помощь отоларинголога можно получить в Клиническом Медицинском Центре «Проксима» (г. Сочи). Услуги пациентам предоставляют высокопрофессиональные специалисты, которые имеют многолетний практический опыт и работают ежедневно. Наши доктора не только качественно выполнят переднюю тампонаду носа, но и установят причины возникновения кровотечения, поставят грамотный диагноз и выберут рациональную тактику дальнейших лечебных мероприятий. Записаться на консультацию врача-отоларинголога можно в онлайн-формате или позвонив по телефону круглосуточной поддержки нашей клиники, указанном в разделе «Контакты».
Обработка раны уха и носа
Первичная хирургическая обработка (ПХО) раны – это комплекс мероприятий, которые проводятся для ускорения заживления раны и предотвращение осложнений, связанных с внедрением гноеродной инфекции. При ранениях уха и носа ПХО проводит ЛОР врач нашей клиники.
Что входит в комплекс ПХО?

ПХО включает в себя:
- Иссечение рваных участков раны.
- Санацию повреждённой области.
- Дренаж полости.
- Удаление нежизнеспособных тканей, кровянистых выделений, гематом, инородных тел.
Обратите внимание, что для ранней ПХО повреждений уха, носа свойственны некие особенности, связанные со спецификой челюстно-лицевого строения. Поэтому основная задача хирурга при ПХО – в кратчайшие сроки ещё на ранней стадии устранить проблему, которая носит не только косметический, но и эстетический характер.
Предназначение ПХО
Показаниями к назначению манипуляции являются:
- ушибы, которые повлекли за собой образование гематом;
- проникающие рваные, колотые, резаные ранения;
- хирургические операции;
- ссадины;
- посторонние предметы и инородные тела, проникшие в полость носа, уха.
Также процедура рекомендована после:
- лечебно-диагностической катетеризации евстахиевой трубы;
- парацентеза с целью удаления содержимого полости уха;
- удаления атером;
- септопластики.
Действия врача, в первую очередь, направлены на предотвращение болевого шока и большой потери крови. В дальнейшем область раны обезболивается, и доктор приступает к антисептической обработке поражённой зоны.
Преимущества манипуляции

Различные разрывы тканей ушной раковины, полости носа могут быть устранены путём спецобработки. Первичная хирургическая обработка ран позволяет избежать тяжёлых последствий заражения.
Кроме того, малоинвазивная хирургическая обработка ран носа, уха способствует быстрому восстановлению целостности повреждённых тканей без образования шрамов. Использование анестезии при манипуляции предотвращает дискомфорт и болезненные ощущения.
Действие ПХО направлено на купирование кровотечений, удаление инородных тел, сгустков крови, процедуры, способствующие заживлению раны (наложение швов, перевязка, удаление гноя, пр.). В момент травмирования ушей, носа ПХО является единственно верной процедурой, предотвращающей заражение и обеспечивающей дальнейшую реабилитацию. Чем быстрее с момента травмирования врач проведёт ПХО раны, тем выше у пациента шанс на быстрое восстановление и ниже риск проявления возможных осложнений.
Общие правила обработки ран
В общепринятой трактовке рана представляет собой повреждение, затрагивающее всю глубину кожи, и, возможно, глубжележащие ткани и анатомические образования: подкожную жировую клетчатку, кости, мышцы, нервы, кровеносные сосуды. Этим раны принципиально отличаются от ссадин – поверхностных повреждений в пределах кожного эпидермиса, которые не подлежат ПХО.
- рассечение и визуальную оценку раневых повреждений;
- ревизию ран, удаление сгустков крови, инородных тел;
- иссечение нежизнеспособных размозженных, инфицированных краев раны
- остановку кровотечения (гемостаз);
- восстановление целостности поврежденных тканей и анатомических образований; .
- Ранняя. Не позднее 24 часов с момента повреждения. В это время небольшие неосложненные раны ушивают первичными швами, и рана заживает первичным натяжением. Размозженные раны ушивают спустя некоторое время первичными отсроченными швами.
- Отсроченная. С момента повреждения прошло больше суток, но меньше 48 часов. За этот период инфекция уже дает о себе знать. Поэтому рану оставляют открытой, а затем фиксируют первичными отсроченными швами.
- Поздняя. Прошло более 2 суток. В зоне повреждения формируются гнойные очаги. Эти очаги вскрывают, промывают и дренируют. Рана заживает вторичным натяжением.
Особенности ПХО уха и носа
Под ухом в данном случае подразумевают ушную раковину. Точно так же нос – это его наружная часть. Ушная раковина представлена хрящевой тканью, а наружный нос – хрящевой и костной. Подкожной клетчатки здесь практически нет. Магистральные сосуды тоже отсутствуют. Однако кровотечения при повреждении могут быть весьма существенными.
Причем кровь может изливаться не только наружу, но и в естественные полостные образования: в носовые ходы, носоглотку и в полость рта, в придаточные пазухи, в барабанную полость.Раны уха и носа могут сообщаться с этими полостями. Более того, повреждения могут затрагивать кости черепа, распространяться на полость черепа и находящиеся в ней мозговые структуры. Такие повреждения расценивают как открытые ЧМТ (черепно-мозговые травмы).
Само собой разумеется, при этом нарушаются функции носового дыхания, обоняния, слуха. При больших повреждениях эти нарушения носят стойкий характер. К тому же раны носа и ушей, даже небольшие – это косметический дефект, который буквально бросается в глаза. Поэтому от врача требуется, чтобы рана зажила без инфекционных осложнений, и с минимальным рубцеванием. Для этого мы накладываем косметический шов с использованием атравматичных игл и синтетического шовного материала.
Поверхностные повреждения раковин после обработки антисептиком ушиваются косметическим швом, и рана заживает первичным натяжением спустя 7 дней. При появлении инфицирования накладывают вторичные швы, и рана заживает вторичным натяжением. Глубокие раны ушной раковины, как правило, сопровождаются ее частичным или полным отрывом. При частичном отрыве после удаления нежизнеспособных тканей края раны сшивают наглухо. Полностью оторванная раковина не приживается. Раневой дефект при полном отрыве прикрывается кожным лоскутом с последующей пластикой спустя 3-4 нед.
Если в ране имеются поверхностно расположенные инородные тела, их сразу же удаляют. Однако глубоко находящиеся инородные тела извлекают только в ходе оперативных вмешательств под контролем рентгенографии и компьютерной томографии черепа. При массивных повреждениях КТ и рентгенографию проводят обязательно для того чтобы оценить характер травмы, исключить ЧМТ. После ПХО пациенту вводят столбнячный анатоксин, проводится курс лечения антибиотиками широкого спектра действия.
Специфика оказания первичной хирургической помощи при ранениях носа
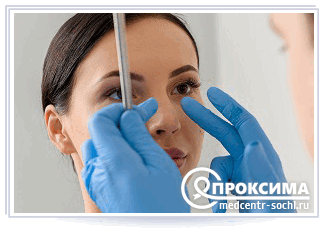
В случае травматизации тканей носа хирург проводит тщательный осмотр раны, устанавливает степень повреждения. Затем с пациентом обсуждается момент анестезии. Если человек даёт согласие на обезболивание, ему вводится наркоз.
Комплекс первичной обработки тканей носа включает осмотр раны, обеззараживание её антисептиком, постановку турунд. Дальнейшие действия врача – это очищение раны от загрязнений, крови, экссудата, инородных тел, санация повреждённой области, остановка кровотечения, наложение швов, закрытие раны стерильной повязкой.
Манипуляция проводится людям со свежими переломами, ушибами, а также с носовыми кровотечениями и проникающими ранениями.
При необходимости проведения пластики ПХО выполняется таким образом, чтобы одновременно выполнить и подготовку к последующему оперативному вмешательству.
Техника оказания первичной хирургической помощи при повреждениях ушной раковины
Травматизация уха может возникнуть вследствие очищения органа ватной палочкой либо иными посторонними острыми предметами. Потому без ПХО ран не обойтись при наличии в ухе посторонних предметов, ушибов, гематом. Манипуляции ПХО уха включают осмотр органа отоскопом, промывание ушных каналов, устранение грязи, крови из ушной полости.
По завершении процесса очищения раны на повреждённый участок накладываются швы. Все действия хирурга осуществляются в асептических условиях с применением стерильных инструментов. Особое внимание уделяется травмам мышц и лицевых нервов. Их сшивание происходит с применением техники быстрого срастания и ускоренного выздоровления. Обработка и сшивание рваных мышц выполняется так, чтобы после восстановительного периода на лице не сформировались выпирающие участки.
При оказании ПХО детям, которые любую травму воспринимают как шок, манипуляцию следует проводить таким образом, чтобы она была безболезненной и не сказывалась негативно на их психологическом состоянии.
Особенности ПХО послеоперационных ран

Наиболее часто в отоларингологии проводятся операции, связанные с удалением атеромы, вскрытием гематомы и абсцесса. После таких хирургических манипуляций обязательно требуется проведение ПХО ран. При выполнении подобной процедуры хирург осуществляет санацию травмированной зоны, после чего производит перевязку.
Моментальное (и при этом качественное) сшивание ран предотвращает образование видимых рубцов, которые в дальнейшем лишь с помощью дорогостоящей пластической операции.
Вторичный осмотр у врача обязательно проходить с целью смены перевязки и мониторинга за заживлением раны. При спонтанном ухудшении состояния здоровья в период восстановления требуется незамедлительная консультация специалиста.
Противопоказания к процедуре
ПХО не проводится в следующих случаях:
- если пациент пребывает в шоковом состоянии;
- когда у человека диагностировано тяжёлую форму соматического расстройства;
- при сотрясении головного мозга.
Во всех этих случаях процедура переносится до момента стабилизации состояния.
Гнойные заболевания кожи

Первыми признаками гнойных болезней являются отёчность, боль в зоне повреждения, резкое повышение температуры, покраснение кожи вокруг раны. При отсутствии своевременного лечения к выше изложенной симптоматике добавляются озноб, вялость, ослабленность, головная боль.
Терапия гнойных патологий кожи определяется с учётом места травмирования, стадии прогрессирования заражения, общего самочувствия пациента, патогена, вызвавшего инфицирование. Первым делом лечение должно быть ориентировано на уничтожение возбудителя и регенерацию повреждённых тканей. В то же время следует отдать предпочтение комплексной терапии, один из этапов которой включает наложение повязки на гнойные раны.
- Абсцесс. В просторечье это гнойник, полость, содержащая гной. Как и всякая полость, абсцесс снабжен капсулой, т.н. пиогенной оболочкой, которая отделяет его от здоровой подкожной жировой клетчатки.
- Флегмона. Тоже поражает подкожную клетчатку. Но, в отличие от абсцесса, лишена капсулы, и не имеет четких границ.
- Фурункул. Гнойный очаг на месте волосяного фолликула. С фолликула гнойное воспаление распространяется на близлежащие ткани. Множественные фурункулы на различных участках тела – это фурункулез.
- Карбункул. Множественное воспаление нескольких соседних фолликулов. При этом гнойно-некротический процесс распространяется с кожи и фолликулов вглубь на подкожную жировую клетчатку.
- Гидраденит. Гнойное воспаление потовых желез. Как правило, локализуется в подмышечной и в паховой области.
- повреждения кожи, через которые проникает гноеродная бактериальная флора
- слабый иммунитет
- сахарный диабет и некоторые другие обменные заболевания
- несоблюдение личной гигиены
- неправильное использование косметических средств.
Методика наложения повязки при гнойных поражениях кожи

В большинстве случаев туалет кожи с гнойными очагами осуществляется в амбулаторных условиях нашей клиники. При абсцессах, флегмонах, карбункулах, тяжелое общее состояние с лихорадкой и явлениями интоксикации требует госпитализации в стационар. Таким пациентам местное лечение проводится на фоне общей дезинтоксикационной, антибактериальной, и общеукрепляющей терапии.
Обработку гнойных очагов производит в условиях перевязочного кабинета врач-хирург совместно с медсестрой. Вначале кожный участок обрабатывают спиртом и йодсодержащим антисептиком. Имеющиеся волосы предварительно выбривают. Гнойные очаги обязательно подлежат вскрытию и дренированию.
В эпицентре гнойного воспаления хирург скальпелем делает разрез на всю глубину пораженных тканей так, чтобы обеспечить адекватное дренирование гноя. Через этот разрез выпускается гной. Образовавшуюся полость промывают перекисью водорода, хлоргексидином, фурацилином, или другими антисептиками.
В качестве дренажей используют тонкие резиновые полоски. Воспалительный очаг с дренированной полостью прикрывают салфетками, смоченными в антисептических растворах. В этой стадии предпочтении отдается антисептикам с подсушивающим действием. Это фурацилин, антисептики, содержащие хлор или йод.
Хорошо высушивает рану гипертонический раствор натрия хлорида – он вытягивает на себя влагу, и уничтожает гноеродные бактерии. Все это фиксируют круговой или циркулярной бинтовой повязкой, или прикрывают салфеткой. Весь перевязочный материал, дренажи – только стерильные.
Меняют повязки не реже 1 раза в день. В ходе перевязок обрабатывают антисептиком края воспалительного очага, промывают освобожденную от гноя полость, меняют дренажи. Протеолитические ферменты расщепляют гной и разрушают омертвевшие ткани. Их наносят на раневую поверхность в виде растворов или порошков. С этой целью используют Трипсин, Химотрипсин.
Мази (Ихтиол, Вишневского) тоже эффективны в лечении гнойных очагов. Но в первые дни лечения их используют с осторожностью. Дело в том, что мазевые препараты увлажняют рану, что нежелательно при гнойно-некротических процессах. Мазевые повязки предпочтительны после очищения патологического очага от гноя.
Об этом свидетельствует отсутствие гнойного отделяемого и появление розовой нежной грануляционной ткани. На этой стадии дренирование прекращают, используют мазевые средства, оказывающие противовоспалительное, антисептическое, и регенерирующие действие. Спустя несколько недель рана на месте вскрытого гнойного очага заживает вторичным натяжением с восстановлением кожного эпителия или с образованием рубца.
С какой периодичностью делается перевязка при гнойных заболеваниях подкожной клетчатки и кожи?
Действия медперсонала при поступлении пациента с гнойными поражениями кожи
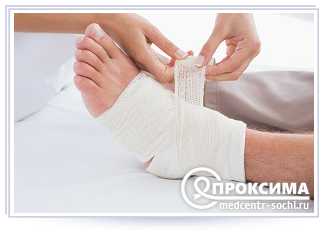
Используя ножницы Рихтера, врач / медсестра снимает закрепляющую повязку (её могут заменять пластырь, салфетка, бинт), после чего постепенно удаляет все слои перевязочного материала. При этом движения должны быть направлены от одной стороны ранения к другой, с учётом того, что поперечное растяжение раны способствует её травмированию и усилению боли.
Удаляя ранее наложенную повязку, следует аккуратно придерживать кожу пинцетом или стерильным шариком из марли, предотвращая её оттягивание вслед за повязкой.
Просочившиеся гноем засохшие повязки очень легко удаляются отмачиванием. В случае присыхания перевязочного материала его предварительно следует смочить марлевым тампоном, обработанным 3 %-ной смесью перекиси, затем удалить. Также с целью размягчения наложенной ранее повязки можно использовать тёплую примочку из марганцовочного раствора, приготовленного в соотношении 1:3000. В дальнейшем загрязнённый перевязочный материал следует изъять в тару для дезинфекции / водонепроницаемый пакет / ёмкость для загрязнённых отходов, подлежащих утилизации.
Последующие действия медсестры – снятие с рук перчаток, перемещение их в дезинфицирующий раствор либо пакет для отходов.
Непосредственно перед манипуляцией важно продезинфицировать руки и дождаться полного высыхания антисептика, после чего одеть новые перчатки. Воспользовавшись продезинфицированным пинцетом, произвести визуальный осмотр дна, поверхности раны, тканей вокруг неё.
При обнаружении гноя следует тщательно изучить характер содержащейся в полости раны жидкости (осмотреть края ранения, проверить ткани на отёчность, болезненность, установить окраску экссудата, специфику запаха); кожные покровы вокруг гнойной раны подлежит обработке обеззараженными марлевыми шариками.
Проделав каждое движение, следует изменить их поочерёдность, поглощая тампоном гнойное содержимое от центра полости раны к краям, от более чистой зоны к загрязнённой. Проделывать данную манипуляцию необходимо вначале сухим тампоном, потом обработанным 70 %-ным спиртовым раствором.
Рану по краям желательно обработать 1 % раствором зелёнки либо 5 %-ным йодным раствором. Скопившийся гной удаляется стерильными марлевыми шариками либо обработкой инфицированной зоны перекисью. Далее рана осушается сухим тампоном, обрабатывается мазью / лекарством и с помощью пинцета закрывается трёхслойной повязкой и фиксируется пластырем.
Алгоритм перевязки гнойной раны на подготовительном этапе
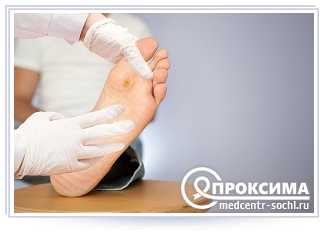
Перед и по окончании манипуляции необходимо выполнить гигиеническую очистку рук.
В ходе проведения процедуры следует обязательно надевать стерильные латексные перчатки.
Изначально врач / медсестра должны поприветствовать пациента, представиться, затем идентифицировать человека, внести данные в медицинскую карту.
Следующим шагом должно быть удостоверение относительно подтверждения со стороны пациента добровольного и осведомлённого согласия на проведение манипуляции. В случае получения отказа больного на процедуру проинформировать об этом лечащего врача и получить распоряжение о дальнейших действиях.
С пациентом либо его законными представителями (опекунами, усыновителями, родителями несовершеннолетнего ребёнка) должно быть согласовано процесс, цели, последовательность манипуляций. Предоставлять информацию относительно подробностей процедуры может фельдшер, врач-хирург, травматолог или медсестра.
Также важно проинформировать больного о целях перевязки, специфике методики, ожидаемых результатах, возможных осложнениях.
В том случае, когда обработка и лечение гнойных заболеваний подкожной клетчатки и кожи потенциально небезопасны для здоровья пациента, требуется получить у него либо у его родных письменное согласие на осуществление процедуры обработки полости раны и наложения повязки.
Если врач рекомендовал пациенту перевязку, она должна быть сделана вовремя, в сроки, обозначенные доктором.
Специалист, ответственный за наложение повязки на гнойное ранение, должен приступить к манипуляции только после тщательного очищения и дезинфекции рук и надевания перчаток.
После подготовки необходимых для манипуляции принадлежностей медсестра (врач) просят больного раздеться и удобно разместиться на кушетке, стуле или перевязочном столе.
Под обрабатываемую рану рекомендуется положить клеёнку либо стерильную салфетку.
Надев рабочую одежду, очки, защитную маску, врач приступает к обработке раны и наложению повязки.
Последовательность манипуляций на завершающей стадии наложения повязки
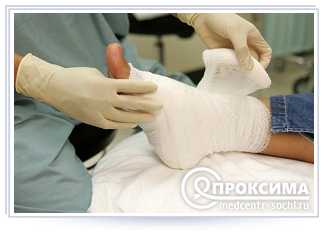
На заключительном этапе нужно опустить все медицинские инструменты в контейнер для обеззараживания либо водонепроницаемый пакет / ёмкость для извлечения чрезвычайно опасных отходов, которые могут провоцировать эпидемии.
Затем нужно удалить перчатки, положить их в контейнер для дезинфекции / влагоотталкивающий пакет либо короб для уничтожения образовавшихся отходов категории Б.
В дальнейшем рекомендуется снять медицинскую маску, очки, спецодежду и поместить всё это в специальный таз либо бельесборник.
Соблюдая правила гигиены, тщательно вымыть руки, высушить их, обработать дезинфицирующим средством.
Узнать, как чувствует себя пациент (у него не должно быть никаких жалоб, он должен пребывать в состоянии покоя, ощущать комфорт).
Уведомить больного о характере раны, дать рекомендации относительно последующих действий по уходу, обработке раны.
Никакие осложнения в процессе выполнения манипуляции и после не должны возникать.
Рубцевание ранения должно осуществляться вторичным срастанием без образования келлоидных шрамов, омертвение клеток кожи, а также различных косметических изъянов.
По окончании перевязки должно произойти очищение полости раны от патогенной микрофлоры и предотвращение развитие процесса гноеобразования.
По завершении процедуры важно внести запись в медкарту пациента о наложении повязки.
© 2017 – 2022 МКЦ «Проксима».
Все права защищены.
Размещенная на сайте информация и прейскурант не являются публичной офертой.
© 2017-2022 МКЦ «Проксима». Все права защищены
Размещенная на сайте информация и прейскурант не являются публичной офертой.
Читайте также:
