Причины и патогенез острого отита с выпотом
Добавил пользователь Алексей Ф. Обновлено: 30.01.2026
Хронический средний отит с ретракционным карманом
Хронический неактивный средний отит с ретракционным карманом — состояние, при котором воспалительный процесс в среднем ухе купирован, а часть барабанной перепонки втянута в среднее ухо или аттик. Эта ситуация может быть результатом нескольких состояний.
Одним из них является хроническая дисфункция слуховой трубы, которая может сохраняться несмотря на разрешение воспаления. Возникающее отрицательное давление смещает барабанную перепонку в медиальном направлении, формируя ретракционный карман.
Отрицательное давление также может возникать из-за отсутствия вентиляции в aditus ad antrum, так называемый блок аттика. После формирования ретракционного кармана происходит субклиническое воспаление эпителиальной ткани, что приводит к образованию рубцов между барабанной перепонкой и слуховыми косточками, слизистой оболочкой мыса или медиальной частью латеральной стенки аттика.
Продолжающееся воспаление способствует еще большему втяжению ретракционного кармана в среднее ухо или сосцевидный отросток, несмотря на коррекцию давления в среднем ухе. Кроме того, необратимая адгезия может возникнуть в результате острого воспалительного процесса. Если существенная часть барабанной перепонки втягивается и прилегает к медиальной стенке барабанной полости, это состояние называют «адгезивный средний отит».
Хотя ретракционные карманы часто являются предшественниками холестеатомы, некоторые из них достаточно стабильны и не приводят к образованию холестеатомы в течение длительного времени.
Ретракционный карман по определению не имеет эпителиального детрита, который является патогномоничным для холестеатомы. Ретракционный карман может возникать в любом месте барабанной перепонки, но чаще затрагивает аттик, задний квадрант или комбинацию обоих, что называют задневерхним ретракционным карманом.
Когда ретрационный карман распространяется за пределы клинического контроля, продолжать наблюдение не имеет смысла, так как прогрессирование заболевания может остаться незамеченным. Такой ретракционный карман может быть показанием для хирургического лечения даже при отсутствии явных признаков формирования холестеатомы.
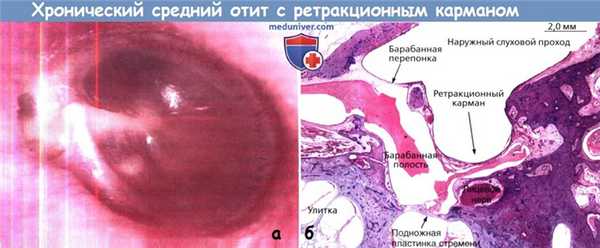
а - Хронический средний отит без холестеатомы — ретракционный карман.
Эта фотография демонстрирует ретракционный карман в ненатянутой части барабанной перепонки между шейкой и коротким отростком молоточка.
Барабанная перепонка втянута до наковальне-стременного сочленения. Скоплений кератина не образуется.
б - Хронический средний отит без холестеатомы — неактивный—ретракционный карман.
Окраска гематоксилин-эозином среза височной кости на уровне подножной пластинки стремени: ретракционный карман барабанной перепонки.
Барабанная перепонка смещена кнутри, приближается к лицевому нерву. Имеет место субклиническое скопление эозинофильного экссудата в барабанной полости.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Причины и патогенез острого отита с выпотом
Причины и патогенез острого среднего отита
В этой и следующих статьях на сайте рассматриваются вопросы патологии и клинического течения острого среднего отита, хронического отита, экссудативного среднего отита, хронического среднего отита, осложненного холестеатомой и специфические гранулематозные заболевания среднего уха (туберкулез, гранулематоз Вегенера, гистиоцитоз из клеток Лангерганса (LCH) и грибковые инфекции).
Острый средний отит — это острое воспаление в полости среднего уха. Воспаление обычно протекает в течение нескольких часов и должно разрешиться менее, чем за шесть недель, чтобы считаться острым процессом.
Самой частой причиной возникновения отита является инфекция,однако воспаление может быть результатом и других этиологических факторов, таких как аутоиммунные, опухолевые, травматические и метаболические. Инфекционный процесс может быть вызван вирусами, бактериями или грибковыми агентами.
Наиболее распространенными вирусными агентами являются респираторно-сентициальный вирус и риновирус, встречаются также коронавирусы, вирус гриппа типа А, аденовирус и вирус парагриппа. К наиболее частым бактериальным агентам относятся Streptococcus pneumoniae, Haemophilus influenzae и Moraxella catarrhalis, реже встречаются стафилококки, стрептококки и псевдомоны. Грибковые агенты чаще представлены Aspergillus и Candida. Нередко бактериальные острые отиты являются результатом суперинфекции вирусных процессов.
Грибковые инфекции встречаются редко, но имеют важное значение у пациентов со сниженным иммунитетом.
Клинические проявления острого среднего отита включают боль в ухе, снижение слуха и лихорадку. При перфорации барабанной перепонки также могут присутствовать гнойные выделения из уха. Теоретически все случаи острого среднего отита включают мастоидит, так как пространства барабанной полости находятся в тесной взаимосвязи с воздухоносными клетками сосцевидного отростка.
Клинически же два этих процесса определяются отдельно. Острый мастоидит клинически относят к сливному мастоидиту, дифференцируя от острого среднего отита по формированию абсцесса внутри или на поверхностных воздухоносных ячейках.
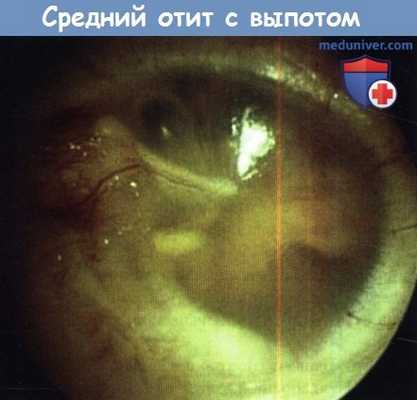
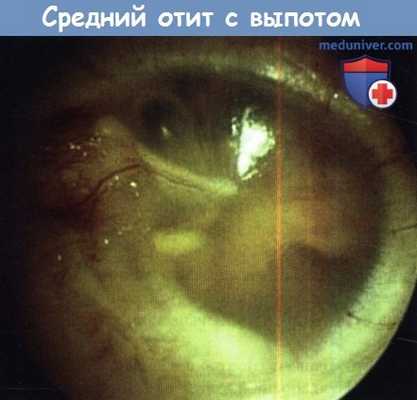
Средний отит с выпотом.
Фотография демонстрирует гиперемию по рукоятке молоточка, выпот за интактной барабанной перепонкой.
Маленький пузырек воздуха рядом со световым конусом.
Компьютерная томография (КТ) может быть использована для диагностики субпериостального абсцесса или слияния воздухоносных клеток сосцевидного отростка. Магниторезонансная томография (МРТ) не имеет смысла, так как не визуализирует костные структуры.
Часто у пациентов без симптомов заболевания на КТ или МРТ определяется затенение клеток сосцевидного отростка без костной деструкции и формирования субпериостального абсцесса. К сожалению, эти находки часто классифицируют как мастоидит, основываясь лишь на рентгенологических признаках, без учета клинической картины.
Отоскопически барабанная перепонка гиперемирована, часто выбухает или определяется перфорация с гнойными выделениями. Импедансобарометрия демонстрирует плоскую тимпанограмму и отсутствие акустического рефлекса. При аудиометрическом исследовании определяется кондук-тивный тип снижения слуха.
Дифференциальная диагностика острого среднего отита и мастоидита может выполняться по клиническим признакам. При остром отите ушная раковина не оттопырена, тогда как при мастоидите это обязательный признак.
Необходимо оценивать заушную область, чтобы дифференцировать оттопыренность ушной раковины от отека заушной области при наружном отите с целлюлитом.
Наружный отит с целлюлитом имеет быстрое течение (несколько дней) и реактивные воспалительные явления в клетках сосцевидного отростка без субпериостального абсцесса или слияния клеток на КТ.
Острый мастоидит развивается медленнее (1-2 недели) с разрушением костных перегородок воздухоносных клеток сосцевидного отростка и/или формированием субпериостального абсцесса.
Патологическая манифестация разделяется на четыре стадии — гиперемии, экссудации, гнойного воспаления и разрешения — в зависимости от сроков и стадии воспалительного процесса. Самый ранний ответ, гиперемия, возникает при попадании антигена в среднее ухо или сосцевидный отросток.
Антигены могут попадать через слуховую трубу с инфицированным назофарингеальным секретом, системный кровоток или контактно через перфорированную барабанную перепонку или кожные инфекции.
Попавшие антигены обрабатываются отвечающими за иммунитет клетками среднего уха и сосцевидного отростка, как и в других частях организма. К ним относятся Т-клетки, макрофаги, В-клетки, несущие IgM, IgG и IgA.
Первоначальный ответ на попадание антигена характеризуется гиперемией, отеком барабанной перепонки и слизистой оболочки среднего уха и обычно затрагивает все три слоя барабанной перепонки.
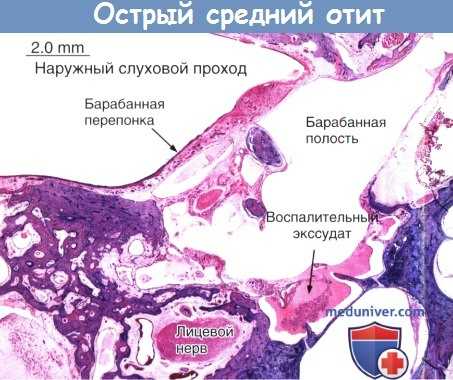
Острый средний отит.
Окраска гематоксилином и эозином, гистологический срез височной кости, мезотимпанум на уровне подножной пластинки стремени, демонстрируется воспалительный экссудат.
Экссудат в полости среднего уха состоит из полиморфно-ядерных клеток, эозинофильного секрета.
Слизистая оболочка среднего уха и барабанная перепонка утолщены. Процесс проникает в воздухоносные клетки сосцевидного отростка.
Если ранний воспалительный ответ недостаточен для эррадикации патологического агента, то процесс прогрессирует до второй экссудативной стадии. При обработке антигена имеющимися иммунокомпетентными клетками, иммунные факторы выходят из системного кровотока для активации других клеток и цитокинов.
Высвобождение интерлейкина-2, молекулы-1 эндотелиальных клеток адгезии тромбоцитов и других медиаторов приводит к увеличению экспрессии молекул внутриклеточной адгезии в венах и венозных стенках. Воспалительные инфильтраты, такие как Т и В-лимфоциты, макрофаги и полиморфоно-ядерные клетки проникают из сосудов, блокируя молекулы адгезии и заполняют полости среднего уха и сосцевидного отростка.
IgG, переносимые В-клетками, поступают первыми, за ними быстро следуют IgM переносимые В-клетками. Т-хелперы прибывают спустя 24 часа и увеличиваются в количестве за несколько дней, достигая максимума в пределах 2-3 недель.
IgA, переносимые В-клетками, поступают позже обычно через три недели после изначального антигенного воздействия. Эти вновь выработанные клетки участвуют в сложном каскаде высвобождения цитокинов, включая IL-1, IL-6, IL-8, TNF-a и лейкотриен В-4, вовлеченные в острый средний отит.
Следующая стадия нагноения возможна только при бактериальной инфекции. Она отражает иммунологический ответ на разрушение бактериальных организмов, что приводит к накоплению гнойного содержимого за барабанной перепонкой.
Разрушение бактерии происходит при воздействии макрофагов на иммуноглобулин бактериальной оболочки с вовлечением каскада комплемента. При молниеносном течении воспаления в этой стадии может возникнуть перфорация барабанной перепонки.
Финальная стадия, разрешение, вариабельна по времени начала и скорости наступления. Часто скопившаяся слизь находится в среднем ухе, так как естественные пути эвакуации содержимого через слуховую трубу блокированы отечной слизистой оболочкой. В случае острого процесса с сохранением стерильного выпота определяется средний отит с выпотом.
Лучший обзор острого среднего отита, включающий этиопатогенез, течение, лечение и осложнения был опубликован Bluestone. Осложнения острого среднего отита будут рассмотрены в отдельных статьях на сайте.
Острый средний отит
Острый средний отит — быстро протекающее инфекционно-воспалительное поражение полости среднего уха. Клиническая картина заболевания включает выраженный болевой синдром, общие проявления, ощущения заложенности и шума в ухе, понижение слуха, возникновение перфоративного отверстия в барабанной перепонке с последующим гноетечением. В основе диагностики острого среднего отита лежат данные клинического анализа крови, отоскопии, различных исследований слуха, рентгенографии черепа, рино- и фарингоскопии, обследования слуховой трубы. Общее лечение заболевания проводится антибиотиками, антигистаминными и противовоспалительными препаратами, местная терапия заключается в продувании слуховой трубы, закапывании ушных капель, промывании барабанной полости, введении в нее протеолитических ферментов и пр.
Общие сведения
Острый средний отит является широко распространенной патологией как в детской, так и во взрослой отоларингологии. Острый средний отит — это наиболее часто встречающаяся форма отита. С одинаковой частотой он наблюдается у женщин и у мужчин. В последнее время отмечается склонность острого среднего отита к более вялому течению у взрослых и частому рецидивированию у детей. У детей младшего возраста в связи с особенностями строения уха при остром среднем отите сразу происходит вовлечение в воспалительный процесс антрума — пещеры сосцевидного отростка и заболевание носит характер отоантрита. Острый средний отит может возникнуть как осложнение евстахиита, экссудативного среднего отита, аэроотита, травмы уха, воспалительных заболеваний носоглотки.
Причины острого среднего отита
До 65% острых средних отитов обусловлены стрептококковой инфекцией. На втором месте по частоте встречаемости стоят пневмококк и стафилококк. В редких случаях острый средний отит бывает вызван дифтерийной палочкой, протеем, грибами (отомикоз).
Наиболее часто проникновение инфекционных агентов в барабанную полость происходит тубогенным путем — через слуховую (евстахиеву) трубу. В норме слуховая труба служит барьером, защищающим среднее ухо от попадания в него находящихся в носоглотке микроорганизмов. Однако при различных общих и местных заболеваниях ее функция может нарушаться, что приводит к инфицированию барабанной полости с развитием острого среднего отита. Провоцирующими дисфункцию слуховой трубы факторами являются: воспалительные процессы верхних дыхательных путей (ринит, озена, фарингит, ларингит, ларинготрахеит, ангина, аденоиды, хронический тонзиллит); доброкачественные опухоли глотки (ангиома, фиброма, невринома и др.), опухоли полости носа; хирургические вмешательства в полости носа и глотки; диагностические и лечебные манипуляции (продувание по Политцеру, катетеризация слуховой трубы, тампонада при носовом кровотечении).
Развитие острого среднего отита может произойти при инфицировании барабанной полости транстимпанальным путем — через поврежденную барабанную перепонку, что случается при травмах и инородных телах уха. Гематогенный путь инфицирования полости среднего уха с возникновением острого среднего отита может наблюдаться при общих инфекциях (кори, гриппе, скарлатине, краснухе, дифтерии, сифилисе, туберкулезе). Казуистическим случаем считается появление острого среднего отита в связи с проникновением инфекции из полости черепа или внутреннего уха.
В возникновении острого среднего отита имеет значение состояние общего и местного иммунитета. При его снижении даже сапрофитная флора, попадающая в барабанную полость из носоглотки, может стать причиной развития воспаления. Относительно недавно было доказано, что в появлении острого среднего отита не последняя роль принадлежит так называемой ушной аллергии, которая является одним из проявлений системной аллергии наряду с аллергическим ринитом, экссудативным диатезом, аллергическим дерматитом, астматическим бронхитом и бронхиальной астмой. Немаловажную роль в развитии острого среднего отита играют неблагоприятные факторы внешней среды: переохлаждение, сырость, резкие перепады атмосферного давления.
Симптомы острого среднего отита
Острый средний отит в среднем длится около 2-3 недель. В течении типичного острого среднего отита выделяют 3 последовательные стадии: доперфоративную (начальную), перфоративную и репаративную. Каждая из этих стадии имеет свои клинические проявления. При своевременно начатом лечении или высокой иммунологической резистентности организма острый средний отит может принять абортивное течение на любой из указанных стадий.
Доперфоративная стадия острого среднего отита может занимать всего несколько часов или длится 4-6 дней. Она характеризуется внезапным началом с интенсивной боли в ухе и выраженными общими симптомами. Боль в ухе обусловлена быстро нарастающей воспалительной инфильтрацией слизистой оболочки, выстилающей барабанную полость, в результате чего происходит раздражение нервных окончаний языкоглоточного и тройничного нервов. Боль в ухе при остром среднем отите носит резкий мучительный и иногда нестерпимый характер, приводит к нарушению сна и снижению аппетита. Она иррадиирует в височную и теменную области. Болевой синдром у пациентов с острым средним отитом сопровождается шумом и заложенностью в ухе, снижением слуха. Эти симптомы связаны с тем, что из-за воспалительных изменений снижается подвижность находящихся в барабанной полости слуховых косточек, отвечающих за звукопроведение.
Общие проявления острого среднего отита заключаются в повышении температуры тела до 39°С, общей слабости, ознобе, утомляемости и разбитости. Гриппозный, скарлатинозный и коревой острый средний отит часто протекают с одновременным вовлечением в воспалительный процесс внутреннего уха с развитием лабиринтита и понижением слуха за счет расстройств звуковосприятия.
Перфоративная стадия острого среднего отита наступает, когда в результате скопления в барабанной полости слишком большого количества гнойного содержимого происходит разрыв барабанной перепонки. Через образовавшееся отверстие начинают выходить вначале слизисто-гнойные, затем гнойные, а иногда и кровянистые выделения. При этом самочувствие больного острым средним отитом заметно улучшается, боль в ухе стихает, температура тела подает. Гноетечение обычно продолжается не более недели, после чего заболевание переходит в следующую стадию.
Репаративная стадия острого среднего отита характеризуется резким уменьшением и прекращением гноетечения из уха. У большинства пациентов в этой стадии происходит самопроизвольное рубцевание перфоративного отверстия в барабанной перепонке и полное восстановление слуха. При размере перфорации более 1 мм фиброзный слой барабанной перепонки не восстанавливается. Если зарастание отверстия все же происходит, то место перфорации остается атрофичным и тонким, поскольку образовано лишь эпителиальным и слизистым слоями без фиброзного компонента. Большие перфорации барабанной перепонки не закрываются, по их краю наружный эпидермальный слой перепонки срастается с внутренним слизистым, образуя омозолелые края остаточного перфоративного отверстия.
Острый средний отит далеко не всегда протекает с типичной клинической картиной. В некоторых случаях наблюдается изначально затяжной и слабовыраженный характер симптомов, отсутствие самопроизвольного разрыва барабанной перепонки. С другой стороны, возможно крайне тяжелое течение острого среднего отита с выраженной симптоматикой, температурой до 40°С, головной болью, тошнотой и головокружением. Задержка образования перфорации барабанной перепонки в таких случаях приводит к быстрому распространению инфекции в полость черепа с развитием внутричерепных осложнений. В случаях, когда после перфорации барабанной перепонки улучшение состояния не происходит, отмечается усугубление симптоматики после некоторого улучшения или наблюдается длительное (более месяца) гноетечение, следует думать о развитии мастоидита.
Диагностика острого среднего отита
Диагноз острого среднего отита устанавливается отоларингологом на основании жалоб пациента, характерного внезапного начала заболевания, результатов отоскопии и микроотоскопии, исследования слуха. В клиническом анализе крови у пациентов с типичным течением острого среднего отита выявляется умеренный лейкоцитоз и нерезкое ускорение СОЭ. Тяжелые формы заболевания сопровождаются выраженным лейкоцитозом со сдвигом формулы влево, значительным ускорением СОЭ. Неблагоприятным признаком, свидетельствующим о развитии мастоидита, является отсутствие эозинофилов.
Отоскопическая картина острого среднего отита зависит от стадии заболевания. В начальном периоде выявляется инъекция радиальных сосудов барабанной перепонки. Затем гиперемия приобретает разлитой характер, отмечается инфильтрация и выпячивание перепонки в сторону слухового прохода, иногда присутствует беловатый налет. В перфоративной стадии при отоскопии видна щелевидная или округлая перфорация барабанной перепонки, наблюдается пульсирующий световой рефлекс — синхронная с пульсом пульсация гноя, видимого через перфорацию. В отдельных случаях наблюдается пролабирование через перфоративное отверстие слизистой барабанной полости, напоминающей грануляционную ткань. В репаративной стадии острого среднего отита при отоскопии может отмечаться заращение перфорации или ее организация в виде уплотнения и омозолелости края.
Аудиометрия, пороговая аудиометрия и исследование камертоном выявляют кондуктивную тугоухость. Данные акустической импедансометрии говорят о сниженной подвижности слуховых косточек. При подозрении на мастоидит и петрозит проводится рентгенография черепа в области сосцевидного отростка, для исключения внутричерепных осложнений МРТ и КТ головного мозга. Выявление заболеваний носоглотки, которые могли явиться причиной острого среднего отита, осуществляется при помощи риноскопии, фарингоскопии, ларингоскопии, определения проходимости евстахиевой трубы, рентгенографии околоносовых пазух.
Лечение острого среднего отита
Общая терапия пациентов с острым средним отитом проводится противовоспалительными препаратами: диклофенаком, ибуфеном и пр. В случае повышения температуры тела и интенсивного болевого синдрома показана антибиотикотерапия. Препаратами выбора являются амоксициллин, цефуроксин, спирамицин. Начав прием антибиотика, необходимо его пропить в течение 7-10 дней, поскольку досрочное прекращение антибиотикотерапии может привести к возникновению рецидивов и осложнений, хронизации отита, образованию спаек внутри барабанной полости.
Хороший эффект в доперфоративной стадии острого среднего отита дает продувание слуховой трубы по Политцеру и промывание среднего уха растворами антибиотиков в сочетании с глюкокортикостероидными препаратами. Выпячивание барабанной перепонки на фоне проводимого лечения говорит о том, что несмотря на все лечебные мероприятия, в барабанной полости происходит скопление большого количества гноя. Такое состояние чревато развитием осложнений и требует проведения парацентеза барабанной перепонки.
В перфоративной стадии острого среднего отита наряду с применением антигистаминных, сосудосуживающих и антибактериальных средств проводят туалет наружного уха и транстимпанальное введение препаратов. Для уменьшения отека и секреции слизистой используют фенспирид, для разжижения густого секрета — муколитики (ацетилцистеин, растительные препараты). Назначают физиотерапевтическое лечение: УФО, УВЧ и лазеротерапию.
Лечение в репаративной стадии острого среднего отита направлено на предотвращение образования спаек, восстановление функций слуховой трубы, повышение защитных сил организма. Применяют продувание слуховой трубы, введение через нее в барабанную полость протеолитических ферментов, пневмомассаж барабанной перепонки, ультрафонофорез с гиалуронидазой, витаминотерапию, прием биостимуляторов (маточное пчелиное молочко, гемодериват крови телят).
Прогноз острого среднего отита
При своевременном и грамотном лечении, достаточной активности иммунных механизмов острый средний отит заканчивается полным выздоровлением и 100% восстановлением слуха. Однако позднее обращение к врачу, плохое состояние иммунитета, неблагоприятные внешние воздействия и фоновые заболевания могут стать причиной совершенно иного исхода заболевания.
Острый средний отит может трансформироваться в хронический гнойный средний отит, который сопровождается прогрессирующей тугоухостью и рецидивами гноетечения. В некоторых случаях воспалительный процесс приводит к выраженным рубцово-спаечным изменениям в барабанной полости, нарушающим подвижность барабанных косточек и являющимся причиной развития адгезивного среднего отита со стойким понижением слуха.
В тяжелых случаях острый средний отит сопровождается развитием целого ряда осложнений: гнойного лабиринтита, мастоидита, неврита лицевого нерва, петрозита, менингита, тромбоза сигмовидного синуса, абсцесса головного мозга, сепсиса, некоторые из которых могут привести к летальному исходу.
Средний отит с выпотом определяется как серозное или слизистое (негнойное) скопление жидкости в барабанной полости. В отличие от острого и хронического среднего отита, средний отит с выпотом не классифицируется по длительности течения. Средний отит с выпотом может длиться от нескольких часов до десятилетий.
Механизм формирования и персистенции скопления слизи обусловлен хроническим воспалением в среднем ухе или дисфункцией слуховой трубы. Исторически средний отит с выпотом считался стерильным с редкими, случайно выявленными бактериальными культурами. В связи с отсутствием патогенов в образцах слизи, взятых из среднего уха, дисфункция слуховой трубы была определена как первичный фактор в формировании среднего отита с выпотом.
Так как дисфункция слуховой трубы приводит к нарушению газообмена в барабанной полости, происходит понижение давления в среднем ухе, что служит причиной формирования транссудата, который не эвакуируется.
Дисфункция слуховой трубы возникает на фоне воспалительных заболеваний, мышечных нарушений и анатомических факторов. В детском возрасте слуховая труба меньше, более податливая и имеет более горизонтальную ориентацию по сравнению со взрослыми, чем можно объяснить большую частоту острого среднего отита с выпотом у детей. Дисфункция может быть результатом врожденных аномалий, таких как незарагцение твердого неба или миопатия, что влияет на состояние мышц неба и, следовательно, на открытие слуховой трубы.
Воспаление, вероятно, является наиболее распространенной причиной тубарной дисфункции. Отек слизистой оболочки с продукцией слизи может быть обусловлен рядом причин, таких как аллергические заболевания, ларингофарингеальный или гастроэзофагиальный рефлюкс, синдромальное или ассоциированное с курением нарушение движения ресничек и биопленки среднего уха/носоглотки. Обструкция слуховой трубы может быть обусловлена увеличением аденоидной ткани, послеоперационных синехий или назофарингеальных опухолей.
Исследования биопленок показали, что средний отит с выпотом больше зависит от хронического воспаления, а дисфункция слуховой трубы имеет вторичное значение. Матрикс биопленки, образованный колониями бактерий из полисахаридов, защищает бактерии и создает благоприятные условия для их существования. Общая конфигурация биопленки это единый конгломерат «кучи с расширяющейся основой» бактерий, покрытый оболочкой.
Этот комплекс биопленок позволяет проникать питательным веществам и жидкости, а также обеспечивать взаимосвязь за счет гормональных сигналов для оптимизации их функционирования как группы. В составе биопленки бактерии длительное время могут находиться в тканях и защищаться от эррадикации макроорганизмом даже при долгосрочной антибактериальной терапии. Кроме того, традиционные бактерии слизи в барабанной полости обычно негативные, тогда как агрегированные в биопленки бактерии расположены не свободно, а секвестрированы на поверхности.
Некоторые исследования подтверждают гипотезу этиопатогенетического влияния биопленок на развитие среднего отита с выпотом. В 2001 году Post продемонстрировал биопленки н а модели барабанной полости шиншиллы с введенным в нее Н. influenzae. Слизистая оболочка и биопленки были изучены при помощи сканирующей электронной микроскопии (СЭМ). Она же была использована при выявлении биопленок в тимпаностомических шунтах. В 2006 Hall-Stoodley описал наличие биопленок в среднем ухе у детей с хроническим отитом.
В этом исследовании изучались биоптаты слизистой оболочки среднего уха детей, перенесших тимпаностомию по поводу хронического среднего отита. При изучении под конфокальным микроскопом с лазерным сканером (который является более точным в изучении биопленок) биопленки были выявлены в 92% препаратов, в отличие от 88 контрольных образцов. В 2008 году при использовании трансмиссионной электронной микроскопии Coates продемонстрировал внутриклеточные бактериальные инфекции в эпителиальных клетках слизистой оболочки среднего уха у детей с диагнозом «средний отит с выпотом».
Бактерии в биопленках защищены и персистируют в субклинической стадии, будучи изолированными в тканях они секретируют эндо- и экзотоксины. Эти токсины могут быть выявлены спустя месяцы после специфической для культуры антибактериальной терапии. Бактерии совместно с токсинами инициируют комплекс каскада воспалительных медиаторов, включая провоспалительные цитокины TNF-a, TNF-β, IL-1b, IL-6 и IL-8 совместно с цитокинами воспаления IL-2, IL-4, IL-5, IL-10 и IFN-g.
Два наиболее важных, TNF-a и IL-1b, считаются первичными цитокинами, ответственными за воспалительную реакцию в среднем ухе и сосцевидном отростке. TNF-a цитокин, продуцируемый макрофагами с разнообразным спектром эффектов, играет важную роль в регуляции продукции других цитокинов. IL-1b также продуцируется макрофагами и считается центральным медиатором воспаления за счет стимуляции активности множества воспалительных клеток, включая фибробласты, эндотелиальные клетки, остеокласты, Т-клетки, В-клетки, моноциты и нейтрофилы.
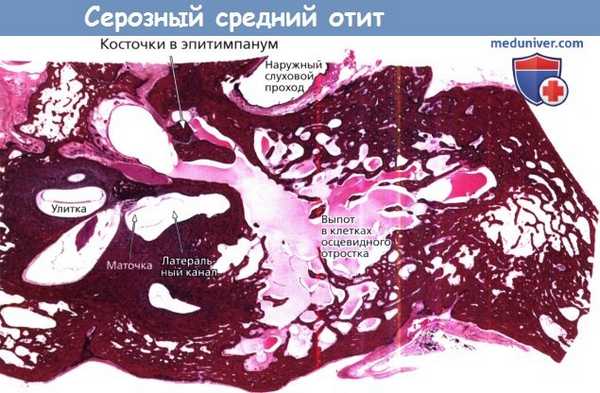
Серозный средний отит.
Окраска гематоксилин-эозином, гистологическая картина височной кости, эпитимпанум на уровне головки молоточка и тела наковальни:
определяется эозинофильный выпот в среднем ухе и воздухоносных клетках сосцевидного отростка.
Воспалительный ответ начинается в подслизистом слое барабанной полости. Первоначально нейтрофилы, макрофаги и лимфоциты собираются и активируются в очаге воспаления. Ранние медиаторы воспалительного ответа включают (1) метаболиты арахидоновой кислоты, (2) гистамин, (3) фактор активации тромбоцитов, (4) молекулы клеточной адгезии различных типов и (5) цитокины TNF-a и IL-lb, описанные ранее. При среднем отите с выпотом в результате этой активности происходит пролиферация слизистой оболочки и секреция слизи.
В некоторых случаях базальные клетки слизистой дифференцируются на бокаловидные и реснитчатые клетки, в результате чего образуется плотный и вязкий слизистый выпот, состоящий в основном из муцина. Муцины — гликопротеины, которые могут связывать белки, включая внешние мембраны бактерий, и помогают в разрушении патогенных микроорганизмов. Прежде всего муцин определяет вязкость выпота.
После первичной активации воспалительного процесса выявляются медиаторы текущего воспаления, такие как комплемент 3а, INF-g и IL-6. Воспалительный ответ в конечном счете подавляется IL-2, IL-5, TGF-b и IL-10. Превосходное описание э того механизма дано в обзоре Смирновой (2002).
Клиническая манифестация среднего отита с выпотом начинается со снижения слуха, ощущения заложенности уха и аутофонии. Пациенты могут жаловаться на треск и хлопающий звук, когда порция воздуха попадает в среднее ухо. Средний отит с выпотом типично сопровождается болью в ухе, но некоторые пациенты жалуются на неприятное ощущение заложенности. Отоскопическая картина вариабельна, часто определяется гиперемия по ходу рукоятки молоточка, могут обнаруживаться воздушные пузырьки.
При пневмоскопии определяется частичная или полная неподвижность барабанной перепонки. Аудиометрические тесты обнаруживают флотирующую кондуктивную тугоухость, при тимпанометрии выявляется отсутствие рефлекса. На КТ и МРТ затенение в среднем ухе и клетках сосцевидного отростка без эрозии костных структур.
Патологическая манифестация включает серозное или мукозное скопление жидкости различной плотности в полостях среднего уха и сосцевидного отростка. У детей определяется тенденция к скоплению более мукозного выпота, у взрослых— серозного. Выпот обеднен воспалительными клетками, хотя иногда выявляется бактериальное обсеменение. Разрушения костных структур клеток сосцевидного отростка и кортикального слоя не обнаруживается. При длительном течении среднего отита с выпотом могут происходить атрофия барабанной перепонки, фиксация цепи слуховых косточек и их эрозия.
Отит – острое или хроническое воспаление в различных отделах уха (наружном, среднем, внутреннем). Проявляется болью в ухе (пульсирующей, стреляющей, ноющей), повышенной температурой тела, нарушением слуха, шумом в ушах, слизисто-гнойными выделениями из наружного слухового прохода. Представляет опасность в развитии осложнений: хронической тугоухости, необратимой потери слуха, пареза лицевого нерва, менингита, воспаления височной кости, абсцесса мозга.
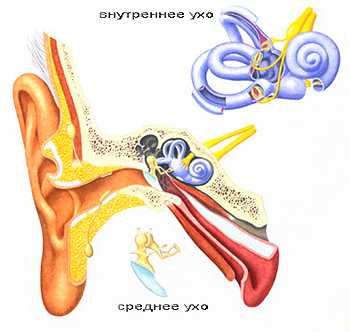
Анатомия уха
Человеческое ухо состоит из трех отделов (наружное, среднее и внутреннее ухо). Наружное ухо образуют ушная раковина и слуховой проход, заканчивающийся барабанной перепонкой. Наружное ухо улавливает звуковые колебания и направляет их к среднему уху.
Среднее ухо образовано барабанной полостью, которая находится между отверстием височной кости и барабанной перепонкой. Функция среднего уха – проведение звука. В барабанной полости расположены три звуковые косточки (молоточек, наковальня и стремечко). Молоточек присоединен к барабанной перепонке. Перепонка колеблется при воздействии на нее звуковых волн. Колебания передаются от барабанной перепонки к наковальне, от наковальни - к стремечку, а от стремечка – во внутреннее ухо.
Внутреннее ухо образовано сложной системой каналов (улиткой) в толще височной кости. Внутренность улитки заполнена жидкостью и выстлана особыми волосковыми клетками, которые преобразуют механические колебания жидкости в нервные импульсы. Импульсы по слуховому нерву передаются в соответствующие отделы головного мозга. Строение и функции отделов уха существенно отличаются. Воспалительные заболевания во всех трех отделах тоже протекают по-разному, поэтому выделяют три вида отитов: наружный, средний и внутренний.
Наружный отит
Наружный отит может быть ограниченным или разлитым, в отдельных случаях распространяется на барабанную перепонку, чаще встречается у пожилых пациентов. Возникает в результате механической или химической травмы уха. Пациент с наружным отитом предъявляет жалобы на пульсирующую боль в ухе, которая отдает в шею, зубы и глаз, усиливается при разговоре и жевании. Объективно выявляется покраснение слухового прохода, а иногда – ушной раковины. Слух нарушается только при вскрытии гнойника и заполнении слухового прохода гноем.
Лечение наружного отита заключается во введении в слуховой проход спиртовых турунд и промывании дезинцифирующими растворами. Абсцессы вскрывают. Пациенту назначают физиолечение (УВЧ, соллюкс), при выраженном воспалении проводят антибиотикотерапию.
Средний отит
Одно из наиболее распространенных заболеваний ЛОР-органов. Каждый четвертый пациент отоларинголога – больной острым или хроническим средним отитом. Болеть могут люди любого возраста, однако средний отит гораздо чаще встречается у детей в возрасте до 5 лет.
Причины среднего отита
Средний отит может быть вызван различными патогенными микроорганизмами: бактериями, вирусами, грибами (отомикоз) и различными микробными ассоциациями. Чаще всего в качестве инфекционного агента при среднем отите выступают вирусы гриппа и ОРВИ, пневмококк и гемофильная палочка. В последнее время отмечается увеличение числа случаев грибкового среднего отита.
Механизм развития среднего отита
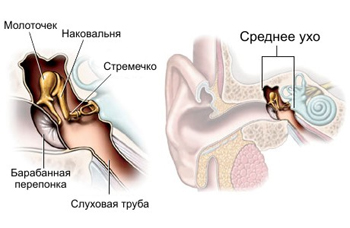
В норме давление в полости среднего уха равно атмосферному. Выравнивание давления и вентиляция барабанной полости осуществляется при помощи евстахиевой трубы, соединяющей барабанную полость с глоткой.
Некоторые состояния (усиленное образование слизи в носоглотке, «шмыганье» носом, перепад давления при спуске на глубину у водолазов и т.д.) приводят к тому, что проходимость евстахиевой трубы нарушается. Изменение давления в барабанной полости приводит к тому, что клетки слизистой оболочки полости среднего уха начинают активно вырабатывать воспалительную жидкость. Увеличение количества жидкости вызывает боль и нарушение слуха.
Инфекция проникает в среднее ухо тубарно (через евстахиеву трубу), трансметаально (через барабанную перепонку при ее травматическом повреждении), гематогенным путем (с током крови при скарлатине, кори, гриппе или тифе) или ретроградно (из полости черепа или сосцевидного отростка височной кости).
Микробы быстро размножаются в воспалительной жидкости, после чего средний отит становится гнойным. Давление в полости среднего уха резко повышается, барабанная перепонка разрывается, и гной начинает выделяться наружу по слуховому проходу.
Факторы риска
Средний отит редко развивается, как самостоятельное заболевание. В подавляющем числе случаев является осложнением заболеваний других ЛОР-органов воспалительного характера. Выделяют общие и местные факторы, увеличивающие риск развития отита.
- Местные факторы риска развития среднего отита
Воспалительные и аллергические заболевания носа и носоглотки вызывают отек слизистой, приводя к ухудшению проходимости евстахиевых труб. Микробы, попадающие из очага воспаления в среднее ухо, увеличивают риск развития гнойного отита. К группе местных факторов риска относятся и состояния после хирургических вмешательств в носоглотке и носовой полости, сопровождающиеся ухудшением проходимости евстахиевых труб.
Отит чаще развивается у детей, что обусловлено особенностями анатомического строения детского среднего уха. Евстахиева труба у детей уже, чем у взрослых, поэтому увеличивается вероятность нарушений ее проходимости. У детей часто увеличиваются аденоиды, сдавливающие евстахиеву трубу. Дети часто болеют ОРВИ и другими простудными заболеваниями, часто плачут и при этом активно шмыгают носом.
Вероятность развития отита увеличивается при врожденных и приобретенных иммунодефицитных состояниях.
Симптомы среднего отита
Для острого среднего отита характерна выраженная гипертермия, которая сопровождается стреляющей болью в ухе. Дети, которые еще не умеют говорить, плачут при усилении боли и успокаиваются при ее стихании.
Через 1-3 суток с момента начала заболевания образуется разрыв в барабанной перепонке, начинается гноетечение. Состояние пациента при этом улучшается. Температура тела нормализуется, боли в ухе уменьшаются или исчезают. В последующем разрыв в барабанной перепонке заживает и не вызывает ухудшения слуха.
При неблагоприятном развитии заболевания гной может прорваться не наружу, а внутрь, распространяясь в полость черепа и приводя к развитию абсцесса мозга или менингита. Поскольку заболевание чревато возникновением опасных осложнений, при первых признаках острого отита следует обращаться к врачу.
Как правило, является исходом острого гнойного отита. Выделяют две формы хронического гнойного среднего отита, которые различаются как по тяжести, так и по клиническому течению.
В 55% случаев хронический средний отит протекает в форме мезотимпанита, при котором воспалительный процесс охватывает слизистую оболочку области слуховой трубы, нижнего и среднего отделов барабанной полости. Барабанная перепонка имеет перфоративное отверстие в нижней части. Часть перепонки остается натянутой.
При мезотимпаните пациенты предъявляют жалобы на понижение слуха, постоянное или периодическое истечение гноя из уха, крайне редко – на головокружение и шум в ухе. Боли появляются только в период обострения отита, в ряде случаев сопровождаются гипертермией. Мезотимпанит течет достаточно благоприятно и относительно редко становится причиной развития тяжелых осложнений. Степень снижения слуха определяется сохранностью функции слуховых косточек и активностью воспалительного процесса.
Хронический средний отит, протекающий в форме гнойного эпитимпанита, преимущественно поражает надбарабанное пространство. Перфоративное отверстие расположено в верхней части барабанной перепонки, поэтому естественное дренирование полости часто бывает недостаточным. Тяжесть течения обуславливают также особенности анатомического строения данной области, которая изобилует извилистыми узкими карманами.
В воспалительный процесс нередко вовлекается височная кость, при этом гной становится зловонным. Пациенты жалуются на чувство давления в ухе, периодические боли в височной области, иногда – на головокружение. Эта форма хронического отита, как правило, сопровождается резким понижением слуха.
Обе формы хронического среднего отита могут протекать с преобладанием тех или иных патологических процессов.
Хронический катаральный средний отит может развиваться при хроническом евстахиите, после перенесенной скарлатины или перенесенного острого отита. Иногда имеет аллергическую природу. В отсутствие нагноения протекает достаточно благоприятно.
Хронический гнойный средний отит обычно является исходом затянувшегося острого процесса и развивается на фоне снижения иммунитета. При хорошем дренировании барабанной полости гноетечение из уха иногда не сопровождается другими симптомами. Стертая клиническая симптоматика приводит к тому, что пациенты редко обращаются за помощью. Гнойный процесс имеет тенденцию к постепенному распространению, может поражать слуховые косточки, надкостницу, окружающие костные структуры и лабиринт.
Острый и хронический гнойный отит может осложниться развитием хронического адгезивного среднего отита. При адгезивном отите в барабанной полости активно образуются спайки, приводящие к снижению слуха. Адгезивный отит нередко протекает малосимптомно, и пациенты не связывают появляющиеся в период обострения проливные поты, ознобы и гипертермию с заболеванием уха. При адгезивном отите возможно развитие осложнений.
Осложнения среднего отита
Острый средний отит может осложняться мастоидитом (воспалением сосцевидного отростка височной кости), абсцессом мозга, лабиринтитом (воспалением внутреннего уха), менингитом, тромбозом синусов головного мозга и сепсисом. При гнойном эпитимпаните часто возникает холестетома – опухолевое образование, состоящее из продуктов распада эпидермиса. Холестетомы разрушают височную кость, образуют грануляции и полипы.
Хронический средний отит может стать причиной повреждения проходящего в барабанной полости лицевого нерва. Неврит лицевого нерва сопровождается сглаженностью носогубной складки, опущением угла рта и лагофтальмом (глаз на стороне поражения не закрывается). При хроническом среднем отите (гнойном эпитимпаните), как и при остром отите, может развиться лабиринтит, менингит или менингоэнцефалит, абсцесс мозга, синус тромбоз и эпидуральный абсцесс.
Диагностика среднего отита
Диагноз острого среднего отита основывается на данных анамнеза, результатах отоскопии и характерных симптомах (общая интоксикация, боль в ухе, гноетечение). Для определения чувствительности микрофлоры выполняют бакпосев отделяемого из уха.
При хроническом среднем отите для оценки состояния костных структур в дополнение к перечисленным исследованиям проводится рентгенография височной кости. На отоскопии при хроническом отите выявляется помутнение и резкое втяжение барабанной перепонки. Рукоятка молоточка кажется укороченной. Локализация перфоративного отверстия определяется формой отита.
Лечение среднего отита
Пациентам с острым средним отитом рекомендуют постельный режим, проводят антибактериальную терапию, при гипертермии назначают жаропонижающие. Местно применяют физиотерапию (УВЧ, соллюкс) и согревающие компрессы. Для уменьшения болевого синдрома в ухо закапывают теплый 96% спирт (только до момента появления гноя). Если барабанная полость не дренируется самостоятельно в течение первых трех суток, показано рассечение барабанной перепонки. В случае, когда после рубцевания барабанной перепонки сохраняется снижение слуха, назначают продувание, УВЧ и пневматический массаж.
Первостепенная задача – обеспечить достаточное дренирование барабанной полости. Для этого из полости среднего уха удаляют полипы и грануляции. Полость промывают, в нее вводят протеолитические ферменты. Пациенту назначают сульфаниламиды и антибиотики, проводят коррекцию иммунитета, санируют очаги инфекции в области ЛОР-органов. При подозрении на аллергический отит используют антигистаминные средства. Место применяют электрофорез, микроволновую терапию.
При отсутствии эффекта выполняют антродренаж (формируют отверстие в области сосцевидного отростка височной кости и с последующим дренированием). При холестеатомах, распространении процесса на кость и внутренние структуры показано хирургическое удаление очага воспаления. Если есть возможность, звукопроводящие структуры сохраняют, если нет – выполняют тимпанопластику. При сохранном барабанном кольце возможно восстановление барабанной перепонки (мирингопластика).
Профилактика среднего отита
Профилактические меры включают в себя нормализацию иммунного статуса, предупреждение ОРВИ и других инфекционных болезней ЛОР-органов. Больные с хроническим отитом должны защищать слуховой проход от переохлаждения и попадания воды.
Внутренний отит (лабиринтит)
Имеет бактериальную или вирусную природу. Обычно является осложнением среднего отита или менингита.
Характерный симптом внутреннего отита – внезапный тяжелый приступ головокружения, развивающийся спустя 1-2 недели после инфекционного заболевания. Приступ может сопровождаться тошнотой или рвотой. Некоторые пациенты с внутренним отитом предъявляют жалобы на шум в ухе или снижение слуха.
Внутренний отит нужно дифференцировать от заболеваний головного мозга, которые могут вызывать головокружение. Для исключения опухолей и инсультов проводится МРТ и КТ головного мозга. Выполняется электронистагмография и специальное исследование для оценки слухового ответа ствола мозга. Для выявления слуховых нарушений проводится аудиометрия.
Лечение внутреннего отита, в основном, симптоматическое. Для устранения тошноты и рвоты назначают противорвотные препараты (метоклопрамид), антигистаминные средства (мебгидролин, хлоропирамин, дифенгидрамин). Местно используют скополаминовые пластыри. Для уменьшения воспаления применяют стероиды (метилпреднизолон), для снятия беспокойства – седативные средства (лоразепам, диазепам). При внутреннем отите бактериальной природы показана антибиотикотерапия. Симптомы заболевания, как правило, постепенно исчезают в течение одной или нескольких недель.
При неэффективности консервативного лечения внутреннего отита проводят оперативное вмешательство: лабиринтотомию, вскрытие пирамиды височной кости и др.
Читайте также:
- Правая венечная артерия. Правая коронарная артерия. Левая венечная артерия. Левая коронарная артерия.
- Лечение опухоли желточного мешка и ее прогноз
- Дренирование кисты панкреаз. Наружное дренирование псевдокисты поджелудочной железы.
- Диагностика липосаркомы средостения на рентгене, КТ, МРТ
- Внутрисуставные переломы проксимальной фаланги кисти. Диагностика и лечение
