Причины изъязвлений в колопроктологии и обследование при них
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Причины высыпаний на коже в колопроктологии и обследование при них
Характеристика высыпаний на коже:
• Локализация/распределение элементов сыпи: перианальная область, пах, диффузное.
• Сопутствующие симптомы: зуд, боль, кровотечение, лихорадка/озноб, отек, увлажнение, недержание, выделения, пролапс и т.д.
• Течение: непрерывное, единичный эпизод, рецидивное.
• Развитие симптомов: прогрессирующее, с ухудшением, «приходит - уходит», связано с определенным лечением/активностью.
• Характер: симметричные, асимметричные, четко отграниченные, с возвышающимися краями, сухие/влажные, выше уровня кожи/опухолевидные, с индура-цией подлежащих тканей.
• Основные кожные заболевания: атопический дерматит, псориаз, лишай, красная волчанка.
• Вероятность серьезного заболевания (проблема ответственности): низкая.
Дифференциальный диагноз причин высыпаний на коже:
1. Мальформации:
- акантокератодермия
2. Сосудистые заболевания:
- лучевое поражение (острое, хроническое)
3. Воспалительные заболевания:
- неспецифическое раздражение перианальной кожи
- микоз
- эритразма
- аллергический контактный дерматит
- простой контактный дерматит
- атопический дерматит
- эритема (флегмона)
- параректальный абсцесс
- склерозирующий лишай
- псориаз
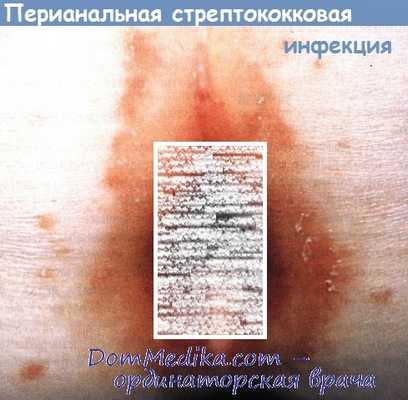
4. Опухоль:
- Болезнь Педжета
- Болезнь Боуэна
- экзематозный плоскоклеточный рак
- лентиго, меланома
5. Дегенеративные заболевания/функциональные нарушения:
- хроническое злоупотребление стероидами
- псевдовысыпания: изменения пигментации (гиперпигментация рубца, витилиго, отрубевидный лишай и т.д.)
6. Травматические/посттравматические изменения:
- вызванные зудом (например, экскориации от расчесов)
- гематома
Основные причины высыпаний на коже:
1. Неспецифический дерматит перианальной области.
2. Микоз.
3. Аллергический или токсичный контактный дерматит.
4. Системное заболевание кожи (например, псориаз).
Какие обследования необходимы при высыпаниях на коже?
• Тщательный анамнез: характеристика симптомов, предшествующие хирургические вмешательства в области ануса, лечение злокачественных заболеваний (например, лучевая терапия), функция кишечника (понос?), недержание, лечение антибиотиками, лечебные воздействия на кожу перианальной области (кремы, мази, гигиенические средства, агрессивное мытье) и т.д.
• Клинические исследования: общее состояние пациента, симметричность или асимметричность высыпаний, экскориации, точная локализация (перианальная область, пах, области опрелостей и т.д.), индурация подлежащих тканей, пальцевое исследование прямой кишки (снижение тонуса сфинктера?).
• Биопсия (с посевом/без посева): все асимметричные или подозрительные очаги, симметричные поражения без полного разрешения после окончания эмпирического лечения.

Эритразма
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Причины изъязвлений в колопроктологии и обследование при них
Характеристика изъязвлений в колопроктологии:
• Локализация/место возникновения: край ануса, прямая кишка, толстая кишка.
• Распространенность: солитарные, многоочаговые, диффузные.
• Сопутствующие симптомы: боль в области прямой кишки (при/без дефекации), боль в животе, императивные позывы, тенезмы, мышечные спазмы, вздутие живота, кровотечение, изменение привычной функции кишечника, понос?
• Течение: рецидивное, прогрессирующее, самокупирующееся.
• Развитие симптомов: острое, преходящее, рецидивирующее, хроническое.
• Выраженность: вследствие только местных причин или общего заболевания.
• Основные системные причины: ВЗК (неспецифический язвенный колит, болезнь Крона), иммуносупрессия, ВИЧ-инфекция, цитомегаловирусная инфекция (ЦМВ), запор, использование НПВС, злокачественные новообразования, хирургические вмешательства, анастомоз, имплантация инородного тела (например, сетки).
• Вероятность серьезного заболевания (проблема ответственности): высокая.
Дифференциальный диагноз причин изъязвлений в колопроктологии:
1. Мальформации
- врожденный свищ
2. Сосудистые заболевания мезентериальная ишемия (заболевания периферических сосудов, эмболия, васкулит)
- лучевое поражение с очаговым изъязвлением (предупреждение: не делайте биопсии раньше => риск формирования ректовагинального свища)
3. Воспалительные заболевания
- солитарная язва прямой кишки
- анальная язва при ВИЧ-синдроме
- колит, вызванный ЦМВ
- герпетический колит
- неспецифический язвенный колит/болезнь Крона
- колит, вызванный применением раздражающих средств (например, при подготовке толстой кишки к исследованию)
- колит вокруг инородного тела (например, эрозии, остаточного шовного материала, скрепки)
- ЗППП: венерическая лимфогранулема, простой герпес, гонорея, сифилис, мягкий шанкр, паховая гранулема
- туберкулез
- Болезнь Бехчета
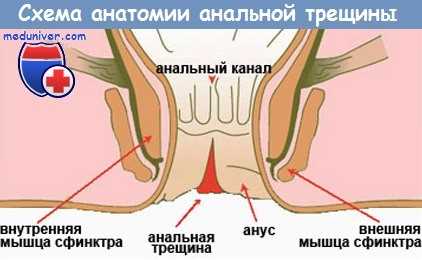
4. Опухоли:
- первичное аноректальное или колоректальное злокачественное новообразование (рак, лимфома и т.д.)
- вторичная опухоль при раке внекишечной локализации
5. Дегенеративные заболевания/функциональные нарушения:
- каловая язва
- синдром солитарной язвы прямой кишки
6. Травматические/посттравматические изменения:
- анальные половые контакты, мастурбация, инородное тело
- ятрогенные повреждения (например, инструментальное, при биопсии)
Основные причины аноректальных изъязвлений:
1. Анальная трещина.
2. Открытие свища.
3. Анальная язва при ВИЧ-инфекции: идиопатическая или специфическая инфекция (ЗППП).
4. Синдром солитарной язвы прямой кишки.
5. Злокачественные новообразования аноректальной области: рак анального канала, лимфома, саркома Капоши.
Основные причины изъязвлений ободочной или прямой кишки:
1. ВЗК: неспецифический язвенный колит, болезнь Крона.
2. Злокачественные новообразования: рак прямой кишки (например, скиррозный).
3. Колит, вызванный ЦМВ.
4. Каловые изъязвления.
5. Синдром солитарной язвы прямой кишки.
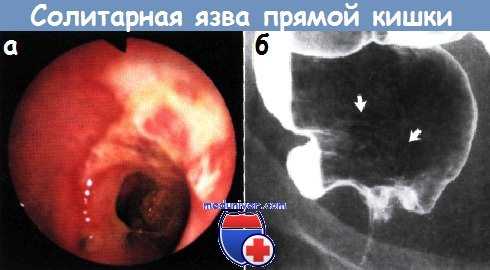
а - Обширное язвенное самоповреждение прямой кишки.
б - Травматический проктит после анального полового акта. Слизистая оболочка цистального отдела прямой кишки крупноузловая и шероховатая (показано стрелками).
Бариевая клизма, двойное контрастирование.
Какие обследования необходимы при изъязвлениях толстой кишки?
• Анамнез: индивидуальный/семейный анамнез воспалительных заболеваний прямой кишки (ВЗК), злокачественного заболевания и его лечения (лучевая терапия, химиотерапия), иммуносупрессия (лекарственная, ВИЧ)? Происхождение аноректальных симптомов?
• Клинические исследования: общее состояние пациента, описание изъязвлений:
- Безболезненные язвы аноректальной области: злокачественное новообразование, сифилис (= безболезненные уплотненные язвы/шанкры с чистой поверхностью), паховая гранулема.
- Болезненные язвы аноректальной области: злокачественное новообразование, мягкий шанкр (= болезненная паховая лимфаденопатия), простой герпес (= множественные нежные мелкие язвы/сосудистые изменения).
- Толстокишечные/прямокишечные язвы: связанные с опухолью, единичные или множественные, состояние окружающих тканей и т.д.
• Биопсия: гистопатология, специальное окрашивание в случае необходимости.
• Эндоскопия: определение распространения заболевания в проксимальном направлении?
- Вернуться в оглавление раздела "Хирургия"
Язвенный проктит
Язвенный проктит – это тяжелая форма воспаления прямой кишки, характеризующаяся образованием язв на слизистой оболочке. После заживления язв формируются рубцы, способные становиться причиной развития стеноза прямой кишки. Патология проявляется гипертермией, нарушением общего состояния, тенезмами, болью, зудом, жжением, выделением крови, гноя и слизи с каловыми массами. Язвенный проктит диагностируется с учетом клинических проявлений, данных осмотра, ректального исследования, эндоскопии, биопсии и других диагностических методов. Лечение консервативное, включает в себя диету, клизмы, ванночки, общую и местную медикаментозную терапию.
МКБ-10
Общие сведения
Язвенный проктит – одна из форм острого проктита, возникающая в результате инфекций, паразитарных заболеваний, травм и других воздействий и сопровождающаяся формированием глубоких дефектов на слизистой органа. В отличие от эрозивной формы заболевания, при которой после выздоровления наблюдается полное восстановление слизистой оболочки, исходом язвенного проктита становится рубцевание кишечной стенки, способное вызывать стеноз прямой кишки. Из-за различий в клинической симптоматике, течении и прогнозе в современной проктологии острые язвенные проктиты рассматриваются отдельно от проктитов при неспецифическом язвенном колите, которому посвящена отдельная статья данного медицинского справочника.
Причины
Язвенный проктит является тяжелой формой острого проктита и обычно возникает при высокой интенсивности повреждающего воздействия либо при сочетании нескольких этиологических причин и предрасполагающих условий. Заболевание многофакторное, может возникать вследствие следующих причин:
- Погрешности питания. Язвенный проктит, возникший вследствие нарушений пищевого режима, называется алиментарным. Эта форма воспаления может развиться при злоупотреблении крепкими алкогольными напитками, жирной пищей, копченостями, острыми, пряными и солеными продуктами.
- Хронический запор. Провоцирует застойные язвенные проктиты. Непосредственной причиной развития воспаления в подобных случаях становятся постоянные повреждения нижних отделов толстого кишечника слишком плотными фекальными массами. Нарушения питания и застой кала часто сочетаются между собой или становятся отягчающими факторами, провоцирующими развитие язвенного проктита при других повреждающих воздействиях.
- Механические травмы прямой кишки. Иногда язвенный проктит возникает после механической травмы (анального полового акта, введения в анус твердых или шершавых предметов, повреждения слизистой случайно проглоченными инородными телами), а также после операций по поводу трещины заднего прохода, геморроя и парапроктита.
- Повреждение слизистой раздражающими веществами. Язвенный проктит может развиваться после клизм с использованием веществ, раздражающих и повреждающих стенку кишки: хлоридом калия, борной кислотой, йодом, гипертоническим раствором карловарской или поваренной соли. Дополнительными травмирующими факторами в подобных случаях становятся злоупотребление клизмами, использование слишком горячих или слишком холодных растворов.
- Воздействие паразитов и инфекционных агентов. Иногда заболевание диагностируется на фоне дизентерии либо паразитарных инфекций. Особенно опасен в этом отношении власоглав (возбудитель трихоцефалеза), внедряющийся в стенку кишки. Кроме того, язвенный проктит может обнаруживаться при некоторых специфических инфекциях, например – при гонорейном поражении прямой кишки.
- Лучевая терапия. Язвенные поражения кишки могут быть следствием чрезмерно интенсивного облучения области малого таза у пациентов с онкологической патологией. Чаще всего тяжелые язвенные проктиты диагностируются у больных раком тела и шейки матки. При злокачественных опухолях других органов малого таза язвы на слизистой оболочке образуются реже.
В числе факторов, способствующих развитию язвенного проктита, специалисты указывают иммунные нарушения, переохлаждение и воспалительные заболевания органов малого таза.
Симптомы язвенного проктита
Клиническая симптоматика язвенного проктита соответствует другим формам заболевания. Характерно внезапное начало с гипертермией, слабостью, разбитостью, тенезмами, болями, зудом и жжением в области ануса. По мере развития язвенного проктита промежутки между актами дефекации сокращаются. Стул становится жидким.
У некоторых пациентов наблюдаются непрерывные позывы с отхождением небольшого количества жидкого кровянистого кала или крови и слизи без примесей фекальных масс. Отличительными особенностями язвенного проктита являются более тяжелое течение и значительное количество крови в кале. Кровь обычно красная, располагается на поверхности оформленного кала или содержится в жидких фекальных массах в виде хорошо различимых включений.
Осложнения
При крупных глубоких язвах и язвенном проктите с образованием участков некроза возможна перфорация стенки кишки с развитием калового перитонита. В случае благополучного заживления язв на стенке кишки образуются рубцы. Исходом обширного рубцевания может стать стеноз прямой кишки, требующий проведения реконструктивных хирургических вмешательств для восстановления нормального пассажа кишечного содержимого.
Диагностика
Диагноз язвенный проктит выставляется по результатам консультации проктолога, используются данные опроса, осмотра заднего прохода, ректального исследования, эндоскопию, биопсии и анализов кала. При опросе обращают внимание на факторы, способные спровоцировать развитие язвенного проктита (лучевое лечение, травмы прямой кишки, хронические запоры и пр.), давность появления симптомов и особенности течения заболевания.
- Визуальный осмотр. При осмотре области ануса на начальных стадиях обнаруживают спазм, а в последующем – чрезмерное расслабление сфинктера. При отсутствии заболеваний заднего прохода перианальная зона в первые дни болезни не изменена. В последующем из-за зияния сфинктера у больных язвенным проктитом может выявляться загрязнение кожи калом, кровью, гноем и слизью с развитием мацерации. Ректальное исследование подтверждает наличие отека прямой кишки.
- Эндоскопия прямой кишки. Наиболее информативной методикой при язвенном проктите является ректороманоскопия, позволяющая визуально оценить выраженность и распространенность воспаления, количество, размеры и глубину язв. При проведении эндоскопического исследования осуществляют биопсию.
- Лабораторные тесты. Для определения причин развития язвенного проктита назначают копрограмму, анализы кала на бакпосев и на яйца глист. При подозрении на специфическую инфекцию (гонорею, сифилис) выполняют ПЦР и ИФА-диагностику, пациента направляют на консультацию к венерологу.
Лечение язвенного проктита
Лечение проводится в стационарных условиях. Пациента, страдающего язвенным проктитом, госпитализируют в отделение проктологии. Назначают постельный режим. Исключают из меню продукты, оказывающие раздражающее действие на стенку кишки. Рекомендуют отварное мясо и рыбу, бульон, рисовую и манную кашу на воде, кисели и отвары с обволакивающим действием (из подорожника либо семян льна). Осуществляется:
- Этиотропная терапия. При лучевом язвенном проктите прекращают лучевое лечение. При кишечных инфекциях назначают антибактериальные препараты, при гельминтозах – антигельминтные средства.
- Местная терапия. Используют теплые клизмы с настоем ромашки, рыбьим жиром, маслом облепихи, протарголом или колларголом. Применяют местные средства с обезболивающим, противовоспалительным и регенерирующим действием: свечи с прополисом, свечи с метилурацилом.
В процессе лечения язвенного проктита назначают повторные эндоскопические исследования для контроля за состоянием слизистой оболочки. В остром периоде хирургическое вмешательство показано только при перфорации кишки. При возникновении рубцовых стриктур в отдаленном периоде осуществляют соответствующую терапию (физиотерапевтические процедуры, введение гормонов, расширение бужами Гегара), при неэффективности консервативных мероприятий рубцовую ткань иссекают.
Прогноз и профилактика
Прогноз при язвенном проктите зависит от распространенности патологического процесса, количества, размера и глубины язв. Заболевание значительно снижает качество жизни, влияет на физическое самочувствие и психологический комфорт. Однако правильное установление и полное устранение первопричины дает надежду на выздоровление. Профилактика заключается в рациональном питании, своевременном опорожнении кишечника, предупреждении травм и повреждений слизистой, элиминации паразитов.
3. Колопроктология. Учебное пособие для студентов медицинских вузов, ординаторов, хирургов / сост. Ботезату А.А., Маракуца Е.В. – 2016
Эрозивный проктит
Эрозивный проктит – это воспаление прямой кишки с образованием поверхностных дефектов слизистой оболочки, заживающих без формирования рубцов. Проявляется болями в области прямой кишки, жжением в зоне заднего прохода, тенезмами, нарушениями стула, кровянистыми или слизистыми выделениями в фекальных массах. В последующем возможно выздоровление либо углубление эрозий с образованием язвенных поверхностей. Эрозивный проктит диагностируется на основании симптомов, данных ректального исследования, эндоскопических методик, результатов биопсии и анализов кала. Лечение – диета, клизмы и свечи с противовоспалительным и регенерирующим действием, сидячие ванночки.
Эрозивный проктит – воспалительное поражение прямой кишки, при котором на слизистой оболочке формируются поверхностные дефекты (эрозии), в последующем заживающие без рубцевания. Рассматривается, как полиэтиологическое заболевание, возникающее в результате различных инфекционных и неинфекционных воздействий. Одинаково часто развивается у мужчин и женщин. Взрослые страдают чаще детей. Эрозивный проктит требует повышенного внимания, тщательно подобранной терапии и постоянного наблюдения за состоянием слизистой кишки из-за риска углубления дефектов и развития язвенного проктита, характеризующегося более тяжелым течением и чаще других форм заболевания осложняющегося стенозом прямой кишки.
С учетом факторов, провоцирующих развитие заболевания, в современной проктологии выделяют следующие формы эрозивного проктита:
- Алиментарный. Возникает у пациентов, склонных к чрезмерному употреблению острой, пряной, соленой и жирной пищи, а также у лиц, злоупотребляющих алкоголем. Обусловлен воздействием раздражающих веществ на стенку кишечника.
- Застойный. Развивается у больных, страдающих хроническими запорами. Является следствием постоянной травматизации кишечной стенки слишком твердыми фекальными массами и венозного застоя в стенке кишки.
- Паразитарный. Диагностируется у пациентов, страдающих гельминтозами и протозойными кишечными инфекциями. Может выявляться при дизентерии, балантидиозе, трихомониазе, энтеробиозе, трихоцефалезе, аскаридозе и других паразитарных заболеваниях. Причиной развития эрозивного проктита становится непосредственная травматизация (например, при внедрении власоглавов в слизистую прямой кишки) и воздействие продуктов обмена паразитов на стенку кишечника.
- Лучевой. Возникает у больных, проходящих или недавно завершивших курс лучевой терапии в связи с онкологическими заболеваниями органов малого таза (чаще всего – рака шейки или тела матки). Первое место по распространенности среди лучевых эрозивных проктитов занимают воспалительные процессы на фоне контактной гамма-терапии. Реже встречаются лучевые проктиты, развившиеся в результате проведения дистанционной лучевой терапии.
- Специфический эрозивный проктит (при гонорее, сифилисе, хламидиозе и других инфекциях, передающихся половым путем). У женщин обычно развивается вследствие контактного распространения микроорганизмов, обусловленного затеканием выделений из влагалища в область заднего прохода. У мужчин-гомосексуалистов эрозивный проктит может возникать при непосредственном инфицировании прямой кишки во время анального полового акта.
Кроме того, эрозивный проктит может становиться следствием механических, химических и термических повреждений прямой кишки в результате нарушения техники постановки клизм, введения в задний проход инородных предметов или растворов с раздражающим действием. В числе факторов, способствующих развитию эрозивного проктита, специалисты называют заболевания других отделов ЖКТ, переохлаждение, снижение иммунитета, геморрой, трещину заднего прохода, парапроктит и заболевания органов малого таза (вульвовагинит, цистит, простатит и т. д.).
Симптомы проктита
Для эрозивного проктита характерно внезапное начало с повышением температуры тела, ознобами и ложными позывами. Пациента беспокоят боли в области прямой кишки, иногда – с иррадиацией в поясницу, промежность, мочевой пузырь или область крестца. Больной эрозивным проктитом отмечает зуд, жжение и ощущение тяжести в зоне ануса. Стул становится жидким, акты дефекации учащаются. В каловых массах появляются примеси крови и слизи. Иногда при эрозивном проктите наблюдается отхождение кровавой слизи без примесей кала на фоне тенезмов. На начальных стадиях заболевания сфинктер спастически сокращается, затем расслабляется. Возможно зияние ануса с истечением слизи, крови и жидкого кала.
Выраженность клинических проявлений зависит от разновидности эрозивного проктита, распространенности воспалительного процесса и некоторых других факторов. Например, для гонорейного проктита характерна слабо выраженная симптоматика: умеренный зуд и жжение, неинтенсивные боли и периодические ложные позывы. При лучевом эрозивном проктите, возникшем после лучевой терапии по поводу рака матки, иногда, напротив, наблюдается тяжелое течение с гипертермией, сильными болями и частыми тенезмами. В то же время, у многих пациентов, получавших лучевое лечение по поводу злокачественных поражений органов малого таза, часть симптомов отсутствует или слабо выражена.
Диагноз эрозивный проктит устанавливается с учетом жалоб, истории заболевания, данных осмотра области ануса, пальцевого исследования прямой кишки, ректороманоскопии, анализов кала и других исследований.
- Визуальный осмотр. Осмотр заднего прохода пациента с эрозивным проктитом осуществляют на гинекологическом кресле. В ходе исследования оценивают состояние сфинктера и кожных покровов перианальной зоны, выявляют увеличенные геморроидальные узлы, анальные трещины и другие заболевания заднего прохода, способствующие развитию эрозивного проктита, а также следы кала, крови и слизи, очаги мацерации, свидетельствующие о снижении тонуса сфинктера и непроизвольном выделении содержимого прямой кишки.
- Пальцевое исследование. При проведении ректального исследования специалист-проктолог обнаруживает отечность стенки кишки, после окончания исследования на пальце могут быть видны следы слизи и крови.
- Лабораторная диагностика. Для определения причины развития эрозивного проктита назначают копрограмму, бактериологическое исследование кала и анализ кала на яйца глист.
- Ректороманоскопия. Решающую роль при постановке диагноза «эрозивный проктит» и оценке распространенности воспалительного процесса играют данные ректороманоскопии. При визуальном осмотре слизистой оболочки кишки видны отек и выраженная гиперемия. На стенках кишки выявляются эрозии и фибринозно-гнойный налет.
Размер и количество дефектов при эрозивном проктите могут сильно варьировать – от небольших единичных повреждений слизистой до многочисленных обширных очагов, поражающих значительную часть поверхности кишки. Зона воспаления при эрозивном проктите может ограничиваться нижней частью прямой кишки (в пределах 5-7 см от заднего прохода), распространяться на всю кишку или охватывать прямую и сигмовидную кишку. В последнем случае выставляют диагноз эрозивный проктосигмоидит.
Лечение эрозивного проктита
Лечение заболевания консервативное, осуществляется в условиях проктологического отделения. Основными целями терапии являются устранение факторов, вызывающих и поддерживающих воспалительный процесс, борьба с воспалением, предотвращение перехода эрозивного проктита в язвенное поражение прямой кишки, а также стимуляция регенерации поврежденного эпителия. Пациентам советуют соблюдать постельный режим. Назначают диету с минимальным количеством клетчатки, исключают спиртные напитки, жирную, жареную, копченую, соленую и маринованную пищу.
Проводят мероприятия по нормализации стула. Используют противомикробные средства (неомицин-сульфат, колимицин и их аналоги). При специфических инфекциях проводят соответствующую терапию. При паразитарном эрозивном проктите применяют противопаразитарные препараты. При воспалении, возникшем вследствие лучевой терапии, прекращают облучение или осуществляют коррекцию дозы. Назначают теплые клизмы с протарголом, колларголом, настоем ромашки и колибактерином, свечи с метилурацилом и пр. Рекомендуют сидячие ванночки с раствором перманганата калия.
Исход эрозивного проктита зависит от причины развития заболевания, тяжести воспалительного процесса, своевременного начала лечения и готовности пациента следовать рекомендациям врача. Возможно полное выздоровление, углубление эрозий с развитием язвенного проктита или переход острого воспаления в хроническое. Профилактические меры включают устранение провоцирующих факторов, раннее обследование при появлении патологических симптомов со стороны нижних отделов толстого кишечника, своевременное лечение имеющихся колопроктологических заболеваний.
Острый проктит
Острый проктит – это острое воспаление слизистой оболочки прямой кишки. Характерно внезапное начало. Заболевание проявляется острыми болями, запорами в сочетании с частыми ложными позывами, жжением и ощущением тяжести в прямой кишке, патологическими выделениями из заднего прохода, нарушением общего состояния, ознобами и гипертермией. Острый проктит может заканчиваться выздоровлением или переходить в хроническую форму. Диагностируется на основании жалоб, анамнеза, данных ректального осмотра и ректоскопии. Лечение – диета, антибиотикотерапия, местные противовоспалительные средства, клизмы, сидячие ванны, иногда – гормональные препараты.
Острый проктит – острый воспалительный процесс в зоне слизистой оболочки прямой кишки, возникающий в результате инфицирования, наличия паразитов, механического, химического либо лучевого воздействия. Нередко сочетается с сигмоидитом. Иногда распространяется на подкожную жировую клетчатку в области ануса с развитием парапроктита. Встречаются также изолированные формы острого проктита с поражением нижних отделов кишки.
Проявления болезни сохраняются в течение нескольких дней или недель (в зависимости от формы и распространенности воспалительного процесса). Исходом может стать выздоровление или развитие хронического проктита. Данные о распространенности острого проктита отсутствуют. Заболевание одинаково часто выявляется у пациентов обоих полов. Лечение осуществляют специалисты в сфере проктологии.
Острый проктит может провоцироваться особенностями диеты, гельминтами, запорами, инфекциями, химическими и механическими воздействиями, а также облучением зоны малого таза. Развитию острого проктита способствует привычка к употреблению острой пищи и склонность к злоупотреблению алкогольными напитками. Существенную роль играет застой фекальных масс в прямой кишке, сопровождающийся нарушениями венозного оттока и механическими повреждениями слизистой кишечника.
Патология может возникать на фоне гельминтозов (амебиаза, аскаридоза и т. д.), неспецифических и специфических инфекционных процессов. В числе специфических инфекций, способных спровоцировать острый проктит, исследователи указывают гонорею. При незащищенных анальных сексуальных контактах с партнером, инфицированным бледной трепонемой, на слизистой прямой кишки может образовываться первичный сифилитический шанкр. Острый лучевой проктит может выявляться у онкологических больных, проходивших лучевую терапию по поводу злокачественных опухолей органов малого таза.
Причиной острого проктита иногда становятся инородные тела в заднем проходе, слишком горячие и слишком холодные очистительные клизмы либо клизмы с раздражающими веществами, вызывающими воспаление слизистой. Развитию острого проктита могут способствовать некоторые заболевания области ануса, близлежащих органов и тканей (парапроктит, анальная трещина, геморрой, вульвовагинит, цистит), а также иммунные нарушения различного генеза и ослабление организма, обусловленное переохлаждением, физическим и эмоциональным перенапряжением.
Классификация
С учетом характера поражения слизистой прямой кишки выделяют следующие виды острого проктита:
- Катарально-слизистый – сопровождается гиперемией зоны поражения и выделением слизи.
- Катарально-геморрагический – наблюдаются отек, гиперемия и образование множественных мелких кровоизлияний в зоне поражения.
- Катарально-гнойный – сопровождается отеком слизистой оболочки и образованием гноя.
- Гнойно-фибринозный – напоминает катарально-гнойный острый проктит, но отличается от него консистенцией гноя, в котором присутствуют большие количества фибрина. Сопровождается образованием гнойно-фибринозных пленок на поверхности слизистой.
- Эрозивный – проявляется формированием поверхностных дефектов слизистой.
- Язвенный – сопровождается образованием глубоких дефектов слизистой.
- Язвенно-некротический – представляет собой тяжелый вариант острого язвенного проктита, при котором на слизистой оболочке прямой кишки, наряду с язвами, образуются участки некроза.
- Полипозный – проявляется образованием выростов, по внешнему виду напоминающих полипы кишечника.
Симптомы острого проктита
Для данного заболевания характерно внезапное начало с ухудшением общего состояния, гипертермией, ознобами и запорами в сочетании с тенезмами. Пациентов с острым проктитом беспокоят интенсивные боли в зоне поражения, усиливающиеся в момент дефекации. Боли могут иррадиировать в промежность и половые органы. Реже отмечается иррадиация в поясничную область. Многие больные острым проктитом жалуются на жжение и тяжесть в области прямой кишки. Возможны патологические выделения из заднего прохода.
Выраженность и время появления симптомов могут различаться в зависимости от типа и причины развития болезни. Острый проктит, вызванный механическим, химическим или термическим повреждением прямой кишки, возникает через несколько часов или дней после неблагоприятного воздействия. Для лучевого проктита характерно отсроченное появление симптоматики (обычно – через несколько недель или месяцев после завершения лучевой терапии). Острый проктит, обусловленный алиментарными факторами, постоянными запорами или хроническими воспалительными процессами, может возникать на фоне обычного состояния, в период обострения или после особенно грубого нарушения диеты.
Температура тела пациентов с острым проктитом чаще субфебрильная. Выраженная гипертермия с сильными ознобами обычно выявляется при гнойных и язвенных формах заболевания. При слизистом остром проктите наблюдается выделение слизи, при гнойном – выделение гноя. При язвенной и язвенно-некротической формах в кале обнаруживаются примеси свежей крови либо кровяные сгустки. Развитие лучевого проктита сопровождается появлением кровянистых выделений, тяжести и жжения в пораженной области.
При остром проктите отмечается тенденция к спастическому сокращению сфинктера на начальных стадиях заболевания и его последующему чрезмерному расслаблению по мере нарастания симптоматики, однако, при разных формах заболевания выраженность этого признака может различаться. Продолжительность острого проктита также может варьировать. При легком поверхностном воспалении все симптомы исчезают в течение нескольких дней. При эрозивных, язвенных и язвенно-некротических формах возможно затяжное течение. Исходом острого проктита может стать полное выздоровление или переход в хронический проктит.
Острый проктит диагностируется специалистом в области клинической проктологии на основании клинических симптомов, данных пальцевого исследования прямой кишки и дополнительных диагностических процедур. При проведении пальцевого исследования у больных острым проктитом выявляются спазматическое сокращение либо расслабление сфинктера, отечность и инфильтрация слизистой. После извлечения пальца на перчатке обнаруживаются следы крови и слизи. При ректоскопии визуализируются отечность и гиперемия слизистой, эрозии, язвы, кровоизлияния и т. д.
При проведении эндоскопии врач осуществляет эндоскопическую биопсию для последующего гистологического исследования материала. Кроме перечисленных исследований, в процессе диагностики острого проктита используют анализы кала на бакпосев и на наличие яиц глистов (для определения причины развития болезни и выбора наиболее эффективной лечебной тактики). Дифференциальный диагноз проводят со злокачественными опухолями прямой кишки и абсцедирующим фурункулом промежности.
Лечение острого проктита
Лечение консервативное. Пациентам советуют отказаться от употребления жирной, соленой, острой, кислой и сладкой пищи и продуктов с высоким содержанием грубой клетчатки. Назначают щадящую диету, предусматривающую употребление нежирного протертого мяса, постных жидких и полужидких блюд. На начальных стадиях острого проктита специалист-проктолог рекомендует покой, в последующем – умеренную физическую активность, которая способствует предотвращению застоя каловых масс в прямой кишке. Указывают на необходимость исключить длительное пребывание в сидячем положении.
Осуществляют антибиотикотерапию с учетом чувствительности флоры, выделенной при посеве кишечного содержимого. При остром проктите, обусловленном специфическими инфекциями, проводят соответствующую терапию, при гельминтозах назначают антигельминтные средства. Применяют антигистаминные и спазмолитические препараты, устраняющие спазм прямой кишки. Используют свечи с противовоспалительными средствами и компонентами, способствующими восстановлению слизистой, а также очистительные клизмы с ромашкой и сидячие ванночки с раствором перманганата калия. При язвенных формах острого проктита вводят гормональные препараты местного действия.
Читайте также:
