Приступы задержки дыхания
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Цель статьи: представить клиническое наблюдение ребенка, больного фенилкетонурией (ФКУ), с аффективно-респираторными приступами (АРП), сопровождающимися эпизодами длительной асистолии.
Основные положения. С учетом сходства кинематики пароксизмов с эпилептическими приступами и выявленной региональной эпилептиформной активности проведена дифференциальная диагностика с эпилепсией. При холтеровском мониторировании во время приступа зафиксированы паузы ритма по типу «ареста» синусового узла до 15 секунд. В ходе двухлетнего наблюдения выявлено, что уровень фенилаланина (ФА) часто опускается ниже нормы.
Заключение. АРП с длительной асистолией могут иметь клиническое сходство с эпилептическими приступами. На фоне наследственного обменного заболевания возможна общая биоэлектрическая нестабильность нейронов головного мозга и проводящей системы сердца. Снижение уровня ФА у пациентов с ФКУ может быть звеном патогенеза нейрокардиогенных расстройств.
Аффективно-респираторные приступы (АРП) у детей относятся к пароксизмальным событиям неэпилептической природы, характеризуются, как правило, доброкачественным течением и проходят с возрастом. Частота встречаемости АРП в детской популяции варьирует от 0,1% до 4,7% [1]
Несмотря на достаточно широкую распространенность данных нарушений, этиология АРП до настоящего времени остается предметом дискуссий. Рассматриваются такие этиологические факторы, как задержка процессов миелинизации в стволе головного мозга, железодефицитная анемия, истерические реакции младенца и нарушения в системе взаимоотношений «мать — дитя» как следствие повышенной тревожности и хронического стресса матери [1, 3, 4] . Ведущим звеном патогенеза АРП является дисбаланс вегетативной нервной системы с преобладанием тонуса парасимпатического отдела при приступах бледного типа и симпатического — при приступах цианотического типа.
В качестве факторов, провоцирующих клиническую симптоматику АРП, выступают испуг, боль, страх, гнев, недовольство, фрустрация [1, 5] .
В практике врача-невролога актуальны вопросы дифференциальной диагностики некоторых АРП с эпилептическими приступами у детей раннего возраста. По данным С.О. Айвазяна, у 6,2% детей с АРП был ошибочно установлен диагноз эпилепсии [6] .
АРП, по наблюдениям ряда исследователей, в 9,42% случаев сопровождались генерализованными судорогами с преобладанием клонического компонента, более чем у 15% детей с АРП регистрировалась эпилептиформная активность на ЭЭГ. Описаны АРП с атипичным течением, при которых отсутствовал раздражитель, с развитием апноэ без предшествующего крика, тоническими судорогами, слюнотечением, непроизвольным мочеиспусканием [2, 4] .
Для кардиологов данный синдром представляет интерес в связи с описаниями случаев развития у таких больных пароксизмальной брадикардии и асистолии продолжительностью до 40 секунд, потребовавших проведения сердечно-легочной реанимации [5, 7] . Имеются единичные указания на внезапную смерть детей в момент цианотического АРП, как правило, развившуюся на фоне органического поражения головного мозга и дыхательных путей [5] . Особый интерес представляет диагностика АРП у детей с резидуально-органическим поражением головного мозга и метаболическими расстройствами. Нами представлено клиническое наблюдение АРП у ребенка с фенилкетонурией (ФКУ).
КЛИНИЧЕСКИЙ СЛУЧАЙ
Девочка Н., 3 лет, впервые поступила в клинику в возрасте 1 года 9 месяцев в связи с рецидивирующими приступами потери сознания, которые наблюдались с 10 месяцев. В большинстве случаев приступы провоцировались отрицательным аффектом, могли возникать как на фоне плача, так и без него. Были эпизоды провокации приступов болью, отдельные пароксизмы возникали без видимых причин.
Пароксизмы протекали в виде остановки дыхания, закатывания глаз, тонического напряжения конечностей с последующим падением. Отдельные приступы сопровождались непроизвольным мочеиспусканием и завершались постприступным сном. Описаны два эпизода тонического напряжения конечностей, возникших в ночное время на фоне плача. Один приступ развился в ванной во время купания, при этом девочка заплакала, обмякла и ушла под воду. Частота пароксизмов составляла от 1–2 раз в неделю до 1–3 раз в день.
Девочка страдает ФКУ с идентифицированной мутацией R408W в гомозиготном состоянии и находится на специализированной диете.
Анамнез жизни: ребенок от первой беременности, протекавшей без особенностей. Роды в срок. Масса тела при рождении — 3630 г, оценка по шкале Апгар — 8/9 баллов. Концентрация фенилаланина (ФА) в крови при массовом скрининге — 28,9 мг%, назначена специализированная диета. В течение месяца после рождения колебания уровня ФА составляли от 11,9–12,0 до 15,2–28,8 мг%, после назначения диеты они находились в пределах 0,4–6,6 мг%.
В период новорожденности у ребенка наблюдались гипервозбудимость, беспокойный сон, частые срыгивания. Моторное развитие соответствовало возрасту. Отмечалась задержка формирования экспрессивной речи: в 1 год 9 месяцев девочка произносила 5–6 слов.
МРТ головного мозга: очаговых и диффузных изменений вещества головного мозга не выявлено.
Предварительный диагноз: симптоматическая фокальная эпилепсия на фоне фенилкетонурии; необходим дифференциальный диагноз с аффективно-респираторными приступами смешанного типа.
С учетом кинематики приступов и данных ЭЭГ была назначена вальпроевая кислота с постепенной титрацией дозы до 20 мг/кг/сут. На фоне ее применения положительной динамики не отмечалось. Приступы происходили ежедневно (1–2 раза в день). Выявлено незначительное повышение уровней сывороточных ферментов: АЛТ — до 1,13 мккат/л; АСТ — до 1,24 мккат/л. При УЗИ брюшной полости обнаружены признаки умеренной гепатомегалии, холестаза.
Проведен ночной ЭЭГ-видеомониторинг, в ходе которого типичная эпилептиформная активность не регистрировалась. Утром возник приступ плача с последующей потерей сознания и обмяканием. Во время приступа эпилептиформная активность отсутствовала.
Результаты кардиологического исследования: ЭКГ-ритм синусовый, регулярный; ЧСС — 113 уд/мин.; положение электрической оси сердца нормальное. Эхо-КГ-признаки открытого овального окна с гемодинамически незначимым шунтированием и диагональной трабекулы в полости левого желудочка, недостаточность митрального клапана 1-й степени.
Холтеровское мониторирование ЭКГ: ритм синусовый; ЧСС средняя дневная — 127 уд/мин., средняя ночная — 88 уд/мин., максимальная (активная игра) и минимальная (сон) — 166 и 72 уд/мин. соответственно. Эктопическая суправентрикулярная активность — 18 политопных экстрасистол. Эктопическая желудочковая активность — 1 экстрасистола. Семь пауз ритма во время физической активности. Шесть остановок синоатриального (СА) узла: максимальная пауза 11,8 секунды (приступ потери сознания с тоническим напряжением конечностей), пауза 4,5 секунды (недомогание), остальные паузы от 2,3 до 3,4 секунды (изменений в самочувствии не отмечено).
Рис. 1. Результаты холтеровского мониторирования ЭКГ пациентки Н. во время аффективно-респираторного приступа. Паузы ритма по типу «ареста» синоатриального узла до 15 секунд. Фото авторов
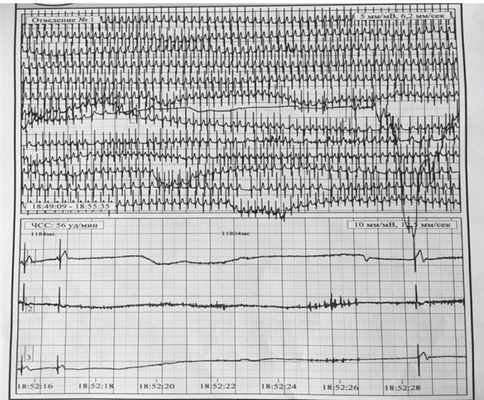
Кардиологом поставлен диагноз: аффективно-респираторные приступы бледного типа (во время приступа паузы ритма по типу «ареста» синоатриального узла до 15 секунд); фенилкетонурия.
Было решено воздержаться от имплантации электрокардиостимулятора и следовать выжидательной тактике. В настоящее время имеется положительная динамика: частота приступов составляет от 1–2 раз в месяц до одного раза за 2 месяца; приступы кратковременные — до 4–5 секунд, провоцируются негативным аффектом или неудовлетворенной потребностью. Девочка принимает пирацетам (раствор) курсами, левокарнитин 30%, пропранолол в суточной дозе 8 мг.
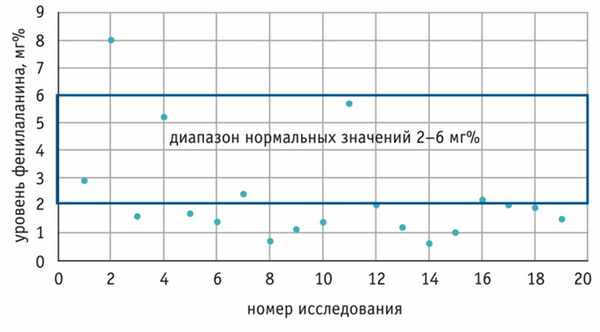
Для оценки роли ФКУ в происхождении симптомов у ребенка в течение двух лет наблюдения проводился динамический анализ колебаний уровня ФА в крови. Был выявлен интересный факт: значения данного
показателя часто не достигали нижней границы нормы (коридор нормальных значений — 2–6 мг%) (рис. 2).
Рис. 2. Динамика уровня фенилаланина в крови у пациентки Н. в течение двух лет мг%
ОБСУЖДЕНИЕ
На первом этапе установления диагноза девочке с ФКУ возникли сложности в дифференциальной диагностике АРП бледного типа и эпилепсии, а на этапе постановки кардиологического диагноза — АРП бледного типа и аритмогенных обмороков с решением вопроса об имплантации электрокардиостимулятора.
У пациентки отмечено атипичное течение АРП: наличие тонического судорожного компонента в структуре приступа, непроизвольное мочеиспускание, а также отсутствие в некоторых случаях явного провоцирующего фактора. Кроме того, у девочки наблюдались задержка формирования экспрессивной речи, выраженная гипервозбудимость и эмоциональная лабильность. В пользу диагноза эпилепсии свидетельствовала также регистрация эпилептиформной активности во время сна при ЭЭГ-видеомониторинге.
Отсутствие динамики на фоне применения антиконвульсантов и результаты последующих ЭЭГ-исследований, в том числе ночного ЭЭГ-видеомониторинга, требовали дальнейшего углубленного кардиологического исследования, которое выявило наличие пауз ритма по типу «ареста» СА-узла на фоне приступов.
Обмороки у детей встречаются часто и в подавляющем большинстве случаев имеют рефлекторное происхождение. В раннем детском возрасте встречаются два состояния:
1) рефлекторные синкопальные приступы (аноксические судороги), которые могут быть вызваны короткодействующими нейромедиаторными триггерами и обусловлены ингибирующим влиянием на сердечный ритм парасимпатической нервной системы;
2) АРП с потерей сознания как следствие гипоперфузии головного мозга [5, 7, 8] .
В ситуациях длительной асистолии возникает вопрос о целесообразности постоянной электрокардиостимуляции [9] . С одной стороны, экстремальная продолжительность пауз ритма, сочетающаяся с обмороком и цианозом, склоняет в пользу постоянной кардиостимуляции, а с другой стороны, точно известная причина — триггер обморока (аффективное апноэ) и положительная возрастная динамика АРП допускают возможность выжидательной тактики и профилактической терапии. С учетом того, что даже при наличии вазовагальных обмороков с длительной асистолией синдром в большинстве случаев имеет доброкачественное течение, в описанном случае была выбрана выжидательная тактика.
В представленном клиническом наблюдении интересна роль ФКУ, на фоне которой развились АРП. ФКУ — наследственная аминоацидопатия, связанная с нарушением метаболизма ФА, приводящим к хронической интоксикации и поражению ЦНС cо снижением интеллекта и неврологическим дефицитом [10] .
В последнее время большое значение в патогенезе ФКУ придается обмену моноаминовых нейромедиаторов (катехоламинов и серотонина), играющих важную роль в созревании и функционировании ЦНС. Высокий уровень ФА в крови оказывает негативное влияние на развитие мозга, в то время как недостаточное поступление в организм этой незаменимой аминокислоты может стать причиной отрицательного азотистого баланса и других нарушений, связанных с обменом нейромедиаторов и приводящих к повышению нервно-рефлекторной возбудимости.
На основе анализа клинического случая можно выдвинуть предположение, что у пациентки имела место общая биоэлектрическая нестабильность нейронов головного мозга и проводящей системы сердца на фоне наследственной болезни обмена веществ. Снижение уровня ФА относительно нормальных показателей играет определенную роль в патогенезе нейрокардиогенных расстройств.
ЗАКЛЮЧЕНИЕ
Описанный клинический случай представляет практический интерес для неврологов, педиатров, кардиологов, а также для медицинских генетиков. Показано, что аффективно-респираторные приступы (АРП) бледного типа с длительной асистолией имеют атипичное течение и кинематически сходны с эпилептическими пароксизмами.
В случаях развития АРП с атипичным течением на фоне наследственного обменного заболевания (фенилкетонурия) целесообразно проводить холтеровское мониторирование ЭКГ.
У детей с фенилкетонурией, особенно раннего возраста, находящихся на специализированной диете, важно выявлять не только повышенный, но и пониженный уровень фенилаланина в крови с целью своевременной оптимизации нутритивной поддержки для предупреждения развития неврологических и кардиологических нарушений.
Приступы задержки дыхания
Приступ задержки дыхания – эпизод, когда ребенок перестает дышать и непроизвольно теряет сознание на короткий период времени сразу после испуга, эмоционального или болезненного опыта.
Эпизоды задержки дыхания возникают у 0,1-5% здоровых детей. Обычно они начинаются в первый год жизни и достигают максимума в возрасте 2 лет. Они исчезают к 4 годам у 50% детей и в 8 лет у 83% детей. У остальных такие приступы могут продолжаться во взрослой жизни. Не доказано, что эпизоды задержки дыхания являются факторами риска для истинной эпилепсии, но они могут быть связаны с повышенным риском обморочных состояний в зрелом возрасте.
Существует две формы приступов задержки дыхания:
Бледная форма: эта форма обычно возникает на фоне болевых ощущений, например, при падении и ударе головой, но может следовать за пугающими или поражающими событиями.
Обе формы являются непроизвольными, и их легко отличить от редких коротких периодов добровольной задержки дыхания у упрямых детей, которые неизменно возобновляют нормальное дыхание после того, как получают то, что они хотят, или если им становится дискомфортно, когда они не получают требуемого.
При Цианотической форме дети задерживают дыхание (необязательно осознавая, что они делают), пока не теряют сознание. Как правило, ребенок кричит, выдыхает и останавливает дыхание. Вскоре после этого он начинает синеть и теряет сознание. Могут возникнуть краткие судороги. Через несколько секунд дыхание восстанавливается, возвращается нормальный цвет кожи и сознание. Для того чтобы прервать задержку дыхания, можно положить холодную ткань на лицо ребенка в самом начале. Несмотря на пугающую природу задержек дыхания, родители должны стараться избегать усиления поведения, инициирующего задержку дыхания. После восстановления дыхания у ребенка родители должны продолжать обеспечивать соблюдение домашних правил. Отвлекать ребенка и избегать ситуаций, которые приводят к истерике, – хорошие стратегии. Было установлено, что цианотическая задержка дыхания купируется при терапии железом ( 1 Справочные материалы по лечению Приступ задержки дыхания – эпизод, когда ребенок перестает дышать и непроизвольно теряет сознание на короткий период времени сразу после испуга, эмоционального или болезненного опыта. (См.также. Прочитайте дополнительные сведения ) даже при отсутствии анемии, а также при лечении обструктивного апноэ во время сна Лечение Обструктивное апноэ сна (ОАС) характеризуется эпизодами частичного или полного перекрытия верхних дыхательных путей во сне, что приводит к остановке дыхания. К симптомам заболевания относится. Прочитайте дополнительные сведения .
При бледном варианте задержки дыхания стимуляция блуждающего нерва сильно замедляет частоту сердечных сокращений. Ребенок перестает дышать, быстро теряет сознание, становится бледным и начинает хромать. Если задержка длится больше нескольких секунд, повышается мышечный тонус и могут развиться судороги и недержание мочи. Постепенно частота сердечных сокращений увеличивается, дыхание возобновляется и сознание возвращается без какого-либо лечения. Поскольку эта форма встречается редко, дальнейшее диагностическое обследование и лечение могут быть необходимы, если задержки дыхания происходят часто. Одновременные ЭКГ и ЭЭГ могут помочь дифференцировать сердечные и неврологические причины.
Справочные материалы по лечению
1. Hamed SA, Gad EF, Sherif TK: Iron deficiency and cyanotic breath-holding spells: The effectiveness of iron therapy. Pediatr Hematol Oncol 35(3):186–195, 2018. doi: 10.1080/08880018.2018.1491659
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Приступы задержки дыхания

Аффективно-респираторные приступы
Добрый день! С Вами главный врач клиники неврологии и эпилептологии «EpiJay» Коростовцев Дмитрий Дмитриевич. В новом третьем разделе мы остановимся на приступах (синоним – пароксизмах), которые возникают у детей дошкольного возраста и могут по своим проявлениям «имитировать» эпилептические припадки. Сами по себе такие пароксизмы в подавляющем большинстве случаев не представляют опасности для здоровья ребенка, но своими проявлениями вводят в шок окружающих, родителей.
Аффективно-респираторные приступы – это пароксизмы во время которых ребенок «заходится при плаче» с остановкой дыхания (англ. breath-holding spells — «приступы задержки дыхания»).
Аффективно-респираторные приступы (АРП) развиваются у детей в дошкольном возрасте, чаще всего на 6-24 месяцах жизни, но могут начаться и с рождения или после двух лет. Частота АРП у детей в возрасте до 5 лет по разным данным составляет 2-10%.
Симптомы
Приступу предшествует обида малыша (что-то не дали, отобрали и т.п.), испуг, боль (ударился, упал и пр.). Ребенок начинает плакать и во время плача происходит остановка дыхания («апноэ») возникающая преимущественно за счет спазма дыхательных путей, крик обеззвучивается. Кожа носогубного треугольника, лица синеет или бледнеет, малыш утрачивает сознание, выгибается, обмякает, быстро приходит в себя. Длительность приступа обычно менее 1 минуты. Возможны варианты более легких проявлений (например, приступ короткий – несколько секунд, нет явной утраты сознания, обмякания), и более тяжелых симптомов (отмечается еще и подергивание конечностей, непроизвольное мочеиспускание, длительность пароксизма несколько минут). После приступа общее состояние ребенка обычно в норме, иногда может быть кратковременная общая вялость, сонливость.
В зависимости от изменения цвета кожи во время пароксизма выделяют «цианотический тип» (с посинением кожи, от слова «цианоз» – синюшная окраска кожи), и «бледный тип» АРП (с бледностью кожи, при этом цианоз отсутствует или очень слабо выражен).
Чаще всего развивается «цианотический тип». При этом варианте приступ чаще всего провоцируется обидой, эмоциями, злостью ребенка. Такие приступы возникают при сильном плаче у детей возбудимых, склонных к истерикам, зачастую и сам приступ у них носит характер истерической реакции на какую-то не понравившуюся малышу ситуацию. Редко провоцирующим фактором является что-то одно: например, известен случай, когда АРП провоцировался только предложением ребенку банана и ничем другим.
Реже встречается «бледный тип». При этом варианте приступ обычно провоцируется испугом, болью (т.е. если ребенок упал, ударился и т.п.). В картине преобладает бледность кожи, а плач может быть слабо выраженным, «нет истерики». Апноэ слабо выражено, но отмечается замедление частоты сердцебиения. Бледный вариант АРП больше похож на обморочное состояние, чем на невротическую реакцию. Иногда может быть сочетание, например, бледности носогубного треугольника и легкого цианоза кожи лица, шеи.
Причины и механизмы развития АРП
При приступе всегда есть провоцирующий фактор, вызывающий плач ребенка. Сразу возникает вопрос: «Но плачут же все дети, а заходятся лишь некоторые?». Конечно, это так. Для того чтобы развился АРП одного плача мало. Необходимым условием является еще и повышенная нервно-рефлекторная возбудимость, иногда даже истеричность ребенка, которая приводит к рефлекторному спазму дыхательных путей (гортани, трахеи) при плаче в ответ на эмоциональный или болевой раздражитель. Кроме того к спазму предрасполагает мягкость хрящевых тканей гортани и трахеи у маленьких детей, особенно если у ребенка имел место рахит. Когда хрящи становятся плотнее, то даже при сильном плаче дыхательного спазма и остановки дыхания (апноэ) уже не происходит.
Апноэ приводит к снижению содержания кислорода в крови (гипоксии), вследствие чего возникает цианоз и/или бледность, утрата сознания. Если гипоксия достаточно велика, могут произойти судороги (ребенок напрягается, вытягивается в струну, м.б. подергивания конечностей, мышц лица), при более глубокой утрате сознания – непроизвольное мочеиспускание. Наличие судорог и непроизвольного мочеиспускания еще не означает, что у малыша эпилепсия, эти симптомы могут быть следствием гипоксии («нехватки кислорода») мозга на фоне апноэ. В диагностике здесь помогает ЭЭГ и видеоЭЭГ мониторинг (см. раздел «Диагностика»).
При «бледном типе» АРП помимо остановки дыхания у ребенка может быть кратковременное замедление или даже остановка работы сердца, которое перестает биться на секунды (синоним – асистолия). Исследования показали, что асистолия во время приступа может достигать 2-3 секунд, поэтому в клинической картине преобладает не цианоз, а бледность кожи за счет кратковременного снижения притока крови к головному мозгу, усугубляемого, вероятно, и снижением артериального давления. В связи с этим «бледный тип» по своим проявлениям более похож на обморочное (синкопальное) состояние.
Факторами, усугубляющими гипоксию головного мозга при АРП и усиливающими выраженность симптомов, являются анемия (снижение гемоглобина и эритроцитов, железа в крови), рахит, заболевания сердца (врожденные пороки сердца, аритмия и др.), хронические болезни дыхательной системы (бронхиальная астма, бронхоэктатическая болезнь, хронический бронхит и др.). Как правило, дети, имеющие такие сопутствующие болезни, страдают АРП с более тяжелыми клиническими проявлениями.
Большое значение в развитии АРП имеют нарушения воспитательно-педагогического подхода к ребенку. Воспитание по типу «звезды», «кумира семьи», с гиперопекой, зачастую приводят к усугублению истерических черт у малыша, что в свою очередь способствует более высокой частоте приступов.
Диагностика и обследование
Все дети с проявлениями АРП должны посетить невролога. При необходимости – клинического психолога, педиатра, кардиолога, пульмонолога. Рекомендуем начать с визита к неврологу, а он уже решит, следует ли обращаться к другим специалистам. Обязательно проведение ЭЭГ. В некоторых случаях, когда возникает подозрение об эпилепсии, требуется длительный видеоЭЭГ мониторинг, но начинать обследование сразу с него не стоит. Из дополнительных исследований может потребоваться УЗИ головного мозга (нейросонография), допплерография сосудов шеи и головного мозга (УЗДГ). Что касается УЗДГ, то значимость данного обследования при АРП не велика, не смотря на то, что многие, почему-то, стремятся в первую очередь выполнить именно это исследование. В механизме развития АРП возможные «проблемы с сосудами шеи» как раз имеют минимальное значение. Более того, качественно выполнить УЗДГ маленькому ребенку с повышенной возбудимостью нервной системы крайне затруднительно.
Что касается электрокардиограммы, УЗИ сердца, анализов крови и пр., то решение о необходимости проведения данных обследований принимают педиатр и/или кардиолог. Рекомендуем вначале посетить врача и вместе решить вопрос о том, какие обследования требуется выполнить ребенку.
Лечение
Лечение АРП должно быть комплексным и заключается в снижении нервно-рефлекторной возбудимости ребенка, выявлении и коррекции возможных нарушений воспитания.
Требуется нормализация режима дня, ограничение возбуждающих мероприятий (театр, цирк, аттракционы, просмотр мультфильмов и пр.). В период учащения приступов и нарастания признаков повышенной возбудимости у ребенка лучше вообще воздержаться от таких мероприятий, ограничить телевизор до 20-30 минут в сутки или лучше вообще исключить его просмотр ребенком. Что касается детского садика, то здесь все очень индивидуально. У некоторых детей АРП никогда не случаются в детсаду, а происходят исключительно дома, причем нередко в присутствие только кого-нибудь из родителей, родственников. Обычно такая ситуация отмечается у детей склонных к истерикам. В этих случаях посещение детского сада как раз очень даже показано, а также не помешает обращение к клиническому психологу, который поможет понять, почему АРП случается только в домашней обстановке.
Зачастую приступ можно предотвратить – в самом начале плача отвлечь ребенка громким звуком (хлопнуть в ладоши или что-то уронить, например), опрыскать его лицо водой, дунуть в лицо, иногда оказывается успешной попытка переключить внимание малыша на какие-то посторонние вещи (посмотреть в окно – «что там делается?», показать новую игрушку и т.п.). Не рекомендуется сразу давать ребенку то, что он хочет и из-за чего начал плакать (машинку, куклу, конфету и т.п.). Если же приступ уже начался ребенка нужно подстраховать чтобы он не упал и не получил травму, взять на руки. Не следует делать «искусственное дыхание» и пытаться проводить реанимационные мероприятия, выход из приступа всегда происходит самостоятельно и в подавляющем большинстве случаев быстрее, чем за 20-30 секунд. После пароксизма состояние ребенка в подавляющем большинстве случаев нормальное, он начинает играть и делать то, что и до приступа. Если ребенок вялый, сонливый после АРП, необходимо дать ему отдохнуть, полежать. Такое состояние не типично для «обычного АРП», если оно возникает необходимо внепланово обратиться к врачу.
Для снижения повышенной возбудимости нервной системы у детей с АРП применяются медикаментозные и не медикаментозные методы лечения. Лекарства следует давать ребенку по назначению врача невролога. Здесь большое разнообразие лекарственных средств, начиная от фитотерапии (пустырник, пион, валериана и пр.), гомеопатических препаратов и мультикомпонентных медикаментов (Эдас 306, нотта, киндинорм и др.), и заканчивая ноотропами (глицин, пантогам, фенибут и т.п.). Но в некоторых случаях можно обойтись и без лекарственной терапии.
Зачастую нужна и помощь клинического психолога. Клинический психолог, во-первых, помогает выявить возможные нарушения в воспитательной сфере и составляет план их устранения, а во-вторых, поможет родителям выработать правильное отношение к проблемам ребенка. Родителям важно понять необходимость единого подхода в воспитании, не должно быть контрастного воспитания в семье (например: «мама все запрещает, а папа или бабушка все разрешает» и т.п.). Ни в коем случае нельзя допускать попустительства ребенку. Если это допустить, то малыш быстро смекнет, что для получения желаемого ему достаточно сильно расплакаться, закатить истерику – и он все получит. Как следствие – усугубление проявлений АРП, увеличение частоты приступов, нарастание истерических черт характера у ребенка.
Конечно, врач должен особо указать родственникам на отсутствие вреда от самого приступа у ребенка, а также на «невозможность умереть во время приступа». Проведены исследования интеллекта у детей с АРП, и выявлено, что показатели интеллектуального развития у таких малышей в среднем не отличаются от здоровых сверстников. Худшие результаты отмечены у тех детей, у которых приступы с цианозом происходили чаще чем 5-6 раз в сутки на протяжении длительного времени, то есть, вероятно, в этих случаях сказывалась гипоксия головного мозга во время частых приступов.
Прогноз
С возрастом АРП всегда исчезают. Обычно это происходит к 3-4 годам, а после 5 лет АРП сохраняются менее чем в 3-5% всех случаев таких приступов при плаче, после 12 лет их уже никогда не бывает. Но у ребенка могут оставаться другие нарушения, связанные с АРП в раннем детстве. А именно: истерики, невротические реакции на стрессовые ситуации, проявления вегетососудистой дистонии (головные боли, обморочные состояния), нарушения сна. Примерно в 1-2% случаев АРП возможно развитие эпилептических припадков, поэтому проведение ЭЭГ обследования необходимо.
Памятка: Аффективно-респираторные приступы
Аффективно-респираторные приступы (АРП)– это пароксизмы, во время которых ребенок «заходится при плаче» с остановкой дыхания (англ. breath-holding spells — «приступы задержки дыхания»).
Чаще такие пароксизмы встречаются у детей раннего возраста, максимально в возрасте от 6 до 24 месяцев. Частота АРП у детей в возрасте до 5 лет по данным разных авторов составляет от 2 до 10%. В зависимости от изменения цвета кожи во время пароксизма выделяют «цианотический тип» (с посинением кожи, от слова «цианоз» – синюшная окраска кожи), и «бледный тип» АРП (с бледностью кожи, при этом цианоз отсутствует или очень слабо выражен). Особенной пугающе выглядят «цианотичные» приступы.
При АРП всегда есть провоцирующий момент, вызывающий плач ребенка, предшествующий пароксизму. Это может быть обида малыша (что-то не дали, отобрали и т.п.), испуг, боль (ударился, упал и пр.). Ребенок начинает плакать и во время плача происходит остановка дыхания («апноэ») возникающая преимущественно за счет спазма дыхательных путей, крик обеззвучивается. Кожа носогубного треугольника, лица синеет или бледнеет, малыш утрачивает сознание, выгибается, обмякает, затем быстро приходит в себя. Длительность приступа обычно менее 1 минуты. Возможны варианты более легких проявлений (например, приступ короткий – несколько секунд, нет явной утраты сознания, обмякания), и более тяжелых симптомов (отмечается еще и подергивание конечностей, непроизвольное мочеиспускание, длительность пароксизма несколько минут). После приступа общее состояние ребенка обычно в норме, иногда может быть кратковременная общая вялость, сонливость. Несмотря на пугающий вид данных пароксизмов, они имеют благоприятный прогноз. Как правило, АРП проходят к 3-4 годам, а после 5 лет АРП сохраняются менее чем в 3-5% всех случаев таких приступов при плаче, после 12 лет их уже никогда не бывает.
Помощь при АРП
Как правило, приступ можно предотвратить – в самом начале плача, отвлечь ребенка громким звуком (хлопнуть в ладоши или что-то уронить, например), опрыскать его лицо водой, дунуть в лицо. Может быть успешной попытка переключить внимание малыша на какие-то посторонние вещи (посмотреть в окно – «что там делается?», показать новую игрушку и т.п.). Не рекомендуется сразу давать ребенку то, что он хочет и из-за чего начал плакать (машинку, куклу, конфету и т.п.).
Если же приступ уже начался ребенка нужно подстраховать чтобы он не упал и не получил травму, взять на руки. Не следует делать «искусственное дыхание» и пытаться проводить реанимационные мероприятия, выход из приступа всегда происходит самостоятельно и в подавляющем большинстве случаев быстрее, чем за 20-30 секунд.
После пароксизма состояние ребенка в подавляющем большинстве случаев нормальное, он начинает играть и делать то, что и до приступа. Если ребенок вялый, сонливый после АРП, необходимо дать ему отдохнуть, полежать. Такое состояние не типично для «обычного АРП», если оно возникает необходимо внепланово обратиться к врачу. Если приступы повторяются часто, то необходимо обратиться к врачу-неврологу, психотерапевту.
Апноэ

Процесс дыхания неразрывно связан с жизнью, и даже непродолжительная его остановка негативно сказывается на самочувствии человека. Задержки в выполнении дыхательных движений называют апноэ. Слово взято из древнегреческого языка и в буквальном переводе означает «безветрие». Это состояние может возникать при различных ситуациях – например, после гипервентиляции легких либо при резком повышении артериального давления. Задержку дыхания вызывают приступы бронхиальной астмы или коклюша, а также некоторые другие заболевания. Но наиболее часто у людей наблюдается апноэ во сне.
Как это происходит
Как правило, апноэ во сне у взрослых связано с храпом: человек некоторое время равномерно храпит, затем наступает тишина, длящаяся около 5-10 секунд, после чего следует громкий всхрап, и спящий начинает беспокойно ворочаться. В течение ночного сна у некоторых больных насчитывается до двухсот таких остановок. Как правило, человек с апноэ не догадывается о своем состоянии либо считает его нормальным.
Однако регулярные задержки дыхания не проходят бесследно, ведь организм в это время не получает необходимый ему кислород. В наибольшей степени страдает мозг, но кислородное голодание негативно сказывается и на работе сердца.
Основные признаки
Типичные симптомы апноэ – это:
- головная боль после пробуждения, которая развивается вследствие кислородного голодания клеток мозга;
- ощущение усталости даже после продолжительного спокойного сна, вызванное частыми кратковременными просыпаниями после приостановки дыхания;
- раздражительность, связанная с накапливающейся усталостью;
- ухудшение памяти, внимания и работоспособности;
- беспокойный сон, частые кошмары;
- сухость во рту по утрам;
- постоянная заложенность носа, гнусавая речь.
Медики различают три стадии заболевания: у пациента с легкой формой дыхательные движения останавливаются свыше 5, но не более 10 раз в течение часа сна, при среднем апноэ наблюдается от 11 до 20 остановов, а в тяжелой форме – более 20 задержек.
Почему возникает заболевание
Медицинская статистика утверждает, что распространенность апноэ во сне чрезвычайно высока: тяжелая форма этого заболевания встречается почти у 15% людей, а в целом задержками дыхания во время ночного отдыха страдают до 72% населения. Среди факторов, которые наиболее часто становятся причинами патологии, следует назвать, в первую очередь:
- храп, особенно громкий и ярко выраженный, мешающий окружающим;
- ожирение, которое вызывает структурные и анатомические изменения дыхательного аппарата;
- хронические болезни сердца и сосудов, ухудшающие кровоснабжение органов дыхания;
- хронические болезни дыхательных органов;
- неврологические заболевания, вызывающие снижение функции дыхательного центра головного мозга;
- болезни щитовидной железы;
- нейродегенеративные заболевания;
- алкоголизм, наркомания.
Часто у пациентов с тяжелой или средней формой обнаруживается совокупность нескольких причин апноэ – например, храп, ожирение и сердечно-сосудистое заболевание.
Как устанавливают диагноз

В настоящее время существует немало способов диагностики апноэ. Некоторые из них можно применять даже в домашних условиях. Вы можете попросить близкого человека понаблюдать за вами во время сна и подсчитать количество задержек дыхания либо оставить рядом с собой диктофон и записать звук собственного дыхания, а утром проанализировать запись. Если ваши подозрения подтвердятся, то необходимо обратиться к врачу-сомнологу, который может назначить:
- сомнографию – исследование, проводимое в условиях медицинского стационара во время ночного сна, с подключенными к телу датчиками, фиксирующими физиологические показатели организма;
- пульсометрию – измерение частоты пульса при помощи электронного прибора, прикрепленного к телу;
- пульсоксиметрию – определение уровня кислорода в тканях;
- суточное ЭКГ – исследование при помощи мобильного прибора с прикрепляемыми к телу электродами для снятия показаний активности сердца.
Также врач назначает клинический анализ крови для определения уровня сахара, ЛПНП, триглицеридов и С-реактивного белка. Могут понадобиться и другие исследования или консультации с профильными специалистами для уточнения причин апноэ у взрослых и определения оптимальной схемы лечения.
Особенности заболевания в детском возрасте
Остановки дыхания во время сна обнаруживаются у малышей в первые месяцы жизни. Наиболее часто наблюдают апноэ у недоношенных новорожденных, так как у них еще недостаточно развит дыхательный центр головного мозга. Его формирование заканчивается примерно к 40-45 неделе, после чего приступы остановки дыхания прекращаются естественным путем.
Намного более опасным является ночное апноэ у детей, родившихся в срок, особенно когда заболевание развивается в возрасте от одного года и выше. Перечень причин здесь достаточно широк и включает патологии развития дыхательных органов, ряд заболеваний дыхательной, нервной и сердечно-сосудистой системы. Недостаток кислорода приводит к ухудшению функционирования головного мозга, задержкам в развитии ребенка, а в самых тяжелых случаях – к летальному исходу. Поэтому при обнаружении задержек дыхания во время сна следует обязательно повести малыша к врачу.
Как избавиться от болезни
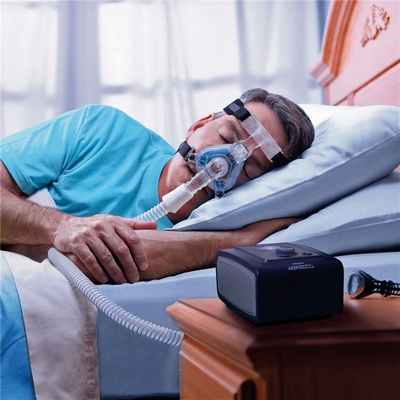
Врач выбирает метод лечения апноэ сна в зависимости от формы заболевания и сопутствующих факторов. Существует несколько методов, дающих хорошие шансы на успех.
- Коррекция образа жизни. При легкой форме болезни пациенту достаточно устранить основные причины развития недомогания – сбросить лишний вес, отказаться от частого употребления спиртного и курения, а лучше всего – полностью перейти к здоровому образу жизни.
- СИПАП-лечение. Пациент надевает перед сном маску, подключенную к кислородному аппарату. Во время сна к органам дыхания подается смесь, обогащенная кислородом, которая устраняет риск развития кислородного дефицита в тканях.
- Шина на нижней челюсти. Надетое на ночь приспособление из мягкого пластика напоминает капу, используемую спортсменами. Оно фиксирует язык и нижнюю челюсть пациента, не давая перекрывать дыхательные пути. Это эффективное решение при апноэ средней тяжести.
- Хирургическая операция. Вмешательство хирурга необходимо при искривлении носовой перегородки, гипертрофии миндалин, недоразвитии нижней челюсти и других патологиях, сужающих дыхательные ходы. При сильном ожирении может понадобиться бариатрическая операция на желудке для уменьшения его объема.
Лечение апноэ может включать так называемые народные методы – промывание носа солевым раствором, закапывание на ночь облепиховым маслом, прием разнообразных отваров и настоев, полезных для дыхательной системы.
Часто задаваемые вопросы
Как избавиться от апноэ?
Задержки дыхания во время сна свидетельствуют о неблагополучии организма, поэтому нужно, в первую очередь, восстановить баланс здоровья. Для этого следует отказаться от вредных привычек, избавиться от лишнего веса, создать условия для нормального ночного сна. Укреплению тканей горла и носоглотки способствуют дыхательные упражнения. Однако в первую очередь нужно обратиться к врачу и пройти обследование, чтобы выявить причину болезни.
Что такое апноэ у новорожденных детей?
Задержки дыхания наблюдаются практически у всех младенцев, родившихся недоношенными, особенно если это произошло до 37-й недели развития. Опасность представляют длительные приступы, во время которых у малыша синеет носогубный треугольник и ногти, появляются хрипы. Обычные задержки дыхания, продолжительностью менее 10 секунд, не должны вызывать беспокойства у родителей.
Апноэ – как лечить у взрослого?
Лечение апноэ во сне – сложная задача, особенно если болезнь уже перешла в тяжелую форму. Чтобы нормализовать дыхательный процесс, необходимо устранить причины, которые привели к его нарушению. Для этого понадобится качественное медицинское обследование, по результатам которого врач определит лечебную схему и назначит соответствующие процедуры.
Читайте также:
