Признаки переломов и вывихов пальцев стопы
Добавил пользователь Владимир З. Обновлено: 21.01.2026
Рентгенограмма, КТ, МРТ при переломе и вывихе пальцев стопы
а) Визуализация:
1. Общая характеристика:
• Морфология:
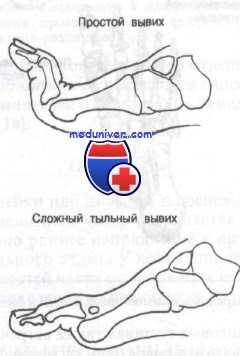
о Вывих плюснефалангового сустава:
- В результате травмы может происходить дорсальный или латеральный вывих
- Дорсальный вывих может возникать при хронической дисфункции подошвенной связки
о Вывих межфалангового сустава:
- Как правило, дорсальный в результате травмы
о Перелом фаланги:
- При размозжении перелом часто имеет форму звезды
- При ударе пальцами стопы о какой-либо предмет обычно возникает поперечный или косой перелом
- У детей часто повреждается зона роста
о Перелом сесамовидной кости:
- Линия перелома, проходящая в коронарной плоскости, может имитировать раздвоенную сесамовидную кость
- Перелом может иметь сложную форму, лучше виден при КТ
- После перелома сесамовидная кость может подвергаться резорбции
(Слева) При рентгенографии переднего отдела стопы в косой проекции определяется слабо заметный продольно ориентированный перелом проксимальной фаланги пятого пальца. Переломы пальцев стопы при рентгенографии легко пропустить. Отек прилежащих мягких тканей позволяет заподозрить перелом и исследовать данную область под большим увеличением.
(Справа) У этого же пациента при рентгенографии переднего отдела попы в передне-задней проекции линию перелома видно лучше. Следует отметить отсутствие сегментации средней и дистальной фаланг, что является частым вариантом нормы четвертого и в особенности пятого пальца. (Слева) При рентгенографии переднего отдела стопы в передне-задней проекции определяется поперечный перелом проксимальной фаланги третьего пальца. При таком переломе лечение заключается в фиксации поврежденного пальца к соседнему неповрежденному. Перелом обычно консолидируется без последствий.
(Справа) При рентгенографии стопы в боковой проекции визуализируется перелом пятого пальца, который в других проекциях виден не был. Чтобы выявить такие переломы, необходимо выполнять прицельную рентгенографию пальцев стопы. Для отделения пораженного пальца полезно использовать петлю. (Слева) При рентгенографии переднего отдела попы в передне-задней проекции определяется перелом дистальной фаланги большого пальца III типа по Салтеру-Харрису. Такой перелом потенциально является открытым, что подразумевает высокий риск развития остеомиелита. Пациент почти достиг возраста костной зрелости, однако зоны роста все еще открыты.
(Справа) У этого же пациента при рентгенографии большого пальца стопы в боковой проекции визуализируется распространение перелома на дорсальную неассимилированную часть зоны роста и эпифиз. Следует отметить близость линии перелома к ногтевому ложу.
2. Рентгенография при переломе и вывихе пальцев стопы:
• Во многих случаях перелом выявляется лишь в одной проекции
• Рентгенографию в боковой проекции следует выполнять прицельно, чтобы в центре поля зрения находились поврежденные пальцы, а неповрежденные были отведены в сторону
• Перелом сесамовидных костей лучше всего виден в боковой проекции:
о При использовании укладки для сесамовидных костей перелом часто не визуализируется
3. КТ при переломе и вывихе пальцев стопы:
• При КТ перелом сесамовидной кости виден лучше, чем при рентгенографии:
о Позволяет обнаружить оскольчатый перелом, который не был заподозрен по результатам рентгенографии
4. МРТ при переломе и вывихе пальцев стопы:
• Зона отека костного мозга гиперинтенсивна на Т2 ВИ и в режиме STIR
• На фоне отека линия перелома может быть не заметна
• Позволяет оценивать состояние связок при хронических вывихах
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о Обычно диагноз ставят при рентгенографии
о КТ и МРТ используются при переломах сесамовидных костей у спортсменов
• Рекомендации по выбору протокола:
о КТ при переломе сесамовидной кости: стопа подошвой прилежит к столу, выполняется реконструкция изображений в сагиттальной и коронарной плоскостях
о МРТ при переломе сесамовидной кости: поле зрения ограничено передним отделом стопы, изображения получают в трех плоскостях, толщина среза - 2-3 мм
(Слева) При рентгенографии переднего отдела стопы в передне-задней проекции определяется раздвоенная латеральная сесамовидная кость большого пальца, характеризующаяся склеро-зированными краями. Причиной болезненности данной области может быть несросшийся перелом или повреждение раздвоенной сесамовидной кости, хотя раздвоение латеральной сесамовидной кости встречается реже, чем медиальной.
(Справа) У этого же пациента при рентгенографии переднею отдела стопы в боковой проекции визуализируется фрагментация сесамовидной кости. Острые края кости позволяют заподозрить наличие хронического перелома, однако не являются достоверным ею признаком. (Слева) У этого же пациента при МРТ в коронарной плоскости на Т2 ВИ в режиме FS определяется неровная линия перелома, проходящая в сагиттальной плоскости. При рентгенографии она была не видна. Перифокальный отек свидетельствует об острой или подострой стадии повреждения.
(Справа) У этого же пациента при МРТ в сагиттальной плоскости в режиме STIR визуализируются разделение сесамовидной кости, выявленное при рентгенографии, и перелом в острой стадии. В случае профессиональных спортсменов наличие острой травмы имеет большое значение, поэтому для ее подтверждения может выполняться МРТ. (Слева) При КТ в аксиальной плоскости в коаном режиме определяется старый перелом сесамовидной кости. Края отломков зазубрены и не склерозированы. Коаь напоминает разбитое яйцо, в отличие от раздвоенной сесамовидной коаи, характеризующейся округлым контуром.
(Справа) При рентгенографии переднего отдела стопы в передне-задней проекции определяется подострый отрывной перелом области прикрепления мышцы, приводящей большой палец. Кроме того, выявляется гетеротопическая оссификация данной мышцы. Травма возникла вследствие избыточного отведения большою пальца, в результате чего появились варусная деформация большого пальца столы и нестабильность 1-го плюснефалангового сустава. Латеральная сесамовидная кость раздвоена.
в) Дифференциальная диагностика перелома и вывиха пальцев стопы:
1. Раздвоенная или многораздельная сесамовидная кость:
• Как правило, больше по размеру, чем сесамовидная кость с переломом
• Края характеризуются наличием кортикального слоя
• Может выявляться только в одной стопе
2. Добавочный эпифиз:
• Расположен на конце фаланги, противоположном эпифизу:
о Эпифизы фаланг находятся на их проксимальном конце (основании); в редких случаях встречается вариант нормы-добавочный эпифиз на дистальном конце фаланги
3. Остеомиелит:
• Если при МРТ томограммы характеризуются низким разрешением, отек при переломе фаланги может быть ошибочно расценен как проявление остеомиелита
• Линию перелома следует искать на тонких срезах в сагиттальной плоскости
г) Патология. Общая характеристика:
• Этиология:
о Падение тяжелого предмета на палец стопы
о Удар кончиком пальца по вертикальной поверхности предмета:
- Происходит форсированное подошвенное сгибание дистальной фаланги
о Вывих плюснефалангового сустава, особенно 2-го, при нарушении биомеханики может становиться хроническим:
- Укорочение 1-й плюсневой кости, варусная деформация 1-й плюсневой кости, вальгусная деформация большого пальца стопы
о Перелом сесамовидной кости: чаще представляет собой стресс-перелом; кроме того, может быть вколоченным, либо возникать при избыточном тыльном сгибании стопы
д) Клинические особенности:
1. Проявления:
• Переломы дистальной фаланги большого пальца стопы по Салтеру-Харрису могут быть открытыми:
о Разрыв ногтевого ложа ± кровотечение
3. Лечение:
• Заключается в фиксации поврежденного пальца к прилежащему неповрежденному и ношении обуви с жесткой подошвой
• При вывихе фиксация может осуществляться спицей Киршнера
• При открытом переломе дистальной фаланги по Салтеру-Харрису проводится антибиотикотерапия
е) Диагностическая памятка:
1. Следует учесть:
• Следует помнить о возможности развития остеомиелита как осложнения переломов дистальных фаланг по Салтеру-Харрису
2. Советы по интерпретации изображений:
• Переломы пальцев стопы часто пропускают, поскольку их оценку не включают в диагностический поиск при рентгенографии:
о Необходимо пристально оценивать состояние пальцев стопы (увеличивать изображение на рабочей станции)
• При МРТ отек костного мозга, на фоне которого линию перелома заметить достаточно трудно, может быть ошибочно расценен как проявление инфекционного поражения:
о Линию перелома проще всего выявить на тонких срезах на Т1 ВИ
Признаки переломов и вывихов пальцев стопы
а) Визуализация:
• Обычно диагноз ставят при рентгенографии
• Во многих случаях перелом выявляется лишь в одной проекции
• Рентгенографию в боковой проекции следует выполнять прицельно, чтобы в центре поля зрения находились поврежденные пальцы, а неповрежденные были отведены в сторону
• Перелом сесамовидных костей лучше всего виден в боковой проекции:
о При использовании укладки для сесамовидных костей перелом часто не визуализируется
• КТ и MPT позволяют отличить раздвоенную сесамовидную кость от ее перелома
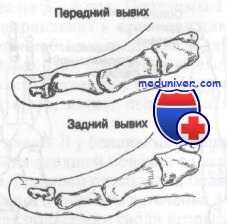
• Вывих плюснефалангового сустава:
о В результате травмы может происходить дорсальный или латеральный вывих
о Дорсальный вывих может возникать при хронической дисфункции подошвенной связки
• Вывих межфалангового сустава: обычно дорсальный
(Слева) На рисунке сагиттальною среза дистальной фаланги большого пальца стопы показан перелом I типа по Салтеру-Харрису. Переломы дистальных фаланг такого типа возникают у детей при ударах пальцами о какой-либо предмет. Несмотря на то, что перелом выглядит безобидно, он может быть открытым вследствие разрыва ногтевого ложа на небольшом протяжении. В таком случае возникает риск развития остеомиелита.
(Справа) При рентгенографии большого пальца стопы в передне-задней проекции визуализируется оскольчатый перелом дистальной фаланги IV типа по Салтеру-Харрису с распространением и на эпифиз, и на метафиз. (Слева) У этого же пациента при рентгенографии большого пальца стопы в боковой проекции определяется лишь незначительное смещение крупных костных фрагментов, однако перелом является открытым. Следует отметить выраженный отек мягких тканей ногтевою ложа.
(Справа) При рентгенографии переднего отдела стопы в передне-задней проекции визуализируется латеральный вывих 2-га плюснефалангового сустава. Вывихи, как правило, бывают латеральные или дорсальные. Латеральные почти всегда возникают в результате травмы, а дорсальные - вследствие как травмы, так и длительною воздействия повышенной нагрузки на подошвенную связку.
б) Дифференциальная диагностика:
• Раздвоенная или многораздельная сесамовидная кость
• Добавочный эпифиз
• Остеомиелит
в) Патология:
• Падение тяжелого предмета на палец стопы
• Удар кончиком пальца по вертикальной поверхности предмета
• Перелом сесамовидной кости: чаще представляет собой стресс-перелом; кроме того, может быть вколоченным, либо возникать при избыточном тыльном сгибании стопы
г) Клинические особенности:
• Переломы дистальной фаланги большого пальца стопы по Салтеру-Харрису могут быть открытыми:
о Разрыв ногтевого ложа ± кровотечение
д) Диагностическая памятка:
• Следует помнить о возможности развития остеомиелита, как осложнения переломов дистальных фаланг по Салтеру-Харрису
• Переломы пальцев стопы часто не замечают, поскольку их оценку не включают в диагностический алгоритм при рентгенографии стопы
• При МРТ перелом может быть ошибочно расценен как инфекционное поражение:
о На фоне отека костного мозга линия перелома может быть не заметна
Переломы и вывихи пальцев стопы. Диагностика и лечение
Переломы фаланг пальцев — нередкие осложнения, в большинстве случаев являются результатом прямой травмы. Внутри сухожилия короткого сгибателя большого пальца обычно находятся две сесамовидные косточки, лишь изредка подвергающиеся переломам.
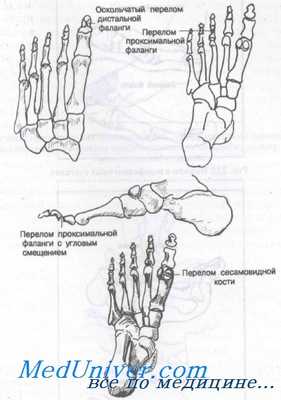
Большинство переломов фаланг — результат прямого удара, например падения тяжелого предмета на стопу. Переразгибание пальца (непрямой механизм) может привести к спиральному или отрывному перелому. Переломы сесамовидных костей обычно возникают вследствие острой или хронической прямой травмы. Перелом медиальной сесамовидной кости встречается чаще, чем латеральной.
Переломы фаланг проявляются болью, припухлостью и кровоизлияниями в первые 2—3 ч с момента травмы. Подногтевая гематома может появиться в течение первых 12 ч. При вывихах в плюснефаланговых суставах отмечаются боль, припухлость, невозможность ходить и заметная деформация.
Перелом фаланги лучше всего выявляют на рентгенограммах в прямой и косой проекциях. Для лучшей визуализации переломы сесамовидных костей требуют косых тангенциальных проекций. Удвоенная сесамовидная кость имеет гладкую закругленную поверхность, которую трудно спутать с острым отломком при переломах.
Лечение переломов и вывихов фаланг пальцев стопы
Переломы фаланг II—V пальцев без смещения можно лечить методом динамического шинирования. Динамическое шинирование состоит в том, что поврежденный палец прибинтовывают к соседнему здоровому, предварительно поместив между ними хлопчатобумажную прокладку. Шину следует менять через каждые несколько дней и иммобилизацию продолжать в течение 2—3 нед.
Лечение при переломах фаланг пальцев. Между пальцами помещают прокладку из мягкой ткани, сломанный палец прибинтовывают к соседнему пальцу. Обувь должна быть на твердой подошве
Желательно ношение открытой обуви. Перелом фаланги со смещением подлежит репозиции по методике, показанной на рисунке. После репозиции необходимо сделать снимки. Если репозиция нестабильна, рекомендуется направление к ортопеду для внутренней фиксации. Открытые переломы фаланг подлежат хирургической обработке с тщательным промыванием раны и по возможности ушиванием.
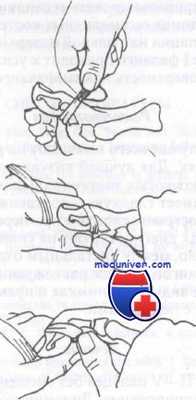
Закрытая репозиция перелома фаланги со смещением
Настоятельно рекомендуются наложение стерильной повязки, антибиотики и раннее направление к специалисту. Оскольчатые переломы I пальца лечат наложением гипсового сапожка, поскольку динамическое шинирование не дает адекватной иммобилизации. При переломе сесамовидной кости назначают супинатор на срок до 8 нед, однако при выраженной симптоматике может быть показан короткий гипсовый сапожок.
Репозиция вывиха в плюснефаланговом суставе.
А. По линии деформации делают вытяжение.
Б. Для воспроизведения действия повреждающей силы осуществляют переразгибание пальца.
В. При продолжающейся тракции завершают репозицию
Вывих в проксимальном межфаланговом суставе можно лечить методом закрытой репозиции с последующим прибинтовыванием к соседнему пальцу. При нестабильности репозиции необходимо срочное направление для внутренней фиксации. Вывихи в предплюсне-фаланговых суставах требуют парентерального введения анальгетиков и местной анестезии перед попыткой репозиции.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Вывих пальцев ног причины, симптомы, методы лечения и профилактики
Вывих пальца ноги — смещение кости в суставе, которое может произойти между костями плюсны и главными фалангами или между фалангами пальца. Чаще всего травма затрагивает большой и четвёртый пальцы стопы, а также мизинец. Остальные пальцы можно вывихнуть в основном при серьёзной травме ступни и её полной деформации. Если такая травма произошла, не откладывайте визит к травматологу или хирургу.
Причины вывиха пальцев ног
Основная причина вывиха — комбинированная травма, при которой происходит ушиб и последующее смещение костей сустава. Такие повреждения чаще всего происходят при:
- ударах по пальцам тяжёлыми предметами;
- падениях крупных предметов на ногу;
- ударах мизинцем об углы мебели;
- неудачных прыжках или падениях.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 26 Августа 2022 года
Содержание статьи
Симптомы вывиха пальцев ног
При вывихе фаланговых костей нормальное физиологическое положение пальца изменяется, он смещается, что заметно визуально. На фоне этого развивается острая боль, скованность движений, которая иногда охватывает всю стопу. Кожа в области повреждения краснеет, может произойти подкожное кровоизлияние.
В остром периоде после травмы симптомы наиболее выражены и постепенно проходят сами. Но это не значит, что обращением к врачу можно пренебречь: вывих без лечения может спровоцировать серьёзные осложнения.
Как диагностировать
Чтобы поставить диагноз, врач спрашивает, какую травму перенёс пациент, оценивает физиологическое положение пальца и наличие деформации, записывает жалобы. Для точной постановки диагноза проводит пострадавшего на рентген:
МРТ (магнитно-резонансная томография)
УЗИ (ультразвуковое исследование)
Дуплексное сканирование
Компьютерная топография позвоночника Diers
Чек-ап (комплексное обследование организма)
КТ (компьютерная томография)
К какому врачу обратиться
После незначительной травмы обратитесь к травматологу. Если подозреваете, что получили более серьёзное повреждение, отправляйтесь сразу к хирургу.
Как лечить бурсит височно-нижнечелюстного сустава
Врач иммобилизирует травмированный палец при помощи бинтовой повязки, не меняя его положения. Чтобы избавить пациента от неприятных ощущений, назначает анальгетики или рекомендует ненадолго прикладывать холодные компрессы:
Последствия
Застарелые вывихи сложно поддаются вправлению консервативными методами и требуют проведения операции. Вывихи зачастую сопровождается кровоизлиянием в суставную полость, которое опасно для синовиальной оболочки и чревато её воспалением и развитием деформирующего артроза.
Профилактика
Соблюдайте осторожность при ходьбе и активных движениях, особенно, если хотите на высоких каблуках, в открытой обуви или занимаетесь активными видами спорта.
Отличие ушиба от перелома
Часто в результате падений или при занятиях спортом человек получает ушиб. В тяжёлых случаях требуется консультация врача для избежания осложнений. Однако под симптоматикой ушиба может скрываться перелом костных тканей. Клиническая картина у данных повреждений схожая, но требует разного лечения. Если своевременно не определить характер травмы, увеличивается риск возникновения осложнений. Требуется знать отличия ушиба от перелома и когда следует обращаться с травмой к врачу.
Причины возникновения
Ушиб, как и перелом, возникает при нарушении техники безопасности на производстве или во время занятий спортом, падения, удара тупым предметом. Главный провоцирующий фактор в данной ситуации — воздействие какой-либо силы. Переломы также могут случаться при ослабленности костной ткани. Привести к хрупкости кости могут различные заболевания, например остеопороз, доброкачественные или злокачественные опухоли. Чаще переломы диагностируют в области нижних и верхних конечностей.
Дата публикации: 16 Марта 2021 года
Дата проверки: 16 Марта 2021 года
О чём говорит ушиб или перелом
Перелом подразумевает разрушение костной ткани, которое сопровождается смещением поражённой области. Возникает при воспалительном процессе, в результате удара. При отсутствии помощи больному осколки кости могут повредить мягкие ткани, что вызовет дополнительные травмы. В редких случаях возможен паралич, объясняется повреждение нервных клеток осколками костной ткани. Ушиб же подразумевает поражение мягких тканей закрытого типа. Часто исчезают самостоятельно, без использования медикаментозных средств и других методов терапии.
Разновидности ушибов и переломов
Ушибы врачи классифицируют в зависимости от тяжести повреждений:
- первая степень подразумевает незначительные повреждения, болезненные ощущения практически отсутствуют. Ушиб не требует помощи врача, заживает самостоятельно в течение недели;
- вторая степень сопровождается выраженным болевым синдромом, характеризуется повреждением мышечной ткани, у пациента отмечают выраженную отёчность;
- третья степень подразумевает повреждение сухожилий и связок;
- наиболее тяжелая степень — четвертая, ушиб нарушает функционирование органов, несёт угрозу здоровью человека.
Переломы имеют следующую классификацию:
- патологический, подразумевает разрушение костных тканей под воздействием различных заболеваний, пациент даже не замечает перелом;
- травматический, разрушительный для кости процесс начинается после воздействия мощной силы.
Врачи разделяют переломы на открытые и закрытые:
- закрытый перелом редко можно увидеть, отсутствует деформация кожных покровов;
- открытый перелом подразумевает проникновение в поражённый участок инфекции.
Как отличить ушиб от перелома
Изначально трудно определить, какой именно характер повреждения получил человек. Основные признаки ушиба — болезненные ощущения, покраснение поражённой области, отёчность. Болевой синдром при ушибе первой степени исчезает в течение нескольких минут, образуется синяк. При других разновидностях ушиба врачи отмечают стойкий болевой синдром, возможно повреждение внутренних структур. В случае ушиба головы возможны головные боли. Перелом имеет схожую симптоматику, однако существует несколько отличий:
- при разрушении костной ткани болезненные ощущения не стихают на протяжении нескольких часов, при ушибе болевой синдром постепенно становится меньше;
- при переломе отёчность появляется через 48 — 72 часа, при ушибе гематома образуется сразу;
- при нарушении целостности кости больной не может двигать поражённой областью из-за появления сильных болезненных ощущений, например пациент не может выпрямить ногу;
- в случае смещения кости повреждённая конечность в некоторых случаях деформируется.
Что делать при ушибе, когда и к какому врачу обращаться?
Изначально требуется определить характер травмы и тяжесть повреждений. При поражении верхней или нижней конечности проверяют её работоспособность. При незначительной травме требуется приложить к место ушибу лёд. Таким образом удастся остановить кровотечение. Самостоятельно применять обезболивающие препараты не рекомендуется. Противопоказано использование аспирина, который усиливает кровотечение. При сильном ушибе требуется наложить давящую повязку, далее требуется доставить пострадавшего к ортопеду-травматологу для последующего осмотра и составления курса терапии. Стационарное лечение требуется при ушибах 3 или 4 степени, а также при повреждении поясницы, головы, органов дыхания или живота.
При переломе больному требуется принять обезболивающее средство, обездвижить поражённый участок при помощи шины, остановить кровотечение при его наличии. Пострадавшему требуется обратиться в травматологическое отделение больницы.
Читайте также:
- Осложнения у больного при онкологических заболеваниях.
- Левый желудочек. Клапан аорты. Синусы Вальсальвы. Клапаны сердца.
- Системные отклонения при болезнях печени
- Диффузные изменения щитовидной железы. Гипоэхогенные изменения щитовидной железы.
- Показания и методика пробы Шварца (пассаж контраста по кишке)
