Проницаемость кишечника при атопическом дерматите - аллергиях
Добавил пользователь Евгений Кузнецов Обновлено: 27.01.2026
Кишечный лаваж — метод эффективного лечения аллергии.
Каждый год с наступлением поры цветения увеличивается число людей, страдающих от аллергии. Термин «аллергия» впервые появился в научном обиходе в 1906 г. Он был введён австрийским педиатром К. Пирке. Слово «аллергия» образовано от двух греческих слов: allos — «иной» и ergon — «действую». Аллергия — повышенная или извращённая чувствительность организма к какому либо аллергену – веществу, вызывающему аллергию. Выражаясь проще, иммунная система и организм отвечают бурной реакцией и преувеличенной защитой на вещества, которые сами по себе вполне безобидны. На сегодняшний день аллергия является глобальной медицинской проблемой, от неё страдает более 20% населения планеты. Каждое десятилетие распространённость аллергических заболеваний удваивается.
Попадая в кровь в больших количествах, когда какой-либо аллерген (пыльца, пыль, шерсть и т.д.) провоцирует иммунную реакцию, эти вещества вызывают расширение сосудов, выделение жидкости из мелких сосудов, покраснение кожи. Отсюда — раздражение слизистых оболочки носоглотки, насморк и чихание.
Предрасположенность к тому или иному виду аллергии передается по наследству. К примеру, если кто-то из родителей страдает аллергией, то у ребёнка вполне может развиться аллергия, но не обязательно того же вида.
Существует множество веществ, вызывающих аллергию: пыль, стиральные порошки, лекарственные препараты, шерсть животных, пыльца растений, краски, косметика, солнечный свет, продукты питания, укусы насекомых и т.д. Главное, как для профилактики, так для лечения аллергии, — выявить ее причину, тот аллерген, который и вызывает все неприятные последствия. Однако это не так уж легко, его трудно найти и ещё труднее избавится от его воздействия.Специалисты различают «стандартных» и «сезонных» пациентов. Зимой люди страдают от «неизлечимого» насморка, слезоточивости, зуда и других неприятных ощущений -это аллергия на холод. Другие люди становятся заложниками болезни летом, когда цветут деревья, злаки, в воздухе большое количество пыльцы. Третья группа риска приходится на весну и осень, когда причиной аллергии становится бытовой клещ, поселяющийся в помещениях. Медикаменты могут уменьшить проявления болезни, но устранить их окончательно – нет. Наиболее распространенной формой аллергии считаются : аллергический ринит, крапивница, аллергический дерматит, конъюнктивит, вплоть до экземы и бронхиальной астмы. Причинами этого являются:-ухудшение экологической обстановки;-качество продуктов питания;-рост количества транспорта в крупных городах;-чрезмерное использование средств бытовой химии;-бесконтрольное применение лекарств и др.
Одним из способов избавления от признаков аллергии и влияния токсинов является кишечный лаважВо все времена люди понимали пользу очищения кишечника и детоксикации организма. Например, в Индии и Китае на протяжении тысячелетий считались нормой жизни различные приемы очищения кишечника и другие оздоровительные процедуры. Методик очищения кишечника к настоящему времени предложено немало. Но все они не идеальны. Провести эффективное и физиологичное очищение всего кишечника и одновременно осуществить детоксикацию и коррекцию внутренней среды организма, восстановить микрофлору кишечника позволяет новая модификация кишечного лаважа, разработанная в 1983году научными сотрудниками НИИ скорой помощи им. Н. В. Склифосовского.
Кишечный лаваж (КЛ) — это промывание кишечника специальным раствором. В отличие от гидроколонотерапии КЛ подразумевает прием раствора естественным путем, что, безусловно, более физиологично. Объем выпиваемого раствора равен примерно 4,5 л, и это соответствует предельной емкости кишечника (в среднем — 3 л), плюс дополнительный объем для тщательной очистки. Раствор имеет близкое значение рН содержимому кишечника. В состав раствора в виде солей входят основные макроэлементы (калий, натрий, кальций, магний, углерод, фосфор, сера и хлор), микроэлементы и витамины. Вспомним, что через кишечник за сутки проходит около 13 л пищевого химуса (полупереваренной пищи с ферментами, желчью и другими факторами, способствующими пищеварению). При этом происходит активный процесс обмена между содержимым кишечника и кровью через стенку кишечника. В норме из крови в кишечник поступают продукты обмена веществ, в кровь же поступают продукты пищеварения.
Если промывать кишечник чистой водой, травяными настоями, то по градиенту концентрации многие ионы из плазмы крови начнут диффундировать в кишечник. Потери ионов калия могут достичь критического уровня, возникнет гипокалиемия – состояние, чреватое возникновением серьезных нарушений сердечного ритма. Если же промывание кишечника осуществляется раствором, содержащим соли калия, то кровь, наоборот, дополнительно обогатится этими ионами в случае их дефицита. То же самое происходит с другими минералами и витаминами. Неслучайно в состав раствора не включены соединения азота: в этом случае они «сбрасываются» в него из крови. А поскольку в плазме крови, омывающей кишечник, соединения азота представлены в основном мочевиной и креатинином, освобождение от этих соединений представляет собой эффективную детоксикацию.
Специально подобранный состав раствора делает процедуру кишечного лаважа:эффективной в плане коррекции микрофлоры кишечника и детоксикации организма комфортной безвредной.В результате процедуры происходит полное удаление содержимого кишечника, в том числе токсичных веществ внешнего и внутреннего происхождения, аллергенов, устраняется избыточная колонизация кишечника условно-патогенными микроорганизмами. В результате очищения кишечника и крови уменьшается функциональная нагрузка на органы детоксикации организма: печень, почки, легкие, кожу, иммунную систему. Важным моментом является то, что повторные сеансы отмывания кишечника способствуют регенерации клеток слизистой кишечника, что устраняет ее избыточную проницаемость для бактерий и их токсинов, для аллергенов.
Показания к проведению кишечного лаважаПринимая во внимание механизмы лечебного действия кишечный лаваж можно рекомендовать в качестве элемента комплексной терапии при различных заболеваниях и в первую очередь при различных формах аллергии, хронических заболеваниях кожи.
Заболевания или состояния, при которых показано проведение кишечного лаважа: при гастрите, энтероколите, запоре ,дисбактериозе кишечника , хроническом гепатите, панкреатите с повторением курса, дискинезии желчевыводящих путей, болезненных, нерегулярных месячных , подготовке к операциям и эндоскопическим исследованиями желудочно-кишечного тракта. Кожные болезни: угревая сыпь, экзема, атопический дерматит, псориаз , острые и хронические аллергические заболевания .Очищение организма желательно проводить 2 раза в год . Как оздоровительную процедуру кишечный лаваж применяют у людейпитающихся рафинированной пищей; беспорядочно питающихся; ведущих малоподвижный образ жизни; склонных к ожирению; подверженных частым простудным заболеваниям; после курсового лечения антибиотиками; деятельность которых связана со стрессовыми ситуациями и профессиональной вредностью; имеющих вредные привычки (в том числе никотиновую зависимость)Кишечный лаваж можно сравнить с генеральной уборкой. На фоне его проведения гораздо более выраженный эффект дают и другие методы лечения, например, фармакотерапия, диетотерапия.
Клинические результаты
После рекомендованного курса процедур восстанавливается регулярный стул у пациентов с запорами, усиливается желчеотделение при исходной дискинезии желчевыводящих путей. Некоторые пациентки отмечают восстановление регулярности месячных циклов, практически у всех сокращается симптоматика ПМС (предменструального синдрома). Согласно современным представлениям кишечник представляет собой еще один гормонопродуцирующий орган. Поэтому очищение и восстановление функциональной активности кишечника сопровождается нормализацией и гормонального фона организма.
Многие пациенты обращаются по поводу тех или иных дерматологических проблем: экземы, атопического дерматита, угревой сыпи, повышенной чувствительности кожи, дряблой, атоничной кожи. Чаще всего сразу после проведения лаважа наблюдается практически мгновенный оздоровительный и эстетический результат: улучшается цвет лица, появляется румянец, повышается упругость кожи, восстанавливается овал лица. А вот у пациентов с астмой, экземой, псориазом улучшение наблюдается только после 7-10-ой процедуры, наступает стойкая ремиссия.Большинство пациентов уже после первой процедуры кишечного лаважа отмечают выраженное улучшение самочувствия, повышение работоспособности.
Таким образом, кишечный лаваж является простым, высокоэффективным, безопасным и безболезненным методом. Он одобрен и разрешен к применению Минздравом России и Департаментом здравоохранения г. Москвы. С его помощью успешно прошли лечение тысячи больных.
В нашем городе процедуру кишечного лаважа можно пройти только в клинике « Реал-мед». Перед первой процедурой необходимо проконсультироваться у гастроэнтеролога.
Карта сайта Правовая информация
2022 © Клиника лазерной хирургии "Реалмед"
Проницаемость кишечника при атопическом дерматите - аллергиях
Проницаемость кишечника при атопическом дерматите - аллергиях
Более 50 млн американцев страдают от атопических болезней, обычно считая их аллергией. Аллергия является шестой из лидирующих причин хронических заболеваний в США и обходится системе здравоохранения в $18 млрд ежегодно. В восприимчивости к аллергии определенную роль играют генетические факторы и окружающая среда.
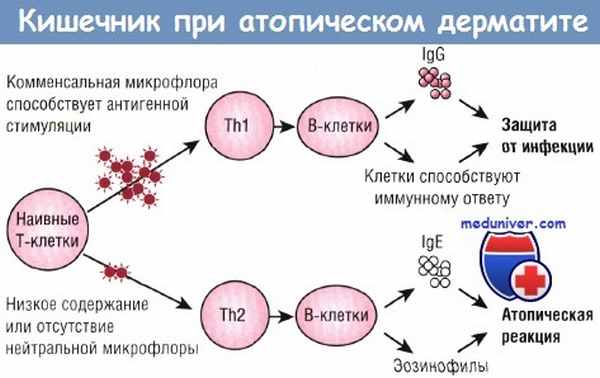
Гигиеническая гипотеза атопического заболевания предполагает, что изменения окружающей среды в промышленно развитом мире привели к снижению контактов с микроорганизмами в раннем возрасте, что и обусловило эпидемический рост случаев атопиче-ской экземы, аллергических риносинуситов и астмы. В основе атопии лежат популяции Т-лимфоцитов аллерген-специфических антител.
Комменсальная микрофлора кишечника имеет важное значение для антигенной стимуляции, которая приводит к Th1-иммунному ответу в GALT, что защищает кишечник от воспаления. Отсутствие комменсальных бактерий в моделях на животных (например, безмикробная модель мыши) ведет к гиперреактивному Th2-иммунному ответу и отсутствию толерантности к перорально введенным антигенам.
В модели на крысах, имеющих передачу сигнала через TLR4, показано действие механизма, посредством которого флора просвета кишечника может влиять на иммунный ответ на антигены, поступающие с пищей. Антибиотики, назначаемые в неонатальном периоде, угнетают и изменяют собственную микрофлору кишечника и TLR4, стимулируя формирование аллергического фенотипа. При заселении кишечника комменсальной микрофлорой (в периоде новорожден-ности) ответы на аллерген через специфический IgE и Th2-цитокин у получавшей антибиотик мыши редуцируются.
В ряде исследований описаны желудочно-кишечные расстройства у детей с атопической экземой. Caffarelli и соавт. показали, что симптомы желудочно-кишечных нарушений (например диарея, рвота и регургитация) больше распространены среди пациентов с экземой, чем среди здоровых людей. Частота симптомов коррелировала со степенью тяжести болезни.
Было показано, что некоторые микробные продукты эффективны для лечения и/или профилактики аллергии как в экспериментальных моделях, так и в клинических исследованиях. Новые исследования пробиотиков обнаружили, что определенные виды бактерий, особенно лактобактерии, могут снижать аллергическую реакцию. Проспективное исследование 159 детей с атопией в семейном анамнезе показало, что увеличение потребления ретинола, кальция, цинка и назначение пробиотиков в перинатальном периоде сокращает риск развития экземы.
В двойном слепом плацебоконтролируемом исследовании 62 пар мать-ребенок выявили, что при назначении пробиотиков беременным и кормящим матерям увеличивается количество противовоспалительного трансформирующего фактора роста b-2 в грудном молоке. Риск развития атопической экземы в течение первых 2 лет жизни у младенцев, матери которых получали пробиотики, был значительно ниже по сравнению с детьми, матери которых получали плацебо (15 и 47% соответственно, ОР 0,32; 95% ДИ 0,12-0,85).
Вероятно, назначение пробиотиков матерям принесет пользу тем младенцам, у которых увеличивалась концентрация IgE в пуповинной крови. Назначение пробиотиков во время беременности и грудное вскармливание могут усилить иммунозащитные свойства грудного молока и обеспечить защиту от атопического дерматита в течение первых 2 лет жизни.
Модуляция проницаемости слизистой и времени экспозиции антигена представляют собой области перспективных исследований для предотвращения атопических заболеваний.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Атопический дерматит: как связаны микробиомы кожи и кишечника
Атопическим дерматитом или экземой страдает 15–20% детей и 2–8% взрослых во всём мире. Воспаление, вызванное атопическим дерматитом, проявляется высыпаниями и сильным зудом — такое состояние может продолжаться годами и серьёзно ухудшать качество жизни. Нет способов вылечить экзему полностью, но есть средства, которые помогут облегчить болезнь.
В этой статье разбираемся, как распознать атопический дерматит и выясняем, что делать для облегчения симптомов и профилактики.
Содержание
Как понять, что это атопический дерматит?
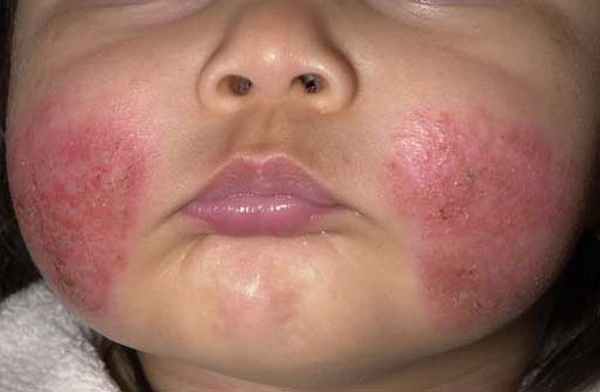
Основные признаки АД — высыпания на сгибах локтей и колен у взрослых и в складках шеи и на щеках у детей. Кожа шелушится и зудит, а на поражённых местах появляются корочки и расчёсы.
Часто обострение экземы связано с другими факторами:
- Холодное время года;
- Употребление некоторых продуктов;
- Ношение шерстяной одежды;
- Использование моющих средств и бытовой химии;
- Воздействие аллергенов;
- Стресс;
- Повышенное потоотделение.
Наследственность или образ жизни — что больше влияет на болезнь?
Значительный вклад в возникновение АД вносит наследственность и больше всего к нему предрасположены те, чьи родственники болели атопическим дерматитом, аллергическим ринитом, аллергическим конъюнктивитом и астмой.

Как генетическое тестирование помогает при планировании семьи
Один из главных механизмов развития атопического дерматита — образование дефектов кожного барьера, которые могут возникать по разным причинам, например генетические мутации, дисбактериоз кожи или нарушение работы иммунной системы.
Генетический тест Атлас оценивает риск заболеть атопическим дерматитом по совокупности факторов:
- Генетические варианты, повышающие риск развития атопического дерматита;
- Наличие сопутствующих заболеваний, таких как аллергический ринит, бронхиальная астма и другие виды аллергий;
- Наличие атопического дерматита и аллергических заболеваний в семейной истории;
- Факторы окружающей среды и образа жизни, такие как курение.
Чаще всего АД заболевают дети до 2 лет, но иногда болезнь впервые проявляется у детей старшего возраста и взрослых.
Исследования говорят, что распространение атопического дерматита в современном мире связано с внешними факторами, каждый из которых связан с изменениями микробиома.
Как микробиомы кожи и кишечника регулируют иммунитет?
Микробиом кожи — регулятор её состояния, но когда речь идёт о кожных заболеваниях, таких как псориаз, акне, себорейный дерматит и атопический дерматит, микробиом кишечника тоже вносит свой вклад.
Микробиота. Что это за орган и зачем он нам
Кишечник и кожа покрыты эпителиальными клетками и выполняют барьерную функцию. Определенные вещества способны проникать сквозь эпителиальный слой в кровоток, где они встречаются с клетками иммунной системы. На раннем этапе жизни иммунная система таким образом частично обучается реагировать на компоненты микроорганизмов. В результате в организме закладывается толерантность к тем или иным веществам.
При аутоиммунных заболеваниях происходит сбой и иммунные клетки начинают ошибаться и вырабатывать антитела к безобидным веществам или даже к клеткам собственного организма. В результате возникают воспалительные процессы, которые могут повредить важные органы — чаще всего страдают слизистые, кожа и кишечник.
Нарушение микробиома кожи, а в некоторых случаях и микробиома кишечника, может привести к нарушению барьерной функции, поэтому работа с атопичной кожей должна учитывать состояние обоих органов и их микробиомов.
В чём связь микробиома кишечника и атопического дерматита у детей?
Исследования показывают, что отклонения кишечной микрофлоры от нормы — распространённый триггер АД у детей. Самая известная гипотеза в этом направлении — гигиеническая теория. Она подразумевает, что детей окружают слишком стерильной средой, взаимодействие с микробами ограничивается, поэтому иммунитет не учится адекватно их распознавать и становится излишне чувствителен к любым раздражителям. По этой же причине применение антибиотиков в первый год жизни ребенка увеличивает риск развития АД на 41%.
Помимо излишней приверженности к гигиене, учёные включают в список важных факторов развития АД другие условия окружающей среды:
- Небольшой размер семьи: считается, что если в семье несколько детей, то их микробиота будет развиваться активнее.
- Большие города: загрязнённый воздух снижает разнообразие микробиоты, особенно это сказывается на детях.
- Западная диета: приверженность к быстрым углеводам, мясу и малая доля овощей в рационе считается косвенной причиной проблем с кожей и аллергий. А вот употребление во время беременности и лактации большого количества рыбы снижает риск развития АД у ребенка.
- Домашние животные: наличие в семье собаки показало защитное действие в отношении атопического дерматита.

Как заботиться о коже по науке? 7 универсальных правил
Как облегчить атопический дерматит?
Всем людям, страдающим атопическим дерматитом, нужно использовать эмоленты — увлажняющие и смягчающие средства. Использовать их нужно 3–4 раза в день в большом объёме — у взрослого человека, с большой площадью поражений кожи, используется до 600 граммов средства в неделю, у ребенка 250.
За медикаментозным лечением нужно обращаться к врачу. При лечении в первую очередь применяются противовоспалительные препараты, такие как глюкокортикоиды. Если к атопическому дерматиту присоединяется вторичная инфекция, то лечить её нужно будет антибиотиками.
При серьёзных поражениях кожи врач может назначить фототерапию – воздействие ультрафиолетовых волн разной длины на кожу в условиях медицинского учреждения. Фототерапия показывает хорошие результаты в уменьшении воспалительного процесса и снижении зуда. Во время фототерапии на кожу воздействует строго дозированное UV-излучение с определенной длиной волны, это менее травматично для кожи чем обычный загар или коммерческий солярий.
«Современный взгляд на актуальную проблему – пищевая сенсибилизация у детей первого года жизни»
Раздел только для специалистов в сфере медицины, фармации и здравоохранения!

Медицинский совет, № 6, 2015
В последнее время проблема распространённости пищевой аллергии у детей обсуждается во всём мире. Опасность составляет несвоевременное диагностирование данной патологии, что приводит к развитию серьёзных аллергических заболеваний. О причинах возникновения заболевания и правильном ведении детей раннего возраста с пищевой сенсибилизацией нам рассказала главный педиатр ЦФО РФ, заслуженный врач РФ, доктор медицинских наук Ирина Николаевна Захарова.
- Уважаемая Ирина Николаевна, сегодня в практике врача педиатра часто встречаются дети с пищевой аллергией. Что такое «пищевая аллергия», и как Вы оцениваете её распространённость среди детей раннего возраста?
Если придерживаться официального определения, то пищевая аллергия - это реакция гиперчувствительности организма на различные пищевые продукты, реализующаяся с помощью иммунологических механизмов. Другими словами -- это «аллергия на еду». Впервые непереносимость коровьего молока упоминается в трудах Гиппократа. Правда, термин «аллергия» был предложен лишь в 1906 г. австрийским педиатром Клеменсом Пирке для обозначения «иного действия» («allos» -- другой, «ergon» -- действие), в данном случае для обозначения неадекватного ответа организма на пищу. В работах Галена были описаны случаи гиперчувствительности к козьему молоку, а в XVIII--XIX веках наблюдались случаи астматических приступов после употребления рыбы, появление кожных симптомов после употребления яиц или ракообразных (устрицы, крабы). Были и другие упоминания аллергических реакций, даже таких тяжёлых, как анафилактический шок, возникший в ответ на употребление молока.
Особенностью пищевой аллергии заключается в том, что она может проявляться в виде различных аллергических реакций: кожных, со стороны органов дыхания, слизистой глаз, носа, и желудочно-кишечного тракта.
Если говорить о распространённости аллергии в наше время, то стоит отметить, что эту патологию можно назвать неинфекционной эпидемией XXI века. Пищевой аллергией и непереносимостью страдает около 6--8% всех детей, среди них около 20-30% детей первого года жизни. Другими словами в России каждый 4-ый ребенок предрасположен к развитию аллергии.
- Ирина Николаевна, вы упомянули о различных проявлениях аллергии, не могли бы Вы рассказать более подробно о клинических проявлениях пищевой аллергии?
Во-первых, надо сказать, что большинство проявлений пищевой аллергии приходится на первые 6 месяцев жизни ребёнка. В 50--70 % случаев она проявляется кожными реакциями в виде атопического дерматита, реже в виде крапивницы. Своего максимума кожные проявления достигают к 6 месяцам, а затем они могут проявляться в меньшей степени, иногда исчезают полностью, при соблюдении рекомендаций врача, а иногда могут сопровождать человека на протяжении всей жизни. И если мы наблюдаем у ребенка, появившийся запор на третьем году жизни, а в анамнезе -- атопический дерматит с раннего возраста, то, скорее всего запор связан с расширением диеты, с тем, что в питание ребенка ввели продукты, вызывающие аллергию: кефир, йогурты, творог и т. д.
Другими частыми реакциями при пищевой аллергии являются гастроинтестинальные проявления: колики в животе, связанные с приёмом пищи, впервые появившаяся рвота, кровь в стуле. Реже встречаются отёк Квинке, обструктивный бронхит, анафилаксия. Педиатры должны помнить, что пищевая аллергия может способствовать в дальнейшем к развитию опасных и хронических заболеваний, таких как бронхиальная астмы, аллергический ринит, также к необъяснимой задержке роста и дефициту веса у ребёнка. Интересен и тот факт, что из респираторных реакций сначала манифестирует астма, а дальше -- аллергический ринит. Казалось бы, что первой должна проявиться гиперреактивность слизистой носа, а потом -- бронхиального дерева. Однако существенный вклад в развитие бронхиальной астмы вносит атопический дерматит. Из 100 больных детей с атопическим дерматитом, который плохо лечится, у 54 детей развивается бронхиальная астма, и это важно помнить.
Необходимо обращать внимание на первичные симптомы, которые могут выражаться в периодических высыпаниях на коже у детей до 3-ёх месяцев, но не каждый случай реализует аллергию. Важно вовремя заметить и наблюдать заболевание, уметь определять проявления атопического дерматита, поскольку степень выраженности кожных проявлений может быть разной -- от минимальных (только сухость в типичных местах), до выраженных, которые не вызывают сомнений.
- Что является основными причинами возникновения пищевой аллергии?
Существует несколько причин развития аллергических заболеваний. Основная причина -- это генетическая предрасположенность к аллергии. Обычно мы выясняем у ближайших родственников наличие аллергических заболеваний (бронхиальная астма, поллиноз, атопический дерматит и др.). Родители, страдающие аллергией, должны сообщать об этом врачу педиатру, т.к. это поможет предупредить развитие данной патологии у ребенка.
Я хочу ещё раз обратить внимание на то, что пищевая аллергия является стартовой, с нее, как правило, все начинается, а в дальнейшем вовлекаются в патологический процесс различные органы и системы. Существует неоспоримая взаимосвязь между различными аллергическими заболеваниями, такими как аллергический ринит, астма, атопический дерматит. Поэтому, если у родителей в анамнезе есть аллергические заболевания, риск развития пищевой аллергии у ребёнка в первые месяцы жизни резко возрастает. При наличии аллергии у одного из родителей риск появления аллергии у ребёнка составляет от 20 до 40%, в случае, если оба родителя атопики -- риск увеличивается от 50 до 80%. Но следует отметить, что не всегда семейный анамнез является надёжным индикатором аллергии, т.к. по современным данным, около 55% аллергических реакций регистрируется у детей Европы, родители которых не имеют атопического анамнеза. Конечно, генетическая составляющая занимает ведущее место, но следует учитывать и фактор раннего воздействие пищевых аллергенов на организм. Вот почему так важно грудное вскармливание с первых часов после рождения.
В дальнейшем, чаще после достижения ребёнком годовалого возраста приобретает значение воздействие бытовых факторов, а также загрязнение воздуха. Крайне негативное воздействие на ребенка оказывает табачный дым. А вот перенесённые в детстве легкие инфекции, могут сыграть положительную роль, т. к. приводят к стимуляции иммунной системы организма, противоинфекционной защиты, переключению иммунного ответа с Т-хелперного ответа 2-го типа (Тh-2) на Тh1, что cпособствует снижению риска возникновения аллергии.
- Почему пищевая аллергия часто возникает у ребёнка именно в раннем возрасте, этому способствуют какие-то физиологические особенности?
Да, конечно, ранняя пищевая сенсибилизация связана в первую очередь с незрелостью организма ребёнка, его пищеваритального тракта, иммунной системы. Среди причин раннего формирования пищевой аллергии у детей, первое место занимает физиологическая незрелость желудочно-кишечного тракта: низкое содержание пепсина, недостаточная активность панкреатических ферментов, низкая выработка слизи и других гликопротеинов. Также у ребёнка может наблюдаться повышенная проницаемость кишечника. Всё это приводит к большему риску развития аллергии именно в самом раннем возрасте. Поэтому, для снижения риска развития аллергии, необходимо кормить грудью, как минимум, первые полгода жизни.
- Какие продукты в питании матери или малыша чаще всего вызывают аллергические реакции?
Исследование, которое провел доктор Бока (Bock S.A., 1988) 27 лет назад до сих пор называют «золотой восьмеркой», поскольку 8 пищевых продуктов вызывают аллергию у 93% детей. Это исследование включало 710 человек (взрослых и детей) и было установлено, что главным аллергеном для человека является белок куриного яйца. Хочу подчеркнуть, что всем детям, даже здоровым, до 3 х лет белок куриного яйца давать не следует. Желток тоже может быть аллергенен, поэтому для использования в пищу ребёнка яйцо необходимо варить не менее 20 минут и для кормления выбирать ту часть желтка, которая не граничит с белочной оболочкой. Следующий продукт, часто вызывающий аллергию -- арахис. Он стоит на первом месте среди причин развития анафилактического шока у людей и считается самым страшным аллергеном. Также часто вызывают аллергию соя, лесной орех, рыба, ракообразные и пшеница.
Самым главным аллергеном для ребенка является белок коровьего молока. Необходимо отметить, что распространённость аллергии к белкам коровьего молока варьирует от 2 до 7,5%. Аллергия на белок коровьего молока характерна для детей, находящихся исключительно на искусственном вскармливании (от 2 до 7%). Однако дети, которые получают только грудное молоко матери, также могут реагировать на белки коровьего молока, которые попадают в материнское молоко (от 0,5 до 1,5%).
Некоторые педиатры при аллергии к белкам коровьего молока назначают смеси на основе козьего молока или натуральное козье молоко. Это неправильно, поскольку не только белок коровьего молока может провоцировать аллергию. Доказано, что в 92% случаев козье молоко вызывает так же аллергию! Если рекомендации помогают лишь 8% пациентов, такую тактику лечения нельзя считать правильной.
Помимо продуктов «золотой восьмерки» также аллергенами являются: кунжут, какао, цитрусовые, свинина, кукуруза, яблоки, бананы, киви и т. д.
Как выявить пищевую аллергию у детей, которые находится исключительно на грудном вскармливании?
Опираясь на зарубежные данные, считается, что не более 0,5 % детей, находящихся на грудном вскармливании, имеют пищевые аллергические реакции. Однако пищевую аллергию не всегда диагностируют. Например, колики, связанные с едой педиатры часто связывают с лактазной недостаточностью, которая является любимым диагнозом среди педиатров. Лактазная недостаточность при этом вторичная, а первопричиной является белок коровьего молока, который надо убрать из диеты матери. В итоге, если врач не понимает, что лактазная недостаточность вторичная, он назначает безлактозные смеси, которые не помогают! Дети страдают, получая неправильную диетотерапию!
Хочу обратить внимание на типичный сценарий развития пищевой аллергии у младенцев первых месяцев жизни: колики, связанные с едой, которые появляются, как правило, на 2-3 неделе жизни, затем появляется жидкий, водянистый, иногда пенистый стул, который оставляет «зону обводнения» на подгузнике. У части детей появляется запор, но стул при этом ЖИДКИЙ («ЗАПОРНЫЙ ПОНОС»). А через пару месяцев, иногда раньше, иногда позже, появляется сухость наружной поверхности предплечий и голеней, а также щек. Только тогда врач начинает понимать, что все, что было до этого -- колики, водянистый стул, запор -- были гастроинтестинальными проявлениями пищевой аллергии. Все эти симптомы указывают на высокую вероятность аллергии к белкам коровьего молока, но, к сожалению, многие смогли понять только к 5-6-месячному возрасту. Поэтому, на мой взгляд, аллергических реакций на мамино молоко гораздо больше, но их просто не диагностируют. Следует отметить ещё одну особенность. За последние 5 лет резко увеличилось число детей, которые имеют в стуле ребёнка примесь крови. Раньше данный симптом так часто не наблюдался.
В чём заключается принцип лечения пищевой аллергии у детей?
Когда мы говорим о лечении, какого-то заболевания, в том числе аллергии, то предполагаем применение лекарственных препаратов. Что касается лечения пищевой аллергии, то его основу составляет в первую очередь полная элиминация аллергена и соблюдение диетотерапии, ни одно лекарство при данном заболевании не поможет, пока не будет исключен пищевой аллерген. Родители должны быть терпеливыми, поскольку результат лечения мы не сможем увидеть сегодня или завтра, для достижения эффекта должно пройти некоторое время, как минимум это составляет около 2--3--4 недель.
Также стоит обратить внимание на особенности диагностики пищевой аллергии. При пищевой аллергии иммуноглобулин E не является тестом, исключающим или подтверждающим диагноз аллергии. Основываясь только на определении IgE, у двух из трёх пациентов диагноз аллергии на белок коровьего молока будет пропущен. Это доказано в двойном слепом исследовании с нагрузочным тестом, в котором принимали участие 170 детей с подтверждённой аллергией к белкам коровьего молока. По результатам теста, лишь у 61 ребёнка (36%) были выявлены специфические IgE к этому аллергену. Поэтому необходимо подчеркнуть, что основу диагностики при данном заболевании составляет правильная диета (убрали молоко, прошло 2-4 недели, все прошло, значит, аллергия). Если при введении молока симптомы появляются вновь, значит аллергия. Большинство родителей отказываются от провокации. Соответственно диагностика и лечение пищевой аллергии напрямую зависит от правильно подобранного питания ребёнка. Педиатры и родители часто совершают типичные ГРУБЫЕ ошибки, необоснованно назначая:
1. частично гидролизованную смесь
2. соевую смесь первые 6 месяцев
3. кисломолочную смесь
4. смеси на основе козьего молока
5. безлактозные смеси.
Как правильно организовать питание ребёнка с аллергией на белок коровьего молока, какие смеси следует выбирать?
Согласно Рекомендациям Европейского общества педиатров, гастроэнтерологоа, нутрициологов и детских гепатологов, 90% детей с пищевой аллергией должны переводиться на смеси на основе высоко гидролизованного белка (казеиновые, сывороточные), а 10 % - на смеси на основе аминокислот.
В случае полного исключения грудного молока и перевода ребёнка на аминокислотные смеси, можно ли быть уверенными, что организм ребёнка будет развиваться в полной мере?
Да, эти смеси имеют большую доказательную базу, опыт применения более 35 лет, более 60 клинических исследований.
Насколько эффективны аминокислотные смеси при терапии пищевой аллергии?
По результатам различных исследований доказано, что длительное применение аминокислотных смесей у детей раннего возраста безопасно, показано не только при аллергии на белок коровьего молока, но и при поливалентной пищевой аллергии. Причём раннее выявление аллергии на белок коровьего молока, своевременное назначение аминокислотной смеси предупреждает развитие поливалентной сенсибилизации у детей. Через три дня после назначения аминокислотной смеси исчезает кровь в стуле, через неделю купируются кишечные колики, связанные с едой, через три--четыре недели наступает значительное улучшение и полное купирование симптомов атопического дерматита, у большинства детей симптомы исчезают совсем. Для ликвидации симптомов эозинофильного эзофагита требуется больше времени (около 6--8 недель). Благодаря купированию гастроэзофагеального рефлюкса и эозинофильного эзофагита через 1--3 месяца прослеживается положительная динамика роста и веса ребёнка. Данная оценка динамики клинических проявлений позволяет нам с уверенностью сказать, что совокупность элиминационной диеты и применение аминокислотной смеси при пищевой аллергии у ребёнка, приводит к положительным результатам.
Атопический дерматит (экзема)
(Атопическая экзема; детская экзема; нейродермит; эндогенная экзема)
, MD, PhD, Georg-August University of Göttingen, Germany
- Этиология
- Патофизиология
- Клинические проявления
- Диагностика
- Прогноз
- Лечение
- Основные положения
- Дополнительная информация
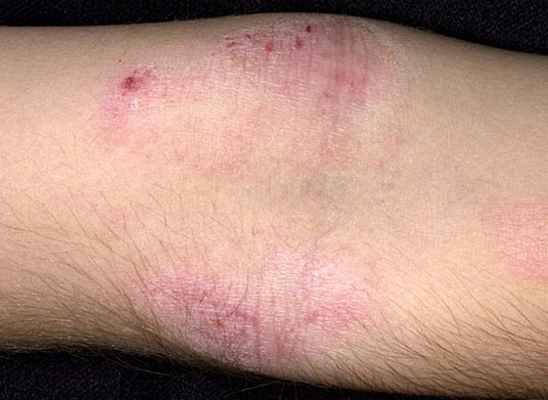
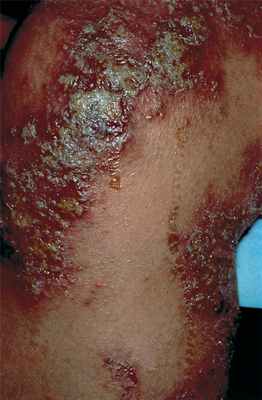
Атопический дерматит представляет собой хроническое рецидивирующее воспалительное заболевание кожи со сложным патогенезом, с участием генетической предрасположенности, дисфункции иммунологического и эпидермального барьера, а также факторов окружающей среды. Главным симптомом является зуд; высыпания на коже варьируют от легкой эритемы до тяжелой лихенификации и эритродермии. Диагностика включает сбор анамнеза и обследование. Лечение включает в себя рекомендации по правильному уходу за кожей, избегание провоцирующих факторов, а также местное применение кортикостероидов и иммунодепрессантов. Также важно лечение зуда и суперинфекций. В тяжелых случаях может потребоваться системная иммуносупрессивная терапия. Атопический дерматит, развившийся в детстве, часто регрессирует или его проявления значительно ослабевают во взрослом возрасте.
Этиология атопического дерматита
Атопический дерматит поражает главным образом детей, проживающих в больших городах или развитых странах, распространенность этого заболевания за последние 30 лет увеличилась; до 20% детей и 10% взрослых из развитых стран подвержены заболеванию. У большинства людей заболевание развивается в возрасте младше 5 лет, у многих - в возрасте до 1 года; однако атопический дерматит может начаться даже в позднем взрослом возрасте. Согласно пока неподтвержденной гигиенической гипотезе, уменьшение контакта с инфекционными агентами в детстве (например, при более строгом соблюдении гигиены в доме) может увеличить частоту развития атопии и аутоиммунных нарушений, направленных на собственные белки.
Многие пациенты или члены их семей, с атопическим дерматитом, также имеют аллергию астму Астма Бронхиальная астма – заболевание, характеризующееся диффузным воспалением дыхательных путей с разнообразными пусковыми механизмами, которое приводит к частично или полностью обратимому бронхоспазму. Прочитайте дополнительные сведения и/или гиперчувствительность немедленного типа, которые, например, проявляются аллергическим сезонным или круглогодичным риноконъюнктивитом. Триада атопического дерматита, аллергического риноконъюнктивита и астмы называется атопией или атопическим диатезом. Другие дерматологические признаки атопии включают ксероз, ихтиоз Ихтиозы Ихтиозы – это группа заболеваний кожи, сопровождающихся шелушением кожи и образованием чешуек, варьирующих от легкой, но беспокоящей больного, сухости кожи до тяжелого инвалидизирующего заболевания. Прочитайте дополнительные сведения , складку нижних век (складка Денни-Моргана), разрежение боковых частей бровей (признак Гертога), непереносимость шерсти (раздражение и зуд, вызванные контактом кожи с шерстью), белый дермографизм (сужение сосудов, вызывающее побеление кожи в ответ на расчесывание) и увеличенную трансэпидермальную потерю воды (как в непораженной, так и в пораженной коже).
Патофизиология атопического дерматита
Все нижеуказанные факторы способствуют развитию атопического дерматита:
Дисфункция эпидермального барьера
В развитии атопического дерматита участвуют гены, кодирующие эпидермальные и иммунологические белки. Основным предрасполагающим фактором для атопического дерматита является наличие у многих пациентов мутации потери функции гена, кодирующего белок филаггрин ( 1 Справочные материалы по патофизиологии Атопический дерматит представляет собой хроническое рецидивирующее воспалительное заболевание кожи со сложным патогенезом, с участием генетической предрасположенности, дисфункции иммунологического. Прочитайте дополнительные сведенияЭти недавние молекулярные открытия дают новое понимание атопического дерматита и того, как кожное воспаление, Т-клеточная гиперчувствительность замедленного типа, связано с аллергическими состояниями с гиперчувствительностью немедленного типа, такими как астма и аллергический ринит (сенная лихорадка). Дефект эпидермального кожного барьера, обусловленный мутациями филягрина, объясняет развитие ксероза и предрасположенность к раздражению кожи, проявляющуюся атопическим дерматитом. Однако, они не опосредованы аллергическими механизмами. Кожное воспаление, напротив, является Т-клеточно-опосредованной гиперчувствительностью замедленного типа и включает Th2-доминантный компонент в коже. Этот тип гиперчувствительности подавляет активность антибактериальных пептидов (например, бета-дефензинов), что объясняет предрасположенность пациентов с атопическим дерматитом к развитию бактериальных и вирусных инфекций кожи. Повышенная проницаемость к кожным ирритантам и аллергенам также приводит к Th2-доминантному воспалению, которое, в свою очередь, стимулирует продукцию IgE и предрасполагает к развитию гиперчувствительности немедленного типа. Однако, поскольку основным механизмом, опосредующим атопический дерматит, является задержка клеточно-опосредованного иммунитета, избегание аллергенов немедленного типа (например, пыльцы, пылевых клещей) обычно не улучшает течение атопического дерматита. Хотя реакции гиперчувствительности немедленного типа (например, астма, аллергический ринит) возникают в результате нарушения барьерной функции кожи, они не играют никакой роли в Т-клеточно-опосредованным кожном воспалении при атопическом дерматите.
У пациентов с атопическим диатезом атопический дерматит обычно предшествует аллергическому риноконъюнктивиту и астме. Иногда эта последовательность называется "атопическим маршем" и происходит, потому что дефект кожного барьера является первичным поражением при атопических состояниях.
Справочные материалы по патофизиологии
Brown SJ, McLean WH: One remarkable molecule: Filaggrin. J Invest Dermatol 132(3 Pt 2):751–762, 2012. doi: 10.1038/jid.2011.393
Читайте также:
