Психоневроз при ревматизме сердца. Кортикальные влияния на сердце
Добавил пользователь Валентин П. Обновлено: 16.01.2026
Психоневроз при ревматизме сердца. Кортикальные влияния на сердце
Сердечные боли и отчасти головокружения могут быть объяснены также колебаниями в тонусе (спазмом) коронарных и мозговых сосудов. Обмороки, как это неопровержимо доказано электрокардиографически, возникали вследствие длительной остановки всего сердца на почве еиноаурикулярной блокады. Особенность расстройств сердечного ритма в данном случае заключается еще и в том, что в момент возникновения атриовентрикулярной блокады частота сокращений предсердий равнялась частоте сокращений желудочков, чего обычно не бывает. Это зависело от того, что автоматизм синусового узла сравнялся с собственным (идиовентрикулярным) автоматизмом желудочков (значительная синусовая брадикардия).
Нам не приходилось наблюдать такой многогранности симптомов со стороны сердца, к тому же сконцентрированных на очень коротком отрезке времени, при явном участии психического момента.
Этот сложный кортико-висцеральный комплекс мы пытаемся понять в свете учения И. П. Павлова об экспериментальных неврозах.
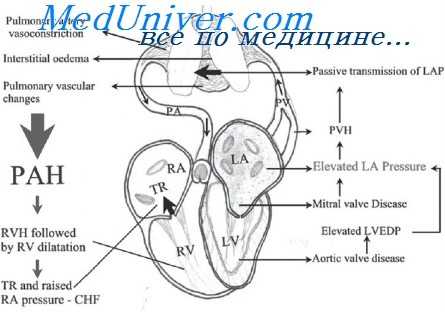
Работами Петровой, Асратяна и особенно Усиевича установлено, что развитие у собаки экспериментального невроза, вызываемого дезорганизацией физиологических отношений («сшибкой») между процессами раздражения и торможения в коре головного мозга, не только изменяет поведение животного (появление «фобий» и пр.), но и сопровождается целым рядом соматических расстройств со стороны почти всех органов и тканей. Это — кортико-висцеральное отношение. Но указанными авторами отмечено, что экспериментальный невроз легче вызывается, если предварительно произведено повреждение различных органов и тканей. Это — обратный процесс: висцеро-кортикальное отношение на основе интерорецепции. Играет, как известно, определенную роль и тип высшей нервной деятельности, свойственный данному экспериментальному животному.
Ревматизм, аллергическое состояние, никотиновая интоксикация, эндокринные расстройства углубили у больной существовавший и ранее умеренный психоневроз на почве органического порока сердца, подрывавшего трудоспособность этой весьма активной женщины.
Новая «сшибка» (психическая травма) привела к дальнейшему «срыву» кортико-висцеральной регуляции. Импульсы, исходящие из коры, на создавшемся висцеральном «фоне» и произвели ту совершенно исключительную клиническую картину, которая у нее имела место. Резкое улучшение наступило отчасти под влиянием урегулирования висцеральных расстройств, главным же образом под влиянием успокаивающих (седативных) средств, психотерапии и исчезновения основного, потрясшего психику, этиологического момента, т. е. выздоровления мужа (этиологическая терапия психоневроза жены).
В связи с этим уместно упомянуть об условнорефлекторных связях, выработанных в лабораториях Быкова на введение морфина, нитроглицерина, строфантина, адреналина и ацетилхолина.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Ревматизм причины, симптомы, методы лечения и профилактики
Ревматизм — заболевание соединительных тканей воспалительного характера, чаще поражает систему сердца или опорно-двигательный аппарат. При отсутствии лечения болезнь затрагивает центральную нервную систему, провоцирует нарушение кровообмена. Требуется консультация врача.
Симптомы ревматизма
Существует несколько признаков, по которым можно распознать прогрессирование ревматизма:
- лихорадка, быстрая утомляемость, приступы головной боли;
- острая боль суставных тканей через 2 недели после инфекционного заболевания;
- боли в области сердечной системы, одышка, учащенное сердцебиение;
- сниженная активность;
- повышение температуры до критических показателей;
- усиленная работа потовых желез;
- опухание суставов;
- увеличивается ломкость сосудов, выражается в частых кровотечения из носа;
- сыпь небольших размеров розового оттенка;
- формирование безболезненных уплотнений в области пораженных суставных тканей;
- нарушения процесса глотания;
- болезненные ощущения в правом боку, при наличии симптома требуется срочная госпитализация;
- поражение сердечной мышечный ткани;
- увеличение местной температуры суставов, покраснение кожных покровов в пораженной области;
- повышенная раздражительность;
- нарушения координации движений.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 26 Августа 2022 года
Содержание статьи
Причины и факторы риска ревматизма
Развитие ревматизма всегда связано с инфицированием бета—гемолитическим стрептококком группы А, которые вызывает тонзиллиты, фарингиты, отиты, скарлатину и рожистое воспаление.
При этих заболеваниях организм борется с бактериями, с помощью антител — специальных белковых молекул, которые прикрепляются к особым участкам на поверхности микробов. Однако похожие участки есть на поверхности клеток соединительной ткани сердца, суставов и сосудов, и иногда антитела атакуют их и вызывают воспаление.
Чаще недуг прогрессирует после поражения стрептококками. Выделяют несколько факторов, увеличивающих вероятность развития ревматизма:
- ослабленная иммунная система;
- частое пребывание в большом коллективе, например в школе или общежитии;
- возраст от 7 до 15 лет;
- плохие условия жизни;
- неправильно составленный рацион питания;
- употребление спиртных напитков;
- прием наркотических препаратов;
- частые переохлаждения;
- физические повреждения сустава;
- аллергическая реакция, организм начинает вырабатывать антитела на собственные клетки;
- инфекционное заболевания в области носоглотки;
- наследственный фактор.
Стадии развития ревматизма
Выделяют две стадия болезни.
- Острая, чаще диагностируется в возрасте до 20 лет. Провоцируется стрептококковой инфекцией. Симптомы напоминают клиническую картину простудных заболеваний, постепенно развиваются проявления полиартрита и кардита. Длится на протяжении 90 — 180 дней. Может спровоцировать серьезные осложнения.
- Хроническая сопровождается рецидивами заболевания. Риск повторного обострения увеличивается при переохлаждении организма. Заболевание чаще поражает сердечную систему и суставные ткани.
Разновидности
Выделяют несколько видов заболевания:
Ревматизм сердца
Характеризуется постоянными болезненными ощущениями в сердце, одышкой, учащенном ритме сердечной системы. Возможно образование отеков, которые сопровождаются чувством тяжести. Объясняется увеличением размером печени.
Ревматизм суставов
Характеризуется повреждением опорно-двигательного аппарата, сопровождающегося нарастающими болезненными ощущениями в крупных суставных тканях. Пораженная область отекает, ограничивается движение сустава. Избавиться от боли помогают нестероидные медикаментозные средства.
Кожный ревматизм
Характеризуется увеличением проницаемости капиллярных сосудов. В области ног возникают кровоизлияния, на кожных покровах образуются безболезненные уплотнения.
Ревматический плеврит
Диагностируется в 1 из 20 случаев прогрессирования ревматизма. Характеризуется развитием интенсивных болезненных ощущений, которые усиливаются при вдохе, а также увеличением температуры до 40 градусов. Возможны приступы сухого кашля, шумы в области грудной клетки. По мере развития заболевания отмечают лихорадку, одышку.
Ревматизм нервной системы
Характеризуется поражением оболочки мозгового вещества. Сопровождается непроизвольными судорогами. Диагностируется в возрасте до 16 лет. Во время судороги возможен приступ удушья и смертельный исход.
Абдоминальный синдром
Заболевание характеризуется внезапным развитием. У больного повышается температура, прогрессирует тошнота, нарушения стула, схватки желудочно-кишечного тракта.
Диагностика
Для постановки диагноза назначают ЭКГ, ультразвуковое исследование сердца, рентгенографию. Используют лабораторные методы: пациента направляют на общий анализ крови и иммунологический анализ. В сети клиник ЦМРТ для обнаружения заболевания рекомендуют прохождение следующих процедур:
МРТ (магнитно-резонансная томография)
УЗИ (ультразвуковое исследование)
Дуплексное сканирование
Компьютерная топография позвоночника Diers
Чек-ап (комплексное обследование организма)
КТ (компьютерная томография)
К какому врачу обратиться
Диагностикой и лечением ревматизма занимаются ревматологи, кардиологи и ортопеды.
Лечение ревматизма
Курс лечения проводится под контролем врача. Больного помещают в стационар. Противовоспалительные лекарства позволяют улучшить самочувствие, предотвратить дальнейшее развитие заболевания. Терапия имеет три этапа. Первый подразумевает лечение недуга во время обострения, проходит в больничных условиях в течение 1,5 месяцев. Второй этап — восстановление организма после интенсивной терапии. Пациента направляют в санаторий или курорт. Вылечить заболевание помогают народные рецепты. Третий этап подразумевает профилактику осложнений. Раз в 12 месяцев пациенту требуется проходить поддерживающую терапию и обследоваться у врача.
Осложнения
При отсутствии лечения повышается риск возникновения осложнений:
- заболевание переходит в хроническую разновидность, лечение которой длится более 3 лет;
- пороки сердечной системы;
- недостаточность сердца;
- нарушения в работе системы кровообмена;
- заболевания почечной системы;
- нарушения работы зрительного и слухового аппарата;
- смертельный исход.
Профилактика ревматизма
Чтобы предотвратить осложнения заболевания требуется соблюдать следующие правила:
Ревматизм сердца причины, симптомы, методы лечения и профилактики
Ревматизм сердца — это системная патология, которая начинается с деформации суставных хрящей и переходит на сердечные ткани и слои. Возникают нарушения работы сердца, сердечной мышцы, артерий, появляются хронические болезни и дисфункции, ревматическая лихорадка. Признаки заболевания могут долгое время не проявляться, при этом обострение возникает внезапно.

Симптомы
Обычно ревматизм сердца развивается вследствие попадания в организм стрептококковых бактерий. Характерные симптомы могут проявиться через 1-3 недели после инфекции:
- интенсивные боли в суставах и мышцах;
- сердечная боль разного характера и силы;
- изменение сердечного ритма;
- кровотечения из носа;
- повышенная потливость;
- общая слабость и недомогание;
- частое переутомление;
- резкое снижение веса;
- уменьшение аппетита;
- покраснения на коже;
- подкожные узелки;
- бледность лица;
- затруднения дыхания;
- высокая температура тела.
Причины и факторы риска ревматизма сердца
В группе риска — люди с неблагоприятными жилищными условиями, ненормированным рабочим графиком, имеющие в анамнезе аутоиммунные и инфекционные заболевания, а также дети в возрасте 7-15 лет и женщины зрелого возраста. Причинами болезни могут быть:
- перенесённые и застарелые травмы;
- постоянные переохлаждения;
- нервные потрясения, депрессии;
- инфекции носа, горла, органов дыхания, слизистых оболочек;
- генетическая предрасположенность.
Стадии развития
Течение болезни разделяют на три стадии:
- Активная фаза. Имеет острую и подострую форму, сопровождается развитием первичного кардита, но без клапанных нарушений, а также полиартритом, воспалением брюшной полости.
- Фаза заболевания. Протекает в три подстадии, при каждой из которых существует угроза рецидива и формирования хронического типа. На фоне этой фазы могут возникать кардит с повреждением сердечного клапана, хорея, энцефалит, воспаление лёгких.
- Неактивная фаза. Протекает в виде латентной формы, что означает притупление симптомов, но дальнейшее развитие патологии. Болезнь будто прячется, но всё равно наносит вред организму. На этой фазе чаще всего возникают пороки сердца, кардиосклероз, миокардит.
- Осмотр и консультация кардиолога. Врач слушает ритм и шумы в сердце, трение перикарда, проводит пальпацию тела.
- Биохимия выделительной системы. Анализы крови, мочи на СОЭ, исследования на воспалительные маркеры.
- Биопсия синовиальной жидкости. Анализ на выявление стрептококковых и других бактерий.
- Инструментальные методы. ЭКГ, ЭхоКГ, УЗИ, рентген, КТ, МРТ, артроскопия.
К какому врачу обратиться?
Чтобы получить консультацию специалиста и направление на диагностику, необходимо обратиться к лечащему терапевту или узкопрофильному врачу — кардиологу, ревматологу, неврологу.
Лечение ревматизма сердца
Лечебный курс необходимо проходить только в стационаре под контролем врачей. Обычно лечение в больнице занимает 3-6 недель, во время которых нужно поддерживать постельный режим и диету. На этапе обострения пациенту назначают лекарства:
- Антибиотики из группы пенициллинов, макролидов, линкозамидов, цефалоспоринов.
- Нестероидные противовоспалительные препараты, преимущественно, диклофенак.
- Анальгетики для снятия боли и лихорадки.
- Глюкокортикостероиды.
- Препараты для оптимизации работы сердца — гликозиды, калийсодержащие, бета-блокаторы, диуретики.
Хирургическое лечение показано при тяжёлых нарушениях сердечно-сосудистой системы — обычно применяют эндопротезирование клапана. Из консервативных методик назначают физиотерапию, массаж, лечебную физкультуру, диету, санаторный отдых.
Течение ревматического эндомиокардита. Причины болей в сердце при ревматизме
Больная с ревматическим порокам сердца (недостаточность двустворчатого клапана и стеноз левого венозного отверстия при преобладании стеноза), обнаруженным впервые в нашей клинике, имела длительно протекавший местный нагноигельный процесс в полости рта (упорные ангины и грануломы у корней зубов), обострившийся под влиянием острого катарра верхних дыхательных путей. Кроме того, у больной имелся легко протекавший инфекционный гепатит. Указанный выше очаговый нагноительный процесс послужил началом развития довольно сложной клинической картины.
С одной стороны, имел место пиелоцистит и развившийся остро инфильтрат в аппендиксе (патогенез последнего не совсем ясен), с другой—последовала вспышка ревматизма (ревматического эндомиокардита, возможно, в сочетании с другими явлениями).
Ревматический эндомиокардит протекал весьма своеобразно и тяжело, что вначале давало повод предполагать септический эндокардит (множественные эмболии в органы — почки, легкие, селезенку, возможно, и аппендикс). Данное предположение, однако, должно быть отвергнуто вследствие вполне благополучного исхода болезни при применении лишь малых доз пенициллина; трижды сделанная формоловая реакция была отрицательной. Следует отметить, что в течение длительного пребывания больной в клинике (около года) нарушения кровообращения имели место лишь в первый период пребывания больной и были выражены нерезко.
В дальнейшем они возникали лишь в виде пароксизмов, в связи с болевыми приступами в области сердца. Последние явились в данном случае наиболее отличительной особенностью в клинической картине ревматизма. Редки при ревматическом эндокардите и повторные эмболии в различные органы, тем более что нет достаточных оснований для предположения о наличии в ушке левого предсердия тромба при почти полном отсутствии нарушения циркуляции.
Что касается патогенеза стенокардических приступов у больной, то здесь может быть высказан ряд предположений.
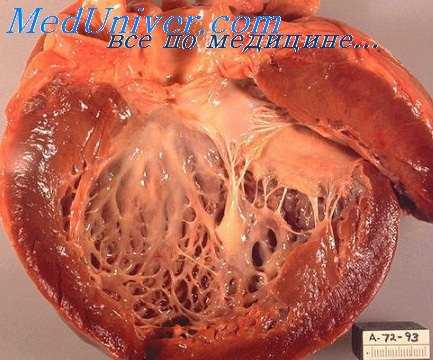
Ранее мы указывали на то, что в патогенезе болей при пороках сердца могут играть роль четыре болезненных процесса: 1) перикардит, 2) компрессионные боли при очень большом увеличении сердца или отдельных его полостей, 3) ишемические боли при сужении левого венозного отверстия и 4) стенокардические боли сложного происхождения («ревматический коронариит», аллергически измененная реакция венечных сосудов, кортико-висцеральный момент).
Первый и второй процесс не находят своего обоснования в данной истории болезни (ни разу не наблюдался перикардит, сердце все время относительно невелико, длительного нарушения кровообращения не было). Что касается третьего и четвертого процесса, то они (особенно четвертый) представлены у больной очень ярко. Боли носили приступообразный характер, имели все черты стенокардии и нередко достигали большой интенсивности. Острая сердечная слабость возникала всегда в связи с приступами болей, которые нередко прекращались после приема нитроглицерина, иногда же успокаивались лишь после инъекции пантопона.
И приступы стенокардии, и сопровождающая их острая недостаточность сердца возникали при обострении ревматизма и затихали или совершенно прекращались при затухании его (после лечения салицилатами и пирамидоном). После удаления, по-видимому, всех инфекционных очагов явления ревматизма (эндомиокарди-та и полиартрита) сошли на нет, прекратились и приступы стенокардии: больная почувствовала себя здоровой, вышла замуж и благополучно родила ребенка.
Таким образом, связь приступов стенокардии с ревматизмом совершенно очевидна, но отнести приступы стенокардии всецело за счет патологических изменений в коронарных сосудах нельзя, так как больная обладала очень лабильными психикой и вегетативной системой. Легче всего в данном случае допустить комбинацию нарушенной реактивной способности коронарных сосудов на почве ревматизма и психоневротической неустойчивости. В какой мере последняя могла быть обусловлена ревматизмом, поражающим иногда и головной мозг, мы в данном случае установить не могли.
Следует отметить, что связать стенокардичеекие боли с возможностью заноса эмбола в коронарные сосуды едва ли допустимо по следующим основаниям: во-первых, склонность к повторным эмболиям в органы имела место до наступления периода выраженных приступов стенокардии, возникавших притом чрезвычайно часто; во-вторых, при заносе эмбола в коронарные сосуды наблюдались бы явления инфаркта миокарда, что в полной мере отвергалось электрокардиографическими данными (документировавшими лишь ревматический миокардит: увеличение интервала PQ) и всей клинической картиной.
Ввиду молодого возраста больной возможность участия в описываемом болевом синдроме атеросклероза коронарных сосудов исключается.
Ревмокардит
Ревмокардит – это поражение различных слоев сердца (эндокарда, миокарда, перикарда) и клапанного аппарата, вызванное острой ревматической лихорадкой. Основные симптомы ревмокардита включают повышение температуры, слабость, ощущения сердцебиения или неправильной работы сердца, явления недостаточности кровообращения. В диагностике имеют значение анамнестические данные, наличие маркеров воспаления и увеличение титра антистрептококковых антител в крови, данные электро- и эхокардиографии. Консервативное лечение проводится с помощью антибиотиков и противовоспалительных средств; при формировании сердечного порока показана кардиохирургическая операция.
МКБ-10
Общие сведения
Ревмокардит (ревматический кардит) является не самостоятельным заболеванием, а ведущим компонентом острой ревматической лихорадки (ОРЛ), определяющим тяжесть состояния пациента. Поражение сердца может протекать как изолированно, так и вместе с другими проявлениями ревматизма (боли в суставах, высыпания, подкожные узелки, гиперкинезы). После первичной ревматической атаки ревмокардит возникает у 79-83% детей и 90-93% взрослых, при рецидиве ревматической лихорадки развивается у 100% пациентов, являясь ведущей причиной приобретенных пороков сердца. Встречаемость кардита у лиц мужского и женского пола одинакова.
Причины ревмокардита
Ревматический кардит служит проявлением системного ревматического воспаления, которое, в свою очередь, развивается как осложнение перенесенной стрептококковой инфекции глотки (хронического тонзиллита, острой ангины). Ведущая роль в каскаде патологических реакций отводится определенным штаммам бета-гемолитического стрептококка группы А (БГСА). Благодаря уникальным антигенным свойствам строения клеточной оболочки (факторам ревматогенности) они способны запускать в организме человека реакции иммунной аутоагрессии против собственных соединительных тканей, в т. ч. образующих сердечные оболочки.
Однако стрептококковая инфекция вызывает ревматическую лихорадку не у всех людей, а только у 3%, которые имеют к этому наследственную предрасположенность. Это связано с индивидуальной реактивностью иммунной системы. В ходе многолетних клинических исследований было обнаружено, что у 90-100% больных ревматизмом имеются специфические аллоантигены D8/17 на В-лимфоцитах, которые могут служить маркерами генетической детерминированности заболевания. Также доказана корреляция ОРЛ с определенными антигенами гистосовместимости, в частности, поражение клапанного аппарата обычно ассоциировано с HLA-A3 и HLA-В15. Еще одним важнейшим фактором развития ОРЛ и ревмокардита является сенсибилизация макроорганизма, т. е. повторное перенесение стрептококковой инфекции. Именно поэтому ревматизм чаще развивается у взрослых и детей 7-15 лет и не встречается среди младшей возрастной группы.
Патогенез
Наиболее важную патогенетическую роль играет М-протеин, который обладает сильной иммуногенностью, т. е. способностью вызывать иммунный ответ. Этот белок входит в состав мембраны стрептококка и имеет ту же молекулярную структуру, что и мембраны кардиомиоцитов (феномен молекулярной мимикрии). Благодаря такому феномену возникает перекрестная аутоиммунная реакция, при которой Т-лимфоциты наряду с бактериями атакуют собственные клетки сердца. В патогенезе также принимают участие экзоферменты стрептококка, которые обладают прямым повреждающим действием на клетки соединительной ткани (стрептолизин О, стрептолизин S, гиалуронидаза, стрептокиназа).
Патоморфологически ревмокардит протекает в 4 стадии, каждая из которых продолжается 1-2 месяца: мукоидное набухание, фибриноидное набухание, образование ревматической гранулемы, склероз. В процессе этих стадий происходит разрушение основного вещества соединительной ткани, образуются очаги некроза и ревматические гранулемы. Исходом является склероз, т. е. рубцевание. Наиболее пагубное влияние эти процессы оказывают на сердечные клапаны, которые деформируются, что приводит к формированию сердечных пороков. Именно пороки сердца в исходе ревматического воспаления и являются чрезвычайно актуальной проблемой.
Классификация
В клинической кардиологии ревмокардит подразделяется на первичный (дебютная атака) и возвратный (последующие атаки); сопровождающийся формированием клапанного порока или протекающий без поражения клапанов. При ревмокардите поражаются различные отделы сердца. По степени вовлечения в воспалительный процесс стенок сердца различают:
- Эндокардит. Инфекционный эндокардит встречается практически в 100% случаев, т. е. является обязательным компонентом ревмокардита. Может сочетаться с вальвулитом - воспалением клапанов.
- Миокардит. При воспалении сердечной мышцы увеличиваются размеры сердца и ухудшается его сократительная функция. В основном именно миокардит определяет тяжесть заболевания. Для ревмокардита наиболее типично сочетание воспаления клапанов и сердечной мышцы – эндомиокардит.
- Перикардит. Воспаление сердечной сумки (перикардит) наблюдается достаточно редко ‒ в 2-3% случаев. Вовлечение всех стенок сердца (панкардит) также происходит нечасто.
Существуют специальные клинические критерии для определения степени тяжести ревмокардита: органический шум в сердце, увеличение размеров сердца (кардиомегалия), признаки сердечной недостаточности (выраженная одышка, цианоз, отеки нижних конечностей, увеличение размеров печени, расширение вен шеи, влажные хрипы в легких), шум трения перикарда или признаки перикардиального выпота. Учитывая эти критерии, в течении ревмокардита выделяют три степени тяжести:
- Легкая. Диагностируется при наличии только органического шума.
- Средняя. Определяется при наличии органического шума и кардиомегалии.
- Тяжелая. Выставляется при наличии шума, кардиомегалии, недостаточности кровообращения и перикардиального выпота.
Симптомы ревмокардита
Клинические проявления начинают развиваться через 2-3 недели после стрептококковой инфекции верхних дыхательных путей. В начале заболевания симптоматика неспецифична – утомляемость, повышение температуры тела до субфебрильных или фебрильных цифр, потливость. Примерно через неделю присоединяются симптомы со стороны сердца - затруднение дыхания, ощущение сильного сердцебиения и перебоев в работе сердца, боли в области сердца неопределенного характера. В случае тяжелого течения ревмокардита наряду с вышеперечисленными симптомами возникают выраженная одышка, кашель, отеки ног, тяжесть в правом подреберье из-за увеличенной печени. Период атаки ревмокардита продолжается от 2-х до 6-ти месяцев, после чего либо наступает выздоровление, либо формируется порок сердца.
Основная опасность ревмокардита ‒ развитие сердечных пороков. Частота этого явления составляет 20-25%. При длительном течении пороки сердца приводят к сердечной недостаточности, повышению давления в сосудах малого круга кровообращения, расширению полостей сердца, образованию в них тромбов и ишемическому инсульту. Еще одно осложнение ‒ миокардиосклероз, т. е. замещение сердечной мышцы рубцовой тканью. При этом развиваются различные нарушения ритма сердца и снижение его сократительной функции. Все эти патологии вынуждают пациента прибегать к постоянной лекарственной терапии, ухудшают качество и уменьшают продолжительность его жизни.
Ревмокардит является основным проявлением ОРЛ, для диагностирования которой используются специально разработанные клинические и лабораторные критерии. Они включают кардит, артрит, малую хорею, кольцевидную эритему, подкожные узелки, лихорадку и данные, свидетельствующие о наличии стрептококковой инфекции в организме. Диагностика непосредственно ревмокардита проводится следующими методами:
- Аускультативными. При ревмокардите аускультативная картина разнообразна. У пациентов выслушиваются шумы в проекции митрального и аортального клапанов (наиболее специфичны протодиастолический шум и мезосистолический шум Кера-Кумбса), ослабление и глухость тонов сердца, дополнительные тоны, трение перикарда, изменение частоты сердечных сокращений, неритмичное сердцебиение, ритм галопа.
- Лабораторными. В общем и биохимическом анализе крови выявляется наличие воспалительных маркеров (нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение скорости оседания эритроцитов, С-реактивного белка). Также обнаруживаются высокие титры антител к стрептококку - антистретолизин-О (АСЛО), антистрептогиалуронидаза (АСГ), антистрептокиназа (АСК), антидезоксирибонуклеаза-В (АДНК-В).
- Инструментальными. На ЭКГ обнаруживаются нарушения ритма и проводимости сердца – тахи- или брадикардия, удлинение интервала PQ, экстрасистолия, предсердно-желудочковая блокада I или II степени, признаки перегрузки левых отделов сердца. Эхо-КГ – наиболее точный визуализирующий метод. Выявляет утолщение или деформацию створок клапанов, признаки регургитации (обратного тока крови), снижение сократительной функции сердца (фракции выброса), расширение полостей сердца, утолщение листков перикарда, выпот в перикардиальную полость.
Ревмокардит дифференцируют со следующими заболеваниями: инфекционный эндокардит, кардиомиопатии, поражения клапанов сердца при серонегативных спондилоартропатиях и системной красной волчанке, антифосфолипидный синдром, вирусные миокардиты. В дифференциальной диагностике обязательно принимают участие кардиолог и ревматолог.
Лечение ревмокардита
Первым условием успешного лечения является госпитализация в кардиологический стационар или отделение ревматологии. Необходимо соблюдать постельный режим минимум 4 недели. При тяжелом ревмокардите обязателен строгий постельный режим до исчезновения симптомов недостаточности кровообращения. Рекомендуется питание с повышенным содержанием белка и витаминов. Лечение ревмокардита следующее:
- Этиотропная терапия. Так как основной причиной ревмокардита является стрептококковая инфекция, этиотропная терапия направлена на ее эрадикацию. Для этого применяются антибиотики пенициллинового ряда – бензилпенициллин, феноксиметилпенициллин. При развитии аллергических реакций на пенициллины их заменяют другими группами антибиотиков – макролидами (азитромицин), цефалоспоринами (цефуроксим), линкозамидами (линкомицин).
- Патогенетическая терапия. Подразумевает лечение непосредственного ревматического воспаления. Обычно применяются нестероидные противовоспалительные средства (в основном, это диклофенак). Однако при тяжелом течении ревмокардита необходимы препараты, обладающие мощным противовоспалительным действием. В таких случаях используют глюкокортикостероиды (преднизолон).
- Симптоматическая терапия. Заключается в коррекции сердечной недостаточности. Обязательно нужно ограничить употребление поваренной соли (менее 3 грамм в сутки). Лекарственные средства применяют у пациентов с уже имеющимся пороком сердца и тяжелой недостаточностью кровообращения. Это ингибиторы АПФ, диуретики, бета-блокаторы, сердечные гликозиды, антагонисты альдостерона.
- Хирургическое лечение. Показано при сформировавшихся тяжелых пороках сердца, вызывающих грубые гемодинамические нарушения и резистентных к лекарственной терапии. В зависимости от вида порока (стеноз или недостаточность), а также от пораженного клапана применяются коммисуротомия, вальвулопластика или протезирование клапана искусственными или биологическими протезами.
При выписке из стационара необходимо постоянное диспансерное наблюдение у кардиолога или ревматолога, периодическое проведение эхокардиографии для оценки состояния клапанов сердца. Обязательно посещение оториноларинголога, который проводит промывание лакун миндалин. При неэффективности промывания прибегают к радикальному методу ‒ тонзиллэктомии. Ее следует выполнять при стихании активного ревматического процесса и стабильном состоянии пациента.
Прогноз и профилактика
Прогноз при ревмокардите напрямую зависит от формирования порока сердца. Люди с ревматическим пороком имеют повышенный риск развития инфекционного эндокардита. Им показана антибиотикопрофилактика при различных хирургических манипуляциях – стоматологических процедурах, операциях на ЛОР-органах и т. д. Первичная профилактика подразумевает правильное и своевременное лечение тонзиллита. С этой целью применяются те же антибиотики, что и для лечения ревмокардита. Для предупреждения рецидива ревмокардита существует так называемая вторичная профилактика. Она заключается в ежемесячном внутримышечном введении антибиотиков пенициллинового ряда пролонгированного действия (бензатина бензилпенициллин). Продолжительность такой профилактики зависит от того, сформировался после ревмокардита порок сердца или нет.
3. Исходы первичного ревматизма по данным проспективного клинико-эпидемиологического обследования/ Крюкова Т.В. – 1997.
4. Кардиологические аспекты ревматологии в работах сотрудников ИВГМА/ Мясоедова С.Е.// Вестник Ивановской медицинской академии. – 2009.
Читайте также:
- Регуляция клеточных функций. Регуляторные воздействия на клеточную мембрану. Мембранный потенциал.
- Механизмы переноса жирных кислот через плаценту
- Легочный ствол. Боталлов проток. Легочные артерии. Легочные вены. Полые вены.
- Причины кисты мешочка гортани и ларингоцеле
- Клиника и диагностика липоидоклеточных опухолей
