Радиационная (лучевая) ретинопатия
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Радиационной ретинопатией называется лучевое повреждение сетчатки и/или зрительного нерва в результате наружного облучении (дистанционная лучевая терапия) или локальной лучевой терапии (брахитерапия). Изменения зрительного нерва называют радиационной оптической нейропатией.
Эпидемиология и этиология
Повреждение вследствие наружного облучения часто возникает при облучении соседних с глазами структур (головного мозга, ротовой части глотки и др.). Как правило, минимальная доза внешнего облучения, которая требуется для индуцирования ретинопатии, составляет 1500 сГр (сантигрей). Средняя доза — около 5000 сГр. При дозе от 7000 до 8000 сГр в 85% глаз развивается радиационная ретинопатия. Фракционированная доза облучения более 200 сГр в сутки связана с увеличением вероятности радиационного повреждения. Для индуцирования радиационных изменений при 60Со брахитерапии требуется минимум 20 000 сГр на основание опухоли, а средняя доза превышает 30 000 сГр.
Патофизиология
Радиационная ретинопатия и оптическая нейропатия возникают преимущественно за счёт повреждения сосудистого русла соответствующих структур.
Клинические признаки
Изменения па глазном дне проявляются в сроке от месяца до 7 лет, в среднем через 12-18 мес после окончания радиационного воздействия.
Поражение может быть односторонним или двусторонним в зависимости от области облучения.
Острота зрения варьируется в зависимости от степени повреждения сосудистого русла сетчатки или зрительного нерва.
Изменения сетчатки (рис. 4-25, А-В) характеризуются наличием ватообразных очагов, ретинальных кровоизлияний и твёрдых экссудатов. Кроме того, может развиться неоваскуляризация диска зрительного нерва и/или сетчатки. Изменения зрительного нерва — отёк диска зрительного нерва, иногда с наличием перипапиллярной субретинальной жидкости и с липидной экссудацией (рис. 4-26). Ретинопатия и оптическая нейропатия могут возникать одновременно или отдельно друг от друга.
Изменения на глазном дне при брахитерапии схожи с изменениями при телетерапии (рис. 4-27), хотя при брахитерапии, как правило, более выражены твёрдые экссудаты (рис. 4-28).
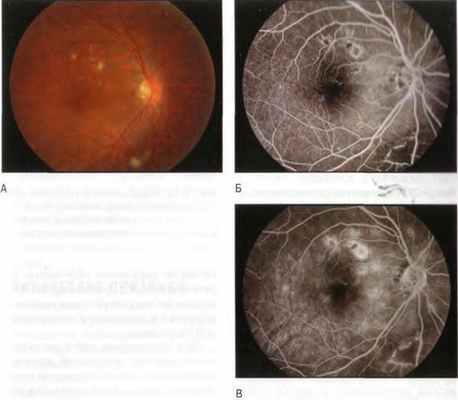
Рис. 4-25. Радиационная ретинопатия после дистанционной лучевой терапии.
A. В заднем полюсе определяют ватообразные очага и мелкие ретинальные кровоизлияния.
Б. Флюоресцентная ангиограмма, соответствующая рис. 4-25, А, через 25 с после инъекции. Ватообразные очаги гипофлюоресцируют. Отмечают радиационно-индуцированные капиллярные телеангиэктазии в центральной ямке и книзу от нижней сосудистой аркады сетчатки, где заметно отсутствие капиллярной перфузии.
B. Флюоресцентная ангиограмма, соответствующая рис. 4-25, А, через 375 с после инъекции. Ватообразные очаги стали более гиперфлюоресцирующими вследствие просачивания красителя по краям очагов.
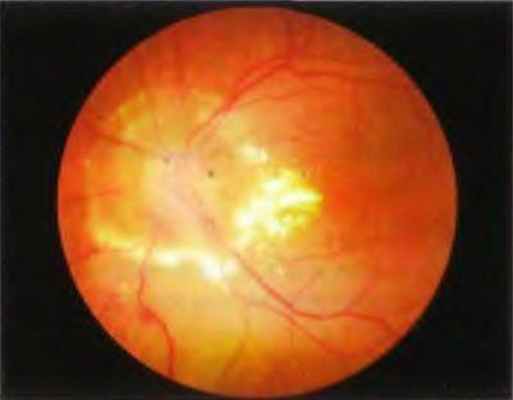
Рис. 4-26. Радиационная оптическая нейропатия после дистанционной лучевой терапии. Диск зрительного нерва отёчен и окружён перипапиллярными липидными экссудатами и субретинальной жидкостью.
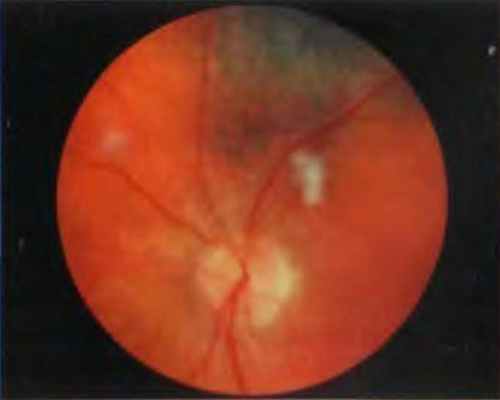
Рис. 4-27. Радиационная ретинопатия после брахитерапии хориоидальной меланомы. В перипапиллярной области отмечают ватообразные очаги.
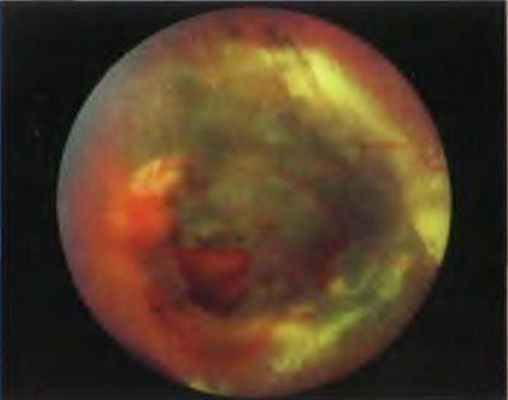
Рис. 4-28. Радиационная ретинопатия, окружающая хориоидальную меланому, после брахитерапии. Выраженная липидная экссудация в основании некротизированнои опухоли.
Дифференциальная диагностика
Радиационная ретинопатия может имитировать диабетическую ретинопатию, но при диабетической ретинопатии обычно наблюдают больше микроаневризм, чем при радиационной ретинопатии. Ключевым для диагноза радиационного поражения является наличие в анамнезе лучевой терапии глаз или смежной с ними области.
Диагностика
При внутривенной флюоресцентной ангиографии выявляются выпадения в капиллярном русле сетчатки, телеангиэктазии сосудов, и позднее просачивание красителя из поврежденных сосудов.
Прогноз и лечение
Прогноз остроты зрения зависит от полученной дозы облучения. Химиотерапия, наличие системной артериальной гипертензии, диабетической ретинопатии и других заболеваний, при которых повреждается сосудистая сеть сетчатки, усугубляют повреждение при радиационном воздействии.
При проведении брахитерапии по поводу хориоидальной меланомы в 2/3 всех случаев через 2 или 3 года после лечения острота зрения остаётся 20/200 или выше.
Приблизительно в 25% глаз с радиационной ретинопатией, развившейся после наружного облучения, без лечения процесс прогрессирует с развитием неоваскуляризации радужной оболочки и появлением неоваскулярной глаукомы.
При макулярном отёке возможно использование фокальной лазерной коагуляции, которая проводится аналогично коагуляции клинически значимого отёка макулы, по методике ETDRS.
При неоваскуляризации радужки или неоваскуляризации заднего отрезка глаза показано проведение панретинальной лазерной коагуляции.
Эффективного лечения радиационной оптической нейропатии нет, но возможно спонтанное повышение остроты зрения примерно в 20% случаев.
Постлучевая макулопатия при брахитерапии меланом хориоидеи
Идея локального разрушения меланомы хориоидеи (МХ) с помощью контактного радиоактивного облучения появилась в 1930 г., когда Р. Moore впервые ввел в склеру пораженного глаза радиоактивный радон.
Позднее Н. Stallard [20], а затем и R. Ellsworth [12] предложили использовать для лечения ретинобластомы пластинки с радиоактивным кобальтом, повторяющие по своей форме наружную кривизну глаза.
После первоначально предложенных кобальтовых офтальмоаппликаторов, которые, являясь жесткими γ-излучателями, вызывали серьезные лучевые осложнения в тканях глаза. В 70-х годах прошедшего столетия были созданы более щадящие β-офтальмоаппликаторы (стронциевые, рутениевые) и γ-офтальмоаппликаторы (I-125).
Особенность поглощения β–излучения биологическими тканями позволила создавать в опухоли губительную для ее клеток терапевтическую дозу облучения, почти не воздействуя на окружающие ткани.
Рутениевые офтальмоаппликаторы, наряду с бета-частицами, испускают и небольшую часть фотонного (γ) излучения, с чем связана их большая проникающая способность 3. Энергия излучения изотопов рутения–106 больше, чем изотопов стронция–90.
По мере накопления клинического опыта, особенно в отдаленные сроки после лечения, в литературе появилось все больше сведений о постлучевых осложнениях.
Наиболее частую причину необратимой утраты зрения после брахитерапии (БТ) среди постлучевых осложнений представляют ретинопатия и макулопатия [1, 5, 6, 8, 9, 13, 15, 18].
Радиационную ретинопатию, возникающую после лучевого лечении ретинобластомы, впервые описал в 1933 г. Н. Stallard. Она была охарактеризована как медленно прогрессирующая, окклюзионная васкулопатия с отсроченным после излучения проявлением.
Следует иметь в виду, что радиационная ретинопатия может развиваться при внутриглазном, орбитальном, фациальном, назофарингеальном и краниальном облучении.
Окклюзия кровеносных сосудов является одним из основных эффектов ионизирующего излучения, которое используется для лечения опухолей и сосудистых заболеваний. В патогенетических механизмах развития радиационной ретинопатии существенную роль отводят лучевым повреждениям эндотелия ретинальных сосудов и закрытию просвета капилляров [9]. Первоначально происходит гибель эндотелиальных клеток, а закупорка капилляров приводит к формированию капиллярных коллатералей. В ацеллюлярных капиллярах преимущественно с артериальной стороны формируются микроаневризмы. Этот эффект зависит от митотической активности облученной клетки и от радиационной дозы.
Отсутствие капиллярной перфузии, которую выявляют при флюоресцентной ангиографии, еще раз доказывает, что нарушение сосудистой проходимости при облучении является первичным механизмом при ее развитии и может быть расценено, как патогномоничный симптом постлучевой ретинопатии [10].
Многообразные манифестации лучевых повреждений ретинальных сосудов подразделяют на непролиферативные и пролиферативные [14]. Непролиферативная радиационная ретинопатия проявляется изменениями формы и проходимости капилляров (микроаневризмы, дилатация, отсутствие перфузии), интраретинальными геморрагиями и экссудациями, отеком сетчатки. Следует подчеркнуть, что постлучевые изменения сетчатки наиболее тяжело протекают в заднем полюсе глаза, что обусловлено большим количеством капилляров в этой области.
Пролиферативную лучевую ретинопатию диагностируют при появлении неоваскуляризации сетчатки или диска зрительного нерва.
Как уже было отмечено, повреждение капилляров с нарушением их проходимости приводит к формированию аваскулярных зон, что особенно опасно для диска зрительного нерва, так как это способствует появлению как его неоваскуляризации, так и неоваскуляризации окружающей сетчатки, что в свою очередь может явиться причиной гемофтальма. Несмотря на то, что в большинстве случаев в процесс вовлекаются ретинальные сосуды, сосуды хориоидеи и крупные сосуды сетчатки также могут быть поражены при локальном облучении.
Радиационную или лучевую макулопатию относят к непролиферативной ретинопатии [14]. Лучевая макулопатия может манифестировать в виде макулярного отека, при просачивании жидкой фракции крови через стенку поврежденных капилляров (рис 1, 2) или как ишемия макулярной зоны, если поражаются преимущественно перифовеальные капилляры [14].
Поражение макулярной области при контактном облучении заднего полюса глаза возникает вследствие поражения хориокапиллярного слоя.
Известно, что макулярная зона свободна от сосудов, связанных с ретинальным бассейном, ее питание осуществляется только хориокапиллярными сосудами [7].
Следует отметить, что классификация постлучевых изменений на непролиферативные и пролиферативные стадии, а также на макулопатию и папиллопатию вызывает некоторую путаницу. Нельзя полностью согласиться с этой классификацией, так как механизм развития изменений в тканях глаза после локального облучения отличен от патогенеза диабетической ретинопатии. При сахарном диабете в первую очередь поражаются перициты стенок сосудов, чаще встречаются микроаневризмы с распространенной пролиферацией в стекловидное тело [11]. При облучении же страдает эндотелий сосудов.
По данным K. Gunduz и C.L. Shields [14], радиационная непролиферативная ретинопатия у пациентов с меланомой хориоидеи после брахитерапии развивается в 43% случаев в течение 5-летнего срока наблюдения. Наиболее важными факторами, связанными с развитием непролиферативной радиационной ретинопатии, авторы считают маленькое расстояние между краем опухоли и фовеолой (менее 4 мм) и высокую радиационную дозу на основание опухоли.
Известно, что пролиферативную ретинопатию у диабетиков расценивают как следующий этап патологического процесса в сетчатке. Не исключением является и радиационная ретинопатия: при ней тоже возможна пролиферативная фаза процесса, однако она встречается всего у 8% пациентов [14]. Для этого необходимы следующие условия: наличие сахарного диабета и большая зона облучения (более 10 мм в диаметре). Большой диаметр опухоли ассоциируется с повышенным риском развития пролиферативной ретинопатии, поскольку чем больше диаметр опухоли, тем выше радиационная доза на ее основании и соответственно тем большую радиационную дозу получают окружающие ткани.
B.M. Stofflens [21] представил результаты брахитерапии рутениевым офтальмоаппликатором с дозой на вершину опухоли 150 Гр. В 40% случаев, как осложнение, развилась радиационная макулопатия со значительным снижением у них остроты зрения в 77% случаев. Развитие радиационной макулопатии автор объясняет достаточно близким расположением опухоли к макулярной зоне или краю диска зрительного нерва (не далее 3 мм).
Наряду с этим имеются сведения, указывающие на снижение остроты зрения в первые три года наблюдения после облучения офтальмоаппликатором с I-125 [22]. Почти у половины больных (43-49%) имеется значительное снижение остроты зрения уже через три года, несмотря на то, что в исследование включали только опухоли средних размеров (проминенция меланомы составляла 2-10 мм). Столь значительное снижение остроты зрения обусловлено не только большой толщиной опухоли и маленьким расстоянием между опухолью и фовеолярной аваскулярной зоной, но и, в первую очередь, использованием γ-излучения. К факторам риска развития осложнений авторы относят также перифокальные изменения сетчатки (опухоль-ассоцированную отслойку) и наличие у пациента сахарного диабета [23].
По данным P.T. Finger [13], радиационная макулопатия может развиваться и при передней локализации увеальной меланомы в условиях облучения опухоли γ-источником. Однако частота ее наблюдается значительно реже (7%). Найдена значительная зависимость между радиационной макулопатией и дозой облучения макулы. При облучении макулярной зоны дозой более 35 Гр риск развития радиационной макулопатии возрастает в 1,74 раза по сравнению с риском при дозе менее 35 Гр, а при дозе облучения более 70 Гр риск развития радиационной макулопатии возрастает в 2,74 раза. Следует отметить, что средний срок появления лучевых реакций оказался значительно короче (23,2 месяца), что, с нашей точки зрения, связано с более жестким излучением (γ-источник). При одинаковой дозе облучения на вершину опухоли (80 Гр) и на основании (463 Гр) доза на макулярную зону была в 20 раз выше при постэкваториальном (менее 2 мм от диска зрительного нерва и фовеолы) расположении офтальмоаппликаторов по сравнению с той же дозой при пре- экваториальном их расположении. Авторы пришли к выводу, что радиационная доза на макуле может служить биомаркером, прогнозирующим риск развития радиационной макулопатии.
Особое внимание следует уделять юкстапапиллярным опухолям, так как при их лечении в зону воздействия попадет диск зрительного нерва и макулярная область. Юкстапапиллярная локализация составляет меньше 10% в группе меланом хориоидеи [17]. В глазах с юкстапапиллярной локализацией постлучевую ретинопатию выявляют в 87% случаев в течение 21 месяца наблюдения [17]. При 5-летнем сроке наблюдения количество больных, страдающих радиационной ретинопатией, возросло до 94%. Следует оговориться, что в этих случаях в качестве источника излучения был использован I-125. Оказалось, что факторами риска развития радиационной ретинопатии являются возраст больного и наличие сахарного диабета [17]. Постлучевое страдание зрительного нерва автор отмечает практически у каждого второго больного при среднем сроке наблюдения 27 месяцев, и это понятно, так как размеры исходной опухоли были очень большими.Прогностическими факторами риска развития постлучевой папиллопатии, кроме выше перечисленных, являются грибовидная форма опухоли и назальная ее локализация. Показания к проведению БТ при грибовидной форме опухоли вызывает некоторые сомнения.
Таким образом, суммируя вышеизложенное, позволим себе заключить, что перечисленные методы лечения меланомы хориоидеи могут приводить к тяжелым сосудистым осложнениям, что, в свою очередь, ограничивает возможность сохранения глаза как функционального, так и косметического органа. Несмотря на большой опыт локального лечения меланомы хориоидеи, вопрос о профилактике вышеперечисленных осложнений остается открытым.
Сведения об авторе:
Заргарян Асмик Ерджаниковна – к.м.н., врач-офтальмолог ООО «Московская глазная клиника»
Радиационная (лучевая) ретинопатия
ГУЗ Москвы «Офтальмологическая клиническая больница» Департамента здравоохранения Москвы, Мамоновский переулок, 7, Москва, Российская Федерация, 123001
Кафедра офтальмологии ГБОУ ДПО "Российская медицинская академия последипломного образования" Минздрава России
Городская клиническая больница им. С.П. Боткина Департамента здравоохранения Москвы, филиал №1, Мамоновский пер., 7, Москва, 123001, Российская Федерация
Макулярный отек на фоне диабетической ретинопатии и предшествующей брахитерапии (случай из практики)
Журнал: Вестник офтальмологии. 2016;132(5): 68‑71
ГУЗ Москвы «Офтальмологическая клиническая больница» Департамента здравоохранения Москвы, Мамоновский переулок, 7, Москва, Российская Федерация, 123001
Описан клинический случай успешного лечения макулярного отека, развившегося после брахитерапии меланомы хориоидеи, с использованием 0,1% раствора непафенака — представителя группы нестероидных противовоспалительных препаратов.
ГУЗ Москвы «Офтальмологическая клиническая больница» Департамента здравоохранения Москвы, Мамоновский переулок, 7, Москва, Российская Федерация, 123001
Кафедра офтальмологии ГБОУ ДПО "Российская медицинская академия последипломного образования" Минздрава России
Городская клиническая больница им. С.П. Боткина Департамента здравоохранения Москвы, филиал №1, Мамоновский пер., 7, Москва, 123001, Российская Федерация
Наиболее частой причиной снижения зрения после брахитерапии является радиационная (лучевая) ретинопатия [1—6]. Вызываемая воздействием облучения окклюзия сосудов ведет к снижению трофики, резорбции опухоли и рубцеванию прилегающих тканей. Ключевую роль в патогенезе развития радиационной ретинопатии играют лучевые повреждения эндотелия ретинальных сосудов [4]. Наиболее уязвимой оказывается макулярная зона сетчатки, питание которой осуществляется исключительно за счет хориокапилляров.
Выделяют непролиферативную и пролиферативную формы лучевой ретинопатии. Для первой характерны изменение формы и проходимости капилляров, интраретинальные кровоизлияния, экссудация и отек сетчатки. При наличии неоваскуляризации сетчатки или диска зрительного нерва диагностируют пролиферативную лучевую ретинопатию [7]. В отличие от диабетической ретинопатии, при которой в первую очередь поражаются перициты стенок сосудов, под воздействием облучения преимущественно страдает эндотелий сосудов [8].
Среди факторов риска развития радиационной макулопатии выделяют: близость края опухоли к фовеоле (менее 4 мм), высокую радиационную дозу на основание опухоли, большую зону облучения, характеристики источников облучения, наличие перифокальных изменений сетчатки (опухолеассоциированной отслойки) [5, 9—12]. Вероятность развития лучевой ретинопатии и степень выраженности патологических изменений повышаются при комбинации опухолевого процесса с диабетическими изменениями глазного дна, что и ограничивает возможность использования локального ионизирующего облучения меланомы хориоидеи у больных с сахарным диабетом.
Описание клинического случая
Представляем собственное наблюдение. Пациентка 55 лет, страдает ожирением III степени, сахарным диабетом 2-го типа и гипертонической болезнью. При осмотре в офтальмологической клинической больнице выявлена билатеральная меланома хориоидеи и офтальмоскопические признаки гипертонической ангиопатии. Билатеральность поражения, несмотря на неблагоприятный сосудистый фон, явилась основанием для локального лучевого лечения меланом хориоидеи. После проведения билатеральной брахитерапии ткань опухоли находилась в состоянии лучевого отека. На протяжении двух лет наблюдения справа дважды возникал гем-офтальм. Слева лучевая реакция была ограничена зоной распространения опухоли. Через 33 мес после брахитерапии больная заметила резкое снижение зрения слева (с 1,0 до 0,15). При осмотре в зоне опухоли плоский рубец с липидными отложениями по периферии, в макулярной зоне — отек. При проведении оптической когерентной томографии (ОКТ) выявлена отечная сетчатка в макулярной зоне. Толщина ее составляла 482 мкм. Наряду с отеком были выявлены признаки эпиретинального фиброза, наличие отслойки нейроэпителия, формирование множественных интраретинальных очагов фиброза, грубой деструкции пигментного эпителия и дистрофии сенсорной сетчатки (см. рисунок, а).
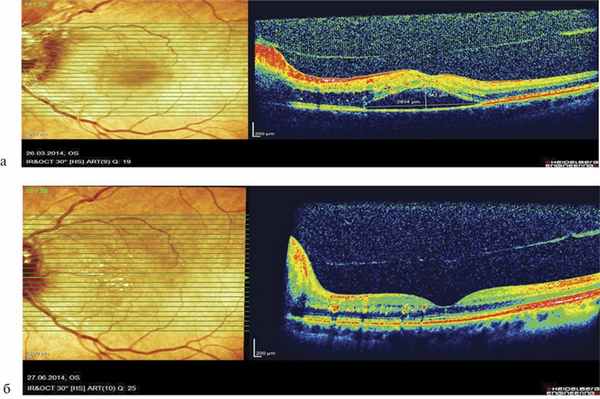
Оптические когерентные томограммы. а — до начала лечения (толщина сетчатки в fovea 482 мкм); б — после лечения через 3 мес (толщина сетчатки в fovea 200 мкм).
Нами процесс был расценен как поздний макулярный отек диабетического происхождения, неблагоприятным фоном для которого явилась предшествующая брахитерапия. Исходя из характера общего заболевания, офтальмоскопических изменений на глазном дне, мы, наряду с проводимой ранее сосудоукрепляющей, дегидратационной и антиоксидантной терапией, включили в схему лечения 0,1% раствор непафенака в виде капель по 1 капле 3 раза в день. Для объективизации результатов лечения, помимо визометрии и офтальмометрии, использовали метод ОКТ.
Через 2 нед острота зрения повысилась до 0,3. На ОК-томограммах толщина сетчатки уменьшилась до 244 мкм, но продолжала сохраняться отслойка нейроэпителия сетчатки.
Спустя 3 мес от начала лечения острота зрения левого глаза повысилась до 1,0. Данные ОКТ свидетельствовали о значительной положительной динамике в виде прилегания отслойки нейроэпителия сетчатки и уменьшения центральной толщины сетчатки до 200 мкм (см. рисунок, б).
Заключение
Несмотря на общий тяжелый соматический фон, локальное лечение билатеральной меланомы хориоидеи сопровождалось только поздним появлением макулярного отека, который удалось купировать при включении в арсенал медикаментозных средств 0,1% раствор непафенака в виде инстилляций. Больная продолжает оставаться под наблюдением.
Ретинопатия сетчатки глаза

Ретинопатия — это серьезное поражение сетчатки глаза, связанное, в первую очередь, с сосудистыми нарушениями. Из-за недостаточного питания тканей органа зрения в сетчатке начинаются дистрофические процессы, что может привести к слепоте. Данным заболеванием может страдать человек любого возраста, от младенца до пожилого человека. Ретинопатия может являться как самостоятельным заболеванием (первичная), так и осложнением в случае наличия у пациента иных болезней (вторичная).
Первичная ретинопатия — процесс, который первично поражает сетчатку глаза. Часто данное заболевание возникает в следствии сильных стрессов и эмоционального напряжения.
Причиной развития вторичной ретинопатии является наличие иного заболевания в организме. Способствовать ее развитию могут: сахарный диабет, гипертония, заболевания крови и травмы глаз.
- Диабетическая ретинопатия, возникает как осложнение сахарного диабета первого и второго типа, который способствует развитию нарушений в кровеносной системе;
- Гипертоническая ретинопатия появляется из-за поражения мелких сосудов на фоне повышенного кровяного давления;
- Травматическая ретинопатия возникает после травм органа зрения;
- Заболевания крови, которые приводят к ишемическому поражению сетчатки, могут спровоцировать появление гематологической ретинопатии;
- Данное заболевание может быть обнаружено даже у новорожденного. Ребенок, родившийся раньше срока, часто страдает ретинопатией недоношенных. Эта разновидность патологии проявляется в следствии неразвитости органа зрения к моменту рождения.
Симптомы ретинопатии сетчатки глаза
Опасностью ретинопатии является то, что долгое время больной может не замечать никаких симптомов и заболевание может быть выявлено только при диагностике. В случае, если заболевание развивается длительное время, в зрительной системе развивается патологический процесс, который в запущенном состоянии может быть необратим.

При ретинопатии могут проявляться следующие ее признаки:
- Зрительные дефекты в виде плавающих пятен, пелены перед глазами, уменьшение видимых предметов (микропсия), сужение поля зрения, нарушение центрального зрения.
- В запущенной стадии заболевания пациент может замечать видимые изменения, например, кровоизлияния и разрастание сосудов на глазном яблоке, изменение цвета радужки.
- В некоторых случаях заболевание может сопровождаться болью в глазах, головными болями, головокружениями и тошнотой.
Диагностика
При обнаружении у себя одного или нескольких симптомов необходимо незамедлительно пройти полную диагностику зрительной системы. Основным методом диагностики этой патологии является осмотр глазного дна при расширенном зрачке. В ходе этого обследования сетчатка осматривается под микроскопом, что позволяет обнаружить патологии сосудов, определить состояние желтого пятна.
Также применяются методы : ОСТ сетчатки, которое позволяет оценить состояние сетчатки и другие обследования.
В «Клинике микрохирургии «Глаз» имени академика С.Н.Федорова» вы можете пройти полную диагностику зрительной системы, которая включает все необходимые исследования и позволяет получить полную картину состояния здоровья ваших глаз и сетчатки в частности.
Лечение
Ретинопатия в зависимости от вида и стадии может быть подвержена 3 видам лечения:
Консервативное лечение. Основной задачей при лечении вторичной ретинопатии является терапия заболевания, которое стало причиной развития данной патологии сетчатки. В связи с этим в период лечения необходимо наблюдаться не только у офтальмолога, но и у терапевта и эндокринолога.
При выявлении ретинопатии пациентам назначают лекарственные средства, снижающих уровень сахара в крови, нормализации артериального давления, противовоспалительных препаратов при лечения травматической ретинопатии.
Лазерное лечение. Для профилактики возможных осложнений ретинопатии таких как, например, как отслойка сетчатки, производят лазерную коагуляцию, которая укрепляет ее и не дает ей отслаиваться.
Смотрите интервью Кислицына Василия Владимировича о диабетической ретинопатии:
Подробнее о лазеркоагуляции Вы можете прочесть по ссылке.
При лечении хирургическим методом, применяют витрэктомию. Подробнее об этом методе вы можете прочесть по ссылке.
В «Клинике микрохирургии «Глаз» имени академика С.Н.Федорова» вам окажут профессиональную помощь при ретинопатии. Состояние ваших глаз будет обследовано на оборудовании последнего поколения специалистами высшего класса, при необходимости операции, вам не придется ожидать его в очереди, вам будет оказана своевременная квалифицированная помощь. Все операции проводятся амбулаторно в режиме «одного дня», в постоперационном периоде пациент регулярно наблюдается у своего лечащего офтальмолога, который контролирует процесс восстановления.
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Об офтальмологической брахитерапии
Эта информация поможет вам узнать, что такое брахитерапия глазных опухолей, как к ней подготовиться и чего ожидать во время и после проведения терапии.
Об офтальмологической брахитерапии
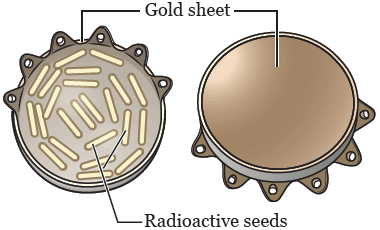
Рисунок 1. Аппликатор для офтальмологической брахитерапии.
Брахитерапия — это один из видов радиотерапии. При брахитерапии радиоактивные зерна-имплантаты вводят внутрь или вблизи опухоли. Это означает, что опухоль получает большое количество радиации, тогда как соседние ткани получают меньше радиации и с меньшей вероятностью будут повреждены.
При офтальмологической (глазной) брахитерапии, во время операции, на поверхности глаза устанавливают золотой аппликатор (тонкий лист золота), на который нанесены радиоактивные зерна-имплантаты (см. рисунок 1). Золото защищает другие участки вашего тела от излучения зерен-имплантатов.
Пациент получает брахитерапию до тех пор, пока аппликатор остается на глазу. Обычно это занимает 2–4 дня. Во время брахитерапии, во избежание облучения других людей, вы будете находиться в изоляции в больнице.
Для завершения брахитерапии аппликатор удалят во время еще одной операции.
Перед установкой аппликатора.
Дооперационное исследование (PST)
В течение 30 дней до проведения процедуры вам будет назначено время дооперационного исследования (presurgical testing (PST)). Дата, время и место проведения дооперационного исследования будут указаны в напоминании, которое вы получите в офисе хирурга. В день назначенного дооперационного исследования вы можете принимать пищу и лекарства как обычно.
Медсестра/медбрат высшей квалификации также сообщит, какие лекарства вам необходимо будет принять утром в день операции.
Вы очень поможете нам, если возьмёте с собой на дооперационное исследование следующее:
- список всех рецептурных или нерецептурных лекарств, которые вы принимаете, включая повязки и кремы;
- результаты всех исследований, которые вы проходили вне центра Memorial Sloan Kettering (MSK), например кардиограмму с нагрузкой, эхокардиограмму или допплерографию сонной артерии;
- имена и номера телефонов ваших врачей.
Информация для пациентов детского возраста: предварительное обследование ребенка
В течение 30 дней до проведения процедуры вы вместе с ребенком встретитесь с педиатром центра MSK для проведения предварительного педиатрического обследования (pediatric pre-admission testing (PPAT)). В день назначенного РРАТ ребенок может принимать пищу и лекарства как обычно.
Во время этого приема педиатр вместе с вами просмотрит медицинскую карту и историю хирургических операций вашего ребенка. Обязательно расскажите врачу о любых проблемах со здоровьем у вашего ребенка, а также о том, делалась ли ранее ребенку анастезия.
Назначение радиотерапии
Примерно за 1 неделю до процедуры вы встретитесь с представителями вашей медицинской бригады из радиологического отделения. Они подробно расскажут вам о процедуре. На основании результатов осмотра и анализов, полученных во время первого визита к врачу-офтальмологу (окулисту), ваш онколог-радиолог определит размер устанавливаемого аппликатора и продолжительность его ношения.
Заполните бланк доверенности на принятие решений о медицинской помощи
Если вы еще не заполнили бланк доверенности на принятие решений о медицинской помощи (Health Care Proxy), мы рекомендуем сделать это прямо сейчас. Доверенность на принятие решений о медицинской помощи является правовым документом, где указывается человек, который будет представлять ваши интересы в случае, если вы не сможете делать это самостоятельно. Указанный вами человек будет вашим представителем по вопросам медицинской помощи.
Если вы хотите заполнить бланк доверенности на принятие решений о медицинской помощи, обратитесь к медсестре/медбрату. Если вы уже заполнили эту форму, или у вас есть иное предварительное распоряжение, возьмите его с собой на следующий прием.
Спросите врача о принимаемых вами лекарствах
Перед процедурой вам может потребоваться прекратить прием или изменить дозировку некоторых лекарств. Обязательно сообщите врачу обо всех принимаемых вами лекарствах, в том числе о рецептурных и безрецептурных лекарствах, пластырях и мазях.
Aspirin и другие нестероидные противовоспалительные препараты (НПВП)
Лечебные средства из трав и пищевые добавки.
Если вы принимаете лечебные средства и добавки из трав, прекратите их прием за 7 дней до назначенной процедуры. Для получения дополнительной информации ознакомьтесь с материалом «Лечебные средства из трав и лечение рака» (Herbal Remedies and Cancer Treatment).
Лекарства, разжижающие кровь.
Если вы принимаете лекарство для разжижения крови, спросите у назначившего его врача, когда вам следует прекратить прием. Ниже приводятся некоторые примеры лекарств, разжижающих кровь:
| aspirin; | dabigatran (Pradaxa ® ); | rivaroxaban (Xarelto ® ); |
| apixaban (Eliquis ® ); | enoxaparin (Lovenox ® ); | warfarin (Coumadin ® ); |
| clopidogrel (Plavix ® ); | heparin |
Существуют и другие, поэтому обязательно сообщите своему врачу обо всех принимаемых вами лекарствах.
Лекарства для лечения диабета
Если вы принимаете insulin или другие лекарства для лечения диабета, спросите врача, который назначил вам лекарство, что вам делать накануне процедуры и утром в день проведения процедуры.
За 1 день до установки аппликатора.
Запишите время, на которое назначена процедура
Накануне назначенной процедуры администратор Приемного отделения (Admitting Office) позвонит вам после 14:00. Администратор сообщит вам, в котором часу вы должны прибыть в больницу для проведения назначенной процедуры. Если проведение процедуры запланировано на понедельник, вам позвонят в предшествующую пятницу.
Если до 19:00 дня, предшествующего дню процедуры, с вами никто не свяжется, позвоните по номеру 212-639-5014.
Инструкции по употреблению пищи и напитков перед проведением процедуры
- Не ешьте после полуночи накануне дня проведения процедуры. Это также касается леденцов и жевательной резинки.
- В период между полуночью и за два часа до запланированного времени прибытия в больницу вы можете выпить не более 12 унций (350 мл) воды (см. рисунок).
- Воздержитесь от приема пищи и напитков за два часа до запланированного времени прибытия в больницу. Это также касается воды.
Информация для пациентов детского возраста. Инструкции по употреблению пищи и напитков перед проведением процедуры.
Вашему ребенку нельзя ничего есть и пить начиная с указанного времени вечером перед процедурой. Лечащий врач ребенка или медсестра/медбрат высшей квалификации сообщат вам это время. Точное время зависит от возраста ребенка и других имеющихся медицинских проблем.
Медсестра/медбрат высшей квалификации поговорит с вами о том, что можно и что нельзя есть вашему ребенку перед процедурой. На свободном месте ниже запишите инструкции по употреблению пищи и напитков для своего ребенка.
Вечером накануне процедуры или утром в день процедуры примите душ с мылом.
В день установки аппликатора
Принимайте лекарства
Если ваш врач или медсестра/медбрат высшей квалификации попросили вас принять некоторые лекарства утром перед операцией, примите только эти лекарства, запив их небольшим глотком воды. В зависимости от лекарств это могут быть все или некоторые из лекарств, которые вы обычно принимаете по утрам, либо их вообще не нужно будет принимать.
Что необходимо запомнить
- Если вы носите контактные линзы, снимите их и наденьте очки.
- Не наносите никакого лосьона, крема, дезодоранта, макияжа, пудры и парфюмерии.
- Не надевайте металлические предметы. Снимите все ювелирные украшения, включая пирсинг на теле.
- Оставьте дома ценные вещи, например кредитные карты, ювелирные украшения или чековую книжку.
Куда идти
Ваша процедура будет проходить в основном корпусе MSK по адресу 1275 York Avenue, между East 67 th Street и East 68 th Street. Поднимитесь на лифте M на 2-й этаж и отметьтесь у стойки регистрации дооперационного центра (Presurgical Center, PSC).
Информация для пациентов детского возраста: куда идти
Ваша процедура будет проходить в основном корпусе MSK по адресу 1275 York Avenue, между East 67 th Street и East 68 th Street. Процедура будет проводиться в одном из следующих отделений:
- Дооперационный центр (Presurgical Center) на 2-м этаже.
Лифт M на 2-й этаж. - Педиатрический центр амбулаторной помощи (Pediatric Ambulatory Care Center (PACC))
Лифт B на 9-й этаж.
Врач или медсестра/медбрат скажут вам, куда пройти для прохождения процедуры.
Зарегистрировавшись вы встретитесь с медсестрой/медбратом. Сообщите ей/ему дозы всех лекарств (включая пластыри и кремы), которые вы принимали после полуночи, а также время их приема.
Во время процедуры
Когда придет время операции, вас либо проведут в операционную, либо отвезут туда на больничной каталке. Представитель операционной бригады поможет вам лечь на операционный стол. На нижнюю часть ваших ног будут надеты специальные компрессионные ботинки. Они будут плавно надуваться или сдуваться для улучшения кровообращения в ногах.
После того, как вы займете удобное положение, вам будут вводить анестезию (лекарство, под действием которого вы заснете) в течение процедуры. Когда вы уснете, вам через рот в трахею введут дыхательную трубку, чтобы помочь дышать.
Ваш офтальмолог и онколог-радиолог совместно установят аппликатор на поверхности вашего глаза. Сразу после завершения процедуры дыхательную трубку извлекут и на глаз наложат повязку.
После процедуры
После операции вы проснетесь в послеоперационной палате (Post Anesthesia Care Unit (PACU)).
Вы будете получать кислород через тонкую трубочку, которая располагается под носом и называется носовой канюлей. Медсестра/медбрат будет следить за температурой вашего тела, а также за пульсом, артериальным давлением и уровнем кислорода.
Вы будете находиться в послеоперационной палате до тех пор, пока полностью не придете в себя. Когда вы окончательно проснетесь, вас переведут в больничную палату. Вы будете находиться в больничной палате для пациентов, прошедших офтальмологическую брахитерапию.
Во время офтальмологической брахитерапии
После установки аппликатора у вас могут возникать ощущения, будто что-то царапает ваш глаз или будто в него что-то попало. У большинства людей аппликатор не вызывает болезненных ощущений. Если вы ощущаете боль, врач может дать вам обезболивающее лекарство, чтобы вы чувствовали себя более комфортно.
Аппликатор разработан таким образом, что радиоактивные зерна-имплантаты находятся внутри, со стороны глаза, а золотой лист — снаружи. Это уменьшает количество радиации, излучаемой в окружающее вас пространство. Тем не менее, до извлечения аппликатора вы также будете соблюдать меры радиационной безопасности. Это означает, что вы будете находиться в отдельной палате, и к вам будут пускать не всех посетителей. Во время пребывания в больнице вас не смогут навещать люди младше 18 лет и беременные женщины.
Ваша медицинская бригада будет приходить к вам каждый день. Ее представители снимут повязку и нанесут на глаз крем. Он поможет предотвратить развитие инфекции и снять воспаление. Когда повязку снимут для проведения осмотра, у вас может быть двоение в глазах или нечеткое зрение.
После завершения брахитерапии вам предстоит пройти еще одну операцию по удалению аппликатора. Операция будет подобна процедуре установки аппликатора, но в этот раз его извлекут. Вы также можете пройти лазерную терапию во время этой операции. Лазерная терапия подходит не всем пациентам. Если вам будут проводить лазерную терапию, врач или медсестра/медбрат предоставят вам дополнительную информацию.
После офтальмологической брахитерапии
После извлечения аппликатора вы сможете уйти домой в тот же день. Вам больше не нужно будет соблюдать меры радиационной безопасности.
Вы отправитесь домой с повязкой на глазу. Перед выпиской из больницы вам также назначат обезболивающее лекарство, глазные капли и крем для глаз.
Позвоните в офис вашего врача, чтобы записаться на прием для последующего наблюдения. Ваш первый визит в клинику для последующего наблюдения должен состояться через 4 недели после лечения.
- Не снимайте повязку в течение двух дней после операции.
- После снятия повязки начните использовать кремы и глазные капли, назначенные врачом. Обязательно соблюдайте указания вашего врача.
- После снятия повязки вы можете умыть лицо теплой водой с мягким мылом (например, Dove ® , Basis ® или Cetaphil ® ). Хорошо ополосните кожу и промокните ее насухо мягким полотенцем.
- Не трите и не царапайте глаз!
- Принимайте обезболивающие лекарства в соответствии с полученными указаниями и по мере необходимости.
Побочные эффекты офтальмологической брахитерапии
После брахитерапии могут возникнуть побочные эффекты.
Некоторые побочные эффекты могут возникнуть вскоре после лечения и обычно длятся от нескольких дней до нескольких недель. Примеры таких симптомов:
- Двоение в глазах или нечеткое зрение. Для фокусировки вы можете носить повязку на глазу.
- Отек, покраснение или сухость глаза. Врач назначит вам глазные капли или крем для облегчения этих симптомов.
Другие побочные эффекты обычно возникают через 18 месяцев или позже после лечения, но они могут появиться и раньше. Примеры таких последствий:
- Сухость глаза, которая не проходит. Чтобы избавиться от этого ощущения, вы можете продолжать использовать смазывающие капли для глаз или крем.
- Катаракта (помутнение хрусталика глаза). Чаще всего это случается, если опухоль находилась рядом с передней камерой глаза и роговицей.
- Повреждение сетчатки (лучевая ретинопатия). Сетчатка — это слой, расположенный с внутренней стороны задней части глазного яблока, который воспринимает свет и помогает воспроизводить изображения. Лучевая ретинопатия зачастую возникает, если опухоль находилась вблизи задней части глаза и вашего зрительного нерва. Она обычно развивается медленно — месяцы или иногда годы после получения дозы радиации.
- Потеря зрения. Большинство людей в конечном итоге перестают видеть подверженным установке аппликатора глазом. Процент потери зрения зависит от того, где был установлен аппликатор. Вы можете заметить потерю зрения через 12–18 месяцев после прохождения лечения. Вы можете проконсультироваться с врачом о возможности потери зрения в вашем глазу.
Последующее наблюдение после терапии
После завершения лечения крайне важно регулярно посещать онкологов и офтальмологов для последующего наблюдения. Чтобы увидеть, как вы отреагировали на брахитерапию, у вас могут взять кровь на анализ, сделать вам рентген и сканирование.
Перед приемом у врача запишите свои вопросы и опасения. Приносите с собой на приемы эти записи и список всех своих лекарств.
Если у вас заканчивается какое-либо из назначенных вам лекарств, сообщите об этом своему врачу до того, как это лекарство закончится. Если у вас возникнут какие-либо вопросы, вы также можете позвонить своему врачу или медсестре/медбрату в любое время в промежутке между визитами для последующего наблюдения.
Эмоциональные проблемы
После операции в связи с тяжелым заболеванием, вы можете испытать новое для вас чувство подавленности. Многие люди говорят, что в некоторые моменты им хотелось плакать, приходилось испытывать печаль, обеспокоенность, нервозность, раздражение и злость. Может оказаться, что вы не в состоянии сдерживать некоторые из этих чувств. Если это случится, постарайтесь найти эмоциональную поддержку.
Ресурсы
Позвоните своему врачу или медсестре/медбрату, если у вас:
- боль, которая не проходит после приема лекарства;
- сильная головная боль;
- тошнота (ощущение подступающей рвоты);
- рвота;
- наблюдается кровотечение через повязку;
- появились выделения желтого или зеленого цвета.
Если ваша температура поднялась до 100,4° F (38° C) или выше, сразу же позвоните своему врачу.
Контактная информация
Если у вас возникнут какие-либо вопросы или беспокойства, обсудите их с представителем медицинской бригады. Вы можете связаться с ними с понедельника по пятницу с 9:00 до 17:00 по указанным ниже номерам телефонов.
| Офтальмолог-онколог: Телефон: | _________________________ _________________________ |
| Онколог-радиолог: Телефон: | _________________________ _________________________ |
После 17:00, а также в выходные и праздничные дни позвоните по телефону 212-639-2000 и спросите дежурного врача.
Читайте также:
