Раннее выявление гонореи. Скрининг населения на гонорею.
Добавил пользователь Дмитрий К. Обновлено: 20.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гонорея: причины появления, симптомы, диагностика и способы лечения.
Определение
Гонорея – инфекционное заболевание, вызываемое гонококками. Чаще проявляется поражением органов мочеполовой системы, реже – конъюнктивы глаз, слизистых оболочек носа и рта, глотки и миндалин, прямой кишки. Возможно тяжелое течение заболевания с вовлечением в процесс других внутренних органов и развитием системной воспалительной реакции (сепсиса).
Гонорея с равной частотой встречается как у мужчин, так и у женщин.
Заболеть можно в любом возрасте, но чаще заражение происходит в период половой зрелости, что связано с путем передачи гонококков.
Особенностью течения гонококковой инфекции является то, что у половины заболевших женщин наблюдаются слабые субъективные симптомы, это приводит к позднему обращению к врачу и развитию осложнений. У мужчин клиническая картина яркая.
Причины появления гонореи
Причиной появления гонореи являются гонококки (Neisseria gonorrhoeae) – это гноеродные бактерии, имеющие форму бобов. Источник инфекции – больной человек.
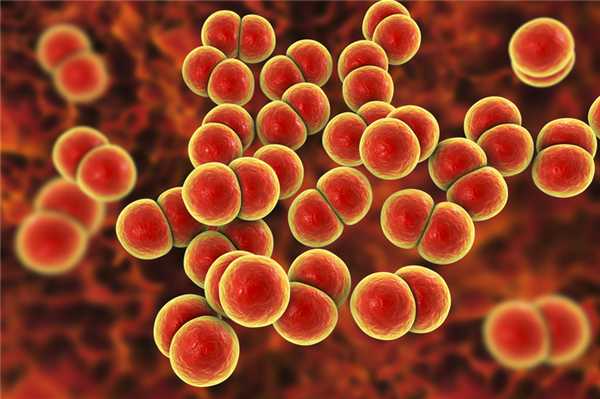
Новорожденные могут инфицироваться при прохождении через родовые пути больной гонореей матери, девочки младшего возраста – контактно-бытовым путем при нарушении санитарных правил и через предметы личной гигиены (мочалки, полотенца, горшки и т.д.).
Классификация заболевания
Гонорея протекает локализовано или с системными проявлениями.
Различают гонококковую инфекцию нижних отделов мочеполовой системы с поражением или без поражения придаточных желез и желез, расположенных вокруг мочеиспускательного канала, гонококковую инфекцию брюшины и органов малого таза, прямой кишки, гонорею глаз, глотки, суставов и других органов.
Выделяют свежую гонорею, давность которой не превышает двух месяцев, хроническую – протекающую дольше двух месяцев или с неизвестным сроком течения, а также скрытую (без клинических проявлений).
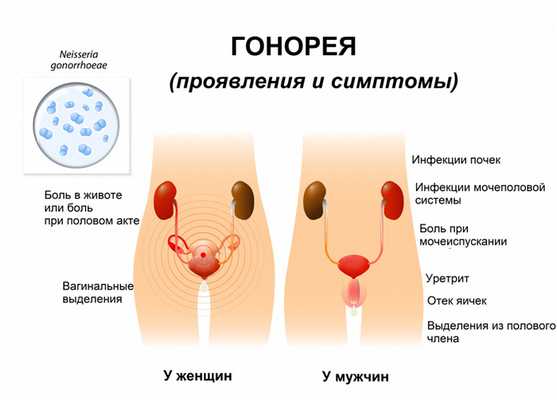
Симптомы гонореи
Воспалительный процесс чаще всего начинается с нижних отделов органов мочеполовой системы в виде воспаления мочеиспускательного канала (уретрита), мочевого пузыря (цистита), слизистой оболочки наружных женских половых органов и влагалища (вульвовагинита), шейки матки (цервицита).
Более половины женщин не наблюдают каких-либо симптомов. Некоторых беспокоят гнойные выделения из мочеиспускательного канала (уретры) и/или влагалища, зуд и жжение в области наружных половых органов, болезненность при мочеиспускании и во время полового акта, неприятные ощущения в нижней части живота.
Основные симптомы у мужчин: гнойные выделения из мочеиспускательного канала, учащенные болезненные мочеиспускания, зуд и жжение по ходу мочеиспускательного канала, боль при половом контакте, боль в промежности, которая отдает в прямую кишку.
Заболевание может распространиться на железы преддверия влагалища и железы, расположенные около мочеиспускательного канала, с формированием гнойных полостей – абсцессов.
При воспалении желез преддверия влагалища наблюдается отек и болезненность в области больших половых губ и скудные выделения из влагалища.
При поражении желез, расположенных около уретры, и мужчин, и женщин беспокоят гнойные выделения из мочеиспускательного канала, болезненность и дискомфорт в области наружного отверстия уретры, ощущения усиливаются при мочеиспускании и во время полового акта.
При восхождении инфекционного процесса может начаться воспаление других органов и тканей мочеполовой системы: у мужчин – придатков яичек (эпидидимит), яичек (орхит), предстательной железы (простатит), у женщин – внутреннего слоя матки (эндометрит), маточных труб и яичников (сальпингоофорит).
Появляются симптомы интоксикации: слабость, повышенная утомляемость, подъем температуры тела.
У мужчин при воспалении яичка и придатка яичка к симптомам поражения нижних отделов органов мочеполовой системы присоединяется покраснение, болезненность и отек в области мошонки. Боль может распространяться на промежность и паховую область. Простатит характеризуется болью в промежности, нижней части живота, боль отдает в прямую кишку, наблюдаются расстройство мочеиспускания и половая дисфункция.
У женщин при воспалении маточных труб, яичников и внутреннего слоя матки усиливаются гнойные выделения из половых путей, появляются схваткообразные и тянущие боли внизу живота, кровянистые выделения между менструациями.
При пельвиоперитоните и перитоните появляются сильная резкая боль в животе, общая слабость, тошнота, рвота, учащение сердцебиения, поднимается температура.
Гонококковая инфекция прямой кишки и области анального отверстия возникает при переносе бактерий из другой локализации (например, при контакте анального отверстия с выделениями из влагалища у женщин, при формировании отверстия в полость прямой кишки у мужчин с гнойным простатитом) или посредством генитоанального полового контакта.
Больного беспокоят зуд и жжение в области анального отверстия, выделения из прямой кишки гнойного характера (могут быть с примесью крови), боль при дефекации, запоры.
Гонококковое поражение проявляются конъюнктивитом (воспалением ткани, покрывающей глазное яблоко снаружи и веки изнутри) и/или иридоциклитом (воспалением радужки и цилиарного тела, расположенного за ней). Конъюнктивит новорожденных имеет отдельное название - гонококковая офтальмия. Гонококки попадают в глаза из первичного очага инфекции, расположенного в другом органе, чаще при несоблюдении правил личной гигиены, реже с током крови или по лимфатическим путям.
Возникает сильная боль и резь в больном глазу, веко отекает, наблюдается слезотечение, светобоязнь, появляется гнойное отделяемое в углах глаза.
Гонококковый фарингит (воспаление глотки), а также инфицирование других структур ротовой полости – миндалин, язычка, небных дужек, языка и т.д. возникают в результате орогенитального контакта. Наблюдается боль в горле, усиливающаяся при глотании, сухость во рту, осиплость голоса.
Редко, при тяжелом течении заболевания у людей с ослабленным иммунитетом гонококки попадают в кровь и разносятся по организму, развивается системная воспалительная реакция (сепсис). Бактерии могут проникнуть в суставы, кости, мозг и мозговые оболочки, сердце, легкие, вызывая их гнойное воспаление.
Гонорея новорожденных протекает тяжело, с вовлечением в процесс глаз, носа, мочеполовых органов, часто развивается сепсис и менингит (воспаление мозговых оболочек).
Диагностика гонореи
Диагностика гонореи проводится лицам с признаками гонококкового воспаления в органах мочеполовой системы, прямой кишке, ротовой полости, глотке, на слизистой глаз. Параллельно обследуют половых партнеров.
Исследование выполняют тем, кому не удается зачать ребенка, кому предстоит операция любого объема на половых органах и органах малого таза, женщинам при планировании и во время беременности.
Диагноз устанавливают на основании результата следующих лабораторных исследований:
- микроскопия мазка (метод наиболее достоверен при исследовании выделений из уретры у мужчин с явными симптомами гонореи);
- посев на гонококк с определением чувствительности к антибиотикам (материалом является соскоб или мазок с пораженного органа);
Материал для исследования: отделяемое половых органов; отделяемое прямой кишки; отделяемое ротоглотки; пункционная жидкость. Вниман�.
Раннее выявление гонореи. Скрининг населения на гонорею.
Рекомендации: Рекомендуется проводить общее обследование на гонорею бессимптомных лиц, принадлежащих к группам высокого риска (см. Клиническое вмешательство) и беременных женщин. Офтальмологический антибиотик следует закапать в глаза всех новорожденных сразу после рождения для предотвращения младенческой офтальмии.
Установлено, что в США более 2 миллионов человек в год заражаются гонококковыми инфекциями. Эта болезнь вызывает уретриты, эпидидемиты и проктиты у мужчин, а у женщин болезненные воспалительные заболевания таза (ВЗТ). Последние представляют собой большую опасность для возникновения внематочной беременности и бесплодия. Около 25% женщин, больных ВЗТ, не способны забеременеть. В 1979 году потери США от ВЗТ составили 2,6 миллиарда долларов. У беременных женщин с активной гонококковой инфекцией высок риск послеродовых осложнений. Высока вероятность рождения детей с гонококковым конъюнктивитом (младенческая офтальмия), в случае отсутствия немедленного вмешательства, что часто приводит к слепоте. Лица, страдающие гонореей, могут также заболеть распространенной формой этой болезни, при которой суставы, кожа и другие участки, будучи зараженными, ведут к таким осложнениям, как септические артриты и тендосиновиты.
При половых контактах лиц с активной формой заболевания распространяется гонорея. У большого числа переносчиков гонореи симптомы не проявляются. Заболеваемость гонореей наиболее высока среди молодых людей до 25 лет, лиц, имеющих многочисленные сексуальные контакты, таких, как проститутки.
Эффективность скрининговых тестов на гонорею.
Наиболее эффективным и легко воспроизводимым тестом гонококковой инфекции у бессимптомных лиц является прямой посев. Применяются также другие методы анализа, такие, как уретральные мазки, окрашенные по Грамму, серология, DNA гибридизация, флюоресцирующий тест на антитела ферментный иммунологический анализ. Но эти анализы в настоящее время не обладают удовлетворительной комбинацией скорости, чувствительности и низкой себестоимости для того, чтобы быть рекомендованными для использования вместо прямого посева.
Из-за низкого уровня заболеваемости среди всего населения нецелесообразно брать анализы у всех сексуально активных молодых людей. В группах риска (см. выше) заболеваемость гонореей достаточно высока, чтобы оправдать необходимость общих анализов.
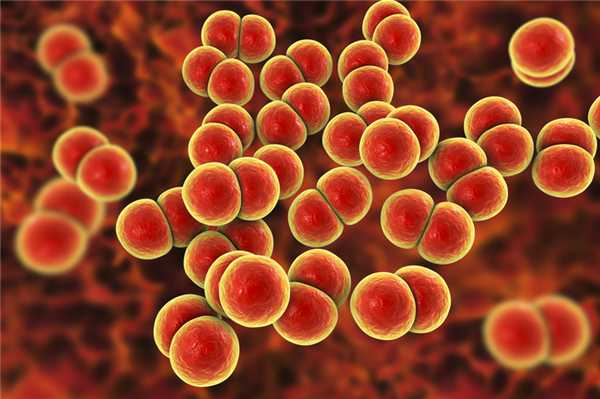
Эффективность раннего обнаружения гонореи.
Канадские ученые выступают против тотального обследования на гонорею среди всего населения, но рекомендуют высевать маточные и уретральные мазки и высевать культуры урины у женщин, входящих в группы высокого риска (с большим числом сексуальных партнеров) и беременных женщин.
ЦКЗ и Американский колледж акушеров и гинекологов рекомендуют проверять внутриматочные культуры на наличие Neisseria gonorrhoea у всех беременных женщин во время их первого пренатального визита. Второй анализ рекомендуется делать в конце третьего триместра для женщин, входящих в группу высокого риска, или имевших контакты с переносчиками болезни. Американская академия педиаторов и ЦКЗ рекомендуют назначать мази или капли, содержащие тетрациклин или эритромицин, или 1 % раствор нитрата серебра, в глаза всех новорожденных сразу после рождения. Канадские ученые рекомендуют пользоваться нитратом серебра.
Основным преимуществом раннего обнаружения гонореи в течение беременности является предотвращение младенческой офтальмии у новорожденных. Однако точно не установлено, что лечение антибиотиками в течение беременности эффективно для предотвращения заболевания. Другая стратегия состоит в назначении офтальмологических антибиотиков немедленно после рождения. Показано, что эритромицин, нитрат серебра и тетрациклин эффективны в предотвращении гонококковой офтальмии новорожденных у женщин, инфицированных чувствительными штаммами. Нитрат серебра, однако, часто вызывает химические конъюнктивиты и имеет ограниченную эффективность в предотвращении хломидиальной офтальмии новорожденных.
Общее обследование на гонорею у лиц, не имеющих симптомов, должно применяться в группах высокого риска, таких, как проститутки, лица, имеющие большое число сексуальных партнеров, или партнеров, с большим числом сексуальных контактов и лиц, с периодически повторяющимися проявлениями гонореи. Оптимальная частота тестирования не определена и зависит от клинических условий. Беременные женщины должны сдавать внутриматочные культуры на гонорею в их первый пренатальный визит. Дополнительный тест в течение беременности рекомендован для женщин, имевших возможность заразиться гонореей в течение беременности. Офтальмологическая мазь, содержащая 0,5% эритромицина, должна применяться для глаз всех новорожденных не позже, чем через 1 час после рождения.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Раннее выявление сифилиса. Скрининг населения на сифилис.
Рекомендации: Общая проверка на сифилис у лиц без симптомов рекомендуется для группы риска и беременных женщин.

Микробиологическая диагностика сифилиса
Эффективность скрининговых тестов на сифилис.
Основными анализами на сифилис являются: «Исследовательский тест на венерические заболевания» (VDRL) и «Быстрый анализ на наличие реагина в плазме» (RPR), которые отражают размножение антител в ответ на инфекцию. На чувствительность этих тестов влияют изменения концентрации антител в течение разных стадий болезни. Количество антител незначительно увеличивается в раннем первичном периоде сифилиса и может возвращаться к нормальному уровню в латентном и третичном периодах. Во вторичном сифилисе, когда число антител достигает своего пика, чувствительность VDRL достигает 100%. Чувствительность обычно ниже в первичном сифилисе (62—76%) и в позднем симптоматичном сифилисе (70%). VDRL и RPR также могут давать ложно-положительные реакции, особенно у людей с другими болезнями (с коллагенозными болезнями сосудов, злоупотреблениями наркотиками, беременностью, другими инфекциями) и в результате лабораторных ошибок. VDRL более точен (до 100%) для лиц без сопутствующих заболеваний и имеет точность 75—85% для больных. Лица с позитивным VDRL и RPR анализом из-за возможности ошибки проходят FTA-ABS (флюоресцентный анализ связывания антител к трепономам) для подтверждения диаг ноза. Анализ FTA-ABS более чувствителен, чем VDRL или RPR, но слишком дорог, чтобы быть использованным в качестве повседневного теста.
Раннее обнаружение сифилиса у лиц без симптомов позволяет начать лечение антибиотиками, предотвратить развитие болезни и ее передачи половым путем. Лечение антибиотиками: пенициллином или гидрохлоридом тетрациклина высоко эффективно для уничтожения Treponema pallidum, вызывающих в организме сифилис. Раннее обнаружение и пенициллиновое лечение в течение беременности увеличивают шансы сократить риск передачи болезни плоду. Пренатальное лечение антибиотиками не полностью эффективно в предотвращении врожденного сифилиса. В частности, это происходит, когда при аллергии на пенициллин у матери приходится использовать опитомицин, антибиотик с ограниченной эффективностью в предотвращении врожденного сифилиса, или если лечение антибиотиками не было начато до третьего триместра.
С тех пор, как уровень заболеваниями сифилисом составляет менее 15 случаев на 100 000 человек, общее обследование всего населения не обязательно. Обследование должно проводиться в группах риска, таких, как проститутки, лица, имевшие контакт с носителями инфекции. Беременные женщины относятся к группе низкого риска по сифилису. Положительный результат в этой группе по VDRL менее 1%. Однако предродовое обследование должно проводиться для предотвращения детской смертности, связанной с врожденным сифилисом. Ряд исследований показывает, что предродовое обследование на сифилис эффективно даже если процент заболевших среди беременных составляет 0,005%. Сейчас число случаев врожденного сифилиса 0,001 %.
Канадские специалисты рекомендуют проводить обследование на сифилис в группах повышенного риска, таких как лица, имеющие большое число сексуальных партнеров, все беременные женщины в их первый пренатальный визит и беременные женщины из групп повышенного риска на 34—36 неделе беременности. Американский колледж акушеров и гинекологов также рекомендует всеобщее пренатальное обследование на сифилис. Центр по контролю за заболеваниями рекомендует проводить серологическое обследование в начале пренатального периода и перед родами; на 28 неделе — тестирование для женщин из групп риска.
Общее серологическое тестирование рекомендовано лицам из групп риска, таким, как проститутки, лица, имеющие большое число половых партнеров в регионах с широким распространением сифилиса и имевшие половые контакты с носителями активного сифлиса. Оптимальная частота исследований не установлена и определяется клиническими условиями. Все беременные женщины должны быть тестированы в их первый пренатальный визит и перед родами; для женщин из групп риска необходим дополнительный тест на 28 неделе беременности.
Раннее выявление гепатита В. Скрининг населения на гепатит В.
Рекомендации: Все беременные женщины должны быть проверены на наличие поверхностного антигена гепатита В во время их первого пренатального осмотра. Тест может быть повторен в третьем триместре у женщин из-за возрастающего риска вмешательства в течение беременности. Рекомендации по вакцинации от гепатита В приведены в дальнейшей статье. В статье приведена информация об иммунизации лиц, имевших возможные контакты с зараженными лицами или с препаратами крови.
Каждый год в США более 300 тысяч человек инфицируется вирусом гепатита В (в дальнейшем ВГВ) и более 10 тысяч подлежат госпитализации. Хотя большинство инфицированных со временем полностью выздоравливает, 6—10% пациентов становятся носителями вируса при отсутствии внешних симптомов, в дальнейшем у них может развиться активный гепатит, цирроз и первично-клеточная карцинома. В США насчитывается от 50 тысяч до 1 миллиона хронических носителей ВГВ2. Установлено, что в год происходит 4000 вызванных гепатитом В смертей от цирроза и более 1000 случаев от рака печени, каждый год в США рождается 16 500 детей от женщин, инфицированных ВГВ.
Дети, чьи матери имеют положительную реакцию на антиген Е гепатита В, в 70—90% случаев заражаются в пренатальном периоде, и практически все 85—90%, которые были инфицированны, становятся носителями ВГВ. Установлено, что более 25% носителей ВГВ умирают от первичной печеночно-клеточной карциномы или цирроза печени со средней продолжительностью жизни менее 50 лет Основными факторами риска заражения ВГВ в США являются внутривенное употребление наркотиков, гетеросексуальные контакты с лицами, инфицированными ВГВ, переносчиками ВГВ, контакты с большим числом партнеров или мужские гомосексуальные контакты. Такие группы населения, как иммигранты из Азии и Африки, также должны включаться в группу риска.
В предыдущие годы было инфицировано большое число наркоманов; в настоящее время от 60 до 80% лиц, вводящих внутривенно наркотики, имеет положительную серологическую реакцию на ВГВ2. Эта труппа увеличивается наиболее быстрыми темпами среди носителей ВГВ в США.
Эффективность скрининговых тестов на гепатит В.
Основным скрининговым тестом для выявления активно протекающей вирусного гепатита В или бессимптомных носителей ВГВ является идентификация поверхностного антигена гепатита В (паГВ). Иммунные тесты для идентификации паГВ имеют чувствительность до 97,5% и определенность 98%10. Спонтанное возникновение паГВ проявляется каждый год в 1—2% случаев.
Эффективность раннего обнаружения гепатита В.
Основной целью раннего обнаружения больных или бессимптомных носителей является предотвращение передачи вируса гепатита В другим людям. Но, очевидно, что раннее распознавание инфекции снижает риск развития болезни печени или ее осложнений. Теоретически результаты скрининговых тестов вместе с их разъяснениями могут повлиять на поведение лиц из группы риска (например, сексуальных меньшинств, доноров, наркоманов, использующих иглы) и таким образом предотвратить распространение заражения.
Лица, с которыми инфицированные имели сексуальные контакты, или существовала другая возможность для заражения, могут быть обнаружены и им может быть предложена вакцинация. Однако эффективность обычного наблюдения лиц, не имеющих симптомов, в клинических условиях для сокращения распространения гепатита В требует дальнейшего изучения. Советы, как вести себя, чтобы снизить риск заражения, представляются в настоящий момент наиболее эффективной стратегией.
Очевидно, что раннее обнаружение гепатита В у беременных женщин может помочь предотвратить заражение у новорожденных. Исследования показывают, что лечение иммуноглобулином к гепатиту В и вакциной от гепатита В, начатое через 2—12 часов после рождения, эффективно в 85—95% случаев для профилактики бессимптомной формы гепатита В в детстве. Основываясь на этом предположении, пренатальное тестирование на паГВ настоятельно рекомендуется для беременных женщин в связи с высоким риском заражения гепатитом В. Предыдущие исследования показали, однако, что только 35—65% матерей, имеющих положительную реакцию на паГВ во время тестирования, принадлежали к группам высокого риска. Многие женщины из группы риска не были обследованы, потому что их принадлежность к этим группам была неизвестна врачам или их врачи заранее рекомендовали предохранительные меры. Кроме того, многие женщины, являющиеся носителями гепатита В, могут не знать всех факторов риска.
В силу этих причин обычное тестирование на гепатит В всех беременных женщин является наиболее эффективной стратегией. Было подсчитано, что тестирование всех 3 млн. 500 тысяч беременных женщин в год в США помогло бы обнаружить около 16 500 матерей с положительной реакцией на паГВ. Лечение их младенцев могло бы предотвратить появление 3500 носителей вируса каждый год. Однако при стоимости в 12—20 долларов за анализ на паГВ он все еще является дорогим скрининговым тестом, чтобы можно было применять его для большого числа женщин.
Некоторые исследования однако показывают, что долгосрочные выгоды от предотвращения хронических болезней печени делают тест на гепатит В таким же рентабельным, как и другие широко распространенные предродовые тесты и анализы донорской крови. В таких популяциях в США, в которых ВГВ широко распространен, как индейцы Аляски, островитяне Тихого океана, более практичной стратегией является вакцинация всех младенцев.
Обыкновенное тестирование бессимптомных лиц на наличие гепатита В рекомендуется в основном для выявления лиц в группах высокого риска, которым требуется вакцинация. Широко рекомендуется обследование беременных женщин. Совет иммунологов — практиков Центра контроля за заболеваниями совместно с Американским колледжем акушерства и гинекологии, Американской академией педиатрии недавно рекомендовал, чтобы всем беременным женщинам делали анализ на паГВ во время первого пренатального визита. Анализ может быть повторен в третьем триместре, если предполагается наличие острого гепатита, контакт с гепатитом или женщина принадлежит к такой группе риска, как наркоманы.
Все беременные женщины должны пройти анализ на гепатит В во время их первого пренатального визита. Анализ может быть повторен в третьем триместре, если мать принадлежит к группе повышенного риска или предполагался контакт с носителем гепатита В в течение беременности. Дети, рожденные матерями с положительной реакцией на паГВ, должны получать иммуноглобулин к гепатиту В 0,5 мл внутримышечно в течение 12 часов после рождения. Вакцина от гепатита В или ее плазменные производные (доза 10 мкг), или рекомбинат (5мкг) должны быть введены внутримышечно либо совместно с иммуноглобулином (в разные участки), либо в течение 7 дней. Вторая и третья дозы вводятся через месяц и через 6 месяцев после первой. Лица, имевшие с матерями сексуальные или другие контакты, могущие вызвать заражение, должны быть проверены на наличие ВГВ и вакцинированы в случае необходимости. В статье приведены дальнейшие рекомендации на ВГВ вакцинации в группах повышенного риска. В главе 58 приведена информация о пассивной и активной иммунизации лиц, имевших контакты с носителями ВГВ или зараженных препаратами крови.
Гонорея
Читайте также:
