Рецидивирующая младенческая фиброма пальцев у новорожденного
Добавил пользователь Skiper Обновлено: 09.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фиброма: причины появления, симптомы, диагностика и способы лечения.
Определение
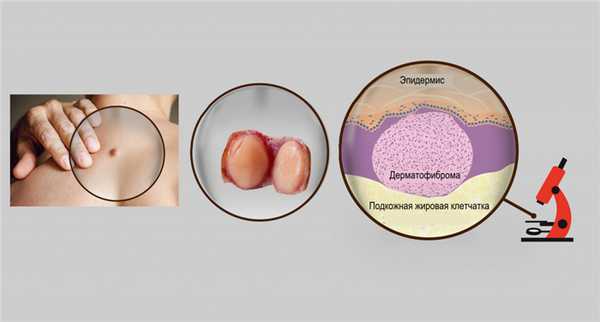
Фиброма — это доброкачественное образование из волокон соединительной ткани, которая присутствует в каждом органе человеческого организма, поэтому фиброма может иметь любую локализацию. Фибромы бывают единичными или множественными (фиброматоз). Чаще всего эти новообразования поражают мягкие ткани конечностей и туловища, но также обнаруживаются во внутренних органах и полостях.
Причины появления фибром
Фиброма кожи встречается в любом возрасте, у лиц обоего пола и представляет собой хорошо отграниченный и четко выраженный узел, который возвышается над поверхностью кожи, часто имеет ножку и расположен на поверхности тела или слизистых оболочках. В зависимости от соотношения опухолевых клеток и коллагеновых волокон различают мягкую фиброму (фибропапиллому) и твердую (дерматофиброму). Мягкая фиброма считается молодым новообразованием и по мере старения превращается в твердую. Часто появляется на коже лица, спины, ног, головы. Мягкие фибромы у ребенка встречаются в основном в области гениталий и заднего прохода. Опухоль, как правило, не перерождается в злокачественную, растет медленно и может достигать огромных размеров. Не причиняет пациенту никакого дискомфорта, кроме эстетического.
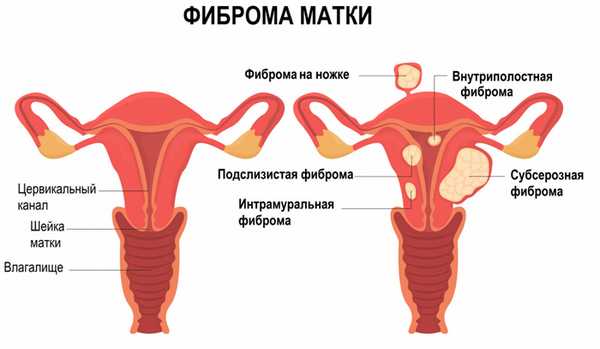
Фиброма (фибромиома) матки формируется из соединительной ткани и мышечных волокон. К причинам образования фибромы матки относят хронические воспаления половых органов, аборты, нерегулярные половые отношения, тяжелые или поздние роды, стрессы, эндокринные заболевания, в том числе сахарный диабет.
Фиброма (фиброаденома) молочной железы имеет железистую природу с преобладанием соединительной ткани, которую связывают с изменениями гормонального фона в различные периоды жизни женщины. Существуют две гистологические формы опухоли – околопротоковая и внутрипротоковая.
Фиброма яичника развивается из его стромы («поддерживающих» клеток яичника), не проявляет гормональной активности. Развивается в среднем возрасте на фоне сбоев менструального цикла и нарушений детородной функции. Часто сочетается с поликистозом яичников или фибромой матки. Может быть отграниченной (с четко выраженной капсулой, отделяющей ее от овариальной ткани) и диффузной (яичник поражен полностью).
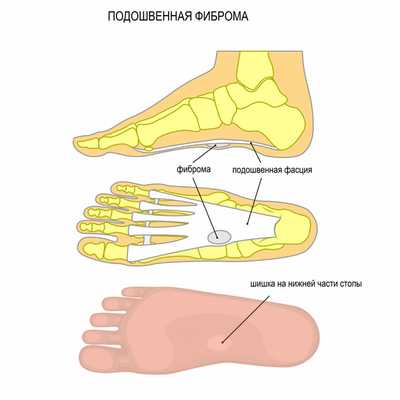
Подошвенная фиброма возникает из группы эластичной соединительной ткани, называемой подошвенной фасцией, которая поддерживает свод стопы.
Фибромы на десне не опасны, характеризуются медленным ростом. Чаще всего их причиной становится травма десны из-за неправильно установленного протеза, а у ребенка может – из-за неправильного ношения пластинки. Причинами развития также является воспаление, пародонтоз, гингивит и другие заболевания полости рта.
Фиброма гортани возникает на голосовых связках и опасна для жизни, так как может привести к остановке дыхания.
Фибромы желудка и других органов желудочно-кишечного тракта образуются на слизистых оболочках.
Фиброма костей характеризуется очаговой резорбцией (рассасыванием) кортикального слоя отдела трубчатой кости с замещением его на фиброзную. Образуется в бедренной, берцовой, плечевой и пяточной костях. Чаще всего встречается у детей и подростков. Во многих случаях приводит к патологическим переломам.
Ангиофиброма состоит из множества расширенных сосудов. Эта вазоактивная опухоль встречается в основном у подростков мужского пола.
Предрасполагающими факторами развития фибромы считают воспалительные процессы, микротравмы, укусы насекомых, предшествующие инфекционные заболевания, паразитарные и глистные инвазии, прием бета-блокаторов.
У женщин фибромы развиваются в основном под влиянием гормональных факторов. Они часто сочетаются с разрастанием других тканей: сосудистой (ангиофиброма), мышечной (фибромиома), железистой (фиброаденома) либо жировой (фибролипома).
Фибромы у мужчин чаще возникают вследствие избыточных нагрузок, воздействия неблагоприятных факторов внешней среды и вредных привычек.
Факторами риска возникновения фибромы у детей считают наследственную предрасположенность, излишнюю потливость, неправильный рацион питания, гормональные сбои, длительное пребывание на солнце.
Классификация заболевания
Для фибром не существует системы классификации. На основании патофизиологии и локализации опухоли фибромы рассматривают следующие формы:
- фибропапиллома – мягкая фиброма, состоящая из множества рыхло связанных клеток и меньшего количества фиброзной ткани;
- дерматофиброма – твердая фиброма, единичное или множественное образование внутрикожной локализации, подвижное и безболезненное при прощупывании, с неизмененным цветом, состоит из множества волокон и нескольких клеток. Особой формой является келоид, возникающий в результате гиперпластического разрастания рубцовой ткани;
- кистозная фиброма имеет центральное размягчение или расширение лимфатических сосудов;
- миксофиброма возникает в результате разжижения подлежащих мягких тканей;
- цементно-оссифицирующая фиброма твердая и волокнистая, чаще всего наблюдается на челюсти или во рту, иногда формируется как следствие перелома или другой травмы;
- хондромиксоидная фиброма – редкая хрящеобразующия опухоль;
- десмопластическая фиброма – редкая локально агрессивная внутрикостная опухоль;
- неоссифицирующая фиброма – доброкачественный фиброзный дефект костной ткани;
- оссифицирующая фиброма – редкое фиброзно-костное доброкачественное новообразование у детей и лиц молодого возраста;
- перифолликулярная фиброма – представляет собой куполообразный очаг, состоящий из одного или нескольких волосяных фолликулов;
- фиброма сухожильного влагалища – узелки, состоящие из мягких, тонких, веретенообразных клеток (миофибробластов), на пальцах рук или ступней;
- нейрофиброма – доброкачественная опухоль нервной оболочки периферической нервной системы;
- десмоидная фибриома – редко встречается, происходит из избытка волокон коллагена и дифференцированных фибробластов, часто прогрессирует и рецидивирует. Образуются в мягких тканях, забрюшинном пространстве или на брюшной стенке. Распространенные места для таких опухолей – шрамы от кесарева сечения или операций;хондриомиксомы – редкие опухоли, которые поражают костную ткань – края трубчатых костей, таз, ребра, позвонки, стопы, плюсну;
- ангиофибриомы в области щек и носа, содержащие небольшие бугорки с соединительно-тканными волокнами.
Симптомы фибромы разнятся в зависимости от локализации новообразования.
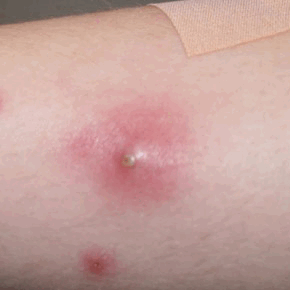
Основным признаком дерматофибромы является появление нароста в виде сферического узелка, возвышающегося над поверхностью кожи на широком основании либо на ножке. Симптомы связаны с дискомфортом, могут появляться и исчезать. К ним относятся: изменение цвета кожи, зуд, периодическая припухлость над опухолью, возможное кровотечение при травме опухоли, повышенная чувствительность при прикосновении. Поверхность дерматофибромы обычно гладкая, но иногда на ней бывают бородавчатые образования.
Общие симптомы фибромы матки: обильные или продолжительные менструальные выделения, аномальное кровотечение между менструациями, боль в области таза, частое мочеиспускание, люмбаго, боль во время полового акта, бесплодие.
Размеры фибромы яичников обычно не превышают 12 сантиметров. Симптомы при фиброме яичников более 5 см включают в себя ноющие боли внизу живота, вздутие и припухлость, отдышку, усталость.
Обычно перед менструацией фиброма молочной железы обуславливает чувство распирания внутри груди.
Фиброма желудка больших размеров проявляется постоянным чувством тяжести, рвотой, частой отрыжкой, кровотечениями.
Частые симптомы при фиброме гортани: хрипота, осиплость или утрата голоса, боль в шее, чувство инородного тела, кашель.
Для подошвенной фибромы характерны следующие симптомы: твердая шишка в своде стопы, боль при надавливании, стоянии или ходьбе, возникновение дополнительных фибром со временем.
Фибромы, образовавшиеся на внутренних органах, зачастую не дают о себе знать, поэтому обнаруживаются случайно либо при развитии каких-либо осложнений.
Диагностика фибром
Основополагающим исследованием дифференциальной диагностики и исключения злокачественного процесса является гистологическое исследование биопсийного материала и иммуногистохимическое исследование, дополненные молекулярными методами.
Взятие биоматериала оплачивается отдельно. Согласно требованиям п. 17 Правил проведения патолого-анатомических исследований, утв. Приказом Минздрава Росс.
Фибромы
Фиброма – доброкачественное новообразование из соединительной ткани, которое формируется под кожей у ребенка и может располагаться на спине, руках и ногах, пальцах и даже на лице, что доставляет физический и эстетический дискомфорт. Онкологической опасности такое явление не представляет, но становится заметным внешним дефектом и при стечении неблагоприятных обстоятельств может послужить стартом для развития инфекций или переломов. Диагностикой и удалением фибром занимаются детские хирурги и дерматологи.
Фиброма представляет собой скопление соединительной ткани, которое внешне отражается в виде небольшого уплотнения под кожей. Некоторые варианты новообразований имеют ножки и располагаются на поверхности кожных покровов. Иногда у детей фибромы формируются на костях, слизистых оболочках, внутренних органах.
Виды фибром
Различают два типа новообразований: мягкие и твердые. Мягкие фибромы у ребенка характеризуются очень медленным ростом, достаточно дряблой консистенцией, подвижностью и четкой локализацией. Встречаются такие наросты в основном в области гениталий и заднего прохода, иногда образуя множественные скопления.
Твердые новообразования представляют собой гладкие или слегка шероховатые узелки розового и телесного цвета с плотным содержимым. Такие фибромы располагаются на широком основании и, как правило, не превышают размером 1 см.
Симптоматика
В большинстве случаев начало развития патологии протекает бессимптомно. Фибромы, образующиеся в дермальных слоях, не болят, жжение и иные негативные ощущения на первых порах отсутствуют. Заподозрить наличие заболевания можно лишь на поздних стадиях, когда сформировавшиеся узелки заметно выделяются на коже, и ребенка начинают беспокоить выраженный зуд, чувствительность к прикосновениям. В некоторых случаях дети жалуются на дискомфорт в определенной области, если образование контактирует с одеждой, мешает движению.
Фибромы, поразившие костные структуры, могут со временем проявляться в виде отеков, болезненности при давлении на поврежденную область. Новообразования на слизистых оболочках становятся причиной отечности, нарушенного кровообращения, что приводит к болевому синдрому. В случае если фиброма сформировалась в придаточных пазухах носа, возможно нарушение дыхания, головокружение, боль в голове. Подошвенные элементы вызывают дискомфорт и боль при ходьбе, изменение походки.
Явной симптоматикой сопровождается инфицирование новообразований, которое может быть спровоцировано механическим повреждением фибромы. В таких случаях появляются:
- интенсивная боль и покраснение в поврежденной области;
- заметная отечность тканей;
- повышение температуры;
- выделение из фиброзной кисты гноя, серозной жидкости.
Возможными осложнениями могут стать разнообразные поражения внутренних органов, бактериальные инфекции, деформации костной структуры, переломы, трещины.
Причины возникновения
Доподлинного виновника развития фибром у детей пока выяснить не удалось. Специалисты определили ряд факторов, способствующих появлению новообразований. К ним относятся:
- неблагоприятные экологические условия проживания (близость к химическим и цементным заводам, свалкам, зараженным областям);
- частые травмы, ушибы и падения;
- различные инфекционные заболевания острой и хронической формы;
- нерациональное употребление сильнодействующих лекарственных препаратов;
- эндокринные патологии;
- длительное пребывание под прямыми солнечными лучами.
Диагностика
Обследование начинается с визуального осмотра: врач выслушивает жалобы детей и родителей, аккуратно прощупывает образование, собирает детальный анамнез. Для определения характера поражения проводится ряд инструментальных исследований:
- ультразвуковое обследование мягких тканей;
- рентгенография;
- компьютерная или магнитно-резонансная томография.
Выявить природу патологии и уточнить диагноз помогают биопсия и цитологическое исследование биологического материала.
Фиброма у детей
Фибромой является доброкачественная опухоль, образованная из волокон соединительных тканей. Она может образоваться абсолютно в любом органе, при этом очень медленно растет и не проявляет никаких симптомов.
Фиброма у детей внешне представляет собой покрасневшее уплотнение. Также может появиться на участках кожи и слизистых.
Причины фибромы у детей
На появление фибромы у детей может влиять множество факторов. Это может быть как наследственная предрасположенность, так и излишняя потливость у ребенка. Также нужно следить за рационом, потому что опухоль может образоваться и из-за неправильного питания.
Долгое нахождение под палящим солнцем тоже является причиной появления фибромы. Еще стоит проверить здоровье ребенка, сводив его к эндокринологу или другому узкоспециализированному специалисту. Это необходимо для того, чтобы убедиться, что у него нет гормонального сбоя, ведь эта еще одна причина, по которой образовывается фиброма.
Симптомы фибромы у детей
Фиброма может проявиться на коже. На первых стадиях развития ее сложно заметить. Только через некоторое время она чернеет или просто меняет свой окрас на более темный. Благодаря этому родители могут определить наличие заболевания. Но существуют и другие симптомы:
- в месте образования опухоли начинается сильный зуд и жжение, причем это вызывает постоянный дискомфорт у больного;
- нарушение функционирования некоторых органов, в зависимости от того, где именно образовалась фиброма;
- опухоль со временем начинает расти все больше и больше, деформируя органы, и вызывая сильные боли.
Отдельно расскажем о локации патологии:
- при образовании фибромы на голове у ребенка очень важно следить за ее внешним видом, потому что ее развитие может привести к запущенной стадии онкологии. Поэтому врачи рекомендуют сразу удалять образовавшуюся фиброму на голове ребенка;
- фиброма на ноге у ребенка приносит не меньше дискомфорта. Она может деформироваться при ходьбе, после начнет нарываться. Если фиброма на ноге ребенка сильно мешает ему в повседневной жизни, то ее также следует удалить, пока не возникло осложнений;
- фиброма на руке у ребенка может гноиться при долгом контакте с одеждой. Она может начать очень быстро развиваться, расти, в результате чего может привести к онкологии. Поэтому от фибромы на руке у ребенка также следует незамедлительно избавляться;
- фиброма на шее у ребенка возникает очень редко, ее также сложно заметить на первых стадиях развития. Со временем она начинает чернеть. При возникновении фибромы на шее у ребенка нужно без отложения обратиться к врачу;
- фиброма бедренной кости у ребенка может привести к серьезным последствиям: нога опухает, причем опухоль давит на кости. При физической активности кость может с легкостью треснуть и даже сломаться. Поэтому фиброму на бедренной кости у ребенка стараются удалить при ее обнаружении.
Когда следует обратиться к врачу
Обращаться к врачу следует сразу после появления первых симптомов патологии. Фиброма нарушает функционирование органов, может привести к бесплодию в будущем. Фиброму нужно удалять немедленно, если она деформируется, находится на стопах и мешает при ходьбе, очень быстро растет, начинает болеть и доставлять дискомфорт, а уж тем более тогда, когда выделяет гной и прозрачные жидкости, чернеет и чешется.
Фиброма удаляется с помощью лазерной коррекцией. Процедура занимает от пяти минут до часа, в зависимости от запущенности опухоли. Операция делается 1 раз, повторного проведения процедуры не требуется.
Лечением фибромы занимаются врачи: пластические хирурги, дерматологи, онкологи.
Записаться на прием можно на сайте.
Осложнения фибромы у детей
Осложнение заболевания может произойти из-за того, что опухоль начинает разрастаться в ускоренном режиме, соответственно она задевает многие органы, а при деформации кровоточит и гноится. В этом случае сильно ухудшается состояние ребенка, у него может появиться высокая температура, ломота по всему телу.
В данной ситуации назначается классическое удаление опухоли хирургическим вмешательством с помощью скальпеля. Этот способ хоть и имеет свои недостатки, однако удалить большую опухоль можно лишь таким способом. Но чаще врачи стараются прибегать к более современным методам удаления фибромы.
Профилактика фибромы у детей
На данный момент нет способов профилактики заболевания разработанных специально для детей, есть лишь метод наблюдения за ребенком. Врач смотрит за состоянием больного, оценивает его самочувствие, осматривает и обрабатывает рану после операции, если она была проведена.
Как записаться к специалисту
Специалисты осуществят осмотр, проведут диагностику, назначат наиболее оптимальное лечение, которое будет зависеть от степени развития патологии и индивидуальных особенностей организма ребенка.
Гормональная сыпь у новорожденных и грудничков: признаки и лечение
У новорожденного ребенка в организме происходит ряд изменений на всех уровнях. Они регулируют функции работы органов, как настройки. Гормональная сыпь у новорожденных (неонатальный цефалический пустулез) – один из этапов адаптации к новым условиям внешней среды. К этому надо быть готовыми, а не поднимать панику из-за появления высыпания. Временное явление пугает молодых родителей внезапным развитием и неизвестной первопричиной. На приеме у доктора можно определить характер сыпи, устранить бактериальную или инфекционную природу возникновения и получить рекомендации по уходу за малышом. Гормональная сыпь на лице новорожденного – частое явление, которое не несет в себе скрытых угроз для здоровья.
Гормональная сыпь у грудничка и причины возникновения
В первые недели после рождения у 30-35% младенцев появляются симптомы характерных высыпаний. Неонатальный цефалический пустулез называют еще нежным определением «цветение новорожденных». Молодые родители могут услышать еще такие варианты: акне или угри младенца, милия, трехнедельная сыпь. Это все названия одного и того же диагноза. Гормональная сыпь преимущественно возникает в конце первой недели жизни, но типичные временные рамки могут быть раздвинуты до 3 месяцев. Основные причины возникновения:
- повышенное содержание эстрогенов в крови;
- активизация работы сальных желез;
- закупорка фолликулов;
- размножение дрожжеподобных грибов.
Механизм развития в организме
Гормональная сыпь у ребенка напрямую зависит от гормонов матери. Накопленные в организме эстрогены в избыточном количестве после рождения должны вывестись из организма, а гормональный фон нормализироваться. Под воздействием этого же фактора, включая андрогены надпочечников, происходит активизация работы сальных желез. Они активно продуцируют излишний подкожный жир. Кожный покров и поры не успевают справляться с поступающим количеством. Это приводит к закупорке пор и фолликулов. А размножение дрожжеподобных грибов способствует развитию воспалительного процесса. В 52% случаев в мазках определялся вид Malassezia. Все процессы тесно взаимосвязаны между собой.
Симптомы и признаки
Первые признаки можно заметить с первых дней крохи. Самый пик проявления припадает на 5-7 день. Выглядит гормональная сыпь у грудничка по-разному. В основном это пятна красного цвета с белой головкой по центру. Прыщики могут иметь желтоватый или белесый оттенок, еле возвышаясь над кожным покровом. Высыпания локализуются в основном на лбу, носу, подбородке, на ушах, в области грудной клетки, но в более сложных случаях могут быть на спине и других частях тела. Комедоны закрытого типа бывают немногочисленные, проявляясь в виде отдельных образований. Возможно их слияние в небольшие пятна. Важный момент состоит в отсутствии зуда и болевых ощущений. Гормональная сыпь у новорожденных сопровождается рядом характерных признаков:
- набухание молочных желез у мальчиков и девочек;
- отечность области мошонки у мальчиков;
- вульвовагинит или кровянистые выделения у девочек.
Гормональная сыпь не причисляется к разряду болезней. По своей сути она безопасна. Пройти может за несколько дней, но не во всех случаях. Бывает, что требуется 1,5-2 и даже 6 месяцев для полного очищения кожи от папул. В зависимости от состояния здоровья высыпания могут мигрировать и периодически обостряться. Как быстро и когда проходит гормональная сыпь у грудничков – это зависит от оперативности самовыведения эстрогенов из организма. Насторожить родителей должны отличающиеся внешние признаки трехнедельной сыпи, а также затяжной период излечения. Максимум до 1 года гормональный фон ребенка должен прийти в норму, а все проявления сойти на нет. Обратиться к педиатру или дерматологу в АО «Медицина» (клиника академика Ройтберга) в ЦАО необходимо, если сроки выздоровления превышены. Сыпь при гормональном сбое у детей старше года приравнивается уже к патологическим состояниям.
Как отличить от аллергии
У детей аллергия бывает контактной и пищевой. Определить их можно по локализации и времени проявления. Контактная аллергия возникает на коже только в тех местах, где был контакт с раздражителем. Примером может быть подгузник. В местах контакта с его материалами по ножкам, в складках, на ягодицах, пояснице появляются высыпания без четких границ. Пятна красного цвета могут сливаться в обширные площади поражения. Для аллергии характерно также чувство зуда и соответственно беспокойство ребенка. К этому могут присоединиться насморк, конъюнктивит, капризность и др. Пищевая аллергия возникает в течение суток после употребления аллергенного продукта. Проявляется в виде шершавых пятен на щеках, напоминая нездоровый румянец. Гормональная сыпь у ребенка подобных проявлений не имеет.
Как отличить от инфекции
Корь, розеола, ветряная оспа, краснуха, скарлатина – болезни, которыми лучше переболеть именно в детстве. Для каждой из них характерно определенное расположение высыпаний в сопровождении специфических симптомов. Гормональная угревая сыпь не имеет с этими заболеваниями ничего общего. Она протекает без изменения температуры тела, смены аппетита и режима сна. Инфекция охватывает большую площадь кожного покрова, может локализоваться в разных местах одновременно. Для инфекционных высыпаний характерно следующее:
- четкие границы поражений;
- сыпь не имеет вид закрытых комедонов (мелких жировиков);
- наблюдается присоединение температуры и плохое самочувствие.
Гормональная сыпь у младенцев: лечение
По медицинским меркам гормональная сыпь у новорожденных не считается заболеванием. Это означает, что специального лечения это временное явление не требует. Показать ребенка педиатру или дерматологу нужно обязательно для подтверждения диагноза, но заниматься самолечением не стоит. В АО «Медицина» (клиника академика Ройтберга) доктора проведут осмотр, при необходимости сделают лабораторные анализы (соскоб, мазок). В период появления и обострения высыпаний важно соблюдать гигиенические правила. Ни в коем случае нельзя заниматься устранением закрытых комедонов, чтобы не допустить инфицирования. В противном случае гормональная угревая сыпь может перейти в стадию нагноения. Это считается уже тяжелым случаем, требуя особого ухода. Сыпь при гормональном сбое после рождения как появилась, так и пройдет самостоятельно. Не рекомендуется проводить и процедуры следующего характера:
- присушивать папулы спиртовыми растворами;
- мазать йодом или зеленкой;
- протирать настоями трав;
- наносить детский крем и мази;
- применять адсорбенты;
- давать антибиотики;
- пользоваться присыпкой с тальком и др.
Полезные советы для родителей
Гормональная сыпь на лице новорожденного или теле при правильном уходе не доставляет беспокойств. Рекомендуется соблюдать простые правила. Они состоят в ежедневном проведении водных процедур, необходимости принятия воздушных ванн, также необходимо обезопасить ребенка от перегрева. Вспотевшая кожа усложнит процесс заживления и может стать причиной воспалительного процесса в местах поражения кожи. Гормональная сыпь считается физиологическим явлением у малышей, но правильный уход поможет ускорить очищение от нее кожного покрова. Чтобы не вызывать дополнительное раздражение, используйте для стирки гипоаллергенные порошки. Еще один важный момент – ребенок может сам себя поцарапать. Аккуратно подстригайте ногти или используйте специальные варежки-антицарапки.
Как записаться к врачу
Эпулис - симптомы и лечение
Что такое эпулис? Причины возникновения, диагностику и методы лечения разберем в статье доктора Пятерневой Дарьи Александровны, пародонтолога со стажем в 1 год.
Над статьей доктора Пятерневой Дарьи Александровны работали литературный редактор Вера Васина , научный редактор Пётр Козлов и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Эпулис (Epulis) — это разрастание десны, возникшее из-за постоянной травмы в полости рта. Его ещё называют наддесневиком, эпулидом и центральной гигантоклеточной гранулёмой. Как правило, пациенты обращаются к стоматологу из-за ощущения дискомфорта во рту — им трудно пережёвывать пищу и разговаривать.
![Эпулис [11]](/pimg3/retsidiviruyushaya-mladencheskaya-fibrom-AAB90.jpeg)
Эпулис — это округлое или грибовидное образование, прикреплённое к тканям десны ножкой или широким основанием. Чаще он возникает на наружной поверхности десны центральных зубов, иногда боковых. Его диаметр составляет 0,5–2 см, цвет варьирует от бледно-розового до бордового и даже синюшного.
Эпулис — это доброкачественное новообразование, но со временем он может переродиться в рак. Определить его злокачественность сможет только врач, поэтому важно посетить его как можно скорее.
Распространённость эпулиса
Выделяют три формы эпулиса: фиброзную, ангиоматозную и гигантоклеточную. Фиброзный эпулис одинаково распространён среди мужчин и женщин. Ангиоматозную форму чаще выявляют у детей, гигантоклеточную — у женщин в возрасте 40–60 лет [2] . Эпулис растёт быстрее при беременности, что связано с гормональными изменениями в этот период.
Причины развития эпулиса
Эпулис развивается из-за постоянных травм полости рта, к которым могут приводить:
- ортопедические коронки, давящие на десну;
- съёмные и несъёмные ортопедические или ортодонтические конструкции — плохо отполированный протез, кламмерная фиксация зубного протеза, неровные элементы и края ортодонтических конструкций;
- нависающая композитная реставрация;
- не полностью удалённые корни зуба;
- зубные камни;
- острые края зуба;
- патологии прикуса (глубокий и перекрёстный прикус);
- аномалии расположения зубов (скученность, узкий зубной ряд).
Также к факторам риска развития эпулиса относятся:
- изменение гормонального фона как у женщин, так и у мужчин;
- беременность и период после неё, грудное вскармливание;
- ослабление иммунитета, в особенности при хронических заболеваниях ЛОР-органов и болезнях эндокринной системы, например при сахарном диабете.
У взрослых пациентов эпулис, как правило, развивается после 40 лет. Это связано со следующими факторами:
- чаще возникают гормональные изменения;
- разрушаются и выпадают зубы, поэтому требуется протезирование или установка коронки;
- откалываются пломбы, у зубов образуются острые края.
Эпулис встречается и у детей, в том числе у младенцев [12] . Чаще всего он возникает при появлении первых молочных зубов (от шести месяцев до трёх лет). В 7–12 лет новообразование может развиться из-за травмы — ушиба зуба и слизистой оболочки при падении. Также риск его возникновения повышается на фоне гормональных изменений при половом созревании [3] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эпулиса
- Ранее в том месте, где возникло новообразование, повреждалась и болела десна. Нельзя точно сказать, через какое время после повреждения возникнет эпулис, в среднем проходит 5–6 месяцев.
- На начальной стадии его размер составляет несколько миллиметров. Он медленно растёт, но со временем достигает 0,5–2 см.
- По форме напоминает шишку или грибок на ножке.
- Его цвет от бледно-розового до бордовых и даже синюшных оттенков.
- Основание может отличаться от слизистой цветом и консистенцией. Он бывает плотным, мягким и средней плотности. На его поверхности могут присутствовать отпечатки зубов, реже — области изъязвлений. Сверху эпулис покрыт белесоватой слизистой.
- При незначительном повреждении может кровоточить, что затрудняет приём пищи.
- При больших размерах мешает говорить, человек начинает шепелявить.
- Если эпулис разрастается, то зубы, которые находятся в той же зоне роста, становятся подвижными, смещаются, но не выпадают. Может измениться симметрия лица.
Общее состояние организма при эпулисе не ухудшается: температура в норме, сон не нарушен, головных болей нет. Лимфатические узлы подвижны, не увеличены и не болят. Рот открывается свободно и безболезненно [2] .
При механических повреждениях эпулис может инфицироваться. В таких случаях появляется воспаление, боль, покраснение и отёк. Может выделяться гной, ухудшаться общее самочувствие и повышаться температура [1] .
Патогенез эпулиса
Эпулис развивается из-за постоянных травм и воспаления десны. При этом в ней начинают преобладать агрегаты многоядерных гигантских клеток и мезенхимальные веретеновидные клетки. В зависимости от свойств этих клеток различают доброкачественную и злокачественную форму эпулиса. Если они не изменены, то новообразование доброкачественное. Если клетки приобретают не присущий им вид, форму, строение и размеры, значит они стали раковыми.
Эпулис развивается из тканей десны. Увеличиваясь, он прорастает и распространяется на костную ткань. В зависимости от вида хронической травмы образуется одна из трёх форм — ангиоматозная, фиброматозная или гигантоклеточная. Все они часто изъязвляются, особенно если пациент продолжает повреждать новообразование. Поэтому его поверхность состоит из грануляционной ткани, которая образуется при заживлении дефектов.
Из-за повреждения микрососудов в ткани эпулиса много лимфоцитов и плазматических клеток. Костная ткань альвеолы (зубной лунки) при этом разрушается по краям, зубы становятся подвижными.
В поверхностном эпителии слизистой оболочки эпулиса происходят реактивные изменения — нарушаются процессы ороговения эпителиального слоя и он утолщается (паракератоз и акантоз). Кроме того, может развиться псевдоэпителиоматозная гиперплазия, при которой патологически изменяется строение эпителия. Состояние относят к предраку.
Классификация и стадии развития эпулиса
Выделяют три формы эпулиса:
- ангиоматозную;
- фиброматозную;
- гигантоклеточную.
Фиброматозный эпулис — это плотное образование, состоящее из грубой соединительной ткани. По строению напоминает твёрдую фиброму. Растёт медленно, не сопровождается кровоподтёками и болезненными ощущениями, в том числе при прикосновении.
![Фиброматозный эпулис [13]](/pimg3/retsidiviruyushaya-mladencheskaya-fibrom-10289.jpeg)
Ангиоматозный эпулис — это мягкое образование, безболезненное при пальпации. По строению он похож на капиллярную гемангиому. Ангиоматозный эпулис пронизан множеством кровеносных сосудов, поэтому в отличие от предыдущей формы может кровоточить, если его травмировать.
Гигантоклеточный эпулис — это безболезненное, мягкое и эластичное образование с бугристой синюшно-красной поверхностью [10] . Чаще развивается в нижней челюсти и растёт в сторону языка. По строению такой эпулис может быть центральным и периферическим.
Периферическая гигантоклеточная гранулёма — это безболезненное округлое или овальное образование синюшно-багрового цвета с бугристой поверхностью и мягкой или эластической консистенцией.
![Периферическая гигантоклеточная гранулёма [14]](/pimg3/retsidiviruyushaya-mladencheskaya-fibrom-9AE99FC.jpeg)
К такому типу относятся фиброматозный и ангиоматозный эпулис, которые развиваются из тканей десны при хроническом воспалении. Из-за постоянного повреждения появляются множественные мелкие очаги кровоизлияний и скопления зёрен гемосидерина — пигмента, который образуется при распаде гемоглобина.
Центральная гигантоклеточная гранулёма подобна периферической гранулёме, но развивается из кости альвеолы и разрушает её. Границы такой гранулёмы ровные и чёткие.
Выделяют доброкачественную и злокачественную форму эпулиса. Размер доброкачественного эпулиса обычно меньше 2 см. Он растёт медленно, не вызывает боли и других симптомов. Чаще располагается на нижней челюсти, в области передних зубов, иногда возле премоляров или моляров; на верхней челюсти возникает в проекции резцов и клыков.
Злокачественная форма протекает с выраженными симптомами — покраснением, отёком и болью при ощупывании. Такой эпулис растёт стремительно: за три недели может увеличиться в 2–3 раза. Он округлой формы и диаметром более 2 см. При его развитии поражается костная ткань — нарушается целостность кортикальной пластинки и разрушаются верхушки корней зубов [4] .
Осложнения эпулиса
Возможные осложнения эпулиса:
- Инфицирование бактериями — возникает при плохой гигиене полости рта и механическом повреждении. Проявляется воспалением, болью, покраснением и отёком. Может выделяться гной, ухудшаться общее самочувствие и повышаться температура [2] .
- Малигнизация (перерождение доброкачественной формы в злокачественную) — может развиться, если новообразование существует долго: примерно от шести месяцев до года, но всё индивидуально. На нём при этом появляются тёмные пятна, возникаеь гнилостный запах изо рта, болит не только эпулис, но и челюсть [8] . Злокачественная опухоль может дать метастазы в органы зубочелюстной системы, но такое происходит очень редко, так как обычно пациенты из-за боли и дискомфорта обращаются к врачу раньше.
- Разрушение костной ткани — при прогрессировании может привести к потере зубов.
Диагностика эпулиса
При подозрении на эпулис нужно обратиться к стоматологу-хирургу.
Диагностика включает сбор анамнеза и жалоб, клинический осмотр, компьютерную томографию и лабораторные исследования.
Сбор анамнеза и жалоб пациента
Врач обращает внимание на следующие факторы:
- есть ли сопутствующие соматические заболевания;
- как давно появилось новообразование;
- какие вмешательства проводились в этой области (например, установка коронки, пломбы, ортодонтической конструкции);
- болела ли раньше десна.
Клинический осмотр
Физикальное исследование включает оценку формы, размера, цвета, консистенции и плотности новообразования, а также осмотр зубов, пломб, ортопедических и ортодонтических конструкций, определение вида прикуса.
Фиброзный эпулис:
- Круглой формы, чаще с широким основанием, расположен на наружной поверхности десны. Через зубной промежуток может появиться на поверхности нёбной или язычной поверхности.
- Поверхность гладкая или бугристая, консистенция плотная, цвет бледно-розовый, при ощупывании такой эпулис безболезненный, не кровоточит.
Ангиоматозный эпулис:
- Расположен у пришеечной части зуба.
- Поверхность бугристая, ярко-красная с синюшным оттенком, консистенция мягкая. Безболезненный, кровоточит при пальпации или травмировании.
Гигантоклеточный эпулис:
- Округлой или овальной формы, расположен в альвеолярной части (её видно на десне в проекции корней зубов).
- Безболезненный, поверхность бугристая, консистенция мягкая и эластичная, цвет багровый или синюшный, кровоточит, имеются отпечатки от зубов.
- Зубы возле новообразования подвижны и смещены.
Компьютерная томография
С помощью компьютерной томографии (КТ) выявляются границы новообразования и его распространённость. Прицельный рентгеновский снимок для диагностики эпулиса не информативен.
По данным компьютерной томографии:
- при фиброзном эпулисе — разрушается костная ткань альвеолярного отростка;
- при ангиоматозном эпулисе — структура костной ткани не изменена;
- при гигантоклеточном эпулисе — разрушается поверхностная кость челюсти.
Также при подозрении на эпулис проводится стоматоскопия с окрашиванием растворами на основе йода. Исследование позволяет увидеть элементы поражения слизистой, оценить их площадь и границы, а также определить место для биопсии.
![Стоматоскопия [15]](/pimg3/retsidiviruyushaya-mladencheskaya-fibrom-B64D047.jpeg)
Лабораторные исследования
Обязательно проводится гистологическое исследование, так как от его результатов зависит тактика лечения. Позволяет определить вид новообразования (доброкачественное или злокачественное) и его гистологическую форму (фиброматозная, ангиоматозная или гигантоклеточная).
Под местным обезболиванием участок эпулиса иссекается и отправляется в лабораторию на исследование. На основании лабораторного заключения ставится точный диагноз.
Если новообразование доброкачественное, то операцию проводит стоматолог-хирург на амбулаторном приёме. Если форма злокачественная, то пациента направляют к онкологу.
Также к обязательным обследованиям при подозрении на эпулис относится общий анализ крови. Если пациента госпитализируют, то ещё нужно сдать общий анализ мочи, биохимический анализ крови и коагулограмму.
Дифференциальная диагностика
Эпулис нужно отличать от следующих заболеваний:
- Гипертрофическийгингивит — кровоточит, вызывает боль в десне, зуд, распирание, покраснение, отёчность десневого края верхней и нижней челюсти, а также десневых сосочков.
- Десневой полип — твёрдой и плотной консистенции, окраска синюшная, неэластичен, неподвижен.
- Фиброма — округлой формы с широким основанием, бледно-розового цвета. Зубы, к которым прилегает фиброма, подвижны. Может располагаться на губах, щёках, дёснах, мягком нёбе [8][10] . Эпулис похож на фиброму внешне, но отличается по строению тканей.
Лечение эпулиса
После диагностики эпулис удаляют, затем проводят медикаментозную терапию и профилактику рецидива. От эпулиса можно избавиться только хирургически, медикаментозное лечение помогает быстрее восстановиться после операции.
Хирургическое лечение
Эпулис удаляет стоматолог-хирург за один приём под местной анестезией. Новообразование иссекают хирургическим скальпелем или лазером. Важно удалить как сам эпулис, так и его ростковую зону, что поможет предотвратить рецидив.
Иссечение эпулиса производят на уровне костной ткани у его основания, на 3 мм захватываются здоровые ткани. После удаления образуется кровоточащая рана. Кровотечение останавливают и обрабатывают рану кюретажной ложкой, фрезами, борами и экскаваторами, удаляя размягчённую костную ткань, пока не будет достигнута здоровая плотная кость. Критерием успешной обработки служит остановка кровотечения — эпулис богат кровеносными сосудами, поэтому при удалении зоны роста кровотечение останавливается.
После операции обязательно проводится гистологическое исследование эпулиса. В зависимости от того, насколько разрушена кость, поражённые зубы сохраняют или удаляют. Удалению подлежат подвижные зубы, зубы с обнажёнными корнями или разрушенной костной тканью альвеолы.
На иссечённый участок накладывают швы. Если дефект большой, рану чаще всего закрывают йодоформной турундой.
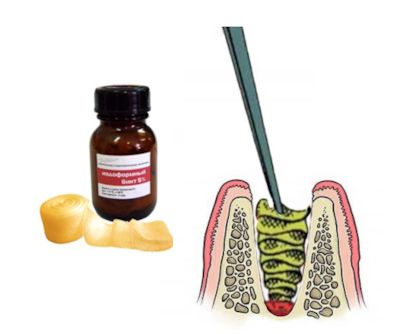
Повторный приём назначают через 6–7 дней. За это время рана покрывается грануляционной тканью, т. е. затягивается. Полное заживление происходит в течение трёх недель [8] .
Медикаментозное лечение
- антибактериальные препараты: внутрь — Амоксиклав, Амоксициллин, Ципрофлоксацин; местно — аппликации с гелем Метрогил Дента;
- нестероидные противовоспалительные средства: Кеторол, Кетопрофен, Ибупрофен;
- антигистаминные препараты: Цетрин;
- кератопластические препараты: аппликации дентальной адгезивной пастой Солкосерил;
- антисептические препараты: ротовые ванночки раствором 0,05%-го Хлоргексидина.
Дозировки и длительность приёма определяет лечащий врач.
Реабилитация
Чтобы восстановить зубной ряд, могут применяться ортопедические конструкции: мостовидные и съёмные пластиночные протезы. Также может потребоваться замена коронки на зубе.
Показатели эффективности лечения:
- полное иссечение эпулиса — определяется по отсутствию жалоб и данным осмотра;
- нет рецидивов;
- восстановлена целостность зубного ряда и его функции.
После хирургического лечения пациенты находятся под диспансерным наблюдением. Контрольные осмотры показаны через шесть месяцев и через год (на 6-ом и 12-ом месяце). Проводится визуальный осмотр, сбор анамнеза и жалоб, компьютерная томография, которая является самым объективным методом.
Прогноз. Профилактика
Если форма и тип новообразования определены верно и оно полностью удалено, то прогноз благоприятный. Риск рецидива очень высок, если не выявлена причина его появления. Чтобы предотвратить повторное развитие эпулиса, необходимо устранить хроническую травму десны.
Рекомендуется раз в полгода посещать стоматолога и проходить профессиональную гигиену полости рта, своевременно лечить или удалять повреждённые зубы и корни [7] .
Читайте также:
