Рентгенограмма (эзофагография) при склеродермии пищевода
Добавил пользователь Владимир З. Обновлено: 27.01.2026
Рентгеноскопия желудка – широко применяемый метод диагностики различных заболеваний и функциональных расстройств желудочно-кишечного тракта.
Рентгеноскопия желудка – широко применяемый метод диагностики различных заболеваний и функциональных расстройств желудочно-кишечного тракта.
Обычная рентгенография не всегда дает достаточные сведения для постановки диагноза, т.к. желудок является полым органом.
Для того, чтобы определить патологии желудка, понять его размер, форму, положение, необходима контрастная рентгеноскопия. Для выполнения этого исследования в желудок вводится контрастное вещество – взвесь сульфата бария.
В чем разница между рентгеноскопией и рентгенографией?
Рентгенография – это просто одномоментный снимок желудка без динамики.
Рентгеноскопия имеет преимущество перед первым исследованием. А именно позволяет наблюдать изображение желудка в режиме реального времени на специальном экране. При этом аппаратура выполняет целый ряд снимков, которые демонстрируют динамику продвижения бариевой взвеси из пищевода в желудок и далее.
Пациенту не стоит опасаться облучения. Лучи рентгена в медицинской дозировке не несут пагубного воздействия на здоровье человека.
Показания к рентгеноскопии желудка
Рентгеноскопия показана при наличии симптомов заболеваний желудочно-кишечной системы:
- боли за грудиной и в эпигастральной области, связанные с приемом пищи (или ночные «голодные»);
- периодические тошнота и рвота;
- дисфагия;
- нарушения стула (поносы, запоры);
- отрыжка;
- изжога;
- наличие крови в испражнениях;
- стремительное похудание;
- анемия неизвестного происхождения;
- признаки нарушения проходимости пищевода или желудка.
Помимо этого контрастная рентгеноскопия желудка с барием назначается при заболеваниях ЖКТ для отслеживания динамики течения болезни (например, язва желудка, ахалазия пищевода, онкология и др.). Методика позволяет получить данные об эффективности проводимого лечения или о результатах проведенной операции.
Еще одно показание к исследованию – выявление предраковых заболеваний ЖКТ или наследственной предрасположенности к новообразованиям.
Противопоказания
- тяжелое состояние больного,
- беременность,
- непрекращающееся пищеводное или желудочно-кишечное кровотечение.
Подготовка к процедуре
Чтобы получить максимально объективные данные, в течение 3 суток до процедуры рекомендуется соблюдать диету. Исключаются продукты, вызывающие метеоризм (бобовые, черный хлеб, жирные, жареные, копченые блюда, фрукты, овощи). Предпочтение отдается нежирному отварному мясу (курица, говядина), нежирной рыбе, белому черствому хлебу, кашам на воде, яйцам. При запоре накануне обследования надо сделать очистительную клизму. Если у больного имеется непроходимость пиелорического отдела, то перед проведением рентгена с барием желудок промывают с помощью зонда. Непосредственно перед процедурой необходимо снять с себя любые украшения, удалить съемные зубные протезы.
Врач-рентгенолог может отказаться от проведения процедуры рентгеноскопии, если не были соблюдены условия подготовки.
Как проводится контрастная рентгеноскопия желудка.
Первой выполняется обзорная рентгенография грудной и брюшной полости, чтобы выявить возможные грубые патологические изменения.
После этого пациенту предлагается выпить контрастное вещество. Таковым является сульфат бария. Это порошок белого цвета, безопасный для пациента. Растворенная в воде взвесь имеет белый цвет и по вкусу напоминает мел.
Первый снимок делают после двух глотков. Врач смотрит рельеф стенок пищевода. Далее пациент допивает оставшийся объем стакана. Последующие снимки выполняются на рентгеновском столе. Во время процедуры пациент периодически меняет положение по просьбе врача.
Средняя продолжительность рентгеноскопии около 40 минут.
В результате прохождения сульфата бария по желудочно-кишечному тракту исследуемые органы делаются отличительными от соседних тканей, что позволяет рассматривать их на экране, а в дальнейшем и на пленке. Если предполагается исследовать нижние отделы кишечника, то снимки повторяют через определенные промежутки времени в течение дня.
Обращаем внимание, что после проведения исследования в течение следующих 2-4 дней у пациента могут быть запоры. Стул некоторое время имеет белый или серый цвет – это нормально. После завершения исследования рекомендуется выпить 1,5-2 литра чистой воды, чтобы ускорить выведение бария.
Анализ рентгеноскопии желудка
Результаты рентгеноскопии желудка анализируют врач-рентгенолог, гастроэнтеролог.
Во время исследования получают данные о скорости продвижения бариевой взвеси по пищеводу, желудку, времени её поступления в двенадцатиперстную кишку и толстую кишку. Эти признаки указывают на наличие нарушений моторики, затруднения движения пищи из пищевода или желудка. Также по равномерности распределения бария определяют наличие или отсутствие изменений слизистой.
Рентгеноскопия показывает:
- расположение органов (нормальное или смещенное), их размер и форму;
- структуру и эластичность стенок;
- складчатость слизистого слоя;
- уровень моторно-эвакуаторной функции кишечника;
- наличие изменений (сужения/расширения) просвета пищевода, желудка и кишки.
Результаты рентгеноскопии желудка не являются единственным основанием для постановки диагноза. Информация оценивается с учетом жалоб пациента, лабораторных исследований, прочих инструментальных методов диагностики. Исследование не назначается пациентом самостоятельно, т.к. излишняя лучевая нагрузка может негативно сказаться на здоровье. При обнаружении симптомов заболеваний желудочно-кишечного тракта сначала следует обратиться к врачу (терапевту, гастроэнтерологу, хирургу), который назначит исследование по необходимости.
Рентгенограмма (эзофагография) при склеродермии пищевода
Рентгенограмма (эзофагография) при склеродермии пищевода
а) Терминология:
1. Синоним:
• Прогрессирующий системный склероз
2. Определение:
• Системное заболевание соединительной ткани (коллагена в сосудистой стенке) и мелких сосудов, неизвестной этиологии
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Расширение и атония пищевода с наличием стриктуры в его дистальных отделах (поздние изменения)
• Другие общие моменты:
о Склеродермия является полисистемным заболеванием, в основе которого лежит иммунный ответ, а также воспалительные изменения
о Характеризуется атрофией и разрастанием соединительной ткани в коже, сосудах, внутренних органах
о При склеродермии поражается кожа, синовиальные оболочки и паренхима многих внутренних органов:
- Органы ЖКТ, легкие, сердце, почки, нервная система
о Поражения органов желудочно-кишечного тракта при склеродермии
- Находятся на третьем месте по частоте после поражений кожи и синдрома Рейно
- Наблюдаются у 90% пациентов
- Наиболее часто поражающиеся при склеродермии органы ЖКТ (в порядке уменьшения частоты): пищевод, двенадцатиперстная кишка, анальный отдел прямой кишки, тонкая кишка, ободочная кишка
- Склеродермия часто становится причиной хронической псевдообструкции кишечника
о Склеродермия подразделяется на два типа
- Диффузная (распространенная)
- CREST-синдром (характеризующийся более доброкачественным течением)
о При диффузной склеродермии поражаются кожа и внутренние органы:
- Выраженный интерстициальный легочный фиброз
- Более характерно возникновение органной недостаточности
- Развитие диффузной формы склеродермии связано с антитопоизомеразными (1) антителами (анти-Scl70)
- CREST-синдром: минимальные кожные изменения и позднее поражение внутренних органов:
С: кальциноз кожи (Calcinosis)
R: феномен Рейно (Raunaud)
Е: нарушение перистальтики пищевода (Esophageal dysmotility)
S: склеродактилия (Sclerodactyly)
T: телеангиэктазии (Teleangiectasia)
Развитие CREST-синдрома связано с антицентромерными антителами
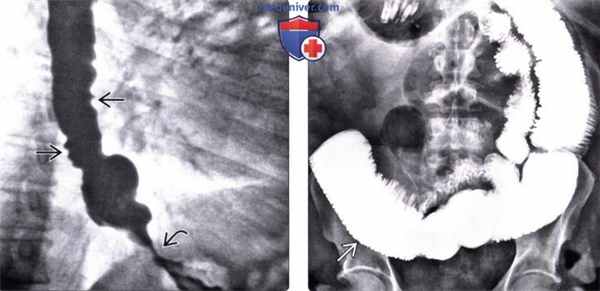
(Слева) На рентгенограмме пищевода, выполненной во время рентгеноскопии у мужчины 50 лет определяется отсутствие первичной перистальтики и глубокие, периодические третичные сокращения стенки пищевода. Просвет пищевода слегка расширен, видна стриктура в области пищеводно-желудочного перехода.
(Справа) На рентгенограмме, выполненной спустя два часа после рентгеноскопии этому же пациенту, определяется выраженное замедление прохождения контраста по тонкой кишке. Складки тощей кишки истончены и близко прилежат друг к другу, просвет кишки расширен, перистальтика выражена минимально: эти изменения являются классическими признаками «истощения» кишки.
2. Рентгенография при склеродермии пищевода:
• Рентгеноскопия пищевода с выполнением рентгенограмм:
о Отсутствие нарушения перистальтики пищевода в надаортальном сегменте, где его стенка образована поперечно-полосатыми мышцами
о Атония или отсутствие перистальтики в нижних 2/3 пищевода, где его стенка состоит из гладких мышц
о Дилятация пищевода от легкой до средней степени
о Зияние нижнего пищеводного сфинктера:
- Является ранней находкой при склеродермии
о Эрозии, поверхностные язвы, веретенообразная пептическая стриктура:
- Являются следствием рефлюкс-эзофагита
о Гастроэзофагеальный рефлюкс возникает в 70% случаев:
- В 40% случаев приводит к возникновению пищевода Барретта
о Грыжа пищеводного отверстия диафрагмы
• Рентгеноскопия верхних отделов ЖКТ:
о Расширение просвета желудка и замедленное опорожнение
• Рентгеновское исследование пассажа бариевой взвеси по тонкой кишке:
о Расширение просвета двенадцатиперстной кишки:
- Часто расширение просвета кишки при склеродермии бывает похоже на проявление синдрома верхней брыжеечной артерии
- Наблюдается резкий переход между расширенным и не расширенным участками двенадцатиперстной кишки на уровне средней линии тела в проекции позвоночного столба
о Патогномоничные симптомы (мышечного истощения):
- Дилятация тощей кишки с наличием сгруппированных, истонченных циркулярных складок слизистой оболочки
- Наблюдаются у 60% пациентов с псевдообструкцией, обусловленной склеродермией
- Возникают в результате атрофии мышц и их неравномерного замещения коллагеном в продольно ориентированных волокнах, а также фиброза подслизистой основы
о Образование истинных дивертикулов (с широким «входом») со стороны свободного края кишки
о Увеличение времени транзита бариевой взвеси с ее задержкой в двенадцатиперстной кишке и тонкой кишке до 24 часов
о Может обнаруживаться пневматоз кишечника в сочетании с пневмоперитонеумом или изолированно:
- В результате приема стероидных препаратов и расширения просвета кишечника
о Возможна преходящая инвагинация, не приводящая к обструкции
• «Бариевая клизма»:
о Мешковидные выпячивания со стороны свободного края ободочной кишки
о Выраженная дилятация, которая может симулировать болезнь Гирцшпрунга
о Для хронической стадии заболевания характерно полное исчезновение гаустр:
- Исчезновение гаустр может симулировать изменения ободочной кишки, обусловленные длительным приемом слабительных средств или хроническим язвенным колитом
о Стеркоральные язвы, обусловленные каловыми конкрементами
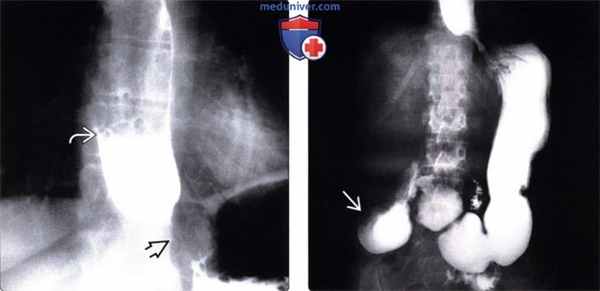
(Слева) При рентгеноскопии с контрастом у женщины среднего возраста, страдающей склеродермией, определяется дилятация и атония пищевода с наличием тугой стриктуры в области пищеводно-желудочного перехода. Пищевод медленно освобождается от бариевой взвеси, даже в положении пациентки стоя: длительное время сохраняется уровень между взвесью сульфата бария и жидкостью.
(Справа) На рентгенограмме, полученной через некоторое время у той же пациентки, определяется выраженное расширение просвета второй части двенадцатиперстной кишки с резким переходом в сужение на уровне позвоночного столба. Двенадцатиперстная кишка является вторым наиболее часто поражающимся органом ЖКТ при склеродермии; на первом месте находится пищевод.
в) Дифференциальная диагностика склеродермии пищевода:
1. Ахалазия кардиального отдела:
• Выраженная дилятация пищевода и ровное «клювовидное» сужение просвета в его дистальных отделах
• При склеродермии возникает умеренно выраженная дилятация пищевода и веретенообразная стриктура
2. Рефлюкс-эзофагит с образованием стриктуры:
• Более протяженная, чем при склеродермии, стриктура дистального отдела пищевода, постепенное сужение просвета пищевода в нижних отделах
• Отсутствие расширения просвета пищевода
• Отличительным признаком является наличие нормальной перистальтики
3. Рак пищевода:
• Резкий обрыв проксимальных краев суженного сегмента пищевода (симптом «мышиного хвоста»)
• Неправильный контур слизистой оболочки, объемное воздействие
4. Изменения, обусловленные ятрогенными причинами:
• Фундопликация, ваготомия и т. д.:
о Тугая «муфта», суживающая просвет пищевода
о Ваготомия, а также рубцы пищевода приводят к снижению перистальтики
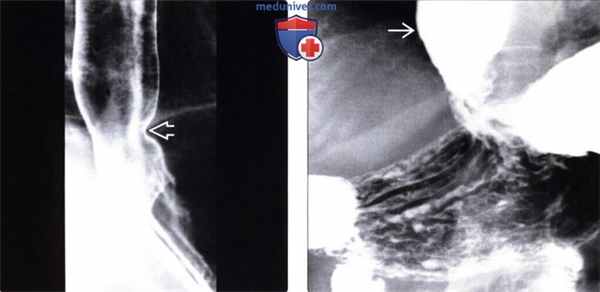
(Слева) На рентгенограмме, выполненной во время рентгеноскопии верхних отделов ЖКТ, определяется гастроэзофагеальный рефлюкс вследствие «зияния» нижнего пищеводного сфинктера. Первичная перистальтика пищевода отсутствует. Это относительно ранние изменения при склеродермии: ни стриктуры, ни язв еще не возникло.
(Справа) На рентгенограмме, выполненной этому же пациенту в положении лежа на спине во время рентгеноскопии верхних отделов ЖКТ, определяется обратный заброс бариевой взвеси в расширенный пищевод.
г) Патология:
1. Общая характеристика склеродермии:
• Этиология:
о Неизвестна; в основе заболевания лежит аутоиммунная агрессия, имеет место генетическая предрасположенность
о Начало заболевания может быть спровоцировано экзогенными антигенами, содержащими двуокись кремния, L-триптофаном
о Иммунный механизм: реакции гиперчувствительности замедленного типа:
- Увеличение продукции цитокинов (ФНО-альфа, ИЛ-1) приводит к усилению синтеза коллагена
- Повреждение сосудов и активация фибробластов
• Генные изменения:
о Очаговая склеродермия: антицентромерные антитела, ассоциированные с HLA-DR1, HLA-DR4, HLA-DR5
о Диффузная; антитопоизомеразные (1) антитела (анти-Scl70), ассоциированные с HLA-DR5
• Сопутствующие патологические изменения:
о Системная красная волчанка, полимиозит, дерматомиозит
2. Макроскопические хирургические особенности склеродермии пищевода:
• Уменьшение гибкости нижних 2/3 пищевода (пищевод как «резиновый шланг»)
• Истончение и изъязвление слизистой оболочки
• Растянутые, заполненные газом и жидкостью петли тонкой кишки с наличием мешковидных выбуханий стенки
3. Микроскопия:
• Периваскулярная инфильтрация лимфоцитами
• Раннее повреждение капилляров и артериол
• Атрофия и фрагментация гладких мышц с включениями гликогена и фиброзом
д) Клинические особенности:
1. Проявления склеродермии пищевода:
• Наиболее частые признаки/симптомы:
о Со стороны пищевода:
- Дисфагия, регургитация
- Чувство распирания в эпигастрии и жгучие боли
о Со стороны тонкой кишки:
- Вздутие живота, боли в животе
- Снижение веса тела, диарея, анемия
о Со стороны ободочной кишки:
- Хронические запоры
• Лабораторные данные:
о Повышение СОЭ
о Признаки анемии: железо-, фолиево-, В12-дефицитной
о Повышение уровня антинуклеарных антител
о CREST-синдром: антицентромерные антитела
о Диффузная склеродермия:
- Антитопоизомеразные (1) антитела
2. Демография:
• Возраст:
о Начало заболевания приходится обычно на 30-50 лет
• Пол:
о М:Ж= 1:3
• Этническая принадлежность:
о Заболеваемость выше у афроамериканцев по сравнению с европейцами
• Эпидемиология:
о Частота возникновения: около 20 случаев на 1 млн в США (взрослое население)
о Распространенность: 200 на 1 млн (взрослое население)
3. Течение и прогноз:
• Осложнения:
о Пищевод Барретта, аденокарцинома
о Псевдообструкция кишечника
• Прогноз:
о При очаговой форме заболевания с наличием антинуклеарных антител прогноз благоприятный
о При диффузной форме склеродермии с вовлечением почек, сердца и легких-более неблагоприятный, чем при поражении ЖКТ
4. Лечение склеродермии пищевода:
• Частый прием пищи мелкими порциями, приподнятое положение головного конца кровати
• Исключение чая и кофе
• Циметидин, ранитидин, омепразол
• Метокпопрамид, слабительные средства
• Для пациентов с выраженными проявлениями мальабсорбции
о Парентеральное питание
е) Диагностическая памятка:
1. Следует учесть:
• Нужно исключить другие заболевания, которые могут спровоцировать развитие обструкции дистальных отделов пищевода, а также нарушение его моторики
• Требуется уточнить, не страдают ли другие члены семьи пациента коллагеновыми заболеваниями сосудов
2. Советы по интерпретации изображений:
• Легкая или умеренная дилатация пищевода с наличием дистальной веретенообразной стриктуры, а также снижение или полное отсутствие перистальтики
Поражение пищевода у больной склеродермией Текст научной статьи по специальности «Клиническая медицина»
Аннотация научной статьи по клинической медицине, автор научной работы — Валитова Э. Р., Ефремов Л. И., Васнев О. С., Вяжевич Ю. В.
Приводится описание поражения пищевода при склеродермии , анализируется клиническая симптоматика, рассматриваются диагностические критерии основного заболевания и его осложнений.
Похожие темы научных работ по клинической медицине , автор научной работы — Валитова Э. Р., Ефремов Л. И., Васнев О. С., Вяжевич Ю. В.
ESOPHAGUS DEFEAT IN PATIENTS WITH SCLERODERMA
This article presents clinical case of scleroderma with affection of esophagus
Текст научной работы на тему «Поражение пищевода у больной склеродермией»
ПОРАЖЕНИЕ ПИЩЕВОДА У БОЛЬНОЙ СКЛЕРОДЕРМИЕЙ
Валитова Э.Р., ЕфремовЛ.И., Васнев О.С., Вяжевич Ю.В.
ГУ Центральный научно-исследовательский институт гастроэнтерологии ДЗ г. Москвы
Валитова Элен Робертовна
111123, Москва, шоссе Энтузиастов, д. 86
Тел.: 8 (495) 303 1773
Приводится описание поражения пищевода при склеродермии, анализируется клиническая симптоматика, рассматриваются диагностические критерии основного заболевания и его осложнений. Ключевые слова: склеродермия; поражение пищевода; клиника и диагностика.
This article presents clinical case of scleroderma with affection of esophagus. Keywords: scleroderma; affection of esophagus; clinical diagnosis.
В соответствии с современными представлениями термин «склеродермия» объединяет широкий круг заболеваний от системной и очаговой склеродермии до индуцированных форм и псевдосклеродермии [1]. Во второй половине минувшего века, когда узколокалистический («дерматологический») этап, длившийся свыше трехсот лет, сменился «терапевтическим», была выделена системная склеродермия, или системный прогрессирующий склероз, а также сформулировано понятие о склеродерми-ческой группе болезней, характеризующихся развитием локального или генерализованного фиброза, нередко с вовлечением в патологический процесс жизненно важных органов, например пищевода. Приводим наше наблюдение.
Больная В., 1951 года рождения, наблюдается в ЦНИИ гастроэнтерологии с февраля 2008 года. Поступила с жалобами на постоянную изжогу, усиливающуюся после еды, в положении лежа и наклонах туловища вперед; затруднение проглатывания твердой пищи, возникающее на уровне шеи, и ощущение застревания пищевого комка в области нижней трети грудины, что сопровождается жгучей болью той же локализации (без иррадиации), возникающей также при изжоге; отрыжку незначительным количеством содержимого желудка (после еды и в положении больной лежа, особенно
с низким изголовьем). Направлена из Института ревматологии, где наблюдается с 1998 года, когда впервые появились зябкость пальцев рук, онемение конечностей, повышенная чувствительность к холоду, появление мелких язв на коже пальцев рук, что явилось поводом для обращения к врачу. Проведенные в Институте ревматологии обследования (капилляроскопия, компьютерная томография органов грудной клетки, эзофагогастродуодено-скопия, иммунологическое исследование крови и др.) позволили поставить диагноз: склеродермия, локализованная форма (склеродактилия, синдром Рейно, пневмофиброз), поражение пищевода, что послужило поводом для направления больной на обследование в ЦНИИГ.
При целенаправленном опросе выяснено: впервые изжога появилась в 2000 года, вначале она беспокоила больную изредка, затем чаще и последние 2 года стала постоянной и мучительной настолько, что больная отказывалась от еды, плохо спала по ночам. При эзофагогастродуоденоскопии в первые годы болезни выявлялся катаральный эзофагит, гастродуоденит, с 2006 года — эрозивный эзофагит. Изжога в течение последних 2 лет стала сопровождаться болями за грудиной, особенно при проглатывании пищи. В 2004 году у больной появилась дисфагия, которая прогрессировала
медленно и не доставляла больной особого беспокойства. С 2000 года появились сухость во рту, ощущение песка в глазах, затруднение при проглатывании пищи в области шеи, симптомы прогрессировали, несмотря на лечение, в итоге у больной выпали все зубы (в возрасте 50 лет). Это привело к лишению возможности тщательного пережевывания пищи и затруднению прохождения больших комочков пищи по пищеводу. Больная стала воздерживаться от приема пищи, которую надо было хорошо пережевывать (а именно мясо, хлеб), что, вероятно, явилось одной из причин, способствовавших развитию у больной гипохромной анемии. На протяжении 10 лет проводилось лечение антагонистами кальция, пульс-терапия преднизолоном, циклофосфаном, D-пеницилламином. По данным эзофагогастродуоденоскопии с 2006 года постоянно диагностировался эрозивный эзофагит, неоднократно возникал вопрос о наличии у больной признаков пищевода Барретта. Больная постоянно принимала ингибиторы протонной помпы (вначале омепразол, затем эзомепразол, рабепразол). На момент поступления в ЦНИИГ больная получала пентоксифиллин.
При осмотре: состояние больной удовлетворительное, телосложение правильное. Отмечается амимичность лица, складки вокруг рта в виде кисета, сглаженность носогубных складок. Цвет кожных покровов со смуглым оттенком. Признаков инду-рации кожи не отмечено. Кожа пальцев истончена. Признаков атрофии мышц не выявлено. Дыхание через нос свободное, грудная клетка цилиндрической формы, равномерно участвует в акте дыхания. Перкуторно легочный звук. Аускультативно над всеми полями легких везикулярное дыхание, побочных дыхательных шумов нет, число дыханий 18 в 1 минуту. Границы сердца в пределах нормы. Тоны сердца приглушены, шумов нет. Ритм сердца правильный, ЧСС 78 в 1 минуту, дефицита пульса нет. Артериальное давление 110/70 мм рт. ст.
Опорно-двигательный аппарат. Позвоночник искривлен (сколиоз 2-й степени). Остистые отростки позвонков безболезненные. Суставы внешне не изменены, ограничение подвижности левого локтевого сустава (нарушены функции разгибания и ротации).
Пищеварительная система. Слизистая оболочка полости рта чистая. Зев негиперемирован, тотальная адентия. Язык суховат, у корня обложен белым налетом. Живот участвует в акте дыхания, при пальпации мягкий, умеренно болезненный в эпига-стрии. Толстая кишка при пальпации эластичная, безболезненная. Печень по краю реберной дуги. Размеры печени по Курлову 9 х 8 х 7 см. Селезенка не пальпируется.
Мочевыделительная система: Область почек не изменена, симптом поколачивания отрицательный с обеих сторон.
Нервная система: сознание сохранено, поведение больной адекватно, координация движений не нарушена.
участок некротизированной ткани, обильно инфильтрированный распадающимися лейкоцитами.
Заключение: Хронический умеренно выраженный эзофагит. Некротические массы взяты с поверхности дна эрозии или язвы.
Манометрия пищевода: в теле пищевода отсутствуют сокращения на уровне средней и нижней трети (рис. 3).
С учетом жалоб больной (дисфагия, потеря веса), данных анамнеза (наблюдение больной в Институте ревматологии по поводу склеродермии — вначале протекавшей как ограниченная форма, а в настоящее время — как системный процесс), а также с учетом данных дополнительных методов исследования был поставлен следующий клинический диагноз: системная склеродермия (поражение пищевода, склеродак-тилия, кальциноз, синдром Рейно), стадия генерализации процесса, минимальная степень активности.
Проводился подбор антисекреторной терапии (омепразол 20 мг 3 раза в день, лансопразол 30 мг 3 раза в день, рабепразол 20 мг 2 раза в день), эффективность которой оценивалась с помощью рН-метрии. Наибольшая эффективность в плане снижения внутрижелудочного рН была отмечена на фоне приема рабепразола 20 мг 2 раза в день и фа-мотидина на ночь (индекс DeMeester 69,64). Однако даже после такого лечения у больной сохранялась изжога до 2 раз в день, эрозии в пищеводе заживали медленно. В связи с этим было принято решение о проведении больной радикальной терапии ГЭРБ. Показания к фундопликации — неэффективность консервативной терапии. Больная через 3 месяца поступила в хирургическое отделение ЦНИИГ для оперативного лечения.
Протокол операции: видеолапароскопическая задняя крурорафия, фундопликация по Toupet. Доступ: через верхнюю часть параумбиликальной области. Ревизия: выпота в брюшной полости нет. Пищеводное отверстие диафрагмы 4 см в диаметре. Абдоминальный отдел пищевода и субкардиальный отдел желудка фиксированы спаечным процессом в заднем средостении.
Ход операции. Пищевод мобилизован на протяжении 4 см, в желудок проведен зонд 18 мм, на котором в виде полуманжет подшиты задняя стенка желудка с фиксацией к пищеводу и правой ножке диафрагмы и передняя стенка желудка с фиксацией к передней стенке пищевода с формированием манжеты 270.
Через 1,5 года после операции у больной сохраняется дисфагия, эпизоды изжоги отмечаются реже — до 2 раз в неделю. Манометрия пищевода — без изменений, ЭГДС — незначительный рефлюкс-эзофагит, суточный рН-мониторинг — 38 ГЭР за сутки, индекс DeMeester 39,64.
Таким образом, проведенная операция позволила добиться полной и стойкой эндоскопической ремиссии рефлюкс-эзофагита при полном отказе больной от приема антисекреторных препаратов, что доказывает возможность и целесообразность подобных операций у больных со специфическим поражением пищевода, например при склеродермии.
Что касается системной склеродермии (ССД), то она, как известно, представляет собой диффузное заболевание соединительной ткани неизвестной этиологии, характеризующееся неуклонным развитием фиброза кожи, мелких сосудов и внутренних органов. Выделяют два варианта клинического течения заболевания. ССД с диффузным поражением кожи (туловище, лицо, дистальные и проксимальные отделы конечностей) протекает тяжело, высока вероятность развития так называемого почечного склеродермического криза. Для ССД с очаговым (локальным) поражением кожи (лицо, дистальные отделы конечностей) свойственно более мягкое течение, однако через несколько десятков лет у ряда больных развивается первичная легочная гипертония или первичный билиарный цирроз. К этому же варианту ССД относят и синдром CREST (calcinosis, Raynauld phenomenon, esophageal dysmotility, sclero-dactyly, telangiectasia — телеангиэктазия).
Течение болезни отражено в классификации ССД, предложенной Н. Г. Гусевой [2]. Наиболее часто встречается хроническое течение, реже — подо-строе, при котором относительно быстро развивается поражение внутренних органов, и наконец острое, наиболее неблагоприятное течение, сопровождающееся развитием склеродермической почки и других висцеральных поражений уже в первый год болезни.
Стадии ССД: 1) начальные проявления, преимущественно суставные при подостром течении и вазоспастические — при хроническом; 2) стадия генерализации процесса, когда в полной мере развивается полисиндромность и полисистемность; 3) терминальная стадия, или стадия далеко зашедших изменений, когда наблюдаются тяжелые склеродермические, дистрофические и сосудисто-некротические поражения с нарушением функций многих органов.
Степень активности склеродермического процесса: I степень (минимальная) обычно имеет место при хроническом течении ССД или как результат лечения подострой формы заболевания; II степень (умеренная) — при подостром течении или при обострении хронического течения ССД; III степень (максимальная) характерна для острого и подо-строго течения ССД.
Диагностика ССД в начальной стадии процесса нередко представляет собой довольно трудную задачу, особенно в отсутствие клинической триады признаков: синдром Рейно, поражение суставов (по-лиартралгия), плотный отек кожи. Для более поздних стадий ССД характерно присоединение к названной триаде синдрома Тибьержа — Вейссенбаха
Рис. 1. Кисти больной (рентгенограмма). В мягких тканях I пальца правой кисти — кальцинат (стрелка)
Рис. 2. Картина «стеклянного пищевода» (густая контрастная взвесь плохо проходит по пищеводу и задерживается на его стенках, создавая вид стеклянного сосуда). Стрелками обозначены стенки пищевода. Терминальный отдел пищевода сужен за счет стеноза
(кальциноз), остеолиза, пневмосклероза, первичного кардиосклероза, истинной склеро-дермической почки, поражения пищеварительного тракта (часто в виде эзофагита).
Лабораторные тесты малоспецифичны и имеют дополнительное значение. Отмечается увеличение СОЭ, в крови определяется С-реактивный белок, нарастает фракция гамма-глобулинов, что позволяет судить об активности процесса. Наиболее доказательным считается увеличение экскреции с мочой оксипролина (продукт дефектного формирования коллагена). В сомнительных случаях проводят морфологическое исследование биоптата кожи. В иммунологическом плане для больных ССД специфично наличие антител к топоизомеразе 1 ^^-70), но их выявляют менее чем в трети случаев.
Американской ревматологической ассоциацией (АRА) предложены следующие диагностические критерии склеродермии:
1) Большие критерии: симметричное утолщение и индурация кожи пальцев рук, а также участков кожи, расположенных проксимально от пястно-фаланговых и плюснефаланговых суставов. Изменения могут затрагивать лицо, шею, грудную клетку и живот.
2) Малые критерии:
а) склеродактилия (перечисленные выше изменения, ограниченные вовлечением пальцев), рубцы на кончиках пальцев или потеря вещества подушечек пальцев;
б) двусторонний базальный легочный фиброз — двусторонние сетчатые или линейно-нодулярные тени, наиболее выраженные в базальных отделах
Рис. 3. Манометрия пищевода. Давление в нижнем пищеводном сфинктере очень низкое (а), сокращения пищевода визуализируются только в верхней части пищевода (б), амплитуда сокращений в теле пищевода резко снижена, начиная с середины (в)
легких, возможны проявления по типу «сотового легкого». Эти изменения не должны быть связаны с каким-нибудь первичным заболеванием легких.
Для постановки диагноза склеродермии необходимо наличие либо одного большого критерия, либо по крайней мере двух малых. Чувствительность критериев ARA — 97%, специфичность — 98%.
С учетом особенностей приведенного клинического наблюдения считаем необходимым привести перечень органов пищеварения, которые могут поражаться при склеродермии.
• Губы и ротовая полость: симптом «кисета», ксеростомия в сочетании с ксерофтальмией («сухой синдром», синдром Шегрена), симптом «кисета», пародонтопатия, адентия, кандидоз.
• Пищевод: эзофагит (диффузное расширение верхних отделов, сужение в нижней трети, ослабление перистальтики) или метаплазия слизистой оболочки дистальной части пищевода («пищевод Барретта»). Нарушение моторики пищевода и рефлюкс возникают в результате замещения гладкомышечных клеток нижней трети пищевода коллагеном; поперечнополосатая мускулатура верхней трети пищевода обычно не повреждается.
• Желудок: гастрит, пилоростеноз.
• Тонкая кишка: гипотония, мальабсорбция.
• Толстая кишка: гипо- и атония, запоры, метеоризм, кишечная непроходимость, дивертикулы с «открытым ртом».
• Поджелудочная железа: фиброз с экзокринной недостаточностью.
• Печень: гепатомегалия, гепатит, редко — сочетание с первичным билиарным циррозом и другие перекрестные синдромы: наряду с симптомами системной склеродермии наличествуют признаки, характерные для других системных заболеваний соединительной ткани.
Тактика ведения больных склеродермией с вовлечением в процесс пищевода заключается в следующем:
1. Частое дробное питание, исключение приема пищи позднее 18 часов.
2. Кровать с приподнятым изголовьем.
3. Антациды на ночь.
4. Прокинетики (например, домперидон 10 мг 3 раза в сутки).
5. При синдроме мальабсорбции, синдроме бактериального обсеменения тонкой кишки — тетрациклин 2 г/сут в течение 10-14 дней с последующим приемом сульфасалазина по 2 г/сут.
6. При синдроме, перекрестном с первичным билиарным циррозом, назначают пеницилламин (250- 1000 мг/ сут).
7. При рефлюкс-эзофагите, пилоростенозе показана консультация хирурга.
перистальтика пищевода практически отсутствует изначально, что демонстративно доказывается тестом с проведением болюса воды. Выполнение фундопликации при данной патологии сопряжено с определенным риском возникновения полного нарушения эвакуации из пищевода, поэтому решение о необходимости проведения данного хирургического пособия должно приниматься лишь после скрупулезного анализа всех pro et contra.
1. Шулутко Б. И., Макаренко С. В. Стандарты диагностики и лечения внутренних болезней. 4-е изд. — СПб.: ЭЛБИ-СПб, 2007. — 704 с.
2. Насонова В. А., Астапенко М. Г. Клиническая ревматология: Руководство для врачей. — М.: Медицина. 1989. — 592 с.
Рентгенография пищевода (эзофагография)
Рентгенография пищевода с контрастированием – это один из методов исследования органов пищеварительной системы - пищевода и верхней части желудка, для выявления структурных и функциональных аномалий. Проводится в специально оборудованных кабинетах с использованием рентген-аппаратов. Контрастирование позволяет получить более точные и четкие снимки стенок пищевода, что позволяет уточнить диагноз.
Суть исследования
Основа метода – это способность рентгеновских лучей проникать через ткани с разной интенсивностью. При контрастировании вводимое вещество задерживает рентгеновский луч, позволяя получить точные данные о строении пищевода и желудка, позволяя находить анатомические дефекты и нарушения функционирования стенок, если исследование проводится в динамике.
Для получения четких снимков пациент принимает особое положение, чтобы контраст равномерно покрывал слизистые пищевода. Пленка из контрастного вещества полностью повторяет контуры органа и отчетливо видна на снимках в любой проекции.
Показания к проведению рентгенографии пищевода
Есть целый ряд жалоб, при наличии которых может быть показана рентгенография пищевода с применением контрастирования. Среди основных показаний выделяются:
- Постоянные боли за грудиной и в желудке;
- Ощущение инородного тела или жжение в пищеводе;
- Проблемы с глотанием твердой или жидкой пищи;
- Частые приступы тошноты с рвотой;
- Рефлюксная болезнь;
- Потеря массы тела на фоне проблем с приемом пищи.
Кроме того, рентгенография пищевода с контрастом показана пи выявлении сужений органа для оценки тяжести состояния и возможности оперативной коррекции.
Противопоказания
Для проведения исследования существует ряд ограничений и противопоказаний. Их важно учесть перед назначением процедуры:
- Нельзя проводить исследование при обострении патологического процесса в пищеводе или желудке (пептические язвы, воспаление);
- Запрещено исследование при резком сужении (стриктурах) пищевода;
- Нельзя выполнять рентгенографию при подозрении на кровотечение из верхних отделов ЖКТ;
- При острых инфекциях и лихорадке исследование откладывают до выздоровления.
Как подготовиться к процедуре
Обратите внимание!
Детям до 18 лет необходимо иметь направление лечащего врача на лучевую диагностику (КТ, МРТ, рентген).
Как проводится рентгенография пищевода
Пациент лежит на специальном столе, его предлагается прием рентгеноконтрастной взвеси, после нескольких глотков делается серия снимков. Во время исследования человек меняет положение тела, чтобы контраст распределился по всей стенке пищевода.
В клинике проводится рентгенография пищевода с контрастом. Современное оборудование и опытные врачи помогут в получении наиболее точных снимков при минимальном дискомфорте при исследовании.
СМ-Клиника на Малой Балканской
Малая Балканская, д. 23 стр.1
(м. Купчино, Фрунзенский р‑н)
Ежедневно с 8.00 до 22.00
СМ-Клиника на Дунайском проспекте
Дунайский пр-т, д. 47
(м. Дунайская, Фрунзенский р‑н)
Ежедневно с 9.00 до 22.00
СМ-Клиника на Выборгском шоссе
Выборгское ш., д. 17, к. 1
(м. Пр-т Просвещения, Выборгский р‑н)
Ежедневно с 9.00 до 22.00
СМ-Клиника на Маршала Захарова
Маршала Захарова, д. 20
(м. Ленинский проспект, Красносельский р‑н)
Ежедневно с 9.00 до 22.00
СМ-Клиника на проспекте Ударников
пр-т Ударников, д. 19, к. 1
(м. Ладожская, Красногвардейский р‑н)
Ежедневно с 9.00 до 22.00
НАШЛИ ОШИБКУ?
ВЫДЕЛИТЕ ЕЁ И НАЖМИТЕ
CTRL + ENTER
Круглосуточная запись по телефону:
Работает с 09:00 до 22:00 ежедневно
Все процедурные кабинеты работают с 08:00 до 22:00 ежедневно
Травмпункт работает круглосуточно
Работает с 09:00 до 22:00 ежедневно
Все процедурные кабинеты работают с 08:00 до 22:00 ежедневно
Травмпункт работает круглосуточно
Работает с 09:00 до 22:00 ежедневно
Все процедурные кабинеты работают с 08:00 до 22:00 ежедневно
Травмпункт работает круглосуточно
Работает с 08:00 до 22:00 ежедневно
Все процедурные кабинеты работают с 08:00 до 22:00 ежедневно
Травмпункт работает с 08:00 до 22:00 ежедневно
Работает с 09:00 до 22:00 ежедневно
Все процедурные кабинеты работают с 08:00 до 22:00 ежедневно
Травмпункт работает круглосуточно
Продвижение сайта -
This site is protected by reCAPTCHA and the Google Privacy Policy and Terms of Service apply.
Нажимая «Записаться», я принимаю условия пользовательского соглашения, положения о защите персональных данных и даю свое согласие на обработку персональных данных.
Для того, чтобы пройти обязательную регистрацию необходимо подойти на регистратуру за 10 мин до времени вашего приема с паспортом.
Если пациент несовершеннолетний (дети до 18 лет) — обязательно сопровождение одним из родителей с предъявлением его паспорта и свидетельства о рождении ребенка.
Родственники и третьи лица при сопровождении несовершеннолетнего должны иметь нотариально заверенное согласие родителей или законных представителей.
Если вы записались к колопроктологу, ознакомьтесь с информацией о подготовке к приему
В стоимость консультации входит:
Сбор анамнеза, постановка предварительного диагноза и назначение обследования. Все дополнительные манипуляции врача на приеме оплачиваются согласно прейскуранту.
В стоимость консультации входит:
Сбор анамнеза, постановка предварительного диагноза и назначение обследования. Все дополнительные манипуляции врача на приеме оплачиваются согласно прейскуранту.
Нарушение глотания
Нарушение глотания, или дисфагия – патологическое состояние, при котором затрудняется прохождение пищевого комка из ротовой полости в пищевод.
Оно является вторичным и развивается на фоне заболеваний пищеварительного тракта, злокачественных процессов и неврологических заболеваний.
Важно! Следует различать истинную дисфагию и псевдодисфагию, которая также проявляется чувством комка в горле, но не сопровождается нарушением акта глотания.

Причины
- Механическая обструкция. К сужению просвета верхних отделов пищеварительного тракта и пищевода могут привести злокачественные процессы (шеи, пищевода, средостения), инородные тела, отек слизистой, увеличение различных групп лимфоузлов, заглоточный абсцесс, параэзофагеальная грыжа, гиперплазия щитовидной железы, рубцовый стеноз и др.
- Воспалительные процессы. Фарингиты и тонзиллиты, при которых воспаляется и отекает слизистая верхних отделов пищеварительной системы, проявляются болезненным и затрудненным актом глотания.
- Поражения центральной нервной системы. Затруднение с глотанием может возникнуть у пациентов на фоне инсульта, паркинсонизма, рассеянного склероза, бокового амиотрофического склероза и псевдопаралитической миастении. Атония пищевода развивается при травмах головы, кровоизлияниях и опухолях мозга.
- Нарушения сократительной активности пищевода. К патологическим изменениям моторики могут привести ахалазия, дивертикулы пищевода, системная склеродермия, сахарный диабет, миастения. Расстройство глотания нередко развивается в качестве побочного явления при приеме некоторых лекарственных препаратов (эстрогенов, антагонистов кальция, нитратов).
Виды нарушений глотания
В зависимости от этиологии различают функциональное и органическое расстройство акта глотания. В первую группу входят заболевания обусловленные нарушением нервной регуляции, а вторая группа состоит из патологий, которые приводят к стенозу просвета или вызваны механическим препятствием.
По анатомическому уровню различают ротоглоточную и пищеводную дисфагию. В первом случае нарушается формирование пищевого комка и его продвижение через глотку, а во втором – появляются проблемы с его проведением по пищеводу.
Симптомы и осложнения дисфагии
Первый симптом дисфагии – трудности с глотанием твердой пищи, сопровождающиеся дискомфортом или болью в горле и пищеводе. Пациенты отмечают повышенное слюноотделение и неприятные ощущения за грудиной. Их может беспокоить чувство комка и першение в горле.
По мере прогрессирования патологии возникают проблемы с проглатыванием жидкой пищи. Нередко она попадает в дыхательные пути, из-за чего появляется кашель. Такой постоянный заброс пищи может спровоцировать аспирационную пневмонию, которая отличается тяжелым течением и невосприимчивостью к проводимой терапии.
При сдавливании пищевода, а вместе с ним и трахеи, злокачественными новообразованиями возможно развитие асфиксии – острого нарушения дыхания. Это состояние несет угрозу жизни и требует неотложной медицинской помощи.

Диагностика
Заподозрить дисфагию можно по характерной клинической картине и осмотру пациента. Цель диагностики – выявление причины патологии. Именно поэтому пациент должен пройти полное обследование:
- Фарингоскопия. При осмотре глотки выявляют инородные тела, воспалительные процессы и новообразования.
- Непрямая ларингоскопия. Диагностируют патологии надгортанника.
- Рентгенография пищевода (эзофагография). Рентген с контрастом позволяет выявить проблемы с моторикой, обнаружить дивертикулы.
- Эзофагогастроскопия (ЭГДС). Помогает визуализировать слизистую и обнаружить ее изменения. Параллельно с ЭГДС выполняют биопсию подозрительных участков. Взятый материал отправляют на гистологическое исследование.
- Внутрипищеводная рН-метрия. Определение кислотности среды пищевода. Позволяет диагностировать рефлюкс-эзофагит и другие патологии, которые могут стать причиной дисфагии органического генеза.
- Манометрия пищевода. Выявляет нарушения работы нижнего сфинктера.
- УЗИ органов брюшной полости. Оценивает состояние пищеварительной системы.
Помимо инструментальной диагностики пациент проходит ряд лабораторных анализов.
- Клинический анализ крови. В крови изменения будут неспецифичными, однако анализ позволяет оценить общее состояние больного. В гемограмме может быть выявлена анемия, лейкоцитоз, ускорение СОЭ.
- Биохимия крови. Возможно повышение уровня печеночных ферментов и снижение количества общего белка.
При подозрении на патологии со стороны нервной системы пациенту рекомендуют пройти комплексное неврологическое обследование: КТ головы, МРТ головного мозга, электроэнцефалографию.
Чтобы исключить или подтвердить причины дисфагии, обусловленные заболеваниями дыхательной или сердечно-сосудистой системами, больного направляют на ЭКГ, Эхо-КГ и рентгенографию грудной клетки.
Лечение
Выбор методов лечения зависит от причины патологии. Основными целями терапии являются устранение расстройства акта глотания и предупреждение аспирации. В рамках медикаментозного лечения пациентам могут быть назначены следующие группы препаратов:
- Антагонисты кальция. Устраняют дисфагию, вызванную спазмом. Одновременно с ними назначают нитраты, антихолинергические препараты и ингибиторы фосфодиэстеразы.
- Антисекреторные средства (ингибиторы протонной помпы). Необходимы, если дисфагия возникла на фоне эзофагита или гастроэзофагеальной рефлюксной болезни. Они снижают продукцию соляной кислоты и тем самым уменьшают раздражение слизистой.
- Препараты для нормализации нейрорегуляции. Показаны при дисфагии, возникшей на фоне патологий ЦНС. При миастении назначают антихолинэстеразные средства, при паркинсонизме – центральные Н-холиноблокаторы и предшественники дофамина. При острых нарушениях мозгового кровообращения используют в комплексе нейрорепаранты, нейропротекторы и мембранные стабилизаторы.
- Антибиотики и противовирусные препараты. Показаны при дисфагии инфекционного генеза.
Помимо медикаментозной терапии всем пациентам корректируют рацион. Твердые продукты заменяют полужидкими блюдами. При дисфагии, вызванной неврологической патологией, больные проходят специальный курс реабилитации.
Если акт глотания был нарушен органическими причинами (новообразованиями, рубцами, стриктурами, дивертикулами, сдавливанием пищевода соседними органами), лечение только хирургическое. Конкретная методика зависит от характера патологии.
Профилактика
Профилактика заболевания заключается в своевременной диагностике и лечении заболеваний пищеварительной системы, отказе от алкоголя, минимальном употребление острых блюд и приеме пищи оптимальной температуры.
Появились проблемы с глотанием? Пройдите обследование в нашем лечебно-диагностическом центре. Врачи выяснят причину дисфагии и подберут лечение, исходя из клинической ситуации. Записаться на прием можно по телефону. Выбирайте удобное время и приходите. Позаботьтесь о своем здоровье.
Читайте также:
