Лучевые признаки агрессивной ангиомиксомы вульвы и влагалища
Добавил пользователь Евгений Кузнецов Обновлено: 23.01.2026
Кафедра акушерства и гинекологии с курсом пренатальной диагностики Смоленской государственной медицинской академии
Кафедра акушерства и гинекологии лечебного факультета с курсом пренатальной диагностики Смоленской государственной медицинской академии
ОГБУЗ «Смоленcкий областной институт патологии», Смоленск, Россия;
Кафедра патологической анатомии Смоленского государственного медицинского университета Минздрава России, Смоленск, Россия
отделение клинической патологии №2 Смоленского областного института патологии, Смоленск, Россия, 214018 ,патологоанатомическое отделение Смоленского областного онкологического клинического диспансера, Смоленск, Россия, 214000
Клиническое наблюдение случая агрессивной ангиомиксомы при беременности
Журнал: Проблемы репродукции. 2016;22(3): 136‑139
Представлено описание редкого клинического случая - ангиомиксомы, возникшей во время беременности. Приведены клинические данные пациентки, результаты дополнительных методов исследования, показывающие сложность верификации опухоли, а также подробное описание морфологических характеристик удаленной опухоли, включая иммуногистохимический профиль. С помощью иммуногистохимии показана гормональная зависимость опухоли, связанная с быстрым рецидивом в послеродовом периоде.
Агрессивная ангиомиксома - сравнительно редкая опухоль тазово-промежностной области, поражающая преимущественно женщин 30-50 лет. Предполагается, что первично заболевание возникает в глубоких слоях вульвы и влагалища [1]. Постепенно распространяясь по мягким тканям паравагинальной и параметральной клетчатки, прямокишечно-влагалищной перегородки, промежности, ретциевого пространства, обтураторной ямки, опухоль достигает больших размеров [2]. Основными ее признаками являются бессимптомное течение и отсутствие метастазирования при наличии склонности к глубокой инвазии и рецидивам после хирургического лечения [1, 2]. При беременности агрессивная ангиомиксома встречается крайне редко, и за последние 30 лет в литературе описано всего около 10 случаев 4. Представленное ниже клиническое наблюдение демонстрирует типичные для данной ситуации трудности диагностики, сомнения врачей и сложности оперативного лечения заболевания.
Клиническое наблюдение
Первобеременная Х., 23 лет, соматически здорова. Менструальная функция без особенностей. Беременность первая, желанная. При скрининговом ультразвуковом исследовании в 12 нед гестации впервые выявлено образование 118×82×69 мм, неправильной формы без четкой капсулы, гипоэхогенной неоднородной структуры, с единичными локусами васкуляризации, располагавшееся справа и сзади от матки. При наружном осмотре визуальных признаков заболевания не было. При влагалищном исследовании в малом тазу справа от матки пальпировалось образование желеобразной консистенции, безболезненное, отклоняющее матку влево. Уровень онкомаркера СА-125 составил 20 МЕ/л. После консультации онколога состояние было расценено как опухоль забрюшинного пространства, пациентке предложена магнитно-резонансная томография (МРТ) и при подтверждении диагноза - хирургическое лечение. Однако пациентка от дальнейшего обследования и возможного оперативного вмешательства отказалась. При динамическом наблюдении общее состояние пациентки не страдало. С 30-й недели беременности опухоль стала определяться визуально как асимметрия правой ягодицы в положении лежа, усиливающаяся в положении стоя (рис. 1 и далее). С 37-й недели гестации при влагалищном исследовании отмечалось значительное выбухание правой боковой стенки влагалища, по данным ультразвукового исследования отмечен рост опухоли до 140×99×75 мм. Родоразрешение произведено в 38 нед беременности путем кесарева сечения (показания - осложненная миопия). Извлечен живой новорожденный массой 3330 г без признаков асфиксии. При ревизии органов малого таза справа в параметрии определялся верхний полюс образования эластической консистенции (рис. 2). Удаление опухоли с техническими сложностями произведено преимущественно тупым путем. Обращала на себя внимание сравнительно небольшая кровоточивость тканей. Общий объем кровопотери составил 600 мл. Течение послеоперационного периода и лактационная функция без особенностей. После получения окончательного патоморфологического заключения и консультации онколога пациентка выписана с ребенком домой.

Рис. 1. Асимметрия правой ягодицы, обусловленная ростом опухоли.
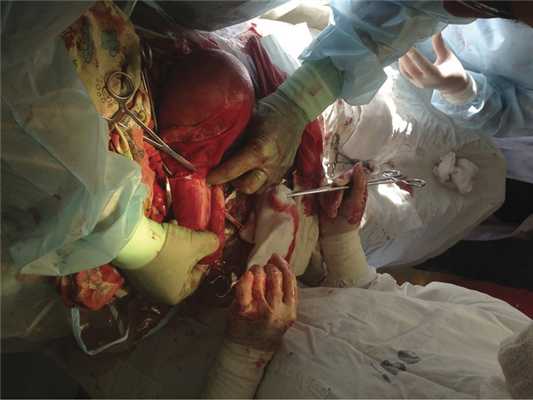
Рис. 2. Верхний полюс опухоли после вскрытия правого параметрия.
Макроскопически опухоль массой 700 г с большим числом отрогов, солидная, без полостей, мягкоэластической консистенции, блестящая на разрезе (рис. 3). Ткань опухоли при микроскопическом исследовании малоклеточная, клетки мономорфные, некрупные, форма их ближе овоидной или веретеновидной (рис. 4). Митозы в поле зрения встречаются очень редко. Строма опухоли с рыхло расположенными коллагеновыми волокнами, явлениями миксоматоза, окрашивается в красный цвет по Ван-Гизону (рис. 5), в ней неравномерно распределены различные по размеру и форме сосуды, встречаются кластеры миоидных клеток типа миофибробластов. Иммуногистохимическое исследование показало, что опухолевые клетки экспрессируют виментин, актин, десмин (рис. 6, 7). Отмечается ядерная экспрессия рецепторов эстрогена и прогестерона (рис. 8, 9). CD34 - позитивное окрашивание эндотелия многочисленных сосудов. В части клеток опухоли определяется положительная экспрессия коллагена IV типа (рис. 10). Пролиферативная активность опухолевых клеток низкая, положительная экспрессия Ki-67 наблюдалась менее чем в 3% опухолевых клеток (рис. 11).
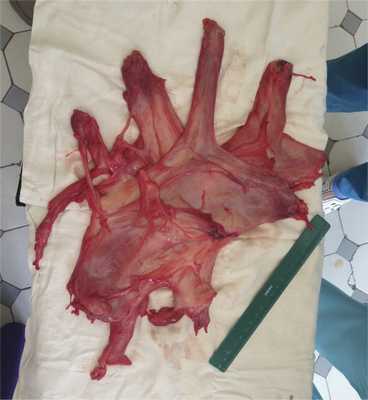
Рис. 3. Внешний вид и структура опухоли.
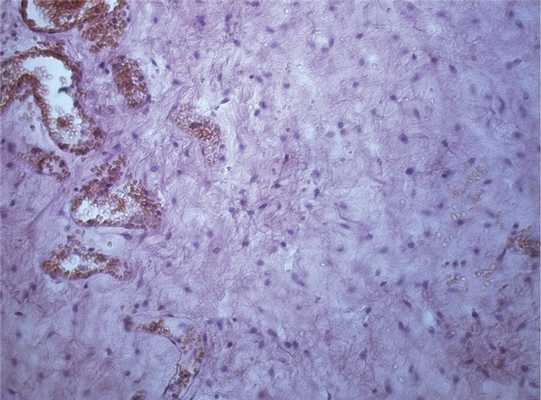
Рис. 4. Микроскопическая картина ткани опухоли. Окраска гематоксилином и эозином. ×200.
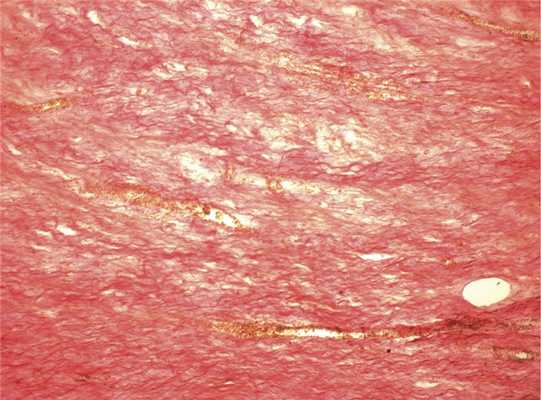
Рис. 5. Ткань опухоли. Окраска по Ван-Гизону. ×200.
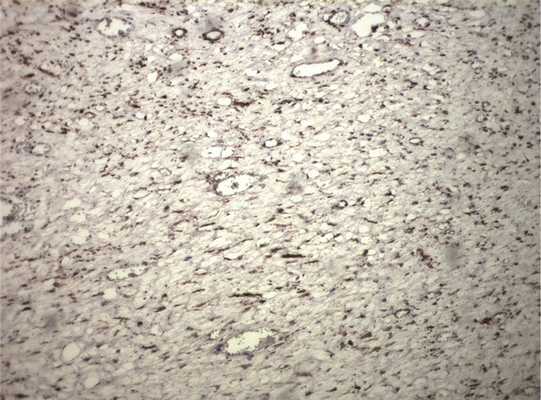
Рис. 6. Выраженная экспрессия актина в ткани опухоли.

Рис. 7. Выраженная экспрессия десмина в ткани опухоли.
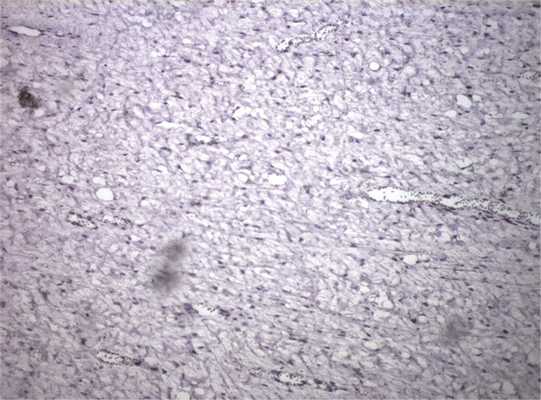
Рис. 8. Умеренная ядерная экспрессия эстрогенов в опухолевых клетках.

Рис. 9. Выраженная ядерная экспрессия прогестерона опухолевыми клетками.
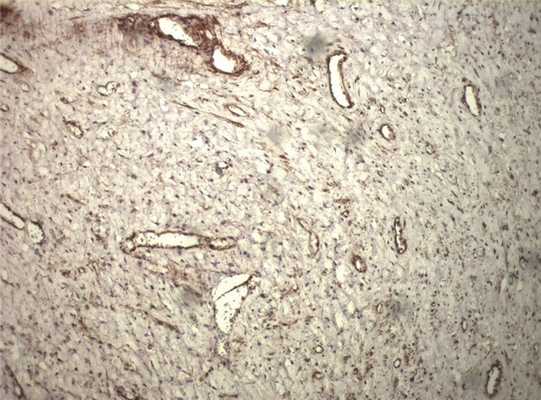
Рис. 10. Очаговая экспрессия коллагена IV типа в строме опухоли.
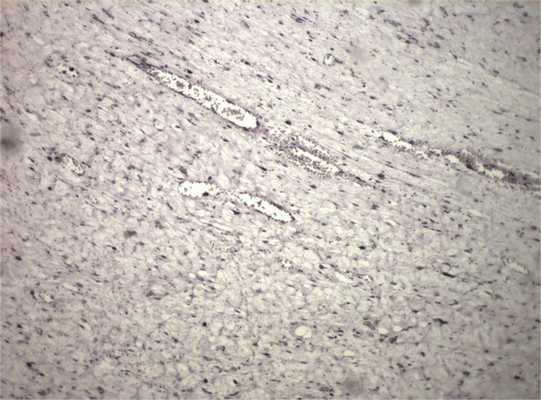
Рис. 11. Экспрессия белка Ki-67 клетками опухоли 3%.
Течение послеоперационного периода без осложнений. Лактация прекратилась спонтанно через 1,5 мес. Контрацепция с учетом стероидной зависимости опухоли с использованием презерватива.
Контрольное обследование через 3 мес после операции выявило признаки рецидивирования опухоли до первоначальных размеров. При визуальном осмотре промежность не деформировна, отмечается небольшая асимметрия за счет увеличения правой ягодицы (рис. 12). МРТ выявило справа в полости малого таза с распространением от параректальной (выше ануса на 1,8 см) до паравезикальной областей солидное образование неправильной формы больших размеров, достаточно однородной структуры, с четкими неровными контурами, размером 4,8×7,4×11,8 см, с диффузным типом накопления контрастного вещества. Данное образование оказывает объемное воздействие на прямую кишку, смещая ее влево (граница между серозной оболочкой кишки и образованием местами нечеткая); образование также прилежит к матке и мочевому пузырю (между ними определяется жировая прослойка), деформируя их, и к внутренней запирательной мышце, вызывая нерезкую ее деформацию. При ультразвуковом исследовании образование аналогичных размеров, гипоэхогенной структуры, визуализируются единичные локусы кровотока (рис. 13).

Рис. 12. Внешний вид ягодиц пациентки Х. через 3 мес после хирургического лечения опухоли. Легкая асимметрия правой ягодицы за счет быстрого рецидива в послеродовом периоде.
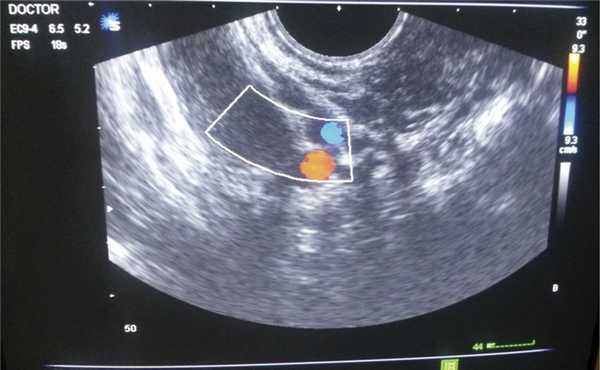
Рис. 13. Допплерометрия рецидива опухоли в послеродовом периоде.
Сочетание беременности и онкологических заболеваний является одной из наиболее трудных проблем современного акушерства. Чаще встречаются ситуации, когда беременность возникает на фоне уже диагностированного и, как правило, подвергшегося радикальному лечению неопластического процесса. Реже акушер-гинеколог имеет дело с впервые выявленным заболеванием, которое достаточно сложно верифицировать в связи с невозможностью использования при беременности наиболее информативных методов диагностики. Возникает дилемма - возможно ли пролонгировать беременность в интересах еще нерожденного ребенка или ее необходимо прервать для сохранения жизни женщины. В последние годы знания врачей и их лечебно-диагностические возможности значительно расширились, что позволяет не только пролонгировать беременность, но и в ряде случаев проводить специфическую терапию основного заболевания без ущерба для здоровья плода. Тем не менее в ряде случаев мы встречаемся с редкими видами опухолей, вопрос тактики ведения которых остается открытым. К числу таких новообразований относятся неорганные опухоли забрюшинного пространства. И хотя их доля в общей онкозаболеваемости невелика (0,03-0,3%), они часто представлены злокачественными саркомами с крайне неблагоприятным прогнозом и низкой пятилетней выживаемостью. Значительно реже, а при беременности казуистически редко, встречается агрессивная ангиомиксома. По структуре она относится к пограничным опухолям мезенхимальной природы, не метастазирует, но отличается высокой локальной агрессивностью и связанным с ней рецидивированием процесса после хирургического лечения [1, 6]. Именно эти признаки позволили T. Steeper и J. Rosai [6] в 1983 г. предложить термин «агрессивная ангиомиксома» для особого типа мягкотканной гинекологической опухоли. Учитывая локализацию опухоли, при физикальном обследовании ее часто принимают за кисту бартолиниевой железы, кисту влагалища, грыжу или липому. Так как опухоль не вызывает симптомов обструкции или сдавления органов малого таза, на момент удаления она обычно имеет большие размеры [7]. Макроскопически опухоль представляет собой образование более 10 см (иногда и 20 см) в диаметре, с дольчатым контуром, резиноподобной консистенции, блестящей поверхностью, розовой и красно-коричневой поверхностью, часто спаяна с окружающими тканями. Окончательный диагноз заболевания устанавливается только морфологически, при этом верификация агрессивной ангиомиксомы на световой микроскопии и рутинных гистологических окрасках невозможна. Микроскопически опухоль дифференцируют с ангиомиофибробластомой, ботриоидной псевдосаркомой, поверхностной ангиомиксомой, миксоидной нейрофибромой, миксоидной злокачественной фиброзной гистиоцитомой и миксоидной липосаркомой. Иммуногистохимически клетки опухоли демонстрируют характеристики, характерные для фибробластов и миофибробластов, и являются гормонально-зависимыми: клетки опухоли позитивны на виментин, десмин, актин, CD34, а также рецепторы к эстрогену и прогестерону [8]. Положительная реакция с белком S100 и MSA (muscle-specificactin) отсутствует [9]. Строма опухоли не дает положительного окрашивания при гистохимических реакциях на слизеподобные вещества, поэтому блестящая поверхность опухоли является следствием отека.
Ретроспективно анализируя ситуацию, можно с большой долей уверенности утверждать, что установление точного диагноза в описанном выше клиническом наблюдении без проведения хирургического удаления опухоли было бы невозможно. Прежде всего казуистическая редкость агрессивной ангиомиксомы не позволила врачам предположить подобный вариант неоплазии. Проведение биопсии во время беременности вряд ли помогло бы уточнить характер опухолевого процесса, так как зачастую дезориентированный неспецифичностью морфологической картины морфолог расценивает полученный материал как неопухолевую отечную соединительную ткань. Быстрый рост образования у пациентки Х., свойственный обычно злокачественным процессам, и отсутствие возможности проведения дифференциальной диагностики поставил перед врачами вопрос о необходимости оперативного лечения с возможным проведением в последующем химио- или лучевой терапии. Однако такая тактика потребовала бы досрочного прерывания беременности, от которого пациентка категорически отказалась. Беременность под строгим клинико-лабораторным контролем была пролонгирована. При достижении срока зрелости плода пациентка была родоразрешена путем кесарева сечения, а опухоль удалена. При морфологическом исследовании она была расценена как агрессивная ангиомиксома. Иммуногистохимический анализ выявил экспрессию рецепторов к прогестерону всеми клетками опухоли (практически 100% ядерная экспрессия), что объясняет ее быстрый рост во время беременности и быстрый рецидив до предоперационного размера уже через 3 мес. В наблюдении пролиферативная активность клеток опухоли выше (до 3%), тогда как в случаях, не связанных с беременностью, пролиферативная активность по Ki-67 не превышает 1% [7]. Анализ литературы [9] подтверждает, что агрессивная ангиомиксома является стероидзависимой. Кроме прогестероновых рецепторов, в ней часто находят эстрогеновые [8, 10]. В связи с этим некоторые авторы [11] предполагают возможность гормональной терапии этого заболевания. Однако признанным методом лечения агрессивной ангиомиксомы до настоящего времени остается хирургический. И хотя его использование ввиду больших размеров опухоли и ее локальной инвазии нередко сопряжено с техническими сложностями и высокой частотой осложнений, альтернативная терапия пока не нашла широкого применения даже с целью профилактики рецидивов [12]. Трудности, с которыми столкнулись хирурги в конкретном наблюдении, отчетливо демонстрируются внешним видом удаленной опухоли. Также очевидно, что полностью удалить опухолевую ткань при этом не удалось. Насколько это критично? В проведенных ранее исследованиях [1, 14] показано, что максимально радикальное и неполное удаление опухоли даже без проведения лучевой и химиотерапии одинаково часто сопровождается рецидивом опухолевого роста - до 30-40%. В связи с этим все пациенты, независимо от размеров опухоли и объема проведенной операции, подлежат наблюдению на протяжении продолжительного времени (десятилетия) с проведением МРТ в динамике. В случае выявления рецидива опухолевого роста рекомендовано повторное оперативное вмешательство.
Лучевые признаки агрессивной ангиомиксомы вульвы и влагалища
а) Терминология:
• Редкая мезенхимальная опухоль, чаще всего локализующаяся в области вульвы, влагалища, промежности или таза
• Опухоль называют «агрессивной» за частую склонность к инфильтрирующему росту и рецидивированию
• Диагностировать опухоль и определить ее границы часто удается только во время хирургического удаления
• Метастазы исключительно редки, прогноз в целом благоприятный
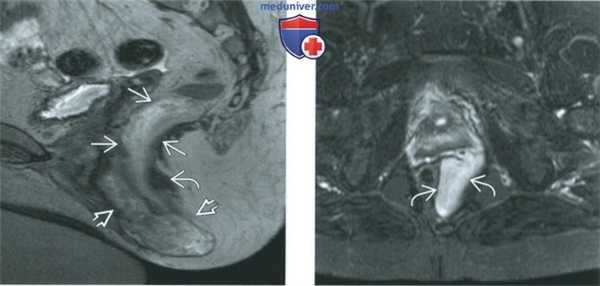
(Слева) При МРТ на Т2-ВИ FSE в аксиальной плоскости, центрированном на области вульвы, определяется относительно гиперинтенсивная дольчатая опухоль вульвы, растягивающая левую мышцу, поднимающую задний проход, и ее лобково-прямокишечную порцию. Исследование операционного материала выявило агрессивную ангиомиксому.
(Справа) При МРТ на Т1-ВИ FS в корональной плоскости с контрастированием агрессивная ангиомиксома имеет вытянутую форму и характеризуется усилением сигнала при введении контрастного вещества. Она прорастает мышцу, поднимающую задний проход, и распространяется на вульву, оттесняя при этом прямую кишку вправо. (Слева) При МРТ таза на Т1-ВИ FS в аксиальной плоскости с контрастированием определяется солидная опухоль правой боковой стенки таза, которая характеризуется значительным усилением сигнала и распространяется на влагалище и правую половину промежности, затрагивая также лобково-прямокишечную порцию мышцы, поднимающей задний проход. Исследование удаленной опухоли показало, что она является агрессивной ангиомиксомой.
(Справа) На субтракционном Т1-ВИ, полученном после введения контрастного вещества, в аксиальной плоскости на более низком уровне видно, что у той же пациентки агрессивная ангиомиксома прорастает мышцу, поднимающую задний проход, распространяясь на правую половину вульвы и правый свод влагалища.
б) Лучевая диагностика:
• Большая мягкотканная опухоль, характеризующаяся необычным ростом через мышцу, поднимающую задний проход, и распространением вокруг анатомических структур промежности
• Характеризуется склонностью замещать местные анатомические структуры (влагалище, уретру, мочевой пузырь и прямую кишку), а не инфильтрировать их
• На Т1-ВИ изо- или гипоинтенсивна относительно мышц, на Т2-ВИ гиперинтенсивна, что объясняется неплотным миксоидным матриксом и высоким содержанием воды в опухоли
• На фоне гиперинтенсивного сигнала от опухоли видны относительно гомогенные «завитые» низкоинтенсивные пучки
• Интенсивное неравномерное контрастное усиление
в) Патологоанатомические особенности:
• Мезенхимальные звездчатые и веретеновидные клетки, заключенные в коллаген и гиалуроновую кислоту стромы с обильным неплотным матриксом
г) Клинические особенности:
• Отек половых губ и клиническая картина, напоминающая бартолинит
• Хирургическое иссечение - метод выбора
• В связи с высоким риском рецидива важно тщательно планировать хирургическое вмешательство (многопрофильный подход)
КТ, МРТ, УЗИ при агрессивной ангиомиксоме вульвы и влагалища
а) Определения:
• Редкая мезенхимальная опухоль, которая чаще всего локализуется в области вульвы, влагалища, промежности и таза:
о Очень редко исходит непосредственно из какого-либо тазового органа или промежности:
- Слово «агрессивный» в названии этой опухоли подчеркивает ее склонность к частым рецидивам:
Часто ошибочно диагностируют более распространенные заболевания, такие как киста бартолиновой железы, липома или грыжа
о Вплоть до момента хирургического лечения пациентки обычно имеют ошибочный диагноз и неустановленные истинные границы опухоли:
- Метастазирует исключительно редко, и прогноз в целом благоприятный
б) Лучевая диагностика:
1. Общие сведения:
• Наиболее надежные диагностические признаки:
о Большая мягкотканная опухоль, характеризующаяся необычным ростом через мышцу, поднимающую задний проход, и распространением вокруг анатомических структур промежности
• Локализация:
о Таз, промежность, вульва:
- Может распространяться в забрюшинное пространство, в паховую и ягодичную области и область бедра
• Размер:
о Большая, медленно растущая опухоль:
- Может достигать значительных размеров, распространяться на мышцу, поднимающую задний проход, и прорастать ее
• Морфология:
о Студнеобразная опухоль с четкими границами и слабовыраженной капсулой
о Склонна замещать (а не инфильтрировать) местные анатомические образования, такие как влагалище, уретра, мочевой пузырь и прямая кишка:
- Может инфильтрировать (очень редко) местные анатомические образования
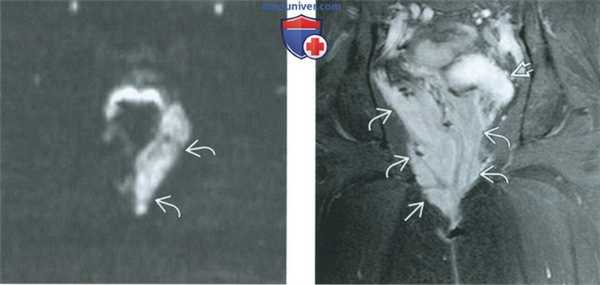
(Слева) При МРТ на Т2-ВИ FSE в сагиттальной плоскости определяется гиперинтенсивная дольчатая опухоль таза, прорастающая мышцу, поднимающую задний проход. Опухоль имеет также массивный вульварный компонент. Исследование опухоли после ее хирургического удаления показало, что это агрессивная ангиомиксома.
(Справа) При МРТ на Т2-ВИ FS в аксиальной плоскости у пациентки с агрессивной ангиомиксомой в левой половине промежности визуализируется гиперинтенсивная солидная опухоль, располагающаяся на мышце, поднимающей задний проход.
2. КТ при агрессивной ангиомиксоме влагалища и вульвы:
• Нативная КТ:
о Опухоль с четкими границами; характерна сохранность жировых прослоек
о Коэффициент ослабления меньше, чем у мышц
о Замещает (а не инфильтрирует) местные анатомические образования
• КТ с контрастным усилением:
о Неравномерное усиление сигнала и увеличение рентгеновской плотности опухоли
о Характерная «завитая» внутренняя структура опухоли
3. МРТ при агрессивной ангиомиксоме влагалища и вульвы:
• Т1-ВИ:
о Изо- или гипоинтенсивна относительно мышц
о Имеет относительно гомогенную структуру
• Т2-ВИ:
о Гиперинтенсивна относительно мышц, что связано с обильным миксоидным матриксом и высоким содержанием воды в опухоли
о На фоне гиперинтенсивного сигнала от опухоли видны относительно гомогенные «завитые» низкоинтенсивные пучки
• Импульсная последовательность STIR:
о Сигнал высокой интенсивности относительно мышц
• Т1-ВИ с контрастированием:
о Интенсивное неравномерное усиление сигнала
о «Завитые» пучки в опухоли, связанные с имеющимися в ней тяжами фиброваскулярной ткани, сигнал от которых усиливается при введении контрастного вещества:
- Такой вид опухоли может быть обусловлен наличием в ней пучков фиброзно-мышечной стромы, растянувшихся при прохождении через диафрагму таза
4. УЗИ при агрессивной ангиомиксоме влагалища и вульвы:
• Гипоэхогенное опухолевое образование
5. Ангиография:
• Богато васкуляризированная опухоль, кровоснабжаемая ветвями внутренней подвздошной артерии
6. Рекомендации по проведению лучевых исследований:
• Наиболее информативные методы визуализации:
о МРТ - для определения размеров и границ распространения как первичной опухоли, так и ее рецидива
• Оптимизация протокола исследования:
о Мультипланарные МРТ таза с динамическим контрастным усилением:
- Для планирования хирургического вмешательства и полноты иссечения опухоли важно получить изображение многочисленных срезов в трех взаимно перпендикулярных плоскостях
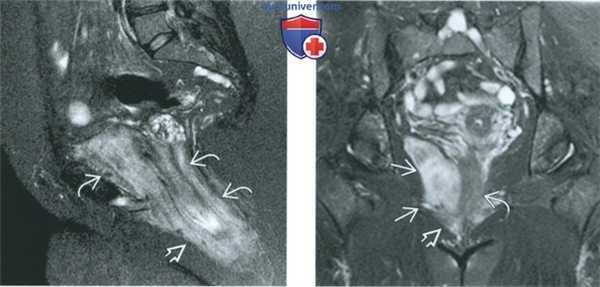
(Слева) При МРТ на ДВИ в аксиальной плоскости у той же пациентки с агрессивной ангиомиксомой отмечается выраженная диффузия в опухоли, располагающейся в левой половине вульвы.
(Справа) При МРТ на Т1-ВИ FS в корональной плоскости с контрастированием у пациентки с жалобами на боль в тазу определяется большая опухоль с инфильтрирующим ростом, характеризующаяся усилением сигнала при введении контрастного вещества. Опухоль прорастает мышцу, поднимающую задний проход, и переходит на вульву. Отмечается смещение мочевого пузыря опухолью. Исследование ткани хирургически удаленной опухоли показало, что она является агрессивной ангиомиксомой.
в) Дифференциальная диагностика агрессивной ангиомиксомы влагалища и вульвы:
1. Бартолинит:
• Отличить агрессивную ангиомиксому от бартолинита трудно, так как она, как и бартолинит, обычно вызывает отек половых губ и другие схожие симптомы
• Толстостенное кистозное образование с ободком усиления и инфильтративными изменениями в окружающей жировой клетчатке, напоминающими воспалительный процесс
2. Гемангиоперицитома:
• Большая дольчатая опухоль, богатая кровеносными сосудами, характеризующаяся экспансивным ростом и часто вызывающая кровотечение
• Содержит хорошо выраженную сеть извилистых сосудов
• Крапчатый рисунок в случае образования очагов обызвествления лучше всего виден на КТ
3. Рак вульвы:
• Мягкотканная опухоль, которая инфильтрирует (а не смещает) соседние анатомические образования
• На Т2-ВИ дает сигнал от промежуточной до высокой интенсивности (но не слишком интенсивный)
• Характерный «завитой» рисунок при КТ с контрастным усилением или при МРТ отсутствует
• При первичном обращении к врачу могут быть увеличены паховые лимфатические узлы
4. Ангиомиофибробластома вульвы:
• Имеет относительно небольшой размер (обычно • В отличие от агрессивной ангиомиксомы, обычно исходит из поверхностных слоев вульвы
г) Патологоанатомические особенности:
1. Общие сведения:
• Генетика:
о Описана хромосомная транслокация 12q13—15, затрагивающая ген HMG2
2. Макроскопические изменения и исследование операционного материала:
• Студнеобразная опухоль эластичной консистенции, имеющая дольчатое строение и четкие границы:
о Может иметь серовато-голубой цвет
• Обычно в процесс вовлекаются глубокие ткани таза
• Опухоль склонна окружать анатомические структуры тазового дна, не прорастая в мышечную оболочку влагалища или прямой кишки
3. Микроскопические изменения:
• Мезенхимальные звездчатые и веретеновидные опухолевые клетки, заключенные в коллаген и гиалуроновую кислоту стромы, с обильным неплотным матриксом:
о При гистологическом исследовании опухоль характеризуется гипоцеллюлярностью и густой сетью сосудов и состоит из миксоидной стромы, содержащей звездчатые и веретеновидные клетки без явных признаков клеточной атипии:
- Для опухолевых клеток характерна положительная реакция при иммуногистохимических методах окраски препаратов на эстрогеновые и прогестероновые рецепторы, что свидетельствует о роли гормонов в развитии этой опухоли
• Опухолевые клетки ультраструктурой напоминают фибробласты
• Кровоизлияния и кисты не характерны
• Клеточная атипия и фигуры митоза отсутствуют
• При иммуногистохимическом исследовании положительно окрашивается на виментин и не окрашивается на десмин или миозин
(Слева) При МРТ на Т2-ВИ FS в сагиттальной плоскости у той же пациентки с агрессивной ангиомиксомой опухоль гиперинтенсивна, имеет вытянутую форму и прорастает сквозь мышцу, поднимающую задний проход, в область вульвы (классический признак агрессивной ангиомиксомы).
(Справа) При МРТ на Т2-ВИ FS в корональной плоскости с контрастированием определяется дольчатая опухоль правой боковой стенки таза, характеризующаяся усилением сигнала при введении контрастного вещества. Опухоль оттесняет прямую кишку и распространяется на правую половину промежности. После хирургической операции диагноз агрессивной ангиомиксомы подтвердился.
д) Клинические особенности:
1. Клиническая картина:
• Наиболее частые субъективные и объективные симптомы:
о Припухлость половых губ и признаки, напоминающие бартолинит
• Другие симптомы:
о Нарушение функции мочеполового аппарата и кишечника, связанное с компрессией опухолью (наблюдается редко)
о Опухоль не вызывает болевого синдрома
• При исследовании методами визуализации, выполняемом в связи с клиническим подозрением на опухоль, часто ошибочно диагностируют липому, кисту бартолиновой железы или грыжу
• Дооперационная гистологическая диагностика затруднительна:
о Биопсия малоинформативна, так как в материале часто выявляют лишь миксоидную ткань
о Обычно диагностировать агрессивную ангиомиксому удается только после исследования операционного материала
2. Демографические особенности:
• Возраст:
о Чаще всего встречается на 2-5-м десятилетии жизни
• Пол:
о В 90% случаев заболевшие - женщины, в 10% - мужчины
• Этническая принадлежность:
о Обычно заболевают лица европеоидной расы
3. Естественное течение и прогноз:
• Опухоль характеризуется медленным ростом, оттесняет соседние анатомические структуры, не прорастая в них
• Не дает отдаленных метастазов
• Высока частота местных рецидивов (36-72% случаев):
о Причиной обычно оказывается недостаточно иссеченная из-за неточной клинической диагностики опухоль
4. Лечение агрессивной ангиомиксомы влагалища и вульвы:
• Хирургическое иссечение является методом выбора:
о В связи с высоким риском рецидивов очень важно правильное планирование операции (необходим мультидисциплинарный подход)
о В тех случаях, когда из-за неправильно установленного диагноза не было обеспечено достаточно радикальное иссечение опухоли, следует выполнить повторную операцию
• Хорошие результаты получены при лечении опухоли аналогами гонадолиберина
е) Особенности диагностики:
1. Важно знать:
• При выявлении у юной пациентки крупной опухоли вульвы, «сидящей» на диафрагме таза, следует исключить агрессивную ангиомиксому
2. Признаки, учитываемые при интерпретации результатов:
• Опухоль больших размеров, без выраженных признаков злокачественного роста, которая на МРТ дает сигнал, характерный для миксоидных образований, и при внутривенном введении контрастного вещества имеет типичный «завитой» рисунок
Случай агрессивной ангиомиксомы. Дифференциальная диагностика забрюшинных неорганных опухолей (обзор литературы с собственным клиническим наблюдением)

Обоснование. Агрессивная ангиомиксома — редкая опухоль тазово-промежностной области, поражающая преимущественно женщин в возрасте 30–50 лет. Она может симулировать кисту бартолиновой железы, абсцесс, липому, простую кисту или другие опухоли мягких тканей таза. Основными особенностями ангиомиксомы являются бессимптомное течение и отсутствие метастазирования при наличии склонности к глубокой инвазии и рецидивам после хирургического лечения.
Описание клинического случая. Представлено описание клинического случая агрессивной ангиомиксомы у пациентки 33 лет, поступившей в скоропомощной стационар с подозрением на седалищную грыжу справа. По результатам клинико-лучевого обследования выявлено образование пресакрального пространства, распространяющееся к m. levator ani справа и в клетчатку правой седалищно-анальной ямки, инфильтрируя их. По формальным признакам установить специфические черты, характерные для конкретного вида новообразований, на первичном этапе диагностики не удалось. Диагноз установлен в результате морфологического анализа резекционного материала опухоли после операции. В последующие 6 мес рецидива не выявлено. Учитывая высокий риск прогрессирования ангиомиксом, динамическое наблюдение продолжено.
Заключение. Анализ собственного исследования и литературных данных продемонстрировал типичные для данной ситуации трудности дифференциальной диагностики и прогноза заболевания, необходимость комплексного подхода с использованием мультипараметрического магнитно-резонансного исследования как на первичных этапах обследования, так и при контроле эффективности проведенного лечения.
Ключевые слова
Полный текст
ОБОСНОВАНИЕ
Неорганные забрюшинные опухоли представляют собой редкие образования, на долю которых в структуре онкологических заболеваний приходится 0,02–0,6%. Они имеют тенденцию к озлокачествлению, что происходит в 60–80% случаев [1]. Впервые забрюшинную опухоль описал Girolamo Benivieni в 1507 г., который обнаружил ее при аутопсии и в последующем обобщил 10 случаев подобных новообразований. В своем научном труде «Traité d’Anatomie Pathologique» (1829) J.F. Lobstein ввел термин «забрюшинная саркома» [2]. В 1983 г. T. Steeper и J. Rosai, обобщив столетний период наблюдения подобных случаев, впервые выделили «агрессивную ангиомиксому» в отдельную нозологию [3, 4]. Опухоль может иметь различную локализацию, но к более типичным относятся забрюшинное пространство, малый таз и промежность.
Агрессивная ангиомиксома — мезенхимальная опухоль, которая может симулировать кисту бартолиновой железы, абсцесс, липому, простую кисту или другие опухоли мягких тканей таза. Выявляется чаще у женщин, чем у мужчин (в соотношении ~1:6), в возрасте 30–50 лет. Из литературных источников известно, что у женщин первично патология поражает глубокие слои вульвы и влагалища, где она преимущественно и локализуется, у мужчин очень редко наблюдают случаи развития подобных новообразований в малом тазу [3, 4]. Часть ангиомиксом располагается внеорганно — в полости таза, промежности, бедрах и крестце; имеются описания кожной формы патологии.
Отдельные ученые связывают развитие агрессивной формы новообразований с гормональной перестройкой: так, в литературе за последние 30 лет описано около 10 случаев активного роста ангиомиксом во время беременности.
К особенностям ангиомиксом относят бессимптомное течение, медленный рост, отсутствие метастазирования, склонность к глубокой инвазии в ткани забрюшинного пространства и мышцы тазовой диафрагмы. Агрессивная ангиомиксома может иметь сферическую или листообразную форму, иметь мягкую консистенцию, либо, наоборот, быть плотной и твердой при пальпации. Постепенно распространяясь по клетчаточным пространствам, опухоль в виде ограниченных пальцевидных выпячиваний может проникать в соседние ткани или более широко пролабировать в обтураторную ямку и промежность, инвазируя их. Большие размеры опухоли (диаметр ее может составлять от 20 до 600 мм, в среднем 127 мм), наличие инвазии затрудняют хирургический доступ и радикальность проведения оперативного вмешательства [4, 5].
В связи с этим большое практическое значение имеет решение проблемы ранней диагностики, которая требует сложных и разнообразных методов исследования, а в ряде случаев невозможна из-за отсутствия клинических симптомов поражения. Основными методами диагностики являются ультразвуковое исследование (УЗИ), компьютерная (КТ) и магнитно-резонансная (МРТ) томография [1, 6–8].
К недостаткам УЗИ относится сложность визуализации и определения размеров образования. КТ — более точный и специфичный метод исследования, так как с большей долей вероятности позволяет оценить топографо-анатомические характеристики опухоли. Преимуществом метода КТ перед УЗИ является упрощенная подготовка к исследованию (результаты не зависят от состояния и наполнения мочевого пузыря и толстой кишки), недостатком — наличие лучевой нагрузки и необходимость применения йодосодержащих рентгеноконтрастных препаратов. МР-исследование благодаря наличию естественной тканевой контрастности позволяет увидеть наиболее полную картину распространенности процесса и уже при нативном исследовании отграничить неизмененные ткани от пораженных, а также оценить наличие и степень инвазии, что важно для планирования дальнейшего лечения и объема операции [1, 9].
Второй проблемой, с которой сталкиваются специалисты, — это частое рецидивирование процесса после хирургического лечения [7, 10]. Частота местных рецидивов ангиомиксом варьирует от 25 до 47%, а 85% рецидивов происходят в течение 5 лет [3].
Результаты лечения и прогноз благоприятного исхода у больных с опухолями забрюшинного пространства до сих пор остаются неудовлетворительными, поэтому пути совершенствования тактики их диагностики и лечения остаются актуальными [5, 7, 10, 11]. Представленное ниже клиническое наблюдение демонстрирует типичные трудности выявления, лечения и дальнейшего ведения пациентов с агрессивной ангиомиксомой.
Цель — оценка возможностей лучевых методов в диагностике опухолей забрюшинного пространства на примере агрессивной ангиомиксомы малого таза.
КЛИНИЧЕСКИЙ ПРИМЕР
О пациенте
Основные жалобы: грыжевое выпячивание в области ягодицы справа.
Из анамнеза болезни известно, что грыжевое выпячивание появилось 2 года назад, размеры его постепенно увеличивались, наличие другой клинической симптоматики пациентка отрицает. Две недели назад обратилась к хирургу в поликлинику по месту жительства, откуда была направлена на плановую госпитализацию с диагнозом паховой грыжи справа.
Диагностические процедуры
Общее состояние пациентки при поступлении удовлетворительное. Сознание ясное. Положение активное.
Кожные покровы обычного цвета, нормальной влажности. Подкожно-жировая клетчатка развита избыточно, толщина жировой складки на боковой поверхности живота до 5 см. Данные за наличие отеков не получены. Температура тела 36,7°С. Менингеальные симптомы отрицательные.
Дыхание ровное, ритмичное, частота 15/мин. При аускультации дыхание везикулярное, проводится во все отделы обоих легких, хрипов нет.
Область сердца без особенностей, границы его не расширены. Частота сердечных сокращений 74 в мин. Сердечные шумы не выслушиваются. Артериальное давление 120/80 мм рт.ст.
Язык розового цвета, без налета. Живот симметричный, не вздут, при пальпации мягкий, безболезненный. Печень пальпаторно не определяется. Перистальтические шумы без особенностей. Стул оформленный, обычного цвета. Акт дефекации, со слов пациентки, не нарушен.
При ректальном осмотре справа на 2–7 часах условного циферблата, начиная от уровня аноректального перехода, отмечается мягкоэластической консистенции образование, распространяющееся более чем на глубину пальца. Слизистая оболочка прямой кишки без особенностей. На перчатке каловые массы без патологических включений.
Симптом поколачивания отрицательный. Мочеиспускание произвольное. Моча соломенного цвета.
Локальный статус. В правой ягодичной области определяется грыжевое выпячивание мягкоэластичной консистенции, безболезненное, вправимое, размерами 2×5 см. Кожа над ним не изменена, подвижность ее сохранена.
Для определения характера выявленного образования назначены мультисрезовая компьютерная томография (МСКТ) и МР-исследование. На 2-й день госпитализации выполнена МСКТ с болюсным контрастированием: в пресакральном пространстве, больше справа, оттесняя шейку матки кпереди и прямую кишку влево, определяется объемное образование размерами 65×70×135 мм, пролабирующее нижним краем в седалищно-анальную ямку. Контуры опухолевидного образования четкие, ровные. Плотность его близка к жидкостной (до +28 HU), структура неоднородная, складывается впечатление о наличии слоистости либо внутренних септ. Выраженного накопления контрастного вещества опухолью достоверно установить не удалось. Отмечены артефакты от костей таза, затрудняющие анализ изображений. Жидкости в малом тазу не выявлено (рис. 1).
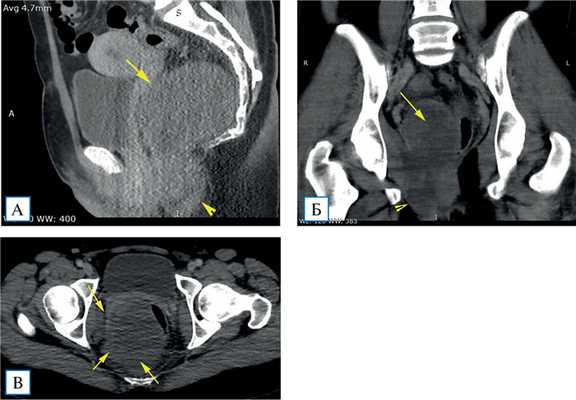
Рис. 1. Компьютерные томограммы малого таза в венозную фазу контрастирования: мультипланарные реконструкции в сагиттальной (А), фронтальной (Б) и аксиальной (В) плоскостях
Примечание. Определяется объемное образование, слабо накапливающее контрастный препарат, имеющее связь с диафрагмой таза (А, Б, наконечник стрелки). Оценить инвазию образования в прямую кишку и латеральную стенку таза не представляется возможным (А, Б, В, стрелки).
На 4-й день госпитализации выполнено МР-исследование: в малом тазу справа определяется объемное образование размером 70×70×145 мм с четким наружным контуром. На Т2-ВИ МР-сигнал по интенсивности выше, чем от миометрия, но ниже, чем от жидкости. Структура неоднородная за счет тонких беспорядочных протяженных волокнистых включений. На Т1-ВИ опухоль однородно гипоинтенсивная. Жироподобных включений, участков выпадения МР-сигнала, соответствующих кальцинатам, не прослеживалось. При получении диффузионно-взвешенных изображений данных за ограничение диффузии молекул воды не отмечено. Опухоль оттесняет в стороны прилежащие органы малого таза без признаков их инвазии. Нижний полюс опухоли выглядит нечетким, распространяется к m. levator ani (мышца, поднимающая задний проход) справа и в клетчатку правой седалищно- анальной ямки, инфильтрируя их (рис. 2).
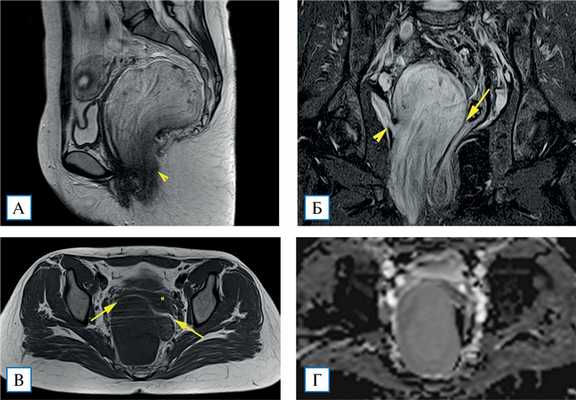
Рис. 2. МР-томограммы малого таза, Т2-ВИ в сагиттальной плоскости (А), Т2-ВИ с подавлением сигнала от жира в корональной плоскости (Б), Т1-ВИ в аксиальной плоскости (В), изображение с картой исчисляемого коэффициента диффузии в аксиальной плоскости (Г)
Примечание. Объемное образование вовлекает m. levator ani справа (А, Б, наконечники стрелок). Между образованием, маткой, придатками матки справа и прямой кишкой прослеживаются жировые прослойки (Б, В, стрелки). Исчисляемый коэффициент диффузии от образования составляет около 2300 мм/с 2 (Г).
Динамика и исходы
На 7-й день госпитализации после клинико-лабораторного обследования (показатели клинического и биохимического анализов крови, общего анализа мочи в пределах референсных значений) пациентке проведено оперативное вмешательство промежностным доступом. Опухоль отделена от m. levator ani тупым и острым путем, выделена из окружающих мягких тканей без вскрытия капсулы. Верхним полюсом прилежала к тазовой брюшине, которая не вскрывалась. Прилежащие к опухоли полые органы малого таза в опухоль не вовлечены. Опухоль вылущена, гемостаз. Мышца, поднимающая прямую кишку, восстановлена.
Заключение. Макроскопически узловое образование размерами 7×11×14 см, эластичной консистенции, на разрезе однородного вида, серо-розового цвета.
При микроскопическом исследовании ткани опухолевого узла представлены мономорфными разнонаправленными фибробластами с коллагеновыми волокнами, множественными полнокровными сосудами, миксоматозной стромой, участками кровоизлияний, инфильтрацией жировой ткани по периферии. При дополнительной окраске по Ван Гизону коллагеновые волокна окрашивались в красный цвет, при окраске альциановым синим наблюдалось неравномерное окрашивание стромы в голубой цвет.
Заключение. Гистоморфологическая картина наиболее всего соответствует глубокой (агрессивной) ангиомиксоме, рекомендовано иммуногистохимическое исследование.
Послеоперационный период прошел без осложнений, швы сняты на 7-й день после оперативного вмешательства (14-й день госпитализации), послеоперационная рана зажила первичным натяжением. Пациентка выписана под динамическое наблюдение в амбулаторных условиях.
Иммуногистохимическое исследование в стационаре не проводилось. Выполнено амбулаторно. Опухолевые клетки экспрессируют эстрогены, прогестерон, не экспрессируют S100, SMA, SMMS1, CD10, CD31, CD34. Индекс пролиферации Ki-67 10%.
Прогноз благоприятный, через 6 мес данных за рецидив и резидуальные изменения на уровне оперативного вмешательства не отмечено. Наблюдение продолжается.
ОБСУЖДЕНИЕ
В представленном клиническом наблюдении продемонстрирована агрессивная ангиомиксома в виде объемного образования, которое было более распространенным и глубоким, чем представлялось при клиническом обследовании. Оно не достигло гигантских размеров, имело ограниченный участок инвазии m. levator ani, что говорит о своевременном выявлении заболевания. Окончательный диагноз ангиомиксомы устанавливается только морфологически, при этом верификация агрессивности при световой микроскопии и рутинных гистологических окрасках невозможна. В наблюдении опухоль микроскопически представлена мономорфными разнонаправленными фибробластами с коллагеновыми волокнами, множественными полнокровными сосудами, миксоматозной стромой, участками кровоизлияний, инфильтрацией жировой ткани по периферии. Микроскопически опухоль дифференцируют с ангиомиофибробластомой, ботриоидной псевдосаркомой, поверхностной ангиомиксомой, миксоидной нейрофибромой, миксоидной злокачественной фиброзной гистиоцитомой и миксоидной липосаркомой [5]. Согласно данным литературных источников, иммуногистохимически клетки опухоли демонстрируют свойства, характерные для фибробластов и миофибробластов, и являются гормонально зависимыми: клетки опухоли позитивны на виментин, десмин, актин, CD34, а также рецепторы к эстрогену и прогестерону. Положительная реакция с белками S100 и MSA (muscle-specificactin) отсутствует. Строма опухоли не дает положительного окрашивания при гистохимических реакциях на слизеподобные вещества, поэтому блестящая поверхность опухоли является следствием отека [5].
Ангиомиксома потенциально агрессивна за счет локальной инвазии, что требует обширного ее удаления в процессе хирургического вмешательства [3]. У наблюдаемой пациентки хирургическое вмешательство было выполнено путем вылущивания образования вместе с капсулой. При краткосрочном наблюдении исход и прогноз течения заболевания остаются неясными, требуется динамическое наблюдение с целью выявления прогрессирования процесса не менее 60 мес.
ЗАКЛЮЧЕНИЕ
Подводя итоги, необходимо отметить, что диагностика неорганных забрюшинных опухолей является сложной и нерешенной до конца проблемой. Течение процесса чаще всего бессимптомное, поэтому затруднена ранняя диагностика данных образований. Их верификация с помощью методов лучевой диагностики невозможна, что затрудняет планирование дальнейшего ведения пациента. Данные лучевых методов исследования должны быть подтверждены цитологическим и иммуногистохимическим исследованиями во избежание диагностических ошибок.
Рак вульвы - симптомы и лечение
Что такое рак вульвы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ильина Антона Алексеевича, онколога-гинеколога со стажем в 13 лет.
Над статьей доктора Ильина Антона Алексеевича работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Рак вульвы — это злокачественная опухоль, которая поражает женские наружные половые органы: большие и малые половые губы, клитор и преддверие влагалища.
Заболевание развивается медленно: от предрака (дисплазии) до рака вульвы проходит несколько лет. К первым симптомам относятся зуд и боли, реже кровянистые выделения. Если своевременно обратиться к врачу, то зачастую прогноз благоприятен.
Распространённость
Рак женских наружных половых органов — заболевание пожилого и старческого возраста. В основном им страдают женщины старше 65 лет. С увеличением продолжительности жизни становится больше пожилых людей и, как следствие, растёт уровень заболеваемости раком.
Факторы риска
В 2017 году пик заболеваемости раком вульвы приходился на 75–79 лет. За последние 30 лет болезнь стала вдвое чаще встречаться среди молодых женщин. Причиной этого послужило распространение вируса папилломы человека (ВПЧ). Папилломавирус передаётся половым путём и является одним из основных факторов, запускающих развитие болезни.
Выявлено более 200 видов ВПЧ, но по-настоящему опасны лишь 16, 18 и 33 типы. Риск развития дисплазии вульвы зависит от типа ВПЧ:
- 16 тип — риск составляет 77,3 %;
- 33 тип — 10,6 %;
- 18 — 2,5 % [2] .
Прочие факторы риска:
- ;
- иммунодефицитные состояния;
- дисплазия и склероатрофический лишай, или крауроз (истончение и сухость кожи вульвы с зудом и болями);
- генетические мутации.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы рака вульвы
При раке вульвы развивается опухоль, которую пациентки часто выявляют самостоятельно при ощупывании.
С развитием заболевания возникают следующие симптомы:
- продолжительные зуд и/или жжение в области вульвы;
- кровотечения, не связанные с менструацией;
- изменение цвета участка вульвы — побледнение, покраснение или потемнение;
- изменение рельефа кожи — сыпь, узелки, бородавки, язвы и истончение;
- боль, которая появляется или усиливается при половом акте и мочеиспускании;
- при метастазах опухоли в паховые лимфоузлы — боль в этих областях [3] .
Вышеперечисленные признаки — основание для визита к врачу. Однако на ранних стадиях, в первые несколько лет, симптомы могут отсутствовать или быть незначительными.
Патогенез рака вульвы
Изменения, предшествующие развитию рака вульвы, схожи с таковыми при раке шейки матки. Злокачественная опухоль развивается постепенно, проходя стадии от предрака (дисплазии) до инвазивного рака.
Дисплазия — собирательное понятие. Для каждого органа оно имеет специфическую терминологию. Для вульвы — это "вульварная интраэпителтальная неоплазия".
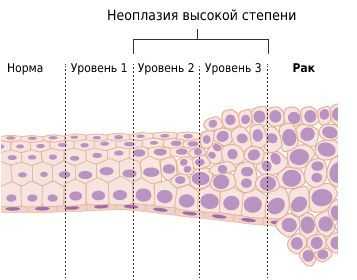
Выделяют два патогенетических пути развития рака вульвы:
- ВПЧ-опосредованный. После внедрения ДНК папилломавируса в клетку человека начинают выделяться онкобелки Е6 и Е7. Они подавляют белок p53, который в норме запускает механизм запрограммированной клеточной гибели и препятствует развитию злокачественных опухолей.
- Генетический. У пациентов с опухолями часто встречаются мутации в генах ТР53, PTEN и ADKN2A. Предполагается, что эти нарушения играют важную роль в развитии рака [4] .
На последних стадиях рака вульвы появляются метастазы — вторичные очаги злокачественной опухоли. Рак вульвы чаще всего метастазирует по лимфатическим каналам, поражая лимфатические узлы. Сперва страдают пахово-бедренные лимфоузлы, затем тазовые и парааортальные (находящиеся рядом с аортой). Такая последовательность объясняется направлением тока лимфатической жидкости — снизу вверх.
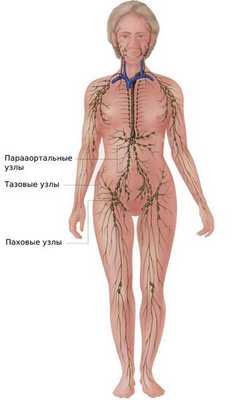
Однако метастазы возникают не сразу. Реже других метастазируют опухоли размером менее 2 см и/или расположенные вне клитора [5] .
Классификация и стадии развития рака вульвы
Гистологически, то есть по виду клеток, выделяют следующие виды рак вульвы:
- Эпителиальные опухоли вульвы:
- плоскоклеточный рак;
- аденокарцинома, включая болезнь Педжета;
- базальноклеточная карцинома;
- карцинома Меркеля.
- Неэпителиальные опухоли:
- саркома; .
Чаще всего врачи сталкиваются с плоскоклеточным раком вульвы, его доля составляет более 90 % [7] . Причина высокой распространённости связана с тем, что именно плоский эпителий покрывает вульву.
Для болезни Педжета характерно менее агрессивное течение и относительно благоприятный прогноз. Опухоль развивается из железистых клеток и чаще проявляется изменённым рельефом кожи с включением белых пятнышек на фоне покраснения.
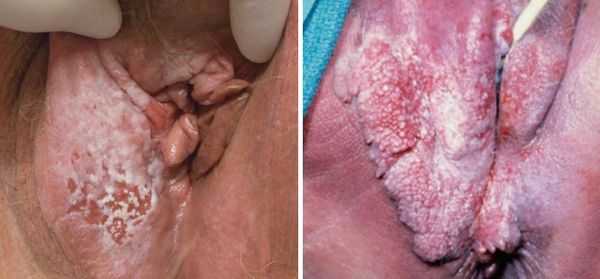
Стадии заболевания
Стадия рака — основной фактор для выбора тактики лечения. Первая классификация была разработана в 1932 году и с тех пор неоднократно менялась.
Онкологи применяют две системы стадирования рака:
Чтобы установить стадию, в обеих системах рассматриваются следующие признаки:
- размер опухоли (tumor);
- наличие или отсутствие опухоли в лимфатических узлах (node);
- наличие или отсутствие метастазов опухоли (metastasis).
Исходя из сочетания этих факторов, выделяют четыре стадии. Чем она меньше, тем лучше прогноз.
Сейчас онкогинекологи применяют классификацию рака вульвы восьмого пересмотра. Она может показаться усложнённой, но такое подробное деление основано на эпидемиологических исследованиях.
Стадирование рака вульвы
Рак обычно стадируется дважды. Первый раз — до лечения, такое стадирование называют клиническим. Повторно стадию рака определяют после операции — патологоанатомическое исследование. Оно считается окончательным и более точным. Со временем опухоль может расти или распространятся на органы, в которых её раньше не было, а также появиться повторно после полного излечения. В этом случае однажды установленная стадия уже не будет меняться.
Осложнения рака вульвы
Осложнения рака вульвы зачастую возникают на поздних стадиях. Основное из них — кровотечение из опухоли. Сильные кровянистые выделения — повод незамедлительно обратиться за медицинской помощью, самостоятельно они останавливаются крайне редко.
Следующая группа осложнений связана с распространением опухоли. Рак растёт бесконтрольно и со временем выходит за пределы вульвы: прорастает во влагалище, уретру и прямую кишку, т. е. метастазирует. Это может приводить к нарушению стула и мочеиспускания.
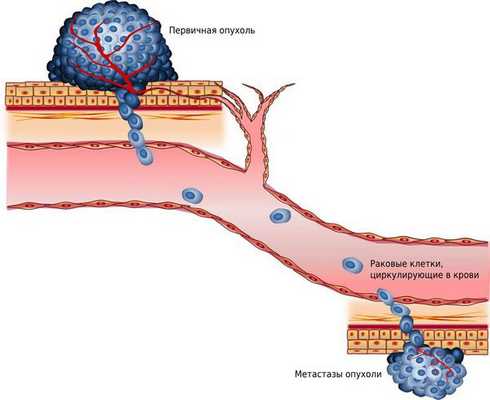
При распаде опухоли к заболеванию может присоединиться инфекция, поскольку соблюдать стерильность вблизи влагалища и прямой кишки затруднительно из-за анатомических особенностей [7] . Присоединение инфекции приводит к развитию воспаления, требующего санации и назначения антибактериальной терапии. Без лечения может развиться сепсис — проникновение в кровь различных микроорганизмов и их токсинов.
Диагностика рака вульвы
Сбор анамнеза и осмотр
На приёме доктор уточнит наличие факторов риска, спросит о симптомах и их длительности. Далее врач проведёт гинекологический осмотр и проверит состояние наружных и внутренних половых органов.
При больших размерах опухоли осмотр зеркалом может причинять боль. С одной стороны, он необходим для осмотра шейки матки, взятия мазков на онкоцитологию и ВПЧ — встречаются случаи сочетания рака вульвы и патологии шейки матки. С другой стороны, от осмотра в зеркалах можно отказаться, если это вызывает сильный дискомфорт: данный этап не критичен для назначения лечения.
Биопсия
Единственным способом, позволяющим достоверно поставить диагноз "рак вульвы", является биопсия — забор фрагмента опухоли (4-5 мм) для гистологического исследования. Биопсию проводят методами радиоволновой хирургии, электрохирургии или специальным инструментом — конхотомом.
Чтобы установить стадию заболевания и выбрать тактику лечения при подтверждённом диагнозе, потребуются дополнительные тесты.
МРТ и КТ
Магнитно-резонансная томография (МРТ) — это самый точный метод исследования органов малого таза. МРТ позволяет оценить размер и локализацию опухоли, а также определить состояние лимфатических узлов. Для диагностики органов брюшной полости и грудной клетки применяют компьютерную томографию (КТ).
УЗИ лимфоузлов
При диагностике важно уточнить состояние лимфатических узлов: метастазы в них значительно снижают выживаемость и влияют на тактику лечения [8] [9] .
Рецидивы в паховых областях по сравнению с локальными имеют худший прогноз и плохо лечатся, смертность достигает 75 % [10] . Состояние пахово-бедренных лимфоузов оценивают с помощью ультразвукового исследования (УЗИ). Метод безопасен, и его точность составляет 95 % [11] .
Дифференциальная диагностика
Рак вульвы следует отличать от крауроза, дисплазии и доброкачественных образований, таких как бородавки и кондиломы. С постановкой диагноза сложностей обычно не возникает — осмотр онкогинеколога и биопсия позволяют сделать это безошибочно.
Лечение рака вульвы
Рак вульвы лечат хирургически, лучевой терапией и химиотерапией, а также комбинацией этих методов. В большинстве случаев от момента постановки диагноза до начала лечения проходит около 2–4 недель.
Операция при раке вульвы — это основной и самый эффективный метод. В начале ХХ века большинство женщин с установленным диагнозом "рака вульвы" погибали. Выживаемость после хирургического иссечения опухоли составляла менее 25 %. Первые попытки увеличить продолжительность жизни за счёт более радикальной операции были предприняты в 1912 году [12] .
Новая методика включала удаление вульвы, паховых и тазовых лимфатических узлов и позволила увеличить пятилетнюю выживаемость до 74 %. Однако подобные операции часто сопровождались осложнениями, у выживших значительно ухудшалось качество жизни и снижалась сексуальная функция.
Сегодня при планировании лечения учитываются многие факторы. В некоторых случаях пахово-бедренные лимфоузлы можно не удалять: опухоли на начальных стадиях лечат, выполняя широкое иссечение, или гемивульвэктомию. При операции разрез проходит по здоровой коже на расстоянии не менее 10 мм от опухоли, вместе с которой удаляется и подлежащая жировая клетчатка.
При более обширном распространении опухолевого процесса выполняют вульвэктомию — полное удаление вульвы вместе с подлежащей жировой клетчаткой. Чтобы закрыть образовавшийся дефект, окружающие ткани сшивают и проводят пластику. При удалении больших опухолей может потребоваться вмешательство пластического хирурга. Для пластики используется фрагмент кожи с подлежащей жировой клетчаткой, взятый, например, с бедра.
При опухолях размером от 2 см и инвазии более 1 мм паховые лимфатические узлы удаляются. Это необходимо из-за высокого риска их метастатического поражения, а УЗИ и МРТ не способны показать микроскопические метастазы в них. Такая операция называется лимфодиссекцией. Она позволяет определить тактику дальнейшего лечения, но значительно увеличивает риск послеоперационных осложнений.
Чтобы уточнить, необходима ли лимфодиссекция, применяют метод определения сигнальных лимфатических узлов. Сигнальным называют лимфоузел, стоящий первым на пути тока лимфы от опухоли. Для его поиска перед операцией тонкой иглой в область вокруг опухоли вводится радиоактивный препарат. Его дозировка очень маленькая и не вредит организму. При операции сигнальный лимфоузел обнаруживают специальным аппаратом, улавливающим радиоактивное излучение.
Обнаруженные сигнальные лимфоузлы удаляются и отправляются на срочное гистологическое исследование. Если опухолевые клетки в них отсутствуют, то операция завершается, если нет, то пахово-бедренные лимфоузлы придётся удалить.
Осложнения после операции
Самые распространённые осложнения после хирургического лечения рака вульвы:
- несостоятельность и/или инфицирование послеоперационной раны;
- лимфорея — истечение лимфатической жидкости в операционную рану, может приводить к образованию кист и расхождению раны;
- лимфостаз — застой лимфатической жидкости в тканях ног.
Частота таких осложнений достигает 30–70 % [14] [15] [16] .
Лучевая терапия и химиотерапия менее эффективны, чем хирургическое лечение. Их применяют, когда нельзя провести операцию.
Прогноз. Профилактика
Для оценки прогноза в онкологии применяется термин "пятилетняя выживаемость". С его помощью пациентов с конкретной стадией заболевания сравнивают с людьми из общей популяции. Например, пятилетняя выживаемость 90 % означает, что у таких пациентов шанс прожить пять лет составляет 90 % по сравнению со здоровыми людьми.
Показатели пятилетней выживаемости при раке вульвы:
- локализованная форма — 86 %;
- метастазы в пахово-бедренные лимфоузлы — 53 %;
- метастазы за пределы пахово-бедренных лимфоузлов — 19 % [16] .
Профилактика
Предотвратить развитие рака вульвы поможет вакцинация против вируса папилломы человека. Регулярное посещение гинеколога позволит выявить заболевание на ранней стадии.
При появлении первых симптомов следует немедленно обратиться к доктору — только он сможет поставить точный диагноз и назначить правильное лечение.
Без специализированной терапии рак вульвы неизбежно прогрессирует и со временем приведёт к гибели пациентки.
Читайте также:
