Рентгенограмма, КТ, МРТ при переломе плюсневых костей
Добавил пользователь Валентин П. Обновлено: 09.01.2026
МРТ – безвредное и информативное исследование организма. Рассмотрим, видны ли на МРТ переломы, в каких случаях обосновано это обследование, лучше по сравнению с другими методами визуализации.
Показывает ли МРТ перелом костей?
МРТ показывает состояние всех тканей организма, но чем больше в них процентное содержание воды или жира, тем более яркими и светлыми они получаются на МР снимках. Кости имеют вид темных структур. МРТ перелома показывает изменение структуры кости, линию перелома, но на снимках КТ костная ткань получается более яркая, детализированная. Для изучения костной патологии предпочтительным методом остается КТ.
Исключение составляют случаи, когда нельзя использовать лучевое воздействие на организм:
- обследование детей, беременных;
- подозрение на сопутствующую патологию мягких тканей, которую хорошо видно и можно изучить только на МРТ.
Самым быстрым, простым методом диагностики переломов, который доступен даже в небольших районных больницах, остается рентген. Степень информативности этого метода ниже, чем у КТ или МРТ, поэтому первичная диагностика при помощи рентгена часто требует дальнейшего уточнения диагноза при помощи томографии. Если у врача остаются вопросы после изучения рентгеновского снимка, он назначит пациенту пройти МРТ или КТ в зависимости от клинической картины:
Если имеются боли, отек, нарушения чувствительности, парезы, велика вероятность того, что костные структуры сдавливают нерв или спинной мозг. Лучшим методом диагностики станет МРТ.
Если перелом не был спровоцирован серьезной травмой, скорее всего, речь идет о патологическом переломе. Нарушение целостности кости легче наступает при остеопорозе, в месте опухолевого поражения. Большинство опухолей в костях являются метастазами из первичного очага во внутренних органах (из молочной железы, легких, почек, щитовидной железы, простаты). Перелом кости может стать первым симптомом, который проявит наконец серьезное заболевание, а может произойти спустя несколько лет после успешного оперативного удаления первичного очага. МРТ для изучения опухолей – точный, информативный, достоверный метод, намного превосходящий рентген диагностику. Для уточнения характера выявленных изменений используют введением контраста. Снимки дают представление врачу о природе опухоли, ее структуре, размерах, воздействии на рядом расположенные ткани. Бывает так, что перелом при неправильном срастании тканей становится причиной опухоли. На МРТ при этом можно выявить вздутие кости, изменение ее структуры, ячеистость.
Отдельного внимания заслуживают травмы кисти, стопы. Здесь кости имеют небольшие размеры. Тени их накладываются одна на другую. Оценить состояние костной ткани гораздо точнее можно на трехмерных снимках МРТ и КТ, чем на плоскостных рентгеновских. На МРТ кроме костных нарушений будут видны также сдавление или разрыв нервов, сухожилий, отек, воспаление мышц, суставов.
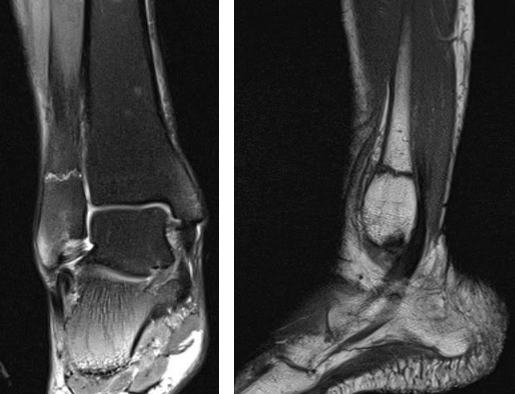
На Т2-ВИ в сагиттальной и корональной плоскостях определяется стресс-перелом дистальных отделов малоберцовой кости.
МРТ выявляет скрытые переломы. Это такие случаи, когда рентген не покажет линию перелома несмотря на то, что она есть. Если после травмы боли не проходят, а рентгеновский снимок не выявил никакой патологии, пациенту рекомендуют сделать МРТ соответствующей области.
С помощью МРТ более точно определяют свежие переломы: видны отек костной ткани, разрушение костных трабекул. МРТ хорошо дифференцирует свежие переломы от застаревших случаев.
Расшифровка и как выглядят переломы на снимке МРТ?
Плотное вещество кости лучше исследовать на снимках КТ. На МРТ снимках кость – самая темная ткань, на КТ – наиболее яркая и светлая. Зато МРТ лучше выявляет сопутствующие переломам повреждения костного мозга, спинного мозга, нервов, сухожилий, мышц, связок.
Свежие переломы всегда сопровождаются отеком мягких тканей вокруг костей, отеком самого вещества кости. На снимках это выглядит как затемнение без четких контуров.
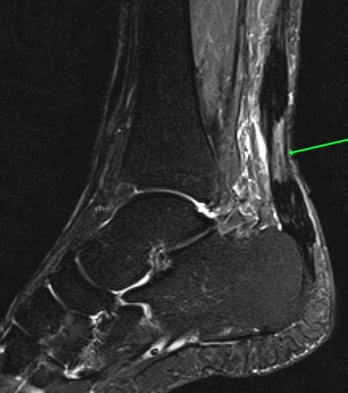
На Т2-fs-ВИ в сагиттальной плоскости определяется разрыва пяточного сухожилия.
Если перелом произошел на месте опухолевого поражения кости, снимок МРТ показывает изменение структуры костной ткани. Для более детального изучения патологического очага применяют контрастную МРТ, интенсивно контрастируются места с опухолевыми изменениями на фоне здоровых тканей. Для этого в вену вводят контрастное вещество, основой которого является гадолиний. С током крови оно попадает во все ткани организма, накапливается в воспаленных, опухолевых очагах.
Кости черепа.
По МРТ можно определить перелом костей черепа. Кости свода плоские, видны на МРТ как темная тонкая полоска между кожей и мозговыми оболочками. При обследовании в разных проекциях можно обнаружить линии перелома. Однако они хорошо заметны и при обычной рентгенограмме. Она стоит дешевле и делается быстрее. Зато она не показывает, что происходит с мозгом и оболочками в результате травмы головы. На снимках МРТ можно определить, повреждены ли кроме костей мягкие структуры, есть ли гематомы, разрывы сосудов, очаги некроза, ушиб мозга. При травмах, которые сопровождаются неврологической симптоматикой, методом уточнения состояния головного мозга после перелома станет МРТ.
Перелом основания черепа, височных костей – всегда сложная травма. Она затрагивает множество структур, проходящих между костями, их отростками, внутри полостей. Наиболее полную картину после травмы черепа можно получить именно благодаря томографии на основе магнитного резонанса.
Верхние конечности
На МРТ направляют после рентгена, если перелом проходит в области кисти, лучезапястного сустава. Такие переломы наблюдаются при падении на вытянутую руку, особенно в детском и пожилом возрасте. Повреждения могут касаться также тазобедренного, локтевого, плечевого сустава, сопровождаться отрывом, ущемлением сухожилия, нерва.
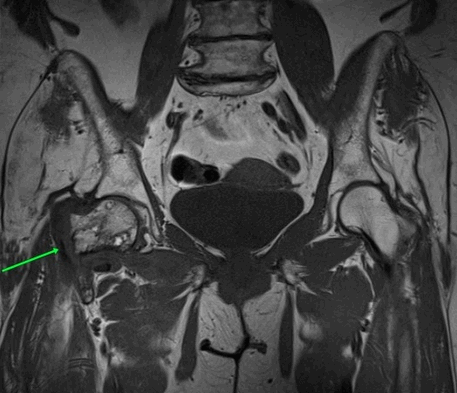
МРТ тазобедренных суставов.
МР-признаки базисцервикального перелома шейки правой бедренной кости с наличием зон инфаркта головки и шейки правой бедренной кости, синовита правого тазобедренного сустава, отека окружающих мягких тканей справа.
МРТ хорошо визуализирует последствия травм и переломов:
- Сдавление мягких тканей костными отломками.
- Разрывы сухожилий, реактивный синовиит.
- Нарушение целостности сосудов, нервов.
- Посттравматический туннельный синдром запястья – человека беспокоят восходящие боли в руки, нарушения чувствительности, на поздних этапах слабость мышц.
- Нарушение целостности ладьевидно-полулунной связки, которое приводит к нестабильности сустава.
- Асептический некроз ладьевидной, полулунной костей.
- Артрит как следствие травмы.
- Атрофия Зудека.
Врач решает, нужно ли делать МРТ или КТ после перелома в каждом случае индивидуально.
На МРТ выявляют ушибы костей, при которых нет перелома на рентгене, а пациента беспокоит боль и отек мягких тканей. Снимки выявляют очаги остеонекроза, можно определить их стадию.
Изучают на МРТ случаи переломов, если повреждены мягкие ткани, внутрисуставные структуры, долго не проходит симптоматика после травмы несмотря на проводимое лечение. МРТ делают, если планируется оперативное вмешательство, а также для контроля достигнутых результатов лечения. МРТ снимки позволяют создавать трехмерные изображения стопы, колена, поэтому врач может увидеть линии перелома, не заметные на обычной рентгенограмме, изучить состояние каждой косточки.
Иногда травма или нарушение кровоснабжения в области суставов стопы приводит к асептическому некрозу одной из костей. МРТ обязательно покажет такие очаги.
Перед операцией по поводу лечения перелома шейки бедра, вертлужной впадины, делают МРТ.
Компрессионный перелом
Если на позвоночник действует большая сила, или ткани позвоночника ослаблены (остеопороз, патологические очаги), могут возникнуть компрессионные переломы тел позвонков. Такие изменения наблюдаются в 90 % случаев, когда падение или неудачное приземление на ноги привело к перелому позвоночника. Механизм травмы – одновременное сжатие и сгибание позвоночника. Перелом часто происходит при ДТП, падениях во время гололеда. При этом позвонки становятся клиновидными, приобретают сплющенную в переднем отделе форму. Задние отделы чаще сохраняют целостность и изначальную высоту.
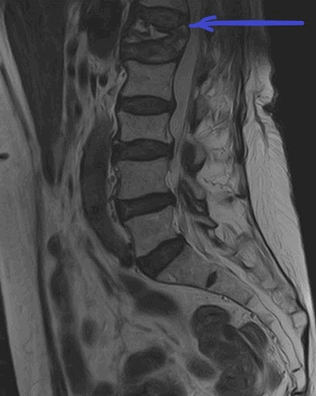
МРТ пояснично-крестцового отдела позвоночника. На Т2-ВИ в сагиттальной плоскости определяется компрессионный перелом L1 позвонка на фоне остеопороза.
К более сложным нарушениям относят переломы оскольчатые, отрывные, взрывного типа. При них нарушается целостность любых отделов позвонка, имеется много осколков. Они нередко смещаются и вызывают компрессию спинного мозга.
МРТ покажет изменение формы позвонка, линию перелома, дефекты костной замыкательной пластины. Может меняться высота между позвонками. Если к перелому привела слабость костной ткани, на снимках кость выглядит более светлой из-за снижения содержания солей кальция между костными трабекулами.
Компрессионный перелом виден на рентгене при достаточной степени деформации позвонка, хорошо визуализируется на КТ во всех случаях. МРТ выгодно отличается тем, что показывает свежий перелом. Это определяет тактику лечения – максимально щадящий режим для спины, иммобилизация корсетом. Также он выявляет сопутствующую патологию дисков, грыжу, дегенеративные и воспалительные болезни позвоночника, суставов, спинного мозга и его оболочек, нервов, сосудов.
Нередко компрессионный перелом приводит к смещению позвонка и сдавлению спинного мозга или выходящих на этом уровне спинномозговых нервов.
Бывают и другие деформации тел позвонков. Они не связаны с травмой, вызваны врожденной аномалией костной системы.
При повреждении каких костей можно делать МРТ?
Наиболее часто МРТ назначают при повреждении костей черепа, позвоночника, таза, кистей, стоп, суставов. МРТ даст полезную информацию обо всех структурах, которые находятся вблизи костей и могли пострадать от травмы.
В травмпунктах и отделениях скорой помощи первым делом пациенту делают рентген. Если врач считает нужным, далее проводят МРТ или КТ. При подозрениях на внутричерепное кровоизлияние методом выбора в первые 6 – 8 часов после травмы будет КТ. В более поздние сроки определенные изменения будут видны и на снимках МРТ.
Как часто можно проходить магнитно-резонансную томографию при переломе?
Магнитно-резонансная томография не несет лучевой нагрузки на организм. На данный момент не выявлены никакие отрицательные последствия проведения МРТ для организма взрослого, детей, беременных. В качестве перестраховки избегают делать МРТ только в 1 триместре беременности. Вреда не представляют исследования в любых количествах. Нужно понимать, что это должно быть обоснованное обследование. В противном случае это станет бесполезной тратой денег и времени. Просто так в качестве профилактики или для скрининга не стоит назначать себе МРТ.
Как часто нужно делать МРТ, скажет врач. Между двумя обследованиями должно пройти столько времени, чтобы в тканях успели произойти заметные на снимках изменения. Так как костная ткань мало пластична, то изменения фиксируют обычно через 3 – 6 месяцев, чтобы проконтролировать, как зажил перелом, как срослись все структуры после операции.
Что лучше при переломе: рентген или МРТ?
Факт наличия перелома рентген устанавливает четко. Видна линия перелома, наличие или отсутствие смещения костей, отломки. Если этой информации врачу достаточно для успешного излечения, дальше ничего не назначают в плане диагностики.
Если перелом сложный, захватывает несколько структур, скорее всего врач больного направит на КТ. Если есть опасность повреждения мягкотканных структур, присутствуют симптомы сдавления нервов, онемение, слабость поврежденной части тела, более обоснованным будет назначение МРТ. В современной медицине это метод наиболее информативного и полного обследования любой анатомической области.
При выборе способа дальнейшего обследования врач учитывает противопоказания к КТ и МРТ. Так, компьютерная томография представляет собой один из вариантов рентгеновского обследования. Его не назначают детям, беременным, кормящим женщинам, ослабленным больным.
От МРТ как метода обследования места перелома придется отказаться, если у пациента:
Имплантированы металлические штифты, трансплантаты, искусственный водитель ритма, помпа для введения инсулина, кохлеарные протезы.
Эпилепсия, психическое заболевание.
Контраст нельзя вводить при беременности, при аллергической реакции на гадолиний, тяжелых болезнях почек.
В индивидуальном порядке решают случаи, когда больной страдает клаустрофобией, имеет сильные боли, не может долго лежать без движения. Тогда прибегают к седации при МРТ перелома. При больших массе и объеме тела обследование можно пройти на открытом томографе. С детьми старшего возраста проводят беседу, объясняют, как важно лежать, не двигаясь и слушать врача. Маленьких детей чаще вводят в поверхностный медикаментозный сон.
При назначении обследования врач руководствуется не только тем, покажет ли МРТ перелом, но и главным вопросом – узнать, какие еще изменения в организме вызвала травма:
есть ли кровоизлияние;
разрыв нервов, связок и сухожилий;
очаги некроза, деформация мягких тканей.
Эта информация будет влиять на выбор тактики лечения больного, поможет восстановить все функции организма в полном объеме.
Также выбор метода диагностики зависит от наличия оборудования в больнице, срочности обследования, финансовых возможностей пациента. Врач рекомендует оптимальный метод, а больной выбирает, где и когда он может пройти обследование. Лучше выбирать медицинские центры с современными томографами большой мощности, опытными специалистами. Это станет залогом точного определения диагноза и результативного лечения.
Рентгенограмма, КТ, МРТ при переломе плюсневых костей
а) Определения:
• Перелом Джонса: травматический поперечный перелом проксимальной части диафиза 5-й плюсневой кости
• Маршевый перелом: усталостный перелом дистальной части 2-й и 3-й плюсневых костей, часто встречающийся у новобранцев
б) Визуализация:
1. Общая характеристика:
• Локализация:
о 5-я плюсневая кость >3-я >2-я > 1-я >4-я
о Переломы основания 5-й плюсневой кости: отрывной перелом бугристости > перелом Джонса > стресс-перелом о Диафиз и шейка плюсневой кости повреждаются чаще, чем головка
• Морфологические особенности:
о В большинстве случаев переломы являются поперечными или косопоперечными
о Переломы, возникшие в результате прямого удара, могут выглядеть в виде звезды
о Три типа перелома проксимального отдела 5-й плюсневой кости:
- Отрывной перелом бугристости:
Может повреждаться суставная поверхность предплюсне-плюсневого или межплюсневого сустава, либо перелом может быть внесуставным
- Перелом Джонса: травматический перелом кости на границе диафиза и метафиза:
Дистальнее межплюсневого сустава
- Стресс-перелом: выглядит аналогично перелому Джонса, может располагаться несколько дистальнее:
В некоторых случаях перелом Джонса возникает на фоне стресс-перелома 5-й плюсневой кости
о Отрывной перелом области прикрепления связки Лисфранка:
- Продольный перелом медиального края основания 2-й плюсневой кости
(Слева) При прицельной рентгенографии стопы в передне-задней проекции определяются необычный продольный перелом головки 4-й плюсневой кости и ее вывих. Пациентка упала с велосипеда, на котором ехала босиком.
(Справа) При КТ в сагиттальной плоскости видно, что линия перелома делит суставную поверхность пополам. Вследствие повреждения суставной поверхности была выполнена ОРИФ. (Слева) При рентгенографии среднего отдела стопы в косой проекции определяется горизонтальный перелом бугристости 5-й плюсневой кости. Перелом возник в результате тяги короткой малоберцовой мышцы и латеральных волокон подошвенного апоневроза.
(Справа) Девочка 12 лет. При рентгенографии среднего отдела стопы в косой проекции визуализируется добавочный центр оссификации бугристости 5-й плюсневой кости, который можно отличить от отломка по локализации, ориентации, наличию кортикального слоя и округлой форме. В свою очередь, отломок характеризуется отсутствием кортикального слоя и поперечной ориентацией. (Слева) При рентгенографии среднего отдела стопы в косой проекции определяется кость Везалия, которую следует дифференцировать с отломком бугристости 5-й плюсневой кости. Размер добавочной кости превышает ожидаемый размер бугристости. К тому же добавочная кость характеризуется треугольной формой, ровным контуром и наличием кортикального слоя.
(Справа) Пациент, у которого развилась остеопения вследствие снижения двигательной активности. При рентгенографии стопы в передне-задней проекции визуализируются небольшая ступенеобразная деформация и ограниченная периостальная реакция на уровне стресс-перелома 3-й плюсневой кости. При рентгенографии, выполненной двумя неделями ранее, изменения отсутствовали.
2. Рентгенография при переломе плюсневых костей:
• Рекомендуется рентгенографию выполнять в трех проекциях: передне-задней, косой и боковой
• Перелом может выявляться лишь в одной проекции
• Стресс-перелом, как правило, характеризуется отсутствием смещения отломков:
о Сразу после травмы (на момент дебюта болевого синдрома) перелом может не визуализироваться
о Через 7-10 дней может визуализироваться ограниченная периостальная реакция
3. КТ при переломе плюсневых костей:
• Выполняется при подозрении на отсутствие консолидации перелома
4. МРТ при переломе плюсневых костей:
• Проводится при подозрении на стресс-перелом
• Гипоинтенсивная линия перелома при всех последовательностях
• Гипоинтенсивная зона отека/кровоизлияния на Т1 ВИ, гиперинтенсивная при последовательностях, чувствительных к жидкости
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о Первично выполняется рентгенография, однако на рентгенограмме перелом без смещения может не визуализироваться
о КТ выполняется при тяжелой травме стопы или подозрении на отсутствие консолидации перелома
о МРТ используется в тех случаях, когда обнаружение стресс-перелома может повлиять на тактику лечения
• Рекомендации по выбору протокола:
о Строить аксиальные и сагиттальные срезы следует относительно длинной оси плюсневых костей
(Слева) Футболист, обратившийся с жалобами на тупые боли в латеральной части среднего отдела стопы. При рентгенографии были получены сомнительные результаты. При МРТ в сагиттальной плоскости на Т1ВИ определяется стресс-перелом основания 5-й плюсневой кости.
(Справа) У этого же пациента при МРТ в сагиттальной плоскости в режиме STIR визуализируются линия перелома и окружающая ее зона отека костного мозга (кровоизлияние). Причем зона отека выглядите виде полосы, что является характерным признаком перелома. Напротив, при опухолевом или инфекционном поражении кости была бы обнаружена гиперинтенсивная зона округлой формы. (Слева) Спустя год у этого же пациента при рентгенографии среднего отдела стопы по нечеткости краев отломков можно предположить, что перелом частично консолидировался. Однако пациент обратился с жалобами на длительные боли.
(Справа) У этого же пациента при КТ в сагиттальной плоскости визуализируется несросшийся переломка: края отломков склерозированы, а костная мозоль отсутствует. Точность обнаружения несросшегося перелома при КТ выше, чем при рентгенографии. (Слева) При КТ в сагиттальной плоскости определяется частичная консолидация перелома основания 5-й плюсневой кости. При переломах Джонса высок риск несрастания отломков.
(Справа) При КТ в коронарной плоскости выявляются оскольчатые переломы промежуточной клиновидной кости и основания 3-й плюсневой кости, которые при рентгенографии не визуализировались. В таких случаях большое значение имеет выполнение КТ. Травма была получена в результате падения снегохода на стопу.
в) Дифференциальная диагностика перелома плюсневых костей:
1. Кость Везалия:
• Добавочная кость возле бугристости основания 5-й плюсневой кости
• Округлая или треугольная форма, склерозированные края
• Как правило, размер добавочной кости превышает ожидаемый размер бугристости
2. Болезнь Фрейберга:
• Остеонекротический/остеопоротический перелом либо рассекающий остеохондрит головок 2-3 плюсневых костей
3. Псевдоэпифиз:
• Формируется на конце плюсневой кости, противоположном эпифизу
4. Добавочный центр оссификации пятой плюсневой кости:
• Продольно ориентированный тонкий костный фрагмент, расположенный вдоль латерального края бугристости
5. Опухолевое/инфекционное поражение плюсневой кости:
• При МРТ на фоне отека костного мозга линия перелома может быть не заметна
г) Патология. Общая характеристика:
• Этиология:
о Размозжение, тупая травма, сдвигающее или скручивающее усилие, длительная повышенная нагрузка
о Стресс-переломы чаще встречаются у бегунов
о Стресс-перелом основания 2-й плюсневой кости встречается у артистов балета о 5-я плюсневая кость:
- Отрывной перелом бугристости: внутренняя ротация стопы, находящейся в положении подошвенного сгибания; тянущее усилие латеральной части подошвенного апоневроза + короткой малоберцовой мышцы
- Перелом Джонса: избыточное отведение стопы, находящейся в положении подошвенного сгибания
- Стресс-перелом проксимальной части диафиза: повторяющаяся травматизация при беге, танцах
• Сопутствующие патологические изменения:
о Повреждение суставных поверхностей сустава Лисфранка или связки Лисфранка:
- При переломе основания 2-й плюсневой кости может повреждаться область прикрепления связки Лисфранка
о Переломы клиновидной кости и других костей стопы
о Вывих плюснефалангового сустава
д) Клинические особенности:
1. Демография:
• Эпидемиология:
о На долю переломов плюсневых костей приходится 35% от всех переломов костей стопы
2. Течение и прогноз:
• ↑ риск несрастания отломков при проксимальных переломах 5-й плюсневой кости вследствие слабого кровоснабжения этой зоны
3. Лечение:
• Консервативное: обувь на плоской подошве, иммобилизация
• Фиксация спицами при выраженном смещении отломков
• Остеосинтез винтами/пластиной при переломе Джонса: как в остром периоде, так и при замедлении консолидации перелома
е) Список использованной литературы:
1. Gorbachova Т: Midfoot and forefoot injuries. Top Magn Reson Imaging. 24(4):215-21,2015
Рентгенограмма, КТ, МРТ при стресс-переломе костей голеностопного сустава и стопы
а) Определение:
• Длительное воздействие повышенной нагрузки, приводящее к развитию трещин или переломов:
о Стресс-реакция: отек костного мозга или периостальная реакция на большом протяжении при отсутствии линии перелома
о Усталостный перелом: воздействие повышенной нагрузки на нормальную кость
о Остеопоротический перелом: воздействие обычной нагрузки на ослабленную кость
о Патологический перелом: перелом на фоне опухолевого или инфекционного поражения кости
• На практике отличить усталостный перелом от остеопоротического иногда бывает достаточно трудно
1. Общая характеристика:
• Локализация:
о Чаще всего встречаются в плюсневых, ладьевидной и пяточной костях
о Также могут выявляться в медиальной лодыжке, сесамовидной кости большого пальца стопы, кубовидной и таранной костях
2. Рентгенография при стресс-переломе костей голеностопного сустава и стопы:
• Зубчатая линия или полоса склероза, ориентированная, как правило, перпендикулярно длинной оси кости:
о Может пересекать кость полностью или частично
• Часто наиболее ранним признаком, выявляемым при рентгенографии, является ограниченная периостальная реакция; может быть слабо заметна
• Линия перелома может пересекать кость полностью или частично, выглядеть в виде тени или просветления
• Консолидация стресс-перелома часто проявляется полосой склероза вследствие образования костной мозоли
(Слева) При рентгенографии заднего отдела попы в боковой проекции определяется стресс-перелом бугра пяточной кости. Оптимальным ориентиром такою перелома является полоса склероза, ориентированная перпендикулярно направлению трабекул заднею отростка. В этом случае возникла еще и ступенеобразная деформация
(Справа) При рентгенографии заднего отдела стопы в боковой проекции визуализируется стресс-перелом пяточной кости. Вблизи линии склероза видна линия просветления, отражающая резорбцию костной ткани в рамках процесса консолидации. (Слева) Молодой человек, занимающийся танцами. При МРТ в сагиттальной плоскости на Т1ВИ в кубовидной кости определяется перистая зона отека костного мозга. Стресс-перелом кубовидной кости, как правило, возникает параллельно переднему или заднему краю кости и часто распространяется в сторону борозды длинной малоберцовой мышцы.
(Справа) У этою же пациента при МРТ в сагиттальной плоскости в режиме STIR лучше видна гипоинтенсивная линия в центре зоны отека. (Слева) Пациент, который занимался бегом и обратился с жалобами на боли в стопе. При рентгенографии среднею отдела стопы в передне-задней проекции в области шейки 2-й плюсневой кости определяется ограниченная периостальная реакция, представляющая собой наиболее ранний рентгенографический признак стресс-перелома. При этом линия перелома не видна. Поскольку данные изменения могут выявляться лишь в одной проекции, при наличии соответствующей клинической симптоматики поиск патологических изменений следует проводить тщательно.
(Справа) У этою же пациента через шесть недель при рентгенографии среднего отдела стопы в передне-задней проекции периостальная реакция визуализируется лучше, однако линия перелома по-прежнему не видна.
3. КТ при стресс-переломе костей голеностопного сустава и стопы:
• Линия перелома может пересекать кость полностью или частично, характеризоваться высокой или низкой плотностью
• Обладает большей чувствительностью по сравнению с рентгенографией, но меньшей по сравнению с МРТ
4. МРТ при стресс-переломе костей голеностопного сустава и стопы:
• Зубчатая/неровная линия перелома, полностью или частично пересекающая кость
• Зона отека костного мозга, окружающая перелом, может быть перистой, звездчатой или полосовидной
• Отек может быть достаточно обширным:
о Это характерно для плюсневых костей, в которых отек распространяется почти на всю длину кости
• При неадекватном выборе плоскости среза и разрешающей способности линию перелома можно не увидеть
5. Радионуклидная диагностика:
• Остеосцинтиграфия:
о Очаг (очаги) патологического накопления РФП в костях стопы:
- Может быть линейным
- Может пройти до 48 часов, прежде чем очаг будет виден
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о Чаще всего выполняют рентгенографию, хотя она и не является чувствительным методом обнаружения стресс-перелома на ранней стадии
о МРТ проводят при болях неизвестной этиологии и для исследования спортсменов, если постановка более точного диагноза позволит изменить тактику лечения
(Слева) Молодой человек, занимающийся гимнастикой. При остеосцинтиграфии в боковой проекции в заднем отростке пяточной кости определяется очаг накопления РФП. При рентгенографии изменения отсутствовали. Линейная форма очага характерна для стресс-перелома, однако с учетом низкой специфичности остеосцинтиграфии, для исключения прочих остеобластических процессов полезно выполнить рентгенографию в динамике.
(Справа) У этого же пациента через шесть недель при рентгенографии заднего отдела стопы в боковой проекции визуализируется линия склероза, соответствующая стресс-перелому. (Слева) При МРТ в аксиальной плоскости на ППВИ в режиме FS определяется стресс-перелом ладьевидной кости на ранней стадии. Как правило, стресс-переломы локализуются именно в этой области ладьевидной кости. Линия перелома начинается в кортикальном слое проксимального дорсального края кости и распространяется дистально в сторону подошвы. Отдаленным осложнением перелома ладьевидной кости является развитие остеонекроза.
(Справа) Пациент, занимавшийся бегом. При КТ в аксиальной плоскости визуализируется более тяжелый стресс-перелом ладьевидной кости. Кроме того, аналогичные изменения были выявлены и в другой стопе пациента. (Слева) При МРТ в сагиттальной плоскости на Т1ВИ определяется стресс-перелом сесамовидной кости 1 -го плюснефалангового сустава. Вследствие небольшого размера сесамовидной кости увидеть линию перелома достаточно трудно. КТ облегчает дифференциальную диагностику стресс-перелома, стресс-реакции и отека, возникающего при остеоартрозе.
(Справа) У этого же пациента при МРТ в сагиттальной плоскости в режиме STIR в сесамовидной кости визуализируется отек. При этом на его фоне хорошо видна горизонтальная линия перелома.
в) Дифференциальная диагностика стресс-перелома костей голеностопного сустава и стопы:
1. Травматический перелом:
• Может выявляться как перелом (пересекает кость по всей ширине), так и трещина
• Основную роль в дифференциальной диагностике играет анамнез
2. Остеомиелит:
• Сливная зона отека костного мозга округлой формы
• Воспалительные изменения в прилежащих мягких тканях ± абсцесс
3. Стресс-реакция:
• При рентгенографии не визуализируется
• При МРТ определяется зона отека без линии перелома (как правило, в костях предплюсны)
• При выявлении зоны отека в плюсневых костях вне зависимости от наличия линии перелома лечение проводится по схеме для стресс-переломов
4. Неинфекционный артрит:
• Отек костного мозга сосредоточен в суставе
• Эрозивные изменения при рентгенографии и МРТ
г) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Боли усиливаются при физической нагрузке, уменьшаются в покое
о Задний отдел стопы: тупые, глубокие боли
о Плюсневые кости: острые боли наподобие укола булавкой, могут быть точно локализованы
о Сесамовидные кости большого пальца стопы: боли при беге, тыльном сгибании большого пальца
2. Течение и прогноз:
• В большинстве случаев для консолидация стресс-переломов достаточно консервативного лечения
• При стресс-переломе ладьевидной кости может наблюдаться отсутствие консолидации и развитие остеонекроза
• При стресс-переломе проксимальной части диафиза 5-й плюсневой кости существует высокий риск несрастания отломков
3. Лечение:
• Как правило, достаточно соблюдения покоя и постепенного возврата к обычной физической активности
• В случае стресс-переломов ладьевидной и 5-й плюсневой костей может понадобиться их хирургическая фиксация
д) Диагностическая памятка. Советы по интерпретации изображений:
• Стресс-переломы ладьевидной кости в ранней стадии легко пропустить:
о Видны на наиболее дорсальном аксиальном срезе, проходящем через ладьевидную кость
о В коронарной плоскости видны в области дорсального края ладьевидной кости
е) Список использованной литературы:
1. Welck MJ et al: Stress fractures of the foot and ankle. Injury. ePub, 2015
2. Yu SM et al: MRI of isolated cuboid stress fractures in adults. AJR Am J Roentgenol. 201(6):1325-30, 2013
3. Brockwell J et al: Stress fractures of the foot and ankle. Sports Med Arthrosc. 17(3): 149-59, 2009
4. Mann JA et al: Evaluation and treatment of navicular stress fractures, including nonunions, revision surgery, and persistent pain after treatment. Foot Ankle Clin. 14(2):187-204, 2009
5. Burne SG et al: Tarsal navicular stress injury: long-term outcome and dinicoradiological correlation using both computed tomography and magnetic resonance imaging. Am J Sports Med. 33(12): 1875-81, 2005
6. Franco M et al: An uncommon cause of foot pain: the cuboid insufficiency stress fracture. Joint Bone Spine. 72(1):76-8, 2005
Рентгенограмма, КТ, МРТ при переломе и вывихе пальцев стопы
а) Визуализация:
1. Общая характеристика:
• Морфология:
о Вывих плюснефалангового сустава:
- В результате травмы может происходить дорсальный или латеральный вывих
- Дорсальный вывих может возникать при хронической дисфункции подошвенной связки
о Вывих межфалангового сустава:
- Как правило, дорсальный в результате травмы
о Перелом фаланги:
- При размозжении перелом часто имеет форму звезды
- При ударе пальцами стопы о какой-либо предмет обычно возникает поперечный или косой перелом
- У детей часто повреждается зона роста
о Перелом сесамовидной кости:
- Линия перелома, проходящая в коронарной плоскости, может имитировать раздвоенную сесамовидную кость
- Перелом может иметь сложную форму, лучше виден при КТ
- После перелома сесамовидная кость может подвергаться резорбции
(Слева) При рентгенографии переднего отдела стопы в косой проекции определяется слабо заметный продольно ориентированный перелом проксимальной фаланги пятого пальца. Переломы пальцев стопы при рентгенографии легко пропустить. Отек прилежащих мягких тканей позволяет заподозрить перелом и исследовать данную область под большим увеличением.
(Справа) У этого же пациента при рентгенографии переднего отдела попы в передне-задней проекции линию перелома видно лучше. Следует отметить отсутствие сегментации средней и дистальной фаланг, что является частым вариантом нормы четвертого и в особенности пятого пальца. (Слева) При рентгенографии переднего отдела стопы в передне-задней проекции определяется поперечный перелом проксимальной фаланги третьего пальца. При таком переломе лечение заключается в фиксации поврежденного пальца к соседнему неповрежденному. Перелом обычно консолидируется без последствий.
(Справа) При рентгенографии стопы в боковой проекции визуализируется перелом пятого пальца, который в других проекциях виден не был. Чтобы выявить такие переломы, необходимо выполнять прицельную рентгенографию пальцев стопы. Для отделения пораженного пальца полезно использовать петлю. (Слева) При рентгенографии переднего отдела попы в передне-задней проекции определяется перелом дистальной фаланги большого пальца III типа по Салтеру-Харрису. Такой перелом потенциально является открытым, что подразумевает высокий риск развития остеомиелита. Пациент почти достиг возраста костной зрелости, однако зоны роста все еще открыты.
(Справа) У этого же пациента при рентгенографии большого пальца стопы в боковой проекции визуализируется распространение перелома на дорсальную неассимилированную часть зоны роста и эпифиз. Следует отметить близость линии перелома к ногтевому ложу.
2. Рентгенография при переломе и вывихе пальцев стопы:
• Во многих случаях перелом выявляется лишь в одной проекции
• Рентгенографию в боковой проекции следует выполнять прицельно, чтобы в центре поля зрения находились поврежденные пальцы, а неповрежденные были отведены в сторону
• Перелом сесамовидных костей лучше всего виден в боковой проекции:
о При использовании укладки для сесамовидных костей перелом часто не визуализируется
3. КТ при переломе и вывихе пальцев стопы:
• При КТ перелом сесамовидной кости виден лучше, чем при рентгенографии:
о Позволяет обнаружить оскольчатый перелом, который не был заподозрен по результатам рентгенографии
4. МРТ при переломе и вывихе пальцев стопы:
• Зона отека костного мозга гиперинтенсивна на Т2 ВИ и в режиме STIR
• На фоне отека линия перелома может быть не заметна
• Позволяет оценивать состояние связок при хронических вывихах
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о Обычно диагноз ставят при рентгенографии
о КТ и МРТ используются при переломах сесамовидных костей у спортсменов
• Рекомендации по выбору протокола:
о КТ при переломе сесамовидной кости: стопа подошвой прилежит к столу, выполняется реконструкция изображений в сагиттальной и коронарной плоскостях
о МРТ при переломе сесамовидной кости: поле зрения ограничено передним отделом стопы, изображения получают в трех плоскостях, толщина среза - 2-3 мм
(Слева) При рентгенографии переднего отдела стопы в передне-задней проекции определяется раздвоенная латеральная сесамовидная кость большого пальца, характеризующаяся склеро-зированными краями. Причиной болезненности данной области может быть несросшийся перелом или повреждение раздвоенной сесамовидной кости, хотя раздвоение латеральной сесамовидной кости встречается реже, чем медиальной.
(Справа) У этого же пациента при рентгенографии переднею отдела стопы в боковой проекции визуализируется фрагментация сесамовидной кости. Острые края кости позволяют заподозрить наличие хронического перелома, однако не являются достоверным ею признаком. (Слева) У этого же пациента при МРТ в коронарной плоскости на Т2 ВИ в режиме FS определяется неровная линия перелома, проходящая в сагиттальной плоскости. При рентгенографии она была не видна. Перифокальный отек свидетельствует об острой или подострой стадии повреждения.
(Справа) У этого же пациента при МРТ в сагиттальной плоскости в режиме STIR визуализируются разделение сесамовидной кости, выявленное при рентгенографии, и перелом в острой стадии. В случае профессиональных спортсменов наличие острой травмы имеет большое значение, поэтому для ее подтверждения может выполняться МРТ. (Слева) При КТ в аксиальной плоскости в коаном режиме определяется старый перелом сесамовидной кости. Края отломков зазубрены и не склерозированы. Коаь напоминает разбитое яйцо, в отличие от раздвоенной сесамовидной коаи, характеризующейся округлым контуром.
(Справа) При рентгенографии переднего отдела стопы в передне-задней проекции определяется подострый отрывной перелом области прикрепления мышцы, приводящей большой палец. Кроме того, выявляется гетеротопическая оссификация данной мышцы. Травма возникла вследствие избыточного отведения большою пальца, в результате чего появились варусная деформация большого пальца столы и нестабильность 1-го плюснефалангового сустава. Латеральная сесамовидная кость раздвоена.
в) Дифференциальная диагностика перелома и вывиха пальцев стопы:
1. Раздвоенная или многораздельная сесамовидная кость:
• Как правило, больше по размеру, чем сесамовидная кость с переломом
• Края характеризуются наличием кортикального слоя
• Может выявляться только в одной стопе
2. Добавочный эпифиз:
• Расположен на конце фаланги, противоположном эпифизу:
о Эпифизы фаланг находятся на их проксимальном конце (основании); в редких случаях встречается вариант нормы-добавочный эпифиз на дистальном конце фаланги
3. Остеомиелит:
• Если при МРТ томограммы характеризуются низким разрешением, отек при переломе фаланги может быть ошибочно расценен как проявление остеомиелита
• Линию перелома следует искать на тонких срезах в сагиттальной плоскости
г) Патология. Общая характеристика:
• Этиология:
о Падение тяжелого предмета на палец стопы
о Удар кончиком пальца по вертикальной поверхности предмета:
- Происходит форсированное подошвенное сгибание дистальной фаланги
о Вывих плюснефалангового сустава, особенно 2-го, при нарушении биомеханики может становиться хроническим:
- Укорочение 1-й плюсневой кости, варусная деформация 1-й плюсневой кости, вальгусная деформация большого пальца стопы
о Перелом сесамовидной кости: чаще представляет собой стресс-перелом; кроме того, может быть вколоченным, либо возникать при избыточном тыльном сгибании стопы
1. Проявления:
• Переломы дистальной фаланги большого пальца стопы по Салтеру-Харрису могут быть открытыми:
о Разрыв ногтевого ложа ± кровотечение
3. Лечение:
• Заключается в фиксации поврежденного пальца к прилежащему неповрежденному и ношении обуви с жесткой подошвой
• При вывихе фиксация может осуществляться спицей Киршнера
• При открытом переломе дистальной фаланги по Салтеру-Харрису проводится антибиотикотерапия
е) Диагностическая памятка:
1. Следует учесть:
• Следует помнить о возможности развития остеомиелита как осложнения переломов дистальных фаланг по Салтеру-Харрису
2. Советы по интерпретации изображений:
• Переломы пальцев стопы часто пропускают, поскольку их оценку не включают в диагностический поиск при рентгенографии:
о Необходимо пристально оценивать состояние пальцев стопы (увеличивать изображение на рабочей станции)
• При МРТ отек костного мозга, на фоне которого линию перелома заметить достаточно трудно, может быть ошибочно расценен как проявление инфекционного поражения:
о Линию перелома проще всего выявить на тонких срезах на Т1 ВИ
Перелом плюсневой кости стопы

В ортопедической практике перелом плюсневой кости стопы достаточно распространен: на плюсневые кости приходится 35% переломов стопы. Около 80% из них протекают без смещения и считаются неосложненными. У взрослых и детей старше 5 лет преимущественно диагностируют повреждение пятой и третьей плюсневых костей. На травматизацию со смещением приходится 35%. Терапевтические мероприятия зависят от характеристик травмы, осложнений, сопутствующих заболеваний. Лечение проводят ортопеды. Особое место занимает реабилитация после перелома, без помощи врача человек может получить инвалидность. Восстановительную программу составляют индивидуально для каждого пациента.
Рассказывает специалист ЦМРТ
Дата публикации: 25 Июня 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины переломов плюсневых костей стопы
В зависимости от патогенетического фактора различают переломы:
Травматические. Острые повреждения вызваны падением на стопу тяжелых предметов, скручиванием ее переднего отдела (чаще возникает перелом основания пятой плюсневой кости) и пр. На открытые повреждения приходится 10%.
Патологические. Ряд факторов — остеопороз, остеомиелит, опухолевый процесс, прием лекарств, генетические аномалии, несбалансированное питание с дефицитом минералов и витаминов — способствуют ослаблению костной ткани. Для получения перелома достаточно незначительного усилия.
Стрессовые. С воздействием постоянного травматического фактора низкой/умеренной интенсивности на стопы сталкиваются военные, вынужденные много маршировать, артисты балета, спортсмены. Вторая и третья плюсневые кости стопы фиксированы; первая, четвертая и пятая — относительно подвижны. Поэтому перелом 4 плюсневой кости стопы встречается часто. Во время ходьбы и танцев основная нагрузка приходится на вторую и третью плюсневые кости, поэтому риск усталостных переломов указанных структур выше.
Нейропатические. Перелом плюсневой кости (чаще - пятой) обнаруживают у пациентов с осложненным сахарным диабетом. При полинейропатии изменяется чувствительность в ногах, и человек не в состоянии контролировать силу воздействия по причине утраты чувствительности.
Симптомы перелома плюсневой кости стопы
Клинические признаки коррелируют с типом повреждения. Закрытый перелом костей плюсны проявляется:
- болью
- припухлостью
- усилением болезненности при пальпации над тыльной поверхностью ступни
- гематомой
Перелом первой плюсневой кости можно заподозрить при отеке большого пальца нижней конечности, его отклонения от привычной анатомической оси.
Признаки открытой травмы — выступание костных структур из раны во внешнюю среду, кровотечение, нестерпимая боль.
Стрессовые переломы не сопровождаются яркой симптоматикой. Первоначально тупые, ноющие боли в стопе возникают в момент двигательной активности, в дальнейшем присутствуют и в покое. У некоторых видна деформация ступни, вызванная тягой внутренних мышц.
У пациентов с нейропатией болевые ощущения снижены, на прием к ортопеду люди приходят с жалобами на изменение внешнего вида стопы.
Диагностика
Выбор способов обследования имеет решающее значение для правильного ведения больного и предотвращения осложнений. В зависимости от клинической картины пациенту может быть выполнены:
Рентгенография — базовое исследование, которое выполняют при травме стопы. Информации часто недостаточно. Стрессовый перелом на ранней стадии не визуализируется на обычных рентгенограммах или присутствует незначительная периостальная реакция, которую легко пропустить. Исследование показывает перелом костей плюсны, но не подходит для диагностики повреждений мягких тканей и связок.
Компьютерное сканирование предоставляет больше информации о патологии. Показания включают подозрение на стрессовый перелом при неоднозначных данных рентгенографии. КТ демонстрирует отрывные, оскольчатые повреждения и все патологии костной ткани.
Магнитно-резонансная томография — наиболее информативный способ исследования при сложной травме ступни с вовлечением мягких тканей и разрывом/растяжением связок. Снимок МРТ показывает отек костного мозга раньше, чем КТ. Магнитно-резонансная томография — лучший способ визуализации стрессовых переломов стопы, подходит для дифференциации последних и синовита, дегенеративных изменений. Оптимальный вариант для получения полной картины составляющих стопы — предплюсны, плюсны, пальцевых фаланг, твердых и мягкотканных структур — сочетание магнитно-резонансной томографии и компьютерного сканирования.
Ультразвуковое исследование в травматологии нашло применение благодаря доступности, простоте использования, но в качестве единственного способа диагностики УЗИ неприменимо.
К какому врачу обратиться
Первоначально лечением всех переломов занимается ортопед-травматолог, при патологических формах обоснована консультация остеопоролога, эндокринолога. Важно при сохраняющейся боли в течение 6 недель после травмы провести повторную диагностику.
Читайте также:
