Лечение сердечной астмы. Терапия острой сердечной недостаточности
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
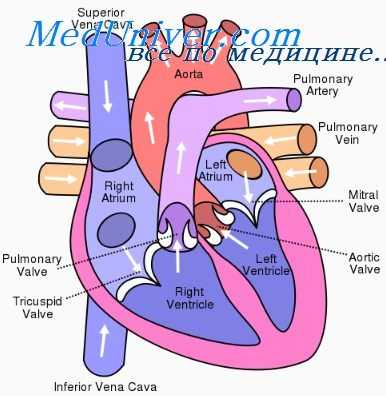
Сердечная астма. Острая правожелудочковая недостаточность
Сердечная астма (СА) характеризуется внезапным началом, часто ночью. Ее приступ обусловлен острым застоем крови в легких вследствие падения насосной функции левого желудочка сердца или препятствия оттоку крови из левого предсердия (при митральном стенозе).
При сердечной астме больной испытывает ощущение удушья, нередко страх смерти, ищет свежего воздуха, переходит в вертикальное положение. Дыхание учащено, иногда присоединяется бронхоспастический компонент, что затрудняет дифференциацию с бронхиальной астмой (но острого вздутия легких нет). Часто сердечная астма сопровождается кашлем.
При объективном обследовании во время приступа астмы: кожные покровы пациента бледны, выслушиваются влажные хрипы в нижних отделах легких, иногда сухие хрипы. Следует подчеркнуть, что физикальные изменения в легких, как правило, более скудные, чем при бронхиальной астме. Пульс частый, нередко малый.
Величина АД зависит от причины сердечной астмы: при гипертоническом кризе оно высокое, при остром Инфаркте миокарда, митральном стенозе — низкое. Длительность приступа сердечной, астмы от нескольких минут до нескольких часов.
Отек легких является наиболее тяжелым и опасным клиническим вариантом острой левожелудочковой недостаточности. Его патогенез аналогичен таковому при сердечной астме. Также налицо диссоциация объемов правого и левого желудочков сердца при перекачивании крови. Однако важную роль играет дополнительный фактор — выраженное повышение проницаемости сосудистых и клеточных мембран в легких. Отек легких может развиваться постепенно, через стадию сердечной астмы, или бурно, внезапно.
Больной бледен, покрыт липким потом, быстро нарастает цианоз. Одышка скоро достигает тяжелейших степеней: дыхание становится поверхностным, затрудненным, появляется пенистая кровянистая мокрота, иногда в очень больших количествах (объем ее может достигать 2—3 л). Пульс частый, малого наполнения, нередко аритмичен. В легких выслушиваются влажные хрипы. Гематокрит крови нарастает.
При рентгенологическом исследовании налицо легочный застой центрального типа с веерообразной тяжистой структурой рисунка. Отек легких наиболее часто развивается при инфаркте миокарда., гипертоническом кризе, митральном стенозе.
Острая правожелудочковая недостаточность, как уже подчеркивалось, наблюдается значительно реже, чем левожелудочковая. В клинике характерна картина шока в сочетании с резко выраженной одышкой. Частота дыхания обычно превышает 30—40 в мин. Быстро нарастает цианоз. В артериальной крови падает парциальное давление кислорода и растет углекислота.
Дополнительная симптоматика обуславливается тем патологическим процессом, который вызвал острую правожелудочковую недостаточность. Весьма показательны изменения ЭКГ, регистрирующей острую перегрузку правых отделов сердца (синдром Мак Джина—Уайта).
Острая кардиальная недостаточность кровообращения представляет прямую угрозу для жизни больного и требует проведения неотложной терапии с соблюдением следующих принципов: 1) начало лечения должно быть максимально ранним; 2) лечение должно отличаться интенсивностью и быть строго адекватным. Для этого необходима экстренная госпитализация пациентов, желательно в специализированные учреждения.
Адекватность лечения обеспечивается только в условиях постоянного клинического и лабораторно-инструментального контроля. Целью терапии является обеспечение достаточности кровообращения путем восстановления насосной функции сердца. Решение этой задачи предполагает создание условий разгрузки поврежденного сердца и прямого усиления его инотропной функции ("инотропной поддержки" сердца). При тяжелых формах ОКНК необходимы восстановление тканевой перфузии; борьба с ацидозом, аритмиями и отеком легких.
Сердечная астма
Сердечная астма – острая левожелудочковая недостаточность, обусловленная застоем крови в малом круге кровообращения и интерстициальным отеком легких. Приступы сердечной астмы сопровождаются ощущением острой нехватки воздуха, ортопноэ, надсадным сухим кашлем, цианозом лица, тахикардией, повышением диастолического АД, возбуждением, страхом смерти. Диагноз сердечной астмы основан на оценке клинических симптомов, данных осмотра, анамнеза, рентгенографии грудной клетки, ЭКГ. Приступ сердечной астмы купируется с помощью нитроглицерина, наркотических анальгетиков, гипотензивных и мочегонных препаратов, кровопускания, наложения венозных жгутов на конечности, кислородотерапии.

Общие сведения
Сердечная (кардиальная) астма – клинический синдром, характеризующийся внезапными приступами инспираторной одышки, перерастающей в удушье. В кардиологии сердечная астма относится к тяжелым проявлениям острой недостаточности левых отделов сердца, осложняющей течение ряда сердечно-сосудистых и других заболеваний. При сердечной астме отмечается резкое снижение сократительной способности миокарда и застой крови в системе малого круга кровообращения, приводящие к острым нарушениям дыхания и кровообращения. Сердечная астма может предшествовать развитию альвеолярного отека легких (нередко молниеносного), часто приводящего к летальному исходу.

Причины
Сердечная астма может быть связана с непосредственным поражением сердца или развиваться на фоне некардиогенных заболеваний и состояний. Причинами сердечной астмы могут быть первичная острая или хроническая (в стадии обострения) левожелудочковая недостаточность. Сердечная астма может осложнять течение различных форм ИБС (в т.ч. острого инфаркта миокарда, нестабильной стенокардии), постинфарктного и атеросклеротического кардиосклероза, острого миокардита, послеродовой кардиомиопатии, аневризмы сердца. Пароксизмальные формы артериальной гипертензии с высокими подъемами АД и чрезмерным напряжением миокарда левого желудочка, приступы мерцательной аритмии и трепетания предсердий являются потенциально опасными в плане развития сердечной астмы.
К сердечной астме нередко приводят декомпенсированные митральные и аортальные пороки сердца (митральный стеноз, аортальная недостаточность), связанные с препятствием для оттока крови. Нарушению кровотока в левых отделах сердца может способствовать наличие крупного внутрипредсердного тромба или внутриполостной опухоли сердца - миксомы.
Развитие сердечной астмы могут вызывать инфекционные заболевания (пневмония), поражение почек (острый гломерулонефрит), острое нарушение мозгового кровообращения. К факторам, провоцирующим возникновение приступа сердечной астмы, относятся неадекватная физическая нагрузка, сильное эмоциональное напряжение, гиперволемия (при внутривенном введении большого количества жидкости или ее задержке, лихорадке, беременности), обильный прием пищи и жидкости на ночь, переход в горизонтальное положение.
Патогенез
Механизм развития приступа сердечной астмы связан с затруднением внутрисердечной гемодинамики в левых отделах сердца, приводящим к избыточному кровенаполнению легочных вен и капилляров и внезапному повышению гидростатического давления в малом круге кровообращения. Вследствие увеличения проницаемости стенок капилляров происходит активный выход плазмы в ткань легких (в первую очередь в периваскулярные и перибронхиальные пространства) и развитие интерстициального отека легких. Это нарушает вентиляцию легких и ухудшает нормальный газообмен между альвеолами и кровью.
Определенную роль в развитии клинических симптомов сердечной астмы играют нейрорефлекторные звенья регуляции дыхания, состояние мозгового кровообращения. Вегетативная симптоматика, сопутствующая приступу сердечной астмы, развивается при возбуждении дыхательного центра в результате нарушения его кровоснабжения или рефлекторно, в ответ на импульсы из различных очагов раздражения (например, с корня аорты).
Симптомы сердечной астмы
Предвестниками приступа сердечной астмы могут быть появившиеся в предшествующие 2-3 суток одышка, стеснение в груди, покашливание при небольшой физической нагрузке или переходе в горизонтальное положение. Приступы сердечной астмы чаще наблюдаются ночью, во время сна вследствие ослабления адренергической регуляции и увеличения притока крови в систему малого круга в положении лежа. В дневное время приступ сердечной астмы обычно связан с физическим или нервно-психическим напряжением.
Обычно приступы сердечной астмы возникают внезапно, заставляя больного проснуться от ощущения острой нехватки воздуха и нарастания одышки, переходящей в удушье и сопровождающейся надсадным сухим кашлем (позднее - с небольшим отделением прозрачной мокроты). Во время приступа сердечной астмы больному трудно лежать, он принимает вынужденное вертикальное положение: встает или садится в постели, опустив вниз ноги (ортопноэ); дышит обычно через рот, с трудом говорит. Состояние больного сердечной астмой возбужденное, беспокойное, сопровождается чувством панического страха смерти. При осмотре наблюдается цианоз в области носогубного треугольника и ногтевых фаланг, тахикардия, повышение диастолического АД. При аускультации могут отмечаться сухие или скудные мелкопузырчатые хрипы, преимущественно в нижних участках легких.
Продолжительность приступа сердечной астмы может быть от нескольких минут до нескольких часов, частота и особенности проявления приступов зависят от специфики основного заболевания. При митральном стенозе приступы сердечной астмы наблюдаются редко, так как застою в капиллярах и венозном русле малого круга кровообращения препятствует рефлекторное сужение легочных артериол (рефлекс Китаева).
При развитии правожелудочковой недостаточности приступы сердечной астмы могут исчезнуть совсем. Иногда сердечную астму сопровождает рефлекторный бронхоспазм с нарушением бронхиальной проходимости, что осложняет дифференциальную диагностику заболевания с бронхиальной астмой.
При длительном и тяжелом приступе сердечной астмы появляется «серый» цианоз, холодный пот, набухание шейных вен; пульс становится нитевидным, падает давление, больной ощущает резкий упадок сил. Трансформация сердечной астмы в альвеолярный отек легких может происходить внезапно или в процессе нарастания тяжести заболевания, о чем свидетельствует появление обильной пенистой, с примесью крови мокроты, влажных мелко- и среднепузырчатых хрипов над всей поверхностью легких, тяжелого ортопноэ.
Диагностика
Для правильного назначения лекарственной терапии важно дифференцировать приступ сердечной астмы от приступа удушья при бронхиальной астме, остром стенозе гортани, от одышки при уремии, медиастинальном синдроме, истерическом припадке. Установить точный диагноз помогают оценка клинических проявлений сердечной астмы, данные объективного осмотра, анамнеза, рентгенографии грудной клетки, ЭКГ.
Аускультация сердца во время приступа сердечной астмы затруднена из-за наличия дыхательных шумов и хрипов, но все же позволяет выявить глухость сердечных тонов, ритм галопа, акцент II тона над легочным стволом, а также признаки основного заболевания - нарушение ритма сердца, несостоятельность клапанов сердца и аорты и др. Отмечается частый, слабого наполнения пульс, повышение, а затем снижение АД. При выслушивании легких определяются единичные или рассеянные сухие (иногда единичные влажные) хрипы.
На рентгенограмме грудной клетки при сердечной астме отмечаются признаки венозного застоя и полнокровия в малом круге, понижение прозрачности легочных полей, расширение и нерезкость корней легких, появление линий Керли, свидетельствующих об интерстициальном отеке легких. На ЭКГ во время приступа сердечной астмы наблюдается снижение амплитуды зубцов и интервала ST, могут регистрироваться аритмии, признаки коронарной недостаточности.
При сердечной астме, протекающей с рефлекторным бронхоспазмом, обилием свистящих хрипов и повышенной секрецией мокроты, для исключения бронхиальной астмы учитывают возраст первого проявления заболевания (при сердечной астме – пожилой возраст), отсутствие у больного аллергологического анамнеза, хронических воспалительных заболеваний легких и верхних дыхательных путей, наличие острой или хронической сердечно-сосудистой патологии.
Лечение сердечной астмы
Несмотря на то, что приступ сердечной астмы может купироваться самостоятельно, ввиду высокого риска развития отека легких и угрозы жизни больного необходимо экстренное оказание медицинской помощи на месте. Проводимые терапевтические мероприятия должны быть направлены на подавление нейрорефлекторного возбуждения дыхательного центра, снижение эмоционального напряжения и разгрузку малого круга кровообращения.
Чтобы облегчить течение приступа сердечной астмы, больному необходимо обеспечить максимальный покой, удобное полусидячее положение со спущенными ногами, организовать горячую ножную ванну. Показан прием нитроглицерина сублингвально с повторами каждые 5-10 мин. или нифедипина с обязательным мониторингом АД до субъективного облегчения состояния.
При сердечной астме с сильной одышкой и болевым синдромом применяются наркотические анальгетики. В случае угнетения дыхания, бронхоспазма, хронического легочного сердца, отека мозга, они могут быть заменены нейролептаналгетиком - дроперидолом.
Методом срочной разгрузки малого круга кровообращения при артериальной гипертензии и венозном застое является кровопускание (300–500 мл крови). При отсутствии противопоказаний возможно наложение на конечности жгутов, сдавливающих вены и искусственно создающих венозный застой на периферии (продолжительностью не более 30 мин. под контролем артериального пульса). При сердечной астме показаны длительные повторные ингаляции кислорода через этиловый спирт (с помощью носовых катетеров или маски, при отеке легких – ИВЛ), способствующие уменьшению отека легочной ткани.
При развитии приступа сердечной астмы проводится коррекция АД гипотензивными средствами и мочегонными препаратами (фуросемид), Практически во всех случаях сердечной астмы необходимо в/в введение растворов сердечных гликозидов - строфантина или дигоксина. Эуфиллин может быть эффективен при смешанной форме астмы сердечной и бронхиальной, при митральном стенозе за счет расширения коронарных сосудов и улучшения кровоснабжения миокарда. При сердечной астме с нарушением ритма сердечной деятельности применяется электроимпульсная терапия (дефибрилляция). После купирования приступа сердечной астмы проводится дальнейшее лечение с учетом причины заболевания.
Прогноз и профилактика
Исход сердечной астмы в значительной степени определяется основной патологией, приводящей к развитию приступов удушья. В большинстве случаев прогноз сердечной астмы неблагоприятный; иногда комплексное лечение основного заболевания и строгое соблюдение больными ограничительного режима позволяют предупреждать повторные приступы, поддерживать относительно удовлетворительное состояние и даже работоспособность на протяжении нескольких лет.
Профилактика сердечной астмы состоит в своевременном и рациональном лечении хронической ИБС и сердечной недостаточности, артериальной гипертензии, предупреждении инфекционных заболеваний, соблюдении водно-солевого режима.

Сердечная астма – недостаточность левого желудочка острой формы. Сопровождается приступом одышки, удушья и связана с нарушением кровотока в малом круге кровообращения.
Этиология
Сердечная астма может быть связана не только с патологиями сердца.
К основным причинам, по которым развивается нарушение, относятся:
- сердечная недостаточность (левожелудочковая острой и хронической формы); ; ;
- острая форма миокардита; ;
- аневризма сердца; .
Вследствие заболеваний сердца ухудшается его сократительная способность, происходит застой крови, так как левый желудочек не может обеспечить ее отток.
К нарушению оттока крови из легких могут приводить новообразования в легких либо формирование крупного тромба.
В качестве еще одной причины называется гипертоническая болезнь.
Нарушения в работе мозге, обусловленные инфарктом или внутримозговым кровоизлиянием также приводят к нарушению мозгового кровообращения и потере контроля дыхательного центра над работой легких.
Сердечная астма и отек легких могут развиться на фоне пневмонии и острого гломерулонефрита.
Необходимо перечислить провоцирующие факторы, которые повышают риски развития сердечной астмы:
- переутомление;
- сильные эмоциональные всплески;
- обильное употребление жидкости и пищи перед сном;
- гиподинамия;
- задержка жидкости у беременных.
Классификация
Лечение сердечной астмы зависит от стадии нарушения. Всего выделяют 3 стадии:
- Предвестники приступа. В течение 2-3 суток наблюдается усиление одышки, нехватка кислорода, появляется кашель. В целом самочувствие пациента нормальное, однако при физических нагрузках ухудшается.
- Приступ. Характеризуется резкой нехваткой кислорода, тахикардией, подъемом давления, возникновением чувства страха. Больной начинает искать удобное положение тела, в котором уменьшатся болевые ощущения.
- Отек легких. Это осложнение патологии, при котором происходит заполнение альвеол жидкостью. Является опасным для жизни и требует срочного оказания медицинской помощи.
Клиническая картина
Лечение сердечной астмы начинается с диагностирования, на начальной стадии которого врач уточняет имеющиеся симптомы. Для патологии характерно:
- Одышка. Сопровождается затрудненным вдохом и продолжительным выдохом. Из-за сужения просвета бронхиол человек не может наполнить легкие воздухом.
- Сильный кашель, вызывающий удушье. Кашель возникает как следствие отека слизистой бронхов. Сначала возникает сухой кашель, затем наблюдается отхождение прозрачной мокроты, однако это не приносит облегчения. Мокрота становится пенистой, с примесями крови.
- Побледнение кожного покрова. Обусловлена спазмом сосудов.
- Синюшность кожи носогубного треугольника и фаланг пальцев – связана с дефицитом кислорода.
- Паника, страх смерти указывают на кислородное голодание мозга.
- Холодный пот.
- Набухание шейных вен.
Приступ сердечной астмы зачастую возникает в ночное время суток.
Диагностика
Лечение сердечной астмы может быть затруднено в связи со сложностями дифференциальной диагностики. По симптоматике патология может напоминать бронхиальную астму, стеноз гортани. Нужно отметить, что такого понятия, как сердечно бронхиальная астма, нет.
Для постановки правильного диагноза проводятся:
- Прослушивание.
- Отмечаются влажные хрипы в нижней части легких, где происходит застой жидкости. Отек легких сопровождается появлением хрипов по всей поверхности органа.
- Сердечные тоны плохо прослушиваются из-за появившихся хрипов. Появляются дополнительные тоны, связанные с вибрацией стенок желудочков.
- Отмечается учащение сердечного ритма до 120-150 ударов в минуту.
Из методов инструментальной диагностики используются:
- ЭКГ;
- ЭхоКГ;
- Допплер;
- рентгенография.
Лечение
Лечение сердечной астмы направлено на снижение активности дыхательного центра и снятие нагрузки с малого круга кровообращения.
В медикаментозном лечении приступа часто применяют подкожное или внутримышечное введение морфина либо сочетание фентанила и атропина.
При тахикардии атропин может быть заменен димедролом и пипольфеном.
Применение морфина направлено на устранение тревожности, однако может привести к развитию периферической вазодилатации. Препарат применяют с осторожностью.
Запрещается его использование при:
- гипотонии;
- аритмиях;
- угнетенном дыхательном центре (проявляется поверхностным дыханием).
В этом случае могут применяться малые транквилизаторы: реланиум, седуксен либо при нормальном или повышенном давлении нейролептики – дроперидол.
Гангиоблокаторы используются при гипертонии (пентамин или арфонад).
Диуретики применяют у пациентов, давление которых находится в норме или повышено.
В ходе лечения используются следующие категории препаратов:
- Нитраты (нитроглицерин). Необходим для устранения спазмов коронарных сосудов, нормализуют питание сердца и улучшают его сократительную функцию.
- Антигипертензивные средства (Коринфар). Помимо понижения артериального давления стимулируют поступление к сердцу кислорода.
- Анальгетики наркотические. Уменьшают боли и одышку, содействуют расслаблению гладкой мускулатуры.
- Нейролептики. Убирают тахикардию, панику, оказывают седативное действие.
- Антигистамины. Уменьшают проницаемость сосудистых стенок, отечность, тахикардию.
- Кислородные ингаляции с парами спирта. Предназначены для снижения отечности и пеногашения. Способствуют снятию приступа удушья и насыщению крови кислородом. Процедура проводится с использованием специальной аппаратуры.
Питание при заболеваниях сердца
Лечение сердечной астмы требует изменения подхода к питанию. Диета является одним из обязательных компонентов нормализации работы сердца.
В рацион должны входить только те блюда, которые легко усваиваются. Важнейшим моментом является ограничение употребления соли до 3 гр в сутки, хотя специалисты советуют полностью исключить ее, так как она способствует задержке жидкости в организме.
При склонности к формированию отеков количество жидкости ограничивается 1-1,5 литрами в сутки.
Жирная пища должна быть исключена, так как негативно сказывает на состоянии печени.
Физические нагрузки
Нельзя полностью исключать физическую активность, так как она тренирует сердечную мышцу. Однако чрезмерных, неадекватных нагрузок, приводящих к ухудшению самочувствия, следует избегать. Избыточная активность может спровоцировать новый приступ астмы, в то время как и гиподинамия приведет к постепенному ухудшению состояния.
В качестве физических нагрузок при сердечной астме рекомендуются пешие прогулки и плавание. Специалист порекомендует дыхательные упражнения, выполнение которых будет способствовать улучшению кровообращения и питанию тканей кислородом.
Вмешательство хирурга
В зависимости от того, что именно спровоцировало развитие сердечной астмы, может потребоваться хирургическое вмешательство. Оно направлено не на лечение сердечной астмы, а на устранение первопричины.
Проведение операции целесообразно, например, при пороках сердца, аневризме левого желудочка, нарушении проходимости сосудов.
Первая помощь
При приступе сердечной астмы необходимо сразу вызвать скорую. После этого следует оказать первую помощь. Неотложная помощь при сердечной астме:
- Посадить больного таким образом, чтобы нижние конечности свисали. Это позволит снизить приток крови к легким, снизить давление.
- Приложить к ногам грелку, наполненную теплой водой с целью улучшения кровотока. Вода не должна быть горячей.
- Измерить давление. При повышенном уровне необходимо наложить на нижние конечности жгут на расстоянии 15 см ниже паховой области. Это будет способствовать задержке крови в конечностях и уменьшению объема циркулирующей крови в малом круге кровообращения. Максимальное время наложения жгута – 30 минут, ослабляют его постепенно, с интервалом в несколько минут. При пониженном давлении жгуты не используют.
- Под язык следует положить таблетку нитроглицерина. При отсутствии нитроглицерина можно использовать Валидол.
Пациент с сердечной астмой подлежит обязательной госпитализации, независимо от того, удалось ли подавить приступ в домашних условиях. Не допускается самолечение и использование методов народной медицины. Только квалифицированная помощь при сердечной астме дает шанс сохранения жизни пациента.
Профилактика и прогноз
Прогноз во многом зависит от того, какой причиной вызвана сердечная астма. В большинстве случаев он является неблагоприятным. Однако при принятии мер на ранних стадиях возможна стабилизация состояния больного и сохранение работоспособности на несколько лет.
Необходимо комплексное лечение причины, вызвавшей астму, строгое соблюдение ограничительного режима.
Профилактика патологии заключается в своевременном и адекватном лечении ИБС, сердечной недостаточности, артериальной гипертензии, инфекционных заболеваний.
Крайне неблагоприятный прогноз при 3-й стадии сердечной астмы.
Важно соблюдать режим труда и отдыха. Интенсивность физических нагрузок должна быть согласована со специалистом. Должны соблюдаться все предписания врача. Систематическое прохождение обследований в клинике при сердечной астме для отслеживания динамики патологии обязательно. Как правило, требуется прохождение профилактических медикаментозных курсов терапии.
Острая левожелудочковая недостаточность
Острая левожелудочковая недостаточность – это клинический синдром, который характеризуется резким снижением сердечного выброса и застоем в малом круге кровообращения. Заболевание возникает при инфаркте миокарда и прочих неотложных состояниях в кардиологии, других соматических патологиях, отравлении кардиотоксическими веществами. Клинически проявляется отеком легких и кардиогенным шоком. Для диагностики используют ЭКГ и ЭхоКГ, рентгенографию грудной клетки, инвазивную коронарографию и лабораторные анализы. Лечение сердечной недостаточности включает оксигенотерапию и медикаментозную поддержку, хирургические методы назначаются по показаниям.
МКБ-10


Острая сердечная недостаточность (ОСН) – основная причина госпитализации и смертности пациентов с кардиоваскулярными патологиями во всем мире. Заболевание отличается тяжелым течением, быстрой декомпенсацией и нарастающими полиорганными расстройствами, что требует от врачей неотложной комплексной, мультидисциплинарной помощи. Левожелудочковая ОСН представляет серьезную проблему для экономики здравоохранения: затраты на ее лечение составляют около 2% всех расходов на медицину.
Острая недостаточность левого желудочка возникает как декомпенсированный вариант ХСН, а также у больных без предшествующих заболеваний сердца. У людей пожилого возраста главной причиной ОСН является ишемическая болезнь сердца, которая вызывает до 60-70% всех случаев критических расстройств кровообращения. Среди этиологических факторов заболевания также выделяют следующие:
- Невоспалительные болезни сердца. У пациентов молодого и среднего возраста многие случаи острой левожелудочковой недостаточности связаны с дилатационной кардиомиопатией, нарушениями ритма (фибрилляция, желудочковая тахикардия), пороками сердца.
- Экстренные состояния. Причиной острых расстройств кровообращения выступают тампонада сердца, разрыв аневризмы аорты, тромбоэмболия легочной артерии. Левожелудочковая недостаточность считается типичным проявлением осложненной формы гипертензивного криза.
- Миокардиты. При тяжелом воспалении миокарда резко снижается его сократительная способность и падает сердечный выброс, что является пусковым фактором ОСН. Миокардит чаще имеет инфекционно-аллергический характер, изредка его вызывают токсические, аутоиммунные факторы.
- Внесердечные причины. Нарушения в малом круге провоцируются фоновыми заболеваниями: расстройствами церебрального кровотока, бронхиальной астмой, почечной недостаточностью. ОСН может возникать при тяжелом наркотическом или алкогольном опьянении.
- Синдромы высокого выброса. Неадекватная работа сердечной мышцы наблюдается при диссеминированных инфекциях и септицемии, тиреотоксическом кризе, анемии. Изредка пусковым фактором заболевания выступает шунтирование крови.
- Кардиотоксические вещества. Внезапное нарушение деятельности сердца наблюдается при отравлении фосфорорганическими соединениями (ФОС), инсектицидами. Из лекарственных средств к развитию ОСН приводят передозировки сердечных гликозидов, альфа2-стимуляторов.
Ключевую роль в формировании клинического синдрома играет неспособность миокарда левого желудочка обеспечить нормальный сердечный выброс. Такие нарушения вызваны как необратимыми некрозами мышечной ткани, так и потенциально обратимыми процессами функционального оглушения, гибернации («спящего состояния») миокарда. Состояние сопровождается нормальным или усиленным венозным возвратом.
При острой левожелудочковой недостаточности образуется порочный круг гемодинамических нарушений. Он начинается со снижения сократительной способности сердца, что усиливает его диастолическую дисфункцию и вызывает сужение периферических сосудов. Одновременно происходит депонирование крови в малом круге, задержка жидкости и ионов натрия, что усугубляет отек легких.

Классификация
По фазе нарушения сердечной деятельности левожелудочковая недостаточность бывает систолической (кардиогенный шок), когда наблюдается низкое кровенаполнение в большом круге, и диастолической (отек легких), для которой типичен застой в венах малого круга. В современной кардиологии для определения прогноза и тактики лечения применяется классификация «клинической тяжести», которая включает 4 класса:
- КлассI – «теплые и сухие» пациенты. Низкий сердечный выброс при нормальном кровоснабжении периферических тканей и отсутствии застоя в малом круге.
- КлассII – «теплые и влажные». ОСН с депонированием крови в венозном русле легких и отсутствии симптомов периферической гипоперфузии.
- КлассIII – «холодные и сухие». Расстройства артериального кровоснабжения в покровных тканях без симптоматики легочного застоя.
- КлассIV – «холодные и влажные». Самый тяжелый вариант острой левожелудочковой недостаточности, при котором гипоперфузия тканей сочетается с признаками отека легких.
Для постановки диагноза в кардиологической практике также используют классификацию Killip T. (1967), согласно которой ОСН делится на 4 стадии по тяжести клинических проявлений. При оценке состояния пациентов по методу Forrester JS. учитывается систолический индекс (СИ) менее 2,2 л за минуту на 1 м 2 площади тела и повышение давления заклинивания в легочной артерии (ДЗЛА) более 18 мм рт. ст.
Симптомы левожелудочковой недостаточности
Клиника заболевания складывается из отдельных синдромов и зависит от варианта ОСН. Признаками застойных явлений в малом круге служат сильная одышка и слышимые на расстоянии дыхательные хрипы, которые сохраняются в покое. Чтобы облегчить состояние, больные садятся и упираются на руки (ортопноэ), однако удушье присутствует даже в таком положении. При кашле и дыхании изо рта появляется пенистая розоватая мокрота.
Нарушения периферического кровоснабжения проявляются сильной слабостью, головокружением, предобморочными состояниями. Кожа становится бледной с сероватым оттенком, дистальные отделы конечностей и носогубный треугольник приобретают цианотичный окрас. У больного определяется нитевидный пульс, резко снижается артериальное давление, уменьшается объем мочеиспусканий.
Если левожелудочковая недостаточность возникает вследствие острого коронарного синдрома, человека беспокоят сильнейшие боли за грудиной, которые иррадиируют в левую лопатку, шею и левую руку. Болевой синдром бывает настолько интенсивным, что пациент теряет сознание от шока. При тяжелой степени ОСН нарастает сердечно-легочная и полиорганная недостаточность, развивается сопор или кома.
Осложнения
Левожелудочковая недостаточность имеет высокие показатели летальности: госпитальная смертность в 30-дневном периоде составляет 8%, всего на протяжении 6 месяцев от тяжелых последствий умирают до 25% пациентов. Наибольшая летальность наблюдается при развитии отека легких: 12% и 40% соответственно. При инфаркте левого желудочка в течение 1 года погибают около 30% больных.
У 20% пациентов с острой СН развивается тяжелая дисфункция почек с уровнем СКФ менее 30 мл/мин/1,73 м 2 , у 71% наблюдается легкие или умеренные нарушения работы мочевыделительной системы. Прогностически неблагоприятным считается тромбоз искусственного сердечного клапана, который нередко завершается смертью пациента в первые часы после госпитализации.
Обследованием пациентов занимаются врачи отделения интенсивной терапии совместно с кардиологами. При оценке клинического состояния и физикальных проявлений удается определить степень тяжести острой левожелудочковой недостаточности. Дальнейшая диагностика проводится параллельно с мерами экстренной помощи, направленными на стабилизацию состояния больного. Используются следующие методы исследования:
- УЗИ сердца. С помощью ЭхоКГ выявляют снижение фракции выброса, нарушения структуры и функции клапанного аппарата сердца, признаки выпота в перикардиальной сумке. При допплерографии оценивают кровоток в полостях сердца и магистральных сосудах.
- Электрокардиограмма. По результатам ЭКГ определяют сердечный ритм и выявляют некоторые этиологические факторы ОСН: инфаркт миокарда, фибрилляцию, тахикардию.
- Коронарная ангиография. Инвазивный метод исследования с контрастированием нужен для обнаружения тромбов, ишемии и других нарушений коронарного кровотока. Чтобы уточнить диагноз, используется КТ-ангиография венечных артерий, крупных сосудов бронхолегочной системы.
- Рентгенография ОГК. Рентгеновские снимки показывают степень расширения и деформации контуров сердца, наличие застойных явлений в легких. Для более точного определения интерстициального типа отека легких применяется ультразвуковое исследование.
- Лабораторные анализы. В стандартный комплекс диагностики входят клинические анализы крови и мочи, биохимический анализ крови, коагулограмма. Для подтверждения кардиальной этиологии острой левожелудочковой недостаточности проводится измерение натрийуретического пептида, миокардиальных маркеров, острофазовых белков.
Дифференциальная диагностика
Кардиогенный отек легких необходимо отличать от сходных симптомов некардиогенного происхождения:
- при острых инфекциях дыхательных путей;
- отравлении аэрозолями;
- травме грудной клетки;
- пневмотораксе.
Клинические проявления ОСН дифференцируют с сердечно-легочными нарушениями при черепно-мозговой травме, электротравме, респираторном дистресс-синдромом взрослых при сепсисе.

Лечение острой левожелудочковой недостаточности
Консервативная терапия
Интенсивная терапия направлена на скорейшую стабилизацию гемодинамики и устранение симптоматики. Наилучшие отдаленные прогнозы наблюдаются при начале лечения в первые 2 часа от появления признаков ОСН. Помощь оказывают в интенсивной терапии с последующей транспортировкой больного в кардиологический стационар при улучшении состояния. Обязательно проводится расширенный кардиореспираторный мониторинг.
Ключевой задачей при острой левожелудочковой недостаточности является восстановление оксигенации тканей, чтобы остановить каскад патофизиологических процессов и полиорганных нарушений. При умеренной гипоксемии назначается оксигенотерапия через носовые канюли или лицевую маску. По показаниям применяют неинвазивную вентиляцию в режимах НПВД или CPAP, искусственную вентиляцию легких. Параллельно назначаются медикаменты следующих групп:
- Опиоидные анальгетики. Препараты купируют болевой синдром при инфаркте миокарда, способствуют расширению сосудов, подавляют одышку и стабилизируют состояние пациентов с отеком легких.
- Вазодилататоры. Для коррекции синдрома периферической гипоперфузии используются нитраты, которые дают быстрый клинический эффект. По отдельным показаниям применяются ингибиторы АПФ, но их роль еще недостаточно изучена.
- Диуретики. Медикаменты назначаются при застое жидкости в малом круге и отсутствии серьезной почечной дисфункции. Чаще всего используют петлевые диуретики, которые имеют дополнительное сосудорасширяющее действие, уменьшают сопротивление в легочных сосудах.
- Инотропные препараты. Препараты назначаются во всех случаях ухудшения периферического кровообращения. Классическими представителями этой группы считают допамин и добутамин, сердечные гликозиды. Реже применяются ингибиторы фосфодиэстеразы.
- Антикоагулянты. Лекарства назначаются всем пациентам с ОКС, аритмиями, ТЭЛА и другими состояниями с высоким риском повторного тромбоза. Препараты сочетаются с антиагрегантами для усиления эффекта.
Хирургическое лечение
Помощь кардиохирургов требуется пациентам, у которых невозможно достичь стойкого клинического улучшения консервативными методами. Хирургическое вмешательство проводится для экстренной реваскуляризации миокарда, реконструкции клапанного аппарата, лечения аневризмы аорты или ее расслоения. При тяжелых формах острой левожелудочковой недостаточности применяется механическая поддержка кровообращения (ВАКП, установка временных насосов).
Острая левожелудочковая недостаточность отличается серьезным прогнозом и при отсутствии неотложной помощи зачастую завершается смертью больного. Успешное проведение мероприятий интенсивной терапии должно сопровождаться длительным стационарным и амбулаторным лечением у кардиолога, чтобы устранить негативные последствия ОСН и контролировать болезни, ставшие ее причиной.
Меры профилактики сердечной недостаточности сводятся к предупреждению и ранней диагностике кардиоваскулярных заболеваний. Неспецифические советы включают активный образ жизни, ограничение жиров и алкоголя в рационе, избегание стрессовых факторов. Всем людям старше 40 лет рекомендуется ежегодный чек-ап здоровья с посещением терапевта (или кардиолога) и сдачей стандартного набора анализов.
2. Острые нарушения кровообращения. Методические рекомендации/ К.Г. Михневич, С.В. Курсов, Н.В. Лизогуб, С.Н. Скороплет. – 2011.
3. Кардиогенный шок – современное состояние проблемы/ С.А. Бойцов// Российский кардиологический журнал. – 2019. – №10.
4. Острая сердечная недостаточность: эпидемиология, факторы риска, прогноз, диагностика, лечение и профилактика/ Н.П. Митьковская// Неотложная кардиология и кардиоваскулярные риски. – 2017.
Оказание доврачебной и реанимационной помощи при приступе острой сердечной недостаточности
Оказание доврачебной и реанимационной помощи при приступе острой сердечной недостаточности

Заболевания сердца и сосудов распространены и в 62% случаев являются причиной смерти людей во всем мире. Острая и хроническая сердечная недостаточность опасны, возникают у больного, когда сердце не может перекачивать необходимые для качественной работы организма объемы крови, из-за снижения его важной функции – насосной.
Работоспособность органа внезапно нарушается по многим причинам – у человека прогрессируют признаки ишемической болезни сердца, хроническая артериальная гипертензия, имеются пороки артерий и клапанов. Больному помощь при острой сердечной недостаточности требуется оказать быстро и квалифицированно, только в этом случае можно добиться благоприятного для жизни прогноза.
Почему возникает опасное состояние
Приступ острой сердечной недостаточности могут провоцировать многие факторы. Их можно разделить на 2 большие группы – связанные с нарушением работы органа и прямо не связанные с ним. Близкие, окружающие людей, у которых имеются проблемы со здоровьем, перечисленные ниже, должны понимать, что риск развития приступа высок, поэтому им следуют знать особенности оказания помощи при острой сердечной недостаточности (ОСН).
К сердечным причинам развития патологического состояния относят:
- хроническая сердечная недостаточность;
- развитие тромбоза легочных, коронарных артерий; ;
- острые миокардиты, протекающие с осложнениями;
- инфаркт миокарда; ;
- стенокардия (нестабильная);
- наличие воспалительных процессов во внутренних оболочках сердца, возникающих из-за инфекционного заражения;
- нарушение ритма сердца;
- синдром высокого сердечного выброса;
- травмы органа.
Острую сердечную недостаточность способны провоцировать факторы:
- инфекционное поражение тканей, сопровождающееся сепсисом;
- инсульт головного мозга (тяжелые формы);
- патологии почек;
- нарушение гормонального баланса;
- тяжёлое течение бронхиальной астмы;
- наличие феохромоцитомы;
- интоксикация организма продуктами распада алкоголя, наркотических веществ;
- развитие тяжелой анемии.
Основные симптомы
В зависимости от состояния здоровья человека, наличия и скорости прогресса основных заболеваний, описываемое патологическое состояние может иметь различия в степени выраженности проявлений. При острой сердечной недостаточности клиника обычно имеет 3 этапа – симптомы-предвестники, сердечная астма, отек легких.
Предвестниками возникновения ОСН является изменение самочувствия, которое можно заподозрить по следующим симптомам:
- возникновение у больного чувства острой нехватки кислорода, воздуха;
- появление неприятных ощущений в загрудинной области, которые человек может описывать словами «немного жжет», чувства усиливаются после выполнения действий, связанных с незначительной или умеренной физической нагрузкой;
- человек начинает несильно покашливать;
- возникает одышка при вдыхании воздуха;
- человек не может переместить свое тело в горизонтальное положение, поза вызывает чувство удушья.
Следующий этап – сердечная астма, имеет признаки:
- дыхание больного изменяет характер, становиться учащенным, сопровождается свистящими звуками;
- кашель приобретает удушающий характер;
- кожные покровы приобретают синеватый оттенок, выступает холодный пот;
- ритм сердца учащается;
- повышается артериальное давление;
- человек испытывает страх за свою жизнь, боится смерти.
Отек легких – следующая стадия ОСН, имеет внезапный, быстротекущий характер. Дыхание больного можно описать как клокочущее, вокруг рта может появиться пена.
В зависимости от того, какая сторона сердца больного подверглась патологическим изменениям, выделяют 2 вида острой сердечной недостаточности – право- и левожелудочковую форму. Симптоматика каждой из них отличается.
- Когда у человека страдает левая сторона органа, у него происходит застой крови в малом круге кровообращения. Именно при таком развитии процесса появляются признаки сердечной астмы, затем отека легких.
- В случаях поражения правой стороны сердца застойные явления происходят в большом круге кровообращения, сопровождаются одышкой, синюшностью кожных покровов, болезненными ощущениями в области печени.
Помощь при острой сердечной недостаточности требуется незамедлительная. Симптомы нарастают стремительно, если их проигнорировать и не обратиться за квалифицированной медицинской помощью, велика вероятность летальности. Звонок в скорую помощь, быстрый вызов бригады специалистов необходим при появлении первых признаков смертельного состояния.
Что можно сделать до приезда медиков
При подозрении на острую сердечную недостаточность неотложная помощь должна быть оказана в домашних условиях в период ожидания машины скорой помощи. Люди, окружающие больного, обязаны соблюдать этапы экстренной помощи:
- сосредоточиться на выполнении необходимых действий, не допустить панику;
- постараться успокоить человека, не выполнять действия или произносить слова, способные усилить его страх, психоэмоциональное напряжение;
- для снижения нагрузки на сердце, предупреждения обширного поражения сердечной ткани следует правильно разместить больного – усадить его полулежа, постараться зафиксировать позу при помощи подушек, врачи рекомендуют поместить человека в удобное кресло, имеющее подлокотники;
- обеспечить достаточное поступление в помещение свежего воздуха, если процесс дыхания затрудняет одежда, требуется осторожно снять её;
- налить в таз или ведро горячую воду, осторожно поместить в нее ноги больного, в емкости с теплой водой можно опустить и кисти рук;
- если состояние больного ухудшается, требуется наложить жгуты в паховой области на бедра, которыми сдавливаются поверхностные вены для снижения объема крови, поступающей в сердце;
- если не имеется противопоказаний для использования нитроглицерина, лекарство в дозировке 0,5 мг кладут больному под язык, действие повторяют с периодичностью 10-15 минут, при этом контролируют артериальное давление;
- в случае остановки сердца, требуется произвести необходимые реанимационные действия – искусственное дыхание и непрямой массаж сердца.
Проведение реанимации требует строгого соблюдения последовательности действий:
- человека размещают на ровной поверхности, укладывают его на спину;
- под голову подкладывают валик, им может служить сложенное полотенце, покрывало;
- на нижнюю треть грудины накладываются ладони рук, которыми выполняются резкие, толчкообразные надавливания с интервалом в секунду, при которых опускается грудина на 5 см вниз;
- одновременно выполняется искусственное дыхание – каждые 12-15 стимуляций грудной клетки чередуются с 2-3 вдохами воздуха через рот или нос больного, если у оказывающего помощь человека имеется помощник, то вдох воздуха он повторяет через 5 толчков грудины.

Эффективность реанимационной помощи при острой сердечной недостаточности оценивают по показателям:
- расширение зрачков глаз;
- появление пульса;
- восстановление способности дышать самостоятельно;
- появление розового оттенка кожи.
Даже если заметных изменений не произошло, вентиляцию легких при помощи искусственного дыхания следует проводить до приезда медиков.
Запрещено в период домашнего оказания помощи при острой сердечной недостаточности:
- подвергать больного любому виду физической нагрузки;
- использовать лекарственные препараты (кроме нитроглицерина);
- пить жидкость;
- принимать пищу;
- курить.
Приступ может возникнуть, когда больной находится один дома. Помощь при острой сердечной недостаточности в таком случае человек должен оказать себе сам:
- вызвать скорую помощь, открыть входную дверь в дом, позвать на помощь соседей;
- принять нитроглицерин;
- не паниковать.
Какие манипуляции проводят медицинские работники
При острой сердечная недостаточности отек легких требует оказания квалифицированной врачебной помощи, немедленной госпитализации в отделение реанимации кардиологического профиля. Лечение назначается индивидуально для каждого больного, учитываются особенности состояния человека, наличие у него определенных заболеваний.
При острой сердечной недостаточности лечение медикаментами предполагает внутривенное введение:
- сердечных гликозидов;
- раствора морфина;
- фуросемида;
- гидрокортизона или преднизолона;
- раствора эуфиллина;
- витамины.
Для улучшения состояния пациента назначаются кислородные ингаляции через маску. Некоторым больным проводят искусственную вентиляцию легких. Подключение к аппарату требуется в случаях, когда функция самостоятельного дыхания долгое время не восстанавливается или дыхание человека остается прерывистым, поверхностным более часа.
Прогноз и профилактика патологии
Выживаемость пациентов при ОСН зависит от сочетания многих факторов:
- тяжести проявлений;
- наличия сопутствующих патологий, их степени;
- особенности и правильности проведения реанимационных действий.
Острая сердечная недостаточность, инсульт, патологии сосудов, сердца часто являются следствием неправильного образа жизни. Провоцирующими опасные смертельные состояния являются вредные привычки, неправильное питание, недостаточная или чрезмерная физическая нагрузка. Регулярные медицинские обследования, качественное своевременное лечение позволяют избежать опасных осложнений.
Читайте также:
- Методы обследования сегментарного инфаркта сальника
- Комбинированная терапия хориоидальной неоваскулярной мембраны (ХНВМ). Рекомендации
- Гормональная регуляция сперматогенеза. Лютропин аденогипофиза. Стероидогенный эффект лютропина. Ингибин. Активин. Функция эстрогенов.
- Местная анестезия при бронхографии. Недостатки местной анестезии трахеи и бронхов
- Влияние примесей алкоголя на скорость всасывания. Влияние конституции на скорость всасывания алкоголя
